-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Hypertenze a fibrilace síní
Autoři: doc. MUDr. Holaj Robert, CSc.; Mba
Působiště autorů: Centrum preventivní kardiologie, III. interní klinika – klinika endokrinologie a metabolismu VFN a 1. LF UK, Praha
Vyšlo v časopise: Svět praktické medicíny, 2, 2021, č. 5, s. 70-76
Kategorie: Medicína v ČR: přehledový článek
Souhrn
Arteriální hypertenze má velký vliv na patogenezi, léčbu a prognózu nemocných s fibrilací síní (FS). Společné důsledky hypertenze, jako je hypertrofie levé komory, poškození ledvin, kardiovaskulární a cerebrovaskulární příhody, jsou významnými rizikovými faktory pro výskyt fibrilace síní a rozvoj jejích komplikací. Hypertenze je velmi častá u nemocných s FS a nálezy ze studií ukazují významný přínos vysokého krevního tlaku na incidenci FS. Nemocní s hypertenzí mají 1,7x vyšší riziko vzniku FS než normotenzní jedinci a 1 ze 6 případů FS je přičítán hypertenzi. Vzhledem k vysokému výskytu FS při hypertenzi lze dokonce tvrdit, že FS je dalším projevem poškození cílových orgánů v důsledku hypertenze.
Fibrilace síní je nejčastější přetrvávající srdeční arytmie s odhadovanou prevalencí 1–2 % u celkové populace a až u 15 % osob starších 80 let.1 Tyto odhady jsou pravděpodobně výrazně podhodnocené, protože FS může být naprosto asymptomatická. Navíc, vzhledem ke stárnutí populace, se v dalších 50 letech očekává zdvojnásobení výskytu FS, což povede k celosvětové epidemii fibrilace síní.
Fibrilace síní zdvojnásobuje riziko úmrtí nezávisle na jiných známých prediktorech mortality2 a představuje hlavní příčinu kardioembolické cévní mozkové příhody s následným dlouhodobým postižením.1 Zhoršuje také kvalitu života3 a může způsobit kognitivní dysfunkci a demenci způsobenou asymptomatickými a opakovanými ikty (Obr. 1).4
Obr. 1. Úloha hypertenze a fibrilace síní v kardiovaskulárním kontinuu. [Upraveno podle: Dzeshka et al., 2017]. ![Úloha hypertenze a fibrilace síní v kardiovaskulárním kontinuu. [Upraveno podle: Dzeshka et al., 2017].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/16803485cabe7000cc4541c542ec3cee.png)
Jelikož FS vyžaduje dlouhodobou kontrolu srdeční frekvence a její léčbu, anti-koagulační léčbu, a navíc zaujímá třetinu všech hospitalizací pro arytmie, představuje pro společnost obrovskou zátěž.1
Hypertenze jako příčina/rizikový faktor fibrilace síní
Vzhledem k vysoké prevalenci vysokého krevního tlaku (TK) ve všeobecné populaci se FS u většiny případů vyskytuje u hypertenzních nemocných, ačkoli je mnoho dalších faktorů, jako jsou chlopenní vady, koronární nemoc, srdeční selhání, hypertyreóza, obezita a diabetes, které často spoluvytvářejí podmínky podporující udržování této arytmie. Vzhledem k tomu, že vysoký TK zahrnuje různorodé hormonální a bioche-mické změny, je náročné rozlišit jeho roli ve spouštění fibrilace síní v důsledku těchto faktorů; tedy přídatné mechanismy, na nichž je založeno spojení mezi vznikem fibrilace síní a vysokým TK, zůstávají nepochopeny.5 Nicméně není pochyb o tom, že lepší identifikace mechanismů a prediktorů FS u nemocných s vysokým TK je klíčem k rozvoji její efektivnější prevence a intervence (Obr. 2).
Obr. 2. Predisponující faktory vzniku fibrilace síní: A. V obecné populaci se prevalence FS zvyšuje s věkem. B. U normotenzních osob je vulnerabilita síní určována především genetickým pozadím a jejich remodelací závislou na věku. Oba faktory přispívají ke spuštění FS, která se nejdříve objevuje jako paroxysmální, potom permanentní a nakonec jako perzistující. C. Remodelace síní vyvolaná vysokým krevním tlakem je nejdůležitějším faktorem predisponujícím ke vzniku FS u hypertenzních nemocných, vedoucím k dřívějšímu nástupu paroxysmální FS a její přeměně na permanentní FS. [Upraveno podle Wolf et al., 1991]. ![Predisponující faktory vzniku fibrilace síní: A. V obecné populaci se prevalence FS zvyšuje s věkem.
B. U normotenzních osob je vulnerabilita síní určována především genetickým pozadím a jejich
remodelací závislou na věku. Oba faktory přispívají ke spuštění FS, která se nejdříve objevuje jako paroxysmální,
potom permanentní a nakonec jako perzistující. C. Remodelace síní vyvolaná vysokým
krevním tlakem je nejdůležitějším faktorem predisponujícím ke vzniku FS u hypertenzních nemocných,
vedoucím k dřívějšímu nástupu paroxysmální FS a její přeměně na permanentní FS. [Upraveno podle
Wolf et al., 1991].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/d8bcd2c677a6ca4601e5358b1fa5d351.png)
Jedinečný důkaz o tom, že vysoký TK přispívá k manifestaci fibrilace síní, pochází z Framingham Heart Study z roku 1994.6 Během 38 let sledování bylo pozorováno zdvojnásobení výskytu FS po 50 letech věku s každou po sobě jdoucí dekádou, což vede k téměř 10% nárůstu FS u lidí, kteří dosáhli věku 80 let.
Ze zkoumané dekády Framinghamské studie, tj. z let 1998–2007 působení nejvíce ovlivnitelných rizikových faktorů vzniku FS, vyplynulo, že vysoký TK a léčba antihypertenzivy představují největší populační riziko (Tab. 1). Po adjustaci na věk jedinými prediktory fibrilace síní (kromě diabetu a kouření cigaret u žen) byly vysoký TK a EKG kritéria hypertrofie levé komory (HLK). Navíc hypertenzní muži a ženy měli o 80 % a o 70 % vyšší riziko fibrilace síní než normotenzní jedinci; známky HLK na EKG zvýšily riziko vzniku fibrilace síní téměř 3–4násobně.6
Tab. 1. Kardiovaskulární rizikové faktory a další klinické situace nezávisle spojené s rozvojem fibrilace síní (modifikováno podle Kirchhof, 2016) 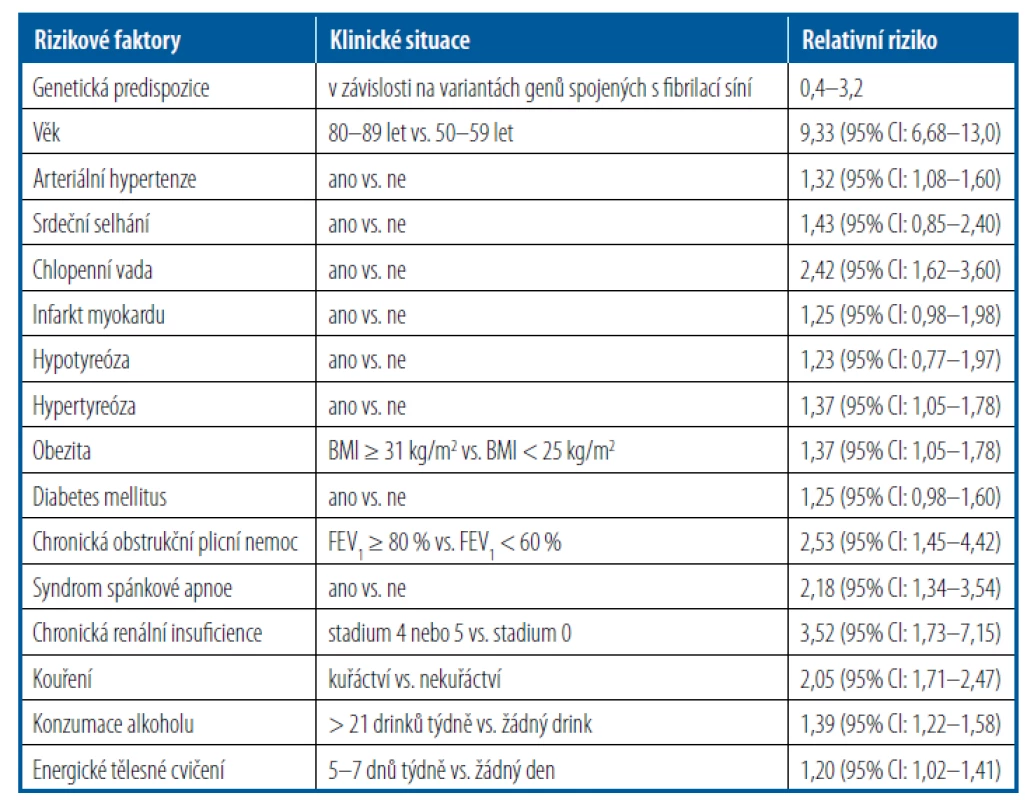
BMI – body mass index, CI – interval spolehlivosti; FEV1 – usilovně vydechnutý objem za první sekundu Následně další studie potvrdily úlohu vysokého TK na vzniku FS. Například u vysoce rizikových účastníků studie ONTARGET, u kterých byl při vstupu do studie registrován sinusový rytmus, byla nově zjištěna fibrilace síní u 6,8 % nemocných během střední doby sledování necelých 5 let. Jako prediktory fibrilace síní byly identifikovány vyšší věk, anamnéza vysokého TK, koronární nebo cerebrovaskulární onemocnění, vyšší systolický tlak, vyšší pulzní tlak, HLK, vyšší index tělesné hmotnosti a vyšší sérový kreatinin,7 které zase znamenaly zvýšené riziko městnavého srdečního selhání a úmrtí z kardiovaskulární příčiny. Ve studii LIFE u nemocných s hypertenzí s echokardiograficky stanovenou HLK byl záchyt fibrilace síní předpovídán vysokým TK, EKG se známkami HLK, vyšším věkem a mužským pohlavím.8 Navíc regrese HLK byla spojena s nižším výskytem fibrilace síní v porovnání s přetrvávající HLK,9 což potvrzuje příčinnou úlohu vysokého TK indukovaného HLK při spouštění fibrilace síní. Více nedávných studií ukázalo, že zvýšené riziko FS u nemocných s hypertenzí není omezeno na riziko u hypertenzních nemocných s vysokým kardiovaskulárním rizikem jako ve studii ONTARGET nebo LIFE, ale je spojeno také s těmi, kteří mají svůj TK v horním normálním roz mezí.10, 11 Nálezy korelace nočního TK při ambulantním monitorování s velikostí levé síně a s plazmatickými hladinami natriuretických peptidů dokonce i u normotenzních jedinců s fibrilací síní podporují příčinnou souvislost výšky TK a incidence fibrilace síní.12
Cílové hodnoty krevního tlaku a riziko fibrilace síní
Narůstají důkazy, že už i vysoký normální TK přináší zvýšené riziko vzniku fibrilace síní. V jedné studii byla hodnota systolického TK ≥ 140 mmHg i v rozmezí 128 až 138 mmHg spojena s nově vzniklou fibrilací síní, nezávisle na dalším kardiovaskulárním onemocnění či na přítomnosti diabetu.11 Ve studii LIFE bylo u nemocných s výchozí hodnotou systolického TK při léčbě ≤ 130 mmHg a mezi 131 až 141 mmHg pozorováno nižší riziko prvozáchytu fibrilace síní než u nemocných s hodnotou systolického TK ≥ 141 mmHg.13
Tyto údaje o úzkém vztahu mezi hypertenzí a vznikem fibrilace síní vedly k začlenění hypertenze jako rizikového faktoru do různých klinických skóre pro posouzení pravděpodobnosti vzniku fibrilace síní. Hypertenze je také rizikovým faktorem pro recidivu fibrilace síní a při volbě strategie zaměřené na „rhythm control therapy“ paroxysmální nebo perzistující fibrilace síní prodlužuje účinná léčba hypertenze dobu do recidivy fibrilace síní.14
Z patofyziologického hlediska mají nižší hodnoty TK za následek nižší napětí stěn LK, a proto může být přísnější kontrola TK přínosná ve smyslu snížení výskytu hypertrofie LK, fibrózy myokardu, diastolické dysfunkce a retrográdně dilatace a strukturální remodelace levé síně. Ty poslední slouží jako podklad pro vznik a perzistenci fibrilace síní, která se uplatňuje více a více jako výsledek vzájemného působení zánětu, oxidačního stresu a aktivace systému renin-angiotenzin-aldosteron ruku v ruce se stárnutím.14
Přísnější kontrola TK by tak měla zlepšit přežívání nemocných s fibrilací síní ve studiích s novými antikoagulancii, ve kterých byla vysoká prevalence arteriální hypertenze (Obr. 3). Ve studii RE-LY však nebyl zaznamenán žádný významný rozdíl v úmrtí z cévních příčin ani v celkové mortalitě mezi nemocnými s hypertenzí nebo bez hypertenze.15 Ve studii ARISTOTLE byla diagnóza hypertenze spojena s nižším rizikem celkové mortality.16 Ve studii ROCKET AF byl nižší systolický TK při screeningu ve vztahu s vyšší kardiovaskulární mortalitou.17 Celková mortalita vzrůstala se snižujícím se poklesem hodnoty systolického TK při screeningu u nemocných s hodnotou systolického TK < 115 mmHg, zatímco u nemocných se systolickým TK ≥ 115 mmHg nebyl v celkové mortalitě zaznamenán žádný rozdíl. Naopak vyšší diastolický TK byl spojen s nižší celkovou mortalitou.18 Takže dostupné údaje z vel kých klinických studií nepodporují představu snížení hodnoty TK u nemocných s fibrilací síní na hodnoty nižší, než jsou doporučené cíle.
Obr. 3. Prevalence arteriální hypertenze v klinických studiích stadia III s novými antikoagulancii oproti warfarinu. Vliv na prevenci cévní mozkové příhody u nemocných s fibrilací síní (*celkový počet nemocných/ počet nemocných s hypertenzí podle vstupních kritérií). [Upraveno podle: Dzeshka et al., 2017]. ![Prevalence arteriální hypertenze v klinických studiích stadia III s novými antikoagulancii oproti
warfarinu. Vliv na prevenci cévní mozkové příhody u nemocných s fibrilací síní (*celkový počet nemocných/
počet nemocných s hypertenzí podle vstupních kritérií). [Upraveno podle: Dzeshka et al., 2017].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/af8a1517d767ef292543c4e384bff3a5.png)
Subklinické poškození cílových orgánů a riziko fibrilace síní
Rozvoj poškození cílových orgánů u nemocných se špatně kontrolovanou hypertenzí způsobuje vyšší riziko vzniku fibrilace síní. Hypertenze vede nejen k hypertrofii LK, ale i ke zvýšení tuhosti tepen. Zvýšení tlakové pulzatility a rychlosti šíření pulzní vlny dále zvyšuje hypertrofii LK, diastolickou dysfunkci a zvýšený plnicí tlak LK a v konečném důsledku dilataci levé síně (LS).19
Přítomnost hypertrofie a zvýšená tuhost cévní stěny u hypertenzních nemocných byla spojena s vyšším výskytem fibrilace síní. Ve studii Cardiovascular He alth Study bylo zaznamenáno 50% zvýšení rizika nového výskytu fibrilace síní u jedinců s elektrokardiografickými příznaky hypertrofie LK a 39% zvýšení rizika u nemocných s hypertrofií LK potvrzenou echokardiografií, nezávisle na jiných rizikových faktorech fibrilace síní.20
Jakmile se jednou vyskytne u pacienta hypertenze, předurčuje ho to k výskytu fibrilace síní, a to i v tom případě, když se kontrola TK později zlepší. Ve Framingham Heart Study se po více než 15 letech sledování účinnější snížení TK antihypertenzní medikací neprojevilo na zřetelném snížení výskytu fibrilace síní u hypertenzních nemocných.21 Mezi všemi jedinci měli nemocní s výchozí hypertenzí dvojnásobně vyšší riziko vzniku fibrilace síní, bez ohledu na to, zda se jim během sledování systolický TK zvýšil nebo snížil. Nebyla zjištěna žádná souvislost mezi diastolickým TK a výskytem fibrilace síní. Tyto nálezy naznačují, že k prevenci fibrilace síní související s hypertenzí se zdá být nezbytná rychlá kontrola TK před strukturální remodelací LK.
Dobrá kontrola TK snižuje progresi tuhosti cévní stěny a přetížení a hypertrofii LK bez ohledu na použitou skupinu antihypertenziv. Hypertrofie LK přispívá k diastolické dysfunkci, dalšímu nezávislému rizikovému faktoru při vzniku fibrilace síní.22 Diastolická dysfunkce vede k srdečnímu selhání se zachovanou ejekční frakcí. Diastolická dysfunkce se může částečně zvrátit snížením hypertrofie kardiomyocytů, nicméně intersticiální fibróza zůstává nezvratným faktorem diastolické dysfunkce s dopadem na plnicí tlaky LS a LK. Z tohoto pohledu lze očekávat, že časnější a možná agresivnější kontrola TK bude lépe tolerována mladšími nemocnými, což je zásadní pro zabránění strukturální remodelace a tvorbě substrátů pro vývoj fibrilace síní.
S kardiovaskulární remodelací úzce souvisí aktivace systému renin-angiotenzin (RAS) jak v případě hypertenze, tak v případě fibrilace síní. Tyto nežádoucí účinky jsou zprostředkovány oxidačním stresem, zánětem, tkáňovou hypoxií, endoteliální dysfunkcí a uplatňují se při vzniku srdeční hypertrofie a fibrózy (Obr. 4).23 Teoreticky inhibice RAS (např. inhibitory ACE nebo AT1 blokátory) může být přínosná v prevenci a léčbě fibrilace síní (tzv. upstream therapy), a to zejména u nemocných s hypertenzí. Data na podporu této skutečnosti však pocházejí převážně z post hoc analýz a neposkytují konzistentní důkazy o prevenci fibrilace síní při použití takových léčebných strategií. Současná doporučení proto uvádějí pouze inhibitory RAS u nemocných s hypertrofií a dysfunkcí LK.
Obr. 4. Mechanismy vysvětlující vznik fibrilace síní (FS) u hypertenzních nemocných. Hypertrofie levé komory indukující elektrickou a strukturální remodelaci nejen komorovou, ale i síňovou, je vedoucím spouštěčem nástupu FS. Aktivace sympatiku a systému renin-angiotenzin-aldosteron přispívá k hypertrofii levé komory především prostřednictvím zánětlivých a fibrotizačních změn. Genetické pozadí v důsledku změn iontových kanálů nebo změn buněčných spojení vedoucích k elektrickým a/nebo strukturálním abnormalitám zásadně predisponuje nejen k FS, ale i k hypertenzi. [Upraveno podle Seccia et al., 2016]. ![Mechanismy vysvětlující vznik fibrilace síní (FS) u hypertenzních nemocných. Hypertrofie levé
komory indukující elektrickou a strukturální remodelaci nejen komorovou, ale i síňovou, je vedoucím
spouštěčem nástupu FS. Aktivace sympatiku a systému renin-angiotenzin-aldosteron přispívá k hypertrofii
levé komory především prostřednictvím zánětlivých a fibrotizačních změn. Genetické pozadí
v důsledku změn iontových kanálů nebo změn buněčných spojení vedoucích k elektrickým a/nebo
strukturálním abnormalitám zásadně predisponuje nejen k FS, ale i k hypertenzi. [Upraveno podle Seccia
et al., 2016].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/e6fdf5862caabd1409f629c5bd8a7071.png)
Poměr rizika cévní mozkové příhody a rizika krvácení u hypertenze a fibrilace síní
Hypertenze je nezávislým rizikovým faktorem pro cévní mozkovou příhodu, která zvyšuje její riziko více než 3x.24 V systematickém přehledu o riziku cévní mozkové příhody u skupiny nemocných s fibrilací síní zdvojnásobovala anamnéza hypertenze riziko cévní mozkové příhody. Nedávné rozsáhlé observační studie potvrdily významnou nezávislou roli hypertenze v prognóze nemocných s fibrilací síní.25
V metaanalýze nemocných s hypertenzí snížila antihypertenzní léčba riziko recidivy cévní mozkové příhody o 27 %, invalidity nebo úmrtí na cévní mozkovou příhodu o 29 % a riziko kardiovaskulárního úmrtí o 15 %.26 Snížení systolického TK významně souviselo s nižším rizikem recidivy cévní mozkové příhody, infarktu myokardu a úmrtí z jakékoliv či kardiovaskulární příčiny. Ačkoli lépe kontrolovaný TK snižuje riziko cévní mozkové příhody, může prolongované období předchozí nekontrolované hypertenze vést k závažným změnám cerebrálních cév, což může v případě nadměrného snížení TK zvýšit riziko cévní mozkové příhody. Je třeba poznamenat, že specifické údaje týkající se nemocných s hypertenzí i fibrilace síní chybí.
Vysoký TK u nemocných s fibrilací síní také předurčuje ke krvácení, zejména k intrakraniálnímu. Ve studii BAT u ne mocných s kardiovaskulárním nebo cerebrovaskulárním onemocněním jak vysoký systolický TK, tak diastolický TK souvisel s vyšším výskytem intrakraniálního krvácení.27 Ve studii byla mezní hodnota TK pro predikci intrakraniálního krvácení ≥ 130/81 mmHg, což je hodnota považovaná za normální. Dokonce i u nemocných s hypertenzí bez fibrilace síní nebo bez antitrombotické terapie, například u nemocných, kteří přežili intrakraniální krvácení z jakékoliv příčiny, byla nedostatečná kontrola TK významně spojena s asi čtyřnásobně vyšším rizikem recidivy krvácení.
Tabulka 2 ukazuje zhodnocení rizika cévní mozkové příhody u nemocných s fibrilací síní podle CHA2DS2-VASc skóre. Nemocní se skóre 0 nevyžadují antikoagulační léčbu. U nemocných se skóre 1 se doporučuje zvážení antikoagulační léčby a u nemocných se skóre ≥ 2 je antikoagulační léčba perorálními antikoagulancii plně indikována. Kyselina acetylsalicylová již v prevenci tromboembolických příhod u nemocných s fibrilací síní nemá místo. Hypertenze kromě zvýšeného rizika cévních mozkových příhod a systémové embolizace zvyšuje i riziko krvácení u antikoagulovaných nemocných. Hypertenze tak je součástí dalšího skórovacího systému k posouzení rizika krvácení – HAS-BLED (Tab. 3). Vyšší riziko krvácení neznamená automaticky ukončení antikoagulační léčby, ale mělo by vést k úpravě všech jeho ovlivnitelných faktorů.28
Tab. 2. Zhodnocení rizika cévní mozkové příhody u nemocných s fibrilací síní podle CHA2DS2-VASc skóre 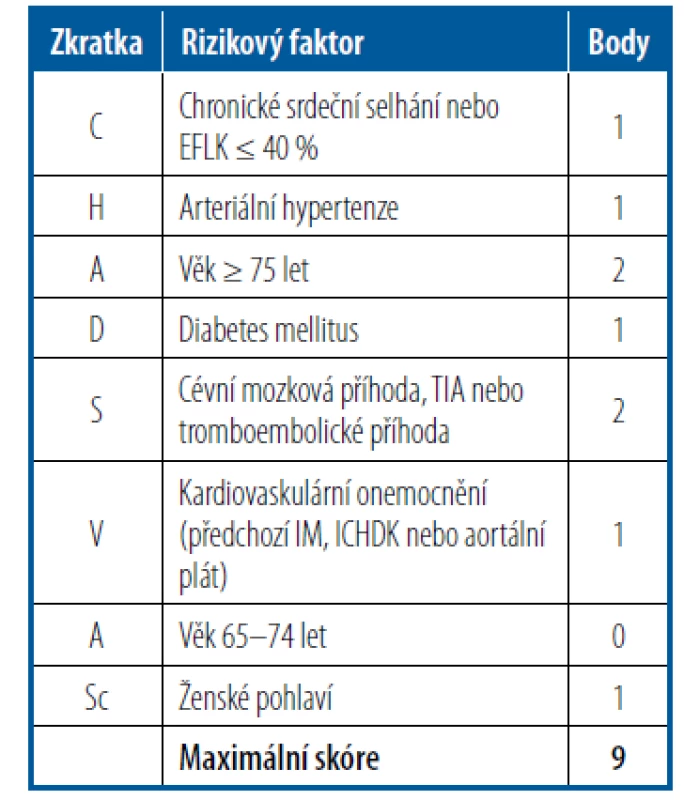
EFLK – ejekční frakce levé komory; ICHDK – ischemická choroba tepen dolních končetin; IM – infarkt myokardu; TIA – tranzitorní ischemická ataka Tab. 3. Výpočet rizika krvácení podle HAS- BLED skóre 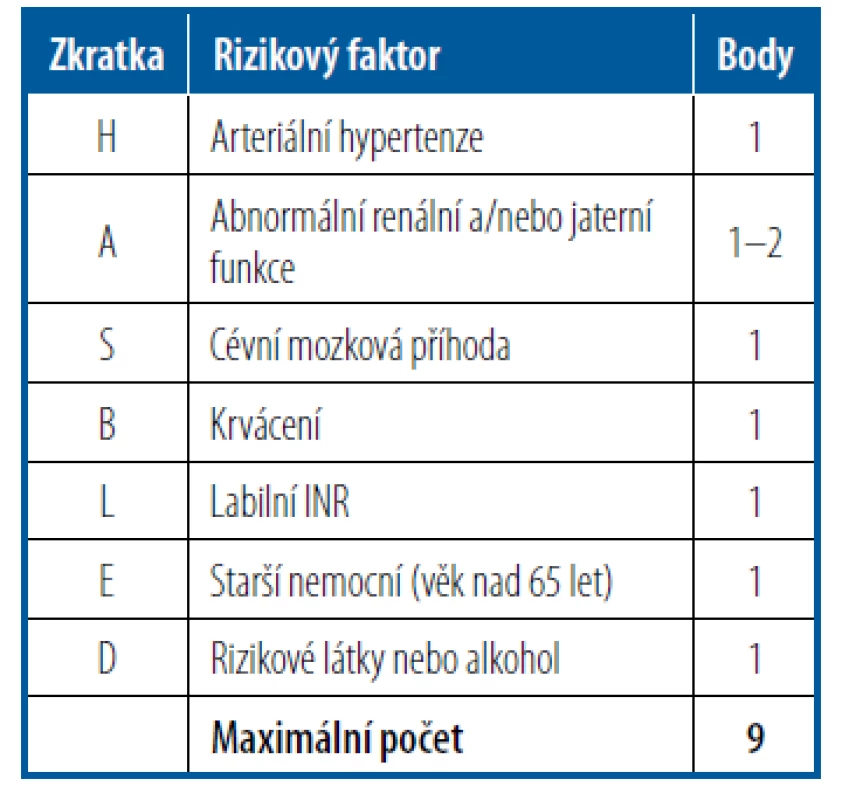
Fibrilace síní a antihypertenzní léčba
Hypertenze je rizikovým faktorem cévní mozkové příhody u nemocných s fibrilací síní a nekontrolovaný vysoký krevní tlak zvyšuje riziko cévní mozkové příhody i krvácení a může vést i k recidivě fibrilace síní. Proto by účinná kontrola krevního tlaku měla být nedílnou součástí léčby nemocných s fibrilací síní.29 Inhibice systému renin-angiotenzin-aldosteron (RAAS) může zabránit strukturální remodelaci a opakující se fibrilaci síní.30, 31 Nedávná analýza dánské databáze zdravotní péče s dlouhodobým sledováním účinku různých antihypertenziv na výskyt klinicky manifestní fibrilace síní prokázala příznivý účinek inhibitorů ACE nebo AT1 blokátorů.32 Sekundární analýzy studií s inhibitory ACE nebo AT1 blokátory u nemocných se srdečním selháním nebo LVH ukázaly nižší výskyt nově vzniklé fibrilace síní.8, 33 U pacientů s prokázanou fibrilací síní, ale bez LV dysfunkce nebo srdečního selhání, AT1 blokátory nebrání opakující se fibrilaci síní lépe než placebo.34, 35 Inhibitory ACE nebo AT1 blokátory mohou redukovat opakující se fibrilaci síní po kardioverzi, když se podávají společně s antiarytmickou léčbou, ve srovnání se samotným antiarytmikem.36, 37 Metaanalýza založená na těchto studiích naznačila nižší riziko recidivy fibrilace síní,30, 33, 38, 39 ale ani alespoň jedna kontrolovaná studie neprokázala přínos.34, 40
Aktivace RAAS má za následek zvýšenou syntézu aldosteronu. Nežádoucí účinky aldosteronu jsou obzvláště patrné u primárního hyperaldosteronismu, avšak i dlouhodobě trvající vysoké normální hladiny podporují fibrózu myokardu a tuhost cévní stěny.23
V obecné populaci jsou zvýšené hladiny aldosteronu v plazmě spojeny s hypertenzí, s výskytem fibrilace síní, obezitou, koncentrickou hypertrofií LK a s diastolickou dysfunkcí.41 Přestože aldosteron podporuje remodelaci myokardu predisponující ke vzniku fibrilace síní, přetrvávající fibrilace síní dále zvyšuje hladiny aldosteronu. Srdeční exprese mineralokortikoidních receptorů je u fibrilace síní zvýšena a jejich hustota koreluje s trváním fibrilace síní a hladinami aldosteronu.42
Množící se důkazy podporují širší začlenění antagonistů mineralokortikoidních receptorů do léčby hypertenze. V randomizované studii PATHWAY2 vedlo přidání spironolaktonu k inhibitoru ACE nebo AT1 blokátoru, blokátoru kalciového kanálu a thiazidovému diuretiku k významně většímu snížení systolického TK ve srovnání s přidáním bisoprololu, doxazosinu nebo placeba. Hodnoty systolického TK měřeného v domácím prostředí či v ordinaci lékaře byly sníženy průměrně o 12,8, respektive o 20,7 mmHg.43
Aldosteron podporuje fibrózu síní a komor a remodelaci LK, což vede ke zvýšení plnicího tlaku LK, dilataci síní a její další fibróze. Tento začarovaný kruh má za následek perzistenci fibrilace síní a rozvoj srdečního selhání se zachovanou ejekční frakcí. V metaanalýze 5 randomizovaných kontrolovaných studií a 9 observačních kohort byl užíváním antagonistů mineralokortikoidních receptorů snížen výskyt fibrilace síní: 8,5 % oproti 18,6 % při užívání placeba, což bylo způsobeno snížením jak nových, tak rekurentních paroxysmů fibrilace síní.44
Hypertenze, fibrilace síní a antikoagulační léčba
V přítomnosti fibrilace síní dochází ke zvýšené pohotovosti k tvorbě trombů s následným rizikem embolizace do mozkového řečiště, méně často do jiných povodí. Nejúčinněji chrání nemocné s fibrilací síní před mozkovými příhodami dlouhodobé užívání antikoagulační léčby, která významně snižuje výskyt cévních mozkových příhod i systémových embolizací u fibrilace síní.29 Ještě před dvanácti lety byla antikoagulační léčba omezena pouze na antagonisty vitaminu K (warfarin). Tato léčba má však některé praktické nevýhody. Patří mezi ně pomalý nástup a pomalé odeznívání účinku, ovlivnění účinnosti warfarinu mnoha faktory, jako jsou strava či léky nebo nutnost monitorace léčby s častými odběry krve na laboratorní testy. Adhe rence k dlouhodobému používání warfarinu je navíc poměrně nízká.
Tab. 4. Léčebné strategie u hypertenzních nemocných s fibrilací síní podle doporučení ESH (upraveno podle Williams et al., 2018) 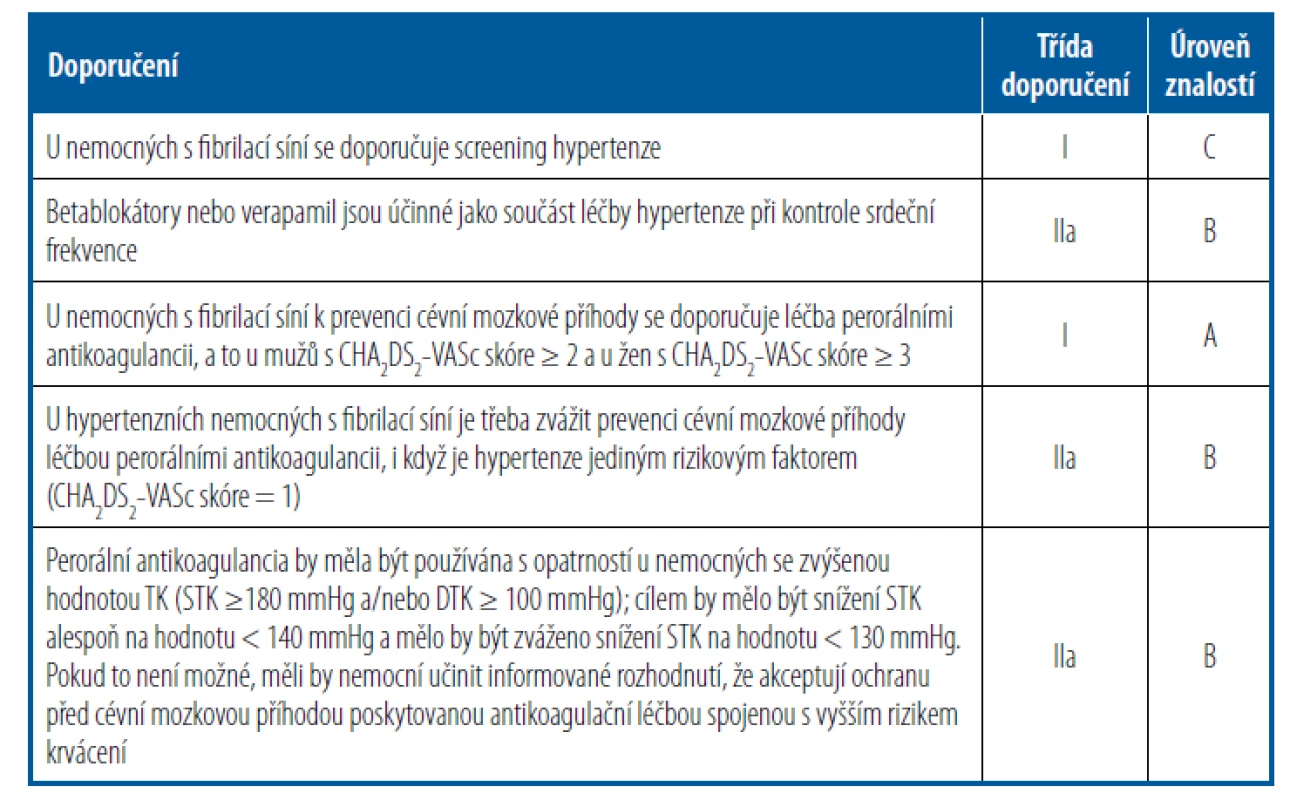
Proto v posledních dvou až třech dekádách došlo k vývoji nových antikoagulačních léků, které působí buď přímou inhibicí trombinu (dabigatran), nebo inhibicí aktivovaného koagulačního faktoru X (rivaroxaban, apixaban, endoxaban).45 Tyto studie poskytují také důležité údaje o úloze hypertenze u fibrilace síní. Ve studii RE-LY bylo pozorováno více závažných krvácení (ale ne intrakraniálního krvácení) u hypertenzních nemocných (3,39 % oproti 2,76 % u nemocných bez hypertenze). Nebyl pozorován žádný vliv délky trvání hypertenze na výskyt cévních mozkových příhod a systémové embolie, což by mohlo být vysvětleno vyšším zastoupením nemocných s lehkou hypertenzí a vysoce kvalitní kontrolou TK během sledovaného období.15 Když byl TK analyzován jako kontinuální proměnná, pak každé zvýšení systolického a středního TK o 10 mmHg bylo spojeno s vyšším rizikem cévní mozkové příhody.15 Riziko cévní mozkové příhody nebo systémové embolie ve studii ROCKET AF se zvýšilo o 7 % u každého zvýšení systolického TK o 10 mmHg při screeningu.17 Studie ARISTOTLE také potvrdila důležitost správné kontroly TK u nemocných s fibrilací síní. Zvýšená hodnota TK v průběhu klinické studie zvýšila riziko cévní mozkové příhody a systémové embolie, hemoragické cévní mozkové příhody a ischemické cévní mozkové příhody.16
Nové antikoagulační léky se ukázaly být minimálně stejně činné nebo dokonce účinnější než warfarin a představují tak vhodnou alternativu k antagonistům vitaminu K v prevenci cévních mozkových příhod u nemocných s nevalvulární fibrilací síní. Výhodou nových antikoagulačních léků je kratší biologický poločas, a tedy i rychlejší nástup účinku, predikovatelný účinek bez nutnosti monitorování a méně potravinových a lékových interakcí.
Přes jasnou souvislost mezi hypertenzí a zvyšujícím se rizikem cévní mozkové příhody a krvácení u nemocných s fibrilací síní nebyly zatím realizovány žádné randomizované studie speciálně navržené pro stanovení optimálních cílových hodnot TK a léčebných strategií u nemocných s hypertenzí a fibrilací síní.
Závěry
Epidemiologická data spojují arteriální hypertenzi se vznikem fibrilace síní a zvýšený TK je u nemocných s fibrilací síní častý. Kromě epidemiologických podobností mají hypertenze a fibrilace síní mnoho společných patogenetických mechanismů. Hypertenze je ovlivnitelný rizikový faktor, a proto přináší potenciál pro prevenci fibrilace síní, snižuje pravděpodobnost recidivy fibrilace síní při použití strategie „rhythm control“ a předchází devastujícím komplikacím, jako jsou cévní mozkové příhody. V posledních letech bylo vynaloženo mnoho úsilí na identifikaci nových patofyziologických mechanismů vzniku fibrilace síní, zlepšení ovlivnění rizikových faktorů a na přizpůsobení léčby v konkrétních klinických případech. Avšak stále je třeba odpovědět na mnoho otázek, jakými jsou optimální prahové hodnoty pro TK, vliv poklesu TK na diastolickou dysfunkci, srdeční selhání se zachovanou ejekční frakcí u osob s fibrilací síní.
Nedávné posuny ve strategii léčby hypertenze byly motivovány spíše tvrdými koncovými ukazateli než pečlivou pozorností zaměřenou na riziko fibrilace síní u lidí s vysokým TK. Nicméně je nejisté, zda tyto důkazy povedou ke změnám cílových hodnot TK u nemocných s fibrilací síní a zdali to ovlivní průběh arytmie.
Zdroje
1. Wolf PA, Abbott RD, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham Study. Stroke 1991;22(8):983–8.
2. Benjamin EJ, Wolf PA, D’Agostino RB, Silbershatz H, Kannel WB, Levy D. Impact of atrial fibrillation on the risk of death: the Framingham Heart Study. Circulation 1998;98(10):946–52.
3. Hamer ME, Blumenthal JA, McCarthy EA, Phillips BG, Pritchett EL. Quality-of-life assessment in patients with paroxysmal atrial fibrillation or paroxysmal supraventricular tachycardia. Am J Cardiol 1994;74(8):826–9.
4. Bunch TJ, Weiss JP, Crandall BG, May HT, Bair TL, Osborn JS, et al. Atrial fibrillation is independently associated with senile, vascular, and Alzheimer‘s dementia. Heart Rhythm 2010;7(4):433–7.
5. Post WS, Larson MG, Levy D. Hemodynamic predictors of incident hypertension. The Framingham Heart Study. Hypertension 1994;24(5):585–90.
6. Kannel WB, Wolf PA, Benjamin EJ, Levy D. Prevalence, incidence, prognosis, and predisposing conditions for atrial fibrillation: population-based estimates. Am J Cardiol 1998;82(8A):2N–9N.
7. Yusuf S, Teo KK, Pogue J, Dyal L, Copland I, Schumacher H, et al. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med 2008;358(15):1547–59.
8. Wachtell K, Lehto M, Gerdts E, Olsen MH, Hornestam B, Dahlof B, et al. Angiotensin II receptor blockade reduces new-onset atrial fibrillation and subsequent stroke compared to atenolol: the Losartan Intervention For End Point Reduction in Hypertension (LIFE) study. J Am Coll Cardiol 2005;45(5):712–9.
9. Okin PM, Wachtell K, Devereux RB, Harris KE, Jern S, Kjeldsen SE, et al. Regression of electrocardiographic left ventricular hypertrophy and decreased incidence of new-onset atrial fibrillation in patients with hypertension. JAMA 2006;296(10):1242–8.
10. Conen D, Tedrow UB, Koplan BA, Glynn RJ, Buring JE, Albert CM. Influence of systolic and diastolic blood pressure on the risk of incident atrial fibrillation in women. Circulation 2009;119(16):2146–52.
11. Grundvold I, Skretteberg PT, Liestol K, Erikssen G, Kjeldsen SE, Arnesen H, et al. Upper normal blood pressures predict incident atrial fibrillation in healthy middle-aged men: a 35-year follow-up study. Hypertension 2012;59(2):198–204.
12. Domenech M, Berruezo A, Molina I, Mont L, Coca A. Nighttime ambulatory blood pressure is associated with atrial remodelling and neurohormonal activation in patients with idiopathic atrial fibrillation. Revista espanola de cardiologia 2013;66(6):458–63.
13. Okin PM, Hille DA, Larstorp AC, Wachtell K, Kjeldsen SE, Dahlof B, et al. Effect of lower on-treatment systolic blood pressure on the risk of atrial fibrillation in hypertensive patients. Hypertension 2015;66(2):368–73.
14. Dzeshka MS, Shahid F, Shantsila A, Lip GYH. Hypertension and atrial fibrillation: an intimate association of epidemiology, pathophysiology, and outcomes. Am J Hypertens 2017;30(8):733–55.
15. Nagarakanti R, Wallentin L, Noack H, Brueckmann M, Reilly P, Clemens A, et al. Comparison of characteristics and outcomes of dabigatran versus warfarin in hypertensive patients with atrial fibrillation (from the RE-LY Trial). Am J Cardiol 2015;116(8):1 204–9.
16. Rao MP, Halvorsen S, Wojdyla D, Thomas L, Alexander JH, Hylek EM, et al. Blood pressure control and risk of stroke or systemic embolism in patients with atrial fibrillation: results from the Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation (ARISTOTLE) Trial. J Am Heart Assoc 2015;4(12).
17. Vemulapalli S, Hellkamp AS, Jones WS, Piccini JP, Mahaffey KW, Becker RC, et al. Blood pressure control and stroke or bleeding risk in anticoagulated patients with atrial fibrillation: Results from the ROCKET AF Trial. Am Heart J 2016;178 : 74–84.
18. Pokorney SD, Piccini JP, Stevens SR, Patel MR, Pieper KS, Halperin JL, et al. Cause of death and predictors of all-cause mortality in anticoagulated patients with nonvalvular atrial fibrillation: data from ROCKET AF. J Am Heart Assoc 2016;5(3):e002197.
19. Mitchell GF. Arterial stiffness and hypertension. Hypertension 2014;64(1):13-8.
20. Patel N, O‘Neal WT, Whalen SP, Soliman EZ. Electrocardiographic left ventricular hypertrophy predicts atrial fibrillation independent of left ventricular mass. Ann Noninvasive Electrocardiol 2017;22(3):1–5.
21. Rahman F, Yin X, Larson MG, Ellinor PT, Lubitz SA, Vasan RS, et al. Trajectories of risk factors and risk of new-onset atrial fibrillation in the Framingham Heart Study. Hypertension 2016;68(3):597–605.
22. Gepner AD, Tedla Y, Colangelo LA, Tattersall MC, Korcarz CE, Kaufman JD, et al. Progression of carotid arterial stiffness with treatment of hypertension over 10 years: the multi-ethnic study of atherosclerosis. Hypertension 2017;69(1):87–95.
23. Dzeshka MS, Lip GY, Snezhitskiy V, Shantsila E. Cardiac fibrosis in patients with atrial fibrillation: mechanisms and clinical implications. J Am Coll Cardiol 2015;66(8): 943–59.
24. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation. Analysis of pooled data from five randomized controlled trials. Archives of internal medicine. 1994;154(13):1449–57.
25. Friberg L, Rosenqvist M, Lip GY. Evaluation of risk stratification schemes for ischaemic stroke and bleeding in 182 678 patients with atrial fibrillation: the Swedish Atrial Fibrillation cohort study. Eur Heart J 2012;33(12):1500–10.
26. Katsanos AH, Filippatou A, Manios E, Deftereos S, Parissis J, Frogoudaki A, et al. Blood pressure reduction and secondary stroke prevention: a systematic review and metaregression analysis of randomized clinical trials. Hypertension 2017;69(1):171–9.
27. Toyoda K, Yasaka M, Uchiyama S, Nagao T, Gotoh J, Nagata K, et al. Blood pressure levels and bleeding events during antithrombotic therapy: the Bleeding with Antithrombotic Therapy (BAT) Study. Stroke 2010;41(7):1440–4.
28. Kirchhof P, Benussi S, Kotecha D, Ahlsson A, Atar D, Casadei B, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Europace 2016;18(11):1609–78.
29. Manolis AJ, Rosei EA, Coca A, Cifkova R, Erdine SE, Kjeldsen S, et al. Hypertension and atrial fibrillation: diagnostic approach, prevention and treatment. Position paper of the Working Group‚ Hypertension Arrhythmias and Thrombosis‘ of the European Society of Hypertension. J Hypertens 2012;30(2):239–52.
30. Schneider MP, Hua TA, Bohm M, Wachtell K, Kjeldsen SE, Schmieder RE. Prevention of atrial fibrillation by Renin-Angiotensin system inhibition a meta-analysis. J Am Coll Cardiol 2010;55(21):2299–307.
31. Goette A, Staack T, Rocken C, Arndt M, Geller JC, Huth C, et al. Increased expression of extracellular signal-regulated kinase and angiotensin-converting enzyme in human atria during atrial fibrillation. J Am Coll Cardiol 2000;35(6):1669–77.
32. Marott SC, Nielsen SF, Benn M, Nordestgaard BG. Antihypertensive treatment and risk of atrial fibrillation: a nationwide study. Eur Heart J 2014;35(18):1205–14.
33. Jibrini MB, Molnar J, Arora RR. Prevention of atrial fibrillation by way of abrogation of the renin-angiotensin system: a systematic review and meta-analysis. Am J Ther 2008;15(1):36–43.
34. Investigators G-A, Disertori M, Latini R, Barlera S, Franzosi MG, Staszewsky L, et al. Valsartan for prevention of recurrent atrial fibrillation. N Engl J Med 2009;360(16): 1606-17.
35. Goette A, Schon N, Kirchhof P, Breithardt G, Fetsch T, Hausler KG, et al. Angiotensin II-antagonist in paroxysmal atrial fibrillation (ANTIPAF) trial. Circ Arrhythm Electrophysiol 2012;5(1):43–51.
36. Madrid AH, Bueno MG, Rebollo JM, Marin I, Pena G, Bernal E, et al. Use of irbesartan to maintain sinus rhythm in patients with long-lasting persistent atrial fibrillation: a prospective and randomized study. Circulation 2002;106(3):331–6.
37. Ueng KC, Tsai TP, Yu WC, Tsai CF, Lin MC, Chan KC, et al. Use of enalapril to facilitate sinus rhythm maintenance after external cardioversion of long-standing persistent atrial fibrillation. Results of a prospective and controlled study. Eur Heart J 2003;24(23):2090–8.
38. Healey JS, Baranchuk A, Crystal E, Morillo CA, Garfinkle M, Yusuf S, et al. Prevention of atrial fibrillation with angiotensin-converting enzyme inhibitors and angiotensin receptor blockers: a meta-analysis. J Am Coll Cardiol 2005;45(11):1832–9.
39. Anand K, Mooss AN, Hee TT, Mohiuddin SM. Meta-analysis: inhibition of renin-angiotensin system prevents new-onset atrial fibrillation. Am Heart J 2006;152(2): 217–22.
40. Tveit A, Seljeflot I, Grundvold I, Abdelnoor M, Smith P, Arnesen H. Effect of candesartan and various inflammatory markers on maintenance of sinus rhythm after electrical cardioversion for atrial fibrillation. Am J Cardiol 2007;99(11):1544–8.
41. Catena C, Colussi G, Brosolo G, Novello M, Sechi LA. Aldosterone and left ventricular remodeling. Horm Metab Res 2015;47(13):981–6.
42. Seccia TM, Caroccia B, Adler GK, Maiolino G, Cesari M, Rossi GP. Arterial hypertension, atrial fibrillation, and hyperaldosteronism: the triple trouble. Hypertension 2017;69(4):545–50.
43. Williams B, MacDonald TM, Morant S, Webb DJ, Sever P, McInnes G, et al. Spironolactone versus placebo, bisoprolol, and doxazosin to determine the optimal treatment for drug-resistant hypertension (PATHWAY-2): a randomised, double-blind, crossover trial. Lancet 2015;386(10008):2059–68.
44. Neefs J, van den Berg NW, Limpens J, Berger WR, Boekholdt SM, Sanders P, et al. Aldosterone pathway blockade to prevent atrial fibrillation: a systematic review and meta-analysis. Int J Cardiol 2017;231 : 155–61.
45. Heidbuchel H, Verhamme P, Alings M, Antz M, Hacke W, Oldgren J, et al. EHRA practical guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation: executive summary. Eur Heart J 2013;34(27):2094–106.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Úvodní slovoČlánek Domácí měření krevního tlakuČlánek Nové evropské registraceČlánek DoporučujemeČlánek Chronická žilní insuficience
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
2021 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Úvodní slovo
- Komentář k článku Post-JIP péče v ambulantním prostředí
- Komentář k článku Post-JIP péče v ambulantním prostředí
- Top 20 výzkumných studií roku 2020 pro lékaře primární péče
- Komentář k článku Top 20 výzkumných studií roku 2020 pro lékaře primární péče
- Komentář k článku Top 20 výzkumných studií roku 2020 pro lékaře primární péče
- Terapie budoucnosti – CAR-T terapie
- Kombinační léčba hypertenze a změny kalemie
- Léčba hypertenze u nemocných s diabetes mellitus
- MUDr. Marie Svatošová: V hospici se dá zažít radost tak intenzivní, že člověku brání usnout
- Indapamid – kardioprotektivní přístup v léčbě hypertenze
- Postavení telmisartanu a candesartanu v léčbě arteriální hypertenze
- Léčba hypertenze v perioperačním období
- Domácí měření krevního tlaku
- 24hodinové ambulantní monitorování krevního tlaku: základní informace
- Jsou nové přístupy k měření krevního tlaku vhodné pro klinickou praxi?
- Diagnostika a léčba hypertenze u mladých lidí
- Erektilní dysfunkce u hypertenze a dalších kardiovaskulárních onemocnění
- Nové evropské registrace
- Hypertenze a fibrilace síní
- Primární hyperaldosteronismus
- Doporučujeme
- Feochromocytom a paragangliom: stručný souhrn pro praxi
- Profil léčivého přípravku Isoprinosine 500 mg tablety
- Chronická žilní insuficience
- Post-JIP péče v ambulantním prostředí
- Léčba nadváhy a obezity – významný nástroj v optimálním managementu diabetu
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Léčba hypertenze v perioperačním období
- Primární hyperaldosteronismus
- Diagnostika a léčba hypertenze u mladých lidí
- Feochromocytom a paragangliom: stručný souhrn pro praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



