-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Psoriáza v dětském věku
Autoři: MUDr. Gkalpakioti Petra
Působiště autorů: Dermatovenerologická klinika 3. LF UK FNKV
Vyšlo v časopise: Svět praktické medicíny, 2, 2021, č. 4, s. 74-79
Kategorie: Medicína v ČR: přehledový článek
Souhrn
Psoriáza je chronické zánětlivé kožní onemocnění spojené s řadou komorbidit. V poslední době se proto často označuje jako multisystémové onemocnění. Až jedna třetina pacientů s lupénkou udává její počátek právě v dětském věku. Rozlišujeme několik klinických variant a podle závažnosti ji dělíme na lehkou, středně těžkou či těžkou. Při léčbě lehké formy psoriázy se uplatňuje především lokální terapie, zatímco u středně těžké až těžké formy máme k dispozici fototerapii, konvenční systémovou léčbu a v posledních letech je také u dětí schválena tzv. biologická terapie. Lupénka má nesporný vliv na fyzické, sociální a psychické aspekty života.
Prevalence psoriázy u dospělé populace se pohybuje v rozmezí 2–4 %. V dětském věku je její výskyt nižší, údaje z literárních zdrojů nejsou jednotné, ale nejčastěji je udávána okolo 1 %. V pohlaví lehce převažuje vyšší výskyt u dívek. Až 50 % dětí udává pozitivní rodinnou anamnézu u příbuzných 1. stupně.
Etiopatogeneze
Lupénka je multifaktoriální onemocnění, kde se uplatňují jak genetické faktory, tak vlivy vnějšího prostředí. Je identifikována řada tzv. psoriatických genů, které se také označují jako geny vnímavosti na psoriázu (psoriasis susceptibility genes). Jedním z nejdůležitějších lokusů se jeví PSORS1 na chromosomu 6p, který se vyskytuje až u 50 % pacientů s psoriázou. Z vlivů vnějšího prostředí je známo mnoho spouštěcích faktorů, mezi kterými je nejčastěji zastoupena infekce, ať už bakteriální, či virová (streptokoková tonzilitida, perianální streptokoková dermatitida, infekce horních cest dýchacích, urogenitální infekce, otitis media, plané neštovice). Dalšími spouštěcími faktory mohou být stres, trauma a spíše u dospělých pacientů i léky (např. betablokátory). Významným rizikovým faktorem pro vývoj psoriázy u dětí je obezita.
Průběh onemocnění
Průběh onemocnění je chronický, nepravidelný, s remisemi a exacerbacemi. Spontánní remise bývají častější u dětí než u dospělých pacientů, a to především pokud se onemocnění vyskytne v návaznosti na určitý spouštěcí faktor – nejčastěji infekci.
Klinický obraz
Psoriáza u dětí začíná nejčastěji mezi 7.–11. rokem života, ale může se projevit v kterémkoliv věku včetně novorozeneckého období. Rozlišujeme několik klinických variant, přičemž nejčastější je plaková (ložisková) psoriáza (Obr. 1–3). Charakteristické jsou erytematózní plaky (ložiska), kryté stříbřitými šupinami. Ložiska mohou být různých velikostí a také erytém a deskvamace jsou variabilní od mírného stupně až po velmi výrazný. Nejčastěji postiženými lokalitami jsou kštice, končetiny (extenzorové plochy jako lokty a kolena, bérce) a trup (především oblast sakra). Oproti dospělým pacientům bývá u dětí častěji postižen obličej, hlavně periokulární oblast, někdy může být i jako izolované postižení. Ložiska lupénky mohou být u dětí méně výrazná, s nižším erytémem, zašupením a tloušťkou a menšího průměru než u dospělých pacientů. Postižení nehtů psoriázou je patrné zhruba u 20–40 % dětí. Charakteristické jsou tzv. olejové skvrny (žlutá ložiska pod nehtovou ploténkou), dolíčkování (pitting), onycholýza, subungvální hyperkeratóza či třískovité hemoragie. Druhým nejčastějším typem lupénky u dětí je tzv. gutátní (kapkovitá) forma. Tato varianta se projevuje jako diseminovaná drobná ložiska lupénky o velikosti do 1 cm na trupu a horních i dolních končetinách. Objevuje se často po vyvolávajícím faktoru – infekci bakterií Streptococcus pyogenes (skupina. A podle Lancefieldové). Podle posledních údajů z literatury může být právě předešlá infekce streptokokem prognostickým ukazatelem onemocnění. Pokud byla u dítěte přítomna, lze očekávat spontánní remisi kožního nálezu, a to většinou do 3–4 měsíců od jejího vzniku. Pokud kožnímu výsevu nepředcházela, je zde větší riziko rozvoje těžké formy psoriázy než u lupénky, která vznikla primárně jako plaková (ložisková) forma. Dalším typem je inverzní psoriáza, jež může postihovat axily, třísla, submamární, genitální (Obr. 4) či intergluteální oblast nebo pupek. Zřídka mohou být postiženy i lokality typické spíše pro atopickou dermatitidu, jako jsou loketní či podkolenní jamky. Klinický obraz může být lehce odlišný od klasických projevů psoriázy. Ložiska bývají často méně zašupená a více lesklá. Podle některých literárních zdrojů je inverzní typ psoriázy zastoupen u dětí ještě častěji než u dospělých pacientů. Zejména genitální postižení je pak příčinou výrazného dopadu na kvalitu života. U dětí mladších dvou let je nejčastější lokalitou anogenitální oblast (napkin psoriasis). Pustulózní psoriáza patří mezi vzácnější varianty lupénky. Klinicky vidíme erytematózní ložiska s mnohočetnými drobnými pustulami. Může být generalizovaná (psoriasis pustulosa generalisata acuta von Zumbusch), kdy je průběh často velmi závažný s nutností hospitalizace pacienta a vznikem celkových příznaků (únava, zimnice, třesavky, febrilie), nebo lokalizovaná. Tato varianta postihuje především ohybové lokality. Pustulózní palmoplantární psoriáza či erytrodermická psoriáza jsou u dětí velmi vzácné.
Obr. 1. Plaková psoriáza u 8leté dívky. [Foto: archiv autorky] ![Plaková psoriáza u 8leté dívky. [Foto: archiv autorky]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/06a2a96d25864c643b6203a179faa52f.png)
Obr. 2. Těžká forma ložiskové psoriázy u 15letého chlapce. [Foto: archiv autorky] ![Těžká forma ložiskové psoriázy u 15letého chlapce. [Foto: archiv autorky]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/4c3027ef30e0059f5af41d5705abbc01.png)
Obr. 3. Ložisková psoriáza s postižením rukou u 10letého chlapce. [Foto: archiv autorky] ![Ložisková psoriáza s postižením rukou u 10letého chlapce. [Foto: archiv autorky]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/0d09e6b54403aa84096600cda4bfebc2.png)
Obr. 4. Genitální psoriáza u 8letého chlapce. [Foto: archiv autorky] ![Genitální psoriáza u 8letého chlapce. [Foto: archiv autorky]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/12184bc57a73eb51ae0232568c2b2c10.png)
Komorbidity
V posledních letech byla u dospělých pacientů publikována řada studií, které se věnují přidruženým onemocněním spojeným s psoriázou. Nejedná se pouze o psoriatickou artritidu, ale také o hepatopatii, zánětlivá střevní onemocnění, kardiovaskulární choroby, obezitu, diabetes mellitus či např. dyslipidemii. Tato onemocnění se u pacientů s lupénkou vyskytují signifikantně častěji než u zdravé populace. U dětských pacientů je množství dostupných informací v literatuře menší, ovšem i tak bylo publikováno několik článků, které se komorbiditami u dětí s psoriázou zabývají. Také u dětí je na prvním místě uváděna psoriatická artritida, jejíž prevalence je výrazně nižší než u dospělých pacientů, a to v rozmezí 0,7–10,5 %. Podle klasifikace se psoriatická artritida řadí u dětí do velké skupiny juvenilních idiopatických artritid. U 80 % pacientů se kloubní postižení rozvine ještě před kožními příznaky, nejčastěji 2–3 roky před stanovením diagnózy psoriázy. Další nejvíce sledovanou komorbiditou je nadváha a obezita. U pacientů s lupénkou v dětském věku je prokázána vyšší prevalence nadváhy či obezity, některé studie udávají až dvojnásobnou hodnotu. Obezita je také zároveň rizikovým faktorem pro rozvoj psoriázy a velká část pacientů byla podle studií obézní již před prvními začátky kožních projevů. Některá data rovněž ukazují vztah závažnosti psoriázy na výši obezity, tj. u pacientů s obezitou byla zjištěna častěji těžší forma psoriázy než u pacientů, kteří měli pouze nadváhu. V některých studiích byla také prokázána vyšší prevalence inzulinové rezistence/diabetu či dyslipidemie. Riziko rozvoje Crohnovy nemoci či ulcerózní kolitidy je u dětí s psoriázou 3–4× zvýšeno oproti zdravé populaci.
Psychologické aspekty psoriázy u dětí
Také psychiatrická onemocnění jsou u dětí a adolescentů trpících lupénkou častější než v běžné populaci. Riziko úzkostných poruch je v období 8–12 let věku až devítinásobně vyšší. Riziko depresí je zvýšeno šestinásobně. Deprese jako takové jsou přitom u pacientů trpících psoriázou endogenní i exogenní etiologie. Zvýšeno je také riziko užívání návykových látek, jako jsou alkohol či drogy. Pacienti s psoriázou v dětském věku se častěji stávají oběťmi šikanování, posmívání, škádlení, zostuzování či diskriminování ze strany vrstevníků. Problémem bývá nejen „viditelnost kožního postižení“, ale také subjektivní příznaky. Pacienti si velmi často stěžují na svědění, bolestivost, pálení pokožky. Dalším problémem může být i nepříjemný zápach při rozsáhlém kožním nálezu, a především nadměrná deskvamace pokožky, která ovlivňuje volbu oblečení a někdy také výběr volnočasových či rekreačních aktivit a vyžaduje i např. zvýšený úklid domácnosti. To vše může mít u některých pacientů za následek mimo jiné zvýšenou sociální izolaci či snížené sebevědomí. Psoriáza má proto výrazný dopad na kvalitu života. Rozsah dopadu na kvalitu života je určen spíše závažností psoriázy než tím, v jakém věku vznikla. Pro účel přesnějšího posouzení dopadu kožního onemocnění na kvalitu života dítěte byl vytvořen dotazník CDLQI (Children Dermatology Life Quality Index). Jedná se o dotazník sestavený z deseti otázek, které se týkají vlivu kožního onemocnění na školní docházku, volnočasové aktivity, na vztah s kamarády, spánek, volbu oblečení či na subjektivní obtíže. Nezanedbatelný je také vliv chronického kožního onemocnění na ostatní blízké členy rodiny, tedy především rodiče. Oni bývají tím, kdo především u menších dětí provádí každodenní lokální léčbu a doprovází dítě na kontroly k lékaři.
Diagnostika a vyšetření
Diagnózu lze ve většině případů stanovit na základě klinického obrazu s postižením typických predilekčních lokalit. Důležité je vyšetření skutečně celého tělesného povrchu včetně nehtů. U asi 5 % pacientů nelze klinicky odlišit, zda se jedná o psoriázu, či atopický ekzém (většinou bývají v rodinné anamnéze přítomná obě onemocnění). Někdy může napomoci histologické vyšetření. Ke zhodnocení závažnosti psoriázy a určení vhodné terapie bylo vyvinuto několik skórovacích škál. Nejznámější a v České republice nejpoužívanější je tzv. PASI skóre (Psoriasis Area and Se verity Index), někdy je používáno také BSA (Body Surface Area), které označuje procento postiženého tělesného po vrchu. Jako středně těžká či těžká forma lupénky je označována ta, která má PASI skóre vyšší než 10. Vzhledem k výše popsaným komorbiditám je vždy nutný základní screening k vyloučení kloubního postižení (dotaz na bolesti kloubů či otok, známky entezitidy) a posouzení nadváhy nebo obezity. Podle doporučení AAD (American Academy of Dermatology) je vhodné provést standardní základní screening dyslipidemie (ve věku 9–11 let a 17–21 let), dále u dětí starších 3 let 1x ročně měřit krevní tlak (důvodem je známá vyšší incidence arteriální hypertenze u dospělých paci entů s lu pénkou) a u obézních pacientů starších 10 let měřit glykemii nalačno každé tři roky.
Tab. 1. Diferenciální diagnóza vybraných klinických typů psoriázy 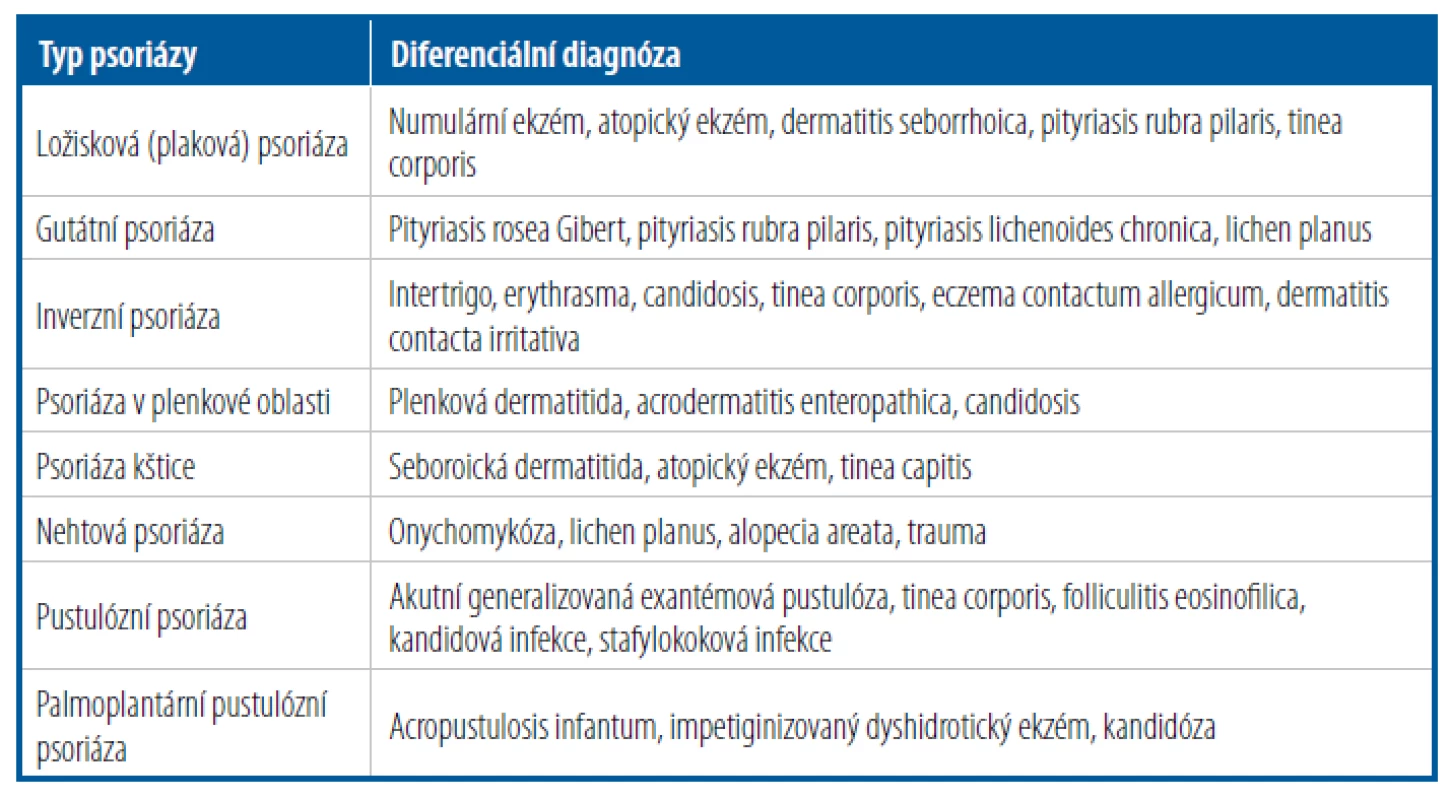
Terapie
Důležitým faktorem, který ovlivňuje úspěšnost terapie, je především pečlivá edukace jak rodičů, tak samotného dětského pacienta s ohledem na jeho věk. Ve většině případů je dostačující lokální terapie.
Lokální léčba
Jejím základem je denní aplikace emoliencií (tzv. indiferentní lokální léčba), ideálně večer po koupeli. K dispozici je velké množství krémů či mastí, které mohou být vyráběny magistraliter (např. Ambiderman, Synderman, Cremor neoaquasorb, Cremor basale, Ung. leniens) nebo jsou volně prodejné. Některé přípravky jsou již s fixním obsahem urey, která napomáhá nejen odstranění šupin z psoriatických ložisek, ale také lépe hydratuje pokožku. Hlavní složkou diferentní lokální léčby jsou kortikoidy. Jejich výhodou je rychlý efekt, snadná aplikace a dobrá snášenlivost. Nevýhodou je, že efekt je krátkodobý a po vysazení často následuje rychlé zhoršení (vzhledem k chronické povaze onemocnění). Nutná je také opatrnost u rozsahu ošetřované plochy kortikoidy a jejich celkové spotřeby, protože poměr povrchu kůže ku tělesné hmotnosti je u dětí větší, a je tudíž větší riziko systémové absorpce a adrenální suprese. U dětí volíme nejčastěji kortikoidy 2. třídy (hydrokortison butyrát, alklometazon, triamcinolon acetonid 0,1%) či 3. třídy (metylprednisolon aceponát, mometason furoát 0,1%, betametason dipropionát, flutikason propionát), přičemž 3. třídu používáme především na iniciální fázi terapie. Na místa s citlivou pokožkou (obličej, axily, genitál) používáme raději méně silné kortikoidy a pouze krátkodobě. Při dlouhodobé aplikaci je ideální použití lokálních imunomodulátorů (kalcineurinových inhibitorů – pimekrolimus, takrolimus). Jedná se ovšem o off-label terapii a jejich preskripce je hrazena pojišťovnou pouze na diagnózu atopického ekzému. Schéma léčby lokálními kortikoidy je většinou v iniciální fázi terapie aplikace 1x denně po dobu 1–2 týdnů, následovaná postupným vysazením. Možná je také pravidelná aplikace 2x týdně po určité časové období k udržení nízké aktivity choroby. Další důležitou skupinou léků pro lokální léčbu lupénky jsou analoga vitaminu D3. Patří mezi ně kalcipotriol, kalcitriol, takalcitol. Mají pomalejší nástup účinku než lokální kortikoidy, ale lepší dlouhodobou bezpečnost a delší remisi. Opatrnosti je potřeba u dodržení doporučené maximální spotřeby u každého jednotlivého preparátu podle SPC pro riziko hyperkalcemie. Omezené je také množství klinických studií u dětské populace. Velmi výhodné jsou fixní kombinované preparáty analogů vitaminu D3 s kortikoidy pro svou dobrou efektivitu a nižší riziko nežádoucích účinků kortikoidů. Používána je především kombinace kalcipotriolu s betametasonem. V ČR se jedná u dětí o léčbu off-label. Veškerá analoga vitaminu D3 včetně kombinovaných jsou preskripčně omezena na obor dermatologie. Používání dehtů (liquor carbonis detergens, pix lithantracis) v dermatologii je čím dál tím více nahrazováno jinými preparáty či metodami terapie, a to především pro jejich nežádoucí zápach, nežádoucí účinky (vznik folikulitidy, iritace) a při ošetřování velkých ploch hrozí i riziko systémové toxicity (nefrotoxicita a neurotoxicita). Cignolin (antralin) je pro své riziko iritace používán buď pouze za hospitalizace, nebo ambulantně jako tzv. minutová terapie (aplikace na 5–20 minut) v nízkých koncentracích. U dětí je jeho použití velmi omezené. Tazaroten (derivát vitaminu A) není v ČR dostupný.
Při lokální léčbě psoriázy jsou často s oblibou využívána keratolytika, která po odstranění šupin umožní průnik a lepší efektivitu dalších diferentních léčiv. Nejčastěji používaným a velmi účinným keratolytikem je kyselina salicylová. Její výhodou je možná kombinace s lokálními kortikoidy, případně i s dehty. Použití společně s analogy vitaminu D3 je kontraindikováno. U malých dětí je však její využití velmi omezeno pro riziko systémové toxicity s postižením CNS, ledvin a v krajním případě až rizikem úmrtí. U dětí do šesti měsíců věku je zcela kontraindikována, u batolat je možné její použití v maximálně 0,5–1,0% koncentraci, a to jen krátkodobě, u předškolních dětí je maximální doporučená koncentrace 2% a opět pouze ke krátkodobému používání. Vhodná alternativa ke kyselině salicylové je již zmiňovaná urea (močovina).
Fototerapie
Je využívána u psoriázy postihující více než 10 % tělesného povrchu či u pacientů, kde lokální léčba neměla dostatečný efekt. Vhodná je u dětí nad 10 let věku, a podmínkou je dobrá compliance (dítě je samo uvnitř ozařovacího přístroje). Je také nutno brát ohled na fototyp dítěte. Nejvíce používanou metodou fototerapie jak u dětí, tak u dospělých pacientů je úzkopásmové spektrum UVB 311 nm. Samotné UVA záření nemá dostatečnou efektivitu a tzv. PUVA terapie (UVA a psoraleny) není u dětí vzhledem ke zvýšenému riziku kancerogenity vhodná. V posledních letech je také k dispozici terapie excimerovým laserem s UVB 308 nm, kde je možné intenzivně zářit malé ohraničené plochy pokožky.
Celková terapie
U dětí je využívána u středně těžkých či těžkých forem psoriázy (PASI skóre či BSA nad 10), případně je nutno brát ohled na postižené lokality (dlaně, plosky, genitál), které i při menším rozsahu psoriázy mohou výrazně ovlivňovat kva litu života či běžné denní činnosti. Při kloubním postižení vždy spolupracujeme s dětským revmatologem. V ČR máme pro léčbu psoriázy k dispozici celkem tři preparáty: metotrexát, acitretin a cyklosporin. Celková terapie kortikoidy není pro léčbu lupénky u dětí ani dospělých pacientů indikována, a to nejen pro své nežádoucí účinky, ale zejména pro velké riziko rebound fenoménu a vzniku závažné formy generalizované pustulózní psoriázy po jejich vysazení. Jejich podávání mívá navíc při nedostatečných dávkách nízkou efektivitu. Metotrexát je u dětí nejvíce používaným preparátem pro celkovou terapii a je vhodný prakticky u všech forem psoriázy. Výhodou je účinnost také na kloubní postižení. Podáváme ho 1x týdně v dávce 10–15 mg/m2 kožní plochy či podle váhy 0,2–0,4 mg/kg. Snášenlivost bývá u dětí lepší než u dospělých pacientů. Nutná je pravidelná monitorace jaterních testů a krevního obrazu. Efekt lze očekávat za 4–6 týdnů po zahájení terapie. Cyklosporin má v porovnání s metotrexátem rychlejší nástup účinku a vyšší efektivitu. Někdy je pozorována horší tolerance (např. bolesti v oblasti žaludku, nauzea) a je zde především vyšší riziko nežádoucích účinků (arteriální hypertenze, renální dysfunkce, dyslipidemie) při dlouhodobém užívání. Podává se v dávkách 2,5–5 mg/kg/den a délka léčby by měla být co nejkratší v rámci několika měsíců. Také pro dospělé pacienty je omezena na maximálně dva roky. Metotrexát i cyklosporin patří k imunosupresivní terapii a při jejich užívání je kontraindikováno očkování živými vakcínami. Acitretin je naopak jediným preparátem, který neovlivňuje imunitu. Je řazen mezi retinoidy (deriváty vitaminu A) a jeho účinek je mimo jiné dán normalizací diferenciace epidermis. Velmi dobrý efekt má na pustulózní variantu psoriázy. Podává se v dávce 0,5–1 mg/kg/ den a nutná je monitorace hladin tuků, jaterních testů a krevního obrazu. Nevýhodou jsou nežádoucí účinky v podobě suchosti sliznic a kůže, výrazná teratogenicita (otěhotnění je kontraindikováno až do tří let po jeho vysazení) a vzácně může dojít k předčasnému uzávěru epifýz a k tvorbě hyperostóz. Proto je potřeba u dětí užívajících retinoidy déle než šest měsíců provádět rtg kostí. V praxi se tedy pro léčbu psoriázy používá spíše u starších dětí nad 15 let věku.
Biologická terapie
Pro léčbu psoriázy u dětí máme v ČR k dispozici celkem pět preparátů, které působí buď blokádou tumor nekrotizujícího faktoru alfa (etanercept, adalimumab), nebo blokádou interleukinu 17A (secukinumab, ixekizumab) či proti interleukinu 12/23 (ustekinumab). Patří také mezi imunosupresivní léčbu, která ovšem velmi cíleně zasahuje do určitých patogenetických pochodů v rozvoji lupénky. Na rozdíl od tří předchozích zmíněných léků (acitretin, metotrexát, cyklosporin) je schválena ke skutečně tzv. on-label použití. Je to z toho důvodu, že byly provedeny kontrolované klinické studie i v dětské populaci. Většina preparátů je indikována u dětí od 6 let věku, pouze adalimumab je schválen již od 4 let věku. Aplikace je subkutánní, s rozdílnými intervaly podle typu léku. Biologická léčba je indikována pouze u středně těžké až těžké ložiskové psoriázy klasifikované hodnotou PASI nad 10. Zatímco u dospělých pacientů je tato léčba hrazena až po předchozím selhání alespoň dvou metod z „konvenční“ systémové terapie (metotrexát, acitretin, cyklosporin, fototerapie), u dětí tomu tak (s výjimkou ustekinumabu a etanerceptu) není. Podmínkou je PASI skóre nad 10 a neúčinnost či nevhodnost lokální terapie kortikoidy, případně (u adalimumabu) nevhodnost či neúčinnost fototerapie. V současné době je však stanovena úhrada pojišťovnami pouze u adalimumabu a etanerceptu. Výhodou biologické léčby je nejen její vysoká efektivita a velmi dobrá tolerance, ale především bezpečnost i při dlouhodobém užívání, které není nijak časově omezeno. Další výhodou je účinnost také pro kloubní postižení psoriázou.
Zdroje
1. Guidelines for the treatment of psoriasis in children and adolescent – short version part 1. J Dtsch Dermatol Ges 2019;17(8):856–870.
2. Guidelines for the treatment of psoriasis in children and adolescent – short version part 2. J Dtsch Dermatol Ges 2019;17(9):959–973.
3. Burden-Teh E, Thomas KS, Ratib S, Grindlay D, Adaji E, Murphy R. The epidemiology of childhood psoriasis: a scoping review. Br J Dermatol 2016;174(6):1242–57.
4. Joint American Academy of Dermatology. National Psoriasis Foundation Guidelines of Care for the Management and Treatment of Psoriasis in Pediatric Patients. J Am Acad Dermatol. 2020;82(3):574.
5. Soumajyoti, Sarkar, Snadipan Dhar, Siba P. Childhood psoriasis: disease spectrum, comorbidities, and challenges. Indian J Paed Der 2019;20 : 191–8.
6. Na Ch, Chung J, Simpson EL. Quality of life and disease impact of atopic dermatitis and psoriasis children and their families. Children (Basel). 2019;6(12):133.
7. Bučková H, Polášková S. Psoriáza u dětí. Čes Slov Derm 2013;88(2):59–72.
8. Gkalpakiotis S, Cetkovská P, Kojanová M, Arenberger P, a kol. Psoriáza od teorie k praxi. 1. vydání. Praha: Mladá fronta, 2020.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Úvodní slovoČlánek Nové lékové registraceČlánek Hypoglykemie u dětíČlánek Vitamin D v dětském věkuČlánek Tyreopatie u dětíČlánek Komentář k článku Vliv liraglutidu na viscerální a ektopický tuk u dospělých s nadváhou či obezitouČlánek Deprese dětí a dospívajících
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
2021 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Úvodní slovo
- Komentář k článku Vliv liraglutidu na viscerální a ektopický tuk u dospělých s nadváhou či obezitou
- Nové lékové registrace
- Bolest kyčlí u dospělých: hodnocení a diferenciální diagnostika
- Komentář k článku Bolest kyčlí u dospělých: hodnocení a diferenciální diagnostika
- Informovaný souhlas v asistované reprodukci aneb pokrok nezastavíš?
- Komplexní systém výživy u novorozenců – cesta pro budoucnost
- Hypoglykemie u dětí
- Vitamin D v dětském věku
- Virové infekce a možnosti využití inosin pranobexu v ordinaci PLDD
- MUDr. Alena Šebková: Obávám se o budoucnost primární pediatrické péče
- Mikrobi a lidé – běžná kolonizace, nebo invazivní infekce?
- Novinky v léčbě dětského astmatu
- Zánětlivá střevní onemocnění u dětí
- Tyreopatie u dětí
- Infantilní hemangiomy novorozenců a kojenců
- Nové možnosti léčby metabolických onemocnění skeletu v dětském věku
- Psoriáza v dětském věku
- Deprese dětí a dospívajících
- Je dítě pouze zlobivé, nebo má ADHD?
- Nastavení v B modu diagnostického ultrazvukového přístroje – čas, do kterého se vyplatí investovat
- Přerušení léčby vede k progresi chronického žilního onemocnění
- Vliv liraglutidu na viscerální a ektopický tuk u dospělých s nadváhou či obezitou
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Bolest kyčlí u dospělých: hodnocení a diferenciální diagnostika
- Hypoglykemie u dětí
- Mikrobi a lidé – běžná kolonizace, nebo invazivní infekce?
- Novinky v léčbě dětského astmatu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



