-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
Reklama1 – Doporučený postup PRO diagnostiKU IBD
Autoři: MUDr. Miroslava Adamcová 1; MUDr. Milan Bajer, Ph.D. 2; MUDr. Kateřina Bajerová, Ph.D. 2; Doc. MUDr. Jiří Bronský, Ph.D. 1; MUDr. Petr Dědek, Ph.D. 3; MUDr. Ondřej Hradský; Ph. D 1; MUDr. Eva Karásková 4; MUDr. Lucie Kavalcová 5; MUDr. Katarína Mitrová 1; MUDr. Silvie Netvalová 6; Prof. MUDr. Jiří Nevoral, CSc. 1; Doc. MUDr. Oldřich Pozler, CSc. 3; MUDr. Jan Schwarz 7; MUDr. Peter Szitányi, Ph.D. 8; Prof. MUDr. Richard Škába, CSc. 5; MUDr. Astrid Šuláková 9
Působiště autorů: Pediatrická klinika UK 2. LF a FN Motol, Praha 1; Pediatrická klinika, FN Brno 2; Dětská klinika, FN a LF UK, Hradec Králové 3; Dětská klinika LP UP a FN Olomouc 4; Klinika dětské chirurgie UK 2. LF a FN Motol, Praha 5; Pediatrická klinika TNsP, Praha 6; Dětská klinika FN a LF UK, Plzeň 7; Klinika dětského a dorostového lékařství UK 1. LF a VFN, Praha 8; Klinika dětského lékařství OU LF a FN Ostrava 9
Vyšlo v časopise: Čes-slov Pediat 2012; 67 (Suppl 2): 6-12.
Vedoucí redaktor textu: doc. MUDr. Jiří Bronský, Ph.D.
1. U dětí s podezřením na IBD je před provedením endoskopie nutné vyloučit střevní infekce.
2. Jako iniciální laboratorní vyšetření při podezření na IBD doporučujeme provést: KO + dif., CRP, FW, Fe, ferritin, saturaci transferinu (nebo sTfR), albumin, ALT, AST, GMT.
3. ASCA a p-ANCA mohou pomoci, ale nejsou pro diagnózu zásadní.
4. Fekální kalprotektin je nejsenzitivnějším markerem IBD. Je doporučeno jej vyšetřit u všech pacientů s IBD před provedením endoskopie. Vyšetření musí indikovat lékař, který má s touto metodou dostatek zkušeností.
5. Endoskopie má být provedena dětským gastroenterologem. Není-li to možné, měl by výkon provést lékař, který má dostatek zkušeností s diagnostikou IBD v dětském věku.
6. U všech pacientů se suspektním IBD musí vždy být provedena ileokolonoskopie i ezofagogastroduodenoskopie, přednostně v celkové anestezii.
7. Z každého úseku trávicí trubice je potřeba odebrat minimálně dvě biopsie i v případě normálního makroskopického nálezu (minimálně: jícen, žaludek, duodenum, terminální ileum, cékoascendens, transversum, descendens, rektum).
8. U každého pacienta s IBD je doporučeno zobrazení tenkého střeva, přednostně MRE.
9. Ultrazvuk (USG) je přínosná metoda při pátrání po IBD, není postačující k určení postižení tenkého střeva.
10. K diagnóze může za určitých situací přispět enteroskopie a kapslová endoskopie (WCE).
Cíle diagnostiky
Cílem diagnostiky IBD je vyloučení střevních infekcí, stanovení typu IBD (UC, CD, IBDU), rozsahu postižení, aktivity a chování nemoci, ev. hodnocení indexů aktivity (PCDAI/PUCAI) – viz tab. 1 a 2.
Tab. 1. Pediatrický index aktivity Crohnovy nemoci (PCDAI). 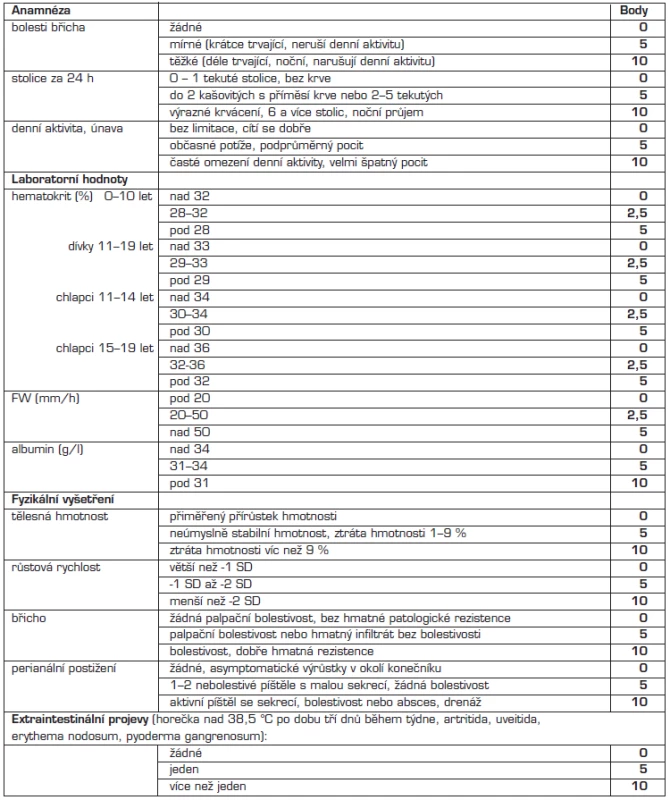
Legenda: FW = sedimentace; SD = směrodatná odchylka Maximální skóre: 100 bodů Orientační rozmezí aktivity onemocnění: - remise: PCDAI <10 bodů - mírná zánětlivá aktivita: PCDAI 10–30 bodů - střední až vysoká zánětlivá aktivita: PCDAI >30 bodů Tab. 2. Pediatrický index aktivity ulcerózní kolitidy (PUCAI). 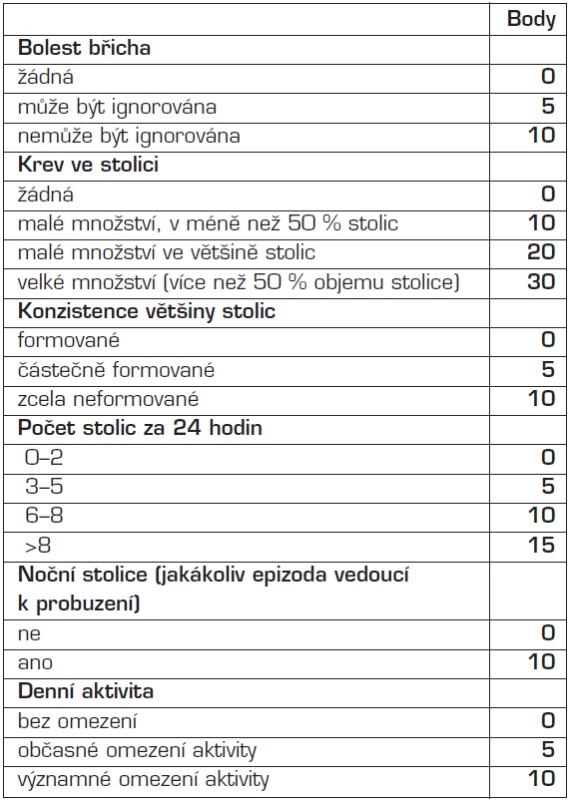
Maximální skóre: 85 bodů Orientační rozmezí aktivity onemocnění: - remise: PUCAI <10 bodů - mírná zánětlivá aktivita: PUCAI 10–34 bodů - střední zánětlivá aktivita: PUCAI 35–64 bodů - vysoká zánětlivá aktivita: PUCAI >65 bodů
Anamnéza
Anamnéza musí zahrnovat údaje o cestování, lécích, dietě, rodinné zátěži, charakteru a četnosti stolic, nespecifických projevech a projevech extraintestinálních. Iniciální symptomy IBD mohou být velmi různorodé. Průjmy s krví jsou nejčastějším příznakem UC, zatímco CD se může prezentovat nevýraznými bolestmi břicha, průjmem, nevysvětlitelnou anemií, horečkou, ztrátou hmotnosti, či růstovou retardací. Pouze 25 % pacientů s CD má 3 klasické příznaky nemoci – bolest břicha, průjem a váhový úbytek. Děti starší 6 let mívají v 6–23 % extraintestinální příznaky. Absence krve ve stolici nevylučuje UC, 5–15 % dětí s UC nemá krvavé průjmy. Růstová retardace -2 SD je vzácná u UC.
Extraintestinální příznaky zahrnují postižení kloubní (nedeformující artritida, sakroileitida), kožní, oční (uveitida), postižení vnitřního ucha (otoskleróza). K jejich detekci je zapotřebí důsledné odebrání anamnézy, ev. spolupráce se specialistou.
Laboratorní vyšetření
Nejprve je nutno vyloučit infekční příčinu obtíží – výtěr z rekta na kultivaci (včetně salmonel, Campylobacter jejuni), clostridiový toxin, sérologie yersinií, zvážit další vyšetření dle lokálního epidemiologická rizika. Prokázané infekční agens nevylučuje přítomnost IBD, neboť může být spouštěcím faktorem vzniku nespecifického střevního zánětu. Před zahájením léčby UC je třeba vyloučit infekční kolitidu (včetně CMV a Clostridium difficile).
Onemocnění IBD není vždy spojeno s nálezem patologie v krevních testech. Až 54 % dětí s UC a 21 % dětí s CD má normální hodnoty Hb, FW, albuminu a CRP, tzn. hodnoty FW a CRP lépe korelují s aktivitou CD.
Kalprotektin ve stolici je senzitivnější marker střevního zánětu nežli CRP a FW, avšak je pozitivní i při jiných zánětlivých onemocněních GIT, je často pozitivní i u zdravých kojenců a batolat. Kalprotektin, stejně jako laktoferin, je velmi citlivým prediktorem přítomnosti střevního zánětu. 95 % dětských pacientů mělo pozitivní kalprotektin ve stolici v době primoataky IBD, zatímco pouze 86 % z nich mělo zvýšeno CRP a 83 % FW. Zvýšená hodnota kalprotektinu musí být zohledněna při extraintestinálních projevech IBD a měla by hrát důležitou roli v indikaci provedení endoskopie, resp. urychlit její provedení.
Schéma 1. Algoritmus pro terapii Crohnovy nemoci u dětí. 
Legenda: 1luminální formy včetně striktur bez klinických obtíží či dilatace kliček, intraabdominálních píštělí bez abscesu 2strikturující forma s prestrikturickou dilatací a/nebo poruchou pasáže 3penetrující forma s abscesem 4perianální postižení s píštělemi a/nebo abscesy 5podmínky pro akcelerovaný step-up: mnohočetné postižení tenkého střeva, velmi těžká porucha růstu, extraintestinální komplikace apod. 6při selhání IFX je indikována terapie ADA 7riziko recidivy penetrující formy CD je u mladých pacientů vysoké a IFX je pravděpodobně jediná terapie, která je schopna recidivě zabránit
Zkratky: IC = ileocékální, EEV = exkluzivní enterální výživa, KS = kortikosteroidy, AZA = azathioprin, IFX = infliximab,ADA = adalimumab
Vyšetření jaterních testů slouží k vyhledání hepatobiliárního onemocnění, PSC a overlap syndromů. Sérologickými markery běžně užívanými v diagnostice IBD jsou ASCA a p-ANCA. p-ANCA je pozitivní v 60–70 % případů UC a 20–25 % CD. Pozitivní ASCA a negativní p-ANCA neznamená, že pacient nemůže onemocnět UC, pouze pravděpodobnost onemocnění CD je vyšší.
Schéma 2. Algoritmus pro terapii ulcerózní kolitidy u dětí. 
Legenda: 1těžká kolitida nebo ASC 2IFX lze v některých situacích užít jako bridge terapii k AZA 3při selhání IFX je indikována terapie ADA
Zkratky: PUCAI = pediatrický index ulcerózní kolitidy, 5-ASA = aminosalicyláty, KS = kortikosteroidy, AZA = azathioprin, IFX = infliximab, ADA = adalimumabPřed terapií imunosupresivy a biologiky je indikováno provedení specializovaných odběrů a vyšetření, která jsou zmíněna v příslušných kapitolách. V posledních letech probíhají intenzivní studie genetické predispozice ke vzniku IBD. Jako hlavní IBD gen byl identifikován gen NOD2/CARD15 na chromozomu 16. Genetické testování na přítomnost specifických mutací není v současnosti doporučováno jako součást diagnostického postupu.
Endoskopické vyšetření
Ezofagogastroduodenoskopie (EGD) je nezbytnou součástí diagnostického postupu při podezření na IBD. Až 35 % pacientů s IBD má v horním GIT přítomny makroskopické abnormality, které jsou ve 24 % typické pro CD. Makroskopické změny vedou ke stanovení diagnózy CD ve 4,5 %, u dalších 3 % pacientů jsou histologicky verifikovány izolované granulomy pouze v horním GIT. EGD tedy přispívá ke stanovení diagnózy CD v 7,5 % případů, zvláště u pacientů s nespecifickou kolitidou. V různých pracích údaje o izolovaných granulomech horního GIT oscilují mezi 2–21 %, což je pravděpodobně dáno metodikou provedení vyšetření (četnost a lokalizace odebraných vzorků, zkušenost histopatologa).
Kolonoskopie s intubací terminálního ilea je základním vyšetřením nezbytným pro stanovení diagnózy IBD. Zákrok je u dětí doporučeno provádět v celkové anestezii či v analgosedaci. Rektoskopie či pouze částečná kolonoskopie jsou nedostatečné. Ne vždy je terminální ileum spolehlivě intubovatelné, specializovaná centra udávají selhání v 10 %. Bioptické vzorky pro histologické zpracování je vhodné odebrat alespoň v počtu 2 z každé etáže vyšetřeného GIT. Z dolního GIT dle doporučení ECCO se má provést odběr z 5 různých míst včetně rekta a terminálního ilea. Vzorky musí být bioptovány i v případě, že nejsou přítomny makroskopické změny sliznice. Nutno neopomínat CMV kolitidu a žádat o cílené vyšetření histologa.
Balonová (dvoubalonová) enteroskopie je dalším možným způsobem vyšetření tenkého střeva. V současnosti jsou dostupná jen limitovaná data o možnostech použití v pediatrické praxi.
Typický makroskopický nález u UC je: nepřerušené slizniční postižení tlustého střeva charakterizované zarudnutím, edémem, drobnými erozemi a přítomností hlenu na sliznici. V biopsiích jsou přítomny kryptové pseudoabscesy, bez nálezu granulomů. Dalším histologickým znakem typickým pro UC je bazální plazmocytóza. Terminální ileum může být zánětlivě změněno v rámci tzv. backwash ileitis, způsobené návratem obsahu kolon do terminálního ilea při insuficienci Bauhinské chlopně v rámci pankolitidy (6–20 % pacientů). Těžká akutní ataka UC (ASC) může napodobovat CD v histologickém nálezu – jsou přítomny hluboké vředy a infiltrace stěny kolon.
Kromě klasického obrazu lze nalézt též tzv. atypické varianty UC:
- UC bez postižení rekta (rectal sparing) – makroskopicky normální sliznice, avšak pozitivní histologický nález – tvoří až 5 % případů UC, častější v nižší věkové skupině.
- Nepravidelné makroskopické postižení tlustého střeva s minimálním postižením architektury krypt s krátkou anamnézou trvání nemoci – častá ve skupině dětí do 10 let.
- Levostranná kolitida s periapendikální infiltrací (caecal patch) – 2 % dětí při primodiagnostice UC.
- UC s postižením horního GIT – ulcerace makroskopicky detekovatelné u 4–8 % případů UC, histologicky verifikovaná fokálně aktivní gastritida nebo chronická gastritida. Takový nález neopravňuje ke stanovení diagnózy CD.
Typickým makroskopickým nálezem CD je nesouvislé postižení GIT, přítomny jsou jak aftózní vředy, tak vředy lineární, struktura dlažebních kostek (cobble stones), striktury a fistulace. Histologicky je CD charakterizována chronickou fokální zánětlivou aktivitou s přítomností granulomů nebo bez granulomů, transmurálním zánětlivým infiltrátem, submukózní fibrózou, změnami krypt, metaplazií Panethových buněk. Zánětlivé změny mohou postihnout kteroukoliv etáž GIT. Méně častým fenotypem jsou orální, perigenitální či perianální formy CD bez luminálního postižení – až 5 % dětských pacientů. Luminální postižení se vyvine u cca 70 % pacientů do 4 let od stanovení diagnózy CD. „Orofaciální granulomatózou“ jsou označovány ty případy onemocnění, kdy není postižena jiná část GIT, zatímco jako „orální CD“ je označováno postižení sliznice dutiny ústní a zároveň intestinální. Perianální formu CD lze nalézt až u 10 % nově diagnostikovaných případů. Granulomy jsou častějším histologickým nálezem u dětských pacientů než u dospělých, s věkem mohou vymizet. Ty případy, kdy nález IBD nelze jednoznačně klasifikovat jako UC nebo CD, je doporučováno zařadit do skupiny IBDU.
Zobrazení tenkého střeva a detekce komplikací onemocnění
U každého pacienta s IBD je doporučeno zobrazení tenkého střeva, přednostně MRE. Zobrazení tenkého střeva musí být provedeno ve všech případech, kdy je základní diagnózou CD či IBDU, nebo je atypický obraz UC.
USG zažívacího traktu je jednoduchá metoda využitelná při podezření na IBD ještě před invazivním vyšetřením GIT. Dobře poslouží i ke sledování průběhu onemocnění. Lze spolehlivě zobrazit jak střevo tenké, tak tlusté a detekovat známky probíhajícího zánětu, přítomnosti abscesů, resp. zhodnotit aktivitu a rozsah nemoci. Přínos USG je závislý na zkušenosti vyšetřujícího. Použitím speciální anechogenní intraluminální substance (metoda SICUS = small intestine contrast ultrasonography) lze zvýšit senzitivitu vyšetření. USG má vysokou negativní prediktivní hodnotu pro IBD. Problematické může být zobrazení zánětlivých změn izolovaných na sliznici, což vysvětluje nižší senzitivitu při detekci onemocnění zvláště v případě UC. Endosonografie rektálního kanálu je metodika umožňující vyšetření pacientů s perianální nemocí. Zobrazí přítomné píštěle a jejich průběh. Poměrně dobře se dá sledovat hojení perianálních afekcí.
MRE dává možnost detekovat zánětlivé změny střevní stěny, nitrobřišní abscesy, píštěle, striktury a prestenotické dilatace, umožní definovat rozsah postižení a chování nemoci. Známkami postižení je zesílení střevní stěny, překrvení mesenteria, zvětšené lymfatické uzliny a infiltrace mezenteriálního tuku. Výhodou oproti CT je nízká radiační zátěž. MRI malé pánve je vyšetření nezbytné u pacientů s perianálním postižením a informuje o poměrech mezi patologickým nálezem a anatomickými strukturami, což je nezbytné před případným chirurgickým řešením.
WCE je užitečná při detekci změn sliznice v tenkém střevě u dětí s podezřením na CD, u nichž se ostatními metodami nepodařilo jednoznačně stanovit diagnózu. Výhodou je zobrazení tenkého střeva v celém průběhu, nevýhodami jsou nemožnost získání bioptických vzorků z kritických míst, komplikované stanovení aktuální polohy, neřízený pohyb kapsle střevem, riziko nezobrazení solitárních lézí, riziko retence kapsle před strikturou. Normální nález má vysokou negativní prediktivní hodnotu pro CD tenkého střeva. Před vyšetřením WCE je nutné minimalizovat riziko retence kapsle, resp. detekovat striktury lumen, kterými kapsle neprojde. Striktura GIT, předchozí chirurgický zákrok, vysoká aktivita nemoci, malnutrice a věk pod 1 rok jsou kontraindikacemi provedení zákroku. Diagnóza CD nemůže být postavena na pouhém zobrazení sliznice kapslovým snímáním, neboť existuje 10–20% riziko falešně pozitivních nálezů u zdravých osob (např. NSAID indukované postižení). U dětí s podezřením na CD byly léze vedoucí k diagnóze IBD patrné v 50 % případů, MRI tyto léze zobrazila pouze u 22 % dětí. V současnosti je vyšetření WCE v ČR dobře dostupné.
Diferenciální diagnostika
Při vyšetřování dětských pacientů s podezřením na IBD je nutné diferenciálně diagnosticky odlišit jiné typy onemocnění gastrointestinálního traktu (GIT), zejména onemocnění alergická, celiakii, intoleranci laktózy, dráždivý tračník, u UC i akutní intoleranci aminosalicylátů. Na primární imunodeficientní stavy je třeba pomýšlet v případech, kdy selhává standardní terapie. Do této skupiny patří IL10/IL10R deficience, Wiskottův-Aldrichův sy, chronická granulomatóza, X-vázaný lymfoproliferativní syndrom, IPEX (imunitní dysregulace, polyendokrinopatie, enteropatie, X-vázaná), agamaglobulinemie, familiární hemofagocytující lymfohistiocytóza, glykogenóza Ib, cyklická neutropenie, těžká kongenitální neutropenie, EDA-ID (anhidrotická ektodermální dysplazie s immunodeficiencí, X-vázaná), trichohepatoenterický syndrom, sy Heřmanského-Pudláka, deficience niacinu, CVID (běžný variabilní imunodeficit), Behcetova nemoc, enteritida/kolitida způsobená nesteroidními antirevmatiky (NSAID), takrolimem indukovaná potravinová alergie s enteropatií. Zvláštní skupinu tvoří pacienti, kteří podstoupili transplantaci a u nichž vzniklo IBD de novo jako důsledek imunosupresivní terapie. V této skupině pacientů je pravděpodobnost vzniku IBD 10x vyšší než u běžné populace. Výjimku tvoří IBD diagnostikované po transplantaci jaterní pro PSC, kdy je onemocnění střeva pokládáno za reaktivaci preexistujícího onemocnění.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek 10 – Refrakterní CDČlánek 19 – IBD do 2 let věkuČlánek 20 – Chirurgická léčba CDČlánek 21 – Chirurgická léčba UCČlánek SEZNAM ZKRATEKČlánek 22 – PouchitidaČlánek 24 – Anemie u IBDČlánek LITERATURAČlánek ÚVOD
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2012 Číslo Suppl 2- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- 2 – Indukce remise CD – enterální výživa (EV)
- 3 – Indukce remise CD – kortikosteroidy (KS)
- 4 – Indukce remise CD – biologická léčba (BL)
- 5 – Indukce remise CD – ostatní
- 6 – Udržovací léčba CD – azathioprin (AZA)/6-merkaptopurin (6-MP)
- 7 – Udržovací léčba CD – methotrexát (MTX)
- 8 – Udržovací léčba CD – biologická léčba (BL)
- 9 – Udržovací léčba CD – ostatní
- 10 – Refrakterní CD
- 11 – Indukce remise UC – aminosalicyláty
- 12 – Indukce remise UC – kortikosteroidy
- 13 – Indukce remise UC – biologická léčba a ostatní
- 14 – Udržovací léčba UC – aminosalicyláty
- 15 – Udržovací léčba UC – azathioprin, 6-merkaptopurin, methotrexÁt
- 16 – Udržovací léčba UC – biologická léčba a ostatní
- Doporučení Pracovní skupiny dětské gastroenterologie a výživy ČPS pro diagnostiku a léčbu nespecifických střevních zánětů u dětí
- 17 – Fulminantní kolitida (acute severe colitis, ASC) a toxické megakolon (TM)
- 18 – Neklasifikovatelné zánětlivé střevní onemocnění (IBDU)
- 19 – IBD do 2 let věku
- 20 – Chirurgická léčba CD
- 21 – Chirurgická léčba UC
- SEZNAM ZKRATEK
- 22 – Pouchitida
- 23 – Infekční komplikace a problematika vakcinace
- 24 – Anemie u IBD
- LITERATURA
- ÚVOD
- 1 – Doporučený postup PRO diagnostiKU IBD
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- 1 – Doporučený postup PRO diagnostiKU IBD
- 17 – Fulminantní kolitida (acute severe colitis, ASC) a toxické megakolon (TM)
- 22 – Pouchitida
- 6 – Udržovací léčba CD – azathioprin (AZA)/6-merkaptopurin (6-MP)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



