-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Současná diagnostika a léčba chronického žilního onemocnění dolních končetin
Autoři: MUDr. Vlček Libor
Působiště autorů: Chirurgické oddělení ON Příbram, a. s.
Vyšlo v časopise: Svět praktické medicíny, 5, 2023, č. 3, s. 30-34
Kategorie: Medicína v ČR: přehledový článek
Souhrn
V souhrnném článku je nastíněn pohled na diagnostiku a soudobé možnosti zejména chirurgické léčby chronického žilního onemocnění (CVD) dolních končetin, včetně pokročilých stadií, jednoho z nejrozšířenějších současných onemocnění. Přestože je CVD prakticky nejrozšířenější civilizační onemocnění, často jí lékařskou veřejností bohužel není věnována pozornost, jakou by si zasluhovala. Nejedná se sice o onemocnění maligní, za úvahu ale jistě stojí fakt, že jde o onemocnění, jehož terminální stadia mají významný vliv na kvalitu života nemocných. Nezanedbatelné je i ekonomické hledisko na léčbu: náklady na léčbu žilních bércových vředů, započítávající zejména převazový materiál, jsou celosvětově velmi vysoké.
CVD je onemocnění žilního systému dolních končetin, které je charakterizováno vznikem patologických změn žilní stěny. Tyto změny vedou k valvulární insuficienci, refluxu a zvýšení nitrožilního tlaku. Ten potom prohlubuje strukturální patologické změny žilní stěny a zapříčiňuje oběhové změny funkční. Vývoj onemocnění pak spěje k trofickým kožním změnám bérců, které mohou vyústit ve vytvoření žilního bércového vředu.
Epidemiologie
u méně závažných stupňů onemocnění (stadium C1, C2) je ve vyspělých zemích 73,4–74,9 %, rozvinutá žilní insuficience, která je charakterizována trofickými kožními změnami (stadium C4–6), se objevuje u 3,6 – 8,6 % populace. Aktivní žilní bércový vřed se vyskytuje u 0,5 % populace. Zhojený žilní bércový vřed u 0,6–1,4 % populace.
Etiopatogeneze
Vznik onemocnění souvisí s patologickými změnami žilní stěny, které vedou k valvulární insuficienci a refluxu. Mezi významné faktory, které přispívají k těmto změnám, řadíme vyšší věk, pozitivní rodinnou anamnézu a počet těhotenství u žen. Mezi další rizikové faktory, jež mohou mít vliv na vznik a vývoj onemocnění, patří kouření, arteriální hypertenze, nízká fyzická aktivita, chronická zácpa, dlouhodobé sezení a stání. V důsledku změn žilní stěny a valvulární insuficience vzniká žilní hypertenze. Dále stav insuficience prohlubuje následná obstrukce ve varikózně nebo pozánětlivě změněných žilách. Důsledkem žilní insuficience v makrocirkulaci jsou změny v mikrocirkulaci. Snižuje se přísun kyslíku a živin do tkání, což zhoršuje jejich trofiku. Stav trofiky tkáně navíc zhoršuje různý stupeň nasedajícího zánětu.
Obr. 1. Chronické žilní onemocnění. 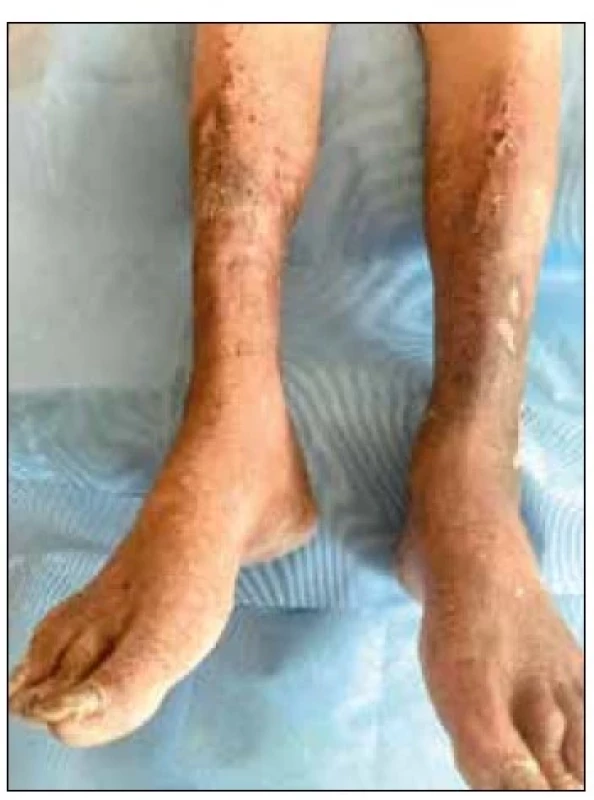
[Foto: archiv autora] V případě postižení pouze žilní části řečiště lze hovořit o lehké formě onemocnění (v klasifikaci CEAP označena C1 – C2, viz dále). Jestliže ale dojde k uvedenému zhoršení trofiky tkáně a chronický zánět poškodí kůži a podkoží a dojde k lipodermatofibróze, jedná se pak o chronickou žilní insuficienci (CEAP C4–C6).
Klinický obraz
Mezi subjektivními stesky pacienti uvádějí pocit tíhy a tlaku až bolesti v postižených končetinách, dále noční křeče a otok. V objektivním nálezu CVD můžeme vidět různou škálu postižení žil – od dilatovaných intradermálních žil, různých flebektazií až po bizarně dilatované podkožní žíly (varixy). Klinický obraz doplňují otoky, které vznikají ponejvíce v oblasti úrovně hlezna. V pokročilejších stadiích onemocnění je otok kombinován s chronickým lymfatickým otokem, stav pak může vygradovat až v trofickou kožní lézi. Na podkladě těchto příznaků se zakládá klinické třídění CVD-CEAP klasifikace (přijata na 6. výroční schůzi Amerického žilního fóra v roce 1994, poslední revize z roku 2020). Jednotlivá písmena značí: C – klinická klasifikace, E – etiologická klasifikace (kongenitální, primární, sekundární), A – anatomická klasifikace (přesná anatomická lokalizace žilní insuficience) a P – patofyziologická klasifikace žilní insuficience (reflux, obstrukce, reflux a obstrukce).
Praktický klinický význam má v podstatě zejména C-klinická klasifikace:
• C0 – žádné viditelné změny na žilním systému
• C1 – teleangiektazie nebo metličkové varixy
• C2 – uzlovité varixy
• C3 – předchozí stupeň a otok
• C4 – předchozí stupeň a trofické kožní projevy – pigmentace, žilní ekzém
• C5 – kožní změny a vyhojený bércový vřed
• C6 – kožní změny a aktivní bércový vřed.
Obr. 2. Varikozity bérce CEAP C3. 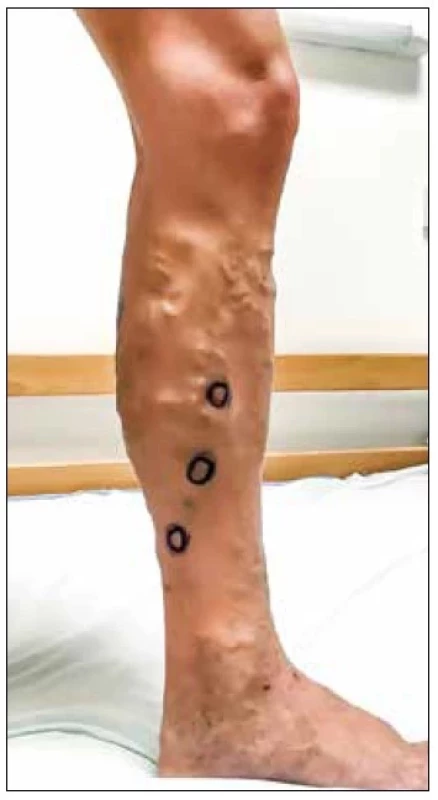
[Foto: archiv autora] Obr. 3. Žilní bércový vřed CEAP C6. 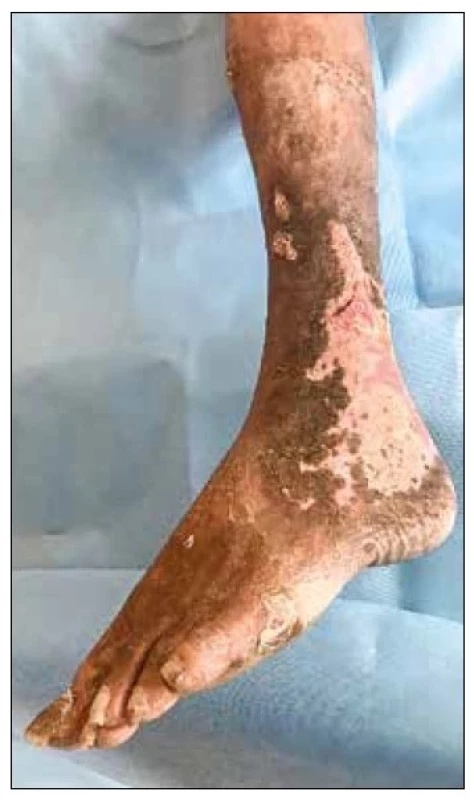
[Foto: archiv autora] Diagnostika
Klinická diagnóza chronického žilního onemocnění vychází z anamnézy a objektivního vyšetření. Pro diagnózu a léčbu je v dnešní době zásadní duplexní ultrazvukové vyšetření (DUS, UZ), které zhodnotí anatomický rozsah a závažnost onemocnění. Na podkladě tohoto vyšetření je pak stanoven postup operační léčby. UZ by měl být proveden před jakoukoli intervenční léčbou žilního onemocnění, včetně sklerotizace.
Léčba
Podstatou všech léčebných metod je eliminace či snížení žilní hypertenze optimalizací hemodynamiky žilního řečiště. Léčba chronického žilního onemocnění je komplexní a využívá metody konzervativní i intervenční.
Konzervativní léčba a skleroterapie
Konzervativní léčba spočívá v elastické kompresivní bandáži, farmakoterapii a režimových opatřeních. Kompresivní terapie je základním stavebním kamenem léčby každého typu chronického žilního onemocnění. Lze ji provést aplikací elastických obinadel. Vzhledem k technické nedokonalosti aplikace bandáže pacienty je ale výhodnější použít elastické kompresivní punčochy. Úroveň komprese lze kvantifikovat jednotlivými stupni komprese. V léčbě CVD je nejčastěji využíván II. kompresivní stupeň.
Režimová opatření – doporučujeme polohování končetin a dynamický pohyb.
Venofarmaka jsou využívána jako pomocná terapie. Slouží k symptomatické léčbě – potlačení pocitu tíhy, zmírnění křečovitých bolestí a zmenšení otoků. Jejich účinek je dán zlepšením žilního návratu. Tyto preparáty mají rovněž pozitivní vliv na mikrocirkulaci a reologické vlastnosti krve. Nejúčinnějšími a také nejčastěji podávanými venofarmaky jsou preparáty obsahující flavonoidy (mikronizovaná purifikovaná flavonoidní frakce, MPFF), které jsou přírodního původu a mají minimum nežádoucích účinků. Podávání těchto preparátů by mělo být intermitentní. Užívání následované stejně dlouhou přestávkou by mělo trvat přibližně jeden měsíc.
Hlavní léčebnou metodou nižších stupňů chronického žilního onemocnění se v současné době jeví skleroterapie. Jedná se o injekční intravenózní aplikaci roztoku či pěny látky (aethoxysklerol), která způsobí trombózu a následnou fibrotizaci žilní stěny. Tím dojde k uzávěru postižených žil. Při této metodě lze s úspěchem využít ultrasonografickou navigaci. I při správné technice dochází ale k častým recidivám. Skleroterapie je výhodně užívána k léčbě drobných intradermálních flebektazií, reziduálních varixů a drobných větví hlavních žilních kmenů. Krátkodobý efekt této metody je dobrý, z dlouhodobého hlediska se jeho význam snižuje.
Indikace a kontraindikace invazivní terapie
Chirurgická léčba a intervenční léčba by měla být vyhrazena pro varianty onemocnění s jednoznačně prokázaným refluxem. Klasické chirurgické metody lze úspěšně kombinovat s metodami intervenčními a skleroterapií. Indikace výkonu se opírá o klinické a ultrasonografické vyšetření. K výkonu indikujeme pokročilá stadia CVD, resp. výkon jako prevenci jejich vzniku. Dále je výkon indikován při subjektivních obtížích nemocného (otoky, křečovité bolesti). Zohledněno má být v indikaci i kosmetické hledisko. Další indikací k výkonu je povrchní tromboflebitida – prevence ascenze trombu z povrchního do hlubokého žilního systému. Kontraindikovány jsou chirurgické výkony při akutní hluboké žilní trombóze, zánětlivé kožní afekci, graviditě, pokročilejších stupních ischemické choroby dolních končetin (Fontain III, IV). Relativními kontraindikacemi jsou obezita, celková sešlost a polymorbidita pacienta a ischemická choroba dolních končetin nižšího stupně (Fontain I, II).
Klasické chirurgické metody
Klasický chirurgický výkon se sestává z několika fází. Předchází mu pečlivá předoperační příprava. Její nedílnou součástí je označení refluxních míst ultrasonograficky a označení jednotlivých varikozit nesmazatelnou tužkou. Iniciální fází výkonu je crossektomie. Je indikována u refluxem postiženého ústí kmene velké safény (VSM). Řez je veden v třísle, jsou z něj přerušeny všechny větve oblasti ústí VSM. Obdobný postup, adekvátní crossektomii, volíme z řezu v podkolení u kmene malé safény (VSP).
Další fází klasického operačního výkonu je stripping kmene VSM. V současné době by měla být užívána varianta parciálního invaginačního strippingu. Stripping je prováděn pomocí sondy. Jsou jím v ideálním případě zrušeny stehenní perforátory. Je prováděn do úrovně pod kolenním kloubem. Při distálnější variantě strippingu totiž ve zvýšené míře dochází k porušení nervus saphenus s následnými nežádoucími neurologickými příznaky.
Flebektomie menších varikozit se provádí z jednotlivých miniincizí, jsou k ní využívány různé typy instrumentárií. Pohledy na chirurgii insuficientních perforátorů se různí. Za všeobecně uznávané pravidlo platí, že chirurgicky by měl být zrušen perforátor s ultrasonograficky prokázaným refluxem. Lze tak učinit klasicky chirurgicky z incize nad označeným perforátorem, miniinvazivně, endoskopicky za pomoci metody SEPS (subfascial endoscopis perforaror surgery) či ultrasonograficky navigovanou pěnovou skleroterapií.
Endovenózní miniinvazivní výkony
Z hlediska úspěšnosti léčby lze endovenózní metody, zejména metody endovenózní termální ablace (EVTA), a klasickou operaci považovat za rovnocenné.
Endovenózní termální ablace (EVTA)
Řadíme mezi ně endovenózní laserovou ablaci (EVLA) a radiofrekvenční ablaci (RFA). Principiálně nejsou tyto metody odlišné od klasických chirurgických metod. Cíle je ale dosaženo působením tepelné energie na tkáň. Nitrožilně se pod ultrazvukovou kontrolou zavede pracovní část přístroje. Působením vysoké teploty pak dojde k termickému poškození tkáně žíly, ve které se vytvoří trombóza a následně žíla zfibrotizuje. Žilní kmen se tedy na rozdíl od klasických chirurgických metod neodstraňuje. Tyto typy výkonů mají četné výhody. Hlavní výhodou endovenózních metod se jeví miniinvazivita a z toho plynoucí snížení zatížení pacienta výkonem. Další výhodou těchto metod je, že se nemusí provádět v celkové anestezii, provádějí se nejčastěji v perivenózní tumescenční anestezii. To je metoda, kdy se anestetikum aplikuje spolu s tumescenčním roztokem perivenózně. Tím je, kromě anestezie, zajištěno i oddálení kožního krytu nad intervenovanou žilou, tudíž nedochází k termickému poškození kůže.
Obr. 4. Stripping velké safény – oblast vyvedení stripperu. 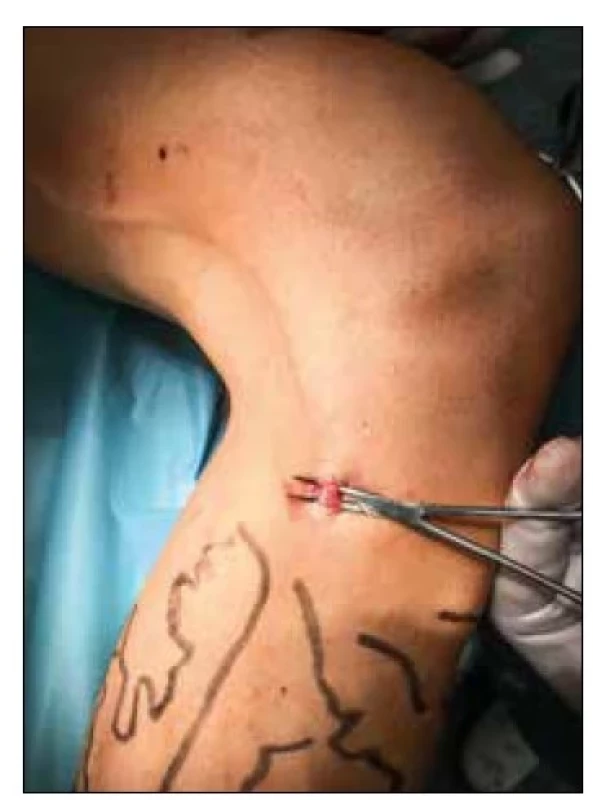
[Foto: archiv autora] Další endovenózní metody
Endovenózní mechanochemická ablace (Clarivein) je kombinací mechanického poškození intimy žíly a sklerotizace. Užití této metody je omezené na žilní kmeny menšího průměru.
Dále je možné užití tkáňových lepidel. Nitrožilně se se stejným efektem jako předchozí typy výkonů aplikuje tkáňové lepidlo. Obdobně lze použít i horkou páru. Kvůli možným četným komplikacím ale tyto metody nedosahují všeobecného rozšíření. Zkoumanou metodou je echoterapie varixů, což je transkutánní termální okluze insuficientního žilního segmentu.
Komplikace chirurgické terapie
Tak jako každá jiná chirurgická metoda i operace žil přinášejí komplikace. Díky četnosti provádění a propracovanosti jednotlivých metod jsou komplikace těchto výkonů malé. Mezi peroperační komplikace řadíme krvácení. Další možnou komplikací je poranění velkých cév. Je nezbytné, aby tato poranění byla ošetřena podle zásad cévní chirurgie. Klíčové se v prevenci závažných komplikací jeví provádění žilních výkonů chirurgy, nejlépe cévními. Obory nechirurgické by právě z důvodů možných komplikací na chirurgicko-intervenční léčbě žilního systému spíše neměly participovat.
Mezi pooperační komplikace řadíme hematomy, neurologické obtíže plynoucí z poranění nervových struktur, lymfatické píštěle, dehiscence rány, pigmentace, flebotrombózu, termické poškození kůže. Tyto komplikace jsou však méně časté. Rovněž jim lze čelit správně indikovanou jemnou operační technikou se správně zvoleným instrumentáriem a perioperační péčí.
Recidivy v žilní chirurgii
Recidiva postihuje přibližně 20–30 % pacientů operovaných pro varixy. Při dlouhodobém sledování je ale některými autory udávána recidiva až 80 %. Recidivy lze rozdělit na recidivy nepravé, což jsou v podstatě reziduální varikozity, a dále recidivy pravé, které plynou z nově vytvořeného místa refluxu. Recidivám varixů lze předcházet důsledným předoperačním vyšetřením pacienta včetně UZ a správnou operační technikou. I při řešení recidiv varixů lze kombinovat léčbu chirurgickou, metody endovaskulární a skleroterapii. Princip reoperací je totožný jako při primooperacích. Je nutné diagnostikovat, vyhledat a správně ošetřit místa refluxu. Prosté odstranění varikozit bez správného ošetření refluxního místa má efekt pouze krátkodobý a vede k další časné recidivě.
Žilní bércový vřed
Chirurgická léčba pokročilých stadií CVD se řídí stejnými principy jako v případě, že se ještě žilní bércový vřed nerozvinul. Cílem léčby je i zde eliminace refluxu. Nutnou součástí léčby těchto stadií chronického žilního onemocnění je správně provedená elastická kompresivní bandáž minimálně II. kompresivního stupně, která musí být naložena trvale celých 24 hodin. Dalším faktorem, který se uplatňuje v léčbě žilního vředu, je léčba komorbidit, jež se podílejí na perzistenci vředu. Je nutné zároveň adekvátně léčit zejména infekci, malnutrici, ischemickou chorobu dolních končetin, diabetickou mikroangiopatii a eliminovat otok. V péči o defekty žilní etiologie hraje zásadní roli lokální terapie. Zde se řídíme zavedenými principy používání preparátů vlhkého hojení. Postupujeme fázově – stav hojení bércového vředu dělíme do tří fází: fáze nekróz, fáze granulace, fáze epitelizace. Jednotlivé preparáty pak podle jejich účinnosti aplikujeme racionálně, podle toho, v jaké fázi hojení se defekt nachází.
Zdroje
1. Gloviczki P. Handbook of venous disorders. 3rd edition. Hodder Arnold, 2009.
2. Gloviczki P, Comerota AJ, Dalsing MC, et al. The care of patients with varicose veins and associated chronic venous diseases: clinical practice guidelines of the Society for Vascular Surgery and the American Venous Forum. J Vasc Surg 2011;53(Suppl. 5):2S – 48S. doi: 10.1016/ j.jvs.2011.01.079.
3. Herman J, Duda M. Chronická venózní insuficience pohledem miniinvazivního chirurga. Prakt Flebol. 1999;8 : 49–666.
4. Hnátek L, Hnátková G. Mapování povrchního žilního systému před a po operaci varixů – literární souhrn specifických aspektů při vyšetřování duplexní sonografií. Rozhledy v chirurgii 2010;89(11):707–712.
5. Lurie F, et al. The 2020 update of CEAP classification system et reporting standards. J Vasc Surg Venous Lymphat Disord 2020;8(3):342–352. doi: 10.1016/j.jvsv.2019.12.075.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Úvodní slovoČlánek Nové registrace EMAČlánek Eozinofilní ezofagitidaČlánek Chronická pankreatitida
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Úvodní slovo
- Osteoporóza: nejčastější otázky a odpovědi
- Komentář k článku Osteoporóza: nejčastější otázky a odpovědi
- Hemoroidální onemocnění ve zkratce
- Chronická žilní insuficience jako podceňovaná diagnóza
- Současná diagnostika a léčba chronického žilního onemocnění dolních končetin
- Endotel a mikrocirkulace v klinické praxi
- Současnost chirurgie štítné žlázy
- Cholecystolitiáza, komplikace a aktuální pohled z hlediska chirurgie
- Eozinofilní ezofagitida
- Adrenalin je součástí každého operačního výkonu
- Chronická pankreatitida
- Postavení léčivého přípravku Gaspan v léčbě gastrointestinálních obtíží
- Ultrazvuk plic při akutních stavech – kazuistiky
- Rimegepant v léčbě migrenózních stavů
- Co vyplývá ze studií s inklisiranem?
- Ten správný čas na fixní kombinaci ramipril/amlodipin
- Rybelsus: nejúčinnější perorální antidiabetikum mohou použít lékaři všech specializací
- Vakcinace dospělých v ČR: Co brání vyšší proočkovanosti?
- Nové registrace EMA
- Znalostní test: 2 kredity ČLK
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rybelsus: nejúčinnější perorální antidiabetikum mohou použít lékaři všech specializací
- Eozinofilní ezofagitida
- Cholecystolitiáza, komplikace a aktuální pohled z hlediska chirurgie
- Chronická pankreatitida
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



