-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Operační řešení refluxního onemocnění
Vyšlo v časopise: Čes-slov Pediat 2016; 71 (1): 30-32.
Kategorie: Doporučené postupy
- Fundoplikace je indikovaná v situaci, kdy je ohrožen život pacienta nebo hrozí trvalé poškození organismu komplikacemi refluxního onemocnění a současně selhala konzervativní terapie.
- Fundoplikaci indikuje lékař odbornosti, do níž spadá hlavní symptom refluxního onemocnění, ve spolupráci s dětským chirurgem. O typu výkonu a způsobu provedení rozhoduje chirurg.
- Před operací je třeba vyloučit jiné příčiny obtíží. Musí být provedeno kontrastní vyšetření horního GIT (vč. vyšetření evakuace žaludku).
- Krmení jejunálním přístupem lze užít k predikci efektu chirurgické antirefluxní léčby.
- Operace refluxního onemocnění je výkon elektivní. Otevřený přístup operace je u kojenců a menších dětí vhodnější než přístup laparoskopický.
- Nejčastějšími typy operací jsou fundoplikace a semifundoplikace. Volba závisí na velikosti žaludku a délce jícnu.
- Při indikaci chirurgického řešení je třeba mít na paměti možná rizika.
K operačnímu řešení jsou v současnosti nejčastěji používané techniky dle Nissena-Rossettiho, Boix-Ochoy, Toupeta a Thala. U dětí používáme standardně antirefluxní plastiku podle Nissena, případně semifundoplikaci podle Boix-Ochoy nebo Thala [118]. Všechny typy operací upravují těsnost bráničního hiátu pro jícen a zostřují Hisův úhel. Vlastní manžeta brání refluxu žaludečního obsahu do jícnu.
Indikace
Chirurgické řešení refluxního onemocnění je indikováno v situaci, kdy je ohrožen život pacienta nebo hrozí trvalé poškození organismu komplikacemi refluxního onemocnění a současně selhala konzervativní terapie [1, 2, 119]. Výkon indikuje lékař odbornosti, do níž spadá hlavní symptom refluxního onemocnění, ve spolupráci s dětským chirurgem. O typu výkonu a způsobu provedení pak rozhoduje dětský chirurg. Před operací je třeba vyloučit jiné příčiny obtíží. Mělo by být provedeno kontrastní vyšetření horního GIT (vč. vyšetření evakuace žaludku), ačkoli význam tohoto vyšetření nebyl jednoznačně prokázán [120]. Krmení jejunálním přístupem lze užít k predikci efektu chirurgické antirefluxní léčby. Zvláštní pozornost si zaslouží pacienti po operaci atrézie jícnu a po operaci brániční kýly [121], kde je vyšší pravděpodobnost poruchy fyziologických antirefluxních mechanismů.
Operační postup - fundoplikace dle Nissena
Při fundoplikaci podle Nissena (obr. 1) uvolníme fundus žaludku a část velké kurvatury žaludku, uvolníme abdominální část jícnu, případně stáhneme inherniovanou část žaludku z mediastina [122]. Vypreparujeme brániční hiátus a zúžíme jej tak, aby nebyl volný, ale ani netlačil na jícen a umožnil volnou průchodnost sousta jícnem do žaludku. Vlastní manžetu vytvoříme z uvolněného fundu, který protáhneme za jícnem zleva doprava a ventrálně fixujeme protažený fundus k ventrální stěně žaludku. Výška manžety je závislá na velikosti a věku pacienta. Manžeta nesmí být těsná, aby nepůsobila obtíže při polykání. Příliš volná manžeta muže dovolit inherniaci části žaludku pod manžetu, případně správně nefunguje a pacient může mít reflux i po operaci. Antirefluxní plastika funguje tak, že při náplni žaludku – stravou, vodou, vzduchem – manžeta sevře abdominální část jícnu a zabrání refluxu žaludečního obsahu zpět do jícnu. Pacienti po operaci mohou mít obtíže s odříhnutím a zvracením. Zatímco odříhnout se po operaci naučí zhruba ¾ pacientů, zvracet může po operaci jen velmi malé procento. Vytvořením manžety dojde k relativnímu zmenšení objemu žaludku cca o 25–30 % předchozí kapacity. Zmenšení je dočasné, protože žaludek je svalový orgán, který svou kapacitu opět navýší. Důležité je po operaci dodržovat omezení v množství přijímané potravy. Snížení kapacity žaludku dočasně kompenzujeme vyšší frekvencí krmení menšími objemy. Pacient může s příjmem stravy a tekutin začít hned první pooperační den. V dalších dnech je pacient krmen kašovitou stravou. Na běžnou dietu je převáděn s odstupem 2–6 týdnů. Mobilizace pacienta probíhá od prvního pooperačního dne, doba hospitalizace po výkonu trvá přibližně 5–7 dní.
Obr. 1. Fundoplikace podle Nissena. 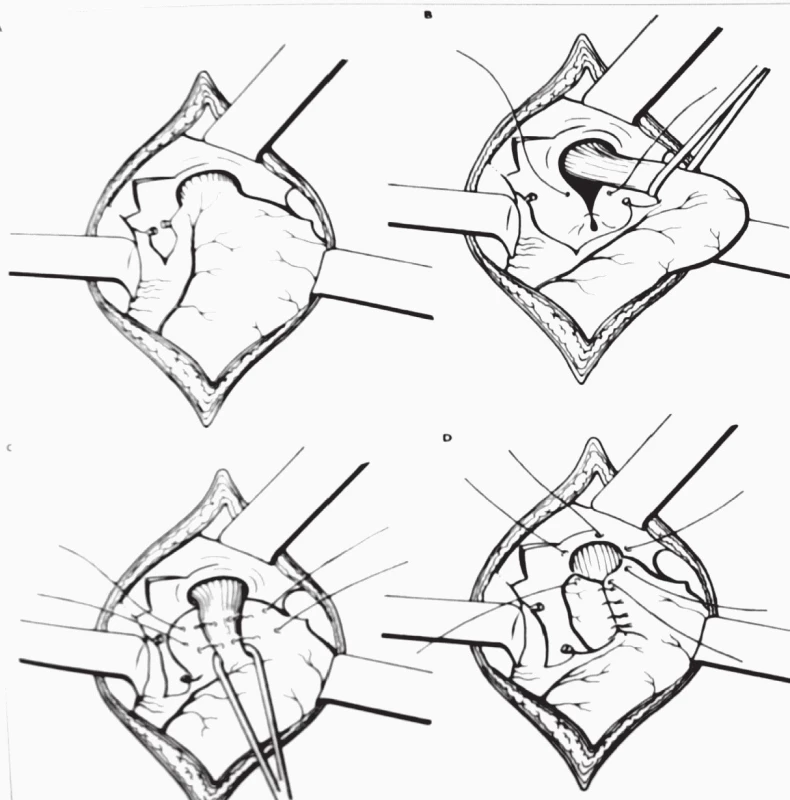
Semifundoplikace
U pacientů, u nichž velikost žaludku nedovoluje vytvoření 360° manžety, je indikována semifundoplikace podle Boix-Ochoy nebo Thala. Stejně jako u předchozí operace provedeme plastiku hiátu jícnu. Fundus žaludku překlopíme ventrálně k jícnu a fixujeme jej k bránici (Boix-Ochoa – obr. 2), případně protáhneme jen částečně zezadu za jícnem a fixujeme k jícnu a bránici (Thal). Fundus od sleziny neuvolňujeme. U těchto operací nedochází ke zmenšení kapacity žaludku, ale podle klinických zkušeností jsou méně účinné. Recentně publikovaná meta-analýza nenalezla mezi kompletní a parciální operací rozdíl v procentu selhání léčby, avšak semifundoplikace vyžadovala méně často dilataci. Závěrem však autoři uvádějí, že vzhledem k nízké kvalitě designu zahrnutých studií není zatím možné dělat definitivní závěr [123]. Na úspěch operace bude mít jistě zcela zásadní vliv zkušenost pracoviště s konkrétním typem výkonu [124].
Obr. 2. Semifundoplikace podle Boix-Ochoy. 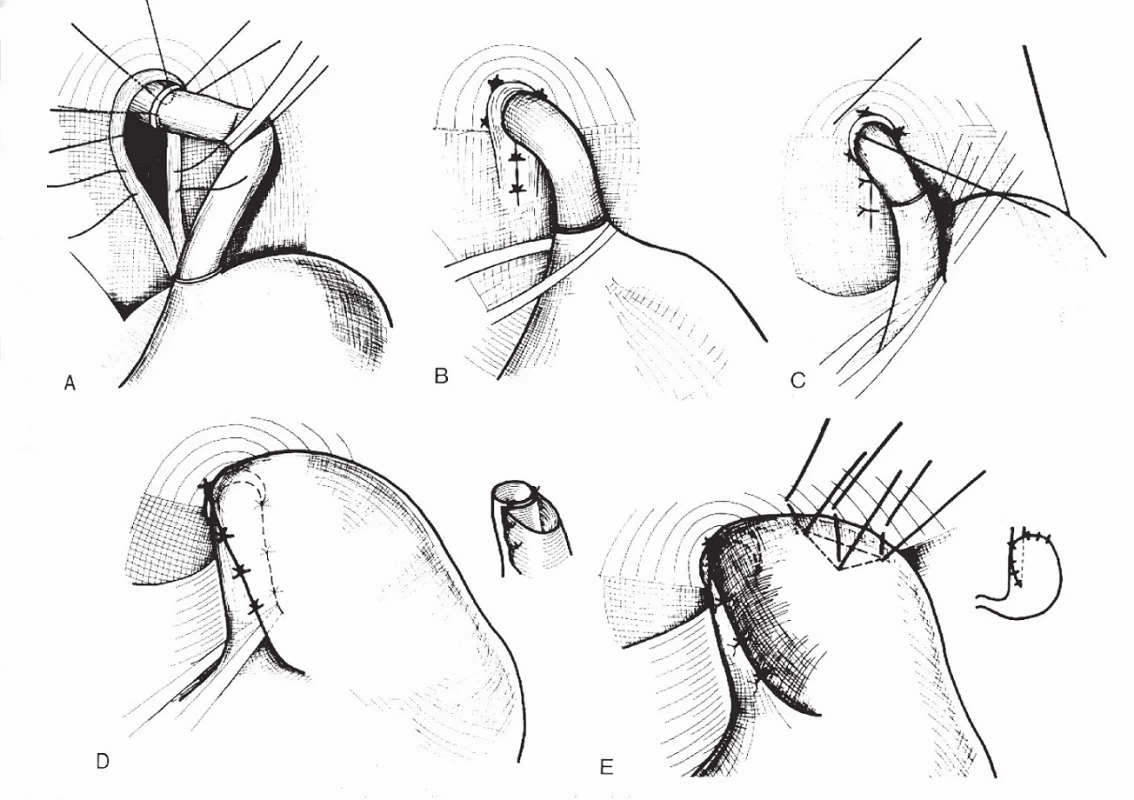
Otevřený přístup versus laparoskopicky provedená fundoplikace
Výkon lze provést klasickým otevřeným přístupem nebo laparoskopicky [125]. Limitující pro provedení antirefluxní plastiky není hmotnost ani věk pacienta, ale velikost žaludku. U menších dětí pod 10 kg upřednostňujeme otevřený přístup, operační pole je dobře přehledné. Podle některých autorů lze fundoplikaci operovat laparoskopicky i u dětí pod 5 kg hmotnosti. Reoperace pro recidivu refluxu jsou popsány u obou operačních přístupů. V největší publikované sérii pacientů (456 dětí mladších 5 let) byla reoperace nutná u většího počtu pacientů operovaných laparoskopicky než při otevřeném přístupu (18 až 24 % laparoskopicky vs. 6 až 16 % otevřeným přístupem) [126]. Recentně publikovaná randomizovaná práce na menším počtu pacientů, ale s delší dobou sledování (4 roky) uvádí menší výskyt pozdních komplikací u laparoskopicky provedené fundoplikace oproti otevřenému přístupu (56 vs. 27 %). Vzhledem k malému počtu pacientů nebyl rozdíl signifikantně odlišný, vyjma dávení (7 vs. 50 %). Naopak selhání fundoplikace bylo častější ve skupině pacientů s laparoskopicky provedeným výkonem (20 vs. 12,5 %) [127]. Poslední údaje uvedené v recentním přehledu uvádí široké rozmezí selhání laparoskopicky provedené fundoplikace u dětí mezi 0 až 48 ± 19,6 % a nutnost reoperace mezi 0,69 ± 0,95 % až 17,7 ± 8,4 % při mortalitě mezi 0 a 24 ± 16,7 %. Závěrem však uvádí, že kvalita vědeckých důkazů o laparoskopicky provedené fundoplikaci je na extrémně nízké úrovni [128]. V další nedávno publikované práci je uvedeno, že atrézie jícnu (EA) a kongenitální diafragmatická hernie (CDH) jsou rizikovými faktory pro selhání fundoplikace (v uvedené práci selhání u 32 % EA a 47 % CDH) [129].
Komplikace
Komplikace po operaci můžeme rozdělit na časné a pozdní. Mezi časné patří hnisání operační rány, dehiscence nebo časný ileózní stav. Tyto komplikace patří mezi vzácnější [129]. Mezi pozdní komplikace řadíme ileózní stav, paraezofageální kýlu, recidivu obtíží refluxního onemocnění, „gas bloat syndrom“, sklouznutí manžety do mediastina a příliš těsná manžeta. V dospělé populaci byl výskyt selhání fundoplikace sledován podrobněji a v lepším designu. Ve velké mutricentrické studii bylo po 7 letech od provedení fundoplikace 62 % pacientů nuceno užívat PPI pro refluxní symptomy [3]. U dětí jsou publikované soubory menší. V jedné z těchto studií (198 dětských pacientů) již za dva měsíce po provedení vyžadovaly 2/3 pacientů farmakoterapii nebo měly symptomy refluxního onemocnění [130]. Horší výsledky byly popsány u kojenců [126, 131] a u pacientů s neurologickým postižením (viz příslušná kapitola). V novější práci španělští autoři uvádějí selhání léčby a jiné komplikace u 12 % pacientů. Současně také uvádějí, že 3 pacienti z 360 zemřeli v souvislosti s operační procedurou a jeden z 360 v souvislosti s aspirací [129]. Recentní práce zabývající se selháním fundoplikace při dlouhodobém sledování (10–15 let) uvádí přetrvávání příznaků u 43 % dětí [132]. Paraezofageální kýla je indikací k reoperaci pacienta. Další komplikací je sklouznutí manžety do mediastina, které nemusí znamenat vážnou klinickou komplikaci. Pokud nedojde k recidivě refluxu nebo zúžení jícnu v oblasti manžety, není nutná chirurgická úprava. Poměrně dramatickou komplikací po Nissenově plastice je „gas bloat syndrom“, stav, kdy má pacient přeplněný žaludek a nemůže odříhnout, má pocit tlaku v nadbřišku, špatně se mu dýchá, má celkový pocit nevolnosti. První pomocí je zavedení silné nazogastrické sondy. Při opakování těchto stavů bez dietní chyby musí být pacient reoperován. Ve studii jinak zdravých dětí mělo mírný až středně závažný „gas bloat syndrom“ 38 % operovaných, 32 % dětí bylo schopno dojíst většinu jídel jen „velmi pomalu“, 28 % nebylo schopno říhat či zvracet a 25 % se „zakuckávalo“ při jídle obsahujícím tuhá sousta [133]. V další práci u dětí bez jiného onemocnění bylo ve třech měsících od laparoskopicky provedené fundoplikace bez obtíží 67 % operovaných, ale současně provedeným pH-metrickým vyšetřením bylo zjištěno selhání u 1/3 operovaných [134]. Nejčastější pooperační komplikací je těsná manžeta, která brání volnému polykání stravy (5–10 % pacientů). S touto komplikací se většinou setkáváme v delším odstupu po operaci. Manžeta v souvislosti s růstem pacienta částečně sklouzne do mediastina a stává se těsnou pro průchod tuhých soust. Tuto komplikaci většinou řešíme dilatací manžety balonkem buď pod skiaskopickou kontrolou [153], nebo při endoskopii. Nedávno publikovaná práce uvádí nutnost provedení dilatace u 24 % operovaných. U 4 % z celkového počtu operovaných pacientů bylo nutno tento stav řešit chirurgicky [154].tuhých soust. Tuto komplikaci většinou řešíme dilatací manžety balonkem buď pod skiaskopickou kontrolou [153], nebo při endoskopii. Nedávno publikovaná práce uvádí nutnost provedení dilatace u 24 % operovaných. U 4 % z celkového počtu operovaných pacientů bylo nutno tento stav řešit chirurgicky [154].
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2016 Číslo 1- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Příznaky refluxního onemocnění v ORL oblasti
- Sandiferův syndrom (synonymum Sandifer-Sutcliffe syndrom)
- Refluxní onemocnění u novorozenců
- Terapeutický test s inhibitory protonové pumpy
- 24hodinová pH-metrie jícnu
- Multikanálová intraluminální impedance kombinovaná s pH-metrií
- Úloha ezofagogastroduodenoskopie (EGDS) v diagnostice a terapii refluxního onemocnění
- Fibrobronchoskopie v diagnostice refluxního onemocnění
- Role endoskopického ORL vyšetření v péči o pacienty s refluxním onemocněním
- Role vyšetřovacích metod mimo pH-metrii, MII a endoskopii
- Role H2 blokátorů a inhibitorů protonové pumpy v léčbě refluxního onemocnění u dětí
- Jiná farmakoterapie (mimo PPI a H2 blokátory)
- Nefarmakologická léčba refluxního onemocnění
- Editorial
- Operační řešení refluxního onemocnění
- Refluxní onemocnění u dětí s psychomotorickou retardací (PMR)
- Pacienti se zvýšeným rizikem refluxního onemocnění
- Literatura
- Klinické doporučené postupy v pediatrii v České a Slovenské republice
- Diagnostika a léčba refluxního onemocnění u dětí: český sjednocený doporučený postup z pohledu gastroenterologa, pneumologa, ORL lékaře, neonatologa a chirurga
- Uvažované gastrointestinální příznaky refluxního onemocnění
- Uvažované respirační příznaky refluxního onemocnění
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Klinické doporučené postupy v pediatrii v České a Slovenské republice
- Operační řešení refluxního onemocnění
- Sandiferův syndrom (synonymum Sandifer-Sutcliffe syndrom)
- 24hodinová pH-metrie jícnu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



