-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaZískaná hemofilie A
Acquired haemophilia A
Acquired haemophilia A is a rare auto-immune disease caused by an inhibitory antibody to factor VIII. Patients with this disorder are at high risk of severe bleeding until the inhibitor has been eradicated. Management of this disorder consists in rapid accurate diagnosis, control of bleeding and eradication of the inhibitor by immunosuppression. The cessation of bleeding is based mainly on recombinant factor VIIa and activated prothrombin complex concentrate which are approximately equally efficacious. Immunosuppression is still based on steroids alone or with combination with cyclopfosphamide which may result in a higher rate of remission. New drugs as rituximab or cyclosporine A are the second line option. In case of life-threatening bleeding immunoadsorption and high dose of factor VIII could be advantageous.
Key words:
acquired factor VIII inhibitor – acquired haemophilia A – immunosuppression – bleeding – treatment
Autoři: P. Smejkal 1,2; A. Buliková 1,2; G. Chlupová 1; J. Zavřelová 1,2
Působiště autorů: Oddělení klinické hematologie FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Miroslav Penka, CSc. 1; Lékařská fakulta MU Brno, děkan prof. MUDr. Jiří Mayer, CSc. 2
Vyšlo v časopise: Vnitř Lék 2012; 58(7 a 8): 155-162
Kategorie: 60. narozeniny prof. MUDr. Miroslava Penky, CSc.
Souhrn
Získaná hemofilie A je vzácné autoimunitní onemocnění způsobené protilátkami inhibujícími funkci faktoru VIII. Pacienti s touto chorobou jsou ohroženi těžkými krvácivými projevy po celou dobu trvání inhibitoru. Léčba spočívá i v rychlé diagnostice, zvládnutí krvácení a eradikaci inhibitoru pomocí imunosuprese. Zástavy krvácení lze dosáhnout především pomocí rekombinantního faktoru VIIa a aktivovaného protrombinového komplexu, které mají přibližně stejnou účinnost. Imunosuprese je stále založena na kortikoidech v monoterapii nebo v kombinaci s cyklofosfamidem, který může navýšit pravděpodobnost remise. Nové léky jako rituximab či cyklosporin A je možno použít ve druhé linii. V případě život ohrožujícího krvácení může být výhodné použít imunoadsorpci a vysoké dávky faktoru VIII.
Klíčová slova:
získaný inhibitor F VIII – získaná hemofilie A – imunosuprese – krvácení – léčbaDefinice
Získaná hemofilie A (ZHA) je vzácná krvácivá choroba, jejíž příčinou je autologní inhibitor koagulačního faktoru VIII (F VIII), který interferuje s jeho prokoagulačními funkcemi.
Etiopatogeneze
Samotné protilátky proti F VIII byly detekovány až u 17 % zdravé populace, ale jen výjimečně in vivo ovlivní funkční aktivitu F VIII [1]. Mechanizmus, proč u některých jedinců dochází ke vzniku nebo k selhání regulace preexistujících protilátek proti F VIII, není plně objasněn. U pacientů se získaným inhibitorem F VIII (ZiF VIII) byla prokázána vyšší frekvence alel DRB*16 a DQB1*0502 hlavního histokompatibilního komplexu (human leukocyte antigen – HLA) II. třídy a alely +49G antigenu cytotoxických lymfocytů CTLA-4 [2].
Asi v 1/2 případů je vznik inhibitoru idiopatický, u části pacientů je dáván do souvislosti s malignitami, autoimunitním onemocněním, graviditou, léčivy (sulfonamidy, peniciliny, chloramfenikolem, fenytoinem, fludarabinem, interferonem-α) a ojediněle i s dalšími chorobami [3–9]. Shrnutí výskytu jednotlivých chorobných stavů podílejících se na etiologii inhibitoru F VIII je uvedeno v tab. 1.
Tab. 1. Etiologie získaného inhibitoru F VIII – související základní onemocnění. 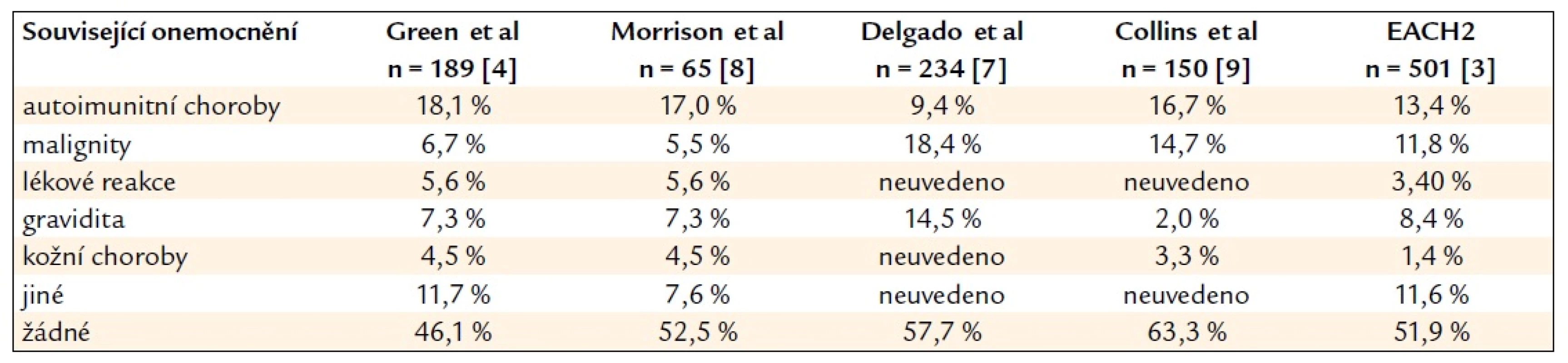
Na rozdíl od alogenního inhibitoru F VIII při hemofilii A nemusí být hladina F VIII zcela nulová a tato hladina nekoreluje s výší inhibitoru ani s krvácivými projevy. Je to v důsledku non-lineární inaktivace F VIII inhibitorem. Jedná se o protilátky IgG, nejčastěji podtřídy IgG4, méně často IgG1. Protilátky jsou většinou (62 %) namířeny pouze proti jednomu epitopu F VIII; asi ve 2/3 případů je vazba na F VIII v doméně A2, přibližně v 1/3 v doméně C2 [5]. Inhibitor má neutralizující funkci, protilátky anti-A2 a anti-A3 brání vazbě F VIII na F IX a F X, protilátky anti-C2 inhibují vazbu F VIII na fosfolipidy a von Willebrandův faktor (VW F) [6].
Asi u 1/3 (25–36 %) pacientů může dojít pozvolna ke spontánnímu vymizení inhibitoru [4,7,10]. Green et al udávají průměrnou dobu do spontánní eradikace inhibitoru 14 měsíců, medián 10 měsíců [4].
Diagnostika
Na diagnózu upozorní většinou klinické projevy, kterými jsou nejčastěji rozsáhlé hematomy v podkoží a svalech (obr. 1). Na rozdíl od hemofílie A dochází ke krvácení do kloubů jen zřídka. Ve screeningových testech je izolované prodloužení aktivovaného parciálního tromboplastinového času (aPTT) bez korekce ve směsném testu po 2hodinové inkubaci s normální plazmou. Při vyšetření testu cirkulujícího antikoagulans je prodloužení aPTT vždy výraznější po inkubaci a u slabého inhibitoru nemusíme ve směsi s normální plazmou před inkubací prodloužení aPTT vůbec zaznamenat. Diagnóza se určí na základě stanovení hladiny F VIII a inhibitoru F VIII Bethesda metodou. Nízké titry inhibitoru je lépe vyšetřit Nijmegen modifikací klasické Bethesda metody [11].
Obr. 1. Rozsáhlé podkožní krvácení u pacienta se získanou hemofilií A. 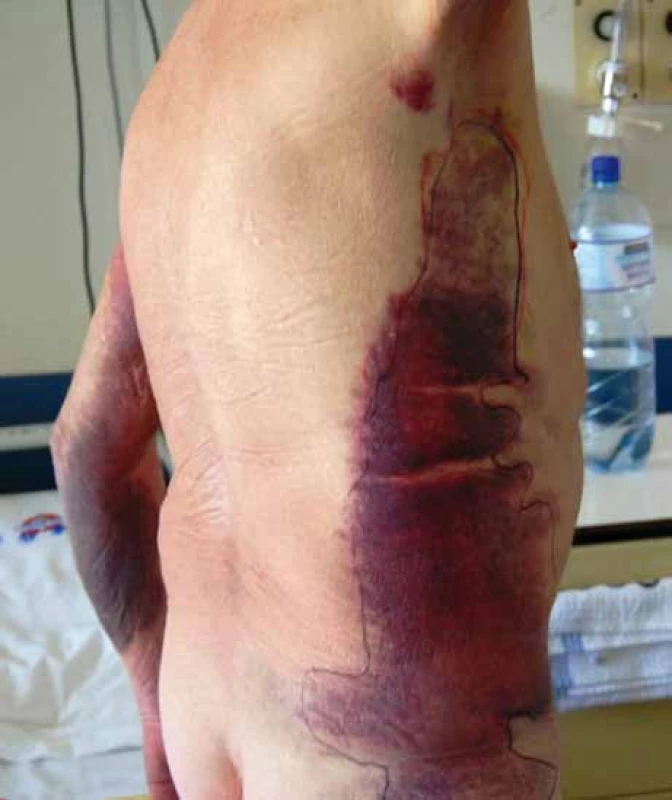
Diferenciálně diagnosticky je nutno odlišit specifický inhibitor F VIII od nespecifického inhibitoru typu lupus antikoagulans. Při stanovení hladiny F VIII ve vyšším ředění klesá vliv nespecifického inhibitoru na stanovení hladiny F VIII, zatímco u specifického inhibitoru F VIII zůstává hladina F VIII i při vyšším ředění nízká. Arteficiálně můžeme při silném inhibitoru F VIII naměřit i nižší hladinu ostatních koagulačních faktorů, které stanovujeme na principu aPTT. Je to způsobeno tím, že inhibitor F VIII neutralizuje F VIII ve faktor deficitní plazmě. Neutralizační vliv inhibitoru F VIII na F VIII ve faktor deficitní plazmě lze zeslabit stanovením faktoru při vyšším ředění vyšetřované plazmy [12–14]. Protože s krvácivými projevy se často setkáváme u pacientů léčených warfarinem, při výskytu pro ZiF VIII typických rozsáhlých podkožních hematomů bychom kromě kontroly protrombinového času měli vyšetřit i aPTT, které neadekvátním prodloužením upozorní na možnost případného ZiF VIII.
Epidemiologie
Roční incidence ZiF VIII je přibližně 1,5/1 000 000 populace. Výrazně se zvyšuje s věkem. U dětí do 16 let věku je roční incidence ZiF VIII 0,045/1 000 000 populace, zatímco nad 85 let věku je 14,7/1 000 000 populace. Peripartální incidence je 1/350 000 porodů [9].
Klinický obraz
Krvácivé projevy vyžadující léčbu jsou popisovány u 67–87 % pacientů [4,10]. Dle registru EACH2 pouze u 7 % pacientů nebylo prvotním krokem k diagnóze ZiF VIII krvácení [3]. Kromě terapie krvácení je nutná i eradikace inhibitoru, která se navozuje pomocí imunosuprese. Mortalita v souvislosti s krvácením během posledních 30 let klesá. Green et al uváděli v roce 1981 úmrtnost na krvácení 22 % v souboru 215 pacientů, z nichž 56 % bylo starších 60 let [4], Morrison et al v roce1993 u 65 pacientů (38 z nich bylo ve věku > 60 let) 14 % [8], Hay et al u 38 pacientů v roce 1997 8 % při mediánu věku 59 let [15], Collins et al uvádějí v nedávno publikovaném britském registru fatální krvácení v 9 % v souboru pacientů při mediánu věku 78 let [9] a analýza EACH2 registru z letošního roku uvádí pouze 3 % fatálních krvácení při mediánu věku 74 let, stejný počet úmrtí na důsledky imunosuprese, 9 % na přidružená onemocnění, úmrtnost při „follow-up“ 75 dnů byla 28 % [3]. Pokud pacienti neměli léčebný pokus o eradikaci inhibitoru, udávají Delgado et al v metaanalýze z roku 2003 v souboru 234 pacientů s mediánem věku 64 let mortalitu v souvislosti s onemocněním 19 %, zatímco u pacientů s imunosupresivní léčbou byla mortalita vztažená k inhibitoru F VIII 10 %. Celková úmrtnost však byla vyšší: u neléčených 41 % a u léčených 20 % [7]. Mortalita tedy nadále zůstává poměrně vysoká, což je při účinnější léčbě krvácení způsobeno nejspíše zvyšujícím se věkem pacientů. Dle analýzy Delgada et al měli pacienti ≤ 65 let mortalitu související přímo s inhibitorem F VIII 4 %, pacienti věku > 65 let 18 %, celková mortalita v uvedených skupinách byla 13 %, resp. 32 %. To potvrzují především data z britského registru (sběr byl prováděn od května roku 2001 až po duben roku 2003), dle kterého byla celková mortalita dle zvolené terapie 38–47 %, i když v důsledku krvácení byla pouze 9 %. Medián věku pacientů se získaným inhibitorem F VIII z Norska v období 1997–2004 byl dokonce až 81 let [16], z nichž 4 (28 %) zemřeli během blíže neupřesněného intervalu doby sledování; žádné úmrtí nebylo v důsledku krvácení, jedno bylo následkem imunosuprese. Na celkovou prognózu má kromě věku podíl i etiologie vzniku inhibitoru. Nejhorší je u malignit. Delgado et al [7] uvádějí 23 % úmrtí souvisejících s inhibitorem při celkové úmrtnosti 49 %, naopak nejpříznivější prognóza popisuje u inhibitoru F VIII provázejícím graviditu, s mortalitou 3 % (1 úmrtí v důsledku inhibitoru z 34 pacientek), v registru EACH2 dokonce mezi 42 pacientkami se ZiF VIII nedošlo k žádnému úmrtí [17]. Inhibitor F VIII při maligním onemocnění bývá v nižším titru ve srovnání s ostatními pacienty [7,18], ale krvácivé projevy u těchto pacientů nejsou mírnější. Navíc je při malignitě v průměru horší odpověď na imunosupresi, která je nezbytná i při radikálním odstranění tumoru – po samotné léčbě tumoru je popsána eradikace inhibitoru pouze u 22 % případů [18].
Svá specifika má inhibitor F VIII v souvislosti s graviditou. Objevuje se většinou během prvních 4 měsíců po porodu [6], méně často v pozdějším období nebo již v průběhu gravidity. Titr inhibitoru je obvykle nižší (medián 20 BU/ml, resp. 8 BU/ml) [7,17], čímž je vysvětlováno časté spontánní vymizení inhibitoru, uvádí se až v 62 % [19]. Doba do negativity inhibitoru je však delší oproti inhibitorům vzniklým bez souvislosti s graviditou, při spontánním poklesu v průběhu 16–30 měsíců [19,20]. Celkové procento vymizení inhibitoru pomocí imunosuprese či spontánně je poměrně vysoké – 74–85 % [17,21,22], s mediánem do remise 8–27 měsíců [20,23]. Příznivější jsou údaje z italského registru, dle kterých bylo dosaženo remise již v mediánu 2,7 měsíců u 78 % pacientek [22,24]. I při vymizení inhibitoru je v následné graviditě riziko jeho znovuobjevení. Vyjádření rizika této recidivy je nejednoznačné. Uvádí se, že při předchozím inhibitoru F VIII < 5 BU/ml a jeho spontánním vymizení v další graviditě k anamnestickému vzestupu inhibitoru F VIII nedochází [6]. Je také nutno počítat s tím, že pokud se ZiF VIII objeví před porodem, můžeme mít vliv i na hladinu F VIII u plodu [25].
Léčba krvácení
Dle EACH2, dosud největšího registru pacientů se ZiF VIII, se alespoň jedna krvácivá epizoda objevila u 474 z 501 pacientů (95 %) a hemostatická terapie byla podána u 70,5 % krvácivých epizod [26]. V léčbě krvácení je většinou nutno použít koncentrát aktivovaného protrombinového komplexu (aPCC) nebo rekombinantní F VIIa (r-F VIIa) s dosažením přibližně stejné pravděpodobnosti zástavy krvácení. V literatuře dle rozsahu krvácení je uváděna účinnost v léčbě krvácení asi 75–100 % [10,26].
Většinou selhává možnost navýšit hladinu F VIII pomocí DDAVP (desmopressin) či vysokých dávek koncentrátu F VIII (jsou efektivní pouze při nízkém inhibitoru F VIII < 3 BU/ml, resp. < 5 BU/ml) [7]. DDAVP v dávce 0,3 µg/kg i.v. zvýší výchozí hladinu F VIII přibližně 2–4krát [5,7]. K dosažení hemostatické hladiny F VIII > 40 % by tedy jeho výchozí hladina musela být alespoň 10 %, navíc vlivem inhibitoru nutno počítat s částečnou okamžitou neutralizací endogenně uvolněného F VIII a s krátkým plazmatickým poločasem F VIII. Doporučovaná dávka koncentrátu F VIII je 20 U/kg na každou Bethesda jednotku inhibitoru k jeho vysycení a dalších 40 U/kg k dosažení hemostatické hladiny F VIII [6,7].
Porcinní koncentrát F VIII je v současnosti nedostupný pro riziko přenosu prasečího parvoviru. Dříve se jednalo o účinnou alternativu v léčbě krvácení, protože byla na rozdíl od hemofilie A (25–35 %) popisována nízká zkřížená reaktivita inhibitoru proti lidskému F VIII a vepřovému F VIII (4–15 %) [5,7,13], dobrá účinnost byla popsána u 78 % epizod (50/64) [8]. V současnosti již probíhají studie s rekombinantním porcinním F VIII s delecí B domény [25].
Hemostatickou hladinu F VIII lze docílit při kombinaci podávání vysokých dávek koncentrátu F VIII s plazmaferézou s imunoadsorpcí a případně se současnou imunosupresivní terapií. Prostá plazmaferéza je při inhibitoru > 10 BU/ml většinou neúčinná vzhledem k velkému extravaskulárnímu poolu inhibitoru F VIII [11,13]. Plazmaferéza se proto doplňuje o imunoadsorpci imunoglobulinů IgG na stafylokokový protein A nebo na polyklonální ovčí protilátky proti lidským imunoglobulinům [7,27]. U získaného inhibitoru F VIII jsou větší zkušenosti s druhou metodikou. Jansen et al dosáhli plazmaferézou pomocí imunoadsorpční kolony za současné imunosuprese prednizolonem 100 mg//den s cyklofosfamidem 200 mg/den a substituce imunoglobulinů 5 g po každé plazmaferéze s imunoadsorpcí eradikace inhibitoru F VIII v mediánu 18 dnů u 6 pacientů z 8 [27]. V souboru bylo 6 pacientů s idiopatickým inhibitorem a po 1 pacientovi s revmatoidní artritidou a s proběhlou graviditou. Eradikace inhibitoru nebyla dosažena u této pacientky a v 1 případě idiopatického inhibitoru. Později byly publikovány výborné zkušenosti s obdobným postupem – tzv. modifikovaným Bonn-Malmö protokolem (MBMP) [28]. Tato léčba zahrnovala velkoobjemovou plazmaferézu 2,5 plazmatického objemu denně s imunoadsorpcí den 1–5, substituci IgG 0,3 g/kg den 5–7, imunosupresi prednizolonem 1 mg/kg a cyklofosfamidem 1–2 mg/kg ode dne 1 do remise s následnou redukcí dávky, substituci F VIII 100 U/kg à 6 hod, u pacientů s BMI > 40 až 200 U/kg à 6 hod. Byla popsána 90% (54/60), resp. 93% (54/58) účinnost na eradikaci inhibitoru. U 2 pacientů musel být protokol přerušen pro ztrátu i.v. přístupu. Negativity inhibitoru bylo dosaženo v průměru za 4,4 dny, normalizace hladiny F VIII bez nutnosti jeho substituce v průměru za 17 dnů a ukončení plazmaferéz s imunoadsorpcí v průměru za 19 dnů. Všichni pacienti měli vstupně závažné krvácivé projevy vyžadující léčbu. U všech 4 neúspěšných pacientů, u kterých bylo dosaženo pouze parciální remise s poklesem inhibitoru < 5 BU/ml a recovery F VIII kolem 30 %, byla diagnostikována malignita. Celková spotřeba F VIII byla u pacientů s dosažením celkové remise 196 000 U a parciální remise 390 000 U. Než bylo dosaženo hemostatické hladiny F VIII, byl k zástavě krvácení podáván r-F VIIa s mediánem kumulativní dávky pouze 13,2 mg. U 3 pacientů došlo k relapsu, který byl úspěšně léčen u 2 pacientů opět plazmaferézou s imunoadsorpcí a imunosupresí a u 1 pacienta jen steroidy po dobu 4 týdnů [28].
Pokud výše uvedenými způsoby nelze dosáhnout hemostatické hladiny F VIII, pak je třeba k léčbě krvácení použít bypassové aktivity: aPCC nebo r-F VIIa. Otázka, který z těchto 2 preparátů je účinnější a bezpečnější, zůstává otevřená [21,25,26]. Zkušenosti s použitím obou preparátů u ZHA byly dříve pouze formou série zpráv o případech z jednotlivých pracovišť [16,29–31].
V literatuře je citována pouze 1 práce hodnotící samostatně ve větším rozsahu použití aPCC u této diagnózy [32]. Jde o retrospektivní data ze 3 pracovišť v USA v průběhu 10 let, kdy byl aPCC podán jako lék první volby v terapii 55 krvácivých epizod u 34 pacientů se ZiF VIII. Dávkování bylo 75 U/kg à 8–12 hod. Jako účinná byla léčba zhodnocena u všech 13 pacientů se středně těžkým krvácením, s mediánem do zástavy krvácení 36 hod a celkovým počtem 6 dávek, zatímco u 21 pacientů s těžkým krvácením bylo podání úspěšné u 16 (76 %), s mediánem do zástavy krvácení 48 hod a počtem dávek 10. Dohromady pak došlo po podání aPCC k zástavě krvácení v 86 %.
O r-F VIIa v léčbě krvácení při ZiF VIII je literatuře více systematicky zpracovaných údajů. V italském registru, hodnotícím podání rF VIIa u 15 pacientů se ZiF VIII, kdy u 19 krvácivých epizod šlo o postup první volby a v jednom případě o záchrannou terapii, bylo krvácení zastaveno v 90 % (18/20). Aplikace byla v bolusech i v kontinuální infuzi, s mediánem první dávky 90 µg/kg, resp. 98 µg/kg, následné dávky 90 µg/kg à 2–6 hod, resp. 15–30 µg/kg/hod, s mediánem délky terapie 2,75, resp. 4 dny, s celkovou dávkou do zástavy krvácení 309 µg/kg, resp. 474,5 µg/kg a celkovým počtem dávek 10 v případě bolusového použití (byly aplikovány další bolusy po dosažení zástavy krvácení) [33]. V tzv. „NovoSeven compassionate-use program“ byla zahrnuta multicentrická data z let 1990–1995 shrnující 74 krvácivých epizod u 38 pacientů [15]. Medián první dávky r-F VIIa byl 90,4 µg/kg, další dávkování bylo à 2–6 hod, s mediánem počtu dávek 28 během 3,9 dne. Krvácení bylo zastaveno u všech 14 epizod, kde bylo použito jako postup první volby, a v 75 % (45/60), kde bylo použito jako záchranná terapie, s částečnou odpovědí na léčbu u dalších 10 epizod (17 %). Neúčinné tedy bylo u 5 zbývajících pacientů (8 %). Zajímavým zjištěním je, že u 33 krvácivých epizod byla v léčbě použita antifibrinoilytika, která byla podána jen u jednoho z 5 pacientů se selháním terapie. Pro srovnání, u pacientů z italského registru bylo antifibrinolytikum použito jen u 1 z nich. Přehled dostupné literatury o použití r-F VIIa v léčbě krvácení při ZHA provedli v roce 2007 Sumner et al [34], kteří zahrnuli data z „NovoSeven compassionate-use program“ [15], „Hemophilia and Thrombosis Research Society“ (HTRS) registru a z dosud publikované ostatní literatury. Shrnuli tak údaje o 182 krvácivých epizodách, kdy léčba krvácení pomocí r-F VIIa byla účinná při aplikaci jako postup první volby v 83 %, jako záchranná terapie v 66 %, částečně účinná ve 12 %, resp. 14 % krvácivých epizod. V případě operačních výkonů (n = 57) byla léčba účinná v 63 %, částečně ve 23 %, u nechirurgického krvácení (n = 124) byla účinnost v 80 % a částečná v 10 % epizod. Použitá definice účinnosti však nebyla přesná: obecně jako efektivní byly hodnoceny epizody, kdy došlo k zástavě krvácení; jako částečně efektivní, kdy došlo ke zmírnění krvácení.
V posledních letech jsou robustní data získávána z registrů. V EACH2 registru bylo r-F VIIa léčeno 170 epizod a aPCC 61 epizod, krvácení bylo zastaveno v 91 %, resp. 94 %, s mediánem kumulativní spotřeby na epizodu pro r-F VIIa 90 mg a aPCC 30 000 U. Pokud byl k léčbě krvácení použit koncentrát F VIII či desmopressin (60, resp. 20 epizod), byla účinnost nižší – 71 %, s mediánem kumulativní dávky F VIII na epizodu 20 000 U [26]. V HTRS registru bylo r-F VIIa léčeno 71 epizod a aPCC 38. Zástavy krvácení bylo při léčbě r-F VIIa dosaženo v 75 % (53/71), při léčbě aPCC v 74 % (28/38) a krvácení bylo zmírněno v 18 % (13/71), resp. 13 % (5/38). Kumulativní dávka na epizodu byla publikována pouze u r-F VIIa – medián 536 µg/kg [35]. V evropském registru (EACH2) je tedy reportována vyšší účinnost bypassových aktivit v léčbě krvácení oproti registru americkému (HTRS), v obou registrech je však účinnost r-F VIIa i aPCC přibližně stejná. Vyšší účinnost léčby krvácení v registru EACH2 oproti HTRS by mohla být dána jednak nejednotnou definicí kritérií účinnosti a jednak vyšší použitou dávkou na epizodu v Evropě – data jsou dostupná pouze pro r-F VIIa, kdy kumulativní dávka na epizodu byla v EACH2 registru přibližně 2násobná (90 mg) oproti americkému HTRS registru (536 µg/kg).
Ve srovnání s léčbou hemofilie u ZHA byl popsán vyšší výskyt trombotických komplikací při léčbě bypassovými aktivitami, což je nejspíše dáno vyšším věkem léčených pacientů, a tedy i pokročilejšími aterosklerotickými změnami u pacientů se ZHA. V EACH2 registru byla při této léčbě zaznamenána tepenná či žilní trombóza ve 4 % případů, častěji to byla trombóza tepenná, resp. srdeční infarkt [3]. Klinicky nezávažná podkožní krvácení proto není doporučeno bypassovými aktivitami léčit a v případě r-F VIIa je nutno mnohem uvážlivěji, na rozdíl od hemofilie, používat megadávku 270 µg/kg. Přesné zhodnocení frekvence trombotických komplikací u ZHA zvlášť pro aPCC a r-F VIIa na základě dostupné literatury není možné, protože nejsou reportovány zdaleka všechny případy. Dle metaanalýzy r-F VIIa v léčbě ZHA bylo popsáno 12 trombotických příhod u 10 pacientů z celkového počtu 139 (7 %); také převažovaly tepenné okluze, nejvíce mozkové příhody [34].
Eradikace inhibitoru
Nedílnou součástí terapie ZiF VIII je léčba cílená na jeho eradikaci. Kromě již zmíněného kombinovaného postupu dle MBMP [28] lze vymizení inhibitoru dosáhnout různými způsoby imunosupresivní léčby: nejčastěji je užíván prednison (prednisolon) v dávce 1 mg/kg/den samostatně s kladným efektem v souborech o minimálně 10 pacientech ve 44–90 % nebo v kombinaci s cytotoxickými látkami (nejčastěji s cyklofosfamidem 1–2 mg/kg/den) s efektem ve 45–92 %, opět v souborech o minimálně 10 pacientech [25].
Prospektivně se snažili tyto postupy porovnat v multicentrické studii Green et al [36]. Jednatřicet pacientů dostávalo 3 týdny prednison 1 mg/kg/den, pak byl stav zhodnocen – u 32 % (10/31) pacientů inhibitor F VIII vymizel, 1 pacient zemřel. Zbývajících 20 pacientů bylo dalších 6 týdnů léčeno dle randomizace: 1. pokračování v prednisonu 1 mg/kg/den; remise bylo dosaženo v 75 % (3/4). 2. monoterapie cyklofosfamidem 2 mg/kg/den; remise byla v 50 % (3/6). 3. kombinace prednisonu a cyklofosfamidu v uvedeném dávkování docílila remise v 50 % (5/10). Dle současné literatury se však jeví, že zvolený interval 3 týdnů ke zhodnocení účinnosti terapie nebyl vhodný, protože medián dosažení remise se pohybuje většinou kolem 5 týdnů [9,25].
Podrobnou metanalýzu v literatuře dobře zdokumentovaných 234 kazuistik z let 1985–2002 provedli Delgado et al [7] se závěrem, že po steroidech v monoterapii bylo dosaženo remise v 70 % a po podání cyklofosfamidu ± ± steroidy došlo k remisi v 89 %. Celková doba přežití však u obou skupin nebyla statisticky významně odlišná. O rok později Collins provedl obdobnou metanalýzu [22] s tím, že zahrnul navíc některé další kazuistiky a naopak vyloučil ty, při kterých byla použita imunoadsorpční plazmaferéza a/nebo byl k potenciaci imunosuprese podáván i F VIII. Dospěl tak k mírně nižší úspěšnosti v eradikaci inhibitoru – u steroidů 66 % a u cytotoxických léků ± ± steroidy 77 %. Britský doporučený postup [10] na základě metaanalýzy Delgada et al a vlastní britské analýzy za 2leté období udává účinnost prednizolonu 1 mg/kg/den 60–70 % a cyklofosfamidu 50–150 mg/den v kombinaci s prednisolonem 70–80 %; u obou možností se stejným intervalem do dosažení remise (35 dnů) a shodným celkovým přežitím. Dle dat z britského registru [9] byl efekt steroidů samostatně a steroidů společně s cytotoxickými léky (především cyklofosfamidem, pouze 3 pacienti měli azatioprin) obdobný. Eradikace inhibitoru bylo dosaženo v 76 % (26/34), resp. 78 % (35/45), v mediánu do remise 49, resp. 39 dnů, celková mortalita v těchto souborech byla 47 %, resp. 38 %, medián přežití byl 767 dnů, resp. 975 dnů. Samostatná léčba cyklofosfamidem v tomto registru byla použita pouze u 7 pacientů, remise bylo dosaženo u 4 z nich (57 %). Pacienti léčení pouze steroidy měli nižší medián hladiny inhibitoru F VIII (8 BU/ml) a vyšší F VIII (5 %) oproti druhé uvedené skupině léčené steroidy současně s cytotoxickými léky (medián inhibitoru F VIII byl 18 BU/ml a hla-diny F VIII 2 %).
Nejrecentnější metaanalýzu výsledků imunosupresivní terapie ZHA provedli v roce 2011 opět Collins et al, kteří shrnuli data z dostupné literatury včetně EACH2 registru [25]. Celkové remise (CR) bylo mimo EACH2 registr při léčbě steroidy dosaženo v 72 % (96/134), při kombinované léčbě steroidy a cytotoxickými látkami v 78 % (165/211); při zpracování pouze prací zahrnujících obě tyto léčebné strategie pak bylo CR steroidy dosaženo v 76 % (68/90) a kombinovanou léčbou v 78 % (109/139). Co se týče dat z EACH2 registru, bylo CR při léčbě steroidy dosaženo v 58 % (83/142) s negativitou inhibitoru v mediánu 34 dnů a s 19 % relapsů, při léčbě steroidy s cytotoxickými látkami bylo CR dosaženo v 77 % (68/88) s negativitou inhibitoru v mediánu 32 dnů a se 14 % relapsů. Podrobněji udává výsledky imunosuprese z EACH2 registru tab. 2., ve které jsou i data o režimech zahrnujících rituximab. S ohledem na frekvenci relapsů ZiF VIII byla setrvalá remise nejčastěji dosažena při kombinaci steroidů a cytotoxických léků (67 %) a při léčbě rituximabem společně s dalšími imunosupresivními léky (64 %) a méně často pak při léčbě samotnými kortikoidy (48 %) či samotným rituximabem (42 %). Celkové přežití při medianu „follow-up“ 246 dnů však ve všech uvedených skupinách bylo obdobné – 60 %, 61 %, 60 % a 70 % (v poslední skupině léčené pouze rituximabem bylo zahrnuto pouze 12 pacientů) [37]. Ke stejnému závěru, že délka přežití nebyla vyšší při vyšším procentu CR ZHA, dospěli v metaanalýzách i Delgado et al [7] a Collins [22]. Počet relapsů je v literatuře udáván až 20 % v mediánu 7,5 měsíců [9].
Tab. 2. Výsledky imunosuprese různými režimy dle EACH2 registru. 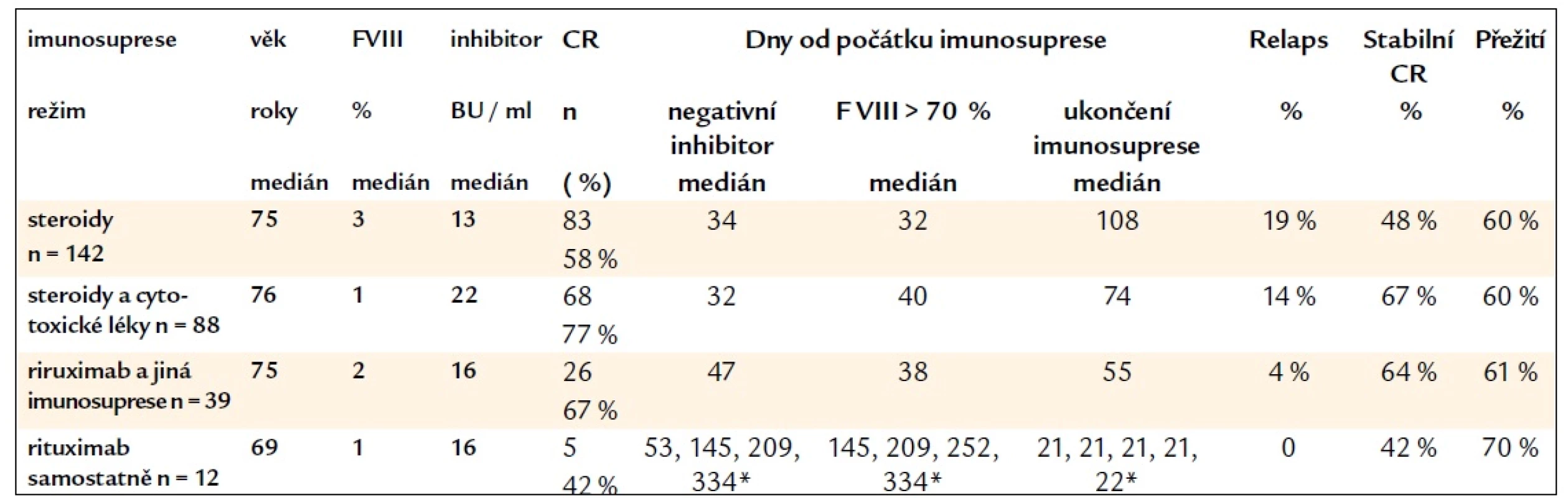
CR – kompletní remise, F VIII – faktor VIII, *konkrétní počet dnů pro nízký počet pacientů Green et al [4] doporučovali při současném výskytu revmatoidní artritidy kromě steroidů vždy použít i cytotoxické látky; dle jejich analýzy 14 pacientů s revmatoidní artritidou nebylo dosaženo eradikace inhibitoru u 2 pacientů léčených pouze prednisonem, zatímco při léčbě cyklofosfamidem a/nebo azatioprinem ± prednizon byla remise dosažena v 80 % (8/10); 1 pacient nebyl léčen vůbec a 1 jiným způsobem. Naopak dle britského registru byla u revmatoidní artritidy úspěšnost eradikace inhibitoru při léčbě pouze steroidy 100% (4/4), není však již uvedeno, jak bylo léčeno zbývajících 7 pacientů s touto diagnózou [9]. Efekt azatioprinu byl zaznamenán také Greenem et al [4]: z 28 pacientů léčených dávkou 100–200 mg/den byly popsány eradikace nebo pokles inhibitoru u 19 z nich, bez udání zastoupení kompletní eradikace inhibitoru. V kazuistikách byly s úspěchem k imunosupresi použity i další léky: 6-merkaptopurin, vincristin [5,13,22], interferon-α [13,38], cyklosporin A [6,10,13,22], tacrolimus, mykofenolát mofetil, sirolimus [6].
S klasickou imunosupresí byl podáván i koncentrát F VIII se záměrem senzibilizovat patologický klon lymfocytů k cytotoxické medikaci. Lian et al podávali modifikaci COP protokolu (cyklofosfamid, vinkristin, prednizon) s bolusem koncentrátu F VIII 1. den léčby a popsali remisi v 92 % (11/12) [39], avšak se stejným protokolem, ale bez aplikace F VIII popsali později 83 % remisí (5/6) [40]. Výborné výsledky byly dosaženy dle tzv. Budapešťského protokolu (F VIII 30 U/kg/den 1. týden, 20 U/kg/den 2. týden a 15 U/kg/den 3. týden + i.v. cyklofosfamid 200 mg denně do dávky 2–3 g + i.v. metylprednisolon 100 mg denně 1. týden a pak v klesající dávce další 2 týdny), po kterém bylo původně popsáno 93 % remisí (13/14) dosažených v mediánu 4,6 týdne; historická kontrolní skupina měla medián do remise 28,3 týdne, což je abnormálně dlouhý interval [41]. Později s větším počtem pacientů v souboru bylo dosaženo remise v 88 % (23/26) [42].
Vysokodávkované imunoglobuliny v monoterapii nejsou v současnosti k eradikaci inhibitoru doporučovány [6], ne zcela jednoznačný je i jejich přínos v kombinaci s prednizonem a cytotoxickými látkami [10], i když byly popsány případy jejich efektu v monoterapii u pacientů s velmi nízkým titrem inhibitoru F VIII [43] i v kombinaci s prednizonem [44]. Svoje místo mají imunoglobuliny v MBMP.
Dosud neujasněné postavení v imunosupresi mají cyklosporin A a monoklonální protilátka anti-CD20 (rituximab). Tyto léky jsou doporučovány k eradikaci inhibitoru v druhé linii, po selhání imunosuprese prednisonem ± ± cyklofosfamidem [10,45].
S cyklosporinem A jsou publikovány kazuistiky eradikace získaného inhibitoru F VIII již od roku 1988 [46], ale i v recentní literatuře se jedná nadále o popisy jednotlivých úspěšných případů léčby cyklosporinem A při selhání imunosuprese první linie [47,48] a při použití v první linii byl podáván společně s prednizolonem [49,50].
Nověji je zkoušen k navození imunosuprese rituximab v dávkách doporučovaných k léčbě lymfoproliferací (375 mg/m2 týdně 4krát). Stasi et al v poměrně homogenním souboru 10 pacientů (6 pacientů bez předchozí imunosuprese a pouze 1 pacient měl s rituximabem i prednison a cyklofosfamid) udávají v 80 % (8/10) celkovou remisi dosaženou v průběhu 2–12 týdnů. Na rozdíl od úspěšně léčených pacientů měli non-respondéři inhibitor F VIII > 100 BU/ml (160 a 250). U 3 pacientů (37,5 %) však došlo v rozmezí 10–20 týdnů k relapsu inhibitoru a následně k navození 2. trvalé remise stejnou dávkou rituximabu [51]. Aggarwalová et al sumarizovali literární data od 25 pacientů (včetně souboru Stasiho et al); remise bylo dosaženo u 17 (68 %), u 3 pacientů došlo k parciální remisi se vzestupem hladiny F VIII > 25 %, doba do remise byla 2–16 týdnů, kromě 2 pacientů, kteří dosáhli remise až za 56 a 104 týdnů. Lepší výsledky byly u pacientů s nižším titrem inhibitoru. Na základě toho doporučuje následující postup: pacienty s minimálním krvácením a s inhibitorem F VIII < 5 BU/ml léčit pouze prednisonem, pacientům se závažným krvácením nebo inhibitorem F VIII 5–30 BU/ml podávat prednison + + rituximab a pacientům s inhibitorem F VIII > 30 BU/ml k terapii přidat i cyklofosfamid [52]. Největší analýzu literárních údajů o využití rituximabu v léčbě ZHA pak udělal Franchini [53], který shromáždil údaje o 65 pacientech takto léčených, s dosažením kompletní remise u 57 z nich (88 %). Většina nemocných měla souběžně i další imunosupresiva. Úspěšnost v dosažení celkové remise se tedy u cyklosporinu A i rituximabu zdá vyšší. Problematické v jejich hodnocení je to, že ve většině případů byly tyto léky kombinovány i s další imunosupresí (převážně prednison, méně často i cyklofosfamid či další cytotoxické léky). Na základě v současnosti dostupných dat o léčbě rituximabem dosud nebylo prokázáno, že by bylo dosaženo eradikace ZiF VIII při této léčbě častěji či rychleji [25]. Výše uvedený postup navržený Agarwalovou et al tedy nemá výrazné opodstatnění [52].
Pozitivní roli by mohl rituximab sehrát v léčbě peripartální ZHA, kdy jsou cytotoxické léky prakticky kontraindikovány. Dle nejnovějších údajů o ZiF VIII v graviditě, které jsou z EACH2 registru, bylo dosaženo vymizení inhibitoru u 71 % (22/31) případů v mediánu 47 dnů po léčbě steroidy, v 83 % (5/6) po léčbě steroidy společně s cytotoxickými látkami v období 9–261 dnů a u obou pacientek léčených steroidy a rituximabem za 11 a 76 dnů [17]. Mazzucconi et al shrnuli publikace z let 2004–2009 a našli 8 případů postpartální ZHA léčených rituximabem, z nichž 1/2 byla primoléčba a 1/2 po selhání předchozí imunosuprese, vždy 1 pacientka z obou těchto skupin měla rituximab samostatně a ostatní s kortikosteroidy či cyklofosfamidem, 1krát navíc i s azatioprinem a 1krát navíc i s imunoglobuliny. U všech pacientek byl ZiF VIII eradikován, u primoléčby v intervalu 2–3 týdnů (titr ZiF VIII byl pouze 4–10 BU/ml), u záchranné terapie v intervalu 39–48 týdnů (titr ZiF VIII byl velmi vysoký 470–3 075 BU/ml), u 1 pacientky z obou skupin údaj o době do CR nebyl znám [54].
V souladu s doporučením UKHCDO (UK Haemophilia Centre Doctors Organisation) z roku 2006 [10], které vychází z metaanalýzy 234 pacientů provedené Delgadem et al [7] a dat z britského registru od 151 pacientů [9], metaanalýzy Collinse [25] a EACH2 registru [37] i dle mezinárodního doporučení z roku 2009 [45] zůstává nadále doporučovaným standardem imunosuprese kortikoidy v monoterapii nebo v kombinaci s cyklofosfamidem. Při selhání tohoto postupu během 6 týdnů je v druhé linii vhodná léčba rituximabem nebo cyklosporinem A či kombinovanou imunosupresí. Modifikovaný Bonn-Malmö protokol je vhodný při život ohrožujícím krvácení. Vysokodávkované imunoglobuliny k eradikaci ZiF VIII již nejsou doporučovány vůbec. Po úspěšné eradikaci inhibitoru je doporučeno sledovat ZiF VIII prvního 1/2 roku měsíčně, druhého 1/2 roku každé 2–3 měsíce a pak v půlročních intervalech [45].
Závěr
Získaný inhibitor F VIII je sice vzácné onemocnění, avšak nepoznaný může závažnými krvácivými projevy ohrozit pacienta na životě. Při jeho včasné diagnóze ve 3. tisíciletí sice došlo k redukci úmrtí v důsledku krvácení na 3–9 % [3,9], ale celková úmrtnost zůstává v Evropě vysoká – 28 % [3]. Je to kvůli věku pacientů (začínají převažovat nemocní v našich podmínkách nad hranicí průměrné délky života) a přidružených onemocnění i smrtelných komplikací následkem imunosuprese. Léčba by proto měla probíhat ve specializovaných centrech, která mají zkušenosti s léčbou hemofiliků s inhibitorem a současně i s imunokompromitovanými pacienty a mají dostatečné laboratorní zázemí, což jsou hemofilická centra typu HTC (Haemophilia Treatment Centre) a především pak typu CCC (Comprehensive Care Centre), ve kterých by měla být tato péče soustředěna [55,56]. Stručnou informaci o ZHA lze získat z webových stránek podporovaných firmou NovoNordisk [57].
Poděkování
Dovolte mi na závěr poděkovat přednostovi OKH FN Brno profesoru MUDr. Miroslavu Penkovi, CSc., za to, čemu jsem se od něho mohl přiučit po stránce odborné, ale i lidské, za jeho podporu a možnost věnovat se na pracovišti nejen rutinní činnosti.
MUDr. Petr Smejkal, Ph.D.
www.fnbrno.cz
e-mail: psmejkal@fnbrno.cz
Doručeno do redakce: 18. 5. 2012
Zdroje
1. Collins PW, Percy CL. Advances in the understanding of acquired haemophilia A: implication for clinical practice. Br J Haematol 2009; 148 : 183–194.
2. Oldenburg J, Zeitler H, Pavlova A. Genetic markers in acquired haemophilia. Haemophilia 2010; 16 (Suppl 3): 41–45.
3. Knoebl P, Marco P, Baudo F et al. EACH2 Registry Contributors. Demografic and clinical data in acquired hemophilia A: results from the European Haemophilia Registry (EACH2). J Thromb Haemost 2012; 10 : 622–631.
4. Green D, Lechner K. A Survey of 215 Non-Hemophilic Patients with Inhibitors to Factor VIII. Thromb Haemost 1981; 45 : 200–203.
5. Hay CR. Acquired haemophilia. Baillieres Clin Haematol 1998; 11 : 287–303.
6. Sood SL, Kessler CM. Acquired inhibitors to factor VIII. In: Lee CA, Berntorp EE, Hoots WK (eds). Textbook of Hemophilia. Oxford: Blackwell Publishing 2010 : 81–87.
7. Delgado J, Jimenez-Yuste V, Hernandez-Navarro F et al. Acquired haemophilia: Review and meta-analysis focused on therapy and prognostic factors. Br J Haematol 2003; 121 : 21–35.
8. Morrison AE, Ludlam CA, Kessler C. Use of porcine factor VIII in the treatment of patients with acquired hemophilia. Blood 1993; 81 : 1513–1520.
9. Collins PW, Hirsch S, Baglin TP et al. UK Haemophilia Centre Doctors’ Organisation. Acquired hemophilia A in the United Kingdom: a 2-year national surveillance study by the United Kingdom Heamophilia Centre Doctors’ Organisation. Blood 2007; 109 : 1870–1877.
10. Hay CR, Brown S, Collins PW et al. The diagnosis and management of factor VIII and IX inhibitors: a guideline from the United Kingdom Haemophilia Centre Doctors Organisation. Br J Haematol 2006; 133 : 591–605.
11. Feinstein DI, Green D, Federici AB et al. Diagnosis and Management of Patients with Spontaneously Acquired Inhibitors of Coagulation. American Society of Hematology Education Programm Book Hematology 1999 : 192–208.
12. Goldsmith JC. Diagnosis of Factor VIII versus Nonspesific Inhibitors. Semin Hematol 1993; 30 (Suppl 1): 3–6.
13. Cohen AJ, Kessler CM. Acquired inhibitors. Baillieres Clin Hematol 1996; 9 : 331–354.
14. Buliková A, Zavřelová J, Penka M. Antifosfolipidový syndrom v roce 2009. Vnitř Lék 2009; 55 : 253–262.
15. Hay CR, Negrier C, Ludlam CA. The Treatment of Bleeding in Acquired Haemophilia with Recombinant Factor VIIa: A Multicentre Study. Thromb Haemost 1997; 79 : 1463–1467.
16. Holme PA, Brosstad F, Tjønnfjord GE. Acquired haemophilia: management of bleeds and immune therapy to eradicate autoantibodies. Haemophilia 2005; 11 : 510–515.
17. Nemes L, Tengborn L, Collins PW et al. Acquired Haemophilia A and Pregnancy/Postpartum – a Report From a European Registry. Blood 2010; 116: Abstract 717.
18. Sallah S, Wan JY. Inhibitors against factor VIII in patients with cancer. Analysis of 41 patients. Cancer 2001; 9 : 1067–1074.
19. Michiels JJ. Acquired Hemophilia A in Women Postpartum: Clinical Manifestations, Diagnosis, and Treatment. Clin Appl Thromb Hemost 2000; 6 : 82–86.
20. Hauser I, Schneider B, Lechner K. Post-partum factor VIII inhibitors. A review of the literature with special reference to the value of steroid and immunosuppressive treatment. Thromb Haemost 1995; 73 : 1–5.
21. Collins PW. Management of acquired haemophilia A – more questions than answers. Blood Coag Fibrionol 2003; 14 (Suppl 1): 23–27.
22. Collins PW. Acquired haemophilia A: immunine suppression. Haematologica 2004; 89: (Suppl 5): 3–7.
23. Solymoss S. Postpartum acquired factor VIII inhibitors: results of a survey. Am J Hematol 1998; 59 : 1–4.
24. Baudo F, de Cataldo F. Italian Association of Haemophilia Centres (AICE): Register of acquired factor VIII inhibitors (RIIA). Acquired factor VIII inhibitors in pregnancy: data from the Italian Haemophila Register relevant to clinical practice. BJOG 2003; 110 : 311–314.
25. Collins PW. Management of acquired haemophilia A. J Thromb Haemost 2011; 9 (Suppl 1): 226–235.
26. Knoebl P, Baudo F, Collins PW et al. EACH2 Registry Contributors. Management of Bleeding In Acquired Hemophilia: Results of the European Acquired Hemophilia Registry (EACH2). Blood 2010; 116: Abstract 716.
27. Jansen M, Schmaldienst S, Banyai S et al. Treatment of coagulation inhibitors with extracorporeal immunoadsorption (Ig-Theasorb). Br J Haematol 2001; 112 : 91–97.
28. Zeitler H, Ulrich-Merzenich G, Goldmann G et al. The prevalence of the bleeding severity in the treatment of acquired hemophilia – an update of a single-centre experience with 67 patients. Haemophilia 2010; 16 : 95–101.
29. Söhngen D, Specker C, Bach D et al. Acquired factor VIII inhibitors in nonhemophilic patiens. Ann Hematol 1997; 74 : 89–93.
30. Grünewald M, Beneke H, Güthner C et al. Acquired haemophilia: experience with a standardized approach. Haemophilia 2001; 7 : 164–169.
31. Ji L, Yang R, Yang D et al. Prednisone and low-dose activated prothrombin complex concentrates for FVIII inhibitor in nonhaemophilic patients. Haemophilia 1998; 4 : 721–724.
32. Sallah S. Treatment of acquired haemophilia with factor eight inhibitor bypassing activity. Haemophilia 2004; 10 : 169–173.
33. Baudo F, de Cataldo F, Gaidano G. Italian registry of acquired hemophilia. Treatment of acquired factor VIII inhibitor with recombinant activated factor VIIa: data from the Italian registry of acquired hemophilia. Haematologica 2004; 89 : 759–761.
34. Sumner MJ, Geldziler BD, Pedersen M et al. Treatment of acquired haemophilia with recombinant activated FVII: a critical appraisal. Haemophilia 2007; 13 : 451–461.
35. Sood SL, Konkle BA, Kessler CM et al. Treatment of Acute Bleeds in acquired Hemophilia: An Updated Analysis From the Hemophilia and Thrombosis Research Society (HTRS) Registry. Blood 2009; 115: Abstract 3499.
36. Green D, Rademaker AW, Briët E. A prospective, randomised trial of prednisone and cyclophosphamide in the treatment of patients with factor VIII autoantibodies. Thromb Haemost 1993; 70 : 753–757.
37. Collins PW, Baudo F, Knoebl P et al. Inhibitor Eradication In Acquired Haemophilia A: Final Results of European Acquired Haemophilia Registry (EACH2). Blood 2010; 116: Abstract 715.
38. Boggio LN, Green D. Acquired hemophilia. Rev Clin Exp Hematol 2001; 5 : 389–404.
39. Lian EC, Larcada AF, Chiu AY. Combination immunosuppressive therapy after factor VIII infusion for acquired factor VIII inhibitor. Ann Intern Med 1998; 110 : 774–778.
40. Lian EC, Villar MJ, Noy LI et al. Acquired factor VIII inhibitor treated with cyclophosphamide, vincristine, and prednisone. Am J Hematol 2002; 69 : 294–295.
41. Nemes L, Pitlik E. New protocol for immune tolerance induction in acquired hemophilia. Haematologica 2000; 85 (Suppl 10): 64–68.
42. Nemes L. The use of immune tolerance induction regimes for acquired hemophilia. Haemophilia 2004; 10 (Suppl 3): 54.
43. Schwarz RS, Gabriel DA, Aledort LM et al. A prospective study of treatment of acquired (autoimmune) factor VIII inhibitors with high-dose intravenous gammaglobulin. Blood 1995; 86 : 797–804.
44. Dykes AC, Walker ID, Lowe GD et al. Combined prednisolone and intravenous immunoglobulin treatment for acquired factor VIII inhibitors: a 2-year review. Haemophilia 2001; 7 : 160–163.
45. Huth-Kühne A, Baudo F, Collins P et al. International recommendations on the diagnosis and treatment of patients with acquired hmophilia A. Haematologica 2009; 94 : 566–575.
46. Hart HC, Kraaijenhagen RJ, Kerckhaert LA et al. A patient with spontaneous factor VIII:C autoantibody: successful treatment with cyclosporine. Transplant Proc 1988; 20 (Suppl 4): 323–328.
47. Au WY, Lam CC, Kong YL. Successful treatment of acquired factor VIII inhibitor with cyclosporine. Haemophilia 2004; 10 : 98–100.
48. Wano Y, Kang Y, Masaki H et al. Cyclosporine A as an effective treatment for a patient with acquired hemophilia A complicated with diabetes mellitus and ischemic heart disease. Japan J Clin Hematol 2005; 46 : 1100–1104.
49. Leinøe EB, Jørgensen M, Nielsen JD. Acquired factor VIII deficiency treated with cyclosporine. Ugeskr Laeger 1999; 161 : 4762–4763.
50. Mikami T, Masauzi N, Niwa J et al. Acquired factor VIII inhibitors in patient associated with neurosurgery: case report and review of the literature. Neurosurgery 2005; 57 : 595.
51. Stasi R, Bruneti M, Stipa E et al. Selective B-cell depletion with rituximab for the treatment of patients with acquired hemophilia. Blood 2004; 103 : 4424–4428.
52. Aggarwal A, Grewal R, Green RJ et al. Rituximab for autoimmune haemophilia: a proposed treatment algorithm. Haemophilia 2005; 11 : 13–19.
53. Franchini M. Rituximab in the treatment of adult acquired hemophilia A: A systematic review. Crit Rev Oncol Hematol 2007; 63 : 47–52.
54. Mazzucconi MG, Biondo F, Santoro C. Rituximab in the Treatment of Postpartum Acquired Hemophilia A. Journal of coagulation disorders 2009; 1 : 47–54.
55. Penka M, Blatný J, Matýšková M et al. Hemofilie z pohledu zajištění péče o nemocné. Vnitř Lék 2009; 55 (Suppl 1): 48–54.
56. Český národní hemofilický program. http://cnhp.registry.cz.
57. http://www.novoseven.cz/proHCP/ziskhem.html.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 7 a 8- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Jubilant prof. Miroslav Penka, CSc.
- Profesor Miroslav Penka – jeden z běžců Maratónu pro hemofilii
- CZEMP – děcko prof. Penky
- Profylaxe a léčba antifosfolipidového syndromu – současné možnosti, úskalí a perspektivy do budoucna
- Změny kalcium-fosfátového metabolizmu při chronických nefropatiích
- Terapeutický přístup ke krvácení v souvislosti se „starými“ a „novými“ antikoagulans
- Možnosti diagnostiky heparinem indukované trombocytopenie v České republice
- Pokrok v oblasti mnohočetného myelomu a vývoj souvisejícího laboratorního zázemí
- Jak v ambulantní péči neprošvihnout rozvíjející se kritické poruchy hemostázy
- Frekvence nových trombofilních mutací antitrombinu (SERPINC1) (IVS +141G>A), glykoproteinu GPVI (Ser219Pro) a cytochromu CYP4V2 (Lys259Gln) u zdravých osob středního věku v oblasti středních Čech
- Megakaryopoéza a geneze destiček
- Získaná hemofilie A
- Současné možnosti diagnostiky a léčby myelomové kostní nemoci v klinické praxi
- Vysokodávková léčba a přípravné režimy před transplantací krvetvorných buněk
- Refeeding syndrom u mladého pacienta s anxiózně-depresivní poruchou
- K životnímu jubileu prof. MUDr. Miroslava Součka, CSc.
- Detekce KRAS a jeho mutace v biopsii pokročilého kolorektálního karcinomu při koloskopii
- Syndróm nepokojných nôh u dialyzovaných pacientov
- Tuhosť aorty zvyšuje centrálny aortový tlak u pacientov s hypertenziou
- Jak definovat osoby s vysokým rizikem pankreatického karcinomu
- Veľkosť LDL lipoproteínových partikúl u pacientov s náhlou mozgovocievnou príhodou
- Trojkombinační léčba chronické hepatitidy C
- Chronický zánět a metabolický syndrom
- Požadavky na předoperační vyšetření z pohledu anesteziologa
- Fixní kombinace v léčbě hypertenze
- Farmakoterapie hypertenze po transplantaci srdce
- Snížení srdeční frekvence u srdečního selhání: změny funkce levé komory a kvalita života v podstudiích SHIFT
- Antagonisty aldosterónu v liečbe chronického srdcového zlyhávania
- Manažment stabilnej anginy pectoris a iných foriem chronickej kardiovaskulárnej artériovej choroby
- Antiaterogénny účinok HDL subpopulácií u jedincov s novodiagnostikovanou končatinovocievnou artériovou chorobou
- Konečné stadium chronického onemocnění ledvin a metabolická acidóza
- Chronické ochorenie obličiek a vápniková homeostáza bunky
- Ischemické a neischemické příčiny elevace ST segmentu u pacientů s bolestí na hrudi: Systematický přehled literatury
- Koncentrace sodíku v dialyzačním roztoku – důležitý, ale opomíjený parametr hemodialýzy u nemocných s chronickým selháním ledvin
- Solit nebo nesolit při ledvinových chorobách? Ne více než quantum satis!
- Oxidačný stres a antioxidačné systémy u hemodialyzovaných chorých
- Infarkt myokardu v mladom veku – naše výsledky a skúsenosti
- Významné životné jubileum profesora MUDr. Miroslava Mydlíka, DrSc.
- Vzťah mikroalbuminúrie a obezity u zdravých mladistvých – predbežné výsledky štúdie „Rešpekt pre zdravie“
- Kontrastová nefropatie a možnosti její prevence
- Farmakogenetické aspekty liečby orálnymi antidiabetikami
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Infarkt myokardu v mladom veku – naše výsledky a skúsenosti
- Požadavky na předoperační vyšetření z pohledu anesteziologa
- Megakaryopoéza a geneze destiček
- Ischemické a neischemické příčiny elevace ST segmentu u pacientů s bolestí na hrudi: Systematický přehled literatury
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



