-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Suspektní imunitní trombocytopenie při Morbus Crohn
Suspected immune thrombocytopenia associated with Crohn’s disease
The differential diagnosis of thrombocytopenia of critically ill patients with sepsis is often complicated and time-consuming. Apart from septic thrombocytopenia we have to consider also the immune thrombocytopenia. Immune thrombocytopenia may occur as a complication of servere acute infection especially in case of preexisting autoimmune or systemic disease. The leading symptoms are the decrease of platelet count and possible various haemorrhagic symptoms. In the acute phase the immunosuppressive therapy is indicated (corticosteroids) together with the complex intensive care treatment. We present a case report of suspect immune thrombocytopenia associated with Crohn’s disease.
Keywords:
immune thrombocytopenia – Crohn’s disease – immunosuppressive therapy
Autoři: L. Reková 1; M. Bohoněk 2; T. Tyll 1
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny 1. lékařské fakulty Univerzity Karlovy, a Ústřední vojenské nemocnice – Vojenské fakultní nemocnice Praha 1; Oddělení hematologie a krevní transfuze Ústřední vojenské nemocnice – Vojenské fakultní nemocnice Praha 2
Vyšlo v časopise: Anest. intenziv. Med., 31, 2020, č. 4, s. 184-187
Kategorie: Kazuistika
Souhrn
Diferenciální diagnostika trombocytopenie u kriticky nemocných pacientů se sepsí je často obtížná a časově náročná. Kromě septické trombocytopenie je třeba zvažovat i imunitní trombocytopenii. Imunitní trombocytopenie se může vy skytnout u pacientů se závažnou akutní infekcí, zejména v případě přítomnosti dalších chronických komorbidit, typicky autoimunitní choroby či systémového onemocnění. Stav charakterizuje pokles trombocytů v krevním obraze a případné krvácivé projevy různé závažnosti a lokalizace. V akutní fázi se společně s kauzální léčbou základního onemocnění aplikuje imunosuprese, lékem volby jsou kortikoidy. V článku prezentujeme kazuistiku rozvoje suspektní imunitní trombocytopenie u pacientky s Morbus Crohn.
Klíčová slova:
munitní trombocytopenie – Morbus Crohn – imunosuprese
Úvod
Imunitní trombocytopenie (ITP) je autoimunitní onemocnění definované přechodným nebo dlouhodobým až trvalým snížením počtu trombocytů, které je spojené se zvýšeným rizikem krvácení nebo přímo s projevy hemoragické diatézy. Periferní trombocytopenii způsobuje destrukce destiček v orgánech monocyto‑makrofágového systému, zejména ve slezině. Dalším patogenetickým mechanismem je nedostatečná tvorba trombocytů megakaryocyty, které přítomné protilátky napadají, současně může být i snížená tvorba trombopoetinu. Primární ITP je charakterizována izolovanou trombocytopenií bez zjevných příčin nebo chorobných stavů, sekundární ITP se vyskytuje při jiných onemocněních (infekce, systémová onemocnění, chronické lymfoproliferace, autoimunní choroby apod.). Z klinického pohledu a délky trvání se ITP dělí na nově diagnostikovanou nebo akutní (do 3 měsíců od stanovení diagnózy), perzistentní (3–12 měsíců od stanovení diagnózy) a chronickou ITP (déle než 12 měsíců od stanovení diagnózy). V případě výskytu krvácivých projevů vyžadujících léčbu se onemocnění označuje jako těžká (severe) ITP. Diagnóza ITP je založena na anamnéze pacienta, klinickém vyšetření a hodnotách trombocytů v krevním obraze s mikroskopickým vyšetřením. V případě, že nejsou patrné klinicky manifestní krvácivé projevy, je v první řadě nutné vyloučit laboratorní pseudotrombocytopenii, způsobenou shlukujícími se trombocyty po odběru. V rámci diferenciální diagnostiky musíme odlišit polékovou trombocytopenii, zejména heparinem indukovanou (HIT), trombotickou trombocytopenickou purpuru (TTP), septickou trombocytopenii a etiologii související s nádorovým onemocněním. Z laboratorních vyšetření je možné doplnit vyšetření infekčních markerů (Helicobacter pylori, HCV, HIV), vyšetření kostní dřeně a imunohematologické vyšetření (krevní skupina AB0 RhD, nepravidelné protilátky proti erytrocytům, přímý antiglobulinový test, vyšetření antitrombocytárních protilátek), případně vyšetření přežívání trombocytů radioizotopovou metodou a další vyšetření [1–5]. Terapie se v případě primární ITP zakládá na imunosupresi, kdy metodou první volby jsou kortikoidy a imunoglobuliny (IVIG). U refrakterních forem se pak zvažuje léčba rituximabem, podání agonistů trombopoetinu, které představují nejmodernější možnost léčby chronické ITP pro vybrané pacienty. Poslední možností je provedení splenektomie. V případě sekundární ITP musí být terapie současně kauzální se zaměřením na základní onemocnění. Profylaktická substituce trombocytárními přípravky nebývá účinná a nedoporučuje se, nicméně v případě těžkého a život ohrožujícího krvácení je indikovaná [1–4].
Kazuistika
49letá pacientka se základní diagnózou Morbus Crohn byla přijata na lůžko intenzivní péče Kliniky anesteziologie, resuscitace a intenzivní medicíny ÚVN Praha (KARIM) pro akutní respirační insuficienci. Anamnesticky nemocná podstoupila ileokolickou resekci s komplikovaným a protrahovaným pooperačním průběhem, opakované střevní chirurgické výkony, přechodně měla vyvedenou ileostomii. Došlo k rozvoji syndromu krátkého střeva, těžké malnutrici, pacientka byla dočasně závislá na domácí parenterální výživě. Základní onemocnění bylo léčeno dlouhodobou imunosupresí (azathioprin). Několik týdnů před přijetím na KARIM byla zahájena hospitalizace na Interní klinice ÚVN Praha pro únavu, hubnutí a závažný malnutriční stav (BMI 15,1). V průběhu léčby byl diagnostikován ischiorektální absces a rektovaginální píštěl. Chirurg indikoval elektivní výkon v celkové anestezii, provedena incize ischiorektálního abscesu, laváž, drenáž. Po operaci byla nemocná hospitalizovaná na Chirurgické klinice ÚVN Praha, kde došlo k rozvoji respirační insuficience z kombinovaných příčin: bronchopneumonie bilaterálně a oboustranné rozsáhlé hrudní výpotky. Stav si vyžádal akutní intubaci, umělou plicní ventilaci, překlad na KARIM. Už během hospitalizace na chirurgické klinice se objevil výsev četných drobných hemoragických sufuzí na horních končetinách bilaterálně. Vstupní hodnota trombocytů při přijetí na KARIM byla 64 × 109/l, ostatní laboratorní koagulační parametry (aPTT, PT) v normě, ROTEM EXTEM fyziologická křivka (obr. 1). V rámci diferenciální diagnostiky byla trombocytopenie zpočátku připisována sepsi (absces, bronchopneumonie), uvažovalo se i o heparinem indukované trombocytopenii (HIT) v souvislosti s podávaným LMWH (enoxaparin), který byl vyměněn za fondaparin. Od punkce rozsáhlých hrudních výpotků oboustranně, které se spolupodílely na vzniku respirační insuficience, bylo dočasně upuštěno. V den přijetí na KARIM byly podány 2 dávky trombocytů (2 TD trombocytů deleukotizovaných kryokonzervovaných), při kontrolním odběru následující den se ozřejmil další pokles trombocytů v periferním krevním obraze na 41 × 109/l (tab. 1). Současně došlo k rozvoji rozsáhlých hemoragických kožních ložisek dominantně na horních končetinách a hrudníku, v menším rozsahu i na dolních končetinách (obr. 2, 3), projevy krvácení do gastrointestinálního či uropoetického traktu jsme nezaznamenali. Laboratorní vyšetření neprokázalo významný pokles hladiny hemoglobinu, nebyly přítomné známky hemolýzy, které by mohly ukazovat na TTP. Po konzultaci s hematologem bylo vysloveno podezření na sekundární imunitní trombocytopenii u pacientky se základním autoimunitním onemocněním, které se recentně zkomplikovalo nově vzniklými závažnými akutními infekcemi – ischiorektální absces a bronchopneumonie. Třetí den hospitalizace byla zahájena kortikoterapie hydrocortisonem v dávce 4 mg/kg/den, rozložené do 4 dávek po 6 hodinách. 2 dny po zahájení kortikoterapie se hodnota trombocytů v krevním obraze upravila na 104 × 109/l, za další den byla hodnota již fyziologická. Celkově trvala léčba hydrocortisonem 7 dní s postupným vysazováním. Kožní hemoragické projevy regredovaly velmi pozvolna – kompletní odeznění nastalo za 6 týdnů od primárního výsevu (obr. 4, 5). Dodatečné imunologické vyšetření průtokovou cytometrií periferní krve neprokázalo známky maligní lymfoproliferace ani jiné patologické leukocytární populace. Nebyly prokázány na trombocyty vázané protilátky ani volné antitrombocytární protilátky v plazmě. V průběhu hospitalizace bylo provedeno několik dalších chirurgických výkonů, včetně založení axiální ileostomie. Drenáž hrudních výpotků proběhla bez komplikací 5. den hospitalizace na KARIM. Svalová slabost kriticky nemocných si vyžádala zavedení tracheostomie, weaning postupoval pomalu, velmi obtížná realimentace. Další komplikací léčby byla katetrová sepse. Celkový stav pacientky se podařilo postupně stabilizovat, obnovila se pasáž GIT, laboratorní parametry zánětu regredovaly, nemocná tolerovala navyšování rehabilitace. Měsíc po přijetí na KARIM byla provedena nekomplikovaná dekanylace (obr. 6, 7). Pacientka následně v uspokojivém stavu přeložena na Chirurgickou kliniku ÚVN, po několikadenní hospitalizaci převezena na Interní kliniku ÚVN, kde se podařilo upravit malnutrici, byl zaznamenán příbytek svalové hmoty a normalizace nutričních parametrů. Během pobytu na interní klinice byl zachycen přechodný laboratorní vzestup trombocytů na 935 × 109/l s postupnou spontánní úpravou na 375 × 109/l před propuštěním. Za dva měsíce od přijetí na KARIM ÚVN byla nemocná dimitována do domácího ošetřování. Pacientka je nadále pravidelně kontrolována v ambulanci pro poruchy výživy, doma aplikovaná parenterální výživa cestou PICC.
Tab. 1. Vývoj počtu trombocytů v krevním obraze a ostatních laboratorních parametrů v průběhu hospitalizace 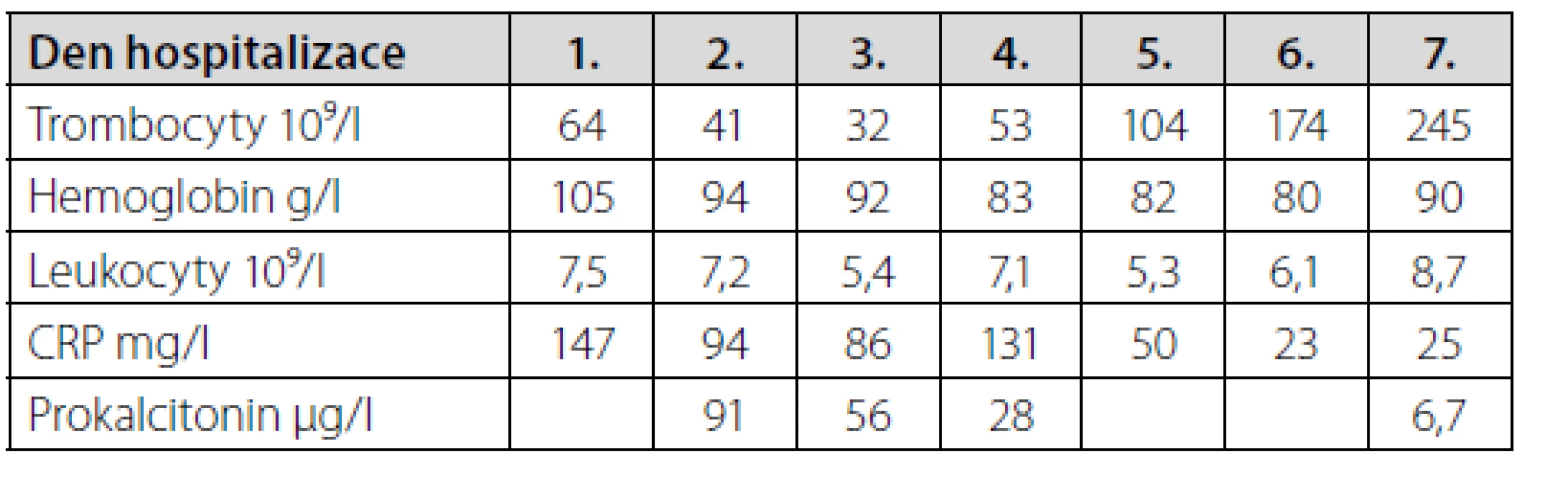
Diskuze
Jednoznačné určení etiologie trombocytopenie u kriticky nemocných pacientů je často obtížné a provádí se per exclusionem. Z patofyziologického hlediska jsou hlavními příčinami snížení produkce trombocytů či jejich konsumpce, hemodiluce, zvýšená sekvestrace trombocytů v mikrocirkulaci a imunitní destrukce trombocytů. V našem případě jsme uvažovali o septické trombocytopenii, která se může vyskytnout až u 50 % pacientů se sepsí [10, 11], a o imunitní trombocytopenii. V úvahu přicházela dále trombocytopenie navozená podávanými léky (LMWH), malnutricí či deficitem některých mikronutrientů. Diagnózu suspektní sekundární imunitní trombocytopenie podpořila anamnéza chronického autoimunitního onemocnění, rychlá progrese stavu charakterizovaná strmým poklesem trombocytů v krevním obraze (bez nápadných změn v ostatních krevních složkách) a následně rychlá odezva na kortikoterapii, aniž by hodnoty trombocytů reagovaly na předtím podanou substituci transfuzí. Rozvoj rozsáhlých kožních krvácivých projevů, které měly plošný splývavý charakter a postihly všechny končetiny a trup, mohl souviset s rozvojem jak imunitní, tak i septické trombocytopenie. Společně se substitucí trombocytů jsme vzhledem k nutnosti rychlého terapeutického zásahu přistoupili k intravenózní aplikaci kortikoidů (lék „první linie“ u ITP), současně byla provedena výměna enoxaparinu za fondaparin – nelze tedy vyloučit, že se jednalo o kombinaci několika etiologicky různých trombocytopenií. Současně s kauzální léčbou septického stavu byla zahájena terapie všech zvažovaných příčin trombocytopenie najednou. Musíme zmínit i skutečnost, že k trombocytopenii na suspektním imunitním podkladě došlo u pacientky s dlouhodobým užíváním azathioprinu, jednoznačné vysvětlení této skutečnosti bohužel chybí. Popsaná kazuistika je příkladem závažné akutní trombocytopenie u septické pacientky, po řadě diferenciálně diagnostických úvah se jako nejpravděpodobnější jevila imunologická etiologie, tj. diagnóza sekundární imunitní trombocytopenie, v daném případě při autoimunním onemocnění – Morbus Crohn. Prevalence ITP u tohoto onemocnění nebyla doposud stanovena [6, 7], naproti tomu ve spojení s ulcerózní kolitidou se prevalence udává 8,2–10,5 % [8]. V případě Morbus Crohn se jedná o víceméně raritní případy, tomu odpovídá i malé množství publikovaných kazuistik, první z nich je datována z roku 1998 [9]. Základem efektivní léčby ITP je imunosuprese, metodou první volby je intravenózní kortikoterapie, při závažných stavech případné podání imunoglobulinů. Ačkoli se v současné době dává přednost dexamethasonu nebo metylprednisolonu v pulsech, empiricky zvolený hydrocortison a dávkování se ukázalo jako přiměřená a dostačující volba. Substituce trombocytárními přípravky není účinná, jak se ostatně ukázalo i u naší pacientky. Účinnost kortikoterapie demonstrovala i následná přechodná trombocytemie. Popisovaný pozvolný ústup kožních krvácivých projevů již nesouvisel s trombocytopenií, ale s postupnou degradací a resorbcí podkožních hematomů a petechií.
Závěr
Závažná trombocytopenie je relativně častá, život ohrožující komplikace u septických pacientů v intenzivní péči, s obtížnou diagnostickou rozvahou ke stanovení její etiologie, diagnostika se provádí per exclusionem. V prezentovaném případu se u pacientky s autoimunitním onemocněním a závažnou akutní infekcí manifestovala výrazná trombocytopenie s rozvojem rychle progredujících kožních hemoragických lézí. Substituce trombocyty nebyla účinná, velmi dobrý klinický efekt naproti tomu mělo podání kortikoidů i.v. (hydrocortison), po kterém se hodnota krevních destiček normalizovala do dvou dnů od začátku podávání, ke klinicky závažnému krvácení nedošlo. Kožní léze regredovaly v průběhu několika týdnů. Jako nejpravděpodobnější diagnózu jsme stanovili sekundární imunitní trombocytopenii.
PROHLÁŠENÍ AUTORŮ: Prohlášení o původnosti: Jedná se o původní sdělení, které nebylo dosud publikováno ani zasláno k recenznímu řízení do jiného média. Střet zájmů: Autoři prohlašují, že nejsou ve střetu zájmů v souvislosti s tématem sdělení a jeho publikací. Podíl autorů: Všichni autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína. Financování: Žádné.
KORESPONDENČNÍ ADRESA AUTORA:
Článek přijat redakcí: 12. 3. 2020; Článek přijat k tisku: 15. 6. 2020
MUDr. Mgr. Lujza Reková
Cit. zkr: Anest intenziv Med. 2020; 31(4): 184–187
Zdroje
1. Kozák T, Čermák J, Červinek L, Hluší A, Konířová E, Košťál M, et al. Doporučení ČHS pro diagnostiku a léčbu imunitní trombocytopénie (ITP). Transfuze Hematol. Dnes 2017; 23(3): 158–169.
2. Matzdorff A, Meyer O, Ostermann H, Kiefel V, Eberl W, Kühne T, et al. Immune Thrombocytopenia – Current Diagnostics and Therapy: Recommendations of a Joint Working Group of DGHO, ÖGHO, SGH, GPOH and DGTI. Oncol Res Treat 2018; 41(suppl 5): 1–30.
3. Salaj P. Trombocytopenické purpury. Vnitř Lék 2005; 91(7 a 8): 854–860.
4. Izak M, Bussel JB. Management of trombocytopenia. F1000Prime Rep. 2014; 6 : 45.
5. Sulovská L, Stejskalová I, Flögelová H, Hrachovinová I, Pospíšilová D. Když trombocytopenie není imunitní trombocytopenická purpura. Pediatr. prax, 2013; 14(6): 257–259.
6. Boyne M, Dye K. Crohn’s colitis and idiopathic thrombocytopenic purpura. Postgrad Med J 2000; 76 : 299–306.
7. Shizuma T. Concomitant Imune Thrombocytopenic Purpura and Crohn’s Disease. J Blood Disord Transfus 2015; 6 : 295.
8. Snook JA, De Silva HJ, Jewell DP. The association of autoimmune disorders with inflamantory bowel disease. QJ Med 1989; 91 : 1232–1235.
9. Baudard M, Molina T, Benfiguig K, Bethoux JP, Zittoun R. Idiopathic thrombocytopenic purpura associated with Crohn’s disease. Hematologica, Scientific letters 1998; 83(1): 92–93.
10. Strauss R, Wehler M, Mehler K, Kreutzer D, Koebnick C, Hahn EG. Trombocytopenia in patients in the medical intensive care unit: Bleeding prevalence, transfusion requirements and outcome. Crit Care Med. 2002 Aug; 30(8): 1765–1771.
11. Venkata Ch, Kashyap R, Farmer JCh, Bekele A. Thrombocytopenia in adult patients with sepsis: incidence, risk factors, and its association with clinical outcome. J Intensive Care 2013; 1(1): 9.
12. Varnon‑Boundes F, Ruiz S, Gratacap M‑P, Garcia C, Payrastre B, Minville V. Platelets are critical key players in sepsis. Int. J. Mol. Sci. 2019; 20(14): 3494.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2020 Číslo 4- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Doporučené postupy anestezie u pacientů trpících vzácným onemocněním v češtině – „OrphanAnesthesia.cz“
- Efekt midazolamu a dexmedetomidinu na funkci srdečních komor s využitím MRI – pilotní randomizovaná studie
- Perioperační péče o transgender pacienty/pacientky
- Audit antibiotické profylaxe v chirurgii
- Sto šedesát let od izolace kokainu a 115 let od syntézy prokainu – historie lokálních anestetik a jejich objevitelů
- Renesance ketaminu v léčbě dospělých pacientů v akutním a v kritickém stavu
- Náš článek po 10 letech: The practice of therapeutic mild hypothermia in cardiac arrest survivors in the Czech Republic
- Hemadsorpční metody u kriticky nemocných – dvojitá sázka naslepo?
- Inzulinová rezistence, hyperglykemie a proteinový katabolismus u kriticky nemocných: hledání klíčů k uzamčeným dveřím
- Suspektní imunitní trombocytopenie při Morbus Crohn
- Diagnostika COVID-19 pneumonie pomocí výpočetní tomografie, naše zkušenosti
- Perioperační použití gabapentinoidů v léčbě akutní pooperační bolesti – systematický přehled a metaanalýza
- Infekce krevního řečiště u kriticky nemocných: expertní stanovisko
- Tranexamová kyselina
- Hypoxie a hyperkapnie – jak fungují chemoreceptory?
- Disrupce rytmicity melatoninu v kritickém stavu
- Zajímavosti, tipy a triky, informace z jiných oborů
- CO2 oproti vzduchu významně sníží riziko vzduchové embolie při intervenčních ERCP a GIT endoskopiích
-
MEZIOBOROVÉ STANOVISKO
(evidenční číslo ČSARIM: 11/2020)
ZÁSADY ÚČELNÉ INDIKACE REMDESIVIRU U PACIENTŮ S COVID-19
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Tranexamová kyselina
- Hypoxie a hyperkapnie – jak fungují chemoreceptory?
- Audit antibiotické profylaxe v chirurgii
- Sto šedesát let od izolace kokainu a 115 let od syntézy prokainu – historie lokálních anestetik a jejich objevitelů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





