-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Počet odebíraných axilárních sentinelových uzlin a jeho vliv na diagnostickou přesnost sentinelové biopsie u karcinomu prsu
The number of removed axillary sentinel lymph nodes and its impact on the diagnostic accuracy of sentinel lymph node biopsy in breast cancer
Introduction:
The number of lymph nodes removed during the sentinel lymph node biopsy in patients with breast cancer usually ranges from 1 to 3. In some cases, multiple nodes are identified and removed, which could be associated with increased risk of postoperative morbidity. The objective of the study was to assess the number of sentinel lymph nodes removed in patients treated in our hospital, to analyze factors that may influence the amount of the removed nodes, and to find if there is an upper threshold number of lymph nodes that should be removed without sacrificing the diagnostic accuracy of the sentinel lymph node biopsy.Material and methods:
Clinical data of four hundred and forty (440) breast cancer patients who underwent sentinel lymph node biopsy in Masaryk Memorial Cancer Institute during the year 2011 were retrospectively collected and analyzed.Results:
The number of sentinel lymph nodes ranged from 0 to 9 (average 1.7, median 1). The number of sentinel lymph nodes was significantly influenced by the age of the patient, the operating surgeon and the laterality of the surgery. In 275 cases the sentinel lymph nodes were negative, in the other cases macrometastases (n = 101), micrometastases (n = 46) or isolated tumor cells (n = 17) were found. In all the cases, but one, the staging of the axilla was determined by the status of the first three sentinel lymph nodes removed. Only in one case the first detected macrometastasis was present in the fifth node.Conclusion:
In the vast majority of cases, the first three sentinel lymph nodes are sufficient to accurately assess the axillary status. However, with respect to the described case of first detected metastasis in the fifth node, to the present literary data and to the variability of clinical situations, we generally recommend to remove all lymph nodes meeting the criteria of the surgical definition of sentinel lymph node.Key words:
breast cancer – sentinel lymph node biopsy – false negativity – postoperative morbidity – lymphedema.
Autoři: O. Zapletal 1; O. Coufal 1,2
; I. Selingerová 3; P. Krsička 1,2; P. Vrtělová 1,2
Působiště autorů: Masarykův onkologický ústav – Oddělení chirurgické onkologie a operačních sálů, primář: MUDr. Z. Eber 1; Masarykův onkologický ústav – Klinika komplexní onkologické péče, přednosta: Prof. MUDr. R. Vyzula, CSc. 2; Masarykova univerzita – Ústav matematiky a statistiky Přírodovědecké fakulty ředitel: Prof. RNDr. J. Rosický, DrSc. 3
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 1, s. 21-26.
Kategorie: Původní práce
Práce byla podpořena Evropským fondem pro regionální rozvoj a státním rozpočtem České republiky (OP VaVpI – RECAMO, CZ.1.05/2.1.00/03.0101).
Práce byla podpořena projektem A-Math-Net Síť pro transfer znalostí v aplikované matematice (CZ.1.07/2.4.00/17.0100)Souhrn
Úvod:
Počet sentinelových uzlin odebraných při sentinelové biopsii u karcinomu prsu se většinou pohybuje v rozmezí 1–3. V některých případech však bývá jejich počet výrazně vyšší, což může negativně ovlivňovat pooperační morbiditu. Cílem práce bylo zjistit počty sentinelových uzlin odebíraných u pacientů léčených pro karcinom prsu na našem pracovišti, analyzovat faktory, které mohou počet odebraných uzlin ovlivňovat, a zjistit, zda existuje „maximální“ počet sentinelových uzlin, nad který se již nezvyšuje diagnostická přesnost sentinelové biopsie.Materiál a metodika:
Retrospektivní analýza údajů od 440 pacientů s karcinomem prsu operovaných během roku 2011 v Masarykově onkologickém ústavu.Výsledky:
Počet sentinelových uzlin = 0–9 (průměr = 1,7, medián = 1). Počet odebraných uzlin je statisticky významně ovlivněn věkem pacientky, operatérem a stranou operace. Ve 275 případech byly sentinelové uzliny zcela negativní, v ostatních případech byly zachyceny makrometastázy (n = 101), mikrometastázy (n = 46) nebo izolované nádorové buňky (n = 17). Kromě jednoho případu byl stav uzlin jako celku posouzen správně na základě vyšetření prvních tří odebraných sentinelových uzlin. Pouze v jednom případě byla zachycena první makrometastáza až v páté odebrané uzlině.Závěr:
Ačkoli v naprosté většině případů by ke správnému posouzení stavu uzlin jako celku stačilo odebrat první tři sentinelové uzliny, vzhledem k zaznamenanému případu metastázy až v 5. uzlině, dosavadním literárním údajům a klinické různorodosti situací, ke kterým může v praxi docházet, obecně doporučujeme exstirpovat všechny uzliny, které splňují obecně známá kritéria chirurgické definice sentinelové uzliny.Klíčová slova :
karcinom prsu – biopsie sentinelové uzliny – falešná negativita – pooperační morbidita – lymfedémÚvod
Operace na spádových lymfatických uzlinách je nedílnou součástí léčby pacientek s karcinomem prsu. Jejím hlavním cílem je správné stanovení stadia onemocnění, ale při výraznějším postižení uzlin lze předpokládat i kurativní význam odstranění lymfatických metastáz. V poslední době je kladen důraz nejen na maximální účinnost léčby ve smyslu snížení rizika návratu onemocnění a prodloužení celkového přežití, ale i na minimalizaci operační radikality a z ní vyplývajících nežádoucích účinků léčby.
Přelomovým momentem z hlediska redukce pooperační morbidity bylo zavedení konceptu biopsie sentinelové uzliny (SNB) oproti paušálním disekcím axily [1]. Metoda je v dnešní době přijímána jako zlatý standard primární chirurgické léčby karcinomu prsu jak u žen [2, 3,4], tak u mužů, kteří nemají před operací přítomny jednoznačné známky patologických uzlin či se nejedná o inflamatorní karcinom [5,6], a její přínosy byly potvrzeny řadou klinických studií [7,8].
Lze se setkat s různými definicemi sentinelové uzliny (SN). Podle fyziologické definice se jedná o první uzlinu drénující mízu z oblasti výskytu primárního nádoru. Podle chirurgické definice, při použití kombinované metody identifikace SN, se zpravidla jedná o jakoukoli uzlinu splňující alespoň jedno z následujících kritérií: 1) aktivní uzlina po lymfoscintigrafii [8,11,12],2) každá uzlina s aktivitou nad 1/10 nejaktivnější uzliny [8,9,10],3) první uzlina navazující na zabarvenou lymfatickou cévu po aplikaci barviva do oblasti primárního nádoru [8,10, 11,12,13,14],4) kterákoli jiná zbarvená uzlina [7,8,10, 11] a 5) každá palpačně či vizuálně suspektní uzlina při peroperačním hodnocení operatérem bez ohledu na předchozí kritéria [7,8,13,14].
Definice SN je tedy široká a posouzení jednotlivých kritérií do značné míry subjektivní. Při chirurgickém výkonu tak často bývá odstraněna více než jedna uzlina. Dle literárních údajů se počty odebraných sentinelových uzlin pohybují v rozmezí 1–10, průměrný počet kolísá mezi 1,5 až třemi uzlinami [8,9,10,11,12,13]. Lze však nalézt i práce s větším počtem odebraných SN, a to až do počtu do 21 [8,14].
Ačkoli je biopsie sentinelové uzliny považována za poměrně šetrný výkon, neobejde se zcela bez nežádoucích následků. Z dosavadních studií zaměřených na morbiditu vyplývá, že určitý podíl pacientek má i po SNB dlouhodobé problémy: parestezie (2,0–30,0 %) [15, 16, 17,18], lymfedém (0–5,0 %) [15,19,20,22], serom (0–1,5 %) [18,21]. Se vzrůstajícím počtem odebraných sentinelových uzlin vzrůstá riziko některých komplikací, jako jsou seromy [20] a lymfedém. Je tedy žádoucí odstraňovat pouze takové množství SN, které povede ke správnému posouzení stavu axilárních uzlin, ale nebude zbytečně navyšovat pooperační morbiditu.
Tématu minimálního počtu odebraných sentinelových uzlin při zachování diagnostické přesnosti se věnovalo již několik prací s rozdílnými výsledky. Podle některých autorů je dostatečné odstraňovat uzliny jen do určitého maximálního počtu: dvou [12], tří [9,10,23], čtyř [13, 24] či pěti [25,26]. Jiné pracovní skupiny dospěly k závěru, že horní hranice neexistuje, s každou další odstraněnou uzlinou se snižuje riziko falešné negativity, a mají tak být odstraňovány vždy všechny sentinelové uzliny dle jejich chirurgické definice [11,27,28].
Chirurg tak při sentinelové biopsii často čelí otázce, zda výkon ukončit po získání 2–3 nejvýraznějších sentinelových uzlin, nebo se snažit o hledání dalších. Zejména pokud příruční sondou zaznamenává v axile náznaky dalších peaků aktivity nebo je patrné protékání vitálního barviva do vyšších etáží axily, případně pokud jsou i další axilární uzliny palpačně výrazné. S dlouhodobě narůstajícím počtem pacientek s karcinomem prsu, které mají jako primární výkon SNB, nabývá toto téma na aktuálnosti. Rozhodli jsme se proto retrospektivně zjistit a vyhodnotit data od pacientů operovaných na našem pracovišti.
Cílem práce bylo zjistit počet odebíraných sentinelových uzlin u pacientů léčených pro karcinom prsu v Masarykově onkologickém ústavu (MOÚ) a analyzovat faktory, které mohou tento počet ovlivňovat. Dále pak vyhodnotit, zda existuje hranice maximálního počtu odebraných sentinelových uzlin, nad kterou se již dále nezvyšuje diagnostická přesnost SNB.
Materiál a metodika
Do souboru byly zařazeny pacientky a pacienti s biopticky verifikovaným karcinomem prsu indikovaní k sentinelové biopsii a operovaní v MOÚ v období kalendářního roku 2011. Podmínkou byla absence jednoznačných klinických či sonografických známek postižení axilárních uzlin. Dále byly vyloučeny pacientky po neoadjuvantní léčbě a pacientky s multicentrickým karcinomem.
Retrospektivně byly z běžné zdravotnické dokumentace vyhledány základní demografické a klinické charakteristiky – věk pacienta, strana výkonu, typ zákroku na prsu, metoda detekce SN, počet odebraných SN, operatér, velikost primárního nádoru (podle histopatologického vyšetření operačního resekátu), výsledek definitivního histopatologického vyšetření sentinelových uzlin v kategoriích: zcela negativní / ITC (izolované nádorové buňky) / mikrometastáza / makrometastáza – v souladu s aktuální verzí TNM klasifikace zhoubných novotvarů.
Data byla zpracována pomocí popisných charakteristik a stanovení základních matematických veličin (rozmezí, průměr, medián). Závislost počtu odebraných uzlin na zkoumaných faktorech (věk pacientky, strana výkonu, velikost primárního nádoru, typ zákroku na prsu, operatér) byla hodnocena pomocí Mann-Whitneyova testu při hladině významnosti p < 0,05 a Kruskal-Wallisova testu.
Výsledky
Základní popisné charakteristiky
Soubor tvořilo celkem 440 pacientů, z toho 437 žen a 3 muži. Věk se pohyboval v rozmezí 26–89 let (medián 62 let, průměr 60 let). Primárním zákrokem na prsu byla ve 379 případech (86,1 %) parciální mastektomie, v 61 případech (14,9 %) totální mastektomie. Velikost primárního nádoru byla ve 315 případech (71,6 %) do 20 mm, ve 125 případech (28,4 %) nad 20 mm. Mírně převažovala strana levá nad pravou (234 ku 206). V souboru byla jako metoda detekce SN nejčastěji užita kombinace radiokoloidu s barvením patentovou modří, a to ve 275 případech (62,5 %). Samotný radiokoloid byl užit ve 165 případech (37,5 %).
Počet odebraných sentinelových uzlin
Počet odebraných sentinelových uzlin v jednotlivých případech se pohyboval v rozmezí 0–9; v jednom případě se sentinelovou uzlinu nepodařilo identifikovat. Průměr byl 1,7 SN, medián 1 SN. Podrobnější údaje jsou uvedeny v tabulce 1 (Tab. 1).
Tab. 1. Počet odebraných sentinelových uzlin v jednotlivých případech Tab. 1: Number of removed sentinel lymph nodes in individual patients 
Vliv zkoumaných faktorů na počet odebraných sentinelových uzlin
Zjistili jsme, že některé faktory mají statisticky významný vliv na počet odebíraných sentinelových uzlin. Vyšší počet uzlin byl zaznamenán u pacientek věku 50 let a mladších (průměr 1,93) než u pacientek nad 50 let (průměr 1,67), p = 0,014. Rovněž byly zaznamenány rozdíly mezi jednotlivými operatéry (p = 0,021). Hodnoceno bylo celkem 6 operatérů s průměrnými počty odebraných uzlin: 1,54; 1,59; 1,59; 1,74; 2,10; 2,14. Hodnotili jsme pouze operatéry s počtem výkonů 30 a vyšším za sledované období. V rozporu s očekáváním je v našem souboru statisticky významný rozdíl mezi operacemi na pravé a levé straně. Výkony na levé straně s průměrem 1,82 SN oproti 1,64 SN na straně pravé (p = 0,033).
U ostatních zkoumaných faktorů, jako jsou metoda identifikace SN, velikost primárního nádoru či typ zákroku na prsu, jsme statisticky významný vliv na počet odebraných sentinelových uzlin nezjistili.
Stav sentinelových uzlin a vliv případné redukce jejich počtu na falešnou negativitu
Při hodnocení stavu sentinelových uzlin jsme za rozhodující faktor považovali „nejvyšší formu postižení“ SN podle shora zmíněných kategorií: ITC / mikrometastáza / makrometastáza.
Ve 275 případech (62,5 %) byly všechny SN zcela negativní, tzn. bez nálezu jakýchkoli nádorových buněk. V 17 případech (3,9 %) byly maximálním postižením izolované nádorové buňky, ve 46 případech (10,5 %) mikrometastáza a ve 101 případech (23,0 %) makrometastáza. Hodnoty jsou přehledně uvedeny v tabulce (Tab. 2).
Tab. 2. Stav sentinelových uzlin v jednotlivých případech (nejvyšší kategorie postižení) Tab. 2: Sentinel lymph node status in individual patients (the highest category of affection) 
Nějaká forma postižení SN byla tedy celkově zjištěna u 164 pacientů (37,3 %). Z toho ve všech případech, až na jeden, se nejvíce postižená uzlina nacházela mezi prvními třemi odebranými. Situace je podrobněji rozebrána v tabulce (Tab. 3).
Tab. 3. První odebraná uzlina definující stav sentinelových uzlin (jako celku) Tab. 3: Location of the first positive sentinel node in the order removed 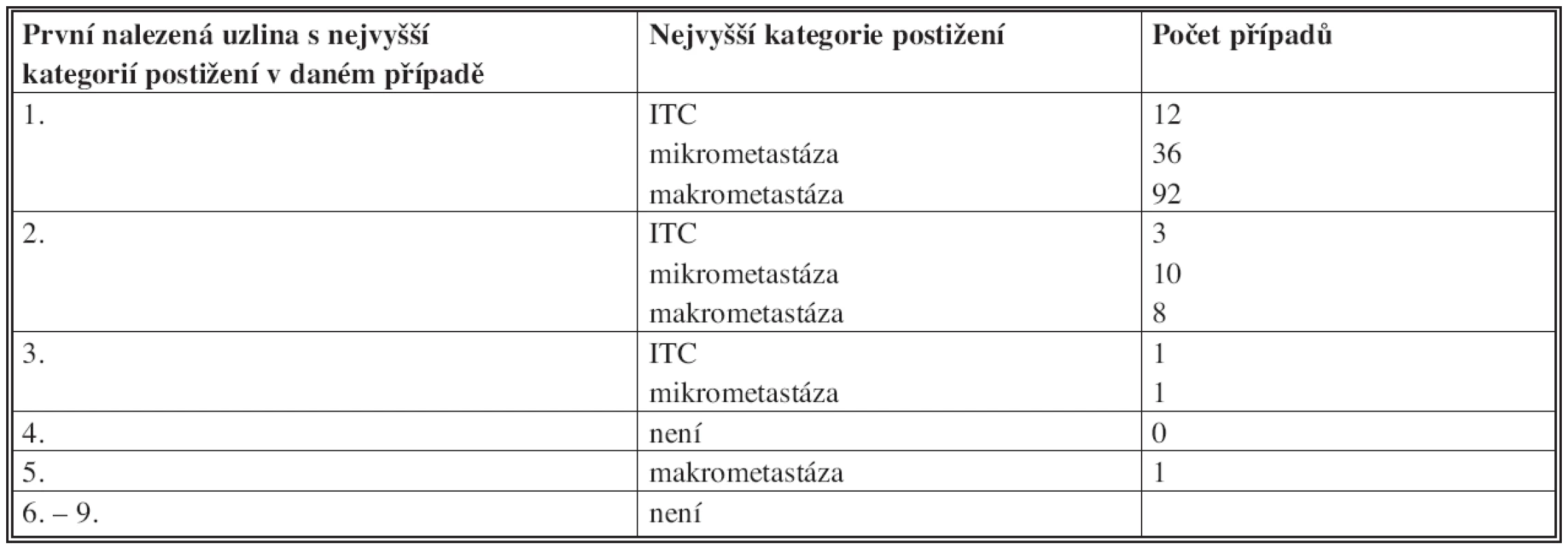
Diskuze
Naše výsledky potvrzují, že počet odebraných sentinelových uzlin nezřídka převyšuje běžně očekávané množství 1–3. V naprosté většině případů je však stav sentinelových uzlin jako celku správně posouzen již na základě vyšetření těchto prvních tří uzlin. Jen jednou byla zaznamenána makrometastáza až v 5. odebrané uzlině. Pokud by u každé pacientky byly odebrány maximálně 3 uzliny, zvýšila by se falešná negativita SNB v celém souboru o 0,6 %, což lze považovat za poměrně zanedbatelnou hodnotu. Ovšem pro konkrétní ženu by opominutí axilární metastázy bývalo mělo značný význam. Jednalo se o případ lobulárního karcinomu, kdy nález v regionálních uzlinách byl rozhodujícím kritériem při volbě adjuvantní léčby – nejenže byla doplněna disekce axily, ale především byla doporučena adjuvantní chemoterapie.
Vliv věku pacienta na počet odebraných uzlin může být teoreticky podmíněn involucí lymfatického systému u starších osob, ale také snahou operatérů omezit falešnou negativitu především u mladších léčených žen a mužů. Zjištěný rozdíl však není natolik zásadní, abychom z něj mohli vyvozovat obecné závěry. Pokud se týká rozdílu v počtu odebraných uzlin mezi jednotlivými operatéry, tento jev již byl v literatuře popsán a interpretován jako rozdíl mezi zkušenějšími a méně zkušenými chirurgy, přičemž „zkušení“ odebírají sentinelových uzlin méně [11]. Nabízí se domněnka, že mohou na základě zkušeností postupovat „efektivněji“. Pro tvrzení o vyšší efektivitě však nemáme objektivní podklady a roli mohou hrát i jiné faktory. Rozdíly v počtu sentinelových uzlin v souvislosti se stranou výkonu (pravá/levá) považujeme za neočekávané. Mohou být vysvětleny anatomickou asymetrií lymfatického systému, eventuálně asymetrickým zatěžováním horních končetin.
Nutno zmínit, že počet sentinelových uzlin odebraných chirurgem, lépe řečeno počet „vzorků“, nemusí vždy odpovídat počtu sentinelových uzlin, které popíše patolog při histopatologickém vyšetření. Peroperačně může být někdy obtížné zjistit, zda se v odebraném vzorku nachází právě jedna sentinelová uzlina, nebo více uzlin těsně sousedících, nebo zda se nejedná pouze o lipomatózní tkáň bez histologické struktury lymfatické uzliny. V naší analýze jsme vycházeli z počtu odebraných uzlin (vzorků) dle posouzení chirurgem a zachovávali jsme pořadí, v jakém je chirurg odebíral. Někteří autoři předchozích prací měřili aktivitu odebraných sentinelových uzlin ex vivo a uzliny řadili v pořadí od nejvyšší do nejnižší aktivity, přičemž exstirpované neaktivní uzliny vyřazovali a považovali je za „nesentinelové“. V naší práci jsme všechny vzorky odebrané při sentinelové biopsii považovali za sentinelové uzliny – zde jsme tedy ctili „histopatologickou“ definici SN, podle níž je za sentinelovou uzlinu patologem považováno vše, co je při sentinelové biopsii chirurgem odebráno. Intramamární uzliny jsme v analýze počítali k axilárním, pokud byly chirurgem identifikovány a samostatně odebrány. Ty, které byly identifikovány až patologem v mamárním resekátu primárního nádoru, jsme do analýzy nezahrnovali. Rovněž jsme se nevěnovali parasternálním sentinelovým uzlinám.
Z dosažených výsledků a některých předchozích literárních prací by bylo možné usuzovat, že po získání 3 axilárních sentinelových uzlin, resp. tří vzorků tkáně, může operatér výkon v podpažní jamce ukončit bez rizika významného zvyšování falešné negativity sentinelové biopsie. Nedomníváme se však, že by takové doporučení mělo v obecné rovině zaznít. Především proto, že pořadí odebíraných sentinelových uzlin není pevně dáno a postupy jednotlivých chirurgů se mohou výrazně lišit. Zatímco někteří nejprve palpačně explorují axilu, exstirpují případné suspektní uzliny a teprve potom pátrají po aktivitě či modrém zbarvení, jiní se mohou snažit o ozřejmení zbarveného hlavního lymfatického kolektoru a po něm postupovat k první uzlině, ostatní hned zpočátku směřují do místa nejvyšší aktivity dle perkutánní detekce příruční sondou. Výše zmíněné doporučení omezit počet odebraných vzorků by mohlo svádět zejména méně zkušené chirurgy k odstranění jakýchkoli tří axilárních uzlin bez bližšího individuálního vyhodnocení konkrétní situace. Jednalo by se pak o návrat k necílenému axilárnímu samplingu, který není považován za dostatečně přesný [29] a v praxi nedoznal všeobecného rozšíření. Není výjimkou, že nejvyšší aktivitu ex vivo nebo nejsytější zbarvení nevykazuje první odebraná uzlina, ale až některá z dalších, zejména pokud byla uložena v netypickém místě nebo měla malé rozměry.
Závěr
Na základě našich výsledků a literárního přehledu uzavíráme, že nelze stanovit obecně platný maximální počet odebíraných sentinelových uzlin, nad který se již nezvyšuje diagnostická přesnost sentinelové biopsie. Doporučujeme ctít dlouhodobě platnou chirurgickou definici SN, kdy za sentinelovou uzlinu je při kombinované metodě detekce považována každá uzlina, která je aktivní (nad 1/10 nejaktivnější uzliny), modře zbarvená nebo palpačně suspektní. Zdá se pravděpodobné, že zkušení operatéři mohou v jednotlivých případech po individuálním vyhodnocení situace omezit počet odebraných sentinelových uzlin na tři, aniž by tím pacientku a sebe vystavovali riziku zvyšování falešné negativity SNB. Ovšem paušalizovat toto omezení nelze vzhledem k různorodosti klinických situací a individuálních postupů při sentinelové biopsii.
MUDr. Ondřej Zapletal
Havlenova 31/78
639 00 Brno
e-mail: ondrej.zapletal@mou.cz
Zdroje
1. Veronesi U, Paganelli G, Galimberti V, Viale G, Zurrida S, Bedoni M, Costa A, de Cicco C, Geraghty JG, Luini A, Sacchini V, Veronesi P. Sentinel-node biopsy to avoid axillary dissection in breast cancer with clinically negative lymph-nodes. Lancet 1997;28,349(9069):1864–7.
2. Červinka V, Šťastný K, Nechvátal L, Pellant A. Nové trendy v diagnostice a léčbě karcinomu prsu na přelomu tisíciletí. Rozhl Chir 2009;2 : 79–83.
3. Coufal O, Fait V, Foltinová V, Vrtělová P, Gabrielová L, Chrenko V. Chirurgická léčba karcinomu prsu v MOÚ. Rozhl Chir 2007;10 : 540–547.
4. Gatěk J, Hnátek L, Dudešek B, Vážan P, Bakala J, Hradská K, Kotoč J, Musil T, Duben J. Biopsie sentinelové uzliny u karcinomu prsu v klinické praxi. Rozhl Chir 2008;4 : 180–185.
5. Sun WY, Lee KH, Lee HC, Ryu DH, Park JW, Yun HY, Song YJ. Synchronous bilateral male breast cancer: a case report. J Breast Cancer 2012;15(2):248–51.
6. Fiala L, Coufal O, Fait V, Foretová L. Karcinom prsu u mužů – naše zkušenosti. Rozhl Chir 2010;10 : 612–618.
7. Krag DN, Anderson SJ, Julian TB, Brown AM, Harlow SP, Costantino JP, Ashikaga T, Weaver DL, Mamounas EP, Jalovec LM, Frazier TG, Noyes RD, Robidoux A, Scarth HM, Wolmark N. Sentinel-lymph-node resection compared with conventional axillary-lymph-node dissection in clinically node-negative patients with breast cancer: overall survival findings from the NSABP B-32 randomised phase 3 trial. Lancet Oncol 2010;11 (10):927–33.
8. Chagpar AB, Carlson DJ, Laidley AL, El-Eid SE, McGlothin TQ, Noyes RD, Ley PB, Tuttle TM, McMasters KM. Factors influencing the number of sentinel lymph nodes identified in patients with breast cancer. Am J Surg 2007;194(6):860–4; discussion 864–5.
9. Lynch AL, Jackson J, Kim JA, Leeming RA. Optimal number of radioactive sentinel lymph nodes to remove for accurate axillary staging of breast cancer. Surgery 2008;144(4): 525–532.
10. Schrenk P, Rehberger W, Shamiyeh A, et al. Sentinel node biopsy for breast cancer: Does the number of sentinel nodes removed have an impact on the accuracy of finding a positive node? J Surg Oncol 2002;80 : 130–136.
11. McCarter MD, Yeung H, Fey J, Borgen PI, Cody HS 3rd. The breast cancer patient with multiple sentinel nodes: when to stop? J Am Coll Surg 2001;192(6):692–7.
12. Low KS, Littlejohn DR. Optimal number of sentinel nodes after intradermal injection isotope and blue dye. ANZ J Surg 2006;76(6):472–5.
13. Zakaria S, Degnim AC, Kleer CG, Diehl KA, Cimmino VM, Chang AE, Newman LA, Sabel MS. Sentinel lymph node biopsy for breast cancer: how many nodes are enough? J Surg Oncol 2007;96(7):554–9.
14. Woznick A, Franco M, Bendick P, Benitez PR. Sentinel lymph node dissection for breast cancer: how many nodes are enough and which technique is optimal? Am J Surg 2006;191(3):330–3.
15. Del Bianco P, Zavagno G, Burelli P, et al. Morbidity comparison of sentinel lymph node biopsy versus conventional axillary lymph node dissection for breast cancer patients results of the sentinella-GIVOM Italian randomised clinical trial. Eur J Surg Oncol 2008;34 : 508–13.
16. Veronesi U, Paganelli G, Viale G, et al. A randomised comparison of sentinel-node biopsy with routine axillary dissection in breast cancer, N Eng J Med 2003;349 : 546–53.
17. Swenson KK, Nissen MJ, Ceronsky C, et al. Comparison of side effects between sentinel lymph node and axillary lymph node dissection for breast cancer. Ann Surg Oncol 2002;9 : 745–53.
18. Burak WE, Hollenbeck ST, Zervos EE, et al. Sentinel lymph node biopsy results in less postoperative morbidity compared with axillary lymph node dissection for breast cancer. Am J Surg 2002;183 : 23–7.
19. Mansel RE, Goyal A, Newcombe RG, et al. Objective assessment of lymphedema, shoulder function and sensory deficit after sentinel node biopsy for invasive breast cancer: ALMANAC trial. Breast Cancer Res Treat 2004;88:S12.
20. Wilke LG, McCall LM, Posther KE, et al. Surgical complications associated with sentinel lymph node biopsy: results from a prospective international cooperative group trial. Ann Surg Oncol 2006;13 : 491–500.
21. Guiliano AE, Haigh PI, Breannan MB, et al. Prospective observational study of sentinel lymphadenectomy without further axillary dissection in patients with sentinel node-negative breast cancer. J Clin Oncol 2000;18 : 2553–9.
22. Goldberg JI, Riedel ER, Morrow M, Van Zee KJ, Evelyn H. Morbidity of sentinel node biopsy: relationship between number of excised lymph nodes and patient perceptions of lymphedema. Ann Surg Oncol 2011;18(10):2866–72.
23. Zavagno G, Belardinelli V, Goldin E. Multiple sentinel nodes in breast cancer: how many should be removed? Breast J 2010;16 : 567–8.
24. Boileau J-F, Easson A, Escallon JM, et al. Sentinel nodes in breast cancer: relevance of axillary level II nodes and optimal number of nodes that need to be removed. Ann Surg Oncol 2008;15 : 1710–6.
25. Yi M, Meric-Bernstam F, Ross MI, et al. How many sentinel lymph nodes are enough during sentinel lymph node dissection for breast cancer? Cancer 2008;113 : 30–7.
26. Goyal A, Newcombe RG, Mansel RE. Clinical relevance of multiple sentinel nodes in patients with breast cancer. Br J Surg 2005;92 : 438–42.
27. Wong SL, Edwards MJ, Chao C, et al. Sentinel lymph node biopsy for breast cancer: impact of the number of sentinel nodes removed on the false-negative rate. J Am Coll Surg 2001; 192 : 684–9.
28. Mac Giobuin S, Kavanagh DO, Myers E, Doherty AO, Quinn CM, Crotty T, Evoy D, McDermott EM. Removal of multiple sentinel lymph nodes in patients with breast cancer: defining the “correct” node. Acta Chir Belg 2010;110(2):185–8.
29. Kissin MW, Thompson EM, Price AB, Slavin G, Kark AE.: The inadequacy of axillary sampling in breast cancer. Lancet 1982; (8283):1210–2.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Komplikácie vyplývajúce z osteosyntézy suprakondylických zlomenín humeru u detí
- Počet odebíraných axilárních sentinelových uzlin a jeho vliv na diagnostickou přesnost sentinelové biopsie u karcinomu prsu
- K životnímu jubileu profesora Miroslava Rysky
- Primární aortoduodenální píštěl (PADF)
- Blahopřání do nového roku 2013
- Bariatrická chirurgie – přehled stavu problematiky
- Hilový cholangiokarcinom (Klatskinův tumor) – současné možnosti léčby
- Obecné indikace a kontraindikace k bariatrii
- Algoritmus předoperačních vyšetření, follow up v pooperačním období a nutrice v souvislosti s bariatrickou/metabolickou operací
- Intragastrický balon
- Adjustabilní gastrická bandáž
- Laparoskopická plikace žaludku (LGCP)
- Sleeve gastrectomy – tubulizace žaludku
- Roux-Y gastrický bypass
- Biliopankreatická diverze (BPD)
- Duodenální switch
- 100. výročí narození profesora Jaroslava Procházky
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hilový cholangiokarcinom (Klatskinův tumor) – současné možnosti léčby
- Roux-Y gastrický bypass
- Biliopankreatická diverze (BPD)
- Obecné indikace a kontraindikace k bariatrii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



