-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Bariatrická chirurgie – přehled stavu problematiky
Autoři: M. Fried
Působiště autorů: OB klinika, Centrum pro léčbu obezity a metabolických onemocnění, Praha, 1. LF UK Praha
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 1, s. 32-39.
Kategorie: Postgraduální vzdělávání
Obezita je závažné chronické metabolické onemocnění, které charakterizuje zvýšené ukládání tělesného tuku. Světová zdravotnická organizace (WHO) prohlásila obezitu za globální epidemii, představující jeden z nejzávažnějších zdravotních problémů současnosti.
Nadváha a obezita se vyskytují celkem u 80 % evropských pacientů s diabetes mellitus 2. typu, u 35 % těchto pacientů s ischemickou chorobou srdeční a u 55 % pacientů s vysokým krevním tlakem. Odhaduje se, že jedno z třinácti úmrtí ročně v Evropě přímo souvisí s nadváhou a obezitou, každé čtvrté úmrtí souvisí s obezitou či s ní spojeným přidruženým onemocněním. WHO označila v roce 2002 problém nadváhy za šesté nejdůležitější riziko ohrožující lidské zdraví. V mužské populaci v Evropě se obezita vyskytuje u 10 až 25 % a u žen je to 10 až 30 procent. V posledních deseti letech došlo ke vzestupu prevalence obezity o 10 až 40 % ve většině evropských zemi. Obezita a nadváha postihují více než 50 % obyvatel Evropy a vyskytují se ve vyšším procentu u mužů. Rychlý vzestup prevalence v uplynulých 20 letech je výsledkem především sociálně – –kulturních vlivů.
Vzhledem k závažnosti problematiky obezity a k ní přidružených metabolických onemocnění a k jejím dopadům na zdravotní systém České republiky vydala expertní skupina, složená z předsedů či členů výborů následujících odborných lékařských společnosti: Bariatrické sekce ČCHS a ČOS, České diabetologické společnosti, České chirurgické společnosti, České internistické společnosti, České obezitologické společnosti a Společnosti všeobecného lékařství ČLS JEP, následující stanovisko.
Stanovisko k pandemii obezity
Výskyt obezity, závažného a život ohrožujícího onemocnění, rychle narůstá v celosvětovém měřítku. Také v Česku obézních mužů a žen každým rokem přibývá – v současnosti je v dospělé populaci 23 % obézních a dalších téměř 30 % osob s nadváhou, to je více než 1 500 tisíc obyvatel ČR.
Nadváha a zejména závažná obezita jsou spojeny se zvýšeným rizikem kardiovaskulárních chorob včetně hypertenze, dyslipidemie, nealkoholické steatohepatitidy, chorob žlučníku, onemocnění pohybového aparátu a mnoha typů nádorů. Obezita zkracuje očekávanou délku života. Jedno úmrtí z každých 13 je v zemích Evropské unie vázáno na nadměrnou hmotnost a metabolické a další zdravotní komplikace s ní spojené. Naprosto zásadní úlohu má obezita ve vývoji diabetu 2. typu – dvě třetiny mužů a tři čtvrtiny žen s diabetem mají nadváhu nebo jsou obézní.
V nárůstu obézních Česká republika kopíruje celosvětový trend. V produktivním věku (25 až 65 let) je více než 200 000 těžce obézních pacientů (obezita 3. stupně) a dalších 500 000 s 2. stupněm obezity. Průměrné roční náklady na léčbu takového pacienta dosahují 115 000 Kč a narůstají se zvyšujícím se počtem přidružených komplikací, zejména metabolických. Přímé náklady za zdravotní péči o závažně obézní (BMI ≥35) jsou trojnásobně vyšší v porovnání s náklady u osob s normální hmotností a tvoří až 9 % z celkových zdravotních výdajů, tedy desítky miliard Kč. Přitom nejsou zdaleka jedinými výdaji. Těžce obézní pacienti se častěji a v mladším věku stávají práce neschopnými. Jsou také mnohem častěji dlouhodobě nezaměstnaní.
Nejúčinnější způsob léčby obezity i provázejících metabolických onemocnění je chirurgický výkon (bariatrická, resp. metabolická chirurgie). V případě diabetu 2. typu se dosahuje vyléčení (vymizení příznaků a možnosti vysazení inzulinu i jiných léků) u 57–95 % pacientů podle typu operace. Jsou-li pacienti komplexně léčeni v interdisciplinárních centrech pro léčbu obezity a metabolických onemocnění s kvalifikovaným personálem a odpovídajícím vybavením, dochází podle dlouhodobého sledování k podstatnému poklesu nemocnosti, úmrtnosti i ke snížení rizika vývoje nových chorob souvisejících s obezitou, ke snížení potřeby zdravotní péče a k poklesu přímých nákladů na ni.
Jestliže nebudou přijata zásadní léčebná a preventivní opatření, stanou se obezita a přidružená metabolická onemocnění během několika následujících let ekonomicky i zdravotnicky neřešitelným problémem.
Bariatrická a metabolická chirurgie – přehled
Bariatrická a metabolická chirurgie (chirurgická léčba obezity a s ní souvisejících onemocnění) prokázala, že je nejúčinnějším způsobem léčby pacientů s 2. a 3. stupněm (morbidní) obezity. Současné dlouhodobé studie ukazují, že po bariatrickém výkonu dochází k podstatnému snížení úmrtnosti i k poklesu rizika vývoje nových chorob souvisejících s obezitou, ke snížení potřeby zdravotní péče a k poklesu přímých nákladů na zdravotní péči. Bariatrická chirurgie je zavedenou a nedílnou součástí komplexní léčby vysoce obézních nemocných.
Chirurgické zákroky
Již na přelomu 19. a 20. století byly popsány operace, které ovlivnily hmotnost pacienta, nicméně jednalo se o náhodná pozorování účinku některých operačních výkonů provedených na žaludku či na tenkém střevu na snížení hmotnosti operovaného. Operace však tehdy nebyly primárně prováděny za účelem redukce váhy nemocného, ale z jiných důvodů, například zmenšení žaludku pro idiopatickou dilataci, resekce žaludku pro vředovou chorobu a v dalších indikacích. Od poloviny padesátých let minulého století se datují opravdové začátky bariatrické chirurgie, tj. chirurgických zákroků provedených cíleně za účelem ovlivnění hmotnosti nemocného. Zásadní rozvoj bariatrie probíhá pak do poloviny sedmdesátých let minulého století. V tomto období se bariatrická chirurgie vydává dvěma zcela odlišnými fyziologicko-chirurgickými směry. V USA a v Evropě se nezávisle na sobě totiž položily základy pro zákroky v dnešní době známé jako malabsorpční, restrikční a takzvané kombinované.
Malabsorpční operace
Základním prvkem malabsorpčních zákroků, u jejichž zrodu byl spolu s dalšími N. Scopinaro (Univerzitní nemocnice St. Martino, Janov, Itálie), který se stal jejich propagátorem a velkou postavou i v celé evropské a světové bariatrii, je chirurgický výkon, jenž vyřadí určitou délku zažívacího traktu z procesu trávení a vstřebávání potravy. Vyřazením proximální části trávicího traktu se sníží jak míra trávení, tak i možnosti resorpce většiny složek potravy včetně energie (kalorií) v ní obsažené. Scopinaro v květnu 1976 uskutečnil, a po dvouletém experimentálním období do běžné praxe zavedl, zatím nejradikálnější (a dosud stále prováděnou – Itálie, USA, Kanada…) operaci pro obezitu – bilio–pankreatickou diverzi (BPD) (Obr. 1).
Obr. 1. Biliopankreatická diverze (BPD) 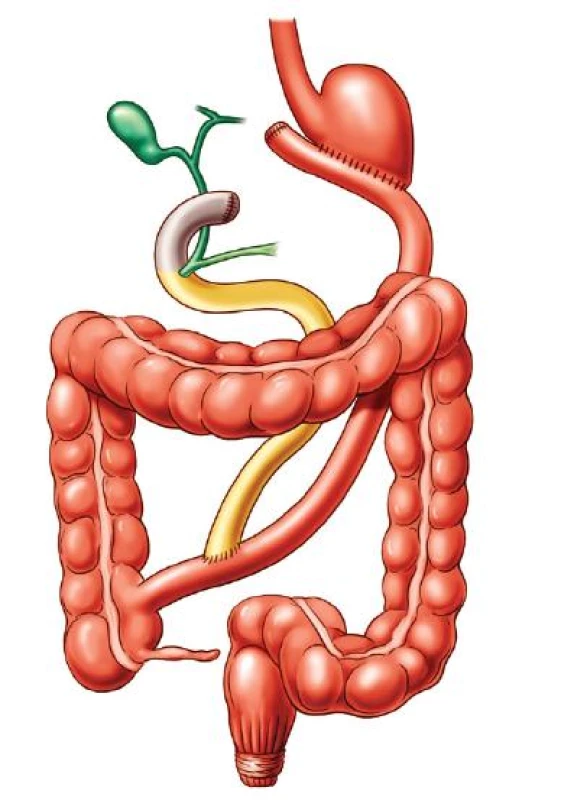
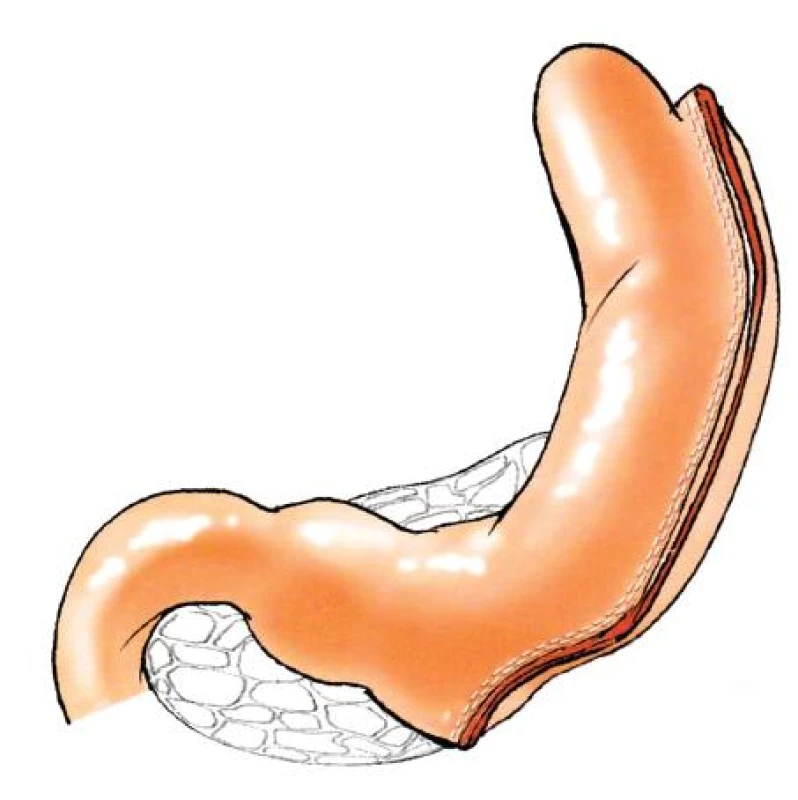
V průběhu let vznikla řada modifikací BPD, které ale vycházejí vždy ze základního principu Scopinarovy operace. Výhodou malabsorpčních výkonů je jejich vysoká účinnost a relativně menší omezení v množství přijímané stravy než po restrikčních výkonech. Na druhou stranu ale jejich výraznou nevýhodou je trvalý a nevratný zásah do trávicího traktu (resekce žaludku, někdy i části střeva) a jednoznačná nutnost často doživotní suplementace vitaminy a minerály. Vlivem zkrácení absorpční plochy tenkého střeva má pacient po malabsorpčních výkonech zrychlenou pasáž, což může být spojeno s několika řídkými, páchnoucími stolicemi denně. Podobným způsobem jako BPD ovlivňuje hmotnost a metabolismus operace zvaná „biliopankreatická diverze – s obejitím duodena“ (BPD-DS /duodenal switch/)(Obr. 2).
Obr. 2. Biliopankreatická direrze s obejitím duodena“ (BPD-DS /duodenal switch/) 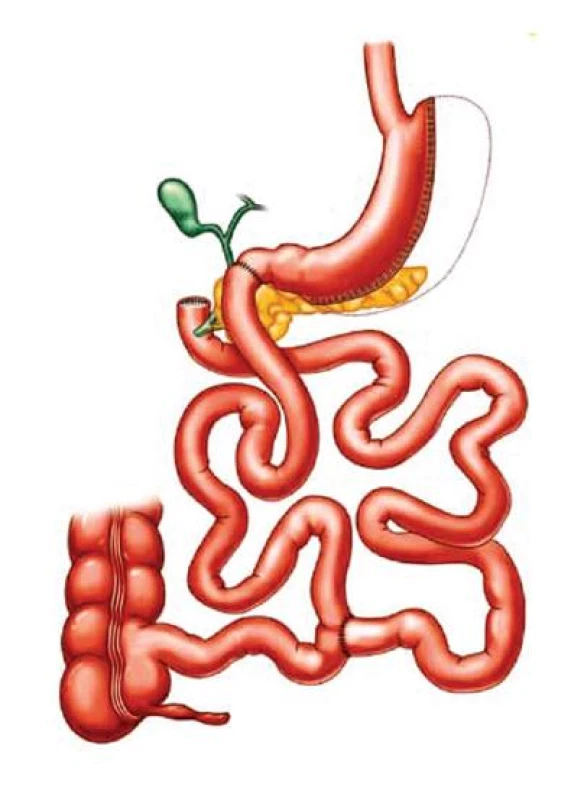
Tab. 1. Antidiabetický účinek biliopankreatické diverze (BPD) 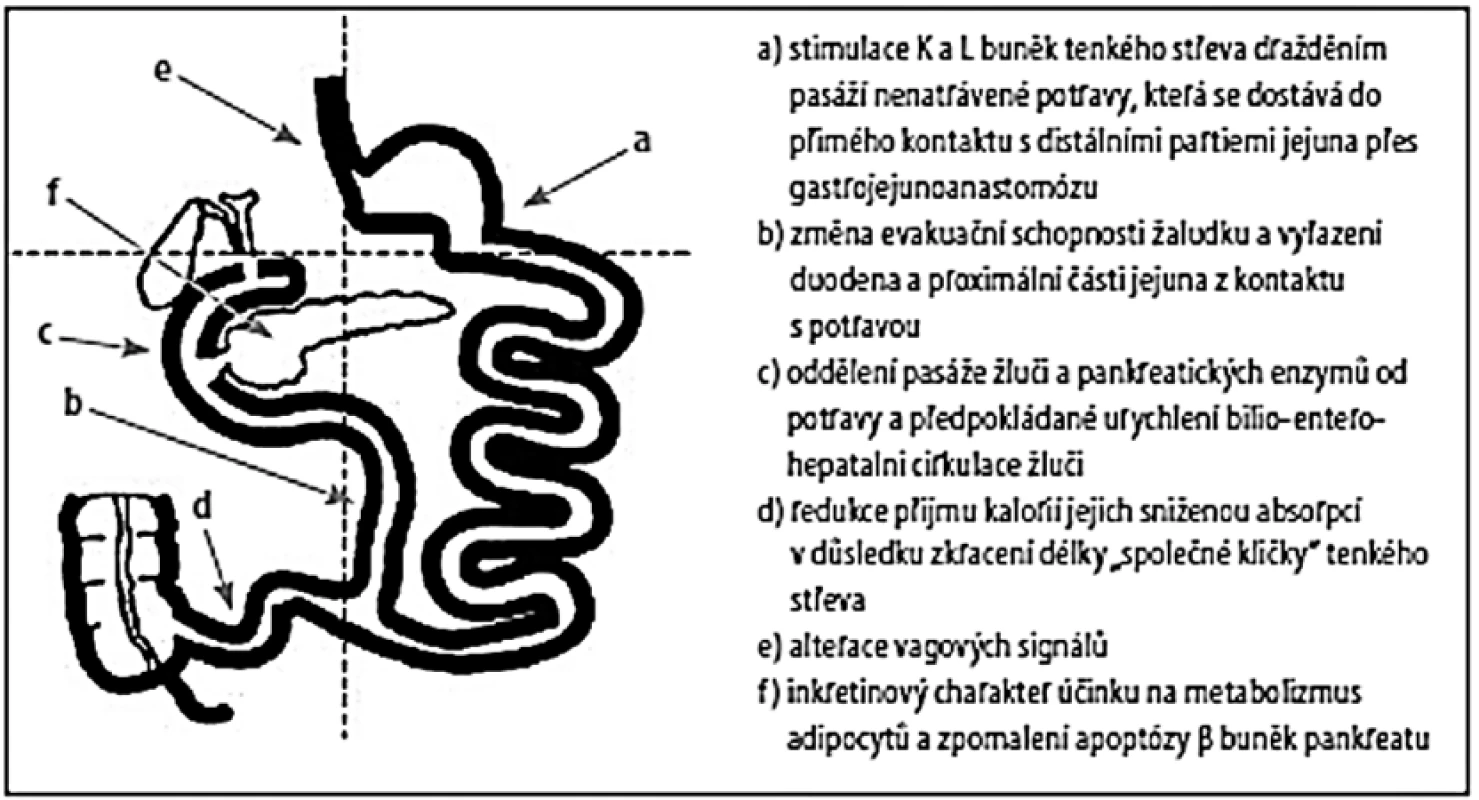
Restrikční operace
Na opačné straně se objevovala snaha po maximálně šetřícím a pokud možno reverzibilním restrikčním (výkon omezující množství přijímané potravy) zákroku. Na konci sedmdesátých let dvacátého století se krátkou dobu používala mezičelistní fixace drátem. Tento zákrok ale samozřejmě neměl delšího efektu. Pacienti po odstranění fixace se obvykle vraceli k původním stravovacím návykům a vlivem jojo efektu byla výsledná hmotnost nakonec vyšší než ta původní před mezičelistní fixací. Kromě toho byla tato metoda spojena i s řadou přidružených komplikací. Do stejného období spadá i snaha omezit energetický příjem pacienta pomocí zmenšení objemu žaludku za pomoci vkládání do jeho lumina různých předmětů vytvořených z měkkého materiálu. Z tohoto směru se postupně vyvinuly dnes již známé a používané intragastrické balony. Postupně se zjistilo, že ideální tvar balonu je kulovitý bez hran, proto se postupně zkoušely obyčejné dětské nafukovací balonky, balony z permanentních silikonových katetrů až po silikonové prsní implantáty. Zkoumaly se i různé náplně balonů, které se nakonec ustálily na náplni fyziologickým roztokem anebo vzduchem. Koncem 90. let byly vyvinuty speciálně k tomuto účelu určené intragastrické balony, jež se používají dodnes. Indikace k implantaci intragastrických balonů je relativně velmi omezená, v terapii morbidní obezity spíše speciální, ojedinělá (Obr. 3).
Obr. 3. Intragastrický balon (BIB) 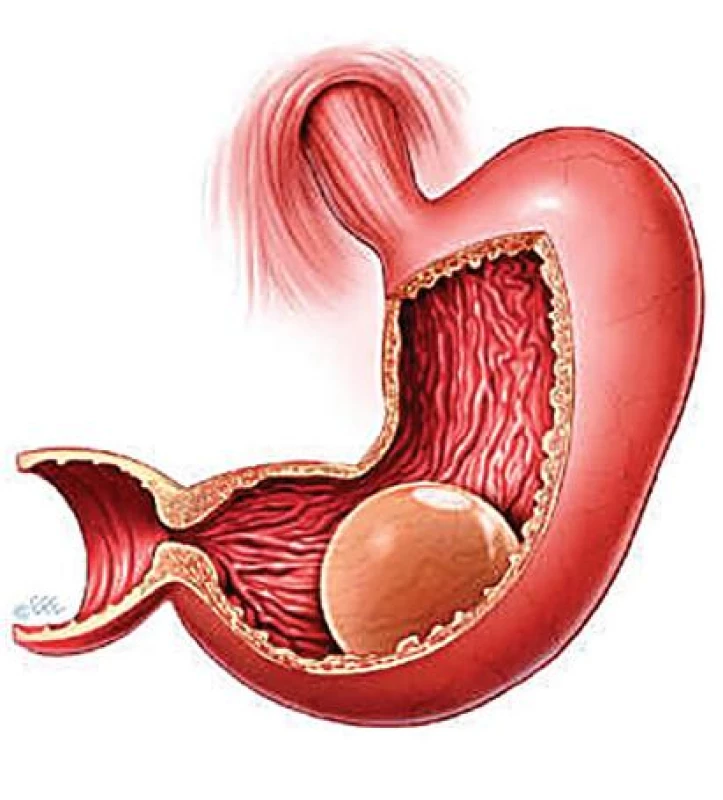
Jednou z možností použití je požadavek redukce několika (až desítek) kilogramů před plánovaným původně zamýšleným bariatrickým zákrokem, který je ale při současné hmotnosti pacienta výrazně rizikový. Standardně se balon zavádí gastrofibroskopicky 3–6 měsíců před plánovaným chirurgickým zákrokem. Tedy se ponechává v žaludku maximálně 6 měsíců, s odstupem jednoho měsíce po jeho odstranění je možné v případě nutnosti (například při požadované další redukci hmotnosti) zavést nový intragastrický balon. Pokud pacient dostatečně zredukuje, je možné po odstranění balonu s odstupem 7 až 10 dnů provést bariatrický výkon. Ztráta části nadhmotnosti před samotnou operací může u některých pacientů zlepšit jejich zdravotní stav natolik, že je možné provést zpočátku i kontraindikovanou operaci.
Základním principem účinných restrikčních chirurgických bariatrických výkonů je výrazné zmenšení objemu žaludku (Obr. 4), které vede k tomu, že pacient i po snědení pouze malého množství potravy má relativně rychle nastupující a dlouhodobě trvající pocit sytosti.
Pocit nasycení je vyvolán naplněním zmenšeného žaludku a roztažením jeho stěny. Nervová vlákna vedou signály o naplnění ze stěny zmenšeného žaludku do mozku. Původ těchto signálů mozek nerozlišuje a zamění je za signály stejné, jako by byl naplněn celý nezmenšený žaludek.
Hlavními představiteli restrikčních výkonů jsou bandáže žaludku. Ve zlomovém období po roce 1993 se staly zejména v Evropě jedním z nejvíce používaných bariatrických výkonů. Rok 1993 byl důležitý i proto, že v jeho průběhu byly provedeny první, tehdy neadjustabilní, bandáže žaludku laparoskopicky (červen 1993 – M. Fried, M. Pešková). Tímto se otevřela relativně snadná a pro extrémně obézní pacienty i nesmírně výhodná miniinvazivní cesta, která umožnila výrazně bezpečněji a efektivněji implantovat bandáže.
Adjustabilní gastrické bandáže (AGB), i když se celosvětově počty jejich implantací snižují, se ještě i v současnosti těší relativně široké oblibě. AGB se dodnes mohou chlubit velmi dobrými pooperačními váhovými úbytky a nízkou pooperační krátkodobou i dlouhodobou morbiditou a mortalitou.
První prototypy adjustabilních gastrických bandáží se objevily v letech 1984 až 1986 na několika místech na světě nezávisle na sobě – ve Švédsku zásluhou P. Forsella a v USA L. Kuzmaka. Postupem času, od druhé poloviny devadesátých let, začaly adjustabilní bandáže zcela převládat a ve spektru implantovaných bandáží úplně vystřídaly neadjustabilní typy gastrických bandáží.
Principem adjustabilních bandáží je silikonový pásek, který je po svém vnitřním obvodu opatřen měkkým balonkem většinou ze stejného materiálu. Balonek bandáže je spojen tenkou hadičkou s portem neboli komůrkou, která je velmi podobná portům, jež se používají i k jiným účelům (například dlouhodobá intravaskulární chemoterapie apod.).
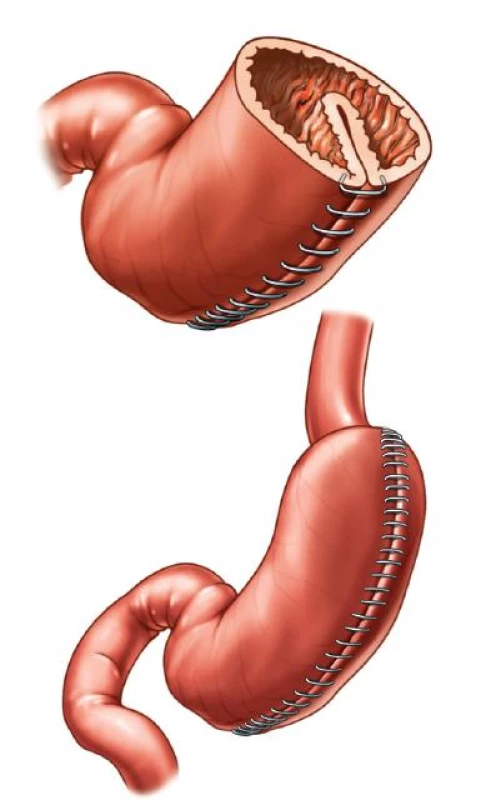
V posledních asi 8–10 letech se začaly rozvíjet a dostávat do popředí zájmu chirurgů i pacientů i jiné typy restrikčních operací, nejčastěji tzv. sleeve gastrektomie neboli „rukávová resekce žaludku“ a od roku 2008 i plikace žaludku. Princip rukávové resekce žaludku spočívá v podstatném zmenšení objemu žaludku o zhruba 80 %, dosaženém odstraněním, vertikální resekcí, velké části jeho těla a fundu, směrem od antra k Hissovu úhlu. Výsledkem je zmenšený („tubulizovaný“) žaludek, který je podobný rukávu u košile (odtud i název sleeve) (Obr. 5). Operací zmenšený žaludek pojme výrazně menší množství potravy a také navodí brzký pocit sytosti. V porovnání s AGB se u sleeve gastrektomie odstraňuje celý fundus žaludku a také velké zakřivení žaludku. S tím by mohlo souviset i ovlivnění hladin některých s obezitou spojených hormonů, které se právě v těchto částech žaludku tvoří. Podle publikovaných studií se může, kromě ovlivnění hladin hormonů a inkretinů a zmenšení objemu jednotlivých dávek jídla, zároveň podílet na redukci hmotnosti po sleeve gastrektomii ještě výrazně urychlené vyprazdňování tubulizovaného žaludku a zrychlená pasáž potravy zažívacím traktem.
Na podobném principu zmenšení žaludku je založena i plikace žaludku. Jedná se o restrikční výkon, kdy se část žaludku, která je obvykle resekovaná při sleeve gastrektomii, pouze invaginuje, „zaroluje“ do lumen žaludku (Obr. 6). Výsledný tvar žaludku je obdobný jako po sleeve gastrektomii, ale jeho objem je zmenšen zanořenou masou velké kurvatury žaludku.
Kombinované, hybridní operace
Stojí na pomezí mezi malabsorpčními a restrikčními výkony, typickým představitelem je gastrický bypass v různých modifikacích (Roux-Y, omega, apod.)(Obr. 7).
Obr. 7. Gastrický bypass Roux Y 2 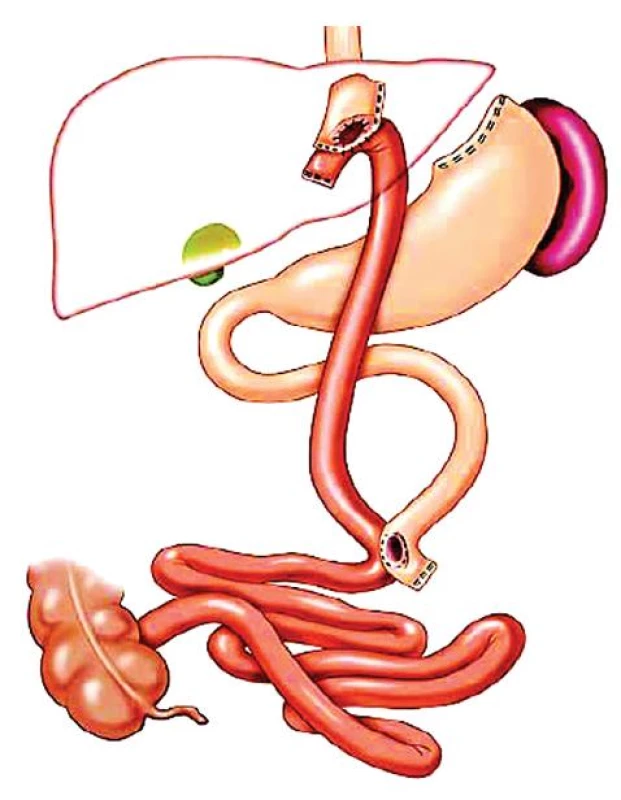
Poprvé byl gastrický bypass použit v roce 1966 E. E. Masonem v USA. U bypassu se žaludek neresekuje, odděluje se pouze horní část fundu od těla žaludku a obě části se slepě uzavírají. Následně se na kraniální část žaludku napojuje klička tenkého střeva anastomózou typu omega. Hmotnostní úbytky po operaci byly dobré, později se ale objevily komplikace spojené s refluxem žluče do žaludku – biliární ezofagitidy a vředy v gastro-entero anastomóze. Z toho důvodu se upustilo od omega kličky a na proximální část žaludku se začala našívat klička jejuna podle Roux, která zamezuje, podobně jako je tomu u malabsorpčních operací, refluxu žluče do žaludku.
Metabolická chirurgie
Posledních několik let se ukazuje, že se u pacientů s metabolickými komorbiditami, kteří podstoupili některou z možných bariatrických operací, projevuje již v krátkodobém horizontu po operaci pozitivní efekt takového zákroku právě na komorbidity, a to nezávisle na hmotnostních úbytcích. Zlepšení nebo až dlouhodobou remisi pozorujeme zejména u diabetu 2. typu, ale i jiných metabolických onemocnění, např. dyslipidemie a hypertenze. Dlouhodobý pozitivní efekt některých bariatrických výkonů posunul hranice bariatrické chirurgie dál, do oblastí, které historicky bývaly doménou konzervativní terapie. Léčbou metabolických onemocnění chirurgickou cestou tedy vzniklo nové pole působnosti chirurgie, které se nazývá metabolická chirurgie. Metabolická chirurgie se tak odklání od původní chirurgické léčby obezity, a to mimo jiné i proto, že efekt léčby a výsledky chirurgických operací často přímo nesouvisejí s pooperační změnou hmotnosti nemocného, ale působí samostatně, nezávisle na redukci váhy.
Historicky v roce 1978 publikovali Buchwald a Varco knihu nazvanou Metabolic Surgery, která pojednávala o metabolické chirurgii a jejích možnostech. Tehdy poprvé vznikla definice metabolické chirurgie, kterou tito dva američtí vědci specifikují jako „operační zásah do zdravého orgánu nebo souboru orgánů k dosažení biologické odezvy (výsledku) s cílem zlepšit zdravotní stav jedince“. Bariatrická chirurgie tak posunula své zaměření na dosažení hmotnostních redukcí do oblasti léčby (i prevence) metabolických onemocnění, jako například diabetu 2. typu, dyslipidemie, hypertenze a dalších.
Chirurgická léčba diabetu 2. typu
K objasnění možného antidiabetogenního mechanismu účinku zejména bariatrických malabsorpčních výkonů výrazně přispěl koncem 70. let 20. století i již zmíněný Scopinaro. Tehdy poprvé popsal své zkušenosti s vlivem biliopankreatické diverze (BPD) na léčbu diabetes mellitus 2. typu (DM2). Podobné poznatky publikoval v roce 1984 Herbst se svými spolupracovníky, kteří popsali výrazné zlepšení diabetu i po restrikčních bariatrických výkonech. Nakonec to byl Pories, jenž jako jeden z prvních v roce 1987 upozornil na možný hormonální vliv gastrického bypassu na DM2. Přisuzoval to vyřazení proximální části trávicího traktu z pasáže potravy (vyřazení žaludečního antra a duodena při gastrickém bypassu). Po rozsáhlém zkoumání na začátku 90. let se položily pevné základy této hypotézy. Pories s dalšími spolupracovníky tehdy vyslovili předpoklad, že bariatrické zákroky ve svém konečném účinku na diabetes 2. typu mohou být stejně účinné jak u obézních, tak i u neobézních pacientů.
V polovině devadesátých let Pories publikoval v Annals of Surgery tehdy revoluční, ale dnes již klasický a často citovaný článek „Kdo by si to pomyslel? Operační řešení je nejúspěšnější v léčbě diabetu 2. typu u dospělých“. Tento článek tehdy přitáhl výraznou pozornost k metabolické, ale i bariatrické chirurgii. V roce 2006 se z iniciativy Rubina konalo převratné první setkání s tématem chirurgie diabetu. V roce 2007 následovala první z konferencí nazvaná Diabetes Surgery Summit, která se konala mimo jiné i pod záštitou Americké diabetologické asociace (ADA), následovaná doporučeními ADA i IDF (International Diabetes Federation) z let 2010 a 2011, které již zcela konkrétně doporučují chirurgické zákroky pro léčbu diabetu 2. typu u definovaných skupin diabetiků.
Vlivu bariatrických výkonů na sekreci a koncentraci hormonů produkovaných v zažívacím ústrojí bylo v posledních letech věnováno několik přehledů, v nichž zájemci najdou mnoho podrobností (Ashrafian & le Roux, Ochner a spol., Vincent & le Roux, Adrian a spol.). Spektrum sledovaných působků je poměrně široké: grelin, cholecystokinin, pankreatický polypeptid, motilin, peptid YY, inkretiny GLP-1 (glukagonu podobný polypeptid) a GIP (na glukóze závislý inzulinotropní peptid, dříve zvaný gastrický inhibiční peptid), dále inzulin, glukagon, amylin; z adipokinů především leptin a adiponektin. Jejich vliv na příjem potravy je odlišný – zatímco grelin stimuluje příjem potravy a GIP může podporovat ukládání energie ve formě tukové tkáně, peptid YY, GLP-1, cholecystokinin, pankreatický polypeptid, amylin a také leptin příjem potravy snižují.
V současnosti se situace na poli léčby diabetes mellitus 2. typu dramaticky změnila právě i v důsledku působení metabolické chirurgie. Experimentální operace a poté i klinické „evidence based“ studie prokázaly dlouhodobou účinnost metabolické chirurgie v léčbě diabetiků 2. typu, a to nejen obézních, ale i neobézních. Z rozsáhlých metaanalýz výsledků chirurgické léčby DM2 vyplývá, že v průměru toto onemocnění lze chirurgicky u více než 85 % diabetiků výrazně zlepšit, z toho téměř u 75 % dlouhodobě úspěšně a zcela vyléčit.
Nejvýraznější a nejrychlejší léčebný efekt na DM2 mají již zmíněné operace malabsorpční, zejména biliopankreatická diverze. Po tomto zákroku dochází rychle ke zlepšení či úplnému vymizení diabetu 2. typu u více než 90 % diabetiků. Právě metabolické operace působí na různých místech glukózové homeostázy v těle a i tím se hypoteticky vysvětluje jejich velmi rychlý terapeutický efekt. Pozitivní efekt operace pak přetrvává desítky let. Nelze ale upřít účinnost i kombinovaným operacím, jako je například gastrický Roux-Y-bypass, s dlouhodobou remisí diabetu u asi 80 % nemocných. Podobné účinky, i když v menší míře, se objevují i po čistě restrikčních operacích (sleeve gastrektomie či nověji anatomicky velmi podobná plikace žaludku a gastrická bandáž). Tyto operace vykazují velmi dobré léčebné výsledky, remisi onemocnění u více než 60 % diabetiků.
Trendy bariatrie a metabolických zákroků
Trendy v bariatrické a metabolické chirurgii se s přicházejícími poznatky mění. V následujících dvou grafech je zobrazen vývoj bariatrické a metabolické chirurgie jak v Evropě, tak i ve světě v letech 2003–2011 (Graf 1, 2).
Graf 1. Trendy bariatrických výkonů – výsledky celosvětově (2003 až 2008 až 2011) 
Graf 2. Trendy bariatrických výkonů – výsledky Evropa (2003 až 2008 až 2011) 
Nové technologie a postupy v bariatrii
V bariatrii je možné zaznamenat i nové trendy, směřující zejména ke hledání co nejméně invazivní, reverzibilní a pro co nejvíce pacientů aplikovatelné metody léčby. Jen v přehledu bychom z tohoto pohledu mohli zmínit laparoskopické operace provedené jedním vstupem – trokarem (single port access, single site access, single incision laparoscopy).
Jde o inovaci zaměřenou na snížení počtu trokarů dosud nutných k provedení jinak standardních bariatrických operací. K tomu slouží jeden speciálně upravený vstupní trokar, k jehož zavedení do dutiny břišní je nutná asi 3–4 cm incize stěny břišní. Trokar se nejčastěji umisťuje do oblasti pupku, což bývá kosmeticky nejvýhodnější. Speciálně konstruovaná vstupní membrána trokaru pak umožňuje intraabdominální zavedení několika standardních či speciálně k tomuto účelu vyrobených laparoskopických operačních nástrojů a také laparoskopické optiky, bez ztráty kapnoperitonea. Operační výkon lze tedy provést z jednoho vstupního trokaru. Výsledkem jinak technicky standardně provedené operace jsou podle literárně dostupných údajů lepší kosmetický efekt i snížená časná pooperační bolestivost zákroku. Objektivně je ale nutné konstatovat, že zatím nedošlo k většímu, resp. masovému rozšíření této operační techniky, a to zejména proto, že takto provedené operace často vyžadují delší operační dobu, jsou pro operatéra technicky náročnější a dosud chybí jasný průkaz výhodnosti (fyziologičtější, méně traumatizující) jednotrokarového přístupu, který však vyžaduje asi 3–4cm incizi.
Co se týká rozšíření a využití, je na tom jako SILS (single incision laparoscopic surgery) velmi podobně i metoda HALS (hand assisted laparoscopic surgery). Metoda kombinuje přístup do dutiny břišní zprostředkovaný kombinací využití laparoskopických nástrojů a jedné ruky operatéra, která se do břišní dutiny zavede z minilaparotomie přes speciální vstup, který zabraňuje úniku kapnoperitonea z břicha. Tato metoda by měla kombinovat některé výhody laparoskopického a laparotomického operování, tj. minimalizovat trauma laparotomie a zajistit taktilní čití (prakticky zcela chybí u laparoskopií) a možnost provést náročné výkony vyžadující manipulaci (a event. odstranění) s objemnou tkání (nefrektomie, odstranění velkých resekátů částí GIT a podobně). Nicméně ani tento kombinovaný HALS přístup nedošel zatím velkého rozšíření. V obou metodikách (SILS i HALS) patří česká priorita týmu pod vedením prof. Kršky z I. chirurgické kliniky VFN a 1. LF UK v Praze.
„Miniinvazivní“ laparoskopie
Princip takzvané miniinvazivní laparoskopie spočívá ve využití 3mm nástrojů zavedených do dutiny břišní přes pouze 3mm trokary. K přenosu obrazu se používá 5mm optika. Miniinvazivní laparoskopie představuje další z možností, jak minimalizovat operační zátěž a trauma pacienta a také jak provést zákrok, který zanechá zcela zanedbatelné kosmetické stopy. Využití tenkých nástrojů (oproti klasické laparoskopii, která se provádí s 5 a 10–12mm nástroji) nijak zásadně neprodlužuje dobu operace. Nicméně jejich použití je v případě bariatrické chirurgie limitováno body mass indexem (BMI) pacienta, protože podle našich zkušeností 3mm nástroje nejsou příliš vhodné pro extrémně obézní nemocné s BMI nad 45 kg/m2.
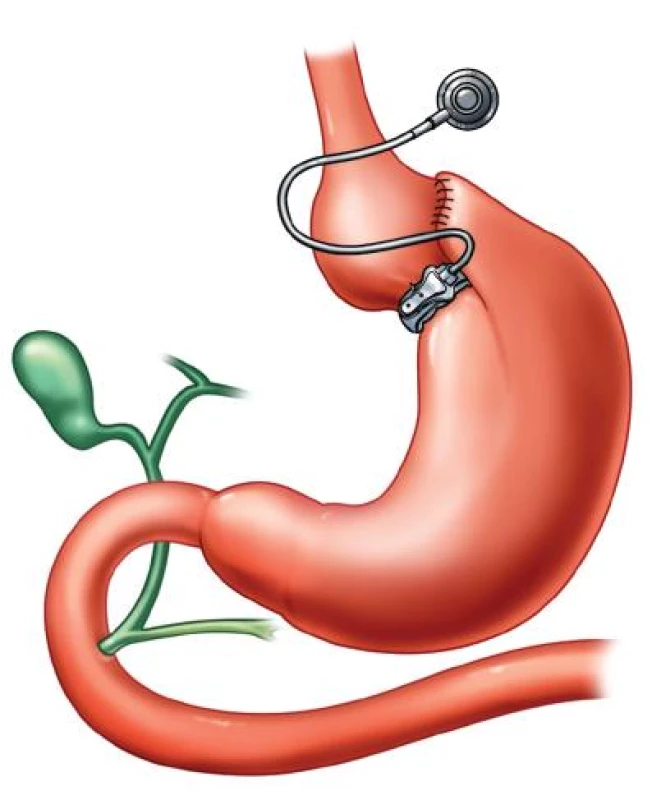
Systém elektrostimulace žaludku
Je založen na empirické zkušenosti, že příjem potravy vede k rozpětí žaludku, které reaktivně vyvolá jeho kontraktilitu. Dilatace a kontraktilita jsou za fyziologických podmínek regulovány aferentními vagovými vlákny a signály z nich vedou k navození pocitu sytosti. Studie v laboratořích ukázaly, že podprahová elektrická stimulace zejména antra žaludku navozuje přes aferentní vagové dráhy podobný stav jako při distenzi žaludku potravou. Výsledky různých experimentálních zvířecích studií potvrdily, že chronická elektrická stimulace žaludku vede k redukci příjmu potravy a snížení hmotnosti beze změn kontraktility a evakuace.
Princip metody je v současnosti založen na laparoskopickém zavedení stimulačních elektrod pouhým vpichem do stěny žaludku subserózně, v oblasti jeho antra i fundu. Elektrody vysílající elektrické impulzy k nervovým pletením ve stěně žaludku jsou napojeny, podobně jako u kardiostimulátorů, na baterii uloženou u pacienta podkožně.
Elektrostimulační žaludeční systémy jsou uváděny v činnost mechanickými pohyby žaludku při příjmu potravy, a tak zahajují svou stimulační aktivitu, která by měla vést k rychlejšímu (časnějšímu) navození pocitu sytosti, a tím omezení množství konzumované potravy. Elektrostimulace by se mohla podílet i na zlepšení například diabetu 2. typu u některých vybraných skupin nemocných.
V podobných indikacích se nyní testuje možná účinnost takzvané intermitentní vagové blokády (dosahované elektrostimulací), která stimuluje, respektive blokuje větve n. vagus v oblasti gastroezofageálního přechodu.
Duodenojejunoileální a jiné derivující stenty
Jiným směrem než gastrická stimulace se ubírá výzkum potenciálního vlivu vyřazení duodenálních či proximálních jejunálních střevních receptorů z kontaktu s potravou, a to pomocí stentu zavedeného endoskopicky (gastroduodenoskopicky). Stent působí částečně jako duodenojejunální bypass, takže potrava prochází duodenem i částí jejuna bez kontaktu se sliznicí a do aborálnějších částí střeva se dostává méně natrávená potrava, která stimuluje sekreci některých inkretinů. Podobný a velmi mohutný účinek na zlepšení diabetu 2. typu má v experimentu i derivace žluči do distálnějších částí střeva, bez jejího předchozího kontaktu s potravou. Samozřejmě by oddělení žluči od kontaktu se střevem a potravou, stejně tak jako oddělení kontaktu potravy se střevní sliznicí, ideálně mělo být dosaženo endoskopicky, tj. bez operace, pouze s využitím gastroduodenoskopu. Mělo by být jednoduše reverzibilní a proveditelné v rámci ambulantních zákroků.
N.O.T.E.S.
Zkoumání podobných velmi málo invazivních postupů udržuje stále ještě potenciálně otevřené pole pro takzvaný N.O.T.E.S. neboli Natural Orifice Transluminal Endoscopic Surgery přístup.
N.O.T.E.S. operace se provádějí tzv. přístupem „bez jizvy“, tj. k operování se využívají přirozené otvory tělní (ústa, rektum, vagina).
Samotný zákrok je pak buď zcela endoluminální (tj. například zmenšení objemu žaludku jeho prošitím zevnitř), kdy operatér neprochází přes stěnu orgánu dovnitř do dutiny břišní. Nebo může být operace provedena i transluminálně, tj. po otevření stěny žaludku nebo tlustého střeva, či transvaginálně. V těchto případech operatér naopak pronikne endoskopem přes stěny orgánů do dutiny břišní a tam zákrok provede speciálními, velmi tenkými a flexibilními nástroji. Operace se pak ukončuje uzavřením otvoru ve stěně orgánu, kterým se do dutiny břišní proniklo. Tak je operace provedena bez porušení integrity přední břišní stěny, tj. bez jakýchkoliv viditelných jizev. V současné době se operace N.O.T.E.S. zatím nerozšířily nad rámec preklinických a klinických experimentálních operací, ale svou možnou důležitou úlohu mohou ještě v budoucnosti sehrát.
Zcela experimentální výkony
Mezi ně lze zařadit například koncept Aspire Bariatrics (USA), založený na principu endoskopicky (fibroskopicky) zavedeného gastrostomického katetru, velmi podobného tomu, jenž je používán u výživných gastrostomií. Katetr funguje ale i opačně, tj. je uzpůsoben k odvodu potravy ze žaludku, a to tak, že je na zevní, kožní straně opatřen speciálním uzávěrem – ventilem, který umožňuje pacientovi „vypouštění“ žaludečního obsahu. Autoři tvrdí, že je tímto způsobem možné zhruba do 20 minut po konzumaci normální stravy vypustit gastrostomickým katetrem asi 40–60 % snědené potravy, která je v této době již dostatečně rozmělněná, avšak ještě nezapáchající. Vyprázdnění žaludku do malé nádobky, ve které je možné utvořit podtlak, trvá zhruba 5 minut a lze je provést prakticky kdekoliv a bez speciálních pomůcek. K váhovým redukcím je třeba asi 2–3 vyprázdnění žaludku denně.
Podle dostupných údajů bylo touto metodou léčeno v klinickém experimentu v USA a v Mexiku kolem 60 pacientů, asi polovina z nich byla sledována po 12 měsíců od výkonu. Součástí studie bylo časté sledování hladin minerálů, vitaminů, jaterních a ledvinných funkcí s tím, že zatím nejsou známy žádné závažné vedlejší účinky. Za rok dosáhli pacienti asi 40% úbytku nadváhy.
Nicméně výsledky ze studie Aspire Bariatrics je třeba brát s velkou opatrností a rezervou a spíše by zatím měly sloužit k orientaci čtenáře, jakými směry se může výzkum léčby obezity na hranici mezi chirurgickou a endoskopickou intervencí ubírat.
Ostatní novinky
Magnetická kamera a 2–3mm laparoskopické nástroje s vyměnitelnými pracovními konci obvyklých rozměrů (5–10 mm). Směr vývoje a výzkumu v této oblasti směřuje opět k minimalizaci operačního traumatu pacienta. V tomto konceptu se do dutiny břišní zavede pouze z jediného 1cm vpichu optická kamera, která je ovládána silným magnetem přiloženým zevně na břišní stěnu. Ten pohybuje kamerou uvnitř dutiny břišní a kamera pomocí magnetického ovládání „klouže“ po peritoneu. Tímto způsobem je možné zobrazit téměř jakoukoliv část dutiny břišní bez nutnosti mechanického spojení kamery s rukou chirurga. Velmi tenké (2–3mm) operační laparoskopické nástroje se pak zavádějí jen nepatrnými vpichy přes břišní stěnu a jejich pracovní konce (obvykle velikosti 5 mm či 10–12 mm) se zavedou stejným jediným vstupem jako magnetická kamera. Uvnitř dutiny břišní se pracovní konce spojí s tenkými nástavci a tyto nástroje se použijí k provedení operace.
Jak lze pozorovat, výzkum a vývoj se v obezitologicko-bariatrické oblasti neustále a rychle rozvíjí. To, spolu s výzkumem v oblasti farmakoterapie obezity, dává naději do budoucna s tím, že bude možné léčit obezitu efektivně, zajistit dlouhodobé výsledky takové léčby bez relapsů a přitom být co nejméně invazivní.
Převzato z knihy K. Doležalová a kol., Bariatrická chirurgie a primární péče. Praha, Axonite, Edice Asklepius 2012.
Prof. MUDr. Martin Fried, CSc.
OB klinika, Centrum pro léčbu obezity
a metabolických onemocnění, Praha
Pod Krejcárkem 975
130 00 Praha 3
e-mail: docfried@volny.cz
Zdroje
1. American Society for Bariatric Surgery. Guidelines for granding privileges in Bariatric Surgery. www.asbs.org
2. Anderson JW, Kendall CW, Jenkins DJ. Importance of weight management in type 2 diabetes: review with meta-analysis of clinical studies. J Am Coll Nutr 2003;22(5):331–9.
3. Avenell A, Broom J, Brown TJ, et al. Systematic review of the long-term effects and economic consequences of treatments for obesity and implications for health improvement. Health Technol Assess 2004;8(21):iii–iv,1–182.
4. Banegas JR, Polez-Garcia E, Gutierrez-Fisac JL, Guallar-Castillon P, Rodriguez-Artalejo F. A simple estimate of mortality attributable to excess weight in the European Union. Eur J Clin Nutr 2003;57 : 201–8.
5. Belachew M, Legrand M, Vincent V, et al. Laparoscopic placement of adjustable silicone gastric band in the treatment of morbid obesity: How to do it. Obes Surg 1995;5 : 66–70.
6. Brolin RE, Gorman RC, Milgrim LM, et al. Multivitamin prophylaxis in prevention of post-gastric bypass vitamin and mineral deficiencies. Int J Obes Relat Metab Disord 1991;15 : 661–7.
7. Buchwald H, Avidor Y, Braunwald E, et al. Bariatric surgery: A systematic review and meta-analysis. JAMA 2004;292 : 1724–37.
8. Caterson ID, Hubbard V, Bray GA, et al. Prevention Conference VII: Obesity, a Worldwide Epidemic Related to Heart Disease and Stroke: Group III: Worldwide Comorbidities of Obesity. Circulation 2004;110(18):e476–483.
9. Cowan G, Buchwald H. The IFSO Excellence Program Statement. (draft 8/28/05, Maastricht).
10. Fobi MAL, Lee H, Holness R, et al. Gastric bypass operation for obesity. World J Surg 1998;22 : 925–935.
11. Fox CS, Pencina MJ, Meigs JB, et al. Trends in the Incidence of Type 2 Diabetes Mellitus From the 1970s to the 1990s: The Framingham Heart Study. Circulation 2006;113(25):2914–2918.
12. Fried M, Hainer V, Basdevant A, et al. Interdisciplinary European Guidelines for Surgery for Severe (Morbid) Obesity. Obes Surg 2007;17 : 260–270; Int J Obes 2007 : 1–9.
13. Fried M, Miller K, Kormanova K. Literature review of comparative studies of complications with Swedish band and Lap-Band. Obes Surg 2004;14 : 256–60.
14. Fried M, Peskova M. New approach in surgical treatment of morbid obesity: Laparoscopic gastric banding. Obes Surg 1995;5 : 74–76.
15. Fried M. Metabolická chirurgie. Vnitř Lék 2010;56(10):1065 – 1068.
16. Fried M. Open and laparoscopic non-adjustable gastric banding. In: Deitel M, Cowan GSM (eds.). Update: Surgery for the morbidly obese patient. FD-Communications Inc. Toronto, Canada 2000 : 333–350.
17. Gregg EW, Cadwell BL, Cheng YJ, et al. Trends in the Prevalence and Ratio of Diagnosed to Undiagnosed Diabetes According to Obesity Levels in the U.S. Diabetes Care 2004;27(12): 2806–2812.
18. Hall JC, Watts JM, O‘Brien PE, et al. Gastric surgery for morbid obesity. The Adelaide Study. Ann Surg 1990;211(4):419–27.
19. Hammond L, et al. Accreditation council on graduate medical education technical skills competency compliance: urologic surgical skills. J Am Coll Surg 2005;201 : 454–7.
20. Hansen EN, Torquati A, Abumrad NN. Results of bariatric surgery. Annu Rev Nutr 2006;26 : 481–511.
21. Christou NV, Sampalis JS, Liberman M, et al. Surgery decreases long-term mortality, morbidity, and health care use in morbidly obese patients. Ann Surg 2004;240 : 416–23.
22. International Diabetes Federation, Diabetes Atlas – Executive Summary, ed. I.D. Federation. 2003.
23. Kelly J, Tarnoff M, Shikora S, et al. Best Practice Recommendations for Surgical Care in Weight Loss Surgery. Obes Res 2005;13 : 227–233.
24. Ko CY et al. Quality in Surgery: Current Issues for the Future. World J Surg 2005;29 : 1204–9.
25. Kraus Th, et al. Relationships between Volume, Efficiency and Quality in Surgery – Adelicate Balance from Managerial Perspectives. World J Surg 2005;29;1234–40.
26. Kuzmak LT. Silicone banding: A preliminary report. Proceedings of the first annual meeting of the American Society for Bariatric Surgery, Iowa City 1984 : 127.
27. Lean ME, Powrie JK, Anderson AS, et al. Obesity, weight loss and prognosis in type 2 diabetes. Diabet Med 1990;7(3):228–33.
28. Lonroth H, Dalenback J, Haglind E, et al. Laparoscopic gastric bypass: another option in bariatric surgery. Surg Endosc 1996; 10 : 636–638.
29. Maggard MA, Shugarman LR, Suttorp M, et al. Meta-analysis: surgical treatment of obesity. Ann Intern Med 2005;142(7): 547–59.
30. Malnick SDH and Knobler H, The medical complications of obesity. QJM 2006;99(9):565–579.
31. Mason EE. Morbid obesity. Use of vertical banded gastroplasty. Surg Clin North Am 1987;67 : 521–526.
32. Mokdad AH, Ford ES, Bowman BA, et al. Diabetes trends in the U.S.: 1990–1998. Diabetes Care 2000;23(9):1278–1283.
33. Mokdad AH, Ford ES, Bowman BA, et al. Prevalence of Obesity, Diabetes, and Obesity-Related Health Risk Factors, 2001. JAMA 2003;289(1):76–79.
34. Mokdad AH, Serdula MK, Dietz WH, et al. The spread of the obesity epidemic in the United States, 1991–1998. JAMA 1999;282(16):1519–22.
35. Molina M. Gastric banding-Texas. Proceedings of the first annual meeting of the American Society for Bariatric Surgery, Iowa City 1984 : 129.
36. Nguyen NT, et al. The relationship between hospital volume and outcome in bariatric surgery at academic medical centers. Ann Surg. 2004;240 : 586-93.
37. Nguyen NT, Rivers R, Wolfe BM. Factors associated with operative outcomes in laparoscopic gastric bypass. J Am Coll Surg 2003; 197 : 548–55.
38. Podnos YD, Jimenez JC, Wilson SE, et al. Complications after laparoscopic gastric bypass: a review of 3464 cases. Arch Surg 2003;138 : 957–961.
39. Pories WJ, Flickinger EG, Meelheim D, et al. The effectiveness of gastric bypass over gastric partition in morbid obesity: consequence of distal gastric and duodenal exclusion. Ann Surg 1982; 196(4):389–99.
40. Poulose BK, Holman MD, Zhu Y, et al. National variations in morbid obesity and bariatric surgery use. J Am Coll Surg 2005; 201 : 77–84.
41. Rosser JC, et al. Skill acquisition and assessment for laparoscopic surgery. Arch Surg. 1997;132 : 200–4.
42. Sauerland S, Angrisani l, Belachew M, et al. Obesity Surgery. Evidence based guidelines of the EAES. Surg Endosc 2005;19 : 200–21.
43. Scott HW Jr, Dean RH, Shull HJ, et al. Results of jejunoileal bypass in two hundred patients with morbid obesity. Surg Gynecol Obstet 1977;145 : 661–663.
44. Sjostrom CD, Lissner I, Wedel H, et al. Reduction in incidence of diabetes, hypertension and lipid disturbances after intentional weight loss induced by bariatric surgery: the SOS Intervention Study. Obes Res 1999;7 : 477–84.
45. Sjostrom CD, Peltonen M, Wedel H, et al. Differentiated long-term effects of intentional weight loss on diabetes and hypertension. Hypertension 2000;36(1):20–5.
46. Sjostrom L, Lindroos AK, Peltonen M, et al. Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. N Engl J Med 2004;351(26):2683–93.
47. Sugerman H. Quality assessment and improvement in bariatric surgery. SOARD 2005;1 : 453–7.
48. Sugerman HJ, Starkey JV, Birkenhauer R. A randomized prospective trial of gastric bypass versus vertical banded gastroplasty for morbid obesity and their effect on sweets versus non-sweet eaters. Ann Surg 1987;205 : 613–624.
49. Urbach D, et al. How are Volume-Outcome Associations Related to Models of Health Care Funding and Delivery? A Comparison of the United States and Canada. World J Surg 2005;29 : 1230–33.
50. Westling A, Gustavsson S. Laparoscopic vs open Roux-en-Y gastric bypass: a prospective, randomized trial. Obes Surg 2001;11(3): 284–92.
51. Wilkinson LH, Peloso OA. Gastric (reservoir) reduction for morbid obezity. Arch Surg 1981;116 : 602–605.
52. Zimmet P, Alberti KG, Shaw J. Global and societal implications of the diabetes epidemic. Nature 2001;414(6865):782–7.
53. Zinner M, et al. The question of Quality. World J Surg 2005; 29 : 1201–3.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Komplikácie vyplývajúce z osteosyntézy suprakondylických zlomenín humeru u detí
- Počet odebíraných axilárních sentinelových uzlin a jeho vliv na diagnostickou přesnost sentinelové biopsie u karcinomu prsu
- K životnímu jubileu profesora Miroslava Rysky
- Primární aortoduodenální píštěl (PADF)
- Blahopřání do nového roku 2013
- Bariatrická chirurgie – přehled stavu problematiky
- Hilový cholangiokarcinom (Klatskinův tumor) – současné možnosti léčby
- Obecné indikace a kontraindikace k bariatrii
- Algoritmus předoperačních vyšetření, follow up v pooperačním období a nutrice v souvislosti s bariatrickou/metabolickou operací
- Intragastrický balon
- Adjustabilní gastrická bandáž
- Laparoskopická plikace žaludku (LGCP)
- Sleeve gastrectomy – tubulizace žaludku
- Roux-Y gastrický bypass
- Biliopankreatická diverze (BPD)
- Duodenální switch
- 100. výročí narození profesora Jaroslava Procházky
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hilový cholangiokarcinom (Klatskinův tumor) – současné možnosti léčby
- Roux-Y gastrický bypass
- Biliopankreatická diverze (BPD)
- Obecné indikace a kontraindikace k bariatrii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání