-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaAutoimunitní pankreatitida u pacientů po resekci pro ložiskový proces pankreatu – první výsledky
Autoimmune pancreatitis in patients resected for focal pancreatic lesion – first results
Autoimmune pancreatitis (AIP) is a rare disease that may present with signs and symptoms mimicking pancreatic cancer (PC). AIP is characterized by a dramatic response to corticosteroid therapy. Despite the availability of well-defined AIP diagnosis criteria, a large portion of AIP patients is still indicated for unnecessary resection surgery.
Aim:
To assess the proportion of AIP in all pancreatic resections performed in the Institute of Clinical and Experimental Medicine for suspected focal pancreatic and to determine the clinical characteristics of this subgroup.Methods:
A retrospective analysis of the data of all patients who underwent pancreatic resection in the Institute of Clinical and Experimental Medicine for suspected cancer between January 2000 and July 2013.Results:
Two hundred and ninety-five pancreatic resections were performed in 201 males and 94 females (the mean age of patients was 60 years, range 36–78 years). In 15 patients (5.1%, 12 males, 3 females, average age 55), AIP was diagnosed based on the histology of the resected specimen. In six AIP patients (40%, all males, 3 AIP type 1, 3 AIP type 2), pancreatic adenocarcinoma (PC) was also present in the resected tissue. Except for higher age and new-onset diabetes in the group with PC, no significant differences were observed in the preoperative characteristics of patients with AIP with and without cancer. The diagnosis of AIP was not made in any of the patients prior to surgery; however, the diagnostic algorithm was not fully completed.Conclusion:
The considerable number of cases of AIP found in pancreas tissue resected for focal pancreatic lesion confirms the challenge of AIP diagnostics. The high incidence of PC in patients with AIP should draw attention to the possibility of synchronous AIP and PC occurrence; it may also indicate the possibility of AIP being a risk factor of PC. Patients with AIP and PC were older and were diagnosed with new-onset diabetes mellitus more frequently.Key words:
autoimmune pancreatitis – pancreatic cancer – diabetes mellitus
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.
Submitted:
28. 7. 2014Accepted:
11. 8. 2014
Autoři: P. Mačinga 1; J. Malušková 2; M. Oliverius 3; J. Špičák 1; T. Hucl 1
Působiště autorů: Klinika hepatogastroenterologie, IKEM, Praha 1; Oddělení patologie, IKEM, Praha 2; Klinika transplantační chirurgie, IKEM, Praha 3
Vyšlo v časopise: Gastroent Hepatol 2014; 68(4): 340-345
Kategorie: Klinická a experimentální gastroenterologie: původní práce
Souhrn
Autoimunitní pankreatitida (AIP) je vzácné chronické onemocnění pankreatu, které může svou manifestací imitovat karcinom pankreatu. AIP je charakterizována dramatickou odpovědí na léčbu kortikosteroidy. Navzdory přítomnosti podrobně definovaných diagnostických kritérií je mnoho pacientů s AIP pro podezření na tumor indikovaných k resekčnímu výkonu. Cíl: Cílem práce bylo posoudit zastoupení pacientů s AIP na celkovém počtu resekcí pankreatu provedených v Institutu klinické a experimentální medicíny (IKEM) pro suspektní tumor pankreatu a definovat klinickou charakteristiku této podskupiny.
Metodika:
Retrospektivní analýza údajů všech pacientů, kteří podstoupili od ledna 2000 do července 2013 v IKEM resekci pankreatu pro suspektní karcinom.Výsledky:
Celkem bylo provedeno 295 resekcí pankreatu u 201 mužů a 94 žen. Průměrný věk pacientů byl 60 let (36–78 let). U 15 pacientů (5,1 %, 12 mužů, 3 ženy, průměrný věk 55 let) byla na základě histologického nálezu stanovena diagnóza AIP. U šesti pacientů s AIP (tři s AIP 1. typu, tři s AIP 2. typu) byl v resekované tkáni rovněž přítomen duktální adenokarcinom pankreatu (CP) (40 %, všichni muži, průměrný věk 60,5 ± 1,6 let). V předoperační charakteristice pacientů s AIP s karcinomem a bez karcinomu nebyly vyjma vyššího věku a nově diagnostikovaného diabetu ve skupině s tumorem pozorovány signifikantní rozdíly. U žádného z pacientů nebyla diagnóza AIP stanovena předoperačně, nicméně diagnostický algoritmus nebyl zcela kompletní.Závěr:
Významné zastoupení AIP v resekátech pankreatu pro fokální expanzi potvrdil obtížnou diagnostiku AIP. Překvapivě vysoký výskyt karcinomu pankreatu u pacientů s AIP je nálezem, který poukazuje na AIP jako možný etiologický faktor CP, ale především upozorňuje na riziko přítomnosti synchronního CP u pacientů s prokázanou AIP. Pacienti s CP v terénu AIP byli starší a měli častěji nově zjištěný diabetes mellitus.Klíčová slova:
autoimunitní pankreatitida – karcinom pankreatu – diabetes mellitus
Autoimunitní pankreatitida (autoimmune pancreatitis – AIP) je vzácné, benigní, chronické zánětlivé onemocnění pankreatu, které se ve skupině chronických pankreatitid vymezuje specifickým klinickým, laboratorním, radiologickým a histologickým nálezem. AIP je charakterizována odpovědí na podání kortikosteroidů.
První zmínka o chronické pankreatitidě asociované s hypergamaglobulinemií pochází z roku 1961 [1], koncept AIP jako klinické jednotky ale poprvé definovali až Yoshida et al v roce 1995 [2]. V současnosti rozeznáváme dva podtypy AIP – typ 1 neboli lymfoplazmocytární sklerozující pankreatitida (lymphoplasmacytic sclerosing pancreatitis – LPSP), jenž je považován za pankreatickou manifestaci IgG4 systémového sklerozujícího onemocnění, a typ 2 – idiopatická duktocentrická pankreatitida (idiopathic duct-centric pancreatitis – IDCP). Tyto dva podtypy AIP se od sebe liší nejen histologickým nálezem, ale rovněž epidemiologickou charakteristikou a přirozeným průběhem nemoci. V klinické praxi ještě rozeznáváme jinak nespecifikovanou autoimunitní pankreatitidu (autoimmune pancreatitis-not otherwise specified – AIP-NOS) u pacientů odpovídajících na léčbu kortikosteroidy, u nichž nejsme schopni na základě provedených vyšetření podtyp přesně charakterizovat (např. při absenci histologického nálezu).
AIP je vzácná klinická jednotka, jejíž incidence se odhaduje na 0,82//100 000 obyvatel v Japonsku a 1,5//100 000 v západních zemích. Představuje pouze asi 2–4 % pacientů s chronickou pankreatitidou. AIP 1. typu bývá diagnostikována v 6.–7. decenniu s výraznou predominancí u mužů, AIP 2. typu se naopak obvykle manifestuje v mladším věku (v páté dekádě) s rovnoměrným rozložením u obou pohlaví. Podíl pacientů s AIP 2. typu na celkovém počtu je výrazně nižší, avšak stoupá od východu k západu [3]. AIP 1. typu je asociována s postižením jiných orgánů při IgG4 sklerozujícím onemocnění, AIP 2. typu s vyšší prevalencí idiopatických střevních zánětů.
Častými symptomy u pacientů s AIP jsou ikterus, bolesti břicha či příznaky funkčního postižení slinivky jako diabetes nebo exokrinní pankreatická insuficience. Až 15 % pacientů ale může být asymptomatických. U pacientů s AIP 1. typu může být klinický obraz modifikován postižením jiných orgánů při IgG4 sklerozujícím onemocnění.
V průběhu posledního desetiletí bylo navrženo několik diagnostických algoritmů pocházejících z Japonska, Jižní Koreje, USA, Německa a Itálie [4–6]. V roce 2011 byla publikována mezinárodní konsenzuální diagnostická kritéria [7], která sjednocují předchozí diagnostické strategie a zároveň respektují odlišnosti v klinické praxi v různých regionech. Hodnotí nález na pankreatickém parenchymu na zobrazovacích metodách (CT, MR), strukturu pankreatického vývodu, histologický nález, sérologii, postižení jiných orgánů a odpověď na terapii kortikoidy. Pro každý sledovaný parametr existují dvě úrovně průkaznosti, jejichž kombinací je možné určit pravděpodobnou či definitivní diagnózu AIP 1. typu, definitivní diagnóza u AIP 2. typu je pouze histologická.
Typickým (nikoli nejčastějším) nálezem zobrazovacích metod je difuzní zvětšení pankreatu, které je někdy provázeno opožděným sycením (sausage-like pancreas, rim-like enhacement), často ale bývá patrno pouze segmentální nebo fokální zvětšení pankreatu, a to častěji u AIP 2. typu. AIP je tak onemocnění, které svou klinickou manifestací i nálezem zobrazovacích metod velice sugestivně napodobuje karcinom pankreatu. Nemálo pacientů s AIP má atypický nález neodpovídající plně diagnostickým kritériím. Je tudíž pochopitelné, že navzdory podrobně definovaným diagnostickým kritériím má 6–8 % pacientů indikovaných k resekci pankreatu pro suspektní malignitu v resekátu nález autoimunitní pankreatitidy [8]. Resekce pankreatu v terénu AIP je vzhledem k probíhajícím zánětlivým změnám technicky náročná a zatížená nemalou mírou morbidity. Navíc dochází u 3–28 % pacientů s AIP po resekčním výkonu k rekurenci onemocnění [9].
Cílem naší práce bylo posoudit zastoupení pacientů s AIP na celkovém počtu resekcí pankreatu provedených v Institutu klinické a experimentální medicíny (IKEM) pro suspektní tumor pankreatu a definovat klinickou charakteristiku této podskupiny.
Materiál a metody
Provedli jsme retrospektivní analýzu údajů všech pacientů, kteří od ledna 2000 do července 2013 podstoupili v IKEM resekci pankreatu pro suspektní tumor slinivky. Indikací k chirurgickému zákroku bylo podezření na nádor pankreatu založené na klinickém obrazu, nálezu zobrazovacích metod a laboratorním vyšetření. V případě podezření na AIP vyjádřené patologem vyšetřujícím resekát bylo provedeno druhé čtení zkušeným patologem specializujícím se na onemocnění pankreatu. Histologická diagnóza AIP byla stanovena na základě ICDC kritérií, podmínkou byla přítomnost storiformní fibrózy, obliterativní flebitidy a abundantní zastoupení IgG4+ plazmocytů u AIP 1. typu, pro AIP 2. typu byla patognomická přítomnost granulocytárních epiteloidních lézí (GEL).
Ke statistické analýze kvantitativních údajů byl využit dvouvýběrový t-test, k posouzení nezávislosti kvalitativních znaků Fisherův exaktní test s hladinou významnosti p = 0,05.
Výsledky
Ve sledovaném období bylo pro suspektní tumor provedeno celkem 295 resekcí pankreatu u 201 mužů (68 %) a 94 žen (32 %). Průměrný věk pacientů byl 60 let (36–78 let). U 15 pacientů (5,1 %, 12 mužů, 3 ženy, průměrný věk 55 let) byla na základě histologického nálezu stanovena diagnóza AIP. U dvou z těchto pacientů byla diagnóza AIP zvažována předoperačně, nicméně nebyla definitivně potvrzena. Indikací k výkonu byla u 13 pacientů (87 %) suspektní léze v oblasti hlavy pankreatu, u dvou pacientů byla expanze v oblasti kaudy. Devět pacientů (60 %) bylo diagnostikovaných jako AIP 1. typu (osm mužů, jedna žena, průměrný věk 54,6 ± 3,3 let), šest pacientů (40 %) mělo v resekátu nález charakteristický pro AIP 2. typu (čtyři muži, dvě ženy, průměrný věk 55,3 ± 2,7 let). U šesti pacientů s AIP (tři s AIP 1. typu, tři s AIP 2. typu) byl v resekované tkáni rovněž přítomen duktální adenokarcinom pankreatu (CP) (40 %, všichni muži, průměrný věk 60,5 ± 1,6 let) (obr. 1).
Obr. 1. Histologický nález v resekátu pankreatu u pacienta s karcinomem pankreatu v terénu autoimunitní pankreatitidy (AIP + CP): A – AIP, barvení hematoxylin- eozin (HE), zvětšení 40×; B – AIP, storiformní fibróza, barvení HE, zvětšení 40×; C – AIP, imunohistochemický průkaz IgG4+ plazmocytů; D – CP, barvení HE, zvětšení 40×. Fig. 1. Histological findings in resected pancreatic tissue in patient with synchronous presence of autoimmune pancreatitis and pancreatic cancer (AIP + CP): A – AIP, hematoxylin- eosin (HE) staining, original magnification ×40; B – AIP, storiform fibrosis, HE staining, original magnification ×40; C – AIP, immunohistochemical staining for IgG4+ plasma cells; D – CP, HE staining, original magnification ×40. 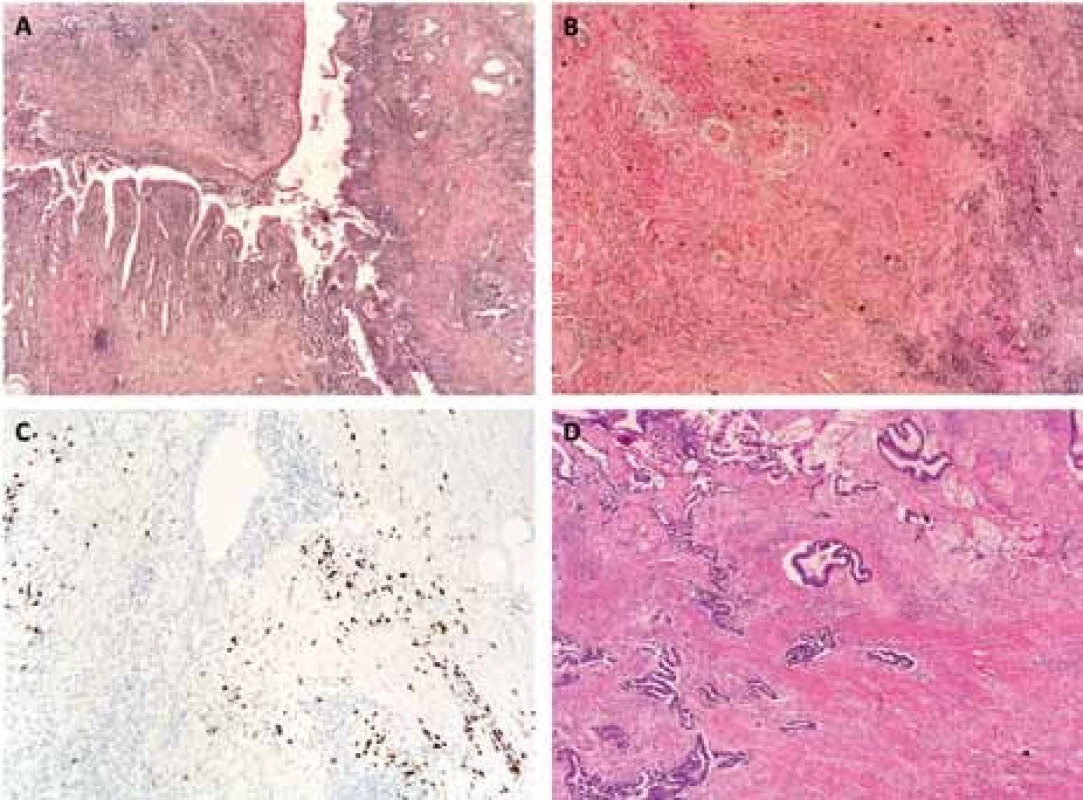
Šest pacientů s AIP mělo v anamnéze onemocnění pankreatu, tři chronickou pankreatitidu (z toho jeden s AIP + CP) a tři ataku akutní pankreatitidy neurčené etiologie (všichni s AIP bez CP). Anamnézu jiných autoimunitních onemocnění měli pozitivní pouze čtyři pacienti s AIP bez CP – dva pacienti s AIP 1. typu (22 %) měli postižení jiných orgánů (IgG4-cholangitidu a sialoadenitidu), jeden pacient s AIP 1. typu autoimunitní thyroiditidu a jedna pacientka s AIP 2. typu (17 %) měla v anamnéze Crohnovu chorobu. U jedenácti pacientů (sedm s AIP a tři s AIP + CP) byla provedena biopsie suspektní pankreatické léze tenkou jehlou. Aspirát byl dvakrát správně pozitivní a jednou nevýtěžný u pacientů s AIP + CP a čtyřikrát správně negativní, dvakrát falešně pozitivní a jednou nevýtěžný u pacientů s AIP.
Všichni pacienti s AIP + CP měli v anamnéze výrazný váhový úbytek (průměr 20,2 ± 5,7 kg), který byl větší než váhový úbytek přítomný u šesti pacientů s AIP bez CP (8,3 ± 1,1 kg). Tento rozdíl však nedosáhl statistické významnosti (p = 0,12). Pacienti s AIP + CP byli významně starší (p = 0,04) a častěji byl u nich diagnostikován diabetes v předoperačním období (p = 0,09). Kompletní charakteristika pacientů s AIP a AIP + CP je uvedena v tab. 1.
Tab. 1. Srovnání pacientů, u kterých byla v resekátu pankreatu prokázána autoimunitní pankreatitida (AIP) a karcinom pankreatu v terénu autoimunitní pankreatitidy (AIP + CP). Tab. 1. Comparison of patients with findings of autoimmune pancreatitis (AIP) and autoimmune pancreatitis with synchronous presence of pancreatic cancer (AIP + CP) in the resected pancreatic tissue. 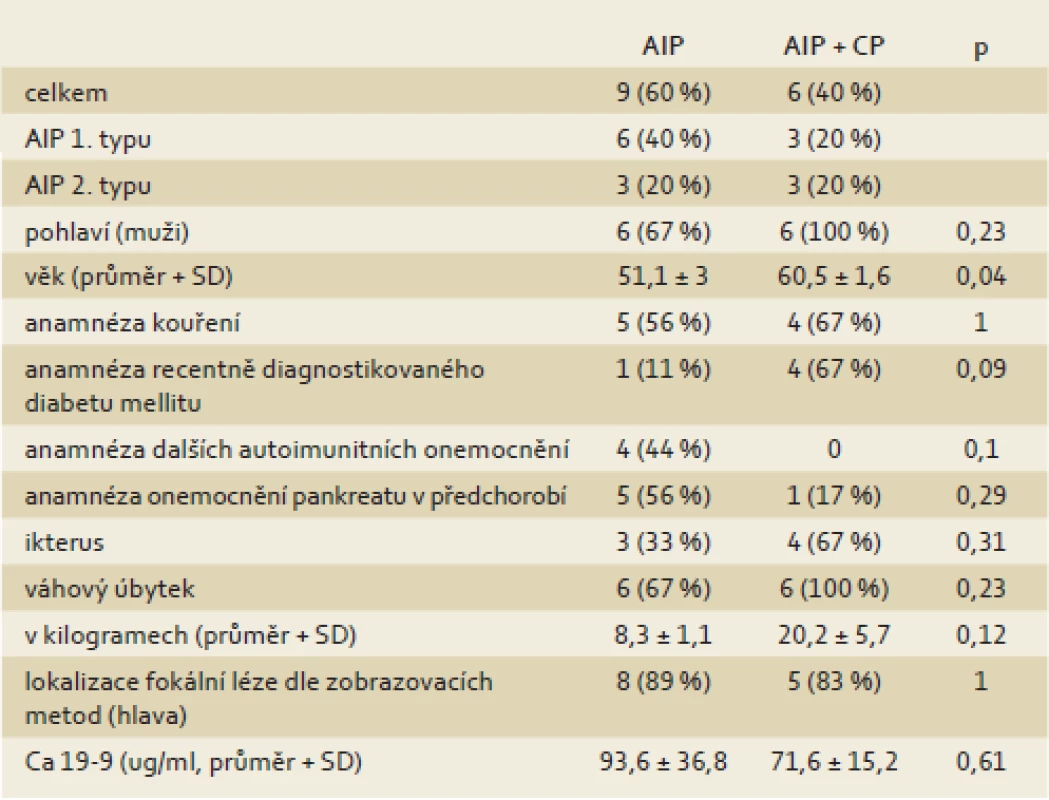
Hodnoty sérových hladin IgG4 v předoperačním období nejsou doposud dostupné u všech pacientů. Ze stejného důvodu v souhrnu absentuje i velikost fokální léze pankreatu.
Diskuze
AIP a karcinom pankreatu mají v řadě případů podobnou klinickou manifestaci. U staršího pacienta s bolestí břicha je prokázána fokální expanze pankreatu způsobující obstrukční ikterus. Pacient, u kterého prokážeme AIP, je léčen kortikosteroidy s rychlým ústupem expanze a ikteru. Tato léčba pacienta ušetří náročné a rizikové operace zatížené vysokou morbiditou. Naopak pacient, u kterého je příčinou CP, má jedinou šanci na přežití při promptní chirurgické léčbě. Přesná diferenciální diagnostika AIP + CP je tak pro léčbu a prognózu pacientů zásadní, v řadě případů je však mimořádně obtížná až nemožná. V případě, že nelze s jistotou vyloučit přítomnost karcinomu pankreatu, je indikována resekce pankreatu. Cílem naší studie bylo zhodnotit podíl AIP u pacientů resekovaných pro suspektní tumor. Pětiprocentní zastoupení AIP na celkovém počtu resekcí v našem souboru dobře koreluje s údaji publikovanými v minulosti. Výskyt AIP byl prokázán u 6–8 % pacientů po resekci pankreatu [8]. Toto vysoké zastoupení je způsobeno jednak výše popsanou podobností obou onemocnění a často také obtížnou diagnostikou AIP. Relativně vyšší počet pacientů s AIP 2. typu (40 %) v našem souboru lze vysvětlit jednak častějším zastoupením tohoto typu v naší geografické oblasti, jednak také častější manifestací tohoto podtypu fokální pankreatickou lézí, která navíc vzhledem k absenci sérového markeru či přítomnosti extrapankreatického postižení představuje obtížnější diagnostický úkol. Dá se tedy předpokládat, že tento podtyp bude ve skupině nerozpoznaných pacientů četnější a nebude zcela odpovídat běžné populační charakteristice pacientů s AIP. Dále je pravděpodobné, že by řada pacientů s AIP-NOS (hojně zastoupená skupina v západních zemích) byla po vyšetření histologického materiálu překlasifikována na AIP 2. typu.
Překvapujícím nálezem v naší studii je vysoký výskyt adenokarcinomu pankreatu u pacientů s AIP, který dosáhl 40 %. Dle našeho názoru se tak jedná o doposud největší soubor pacientů s karcinomem pankreatu v terénu AIP. Karcinom pankreatu byl prozatím v terénu AIP dokumentován pouze v jednotlivých případech [10–14]. U žádného z našich pacientů nebyla diagnóza AIP stanovena předoperačně a žádný z pacientů nepodstoupil imunosupresivní léčbu. Na základě retrospektivní analýzy dostupných údajů by tito pacienti nesplnili ICDC kritéria, nicméně diagnostický algoritmus nebyl při absenci několika sledovaných parametrů kompletní.
Naše překvapení však není zcela opodstatněné. Chronická pankreatitida je známý rizikový faktor vzniku karcinomu pankreatu [15] zvyšující riziko rozvoje nádoru až 13,3násobně [16]. Kumulativní riziko rozvoje karcinomu pankreatu u pacientů s CHP se odhaduje na 4 % [17]. Obdobná asociace u pacientů s AIP prozatím nebyla prokázána, nicméně existují práce, které tento předpoklad nepřímo podporují. Kromě výše uvedených případů CP v terénu AIP např. Gupta et al na základě retrospektivní analýzy resekátů pankreatů pacientů s AIP potvrdili minimálně stejnou až vyšší (byť ne signifikantně) prevalenci premaligních lézí (PanIN-1-2) v terénu AIP jako u pacientů s jinak nespecifikovanou chronickou pankreatitidou [18]. Navíc zaznamenali rozvoj karcinomu pankreatu u dvou pacientů v prospektivně sledované kohortě 84 pacientů s AIP. Pro asociaci AIP s karcinomem pankreatu svědčí i vysoká frekvence K-ras mutací v pankreatické tkáni u pacientů s AIP [19].
V prospektivně sledovaných kohortách pacientů s AIP prozatím nebyla zaznamenána vyšší prevalence karcinomu pankreatu, nicméně populační studie jsou vzhledem k nízkému výskytu onemocnění limitovány malým počtem pacientů a obvykle i kratší dobou sledování. Rovněž je nutno vzít v úvahu, že prospektivně sledovaní pacienti s AIP jsou na rozdíl od pacientů s nerozpoznanou AIP a od pacientů s jinou etiologií pankreatitidy adekvátně léčeni, přičemž potlačení zánětlivé aktivity může snižovat riziko rozvoje malignity, jak je tomu např. u idiopatických střevních zánětů [20]. Zvýšený výskyt karcinomu pankreatu by se tedy nabízel zejména u pacientů neléčených nebo nedostatečně reagujících na imunosupresivní léčbu. V takovém případě by pak bylo možné spekulovat, že jednou z indikací imunosupresivní léčby u AIP je prevence vzniku karcinomu pankreatu. Doba sledování pacientů je rovněž důležitý faktor. Vyvinou-li totiž pacienti se „standardní“ chronickou pankreatitidou karcinom pankreatu, pak obvykle s odstupem jedné až dvou dekád od stanovení diagnózy chronické pankreatitidy [16]. Pro existenci pacientů, kteří léta stonají s nerozpoznanou AIP při absenci kardinálních symptomů (jako např. ikterus) nebo radiologických nálezů, svědčí i nemalý (a dosud neprezentovaný) vlastní soubor pacientů s AIP, kteří byli v IKEM resekováni z jiné indikace, např. pro algický syndrom. Toto pozorování je kompatibilní s výsledky recentně publikovaných prací, které naznačují, že až třetina pacientů sledovaných s AIP může vyvinout známky typické pro pokročilou chronickou pankreatitidu (atrofie parenchymu, kalcifikace, litiáza) [21,22]. Zvýšené riziko progrese onemocnění mají pacienti s rekurujícím onemocněním či s postižením hlavy pankreatu.
Při porovnání pacientů ve skupině AIP a AIP + CP byly i při malém počtu pacientů nalezeny dva signifikantní rozdíly, z nichž jeden byl statisticky významný. Vyšší věk pacientů s CP lze vzhledem k předpokládanému mechanizmu vzniku (chronický dlouhodobý zánětlivý proces) očekávat a je v souladu s popisovaným výskytem CP jako pozdní komplikace chronické pankreatitidy jiné etiologie či kolorektálního karcinomu jako pozdní komplikace ulcerózní kolitidy. Zajímavé je vyšší zastoupení recentně zjištěného diabetu u pacientů s AIP + CP při jeho téměř absenci ve skupině AIP. Literárně se diabetes mellitus může vyskytnout u 42–78 % pacientů s akutním vzplanutím AIP [23], v našem souboru byl však recentně zjištěný diabetes přítomný pouze v 11 % pacientů s AIP bez PC. Diabetes se tak nabízí jako marker CP, který může karcinom odlišit od samotné AIP bez CP. Nově zjištěný diabetes mellitus jako příznak karcinomu pankreatu byl bohatě doložen v řadě studií [24], jeho užití v diferenciální diagnostice karcinomu a chronické pankreatitidy však bylo doposud obtížné, neboť je častou komplikací pokročilé pankreatidy jiné než autoimunitní etiologie. Nedostatkem naší studie je mimo její malou velikost a retrospektivní charakter i diagnostický proces postavený na histologickém nálezu resekátu. Mnohé údaje tudíž nebyly v předoperačním období cíleně získávány (např. sérová hladina IgG4). Vzhledem k charakteru našeho pracoviště jako terciálního centra bylo navíc mnoho pacientů před provedenou resekcí a po ní sledováno ve spádových zdravotnických zařízeních, a mnohé údaje se tak v dostupné dokumentaci nedochovaly (např. anamnéza IBD, postižení jiných orgánů). Jejich získávání a zpracování k přesnější charakteristice souboru stále probíhá. Nebezpečí diagnostiky na histopatologickém podkladě tkví i v nespecifických zánětlivých změnách v peritumorózní tkáni, které mohou oku nezkušeného patologa imitovat AIP 1. typu [25]. Vědomi si rizika dezinterpretace jsme sporné nálezy ze studie vyřadili.
Závěr
AIP je benigní chronické zánětlivé onemocnění pankreatu charakteristické specifickým klinickým, laboratorním, radiologickým i histologickým nálezem a odpovědí na léčbu kortikosteroidy. AIP může svou manifestací často imitovat karcinom pankreatu. Rozpoznání AIP je indikací k imunosupresivní léčbě, nerozpoznání AIP je indikací k chirurgické léčbě, která je pak považována za zbytečnou. Významné zastoupení AIP v resekátech pankreatu pro fokální expanzi potvrdilo obtížnou diagnostiku AIP. Vysoký výskyt karcinomu pankreatu u pacientů s AIP je však překvapivým nálezem, který poukazuje na AIP jako možný etiologický faktor CP, ale především upozorňuje na riziko přítomnosti synchronního CP u pacientů s prokázanou AIP. Pacienti s CP v terénu AIP byli starší a měli častěji nově zjištěný diabetes mellitus. K definitivnímu potvrzení těchto prvotních pozorování však budou nezbytné další prospektivní studie s větším počtem pacientů.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 28. 7. 2014
Přijato: 11. 8. 2014
MUDr. Tomáš Hucl, Ph.D.
Klinika hepatogastroenterologie, IKEM
Vídeňská 1958/9, 140 21 Praha 4
tomas.hucl@ikem.cz
Zdroje
1. Sarles H, Sarles JC, Camatte R et al. Observations on 205 confirmed cases of acute pancreatitis, recurring pancreatitis, and chronic pancreatitis. Gut 1965; 6(6): 545–559.
2. Yoshida K, Toki F, Takeuchi T et al. Chronic pancreatitis caused by an autoimmune abnormality. Proposal of the concept of autoimmune pancreatitis. Dig Dis Sci 1995; 40(7): 1561–1568.
3. Hart PA, Kamisawa T, Brugge WR et al. Long-term outcomes of autoimmune pancreatitis: a multicentre, international analysis. Gut 2013; 62(12): 1771–1776. doi: 10.1136/gutjnl-2012-303617.
4. Okazaki K, Kawa S, Kamisawa T et al. Clinical diagnostic criteria of autoimmune pancreatitis: revised proposal. J Gastroenterol 2006; 41(7): 626–631.
5. Kim KP, Kim MH, Kim JC et al. Diagnostic criteria for autoimmune chronic pancreatitis revisited. World J Gastroenterol 2006; 12(16): 2487–2496.
6. Chari ST, Smyrk TC, Levy MJ et al. Diagnosis of autoimmune pancreatitis: the Mayo Clinic experience. Clin Gastroenterol Hepatol 2006; 4(8): 1010–1016.
7. Shimosegawa T, Chari ST, Frulloni L et al. International consensus diagnostic criteria for autoimmune pancreatitis: guidelines of the International Association of Pancreatology. Pancreas 2011; 40(3): 352–358. doi: 10.1097/MPA.0b013e3182142fd2.
8. Sugumar A, Chari S. Autoimmune pancreatitis: an update. Expert Rev Gastroenterol Hepatol 2009; 3(2): 197–204. doi: 10.1586/egh.09.2.
9. Clark CJ, Morales-Oyarvide V, Zaydfudim V et al. Short-term and long-term outcomes for patients with autoimmune pancreatitis after pancreatectomy: a multi-institutional study. J Gastrointest Surg 2013; 17(5): 899–906. doi: 10.1007/s11605-013-2145-1.
10. Ghazale A, Chari S. Is autoimmune pancreatitis a risk factor for pancreatic cancer? Pancreas 2007; 35(4): 376.
11. Fukui T, Mitsuyama T, Takaoka M et al. Pancreatic cancer associated with autoimmune pancreatitis in remission. Intern Med 2008; 47(3): 151–155.
12. Loos M, Esposito I, Hedderich DM et al. Autoimmune pancreatitis complicated by carcinoma of the pancreatobiliary system: a case report and review of the literature. Pancreas 2011; 40(1): 151–154. doi: 10.1097/MPA.0b013e3181f74a13.
13. Chandrasegaram MD, Chiam SC, Nguyen NQ et al. A case of pancreatic cancer in the setting of autoimmune pancreatitis with nondiagnostic serum markers. Case Rep Surg 2013 : 809023. doi: 10.1155/2013/809023.
14. Dite P, Nechutova H, Uvirova M et al. Autoimmune pancreatitis. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2014; 158(1): 17–22. doi: 10.5507/bp.2013.094.
15. Lowenfels AB, Maisonneuve P, Cavallini G et al. Pancreatitis and the risk of pancreatic cancer. International Pancreatitis Study Group. N Engl J Med 1993; 328(20): 1433–1437.
16. Raimondi S, Lowenfels AB, Morselli--Labate AM et al. Pancreatic cancer in chronic pancreatitis; aetiology, incidence, and early detection. Best Pract Res Clin Gastroenterol 2010; 24(3): 349–358. doi: 10.1016/j.bpg.2010.02.007.
17. Hucl T. Karcinom pankreatu. Gastroent Hepatol 2012; 66(5): 350–356.
18. Gupta R, Khosroshahi A, Shinagare S et al. Does autoimmune pancreatitis increase the risk of pancreatic carcinoma? A retrospective analysis of pancreatic resections. Pancreas 2013; 42(3): 506–510. doi: 10.1097/MPA.0b013e31826bef91.
19. Kamisawa T, Tsuruta K, Okamoto A et al. Frequent and significant K-ras mutation in the pancreas, the bile duct, and the gallbladder in autoimmune pancreatitis. Pancreas 2009; 38(8): 890–895. doi: 10.1097/MPA.0b013e3181b65a1c.
20. Velayos FS, Terdiman JP, Walsh JM. Effect of 5-aminosalicylate use on colorectal cancer and dysplasia risk: a systematic review and metaanalysis of observational studies. Am J Gastroenterol 2005; 100(6): 1345–1353.
21. Maire F, Le Baleur Y, Rebours V et al. Outcome of patients with type 1 or 2 autoimmune pancreatitis. Am J Gastroenterol 2011; 106(1): 151–156. doi: 10.1038/ajg.2010.314.
22. Maruyama M, Watanabe T, Kanai K et al. Autoimmune pancreatitis can develop into chronic pancreatitis. Orphanet J Rare Dis 2014; 9 : 77. doi: 10.1186/1750-1172-9-77.
23. Kawa S, Maruyama M, Watanabe T. Prognosis and long term outcomes of autoimmune pancreatitis. The Pancreapedia: Exocrine Pancreas Knowledge Base. 2013 [online]. Available from: http://www.pancreapedia.org/reviews/prognosis-and-long-term-outcomes-of-autoimmune-pancreatitis.
24. Pannala R, Basu A, Petersen GM et al. New-onset diabetes: a potential clue to the early diagnosis of pancreatic cancer. Lancet Oncol 2009; 10(1): 88–95. doi: 10.1016/S1470-2045(08)70337-1.
25. Dhall D, Suriawinata AA, Tang LH et al. Use of immunohistochemistry for IgG4 in the distinction of autoimmune pancreatitis from peritumoral pancreatitis. Hum Pathol 2010; 41(5): 643–652. doi: 10.1016/j.humpath.2009.10.019.
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2014 Číslo 4- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Cinitaprid – v Česku nová účinná látka nejen pro léčbu dysmotilitní dyspepsie
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Pozvánka na ESGE Live Demonstration
- Pohled laiků, lékařů a pacientů na novou metodu léčby achalázie (POEM) – dotazníková studie
- Efekt učení perorální endoskopické myotomie (POEM) během prvního roku ověřování metody v České republice
- Efektivní techniky uzávěru transrektálního přístupu NOTES – výsledky experimentální studie
- Kvíz: Recidivující subileózní stav u mladé pacientky
- Divertikulární choroba
- Celiakia – body mass index u pacientov v čase diagnózy a efekt bezlepkovej diéty
- Stanovenie hladiny C-peptidu v priebehu glukózového tolerančného testu u pacientov s karcinómom pankreasu
- High-resolution anorektální manometrie – update v diagnostice anorektálních poruch
- Autoimunitní pankreatitida u pacientů po resekci pro ložiskový proces pankreatu – první výsledky
- Účinnosť a bezpečnosť silymarínu u pacientov s chronickými chorobami pečene – multicentrická, prospektívna, otvorená klinická štúdia IMHOTEP
- Kolorektální screening a projekt adresného zvaní – elegantní řešení přetíženosti kolonoskopických screeningových center
- Projekt RISING STARS
- Dobrodružství českého gastroenterologa v Africe
- Fakultní nemocnice v Plzni přivítala druhý ročník Motilitní akademie
- XXVIIIth Hildebrand Bardejov gastroenterology days 2014
- Ostrava Live Endoscopy, 20. červen 2014 – fenomenální úspěch
- Novinka v léčbě akutních i chronických průjmů v České republice – Tammex family a Tammex family plus
- Správná odpověď na kvíz
- Autodidaktický test: klinická a experimentální gastroenterologie
- Prevenar 13 – vakcína první volby v prevenci pneumokokových infekcí u imunokompromitovaných osob
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Účinnosť a bezpečnosť silymarínu u pacientov s chronickými chorobami pečene – multicentrická, prospektívna, otvorená klinická štúdia IMHOTEP
- High-resolution anorektální manometrie – update v diagnostice anorektálních poruch
- Divertikulární choroba
- Kvíz: Recidivující subileózní stav u mladé pacientky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



