-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Rizikové faktory kardiovaskulárních onemocnění u potomků nemocných po časném infarktu myokardu
Risk factors for cardiovascular diseases in the descendants of patients after early myocardial infarction
Goal:
The cardiovascular diseases (CVDs) developing as the result of atherosclerosis are among the most frequent causes of morbidity and mortality within the Czech Republic and elsewhere. Genetic predisposition for cardiovascular diseases is amplified in the presence of routine risk factors which can be influenced. Our aim was to establish whether the level of the risk factors for ICHS already differs in the population of healthy descendants of the patients after early myocardial infarction, as opposed to the control group of examined individuals.Methodology:
We approached adult children (n = 127; age 28.7 ± 6.5 years) of the patients with early manifestation of ICHS, who were examined within the study EUROASPIRE IV. The examination of both the descendants and the control group (n = 199; age 28.9 ± 5.3 years) focused on identifying the risk factors for ICHS.Results:
Descendants presented arterial hypertension more often (18.9 vs 8.0 %, p = 0.003) and there were more smokers among them compared to the control group (37 vs 24.1 %, p = 0.01). The levels of triglycerides (1.13 vs 0.99 mmol/l, p = 0.05) and LDL-cholesterol (2.7 vs 2.45 mmol/l, p = 0.01) were higher in the descendant group, HDL-cholesterol was similar in both groups (1.6 vs 1.67 mmol/l, p = 0.17). Increased fasting glycemia occurred more frequent in the descendant group (5.5 vs 1.5 %, p = 0.05). None of the examined participants met the criteria for the diagnosis of diabetes mellitus. Aortic stiffness was higher in the descendant group as opposed to the control group (6.2 vs 5.8 m/s, p = 0.001). The total calculated cardiovascular risk based on the SCORE system was also higher in the descendant group as compared to the control group – the current risk related to the age of 40 years: 0.35 (0.19–0.64) vs 0.20 (0.13–0.47), p < 0.0001 and the risk related to the age of 60 years: 3.35 (2.23–5.36) vs 2.40 (1.58–4.11), p < 0.0001.Conclusion:
The population of the descendants includes, based on our results, a greater number of smokers and hypertensive patients. They also have higher levels of LDL-cholesterol, triglycerides and impaired fasting glycemia more frequently. Unfavourable genetic predisposition along with unfitting lifestyle contributes to a higher likelihood of accumulation of risk factors, and therefore to a higher risk of a cardiovascular disease manifestation. In practice we should try, with regard to these predisposed individuals, to lower their cardiovascular risk and implement a healthy lifestyle.Key words:
atherosclerosis – cardiovascular disease – lifestyle – myocardial infarction – primary prevention – risk factors for CVD
Autoři: Markéta Mateřánková; Petra Karnosová; Jitka Mlíková Seidlerová; Jan Filipovský; Otto Mayer Jr
Působiště autorů: II. interní klinika LF UK a FN Plzeň
Vyšlo v časopise: Vnitř Lék 2017; 63(6): 398-402
Kategorie: Původní práce
Souhrn
Cíl:
Kardiovaskulární onemocnění (KVO), která vznikají v důsledku aterosklerózy, patří nejen na území České republiky mezi nejčastější příčiny morbidity a mortality. Genetická dispozice pro vznik KVO se umocňuje v přítomnosti klasických rizikových faktorů, které jsou ovlivnitelné. Naším cílem bylo zjistit, zda se míra rizikových faktorů ischemické choroby srdeční (ICHS) liší již v populaci zdravých potomků pacientů po předčasném infarktu myokardu oproti kontrolní skupině vyšetřovaných.Metodika:
Oslovili jsme dospělé děti (n = 127; věk 28,7 ± 6,5 let) nemocných s předčasnou manifestací ICHS, kteří byli vyšetřeni v rámci studie EUROASPIRE IV. Vyšetření potomků i kontrolní skupiny (n = 199; věk 28,9 ± 5,3 let) bylo zaměřeno na stanovení rizikových faktorů ICHS.Výsledky:
Potomci měli častěji arteriální hypertenzi (18,9 vs 8,0 %, p = 0,003) a větší zastoupení měli kuřáci (37 vs 24,1 %, p = 0,01). Hladina triglyceridů (1,13 vs 0,99 mmol/l, p = 0,05) a LDL-cholesterolu (2,7 vs 2,45 mmol/l, p = 0,01) byla vyšší ve skupině potomků, HDL-cholesterol byl v obou skupinách srovnatelný (1,60 vs 1,67 mmol/l, p = 0,17). Zvýšená glykemie nalačno byla častěji ve skupině potomků (5,5 vs 1,5 %, p = 0,05). Nikdo z vyšetřených nesplňoval kritéria pro diagnózu diabetes mellitus. Tepenná tuhost aorty byla vyšší ve skupině potomků oproti kontrolní skupině (6,2 vs 5,8 m/s, p = 0,001). Vypočtené celkové kardiovaskulární riziko dle systému SCORE bylo rovněž vyšší ve skupině potomků oproti kontrolní skupině – aktuální riziko vztažené na věk 40 let: 0,35 (0,19–0,64) vs 0,20 (0,13–0,47), p < 0,0001 a riziko vztažené na věk 60 let: 3,35 (2,23–5,36) vs 2,40 (1,58–4,11), p < 0,0001.Závěr:
Populace potomků má dle našich výsledků větší zastoupení kuřáků a hypertoniků. Dále mají vyšší hladinu LDL-cholesterolu, triglyceridů a častěji porušenou glykemii nalačno. Nepříznivá genetická dispozice společně s nevhodným životním stylem přispívá k vyšší pravděpodobnosti kumulace rizikových faktorů, a tedy i vyššímu riziku manifestace kardiovaskulárního onemocnění. V praxi bychom se měli u těchto predisponovaných jedinců snažit o snížení kardiovaskulárního rizika a implementaci zdravého životního stylu.Klíčová slova:
ateroskleróza – infarkt myokardu – kardiovaskulární onemocnění – primární prevence – rizikové faktory KVO – životní stylÚvod
Kardiovaskulární onemocnění (KVO), která vznikají v důsledku aterosklerózy, patří nejen na území České republiky mezi nejčastější příčiny morbidity a mortality [1]. Aterogeneze je celoživotní proces, který je podmíněn přítomností řady rizikových činitelů. Obvyklé rizikové faktory aterosklerózy jsou z větší části ovlivnitelné a jejich aktivní vyhledávání s následnou intervencí předchází časné manifestaci kardiovaskulárních onemocnění. Genetická dispozice je individuální a dosud ještě neovlivnitelnou součástí podílející se na společné interakci s klasickými rizikovými faktory a na období vzniku kardiovaskulárních onemocnění [2].
Zvláštní pozornost by měla být kladena na strategické vyhledávání pacientů s rodinnou anamnézou časné ischemické choroby srdeční (ICHS), u kterých je nutné zaměřit se na tradiční rizikové faktory – arteriální hypertenzi, dyslipidemii, diabetes mellitus, kouření, stupeň abdominální obezity, stravovací návyky, nedostatek fyzické aktivity a některé psychosociální faktory [3]. Většině případů předčasné ICHS lze předcházet stanovením rizikových faktorů a jejich následným ovlivněním už u asymptomatických mladých jedinců [4]. V této populační skupině je vhodné stanovit celkové kardiovaskulární riziko pomocí známých rizikových faktorů. K tomuto účelu slouží systém tabulek SCORE, respektive kalkulace pro 40. rok věku, jelikož systém SCORE nestanovuje pro mladší věkovou skupinu individuální rizikový profil [5].
Čím vyšší je riziko vzniku kardiovaskulárního onemocnění, tím větší mají význam preventivní opatření vedoucí k optimalizaci rizikového profilu. Rozsah a kvantita rizikových faktorů KVO v populaci dospělých potomků, jejichž rodiče prodělali předčasný infarkt myokardu, se stal předmětem naší studie zaměřené na rizikové faktory potomků dospělých s předčasnou manifestací ICHS.
Materiál a metodika
Do studie byli zařazeni dospělí potomci nemocných s manifestací infarktu myokardu před 50. rokem věku, kteří byli vyšetřeni v rámci studie EUROASPIRE IV ve FN Plzeň. K tomuto vyšetření bylo pozváno celkem 657 pacientů, kteří byli vybráni z klinického informačního systému FN Plzeň. Kritériem tohoto výběru byla hospitalizace pro časnou manifestaci ICHS v období od června roku 2003 do května roku 2013. Dle dostupných údajů z nemocničního informačního systému vznikl předpoklad, že 648 pacientů může mít dospělé potomky. Ty jsme prostřednictvím jejich rodičů pozvali k vyšetření. Kritériem pro zařazení do studie bylo dosažení věkové hranice 18 let.
Kontrolní skupinu tvořilo 199 dobrovolníků, kteří byli rovněž ve věku 18 let a více a měli negativní rodinnou anamnézu kardiovaskulárních onemocnění. Průměrný věk byl v obou skupinách stejný.
Dle vyšetřovacího protokolu vyplnil každý respondent standardizovaný dotazník zaměřený na anamnézu rizikových faktorů a délku jejich trvání. Jeho součástí byly dotazy týkající se arteriální hypertenze, dyslipidemie, diabetes mellitus, fyzické aktivity, závislosti na kouření a užívané medikace.
U každého zúčastněného byl proveden krevní odběr po předchozím nočním lačnění trvajícím minimálně 10 hodin. Z krevního vzorku byl stanoven lipidový profil, glykemie nalačno a glykovaný hemoglobin, renální testy a další běžné screeningové parametry.
V rámci vyšetření jsme měřili tělesnou výšku, váhu a obvod pasu. Body mass index byl stanoven jako podíl hmotnosti (kg) ku druhé mocnině tělesné výšky (m2). Hodnota patologického pasu, korelující se zdravotními riziky při obezitě, byla stanovena u mužů ≥ 94 cm a u žen ≥ 80 cm.
Arteriální hypertenze byla vymezena hodnotami systolického tlaku ≥ 140 mm Hg nebo diastolického tlaku ≥ 90 mm Hg, nebo užíváním antihypertenzní medikace. Krevní tlak (TK) byl měřen 3krát pomocí auskultačního tonometru na pravé paži. První měření TK bylo provedeno po 5 minutách klidu vsedě. Výsledné hodnoty krevního tlaku jsou průměrem 2. a 3. měření.
Diabetes mellitus byl kromě užívání antidiabetické terapie určen stanovením glukózy nalačno ≥ 7,0 mmol/l. Zvýšená glykemie nalačno byla hodnocena pro rozmezí glykemie 5,6–6,9 mmol/l.
Fyzická aktivita byla definována jako pravidelná dynamická činnost trvající minimálně 20 min, a to alespoň 2krát v průběhu jednoho týdne.
Anamnestická data o závislosti na kouření rozdělila vyšetřované na kuřáky, nekuřáky a bývalé kuřáky. Definitivní a objektivní odlišení kuřáků od nekuřáků bylo provedeno za pomoci měření oxidu uhelnatého ve vydechovaném vzduchu přístrojem smokerlyser.
Celkové kardiovaskulární riziko bylo kalkulováno jako individuální pravděpodobnost úmrtí z jakékoliv příčiny v příštích 10 letech pomocí metodiky SCORE [5]. Pro výpočet bylo použito logistické funkce zahrnující bazální riziko úmrtí vycházející z věku a pohlaví jedince, upravené podle aktuální výše systolického krevního tlaku, kuřáckého habitu a hladiny celkového cholesterolu či poměru celkového cholesterolu (total cholesterol – TC) a HDL-cholesterolu (HDL-C). Rizikové koeficienty jsou vztaženy na českou populaci. Bylo kalkulováno s bazální rizikem pro 40. rok věku. V této analýze jsme použili riziko vypočtené na základě TC/HDL-C, a to jednak aktuální, jednak pro transpozici na 60. rok věku.
Stanovením rychlosti pulzové vlny na velkých tepnách bylo hodnoceno, zda je u vyšetřovaných zvýšená tepenná rigidita.
Ke statistické analýze dat byl použit program SAS, verze 9.3. Data jsou prezentována jako průměr ± směrodatná odchylka nebo počet (procentuální zastoupení). K porovnání rozdílů obou vyšetřených skupin byl použit Studentův t-test a lineární regrese. SCORE jsou vyjádřeny jako mediány (interkvartilové rozmezí), p hodnota pro rozdíl mezi kontrolami a potomky je stanovena pomocí neparametrického Wilcoxonova testu.
Výsledky
Základní charakteristika celého souboru je uvedena v tab. 1. Ve skupině potomků bylo větší zastoupení mužů oproti kontrolní skupině (49,6 % vs 35,2 %, p = 0,011). Obě skupiny vyšetřených byly ve stejné věkové kategorii (28,7 ± 6,5 vs 28,9 ± 5,3 roků) a měly podobné hodnoty BMI (24,9 ± 4,4 vs 24,0 ± 4,3 kg/m2). Výskyt patologické hodnoty obvodu pasu byl obdobný u potomků i kontrol (39,5 % vs 33,2 %, p = 0,33).
Tab. 1. Základní charakteristika souboru 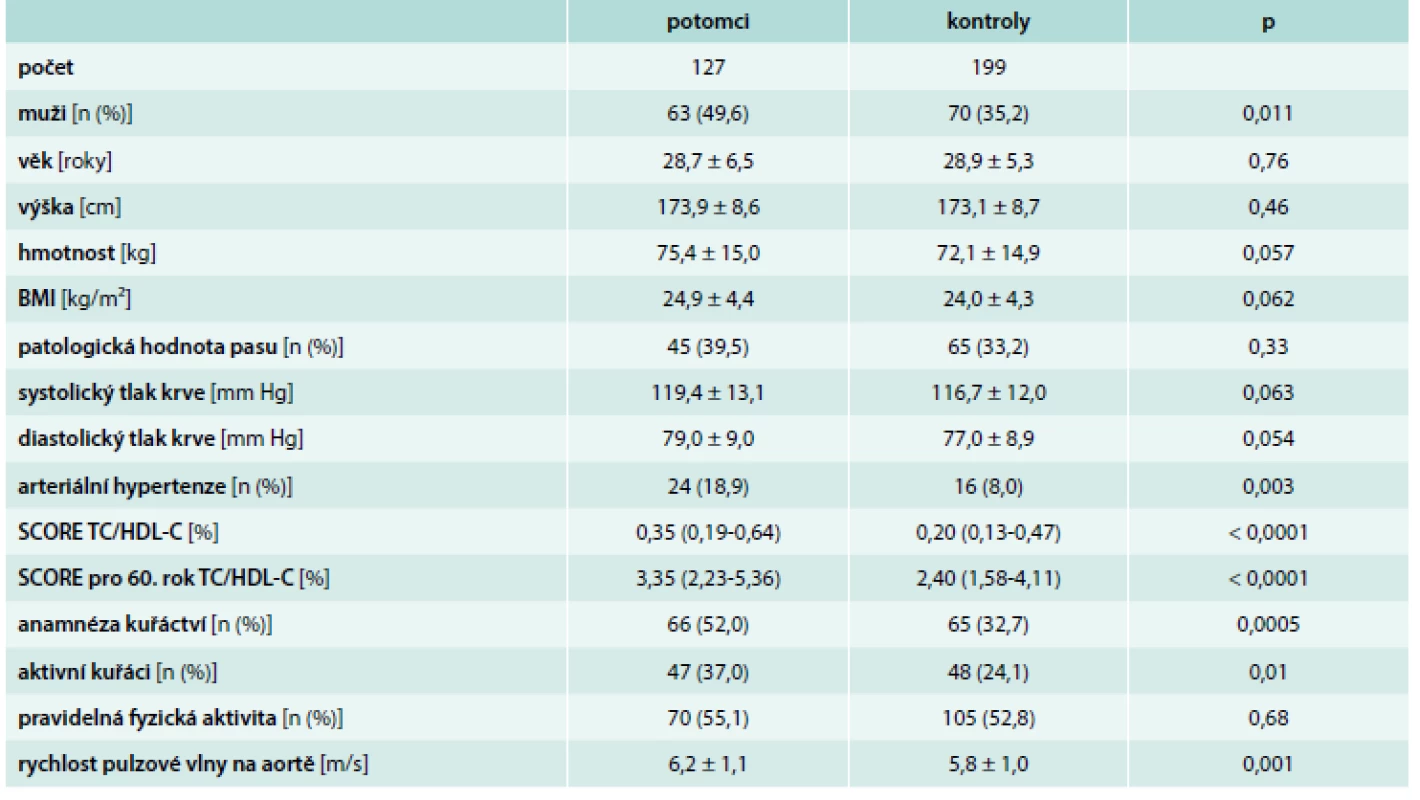
Hodnoty systolického i diastolického krevního tlaku byly na hranici statistické významnosti vyšší ve skupině potomků, u kterých byl i vyšší výskyt arteriální hypertenze (18,9 % vs 8,0 %, p = 0,0036). Počet aktivních kuřáků v populaci potomků byl významně vyšší oproti kontrolní skupině (37,0 % vs 24,1 %, p = 0,01). Pravidelná fyzická aktivita byla srovnatelná v obou skupinách (55,1 % vs 52,8 %, p = 0,68). Rychlost pulzové vlny byl významně vyšší u potomků (6,2 m/s vs 5,8 m/s, p = 0,001).
Celkové kardiovaskulární riziko bylo stanoveno pomocí systému SCORE. U potomků bylo zjištěno vyšší riziko oproti kontrolní skupině, a to jak aktuální riziko vztažené na věk 40 let: 0,35 (0,19–0,64) vs 0,20 (0,13–0,47), p < 0,0001; tak riziko vztažené na věk 60 let: 3,35 (2,23–5,36) vs 2,40 (1,58–4,11), p < 0,0001. SCORE bylo rovněž stanoveno zvlášť pro muže i ženy v obou skupinách (graf 1 a tab. 2), jelikož soubor potomků a kontrol se staticky významně lišil v procentuálním zastoupení mužů, jejichž pohlaví je neovlivnitelným faktorem KVO. Poměr SCORE stanovený pro muže v obou vyšetřovaných skupinách nebyl statisticky významný – 0,64 (0,46–0,92) vs 0,56 (0,45–0,86), p = 0,28, větší zastoupení mužů ve skupině potomků tudíž neovlivňuje celkové kardiovaskulární riziko stanovené u vyšetřovaných skupin.
Graf 1. Procentuální zastoupení vybraných rizikových faktorů KVO 
Tab. 2. Výpočet SCORE pro muže a ženy v obou skupinách 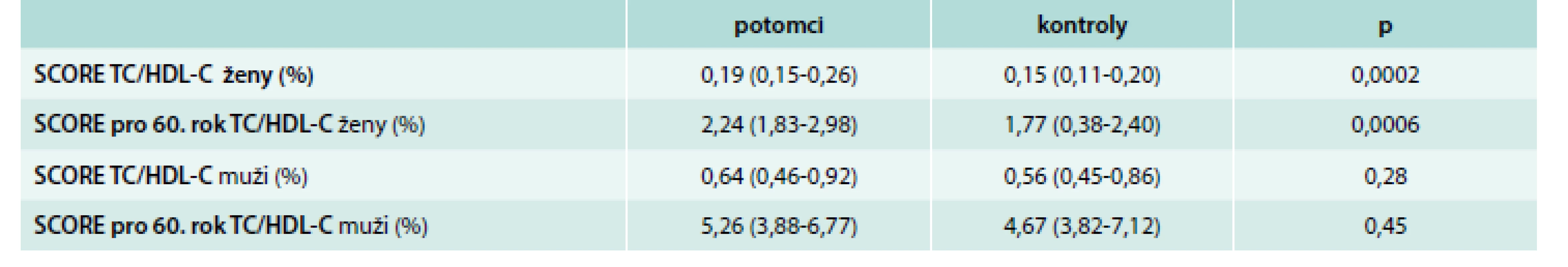
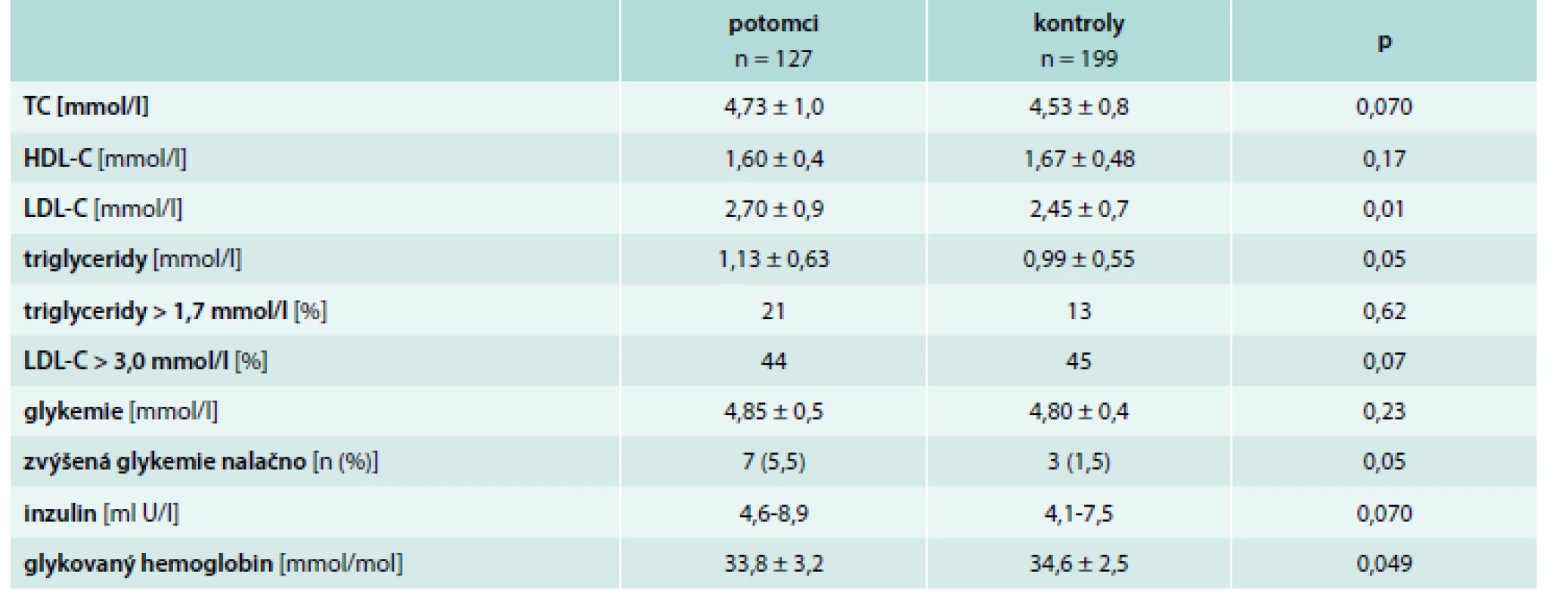
U každého vyšetřeného byl stanoven lipidový profil (tab. 3). V celkovém porovnání obou skupin měli potomci vyšší hladinu LDL-cholesterolu (2,7 vs 2,45 mmol/l, p = 0,01) a podobnou hladinu HDL-C. Rovněž hladina triglyceridů byla vyšší u potomků (1,13 vs 0,99 mmol/l, p = 0,05), graf 2.
Graf 2. Lipidové parametry u potomků a kontrol 
Dále jsme hodnotili glycidový metabolizmus. Nikdo z vyšetřených nesplnil kritéria pro diagnózu diabetes mellitus. Nicméně zvýšená glykemie nalačno byla častěji ve skupině potomků (5,5 % vs 1,5 %, p = 0,05) (tab. 3).
Diskuse
Hodnotili jsme zastoupení rizikových faktorů KVO v populaci mladých dospělých, kteří se lišili rodinnou anamnézou časné manifestace ICHS. Ovlivnitelné rizikové faktory byly častější v populaci potomků nemocných s časným vznikem ICHS. Markantní rozdíly hovořící v neprospěch potomků byly především ve výskytu arteriální hypertenze, vyšších hodnotách LDL-cholesterolu (LDL-C), triglyceridů a zvýšené glykemie nalačno, dále pak v zastoupení aktivních kuřáků a ve vypočteném celkovém kardiovaskulárním riziku. Potomci měli také vyšší aortální tepennou tuhost.
Rozvoji aterosklerózy a jejím klinickým projevům předcházejí změny v cévním systému, které lze v běžné praxi těžko diagnostikovat. Jednou z těchto změn je zvyšování tepenné tuhosti [6]. Zvýšené hodnoty tepenné tuhosti jsou ukazatelem subklinického orgánového poškození, které predikuje úmrtí z kardiovaskulárních příčin nezávisle na riziku dle tabulek SCORE [2].
Významnou roli v rozvoji kardiovaskulárních onemocnění, kromě dědičnosti, má samozřejmě vliv vnějšího prostředí. Lze předpokládat, že předávání rodinných návyků týkajících se životních stereotypů může negativním způsobem ovlivnit i životní styl potomků. S největší pravděpodobností je právě přijímání stereotypů od nemocných rodičů jedním z významných aspektů podílejících na budoucí morbiditě i mortalitě jejich potomků [2,7].
Nevhodný životní styl jako determinanta kardiovaskulárního rizika zahrnuje řadu návyků – nepřiměřená konzumace potravin s vysokým obsahem cukru a nasycených tuků, nadměrný denní příjem soli, nedostatek pohybu a sedavý způsob života, neúměrný příjem alkoholu a kouření v aktivní i pasivní formě, psychosociální strádání a stres. Pravidelná fyzická aktivita by měla být dynamickou činností trvající minimálně 20 min, alespoň 2krát v průběhu jednoho týdne.
Komplexní ovlivnění všech známých rizikových faktorů a samotná změna životosprávy je dlouhodobou záležitostí, na jejímž začátku je motivace nemocného cílená na úpravu životních návyků, na jejímž konci by v ideálním případě došlo k optimalizaci rizikového profilu.
V případě, že se nedaří dosáhnout dostatečné úpravy rizikových faktorů změnou životosprávy, přichází na řadu podpůrná farmakoterapie. Ta zahrnuje léky ze skupiny antihypertenziv, hypolipidemik, antidiabetik a někdy rovněž antidepresivní terapii. Dávka a množství předepsaných léků je v každém případě individuální a v průběhu dlouhodobého léčení je nutná pravidelná úprava léčby dle nejnovějších doporučených postupů pro prevenci kardiovaskulárních onemocnění [9].
Multidisciplinární a zároveň individuální přístup k pacientovi může vést ke zlepšení jeho zdravotního stavu, které jde ruku v ruce s délkou a kvalitou života. Změna v rizikových faktorech cestou preventivních opatření snižuje kardiovaskulární riziko [10]. Veškeré zjištěné rizikové faktory, které nelze zcela odstranit, se snažíme co nejvíce ovlivnit, tak aby bylo dosaženo co nejlepší zdravotní kondice. Odpovídající změna životosprávy a pravidelné vylepšování terapeutických postupů je nutné uplatňovat celoživotně [2] a zároveň je nezbytné sledovat neustále nové trendy a poznatky v prevenci kardiovaskulárních onemocnění [9].
Existuje řada velkých populačních studií zaměřených na rizikové faktory kardiovaskulárních onemocnění. V tomto ohledu nelze nezmínit průlomovou prospektivní Framinghamskou studii, která se zaměřila na identifikaci rizikových faktorů KVO u 5 209 osob. Následně byli v rámci této studie rovněž sledováni potomci osob z prvního období vyšetřování [11]. V dostupných publikacích jsme však nenalezli žádné výsledky zabývající se rizikovými faktory KVO u subpopulace potomků pacientů po předčasném infarktu myokardu, naše data tedy nelze srovnávat s jinými stejně zaměřenými studiemi.
Závěr
Potomci nemocných s časnou manifestací ICHS mají dle našich výsledků rovněž zvýšené riziko kardiovaskulárních onemocnění již v časné dospělosti. Toto riziko není podmíněno pouze dědičností, ale do velké míry je dáno i ovlivnitelnými rizikovými faktory, které úzce souvisejí se špatnými životními návyky. Preventivní screening je nutné aplikovat ve všech věkových kategoriích. Zvýšenou pozornost pak zasluhují nemocní s vysokým rizikem KVO a s významnou rodinnou zátěží.
MUDr. Markéta Mateřánková
hronovam@fnplzen.cz
II. interní klinika LF UK a FN Plzeň
www.2ik.fnplzen.cz
Doručeno do redakce 17. 4. 2017
Přijato po recenzi 26. 6. 2017
Zdroje
1. Cífková R. Epidemiologie kardiovaskulárních onemocnění. Postgraduální medicína – mimořádná příloha 2012; 4 : 6–13.
2. Cífková R, Vaverková H, Filipovský J et al. Summary of the European Guidelines on cardiovascular disease prevention in clinical practice (version 2012): Prepared by the Czech Society of Cardiology. Cor et Vasa 2014; 56: e168-e188. Dostupné z WWW: <http://www.e-coretvasa.cz/casopis/view?id=5580>.
3. European Society of Cardiology. Clinical Practice Guidelines (online) [2014–10–28]. Dostupné z WWW: <http://www.escardio.org/guidelines-surveys/esc-guidelines-surveys/esc-guidelines/Pages/GuidelinesList.aspx>.
4. Eckel R, Jakicic J, Ard J et al. 2013 AHA/ACC guideline on Lifestyle Management to Reduce Cardiovascular Risk. Circulation 2014; 129(25 Suppl 2): S76-S99. Dostupné z DOI: <http://dx.doi.org/10.1161/01.cir.0000437740.48606.d1>. Erratum in Circulation 2014; 129(25 Suppl 2): S100-S101. Circulation 2015; 131(4): e326.
5. Conroy R, Pyörälä K, Fitzgerald A et al. [SCORE project group]. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur Heart J 2003; 24(11): 987–1003.
6. Filipovský J Predictive value of central blood pressure and arterial stiffness for cardiovascular events. In: Laurent S, Cockroft J. Central aortic blood pressure. Masson: Paris 2015 : 61–68. ISBN 978–2842999438.
7. Kestilä P, Magnussen CG, Viikari JS et al. Socioeconomic status, cardiovascular risk factors, and subclinical atherosclerosis in young adults: the cardiovascular risk in Young Finns Study. Arterioscler Thromb Vasc Biol 2012; 32(3): 815–821. Dostupné z DOI: <http://dx.doi.org/10.1161/ATVBAHA.111.241182>.
8. Šimon J. Úloha konvenčních a nekonvenčních rizikových faktorů v prevenci a léčebné intervenci kardiovaskulárních chorob. Postgraduální medicína 2007; 9(4): 361–365.
9. Nussbaumerová B. Co je nového v prevenci kardiovaskulárních onemocnění? Medicína po promoci 2016; 17(3): 210–217.
10. Vráblík M, Freiberger T, Lánská V et al. Projekt Atractiv: Zlepšení kardiovaskulární prevence v podmínkách primární péče v České republice. Vnitř Lék 2008; 54(12): 1131–1139.
11. Tsao C, Vasan R. Cohort Profile: The Framingham Heart Study (FHS): overview of milestones in cardiovascular epidemiology. Int J Epidemiol 2015; 44(6): 1800–1813. Dostupné z DOI: <http://dx.doi.org/10.1093/ije/dyv337>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Klinická štúdia FOURIERČlánek Z odborné literaturyČlánek Z odborné literaturyČlánek Z odborné literaturyČlánek Z odborné literatury
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2017 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Screening potomků osob s časnou manifestací ICHS – editorial
- Je konečně na řadě primární prevence kardiovaskulárních onemocnění? – editorial
- Význam metabolitů vitaminu D a správnost jejich stanovení – editorial
- Testikulární lymfomy – editorial
- Trombóza a malignita – editorial
- Prediktory kvality života u českých pacientek po léčbě karcinomu prsu se zaměřením na dovednosti zvládání zátěže
- Rizikové faktory kardiovaskulárních onemocnění u potomků nemocných po časném infarktu myokardu
- Úskalia stanovenia vitamínu D
- Klinická štúdia FOURIER
- Primární testikulární lymfomy
- Rivaroxaban u rizikových pacientů
- Dva pohľady na venózny tromboembolizmus u onkologických pacientov
- Inzulinová pumpa u diabetu 2. typu: léčba zaměřená na B-buňku
- Kardiovaskulární mortalita u diabetu
-
Účinnost a bezpečnost dabigatranu při podávání dle SPC a evropských doporučení
Komentář k článku Patient outcomes using the European label for dabigatran - Z odborné literatury
- Z odborné literatury
- Z odborné literatury
- Z odborné literatury
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Primární testikulární lymfomy
- Inzulinová pumpa u diabetu 2. typu: léčba zaměřená na B-buňku
- Úskalia stanovenia vitamínu D
- Dva pohľady na venózny tromboembolizmus u onkologických pacientov
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání