-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chirurgická terapie chronické pankreatitidy
Autoři: M. Loveček 1; F. Bělina 2; M. Ryska 2
Působiště autorů: I. chirurgická klinika FN a LF UP Olomouc, přednosta: doc. MUDr. Č. Neoral, CSc. 1; Chirurgická klinika 2. LF UK a ÚVN Praha, přednosta: prof. MUDr. M. Ryska, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 12, s. 697-701.
Kategorie: Postgraduální vzdělávání
Chronická pankreatitida (CHP) je obvykle definována jako trvale progredující zánětlivý proces vedoucí k destrukci parenchymu slinivky břišní s rozvojem fibrotických změn. Důsledkem tohoto procesu je porucha exokrinní funkce pankreatu a později i vznik endokrinní nedostatečnosti se sníženou sekrecí inzulínu [1]. Jedná se o benigní onemocnění, které ve svém průběhu může způsobovat těžké bolesti, diabetes mellitus, steatoreu a ztrátu hmotnosti a často vede k signifikantnímu zhoršení kvality života (QoL). Takto vzniklé změny v pankreatu progredují a jejich regenerace je zřejmě zcela ojedinělá. Eliminací vyvolávajícího etiologického činitele (alkohol, kouření, vyřešení obstrukce pankreatického vývodu,…) nelze zřejmě zabránit již spuštěnému procesu destrukce parenchymu slinivky [2]. Vedle farmakologických a endoskopických metod mají chirurgické resekční a drenážní výkony svůj význam pro potenciál poskytnout dobré dlouhodobé výsledky u nemocných s chronickou pankreatitidou.
Nejzávažnějším a nejčastějším symptomem nemocných s chronickou pankreatitidou je bolest, která postihuje téměř 90 % nemocných CHP, diabetes mellitus (cca 10 %) a steatorea a/nebo malabsorpce (cca 20 %) [2, 3]. Bolest u chronické pankreatitidy, která je obtížně léčitelná farmakologicky, je hlavní indikací k chirurgické intervenci. Bez ohledu na farmakologickou léčbu téměř 50 % pacientů trpí bolestí po 15 letech onemocnění [2].
Cílem chirurgické intervence u nemocných s CHP je odstranit nebo výrazně zmírnit bolest, vyřešit komplikace onemocnění (obstrukce zažívacího traktu, žlučových cest) a současně zachovat co největší část funkčního parenchymu v zájmu zachování endokrinní a exokrinní funkce pankreatu [4]. Chirurgický výkon u chronické pankreatitidy je nutno považovat stejně jako konzervativní a endoskopickou léčbu za paliativní, která pouze úspěšně či méně úspěšně řeší komplikace CHP [4].
Diagnostický management a rozvaha před léčbou chronické pankreatitidy (zejména chirurgickou) [3]:
- pečlivá anamnéza včetně symptomů, možné příčiny CHP,
- fyzikální vyšetření,
- laboratorní vyšetření (včetně cholestatických parametrů, transamináz…),
- zobrazovací studie (CT břicha, MRCP, ve vybraných případech EUS, ERCP),
- další vyšetření, pokud je potřebné – (orální glukózový test, funkční testy zevní pankreatické funkce – elastáza-I ve stolici).
Klinické vyšetření, zobrazovací studie a funkční testy by měly být provedeny u nemocného s podezřením na diagnózu chronické pankreatitidy, která může být zvláště v časných stadiích obtížně stanovitelná [4].
Komplikace chronické pankreatitidy vyplývají ze vzniku: pseudocyst, konkrementů pankreatického vývodu, zánětlivých mas, které vedou k trombózám portální či slezinné žíly (a následné portální hypertenzi), obstrukce duodena, obstrukce pankreatického vývodu a/nebo žlučovodu s cholestázou, ikteru a cholangitidy. Navíc destrukce funkčního parenchymu vede k nedostatečnosti jak exokrinní, tak endokrinní. Kromě těchto skutečností je chronická pankreatitida nezávislý rizikový faktor vzniku karcinomu pankreatu.
Indikace k operační léčbě u chronické pankreatitidy
Chronická pankreatitida primárně není chirurgickým onemocněním a nemocní jsou prvotně léčeni gastroenterology. Steatorea a diabetes mellitus u chronické pankreatitidy mohou být úspěšně léčeny konzervativně, tedy farmakologicky. Bolest je u nemocných s chronickou pankreatitidou dlouhotrvající a často farmakologicky nedostatečně ovlivnitelná [3, 4]. Může přetrvávat bez ohledu na destrukci samotné žlázy. Je tak hlavní indikací k operaci u nemocných s chronickou pankreatitidou společně s komplikacemi, které vznikají na podkladě dlouhodobých zánětlivých změn probíhajících ve slinivce. Chirurgické řešení je převážně indikováno jako elektivní [4].
Indikace k operaci
- neovlivnitelná bolest,
- podezření z malignity,
- obstrukce žlučových cest,
- symptomatická duodenální obstrukce,
- symptomatická pseudocysta (chirurgické nebo endoskopické řešení),
- vaskulární obstrukce (+ komplikace – portální hypertenze, krvácení),
- obstrukce pankreatického vývodu (+ komplikace – píštěle).
Dosud bylo navrženo mnoho léčebných postupů k léčbě chronické pankreatitidy. Podle Warshavovy revize u žádného z konceptů analgetické medikace, inhibice kyselé žaludeční sekrece, substituce enzymů, podávání analog somatostatinu, nervové blokády či redukce oxidativního stresu nebyl klinickými studiemi prokázán dlouhodobý efekt [3, 5].
Endoskopická léčba v podobě duktální dekomprese papilotomií, odstranění konkrementů a dilatací striktur a/nebo implantaci stentů u nemocných s chronickou pankreatitidou a obstrukcí pankreatického vývodu byla pouze v málo studiích konfrontována s výsledky chirurgické léčby [1, 6]. Dlouhodobé výsledky svědčí spíše pro chirurgické řešení (resekce, drenáž) oproti endoskopickému – úplná nebo částečná úleva od bolesti, lepší přibírání hmotnosti, lepší psychický efekt [1, 6]. Chirurgická drenáž se tedy jeví mnohem efektivnější než endoskopická léčba u nemocných s obstrukcí pankreatického vývodu u chronické pankreatitidy a měla by být léčbou první volby u těchto nemocných [3].
Chirurgické možnosti u léčby chronické pankreatitidy
V terapii chronické pankreatitidy se uplatňují principiálně dva základní typy operací na pankreatu. Obr. 1 [7] schematicky znázorňuje principy chirurgické léčby. Jedná se o drenážní a resekční výkony. Drenážní výkony mají za cíl eliminovat přetlak v pankreatickém vývodu a umožnit volný odtok pankreatické šťávy do zažívacího traktu za maximálního šetření pankreatické tkáně – operace podle Partington-Rochelle (laterolaterální pankreatikojejunoanastomóza na exkludovanou Roux-Y kličku), která je variantou Puestowovy operace – resekce kaudy pankreatu s podélným natnutím pankreatického vývodu v ponechané části kaudy či těla pankreatu (doplněné o splenektomii) a pankreatikojejunoanastomóza na exkludovanou Roux-Y kličku (Typ A). Zcela původní resekční výkony na pankreatu, které byly prováděny i pro chronickou pankreatitidu, vycházely z Whipple-Kauschovy operace (PDE – pravostranná pankreatoduodenektomie je resekce hlavy pankreatu, duodena, terminálního žlučovodu a antra žaludku). Pylorus šetřící varianta PPPDE známá jako Traverso-Longmire modifikace je odvozena z PDE (Typ B). Výkony jsou zacíleny převážně na zánětem zvětšenou hlavu pankreatu jako tzv. pacemaker chronické pankreatitidy [4]. V posledních desetiletích se spíše upřednostňují resekční výkony šetřící orgány – Begerova duodenum šetřící resekce hlavy pankreatu (DPPHR)(Typ C). Modifikací DPPHR jsou Freyova operace (limitovaná resekce hlavy pankreatu kombinovaná s drenáží hlavního pankreatického vývodu (Typ D) a Izbického operace (podélná excize ventrální části pankreatu v rozsahu hlavy, těla a kaudy ve tvaru písmene V) (Typ F). Nejnovější modifikací původní DPPHR je pak Gloorem popsaná kombinace Begerovy a Freyovy operace, tzv. Berne operace (centrální resekce hlavy pankreatu bez transsekce žlázy za průběhem mezenterických vaskulárních struktur) (Typ E).
Obr. 1. Principy chirurgické léčby [7] – (vysvětlení v textu) ![Principy chirurgické léčby [7] – (vysvětlení v textu)](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3d23fa4da3198585952369a36c4e8d1a.jpg)
Rozhodnutí o indikaci k resekčnímu či drenážnímu výkonu záleží na anatomické formě onemocnění. Na základě zobrazené dilatace pankreatického vývodu lze rozlišit dva typy chronické pankreatitidy. Ačkoliv není univerzálně akceptovaná definice, většina autorů uvádí na základě ERCP nebo MRCP CHP s velkou dilatací hlavního vývodu, pokud diametr přesahuje 6–7 mm, zatímco diametr vývodu 4–5 mm u chronické pankreatitidy je považován za nedilatovaný.
Drenážní výkony
Pankreatická drenáž prostřednictvím pankreatikojejunální anastomózy (Obr. 2, 3) je na základě četných studií bezpečný a efektivní výkon s nízkou mortalitou (pod 5 %), morbiditou do 20 % a s krátkodobou úlevou od bolesti u cca 80 % pacientů [3, 4]. Exokrinní a endokrinní funkce bývají zachovány pro minimální či žádnou ztrátu parenchymu. Výkony však neřeší příčinu vzniku zánětlivých změn, které nadále mohou vést k destrukci žlázy a dlouhodobé studie ukazují, že bolest se vrací do 2 let od operace u cca 40 % operovaných. Komplikace v podobě striktur duodena či žlučovodu jsou sledovány častěji u CHP s velkou dilatací vývodu než u nemocných bez dilatace vývodu. Z těchto důvodů a na základě randomizovaných studií není považována drenážní operace (Partington-Rochelle, Puestow) za dostačující pro dlouhodobé řešení bolesti u většiny pacientů a měly by být indikovány vysoce selektivně [3, 4].
Obr. 2. Podélné protětí dilatovaného d. pancreaticus, tvrdá tkáň pankreatu při chronické pankreatitidě – operační foto 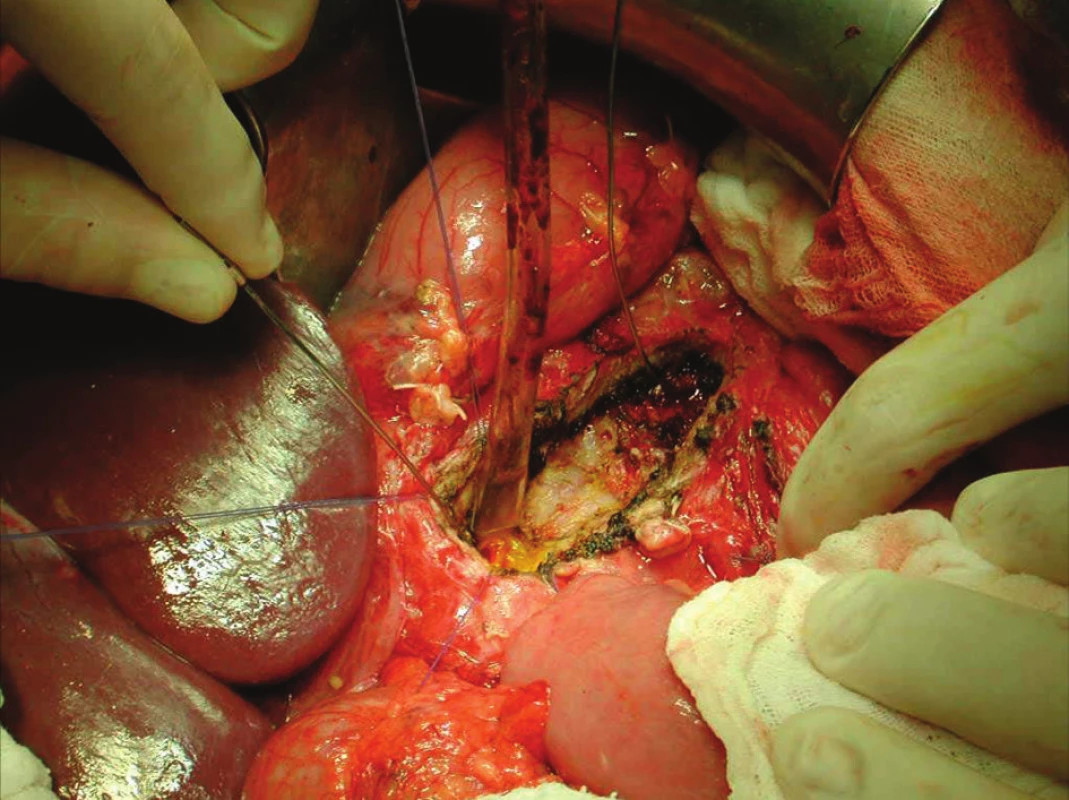
Obr. 3. Připraveno k našití PJA side-to-side podle Partington- Rochelle – operační foto 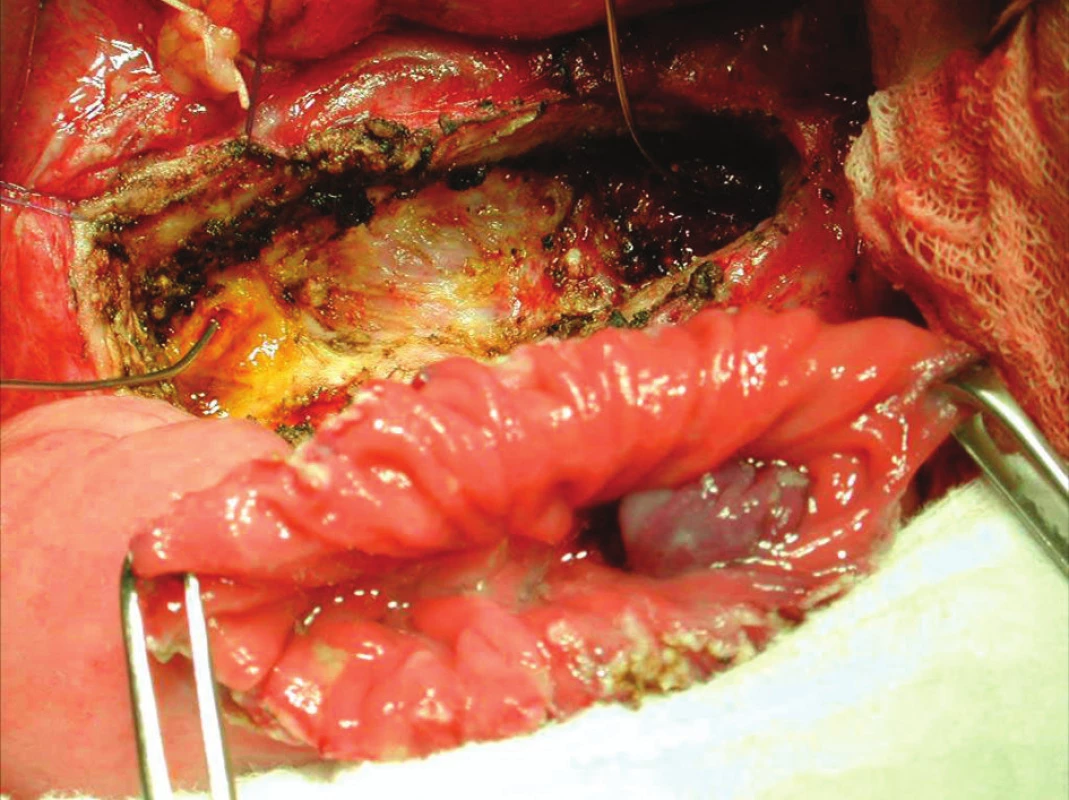
Resekční výkony
Resekční výkony jsou indikovány u nemocných se zánětlivě zvětšenou hlavou pankreatu a s bolestmi bez ohledu na šíři pankreatického vývodu. Původní pankreatoduodenektomie podle Whipple-Kausche PDE či modifikovaná metoda se zachováním pyloru PPPDE podle Traverso-Longmire byly navrženy pro léčbu malignit periampulární oblasti či hlavy pankreatu. Jsou považovány za bezpečné výkony s relativně nízkou mortalitou, která v centrech klesá pod 3 %. Morbidita však dosahuje 30–50 %. U léčení malignit je akceptovatelná, nicméně pro benigní onemocnění, jako je CHP, je poměrně vysoká. Při hodnocení QoL, endokrinních a exokrinních funkcí po operaci, stejně jako trávicích schopností jsou výsledky po těchto výkonech horší ve srovnání s ostatními resekčními výkony u CHP. Tento výkon nachází uplatnění u nemocných se zánětlivě zvětšenou hlavou a zároveň se stenózou žlučových cest a/nebo duodena, případně s útlakem VMS/VP, pokud nelze s jistotou vyloučit nádorové onemocnění v terénu CHP.
První speciálně navrženou resekční operací pro chronickou pankreatitidu byla Begerova operace – DPPHR. Jedná se o duodenum šetřící, méně radikální = subtotální resekci hlavy pankreatu včetně zachování jejich cévního zásobení. Subtotální resekce zánětlivě změněné masy hlavy pankreatu s ponecháním lemu pankreatické tkáně, se zachováním duodena, žlučovodu, těla a kaudy pankreatu může zmírnit útlak žlučovodu, pankreatického vývodu a retropankreatických cév zánětlivě změněnou hlavou pankreatu. Resekční linie na pankreatu je anastomozována na exkludovanou Roux-Y kličku koncem pankreatu ke straně tenké kličky a v jejím dalším průběhu jsou okraje ponechaného lemu pankreatu anastomozovány prakticky stranou ke straně kličky [8]. Mortalita se pohybuje mezi 0–2 %, morbidita mezi 15–54 % a dlouhodobý ústup bolesti dosahuje až 80 % při 5letém sledování. Mobius a spol. při pětiletém sledování nemocných po Begerově DPPHR a Whippleově PDE pro CHP hodnocením QoL a intenzity bolesti potvrzuje nadřazenost, a tedy jednoznačnou výhodnost Begerovy operace [9].
Modifikací Begerovy DPPHR je Freyem kombinovaná technicky méně náročná lokální resekce hlavy pankreatu s ponecháním zadní stěny hlavy a krčku pankreatu s longitudinálním vytětím přední části pankreatu ve tvaru V v průběhu pankreatického vývodu a rekonstrukce podélnou pankreatikojejunoanastomózou stranou ke straně exkludované Roux-Y kličky [3, 4] – Obr. 4.
Obr. 4. Freyova modifikace s lokální resekcí hlavy pankreatu s ponecháním zadní stěny hlavy a krčku pankreatu s longitudinálním vytětím přední části pankreatu ve tvaru V v průběhu pankreatického vývodu, připraveno k našití PJA side-to-side na exkludovanou jejunální kličku – operační foto 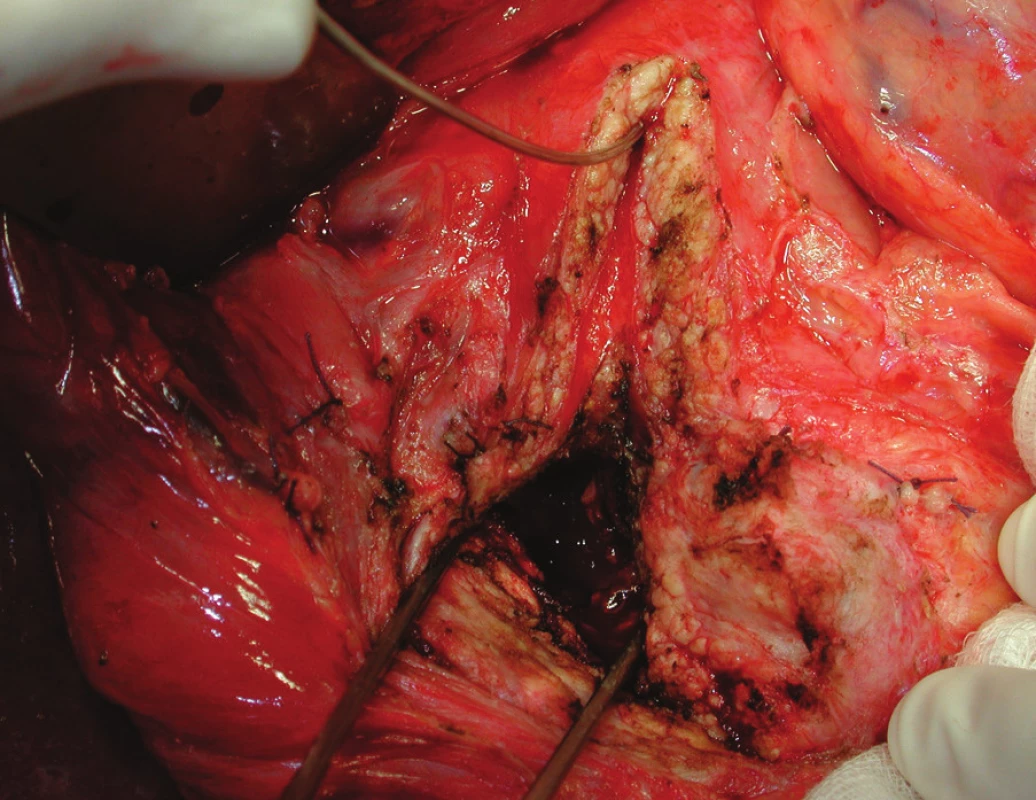
Výkon je vhodné doplnit o fenestraci terminálního žlučovodu do vzniklé kavity, kdy žluč tudy volně odtéká a nedochází k jejímu městnání [4]. Tato operace je v posledních letech stále častěji užívaným resekčně drenážním kombinovaným výkonem. Míra pooperačních komplikací se uvádí v 9–22 %. Rozsáhlé studie uvádějí až 90% pravděpodobnost odstranění bolesti. Zlepšení QoL se uvádí u 72 % [4]. Tento výkon je kontraindikován u striktur žlučovodu či duodena. Izbicki v randomizované kontrolované studii hodnotil Freyovu operaci a PPPDE, kde prokázal signifikantně nižší morbiditu (19 % oproti 53 %), srovnatelnou úlevu od bolesti po 24 měsících (94 % oproti 95 %), ale lepší globální zlepšení kvality života (71 % oproti 43 %) [10].
Několik randomizovaných studií srovnávajících Begerovu a Freyovu operaci vykázalo srovnatelné úrovně úlevy od bolesti (rozmezí 93 % až 95 %), zlepšení QoL (58–67% zvýšení celkového indexu QoL) [17]. Endokrinní a exokrinní funkce byly u obou skupin srovnatelné. Oba výkony jsou tedy považovány za téměř srovnatelné svými výsledky [11, 12].
Modifikace Begerovy a Freyovy operace uvedená Gloorem byla označena jako Berne operace. Jedná se o výkon, který kombinuje výhody obou a spočívá v duodenum šetřící resekci hlavy pankreatu analogicky jako původní Begerova operace, s ponecháním malé lamely pankreatické tkáně před přední stěnou portální žíly k minimalizaci rizika jejího poranění. Pankreatický vývod není natínán, resekční okraj nepřesahuje linii mezenterických cév [13]. K porovnání tohoto výkonu dosud nejsou k dispozici dokončené studie.
Pro chirurgickou léčbu CHP bez dilatace vývodu (small duct ) byla Izbickým navržena modifikace Freyovy operace. Jedná se o podélnou excizi ventrální části pankreatu ve tvaru písmene V, která drénuje sekundární a terciární větve pankreatického vývodového systému cestou podélné pankreatikojejunoanastomózy. První výsledky vykázaly nulovou mortalitu, morbiditu kolem 15 % a v 92 % kompletní úlevu od bolestí a zvýšení indexu QoL o 67 % [3].
Lokalizace změn v těle a kaudě
Lokalizace zánětlivých změn v hlavě je zdaleka nejčastější, postižení těla a kaudy je vzácnější (10 %). Distální – levostranná – pankreatektomie může být úspěšně použita u této lokalizace. Resekční linie je vedena v krčku pankreatu. Perioperační mortalita je udávána 0–3,8 %. Často bývá prováděna při trombóze lienální žíly s portální hypertenzí, a proto bývá doprovázena splenektomií. Dlouhodobé ovlivnění bolesti se uvádí v cca 30 % [4, 14]. Celková morbidita je uváděna v 15–30 %. Výkon je ale spojen s poruchou endokrinní a exokrinní funkce až u 47 % operovaných [15]. Lze provést i subtotální pankreatektomii podle Childa, ta je obvykle spojena se splenektomií (fibrózní změny navazující na lienální žílu či její trombóza často neumožňují slezinu zachovat). Totální pankreatektomie je u CHP indikována výjimečně. Tento výkon poskytuje možnost ovlivnění perzistující a rekurentní bolesti po předchozím neúspěšném operačním výkonu, ale významně může ovlivnit QoL, kdy resekční výkon nelze technicky provést či chirurg je k tomuto výkonu donucen peroperačním nálezem nebo peroperační komplikací [4, 15].
Výkony na jiných orgánech u chronické pankreatitidy
Drenážní výkony žlučových cest
Mezi nejčastěji prováděné patří drenážní výkony na žlučových cestách pro samostatnou stenózu intrapankreatického průběhu žlučovodu. Endoskopická diagnostika a léčba stenóz žlučových cest v podobě ERC a stentování je metodou první volby u nemocných s obstrukcí žlučových cest. Pokud v průběhu onemocnění vyvstane potřeba dlouhodobé drenáže žlučových cest pro trvalé zúžení žlučovodu způsobené benigním onemocněním, v tomto případě fibrózními změnami pankreatu v oblasti hlavy při chronické pankreatitidě, je vhodnější založení biliodigestivní spojky. Opakované výměny stentů a instrumentace ve žlučovodech vedou obvykle k fibrózním a zánětlivým změnám jak žlučovodů, tak struktur hepatoduodenálního vazu. Vznik trombóz portální žíly s kolaterálním oběhem není výjimečný. Další chirurgická intervence v této oblasti je pak velmi riziková a mnohdy nemožná. Jako biliodigestivní spojky se nabízejí choledochoduodenoanastomóza pro anatomickou blízkost obou struktur. Její dlouhodobou slabinou je riziko ascendentních cholangitid při její přílišné šíři či naopak těsnosti. Z tohoto pohledu se jeví jako výhodnější zejména u mladších nemocných hepatikojejunoanastomóza na exkludovanou kličku Roux-Y. Avšak i tento způsob má svou nevýhodu pro endoskopickou nedostupnost případného řešení stenóz anastomózy.
Drenážní výkony horního zažívacího traktu
V případě samostatné neprůchodnosti duodena z důvodu útlaku zvětšenou hlavou slinivky indikujeme bypassové výkony v podobě zadní retrokolické gastroenteroanastomózy.
Praktické body
Chirurgická drenáž je efektivnější než endoskopická léčba u pacientů s obstrukcí pankreatického vývodu způsobeného chronickou pankreatitidou a měla by být léčbou volby u těchto pacientů.
Drenážní výkony (Partington-Rochelle nebo Puestowova operace) neposkytují adekvátní dlouhodobou úlevu od bolesti a měly by být indikovány pouze u vybraných pacientů.
Prospektivní randomizované kontrolované studie ukázaly, že duodenum šetřící resekce hlavy pankreatu (DPPHR) poskytují pooperačně rychlejší přibývání hmotnosti, menší bolesti a lepší exokrinní a endokrinní pankreatické funkce ve srovnání s klasickou či pylorus šetřící pankreatoduodenektomií. DPPHR a její varianty by tedy měly být považovány za metody volby u pacientů trpících CHP se zánětlivým tumorem/masou v hlavě pankreatu.
Závěr
Dříve užívané resekční výkony – Whippleova operace a ji později nahrazující pylorus šetřící pankreatoduodenektomie – s sebou nesou velké množství nevýhod pro nemocného s benigním onemocněním, jako je CHP. U mnoha pacientů se vyskytují pooperační komplikace a diabetes mellitus, které přispívají k pozdní morbiditě a mortalitě. Hlavní nevýhodou těchto výkonů je resekce duodena, která hraje hlavní roli v postprandiální regulaci trávicího procesu a metabolismu glukózy. Z těchto důvodů v současnosti začínají převažovat a jsou široce akceptovány orgány šetřící výkony, jako jsou duodenum šetřící resekce hlavy pankreatu DPPHR (Begerova operace) a od ní odvozené modifikace s lokální resekcí hlavy a podélnou pankreatikojejunoanastomózou (Freyova operace). Zmíněné výkony jsou bezpečné a efektivní v poskytování dlouhodobé úlevy od bolesti a v léčbě komplikací vznikajících v souvislosti s CHP. Prospektivní randomizované kontrolované studie ukazují, že zachování fyziologické pasáže potravy u duodenum šetřících resekčních výkonů umožňuje rychlejší přibývání hmotnosti, lepší úlevu od bolesti a lepší endokrinní a exokrinní funkce po těchto výkonech ve srovnání s nemocnými po PDE či PPPDE. Tyto varianty by tedy měly být považovány za metody volby pro nemocné s chronickou pankreatitidou s algickým syndromem.
Zkratky
CHP chronická pankreatitida
CT výpočetní tomografie
DPPHR duodenum šetřící resekce hlavy pankreatu
ERCP endoskopická retrográdní cholangio-pankreatikografie
EUS endoultrasonografie
MRCP magnetická rezonanční cholangio-pankreatikografie
PDE pankreatoduodenektomie pravostranná
PPPDE pylorus šetřící pankreatoduodenektomie
QoL kvalita života
VMS horní mesenterická žíla
VP vrátnicová žíla
MUDr. Martin Loveček, PhD.
Benýškova 129/6
779 00 Olomouc
e-mail: mlovecek@seznam.cz
Zdroje
1. Díte P, Ruzicka M, Zboril V et al. A prospective, randomized trial comparing endoscopic and surgical therapy for chronic pancreatitis. Endoscopy 2003;35 : 553–558.
2. Lankisch, PG. Natural course of chronic pancreatitis. Pancreatology 2001;1 : 3–14.
3. Mihaljevic AL, Kleeff J, Friess H et al. Surgical approaches to chronic pancreatitis. Best Practise & Research Clinical Gastroenterology 2008;22 : 167–181.
4. Ryska M, Bělina F. Chirurgie pankreatu. Postgraduální medicína 2005;5 : 249–256.
5. Warshaw AL, Banks PA, Fernandes-Del Castillo C. AGA technical review: treatment of pain in chronic pancreatitis. Gastroenterology 1998;115 : 765–776.
6. Cahen DL, Gouma DJ, Nio Y et al. Endoscopic versus surgical drainage of the pancreatic duct in chronic pancreatitis. N Engl J Med 2007;356 : 676–684.
7. Reprinted from Best Practise & Research Clinical Gastroenterology, 2008;22, Mihaljevic AL, Kleeff J, Friess H et al. Surgical approaches to chronic pancreatitis. Copyright (2012), with permission from Elsevier.
8. Köninger J, Seiler MC, Wente MN et al. Duodenum preserving pancreatectomy in chronic pancreatitis: Design of a randomized controlled trial comparing two surgical techniques [ISRCTN-50638764] Trials 2006;7 : 12.
9. Möbius C, Max D, Uhlmann D et al. Five-year follow-up of a prospective non-randomized study comparing the duodenum-preserving pancreatic head resection with the classical Whipple procedure in the treatment of chronic pancreatitis. Langenbecks Arch Surg 2007;392 : 359–364.
10. Izbicki JR, Bloechle C, Broering DC et al. Extended drainage versus resection in surgery for chronic pancreatitis: a prospective randomized trial comparing the longitudinal pancreaticojejunostomy combined with local pancreatic head excision with the pylorus-preserving pancreatoduodenectomy. Ann Surg 1998;228 : 77–779.
11. Izbicki JR, Bloechle C, Knoefel WT. Duodenum-preserving resection of the head of the pancreas in chronic pancreatitis. A prospective, randomized trial. Ann Surg 1995;221 : 350–358.
12. Strate T, Taherpour Z, Bloechle C et al. Long-term follow-up of a randomized trial comparing the Beger and Frey procedures for patients suffering from chronic pancreatitis. Ann Surg 2005;241 : 591–598.
13. Gloor B, Friess H, Uhl W et al. A modified technique of the Beger and Frey procedure in patients with chronic pancreatitis. Dig Surg 2001;18 : 21–25.
14. Rattner DW, Fernandez-del Castillo C et al. Pitfalls of distal pancreatectomy for relief of pain in chronic pancreatitis. Am J Surg 1996;171 : 142–146.
15. Prinz RA, Aranha GV, Greenlee HB. Redrainage of the pancreatic duct in chronic pancreatitis. Am J Surg 1986;151 : 150–156.
16. Rossi RL, Rothschild J, Braasch JW et al. Pancreatoduodenectomy in the management of chronic pancreatitis. Arch Surg 1987; 122 : 416–420.
17. Belina F, Fronek J, Ryska M. Duodenopancreatectomy versus duodenum-preserving pancreatic head excision for chronic pancreatitis. Pancreatology 2005;5 : 547–552.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Upside down stomachČlánek Pankreatitida
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Impakt radikální resekce v komplexní léčbě nemocných se solidním maligním nádorem
- STARR operace v léčbě rektokély a intususcepce rekta
- Metody odběru vzorku na kultivační vyšetření v chirurgické praxi, otiskové metody
- Centrální kanylace s využitím sonografie a skiaskopie – 2leté zkušenosti
- Klasifikace chirurgických komplikací: analýza vlastní skupiny nemocných
- Upside down stomach
- Pľúcna pneumatokéla u dospelého pacienta – kazuistika
- Pankreatitida
- Chronická pankreatitida – klasifikace, diagnostika a terapie
- Akutní pankreatitida – komplexní problematika
- Chirurgická terapie chronické pankreatitidy
- Chirurgická léčba karcinomu pankreatu
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Upside down stomach
- STARR operace v léčbě rektokély a intususcepce rekta
- Klasifikace chirurgických komplikací: analýza vlastní skupiny nemocných
- Chirurgická terapie chronické pankreatitidy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



