-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Výsledky kombinované chirurgické a endovaskulární léčby žilního thoracic outlet syndromu v letech 2000 – 2007 na II. chirurgické klinice VFN a 1. LF UK v Praze
Outcomes of Combined Surgical and Endovascular Treatment of the Venous Thoracic Outlet Syndrome During 2000–2007 in the IInd Surgical Clinic of the VFN (General Faculty Hospital ) and 1. LF UK (First Medical Faculty, Charles University) in Prague
Objectives:
Between 2000–2007 we performed 31 surgical procedures for thoracic outlet syndrom, two patients underwent bilateral procedure.Methods and results:
26 patients had venous TOS, 4 neurovascular and 1 arterial TOS. Rib resection and scalenotomy were performed at 23 patients, rib resection, scalenotomy and deliberation at 9 patients, in one case re-operation.Conclusion:
76% patients were without difficulties after combined endovascular and surgical procedures.Key words:
thoracic outlet syndrom (TOS)
Autoři: J. Hrubý; M. Semrád; T. Vidim; P. Mitáš; O. Dostál *; L. Skalická *; J. Lindner
Působiště autorů: II. chirurgická klinika VFN a 1. LF UK v Praze ; II. interní klinika VFN a 1. LF UK v Praze *
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 1, s. 69-72.
Souhrn
Východisko:
V letech 2000–2007 bylo provedeno 31 chirurgických výkonů pro thoracic outlet syndrom , u dvou pacientů byl výkon oboustranný.Metody a výsledky:
26 pacientů mělo žilní TOS, 4 neurovaskulární a 1 TOS tepenný. Resekce žebra a skalenotomie byla provedena u 23 pacientů, u 9 pacientů resekce žebra, skalenotomie a deliberace, reoperace u 1 pacienta.Závěry:
Po kombinované endovaskulární a chirurgické léčbě bylo 76 % pacientů zcela bez obtíží.Klíčová slova:
thoracic outlet syndrom (TOS)ÚVOD
Thoracic outlet syndrom (TOS) je vzácné onemocnění, které bylo prvně popsáno Cooperem v roce 1821. Čtyřicet let poté byla v USA poprvé provedena resekce krčního žebra u pacientky s tepenným TOS. Onemocnění postihuje typicky jedince mezi 3.–5. dekádou života. Příčinou onemocnění je komprese neurovaskulárních struktur (vasa subclavia, plexus brachialis) ve fyziologických zúženích horní hrudní apertury. Důsledkem je poté rozvoj celé řady symptomů, které odpovídají postižení tepenného, žilního nebo periferního nervového systému. U 90 % nemocných je přítomen TOS neurogenní, při kterém pacienti udávají parestézie prstů, svalovou slabost, zejména po zátěži. Tepenný TOS zahrnuje symptomy odpovídající periferní embolizaci s rozvojem trofických defektů. U žilního TOS jde o důsledky hluboké žilní trombózy s typickým klinickým nálezem otoku, bolestivosti a přítomnosti povrchových žilních kolaterál. Existují i případy, kdy je postižen plexus brachialis a arteria nebo vena subclavia a poté hovoříme o TOS smíšeném.
Obr. 1. Uzávěr v. subclavia při elevované končetině u pacienta s TOS Fig. 1. Closure of v. subclavia in an elevated extremity in a patient with TOS 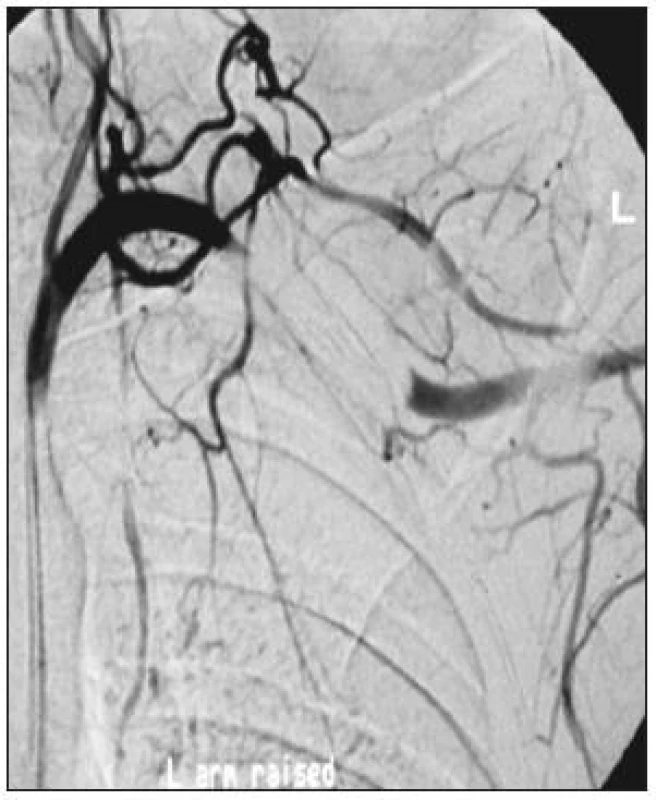
MATERIÁL A METODA
V letech 2000–2007 bylo na II. chirurgické klinice VFN a 1. LF UK v Praze operováno celkem 31 pacientů s TOS. Jednalo se o skupinu pacientů s převahou žilního TOS, které jsme indikovali na interním semináři. Většině pacientů byla provedena jednostranná resekce prvního žebra, pouze u dvou pacientů byl výkon oboustranný. Ze sledovaného souboru bylo 15 mužů (48 %) a 16 žen (52 %) ve věku od 23 do 61 let s průměrným stářím 35,7 let. Všichni pacienti měli předoperačně ultrasonografické vyšetřením s polohovacími manévry končetiny. Na základě tohoto vyšetření byla stanovena diagnóza žilního TOS u 26 pacientů (83 %), 4 pacienti (13 %) měli TOS neurovaskulární a 1 pacient (4 %) TOS tepenný. U nemocných s žilní trombózou poté následovala flebografie a fibrinolýza rekombinantním tkáňovým aktivátorem plasminogenu (re-tPA). U čtrnácti pacientů (53 %) byla pro nález reziduální stenózy vena sublavia resp. vena axilaris provedena perkutánní transluminální angioplastika (PTA) s implantací stentu, u jednoho pacienta (3,8 %) byla provedena izolovaná PTA. U nemocného s tepenným TOS jsme doplnili angiografické vyšetření, které prokázalo významnou stenózu na přechodu a. subclavia – axilaris. Následovala PTA s implantací stentu do místa stenózy. Nemocní byly po endovaskulární léčbě převedeni na terapii nízkomolekulárním heparinem (0,1 ml LMWH/10 kg hmotnosti s.c. po 12 hod.), v případě tepenného TOS na antiagregační léčbu. V odstupu 3–5 dnů následovala resekce žebra.
Operační přístup byl u 30 pacientů (96 %) volen transaxilárně, u jednoho pacienta (4 %) jsme provedli skalenotomii ze supraklavikulárního přístupu.
Jednotlivé typy výkonů a jejich počty jsou zobrazeny v tabulce 1.
Tab. 1. Operační výkony Tab. 1. Surgical procedures 
V jednom případě jsme přistoupili k reoperaci. Důvodem byla recidiva obtíží i po kombinované konzervativní a fyzikální léčbě. U tohoto pacienta byla po CT vyšetření zjištěna přítomnost krčního žebra, které bylo následně resekováno. Výkon byl doplněn o skalenotomii a deliberaci brachiálního plexu.
Pooperační průběh byl u většiny pacientů nekomplikovaný, s průměrnou délkou hospitalizace 3 dny. Peroperačně jsme vodní zkouškou ověřovali celistvost pleury a u 2 pacientů (7 %), u kterých byla porušena, jsme zavedli drén do pleurální dutiny. Všem pacientům jsme po příjezdu z operačního sálu provedli RTG snímek S+ P. Pacienti byli propuštěni do domácí péče na antikoagulační léčbě s INR mezi 2,0–2,5.
Pooperační sledování pacientů zahrnovalo odebrání anamnézy a klinické vyšetření. Všem pacientům bylo doplněno ultrazvukové vyšetření hlubokých žil paže a RTG hrudníku.
VÝSLEDKY
Tabulka 2 vyjadřuje zastoupení jednotlivých subjektivních symptomů, které se u pacientů vyskytly po operaci a jejich současný stav.
Tab. 2. Výsledky Tab. 2. Outcomes 
Pooperační vyšetření pacientů prokázalo dobrý efekt léčby u 25 nemocných (76 %). Tito pacienti byli po operaci zcela bez klinických obtíží. RTG vyšetření hrudníku bylo bez patologie a pouze u dvou pacientů (6 %) prokázalo ultrazvukové vyšetření re-stenózu na intervenované hluboké žíle. Tito pacienti podstoupili re-PTA s dobrým výsledkem. Ve všech případech byla však hluboká žíla volně průchodná. U osmi pacientů (24 %) jsou po operaci přítomné určité klinické obtíže (viz tabulka 2) a ultrazvukové vyšetření prokázalo volně průchodnou hlubokou žílu s pozitivitou při abdukci končetiny. Klinicky jsou však pacienti bez recidivy hluboké žilní trombózy.
DISKUSE
TOS je sice vzácnou, ale za to závažnou diagnózou zejména pro riziko dlouhodobé invalidity převážně mladších pacientů. Klinická prezentace je závislá na délce uzávěru a stavu kolaterálního žilního systému. Ve Swintonově souboru pacientů s primární subclavio-axilární žilní trombózou bylo pouze 9 % pacientů bez obtíží, 52 % mělo obtíže, ale bylo schopno pracovat a 39 % bylo dlouhodobě invalidizováno [1].
V diagnostice onemocnění je i dnes velmi důležité klinické vyšetření, které je zaměřeno na odebrání anamnézy a fyzikální vyšetření. Při něm se zaměřujeme na vyšetření pulzací při končetině připažené a abdukované (abdukční test). Ze zobrazovacích vyšetření se dnes uplatňují zejména duplexní sonografie a flebografie. Její indikace je dnes pouze v případě následné intervence. Provádí se přes basilickou žílu a důležitou součástí vyšetření je abdukce končetiny, která pomáhá odhalit místo zevní komprese a uzávěru.
Výsledky léčby TOS nebyly v minulosti dobré. Základem terapie byla antikoagulační léčba warfarinem. Obtíže mělo po léčbě nadále až 80 % pacientů a většina z nich byla onemocněním trvale invalidizována [2, 3, 4].
Základ dnešní léčby zdůrazňuje nutnost obnovení žilní průchodnosti a současné odstranění zevní příčiny komprese. Pokud není kontraindikace, je dnes metodou volby léčby žilního uzávěru trombolýza. Ta by měla být zahájena co nejdříve od vzniku symptomů a stanovení diagnózy. Zimmerman a spol. popsali ve svém souboru pacientů s primární subclavio-axilární tromobózu kteří byli léčeni za 10 dnů od vzniku symptomů urokinázou 100 % reziduálních lézí [5].
Na této skutečnosti se shoduje většina autorů a naděje na úplné vyléčení je již mezi 10.–14. dnem velmi nízká.
Současná doporučení pro trombolytickou léčbu zdůrazňují krátké trvání a užití mechanického odstranění uzávěru. Jako trombolytikum lze dnes užít urokinázu s iniciální dávkou 120–250 tis. U/h, rekombinantní tkáňový aktivátor plazminogenu s iniciální dávkou 1,4–3,3 mg. Celková délka léčby by neměla, pokud možno, překročit 30 hod.
Po trombolýze je léčba závislá na flebografickém nálezu. Pokud byla trombolýza neúspěšná je pacientům naordinována antikoagulační léčba a indikace následného operačního výkonu je závislá na stupni jejich obtíží. U symptomatických pacientů by se poté měla provést resekce žebra. U nemocných, u kterých byla trombolýza úspěšná a byla zjištěna zevní komprese, následuje dekompresní výkon. Otázka načasování operačního výkonu po trombolýze byla během posledních let přehodnocena. Dříve doporučovaný postup, kdy po trombolýze byl pacient propuštěn na antikoagulační léčbě a resekce žebra následovala za 3 měsíce je dnes již definitivně odmítnut. V současně době se doporučuje provést dekompresní léčbu buď během jedné hospitalizace nebo do několika dnů od trombolýzy za současného užívání nízkomolekulárního heparinu. Jde zejména o riziko re-trombózy již úspěšně trombolyzované žíly, které je podle Moliny a spol. až 18% [6]. Urschel a Razuk provedli v souboru 35 pacientů dekompresi 4 hod po úspěšné trombolýze bez výskytu re-trombózy a významného krvácení [7].
Pacienti po trombolýze, u kterých je po výkonu zjištěna reziduální stenóza, by měli podstoupit endovaskulární výkon a dekompresní léčbu. V současné době je nejednoznačně vyřešena otázka načasování obou těchto procedur. Většina autorů se však přiklání k názoru, že pokud byla po trombolýze provedena PTA a stenting, měla by se během jedné hospitalizace provést i resekce žebra. Glanz a spol. to potvrzují výsledky endovaskulární léčby, resp. PTA a stentingem, po kterém nebyla provedena resekce žebra. Jednoletá průchodnost byla 35 %, dvouletá pak již pouhých 6 % [8, 9]. Jiní autoři se přiklání k názoru, že po trombolýze by měla následovat resekce a teprve poté PTA stenózy. V souboru 9 pacientů prokázal Machleder dlouhodobou průchodnost intervenované v. subclavia u 7 pacientů, u kterých po trombolýze následovala resekce žebra a teprve poté PTA a stenting [10]. Někteří autoři nedoporučují provádět PTA žilní stenózy vůbec. Opírají se o výsledky experimentálních prací, ze kterých vyplývá velmi omezená remodelační schopnost žilní stenózy ve srovnání s aterosklerotickou lézí. Takovéto léze se po PTA, díky velkému množství elastinu a kolagenu, mají tendenci navracet k výchozímu tvaru a tím dávají základ časný re-stenózám.
ZÁVĚR
Thoracic outlet syndrom vyžaduje v současné době multidisciplinární přístup, na jehož léčbě se podílí angiolog, radiolog a angiochirurg. Bez dobře stanovené diagnózy a odpovídající terapie může být toto onemocnění významným medicínským a socioekonomickým problémem. Léčba této choroby by proto měla být směřována do rukou specialistů a erudovaných pracovišť tak, aby morbidita většinou mladých pacientů byla co nejnižší. Z výsledků našeho sledovaného souboru pacientů je možno doporučit provádění předoperační endovaskulární intervence žilních stenóz s následnou časnou chirurgickou dekompresní terapií.
Použité zkratky:
TOS - thoracic outlet syndrom PTA - perkutánní transluminální angioplastika MUDr. Jan Hrubý
Baranova 1901/4
130 00 Praha 3
e-mail: j.hrub@centrum.cz
Zdroje
1. Swinton, N. W., Edgett, J. W., Hall, R. J. Primary subclavian-axillary vein thrombosis. Circulation, 1968, 38 : 737–745.
2. Daskalakis, E., Bouhoutsos, J. Subclavian and axillary vein compresion of musculoskeletal origin. Br. J. Surg., 1980, 67 : 573–576.
3. DeWeese, J. A., Adams, J. T., Gaiser, D. L. Subclavian venous trombectomy. Circulation, 1970, 42(Suppl): 158–163.
4. Drapanas, T., Curran, W. L. Thrombectomy in the treatment of effort thrombosis of the axillary and subclavian veins. J. Trauma, 1966, 6 : 107–119.
5. Zimmerman, R., Mor, I. H., Harenberg, J., et al. Urokinase therapy of subclavian-axillary vein thrombosis. Klin. Wochenschr., 1981, 59 : 851–856.
6. Molina, J. E. Surgery for effort thrombosis of the subclavian vein. J. Thorac. Cardiovasc. Surg., 1992, 103 : 341–346.
7. Urschel, H. C., Razzuk, M. A. Improved management of the Paget-Schroetter syndrome secondary to thoracic outlet compression. Ann. Thorac. Surg., 1991, 52 : 1217–1221.
8. Glanz, S., Gordon, D. H., Butt, K. M. H., et al. The role of percutaneous angioplasty in the management of chronic hemodialysis fistulas. Ann. Surg., 1987, 206 : 777–781.
9. Glanz, S., Gordon, D. H., Lipkowitz, G. S., et al. Axillary and subclavian vein stenosis: Percutaneous angioplasty. Radiology, 1988, 168 : 371–373.
10. Meier, G. H., Pollak, J. S., Rosenblatt, M., et al. Initial experience with venous stents in exertional axillary-subclavian vein thrombosis. J. Vasc. Surg., 1996 24 : 974–983.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Hojení análních fisur urychlí čípky a gel
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Prevence endoleaku II. typu pomocí peroperačního coilingu vaku aneuryzmatu abdominální aorty během implantace stentgraftu
- Případ kombinace endoleaku Ib a IIIa typu po zavedení stentgraftu pro subrenální výduť aorty
- Současné možnosti roboticky asistované cévní chirurgie
- Příspěvek k diagnostice infekce cévní protézy
- Autogenní vena femoralis superficialis jako náhrada infikované aorto-iliako-femorální cévní protézy
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 7 let. Diskuse nad AHA a ESVS guidelines
- Klinické zkušenosti s použitím chladem konzervovaných žilních a tepenných alloštěpů: dlouhodobé výsledky
- Pedální bypass – desetileté zkušenosti
- Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Výsledky kombinované chirurgické a endovaskulární léčby žilního thoracic outlet syndromu v letech 2000 – 2007 na II. chirurgické klinice VFN a 1. LF UK v Praze
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Infekce av spojky k hemodialýze založené ePTFE interponátem. Léčba na základě zkušeností nebo podle nálezů moderních vyšetřovacích metod?
- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Hybridní výkony v léčbě torakoabdominálních výdutí typu IV, V
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Pedální bypass – desetileté zkušenosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



