-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Levostranné resekce pankreatu: indikace, chirurgická technika a komplikace
Distal Pancreatic Resections: Indications, Surgical Technique, and Complications
Introduction:
Distal pancreatic resections are relatively less frequent surgical procedures than duodenopancreatectomies. This is due to lower incidence and later onset of lesion symptoms in this part of the pancreas. The aim of our work was to evaluate retrospectively the results of distal pancreatic resections performed at the Department of Surgery, University Hospital in Hradec Králové from 1996 to 2008.Methods:
We retrospectively evaluated the indications, surgical procedure (including complications) and the postoperative course. All procedures were done through transverse laparotomy. The pancreas was transected sharply with a scalpel and the resection line was oversewn. Staplers were not used. All the patients were given Sandostatin postoperatively.Results:
We performed 51 distal pancreatic resections at our department from 1996 to 2008, 40 of which were distal pancreatic resections with splenectomy (78%). We performed 149 duodenopancreatectomies in the samé time period. Benign lesions or borderline lesions (chronic pancreatitis, benign tumours, borderline tumours) were found in 67% of the surgical specimens. Malignant tumours were found in 33%, most of which were adenocarcinoma. Severe pancreatic fistula developed in two patients (3.9%). Two reoperations (3.9%) were necessary due to postoperative complications. Postoperative mortality was nil.Conclusion:
We assume that our technique resulted in a relatively low morbidity and zero mortality. However, we used this technique in all cases, and therefore cannot compare it to other techniques.Key words:
pancreas – distal pancreatic resection – pancreatic fistula
Autoři: F. Čečka; B. Jon; A. Ferko; Z. Šubrt *
Působiště autorů: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské fakulty UK v Hradci Králové přednosta kliniky: doc. MUDr. A. Ferko, CSc. ; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví, Univerzita Obrany Brno vedoucí katedry: doc. MUDr. L. Klein, CSc. *
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 7, s. 364-367.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Úvod:
Levostranné resekce pankreatu jsou relativně méně časté operační výkony než duodenopankreatektomie, a to kvůli nižší incidenci a pozdějšímu objevení symptomů v této části žlázy. Cílem naší práce bylo retrospektivně zhodnotit výsledky levostranných resekcí pankreatu provedených na Chirurgické klinice v Hradci Králové v letech 1996 až 2008.Metoda:
V naší práci jsme retrospektivně hodnotili indikace k výkonu, průběh operačního výkonu včetně jeho komplikací a pooperační průběh. Všechny operace jsme prováděli z laparotomie, pankreas jsme přerušovali ostře skalpelem, resekční linie byla ošetřována opichy, staplery jsme nepoužívali. Všem nemocným byl pooperačně podáván Sandostatin.Výsledky:
Za uvedené období jsme na našem pracovišti provedli 51 levostranných resekcí pankreatu, z toho u 40 nemocných (78 %) se splenektomií. Za stejné období jsme provedli 149 duodenopankreatektomií. V 67 % resekátů levostranných pankreatektomií jsme nalezli benigní nebo nízce maligní onemocnění (chronická pankreatitida, benigní tumory, nízce maligní tumory), v 33 % maligní, z nich byl nejčastější adenokarcinom pankreatu. Závažná pankreatická píštěl se vyskytla u dvou nemocných (3,9 %). Dva nemocné (3,9 %) se závažnějšími komplikacemi jsme museli reoperovat. Třicetidenní pooperační letalita byla nulová.Závěr:
Domníváme se, že uvedený postup vedl k relativně nízké frekvenci pooperačních komplikací a nulové letalitě. Nicméně tento postup jsme používali výhradně, a proto jej nemůžeme porovnat s ostatními postupy.Klíčová slova:
pankreas – levostranná resekce pankreatu – pankreatická píštělÚVOD
Navzdory technickému pokroku a koncentraci resekcí pankreatu do specializovaných center, které snížily letalitu těchto výkonů pod 5 %, morbidita zůstává stále vysoká. Hlavní příčinou pooperační morbidity je pankreatická píštěl, taje příčinou dalších komplikací jako například intraabdominální absces, sepse, rozvrat vnitřního prostředí, malabsorbce, krvácení nebo porucha hojení operační rány. Pankreatická píštěl výrazně prodlužuje hospitalizaci a zvyšuje náklady na léčbu [1]. Za nejvýznamnější rizikový faktor vzniku pankreatické píštěle u levostranné resekce pankreatu (LR) se považuje chirurgická technika uzávěru pahýlu pankreatu.
Cílem naší práce bylo zhodnotit naše výsledky levostranné resekce pankreatu a porovnat naši techniku ošetření pahýlu pankreatu s technikami jiných autorů.
MATERIÁL A METODA
Retrospektivně jsme hodnotili soubor nemocných, u kterých byla na Chirurgické klinice FN Hradec Králové provedena levostranná resekce pankreatu v letech 1996 až 2008. Sběr dat byl prováděn studiem dokumentace a vlastní kontrolou klinického stavu pacientů. Všechny operace byly prováděny klasickou otevřenou technikou z obloukovitého řezu v nadbřišku. Po vypreparování prostoru mezi krčkem pankreatu a horní mezenterickou žilou byl pankreas přerušován ostře skalpelem. Pokud byl identifikován ductus Wirsungi, byl selektivně přešit křížovým stehem. Dále bylo pouzdro pankreatu přešito několika křížovými stehy. Staplery jsme k přerušení pankreatu nepoužívali. Splenektomie byla provedena ve všech případech maligního onemocnění pankreatu. Slezina byla zachována u benigních procesů podle anatomických poměrů a technických podmínek při operaci. Všechny operace prováděl jeden chirurg, spoluautor publikace. Všichni pacienti po operaci dostávali Sandostatin (Octreotid, Novartis, Praha, Česká republika) 3 až 5 dní a antibiotickou profylaxi podle doporučení antibiotického centra.
Sledovali jsme třicetidenní pooperační letalitu. Pooperační komplikace jsme hodnotili podle Dinda [2]. Pankreatickou píštěl jsme definovali jako sekreci z drénu s koncentrací amyláz minimálně 3x převyšující koncentraci amyláz v séru po 3. pooperačním dni s alterací klinického stavu pacienta. Dále jsme hodnotili operační čas, dobu pobytu na JIP a délku hospitalizace. Zvláště jsme zaznamenávali pooperační stavy vyžadující reoperace.
VÝSLEDKY
Za dané období jsme na Chirurgické klinice FN Hradec Králové provedli 51 levostranných resekcí pankreatu. Pro srovnání jsme za stejné období provedli 149 duodenopankreatektomií. V našem souboru převažovaly ženy, kterých bylo 30 (58,8 %), mužů bylo operováno 21 (41,2 %). Průměrný věk pacientů byl 55,5 let (rozmezí 16 až 79 let). Levostranná resekce pankreatu se splenektomií byla provedena ve 40 případech (79 %), slezina byla zachována v 11 případech (21 %). Ve všech případech, kdy byla zachována slezina, se jednalo o benigní onemocnění pankreatu.
Operační čas byl v průměru 158 minut (rozmezí 90 až 280 minut). U levostranných resekcí se splenektomií byl průměrný operační čas 157 minut, bez splenektomie 167 minut, statisticky nevýznamný rozdíl. Závažné pooperační komplikace (III.–V. stupeň podle Dinda) jsme zaznamenali u 5 nemocných (9,8 %). Závažnou pankreatickou píštěl jsme zaznamenali u 2 nemocných (3,9 %). Časné reoperace pro pooperační komplikace jsme provedli u dvou nemocných (3,9 %). V jednom případě se u nemocného rozvinula akutní pooperační pankreatitida, 19. pooperační den byl revidován, provedena laváž břišní dutiny a drenáž. Další pooperační průběh byl již bez komplikací a pacient byl propuštěn do domácího ošetřování 34. den po resekci. U druhé nemocné jsme provedli operační revizi 10. pooperační den pro celkové horšení stavu a nejasný nález na zobrazovacích metodách (sonografie, CT). Při operaci nebyla nalezena příčina zhoršení stavu. Dalším vyšetřováním jsme zjistili, že příčinou byla zřejmě plicní embolizace, pacientka byla dále léčena konzervativně a do domácího ošetřování propuštěna 93. den po resekci.
Třicetidenní pooperační letalita byla nulová. Délka hospitalizace byla v průměru 15 dní (rozmezí 8 až 93 dní, medián 12 dní). Pobyt na JIP byl v průměru 3,4 dne (rozmezí 1–15 dní, medián 3 dny).
V histologických nálezech z resekátů převažovala benigní onemocnění, nálezy jsou shrnuty v tabulce 1. Benigní a nízce maligní nádory zahrnovaly cystadenom v 5 případech, solidní pseudopapilární tumor pankreatu ve 3 případech, serózní mikrocystický adenom ve 2 případech a intraduktální papilární mucinózní nádor též ve 2 případech. Do ostatních histologických nálezů byl zařazen GIST, sarkom a lymfom po jednom případě. Ve dvou případech jsme provedli reresekci pro karcinom v pahýlu pankreatu. V obou případech se jednalo o pacienty, kteří dříve podstoupili duodenopankreatektomii pro adenokarcinom hlavy pankreatu. U obou byla nyní provedena levostranná resekce pankreatu se splenektomií. V jednom případě byla reoperace provedena za 6 let a 5 měsíců a ve druhém případě za 8 let a 3 měsíce po původní operaci.
Tab. 1. Histologické nálezy v resekátech Tab. 1. Histological findings in the specimen 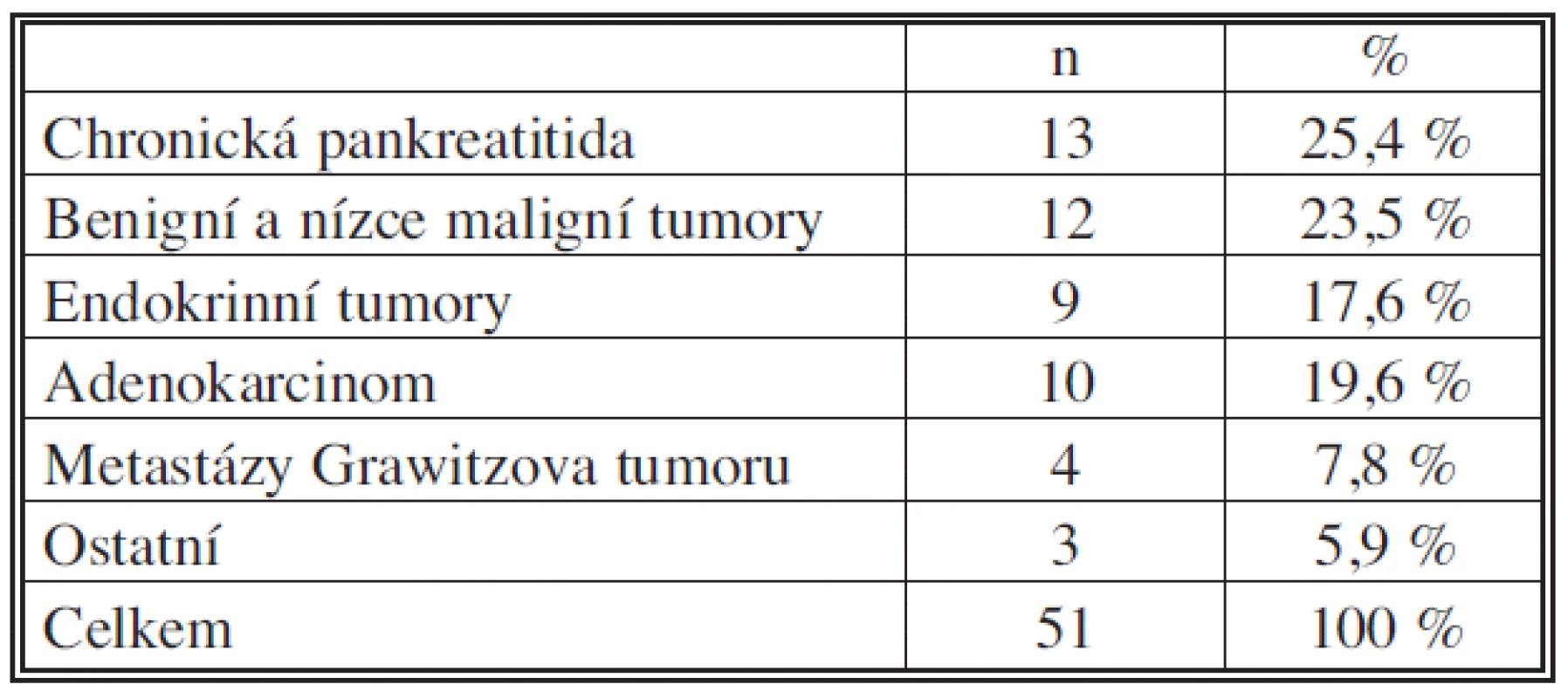
DISKUSE
Pro léze v těle a kaudě pankreatu je metodou volby levostranná resekce pankreatu. Tento výkon znamená odstranění části slinivky břišní nalevo od horní mezenterické žíly. Levostrannou resekci pankreatu poprvé provedl Billroth v roce 1884. Chirurgickou techniku podrobně popsal Finney v roce 1910 [3]. Další práci publikoval Mayo v roce 1913 [4]. V roce 1934 popsal Gordon-Taylor úspěšnou resekci nádoru v levé části slinivky s dlouhodobě příznivým výsledkem a tím povzbudil další chirurgy k resekcím nádorů v této lokalizaci [5]. Nicméně brzy byly resekce pankreatu spojovány s vysokou morbiditou i letalitou, která vedla některé autory k názoru, že by se tyto operace neměly provádět. V těchto dobách dosahovala letalita až 50 %. Hlavní indikací k LR v těchto dobách byla traumata, protože možnosti diagnostiky nádorů v těle a krčku pankreatu byly značně omezené. Proto také byly resekce pankreatu poměrně málo častý výkon až do většího rozšíření zobrazovacích metod (CT, ultrasonografie). V současné době se levostranné resekce široce provádí na celém světě. Stále však jsou méně časté než duodenopankreatektomie a to kvůli nižší incidenci a pozdějšímu objevení symptomů u nádorů v této části žlázy [6].
Dosud největší soubory LR publikovala skupina z Heidelbergu [7] a z Baltimoru [8]. Kleeff shrnul výsledky LR u 302 pacientů za 12 let, Lillemoe publikoval výsledky u 235 pacientů za 4 roky. Sestavy s podobným počtem pacientů jako náš soubor publikovali například Fahy et al. 51 pacientů za 5 let [9] a Lorenz et al. 46 pacientů za 5 let [10].
Podle literatury se operační časy pohybovaly od 200 minut [7] do 258 minut [8], byly delší než v našem souboru. Naší snahou bylo zkrátit operační čas co nejvíce ve snaze snížit operační trauma pacienta a tím snížit morbiditu. Nevýhodou krátkého operačního času může být nedokonalé provedení lymfadenektomie u maligních lézí pankreatu.
Doba hospitalizace se pohybovala v průměru od 10 dní [7, 8] do 19 dní [10], 15 dní v našem souboru. Z toho vyplývá, že délka hospitalizace je významně kratší na pracovištích s vyšší frekvencí výkonů.
Pooperační morbidita je v literatuře udávána ve značném rozmezí od 21 % [6] do 52 % [10] při obdobné letalitě. To je jistě dáno značnými rozdíly v definici komplikací a nestejnými kritérii při zařazení nemocných do různých kategorií s pooperačními komplikacemi. My jsme v našem souboru použili klasifikaci podle Dinda a hodnotili jsme pouze závažnější pooperační komplikace, III. až V. stupeň [6]. Tyto závažné komplikace jsme zaznamenali u 5 nemocných (9,8 %). Pooperační třicetidenní letalita v našem souboru byla nulová. V souborech jiných autorů je taktéž udávána nulová [7, 10] nebo kolem 1 % [8, 6]. U LR je třicetidenní pooperační letalita zpravidla nižší než u duodenopankreatektomie. Frekvence pankreatické píštěle po LR je v literatuře udávána v širokém rozmezí od 0 % [11, 12] až po 60,9 % [13], což není překvapivé, protože v literatuře lze najít 26 různých definic pankreatické píštěle [14]. V našem souboru jsme závažnou pankreatickou píštěl zaznamenali u 2 nemocných (3,9 %).
Jedním z nejzávažnějších faktorů pro vznik pankreatické píštěle u LR je chirurgická technika uzávěru pahýlu pankreatu [7]. Nejčastějšími dvěmi metodami je ruční přešití pahýlu pankreatu a přerušení pankreatu staplerem. Bylo publikováno několik prací porovnávajících tyto dva způsoby.
Takeuchi udává snížení frekvence píštěle při použití stapleru ve srovnání s ručním přešitím pahýlu pankreatu na souboru 33 pacientů [15]. Stejného závěru dosáhl Fahy, který popsal ruční přešití pahýlu pankreatu jako rizikový faktor pro vznik píštěle na souboru 51 pacientů [9]. Opačný výsledek publikoval Sheehan, který zjistil, že ruční přešití je výhodnější než použití stapleru u 85 pacientů (frekvence vzniku píštěle 25 % u stapleru versus 14 % u ručního přešití) [16]. Žádný rozdíl u těchto dvou technik neukázal Bilimoria na souboru 126 pacientů, frekvence pankreatické píštěle 20 % u stapleru versus 22 % při ručním přešití [17]. Dosud největší studie byla publikována německými autory [7]. Kleeff et al. publikovali sérii 302 pacientů za období 12 let operovaných klasicky. Autoři udávají, že jako výhodnější technika se ukazuje ruční přešití Wirsungova vývodu, pokud je identifikován, a ruční přešití pouzdra pankreatu. Tento způsob se jeví jako výhodnější než přerušení pankreatu staplerem (stapler 15,9 % pankreatických píštělí versus přešití 9,3 % pankreatických píštělí). Souhrnnou studii a meta-analýzu publikovali Knaebel et al. Do meta-analýzy zahrnuli 1 randomizovanou klinickou studii a 5 observačních kohortních studií, celkem 479 pacientů. Autoři neprokázali nižší frekvenci pankreatických píštělí ani u jedné z těchto metod [18]. Kromě těchto dvou nejčastějších technik byly popsány i jiné, méně časté techniky, které měly vést ke snížení frekvence pankreatické píštěle. Jednou z dalších navrhovaných metod k uzávěru pahýly pankreatu je pankreatikojejunoanastomóza [11, 19]. Adam udává lepší výsledky u pankreatikojejunoanastomózy na souboru 41 pacientů [19] a Shankar neshledal rozdíly v obou srovnávaných technikách na souboru 113 pacientů [11]. Issekutz použil k zajištění pahýlu pankreatu serózu první kličky jejuna [20]. V randomizované studii na 50 pacientech zjistil, že tato technika je výhodnější než ruční přešití pahýlu pankreatu (frekvence pankreatické píštěle 8,7 % vs. 33 %). Mezi další popisované techniky patří použití prolaminu k okluzi pankreatického vývodu [12], speciální sendvičová technika s aplikací fibrinového lepidla před adaptací pouzdra pankreatu [21] nebo použití ultrazvukového disektoru CUSA k přerušení pankreatu při porovnání s ostrým přerušením skalpelem [22]. Tyto méně časté techniky se neujaly v širším měřítku. Další diskutovanou otázkou při LR je zachování sleziny. Už od prvního popisu LR na konci 19. století byla tato operace vždy spojována se splenektomií. Nicméně se objevily názory proti odstranění zdravé sleziny [23]. Slezina byla zachovávána spolu s lienálními cévami, což snižovalo radikalitu výkonu při LR pro maligní onemocnění. Až v roce 1988 popsal Warshaw techniku LR s resekcí lienálních cév a zachováním sleziny, která je vyživována přes krátké gastrické tepny [24]. V našem souboru při předoperačním podezření na maligní proces pankreatu byla slezina odstraňována vždy. Při benigní afekci těla a kaudy pankreatu byla slezina zachována, pokud to operační nález dovoloval.
V našem souboru jsme ve všech případech operovali klasicky, laparoskopický přístup jsme nepoužívali. Ve všech případech jsme pankreas přerušovali v krčku ostře. Pokud jsme identifikovali Wirsungův vývod, přešili jsme ho křížovým stehem. Dále jsme pahýl pankreatu ošetřili křížovými stehy. Staplery jsme nepoužívali, jejich benefit nebyl jednoznačně prokázán [7]. Všem pacientům jsme podávali Sandostatin 3x 0,1 mg po 3–5 dní po operaci. Meta-analýza autorů Alghamdi et al. prokázala, že podávání octreotidu má význam po resekcích pankreatu a významně snižuje frekvenci pankreatické píštěle [25], ačkoliv jiní autoři jsou skeptičtí [26].
ZÁVĚR
Domníváme se, že uvedený postup (klasický přístup, ostré přerušení pankreatu a ruční přešití pahýlu, podávání sandostatinu) vedl k relativně nízké frekvenci pooperačních komplikací a nulové letalitě. Nicméně tento postup jsme používali výhradně, a proto jej nemůžeme porovnat s ostatními postupy.
MUDr. Filip Čečka
Věkošská 415
503 41 Hradec Králové
e-mail: filip.cecka@seznam.cz
Zdroje
1. Rodriguez, J. R., Germes, S. S., Pandharipande, P. V., Gazelle, G. S., Thayer, S. P., Warshaw, A.L., Fernandez-del Castilo, C. Implications and cost of pancreatic leak following distal pancreatic resection. Arch. Surg., 2006; 141 : 361–366.
2. Dindo, D., Demartines, D., Clavien, P. A. Classification of surgical complications. A new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann. Surg., 2004; 240 : 205–213.
3. Finney, J. M. T. Resection of the pancreas. Report of a case. Transactions of the American Surgical Associates, 1910; 28 : 315–330.
4. Mayo, W. J. The surgery of the pancreas. Ann. Surg., 1913; 58 : 145–150.
5. Gordon-Taylor, G. The radical surgery of cancer of the pancreas. Ann. Surg., 1934; 100 : 206–214.
6. Balcom, J. H. T., Rattner, D. W., Warshaw, A. L., Chang, Y., Fernandez-del Castillo, C. Ten-year experience with 733 pancreatic resections: changing indications, older patients, and decreasing length of hospitalization. Arch. Surg., 2001; 136 : 391–398.
7. Kleeff, J., Diener, M. K., Zaggen, K., Hinz, U., Wagner, M., Bachmann, J., Zehetner, J., Müller, M. W., Friess, H., Büchler, M. W. Distal pancreatectomy. Risk factors for surgical failure in 302 consecutive cases. Ann. Surg., 2007; 245 : 573–582.
8. Lillemoe, K. D., Kaushal, S., Cameron, J. L., Sohn, T. A., Pitt, H. A., Yeo, C. J. Distal pancreatectomy: indications and outcomes in 235 patients. Ann. Surg., 1999; 229 : 693–698.
9. Fahy, B. N., Frey, C. F., Ho, H. S., Beckett, L., Bold, R. J. Morbidity, mortality, and technical factors of distal pancreatectomy. Am. J. Surg., 2002; 183 : 237–241.
10. Lorenz, U., Maier, M., Steger, U., Topfer, C, Thiede, A., Timm, S. Analysis of closure of the pancreatic remnant after distal pancreatic resection. HPB, 2007; 9 : 302–307.
11. Shankar, S., Theis, B., Russel, R. C. Management of the stump of the pancreas after distal pancreatic resection. Br. J. Surg., 1990; 77 : 541–544.
12. Konishi, T., Hiraishi, M., Kubota, K., Bandai, Y., Makuuchi, M., Idezuki, Y. Segmental occlusion of the pancreatic duet with prolamine to prevent fistula formation after distal pancreatectomy. Ann. Surg., 1995; 221 : 165–170.
13. Kajiyama, Y., Tsurumaru, M., Udagawa, H., Tsutsumi, K., Kinoshita, Y., Akiyama, H. Quick and simple distal pancreatectomy using the GIA stapler: report of 35 cases. Br. J. Surg., 1996; 83 : 1711.
14. Bassi C, Butturini, G., Molinari, E., Mascetta, G., Salvia, R., Falconi, M., Gumbs, A., Pederzolli, P. Pancreatic fistula rate after pancreatic resection: the importance of definitions. Dig. Surg., 2004; 21 : 54–59.
15. Takeuchi, K., Tsuzuki, Y., Ando, T., Sekihara, M., Hara, T., Kori, T., Nakajima, H., Kuwano, H. Distal pancreatectomy: is staple closure beneficial? ANZ J. Surg., 2003; 73 : 922–925.
16. Sheehan, M. K., Beck, K., Creech, S., Pickelman, J., Aranha, G. V. Distal pancreatectomy: does the method of closure influence fistula formation? Am. Surg., 2002; 68 : 264–267.
17. Bilimoria, M. M., Cormier, J. N., Mun, Y., Lee, J. E., Ewans, D. B., Pisters, P. W. Pancreatic leak after left pancreatectomy is reduced following main pancreatic duet ligation. Br. J. Surg., 2003; 90 : 190–196.
18. Knaebel, H. P., Diener, M. K., Wente, M.N., Büchler, M. W. Seiler, C. M. Systematic review and meta-analysis of technique for closure of the pancreatic remnant after distal pancreatectomy. Br. J. Surg., 2005; 92 : 539–546.
19. Adam, U., Makowiec, F., Riediger, H. Distal pancreatic resection – indications, techniques and complications. Zentralbl. Chir., 2001; 126 : 908–912.
20. Issekutz, A., Belagyi, T., Romics, L., Olah, A. A novel technique for the closure of the pancreatic remnant using jejunal serosa following distal pancreatectomy. Magy. Seb., 2006; 59 : 117–121.
21. Ohwada, S., Ogawa, T., Tanahashi, Y., Nakamura, S., Takeyoshi, I., Ohya, T., Ikeya, T., Kawashima, K., Kawashima, Y., Morishita, Y. Fibrin glue sandwich prevents pancreatic fistula following distal pancreatectomy. World J. Surg., 1998; 22 : 494–498.
22. Suzuki, Y., Fujimo, Y., Tanioka, Y., Hori, Y., Ueda, T., Takeyama, Y., Tominaga, M., Ku, Y., Yamamoto, Y.M., Kuroda, Y. Randomized clinical trial of ultrasonic dissector or conventional division in distal pancreatectomy for non-fibrotic pancreas. Br. J. Surg., 1999; 86 : 608–611.
23. Govil, S., Imrie, C. W. Value of splenic preservation during distal pancreatectomy for chronic pancreatitis. Br. J. Surg., 1999; 86 : 895–898.
24. Warshaw, A. L. Conservation of the spleen with distal pancreatectomy. Arch. Surg., 1988; 123 : 550–553.
25. Alghamdi, A. A., Jawas, A. M., Hart, R. S. Use of octreotide for the prevention of pancreatic fistula after elective pancreatic surgery: a systematic review and meta-analysis. Can. J. Surg., 2007; 50 : 459–466.
26. Kollmar, O., Moussavian, M. R., Richter, S., de Roi, P., Maurer, C. A., Schilling, M. K. Prophylactic octreotide and delayed gastric emptying after pancreaticoduodenectomy: results of a prospective randomized double-blinded placebo-controlled trial. Eur. J. Surg. Oncol., 2008; 34 : 868–875.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2009 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Jaké jsou současné úkoly intenzivní péče v chirurgii?
- Infekce náhrad abdominální aorty
- Perioperační metabolická péče u diabetického pacienta – doporučení
- Antibiotická profylaxe v urologii
- Levostranné resekce pankreatu: indikace, chirurgická technika a komplikace
- Experimentální terapie nádoru pomocí intratumorózní aplikace dendritických buněk
- Minimalizace krevních ztrát v jaterní chirurgii
- Úloha klasickej chirurgie pri liečbe náhlych príhod brušných u onkologických pacientov
- Nekrotizující infekční komplikace u syndromu diabetické nohy a jejich řešení
- Moderní radioterapie v komplexní léčbě sarkomů měkkých tkání a kostí u dospělých – aktuální přehled a vlastní zkušenosti
- Komplikace IPOM plastiky – naše zkušenosti
- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Nutriční intervence v chirurgii
- The Occurrence of Gallbladder Carcinoma in Yemeni Patients Undergoing Cholecystectomy in Two Hospitals
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace IPOM plastiky – naše zkušenosti
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Antibiotická profylaxe v urologii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



