-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Perioperační metabolická péče u diabetického pacienta – doporučení
Perioperative Metabolic Care in a Patient with Diabetes – Recommendations
Diabetes mellitus has become the main metabolic disorder. Correct treatment of a diabetic patient during the perioperative period is essential, in order to improve the treatment outcomes. A diabetic patient must be throroughly assessed prior to his procedure and must be postoperatively observed for any signs of cardiovascular complications and wound healing disorders. The author present diagnostic criteria, recommendations for perioperative management, as well as therapeutic measures in hyperglycemia in non - diabetic patients in critical conditions following serious surgical procedures or trauma.
Key words:
diabetes mellitus – classification – perioperative procedure – hyperglycemia – critical patient
Autoři: I. Vyhnánková
Působiště autorů: Diabetologická ambulance II. interní kliniky, FTN, Praha
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 7, s. 353-356.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Diabetes mellitus se stává hlavním metabolickým onemocněním. Správné léčení u diabetika v perioperačním období je kruciální pro zlepšení výsledku léčby. Diabetický nemocný musí být před operací pečlivě posouzen a pooperačně zajištěn pro riziko kardiovaskulárních komplikací a poruchy hojení. Jsou uvedena diagnostická kritéria, doporučení pro perioperační postup i léčebná opatření u hyperglykemie nediabetických nemocných v kritickém stavu po závažných operacích nebo traumatu.
Klíčová slova:
diabetes mellitus – klasifikace – perioperační postup – hypeglykemie – kritický nemocnýÚVOD
Vzhledem k narůstajícímu počtu metabolických onemocnění, kam patří i diabetes mellitus, je problematika těchto onemocnění častá a aktuální u chirurgických pacientů. Velký počet metabolických odchylek se projeví až v období chirurgické léčby [1, 2]. Časné rozpoznání metabolické poruchy, adekvátní diagnostické zhodnocení a striktní perioperační kontrola jsou nezbytnými postupy k zajištění úspěšnosti chirurgické intervence u postižených nemocných.
Diabetes mellitus s největší prevalencí u nás i ve světě se stává hlavním metabolickým onemocněním [1, 2, 3]. Diabetici během operačního výkonu, rozsáhlého traumatického poškození či jiného akutního stavu, jsou ohrožení vzrůstajícím rizikem komplikací. Především infekčními komplikacemi, špatným hojením ran, ischemickými komplikacemi, delší hospitalizací [1, 2, 4, 5]. Diabetici mají velké procento nediagnostikovaných aterosklerotických kardiovaskulárních onemocněních. Proto u nemocného s diabetem musí být pečlivé posouzení kardiovaskulárního rizika, včetně mikro a makroangiopatických diabetických komplikací [1, 2, 5]. S tím souvisí nárůst trombotických cévních komplikací s prokoagulačním efektem tranzientní hyperglykemie. I u nediabetických pacientů výskyt hyperglykemie během akutních kritických stavů koreluje s nepříznivými výsledky léčby při akutních chirurgických onemocněních [1, 6, 7, 8]. Hyperglykemie perioperačně, může být spojena s vyšším výskytem hluboké infekce chirurgického místa, s neurologickými a cévními komplikacemi v pooperačním období, stejně tak i s delším pobytem na jednotce intenzivní péče [1, 7, 8, 9]. Je proto nezbytná kontrola všech metabolických parametrů u nemocných přijatých na chirurgickou jednotku intenzivní péče.
DIAGNÓZA A KLASIFIKACE DIABETES MELLITUS
Je důležité vědět o jaký typ diabetes mellitus (DM) se jedná, jak dlouho se diabetik s onemocněním DM léčí, jak je kompenzován, zda je diabetik léčen perorální antidiabetickou léčbou či inzulinovou léčbou [1, 2]. Nemocný s DM by měl vědět, zda má patologický nález na očním pozadí, z toho lze usuzovat na mikroangiopatické poškození. Podle Světové zdravotnické organizace (WHO –World Health Organization) a Americké diabetické asociace (ADA – American Diabetes Association) jsou definovány 4 hlavní kategorie DM [1].
- DM 1. typu, imunitně nebo idiopaticky podmíněný;
- DM 2. typu daný genetickou predispozicí pro inzulinovou rezistenci a inzulinovou deficienci;
- Ostatní typy DM – při onemocnění exokrinního pankreatu, při endokrinopatiích, při akromegalii;
- Gestační DM.
Dále DM způsobený chemikáliemi, léky při steroidní léčbě, po infekcích, genetickými defekty beta-buněk, genetickými defekty funkce inzulinu a vzácné formy při imunitní poruše.
K diagnostickým kritériím mimo klasické klinické projevy – polyurie, polydipsie, hubnutí, únava – patří vyšetření glykemie ve venózní plazmě během dne bez vazby na jídlo s výsledkem 11,1 mmol/l a více a ranní glykemie 7 mmol/l a více (po 8 hodinách lačnění). Tyto nálezy by měly být konzultovány s lékařem – diabetologem k definitivnímu diagnostickému závěru [1, 2].
PERIOPERAČNÍ METABOLICKÁ KONTROLA U DIABETIKA
Perioperační metabolická kontrola u diabetika je odlišná, zda se jedná o nemocného s cukrovkou závislou na podání inzulinu – DM 1. typu, DM 2. typu s inzulinopenií či inzulinovou rezistencí, DM pankreatogenní – po pankreatektomii, při chronické pankreatitidě, DM -LADA (latent autoimunite diabetes of the adults) nebo o diabetika léčeného perorální antidiabetickou medikací (PAD) [1, 2, 3, 4].
Diabetes mellitus neléčený inzulinem
- Diabetik kompenzovaný dietou nevyžaduje žádnou zvláštní léčbu, pokud má hodnoty glykemie, iontů a další laboratorní výsledky v normě [1, 2, 3, 4]. Inzulin, infuzní léčba jsou indikovány jen v případě změny laboratorních hodnot, pokud hodnota glykemie je více než 15 mmol/l.
- Diabetik léčený perorální antidiabetickou medikací [1, 2, 3] vysadí léky v den operace, kdy je zastaven příjem potravy. Při používání dlouhodobě působících anti - diabetik, derivátů sulfonylurey – glibenklamid (Mamonil) je nutné vysadit antidiabetikum 48 hodin před operací. Metformin (Glucophage, Siofor) by měl být po operací podán až za 48–72 hodin pro možnou perioperační alteraci renální funkce. Po menším operačním výkonu, kdy pacient s DM bude moci brzo po revizi zahájit perorální příjem potravy a tekutin nejsou nutné další terapeutická opatření, pokud jsou laboratorní výsledky (včetně glykemie) v normě.
- Po operačním výkonu je nezbytné provést kontrolu glykemie glukometrem každé 2 hodiny.
Při změně hodnoty glykemie je indikováno podání infuze glukózy a inzulinu.
Diabetes mellitus léčený inzulinem
V den operace se diabetikovi neaplikuje inzulin [1, 2, 3]. Operační výkon by měl být podle možností proveden co nejdříve v ranních hodinách. Před operací je doporučeno zahájit současné podání glukózy a infuze krátkodobého inzulinu, každá infuze je podána odděleně kanylou. Ke glukóze by mělo být přidané kalium, pokud nemá diabetik poškozené ledviny. Častá monitorace elektrolytů a acidobazické rovnováhy je důležitá během perioperačního období a to především u nemocných s DM 1. typu pro riziko vzniku ketoacidózy, která se může rozvinout u hyperglykemie mírného stupně [2, 3, 4]. Infuze se doporučuje podávat před, během a po operaci v celkové anestezii. Nemocní používající dlouhodobě účinný inzulin by měli být převedeni na krátkodobé inzuliny nebo by měli dostat dvě třetiny večerní dávky před operačním výkonem a polovinu ranní dávky před operací. Jinou možností je podání kombinované infuze glukóza-inzulin-kalium. Méně invazivní výkony v lokální nebo epidurální anestezii nevyžadují kontinuální intravenózní podání inzulinu [1, 2].
Návrh ordinace inzulinu:
Infuze 1000 ml 5% glukózy + 20 mmol KCl 7,45% rychlostí 100 ml/hod. (nebo 500 ml 5% glukóza + 10 ml KCl rychlostí 50 ml/hod.).
Krátkodobý inzulin (HMR, Actrapid, Humulin R, Insuman Rapid) 50 j do 50 ml 1/1 NaCl roztoku. Aplikace pomocí dávkovače s rychlostí podle výsledku hodnoty glykemie měřené po 1 až 2 hodinách (ml/h = j/h) (Tab. 1) [2]. Infuze je ukončena při obnově perorální diety. Při rozsáhlejších výkonech je doporučeno padávat infuzní roztok 10% glukózy + KCl 7,45% rychlostí 50 ml/hod. Hodnoty glykemie by měly být udržovány v rozmezí 6–9 mmol/l. Udržení této hodnoty glykemie je spojeno s nižším výskytem pooperačních komplikací [1, 2, 3]. Nižší hodnoty glykemie ohrožují nemocného vznikem hypoglykemie.
Tab. 1. Doporučení pro aplikaci krátkodobého inzulinu u nemocného s diabetes mellitus léčeného inzulinem (krátkodobý inzulin 50 j. do 50 ml 1/1 NaCl) Tab. 1. Recommendations for a short-term insulin administration in an insulin- depenwdent patient with diabetes mellitus (short- term insulin 50 units in 50 ml 1/1 NaCl) 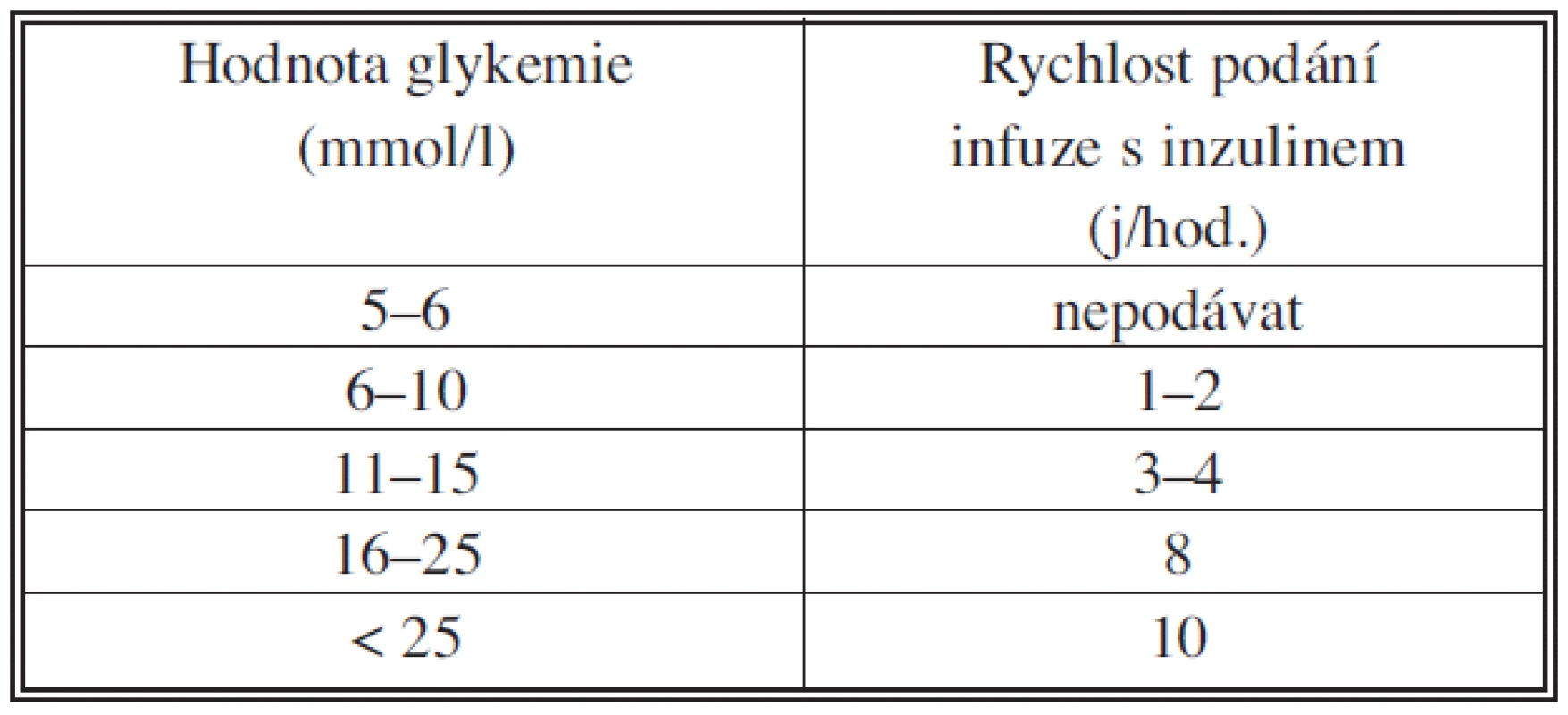
POSTUP U DIABETIKA PŘED NEODKLADNOU OPERACÍ
Řada nemocných s DM , kteří vyžadují akutní operaci mají metabolickou dysbalanci někdy až z rozvojem diabetické ketoacidózy [1, 2, 4, 10]. První prioritou je změření hodnoty glykemie, acidobazické rovnováhy, elektrolytů a stavu hydratace (Tab. 2) s korekcí poruch před výkonem [4]. Tento postup je zvláště kritický při zjištění acidózy a abnormalit hladiny kalia. Chirurgický výkon by měl být odložen, je-li to možné, k stabilizaci metabolické poruchy.
Tab. 2. Postup u akutní operace nemocného s diabetes mellitus Tab 2. Urgent surgery procedure in a diabetic patient 
HYPERGLYKEMIE U NEDIABETICKÝCH PACIENTŮ
Akutní kritické stavy či závažný chirurgický stres může být spouštěčem vzrůstající hodnoty koncentrace glukózy v plazmě vedoucí ke stresové hyperglykemii [1, 3, 6, 7, 9]. Ta se vyskytuje na oddělení intenzivní péče chirurgických oborů až u 75 % přijatých nemocných. Řada recentních studií prokázala souvislost vyšší glykemie nad fyziologickou hodnotu (nad 5,5 mmol/l) s nárůstem morbidity a letality u nemocných [6, 7, 8 , 9, 11]. Na vzniku stresové hyperglykemie se podílí řada faktorů. Aktivace hypotalamo-pituitární-adrenalinové osy, vzrůstající hladiny cirkulujícího adrenalinu, noradrenalinu, glukagonu a růstového hormonu se spuštěním jaterní glykogenolýzy, glukoneogenézy, zvýšení hodnoty glykemie v plazmě. Hladina inzulinu klesá účinkem inhibičního efektu interleukinu-1 (IL-1) a tumor nekrotizujícího faktoru-alfa (TNF-alfa). Oba IL-1 a TNF-alfa, také interleukin-6 (IL-6) indukují rozvoj periferní inzulinové rezistence. Kombinace výše uvedených metabolických změn, relativní inzulinové deficience, dále iatrogenních faktorů jako je podání kortikoidů, roztoků glukózy a parenterální výživy se dohromady podílí na změnách hladiny glukózy v plazmě nad fyziologické rozmezí. Mnoho dlouhodobých klinických studií demonstruje souvislost mezi hladinou glukózy v krvi a rozvojem zánětlivých komplikací, orgánových dysfunkcí nebo selháním a rizikem zvýšení letality na oddělení intenzivní péče. Od roku 2001 uvádějí některé randomizované kontrolované srovnávací studie [2, 7, 9, 12, 13, 14, 15, 16] u chirurgických nemocných na oddělení intenzivní péče při srovnání skupiny nemocných se striktní kontrolu hladiny glukózy v plazmě s obnovou fyziologické hodnoty nižší letalitu a to i u nemocných bez přítomnosti diabetu. Intravenózní inzulinová léčba bez nebo v kombinaci s infuzí glukózy a kalia zlepšila klinické výsledky u nemocných po srdečních operacích. Chybí dostatečná data k stanovení účinku nitrožilní inzulinové léčby na léčebný výsledek u ostatní populace včetně nemocných s cévní mozkovou příhodou, s ostatními velkými operacemi a u popálených. Nikdy však nebylo prokázáno, jak hodnota glykemie působí, zda jako mediátor nebo jako marker přítomnosti závažných protiregulačních reakcí. Při časté kontrole glykemie je riziko iatrogenní hypoglykemie malé. Přes tyto velmi působivé výsledky klinických studií, přesná hladina glukózy je směřována k pokračování v diskusi, protože ne všechny výsledky studií prokázaly rozdíly ve výsledku léčby mezi nemocnými, u kterých byla udržována fyziologická hladina glukózy s těmi, s mírným zvýšením glykemie [17]. Mimo to, trvá zájem o potencionálním riziku iatrogenní hypo - glykemie u nemocných v intenzivní péči méně zkušeným ošetřujícím personálem. Role inzulinové terapie u chirurgických nemocných v intenzivní péči zůstává nejasná. Intenzivní inzulinová léčba nemusí být spojena se zlepšením v počtu přežití u těchto nemocných, a naopak je zde riziko zvýšeného výskytu hypoglykemie. Recentní studie [17] u řady akutních stavů prokázala naopak horší výsledky u normoglykemie. Randomizovaná studie NICE-SUGAR (Normoglycaemie in Intensive Care Evaluation – Survival using Glucose Algorithm Regulation – vyhodnocení normoglykemie v intenzivní péči – přežití při použití algoritmu regulace glukózy) prokázala na velkém souboru nemocných (6140) hospitalizovaných na jednotce intenzivní péče, že intenzivní regulace glykemie (koncentrace glukózy v krvi v rozmezí 4,5–6,0 mmol/l nebo 8,0–10,0 mmol/l) zvyšuje 90denní letalitu (27,5 % vs. 24,9 %, p = 0,02). Ve skupině nemocných s intenzivní kontrolou glykemie se vyskytovalo více pacientů s těžkou hypoglykemií (6,8 % vs. 0,5 %, p < 0,01). V obou skupinách bylo přibližně 37 % nemocných, kteří byli přijati na oddělení intenzivní péči po operaci. Přes uvedené výsledky a i nedostatky této studie je však nezbytné pokračovat u nemocných v optimalizaci léčby glykemie s prevencí vzniku hyper - a hypoglykemie. Další standardizace intenzivní inzulinové léčby zlepší účinnost a bezpečnost kontroly glykemie u kritických nemocných, rezultující ve zlepšení výsledků léčby [2, 17].
ZÁVĚR
Předoperační vyšetření u nemocných s diabetes mellitus zahrnuje pečlivý „screening“ především asymptomatického DM a jeho možných cévních komplikacích (kardiovaskulární, renální, oční). Častá monitorace hodnoty glykemie je důležitá minimálně týden před plánovanou operací s potřebnou úpravou dávky inzulinu, pokud je indikována. Orální antidiabetika a dlouhodobá analoga inzulinu jsou obvykle vysazena před operací, ačkoliv novější dlouhodobě účinná analoga inzulinu – (glargin, detemir) mohou být aplikována k bazálnímu krytí potřeby inzulinu během operačního období. Obvyklý režim subkutánní aplikace inzulinu pro perioperační kontrolu glykemie je méně vhodnou metodou, protože je spojen s nespolehlivou absorpcí vedoucí k proměnlivé hodnotě kontroly glykemie. Intravenózní podání inzulinu je spojeno s lépe předvídatelným vstřebáním inzulinu a schopností rychle titrovat podání inzulinu podle aktuální hodnoty glykemie. Důležitou součástí monitorace je i stanovení hladiny elektrolytů v plasmě a stavu acidobazické rovnováhy zvláště u nemocných před akutní operací, kde je vysoké riziko metabolických změn včetně ketoacidózy. Význam inzulinové léčby u kriticky nemocných s hyperglykemií přes rozdílné výsledky klinických studií znamená v současné době zachovat optimalizaci léčby glykemie s pohledu prevence vzniku extrémní hyperglykemie a jejich nepříznivých následků.
MUDr. Ivana Vyhnánková
II. interní klinika FTN
Vídeňská 800
142 00 Praha 4-Krč
e-mail: ivana.vyhnankova@ seznam.cz
Zdroje
1. Turina, M., Christ-Crain, M., Polk, H. C. Jr. Impact of diabetes mellitus and metabolic disorders. Surg. Clin. N. Am., 2005, 85: s. 1153–1161.
2. Hattersley, A., Saddler, J. Endokrinní a metabolická onemocnění. In: Nicholls, A., Wilson, I. Perioperační medicína. Galén, Praha, 2006: s. 150–159.
3. Coursin, D. B., Connery, L. E., Ketzler, J. T. Perioeprative diabetic and hyperglycemic management issues. Crit. Care Med., 2004, 32 (4 Suppl): s. 116–125.
4. Marks, J. B. Perioperative management of diabetes. Am. Fam. Physician., 2003, 67: s. 93–100.
5. Ghirlanda, G., Mancini, L. Current perioperative treatment of patiens with type 1 and type 2 diabetes. Clin. Pediatr. Med. Surg., 2007, 24: s. 365–382.
6. Kanji, S., Singh, A., Tierney, M., Meggison, H., McIntery, L., Hebert, P. C. Standardization of intravenous insulin therapy improves the efficiency and safety of blood glucose control in critically ill adults. Intensive Care Med., 2004, 30: s. 804–810.
7. Gale, S. C., Sicoutris, C., Reilly, P. M., Schwab, C. W., Gracias, V. H. Poor glycemic control is associated with increased mortality in critically ill trauma patients. Am. Surg., 2007, 73: s. 454–460.
8. Finney, S. J., Zekveld, C., Elia, A., Evans, T. W. Glucose control and mortality in critically ill patients. JAMA, 2003, 290: s. 2041–2047.
9. Arabi, Y. M., Dabbagh, O. C., Tamim, H. H., Al-Shimemeri, A. A., Memish, Z. A., Haddad, S. H., Syed, S. J., Giridhar, H. R., Rishu, A. H., Al-Daker, M. O., Kahoul, S. H., Britts, R. J., Sakkijha, M. H. Intensive versus conventional insulin therapy: a rndomized controlled trial in medical and surgical critically ill patients. Crit. Care Med., 2008, 36: s. 3190–3197.
10. Wang, H., Deng, L. L., Li, H. B., Wang, J. H., Jiang, X. Y., Chen, X. Y., Wang, M. Y. Peri-operative management of fracture in patients with diabetes mellitus. Zhonghua Wai Ke Za Zhi, 2003, 41: s. 837–841.
11. Schmeltz, L. R., DeSantis, A. J., Thiyagarajan, V., Schmidt, K., O‘Shea-Mahler, E., Johnson, D., Henske, J., McCarthy, P. M., Gleason, T. G., McGee, E. C., Molitch, M. E. Reduction of surgical mortality and morbidity in diabetic patients undergoing cardiac surgery with combined intravenous and subcutaneous insulin glucose management strategy. Diabetes Care, 2007, 30: s. 823–828.
12. van den Berghe, G. H. Role of intravenous insulin therapy in critically ill patients. Endocr. Pract., 2004, 10, Suppl. 2: s. 17–20.
13. Shine, T. S., Uchikado, M., Crawford, C. C., Murray, M. J. Importance of perioperative blood glucose in cardiac surgical patients. Asian Cardiovasc. Thorac. Ann., 2007, 15: s. 534–538.
14. Hafidh, S. A., Reuter, M. D., Chassels, L. J., Aradhyula, S., Butto, S. S., Albert, M. A. Effect of intravenous insulin therapy on clinical outcomes in critically ill patients. Am. J. Med. Sci., 2007, 333: s. 354–361.
15. McMullin, J., Brozek, J., McDonald, E., Clarke, F., Jaeschke, R., Heels-Ansdell, D., Leppert, R., Foss, A., Cook, D. Lowering of glucose in critical care: a randomized pilot trail. J. Crit. Care, 2007, 22: s. 112–118.
16. Chant, C., Wilson, G., Friedrich, J. O. Validation of an insulin normogram for intensive glucose control in critically ill patients. Pharmacotherapy, 2005, 25: s. 352–359.
17. The NICE-SUGAR study investigators. Intensive versus conventional glucose control incritically ill patients. N. Engl. J. Med., 2009, 360: s. 1283–1297.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2009 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Jaké jsou současné úkoly intenzivní péče v chirurgii?
- Infekce náhrad abdominální aorty
- Perioperační metabolická péče u diabetického pacienta – doporučení
- Antibiotická profylaxe v urologii
- Levostranné resekce pankreatu: indikace, chirurgická technika a komplikace
- Experimentální terapie nádoru pomocí intratumorózní aplikace dendritických buněk
- Minimalizace krevních ztrát v jaterní chirurgii
- Úloha klasickej chirurgie pri liečbe náhlych príhod brušných u onkologických pacientov
- Nekrotizující infekční komplikace u syndromu diabetické nohy a jejich řešení
- Moderní radioterapie v komplexní léčbě sarkomů měkkých tkání a kostí u dospělých – aktuální přehled a vlastní zkušenosti
- Komplikace IPOM plastiky – naše zkušenosti
- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Nutriční intervence v chirurgii
- The Occurrence of Gallbladder Carcinoma in Yemeni Patients Undergoing Cholecystectomy in Two Hospitals
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace IPOM plastiky – naše zkušenosti
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Antibiotická profylaxe v urologii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



