Liečba trombotických komplikácií chirurgických infrainguinálnych revaskularizačných výkonov
Treatment of Thrombotic Complications of Surgical Infrainguinal Revascularizations
Aim:
Authors in the work analyse the patients hospitalized with thrombosis of the surgical infrainguinal reconstruction. They evaluate the causes of reconstructions occlusions, therapeutic options in the treatment and their experiences with treatment of these patients.
Method:
It is the retrospective analysis of the patients hospitalized during years 2001–2006 at the Department of Vascular Surgery of the Teaching Hospital J. A. Reimana in Prešov with thrombosis of the surgical infrainguinal reconstruction. During the study period 723 surgical infrainguinal revascularization procedures were performed. The basic therapeutic approach in the care of these patients is anticoagulation and digital subtraction angiography, then they decide between percutaneous endovascular treatment, surgical thrombectomy, reoperation with implantation of the new reconstruction or conservative treatment. In the phase of irreversible ischemia high amputation is indicated.
Results:
Thrombosis of the reconstruction was occured in 109 subjects (15.8%). Prothesis was thrombosed in 71 subjects (65.14%), vein in 38 subjects (34.86%). Percutaneous endovascular treatment was indicated in 3 subjects (2.8%), surgical thrombectomy with correction of the stenosis in 23 subjects (21.1%), reoperation with implantation of the new reconstruction in 53 subjects (48.6%), conservative approach in 21 subjects (19.3%), high amputation in 9 subjects (8.2%). The secondary patency after 12 months according to the life table method analysis after percutaneous endovascular treatment was 75%, after surgical thrombectomy of the graft with correction of stenosis 37% and after reoperation with implantation of the new reconstruction 72%.
Conclusion:
Authors believe that the best treatment in the care of the patients with thrombosis of the surgical infrainguinal reconstruction and critical limb ischemia is implantation of the new secondary reconstruction with autologous vein.
Key words:
infrainguinal bypass – graft occlusion – risk factors for graft occlusion
Autoři:
P. Šeliga 1; J. Vaško 1; P. Kováč 1; M. Šimko 2
Působiště autorů:
Oddelenie cievnej chirurgie FNsP Prešov, Slovenská republika, primár: MUDr. J. Vaško
1; Oddelenie rádiodiagnostiky FNsP Prešov, Slovenská republika, primár: MUDr. M. Šimko
2
Vyšlo v časopise:
Rozhl. Chir., 2008, roč. 87, č. 5, s. 268-273.
Kategorie:
Monotematický speciál - Původní práce
Souhrn
Cieľ:
Autori v práci analyzujú pacientov hospitalizovaných s trombotizáciou chirurgickej infrainguinálnej rekonštrukcie. Hodnotia príčiny vzniku uzáverov rekonštrukcií, terapeutické možnosti ďalšieho postupu liečby a vlastné skúsenosti pracoviska s liečbou týchto pacientov.
Metóda:
Retrospektívna analýza pacientov hospitalizovaných v rokoch 2001–2006 na Oddelení cievnej chirurgie FNsP J. A. Reimana s uzáverom chirurgickej infrainguinálnej rekonštrukcie. V sledovanom období bolo vykonaných 723 chirurgických infrainguinálnych revaskularizačných výkonov. Základným terapeutickým postupom u pacientov s uzáverom chirurgickej infrainguinálnej rekonštrukcie je antikoagulačná liečba a vyšetrenie digitálnou subtrakčnou angiografiou, po ktorej prichádzala do úvahy perkutánna endovaskulárna liečba, chirurgická trombektómia, reoperácia s našitím novej rekonštrukcie alebo konzervatívny postup. V štádiu ireverzibilnej ischémie je indikovaná vysoká amputácia.
Výsledky:
Trombóza rekonštrukcie sa vyskytla v 109 prípadoch (15,8 %). V 71 prípadoch (65,14 %) bola trombózou postihnutá protéza, v 38 prípadoch (34,86 %) žila. Perkutánnu endovaskulárna liečba bola indikovaná v 3 prípadoch (2,8 %), chirurgickú trombektómiu štepu s korekciou stenóz v 23 prípadoch (21,1 %), reoperáciu s našitím novej rekonštrukcie v 53 prípadoch (48,6 %), konzervatívny postup v 21 prípadoch (19,3 %), vysokú amputáciu v 9 prípadoch (8,2 %). Sekundárna priechodnosť po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia bola po perkutánne endovaskulárnej liečbe 75 %, po chirurgickej trombektómii štepu s korekciou stenóz 37 % a po reoperácii s našitím novej rekonštrukcie 72 %.
Záver:
Autori považujú za najlepší spôsob liečby u pacientov s trombotizovanou infrainguinálnou rekonštrukciou a kritickou končatinovou ischémiou našitie novej sekundárnej rekonštrukcie s autológnou žilou.
Kľúčové slová:
infrainguinálny bypas – uzáver rekonštrukcie – rizikové faktory uzáveru rekonštrukcie
ÚVOD
Uzáver infrainguinálnej rekonštrukcie podľa časového vzťahu k primárnej operácii sa rozdeľuje na:
- bezprostredný uzáver (do 3. pooperačného dňa),
- včasný uzáver (do konca 1. pooperačného roka),
- neskorý uzáver (po uplynutí 1 roka) [9].
V liečbe bezprostredného uzáveru rekonštrukcie chirurgická liečba nemá inú alternatívu. Kvôli prevencii apozičnej trombózy odtokového segmentu musí byť táto revízia vykonaná okamžite. Ihneď po vzniku uzáveru je indikovaná antikoagulačná liečba. Revízia nie je indikovaná len v prípade, keď bol nález na tepnách už pri pôvodnej operácii na hranici operability. Revidujeme vždy zásadne najprv distálnu anastomózu, nad ktorou otvoríme rekonštrukciu, obnovíme prítok a snažíme sa zistiť a odstrániť príčinu uzáveru (náprava rotácie, nová anastomóza, posunutie distálnej anastomózy periférnejšie, fixácia endartéria). Ak je príčina uzáveru rekonštrukcie nejasná, musíme revidovať aj proximálnu anastomózu, prípadne celú rekonštrukciu. Bypas spravidla otvárame priečnou incíziou, ktorú možno uzavrieť jednoduchou primárnou sutúrou.
Neexistuje jediná jednoznačne správna metóda liečby včasného alebo neskorého uzáveru rekonštrukcie. V závislosti od trvania uzáveru a stupňa končatinovej ischémie prichádzajú do úvahy tieto liečebné možnosti:
- perkutánna endovaskulárna liečba (trombolýza s angioplastikou a/alebo stentom, eventuálne chirurgickou liečbou),
- chirurgická trombektómia štepu s korekciou stenóz,
- reoperácia s našitím novej rekonštrukcie,
- konzervatívny postup.
1. Perkutánna endovaskulárna liečba (trombolýza s angioplastikou a/alebo stentom, eventuálne chirurgickou liečbou)
Infúzia trombolytík do trombotizovaného štepu často obnoví priechodnosť rekonštrukcie a odstráni príznaky ischémie. Stenóza, ktorá spôsobila uzáver, môže byť vyriešená angioplastikou s eventuálnou implantáciou stentu. Hlavným problémom trombolytickej liečby uzáverov rekonštrukcií je neuspokojivá dlhodobá priechodnosť.
Trombolýzou vo všeobecnosti môžu byť liečení pacienti s trombotizáciou bypasu anamnesticky trvajúcou menej ako 14 dní a bez senzoricko-motorických porúch. Súčasne s podávaním trombolytika dostávajú heparín v kontinuálnej infúzii s udržiavaním APTT v rozmedzí 60–70 s. Kontrolná artériografia na zistenie progresie trombolýzy sa pri tom vykonanáva najmenej raz za 24 hodín. Trombolýza by nemala byť aplikovaná dlhšie ako 48 hodín.
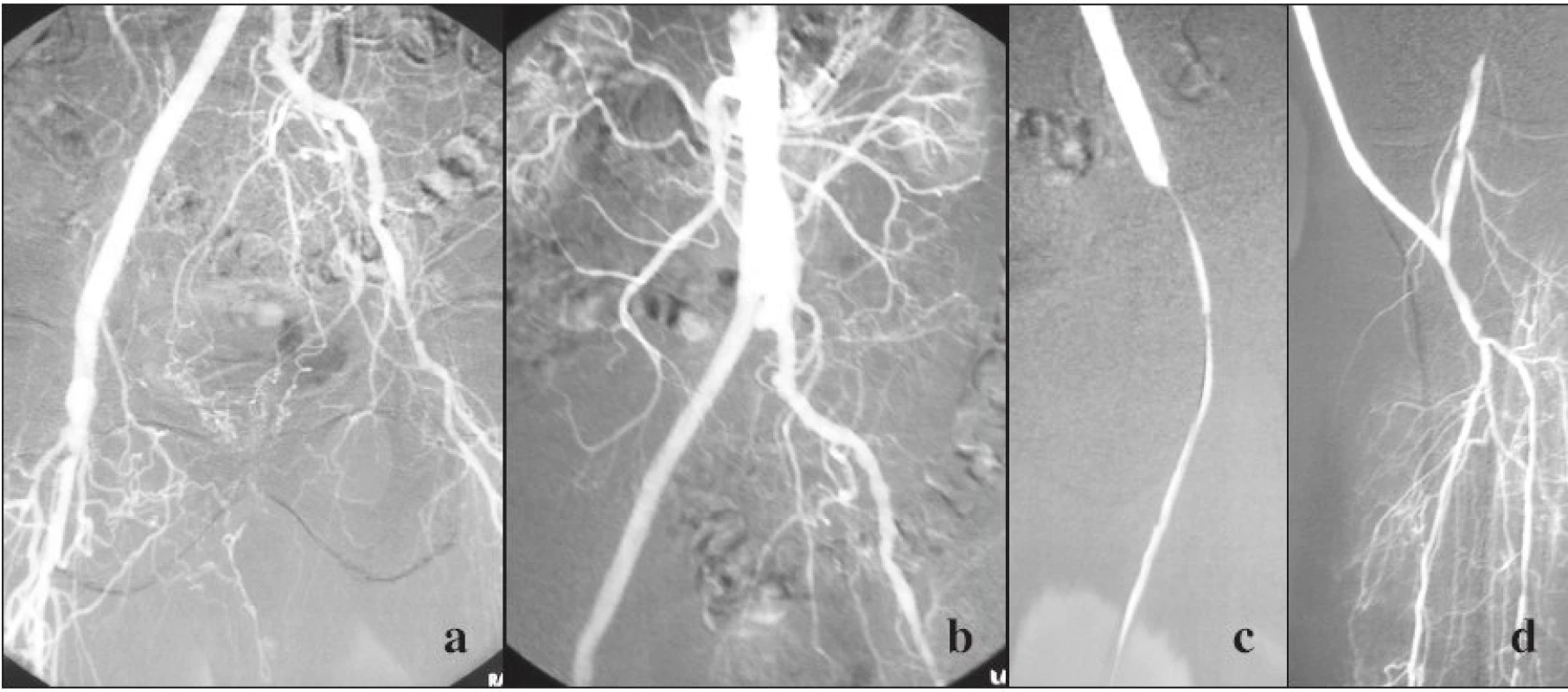
2. Chirurgická trombektómia štepu s korekciou stenóz
Efektívna trombektómia venózneho štepu Fogartyho balónikovým katétrom je náročná. Trombus pevne adheruje k stene žily, lúmen žily sa nepravidelne mení a trombektómia neodstráni stenózy, ktoré spôsobili trombotizáciu rekonštrukcie. Trombektómia protézy je oveľa jednoduchšia. Množstvo štúdii dokázalo, že trombektómia je zriedkavo dlhodobo úspešná. Jednoročná priechodnosť hodnotená metódou analýzy tabuliek dožitia sa udáva od 20–40 %. Dostupné informácie udávajú najlepšiu dlhodobú priechodnosť, záchranu končatiny a prežitie pacientov vykonaním elektívnej reoperácie s použitím nového venózneho štepu [2].
3. Reoperácia s našitím novej rekonštrukcie
Príznaky ischemickej kľudovej bolesti, absencia prietoku na krurálnych tepnách pri vyšetrení dopplerom a prítomnosť senzo-motorickej poruchy je indikáciou na urgentnú hospitalizáciu pacienta, kľud na lôžku a antikoagulačnú liečbu heparínom. Niektorí autori uprednostňujú DSA (digitálna subtrakčná angiografia) vyšetrenie 2–3 dni po akútnom uzávere štepu. DSA vyšetrenie, vykonané s týmto časovým oneskorením, s väčšou pravdepodobnosťou zobrazí tepnu vhodnú na našitie distálnej anastomózy bypasu [11]. Tieto reoperácie sú technicky náročné. Ďalším problémom je nedostatok autogénnych venóznych štepov. Reoperácia s našitím novej rekonštrukcie s použitím venózneho štepu má najlepšie dlhodobé výsledky [12].
4. Konzervatívny postup
Ischemické príznaky u pacientov s trombotizovanou rekonštrukciou sú najvýraznejšie v okamihu vzniku tohto uzáveru. Spontánne zmiernenie týchto symptómov môžeme očakávať u väčšiny pacientov. U pacientov s dobre kolateralizovaným uzáverom bypasu je možné zvoliť konzervatívny postup.
METÓDY
Urobili sme retrospektívnu analýzu pacientov hospitalizovaných na Oddelení cievnej chirurgie FNsP J. A. Reimana Prešov s uzáverom infrainguinálnej rekonštrukcie v období rokov 2001–2006.
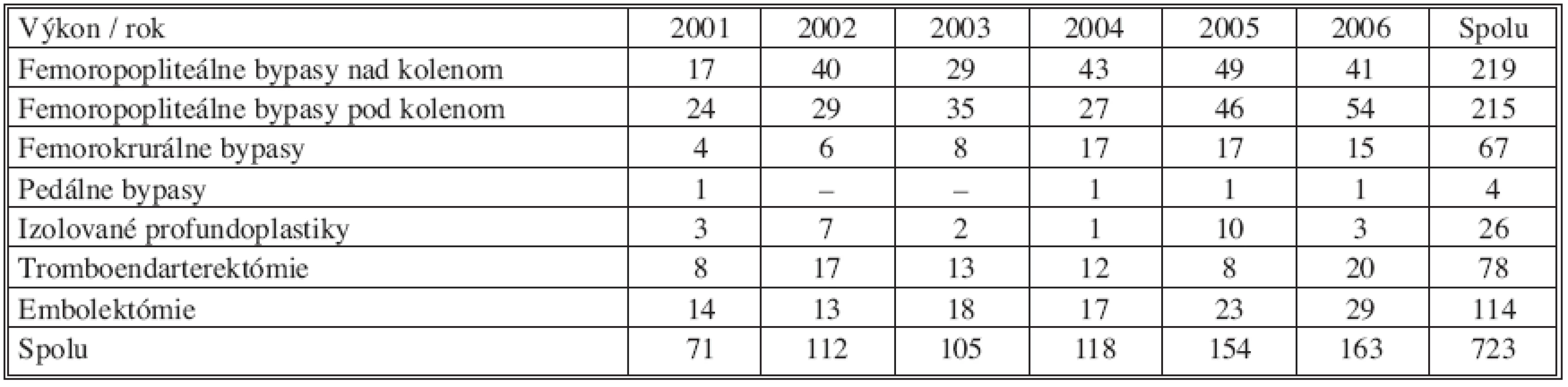
Na Oddelení cievnej chirurgie FNsP Prešov bolo v období od 1. 1. 2001 do 31. 12. 2006 vykonaných 723 chirurgických infrainguinálnych revaskularizácií (Tab.1).
Celkový počet 723 infrainguinálnych revaskularizácii bolo vykonaných u 647 pacientov, 401 mužov (62 %) a 246 žien (38 %). Vek pacientov bol v rozpätí 42–89 rokov (priemerný vek 65 rokov).
Tieto revaskularizačné výkony boli indikované pre klaudikácie v 159 prípadoch (22 %), kľudovú bolesť v 325 prípadoch (45 %), trofický defekt v 239 prípadoch (33 %).
V sledovanom súbore pacientov boli evidentné klasické rizikové faktory vzniku aterosklerózy (Tab. 2).

U pacientov s uzáverom infrainguinálnej rekonštrukcie sme štandardne indikovali antikoagulačnú liečbu a vykonali angiografické vyšetrenie.
Príčinu uzáveru rekonštrukcie sme zisťovali porovnaním artériografického nálezu pred operáciou s nálezom po uzávere. Podobne sme porovnávali operačný nález pri prvej operácii s nálezom pri reoperácii. Reoperácia pre uzáver rekonštrukcie bola vykonaná u pacientov so zistenou príčinou obštrukcie. Štandardne sme peroperačne používali antibiotickú profylaxiu, prvá dávka bola aplikovaná vždy pred úvodom do anestézie. Antibiotiká sme podávali 24 hodín po operačnom výkone [7].
Priechodnosť rekonštrukcií sme hodnotili pomocou analýzy tabuliek dožitia (life table analysis).
VÝSLEDKY
Primárna priechodnosť femoropopliteálnych rekonštrukcií nad kolenom po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia bola 81 %, záchrana končatiny 92 %. Po 24 mesiacoch bola primárna priechodnosť 75 %, záchrana končatiny 87 %. Protézu sme použili u 164 pacientov (75 %), reverznú vena saphena magna u 55 pacientov (25 %).
Primárna priechodnosť femoropopliteálnych rekonštrukcií pod kolenom po 12 mesiacoch, hodnotená metódou analýzy tabuliek dožitia, bola 76 %, záchrana končatiny 85 %. Po 24 mesiacoch bola primárna priechodnosť 71 %, záchrana končatiny 82 %. Reverznú vena saphena magna sme použili u 251 pacientov (87,8 %), in-situ vena saphena magna u 23 pacientov (8 %) a protézu u 12 pacientov (4,2 %).
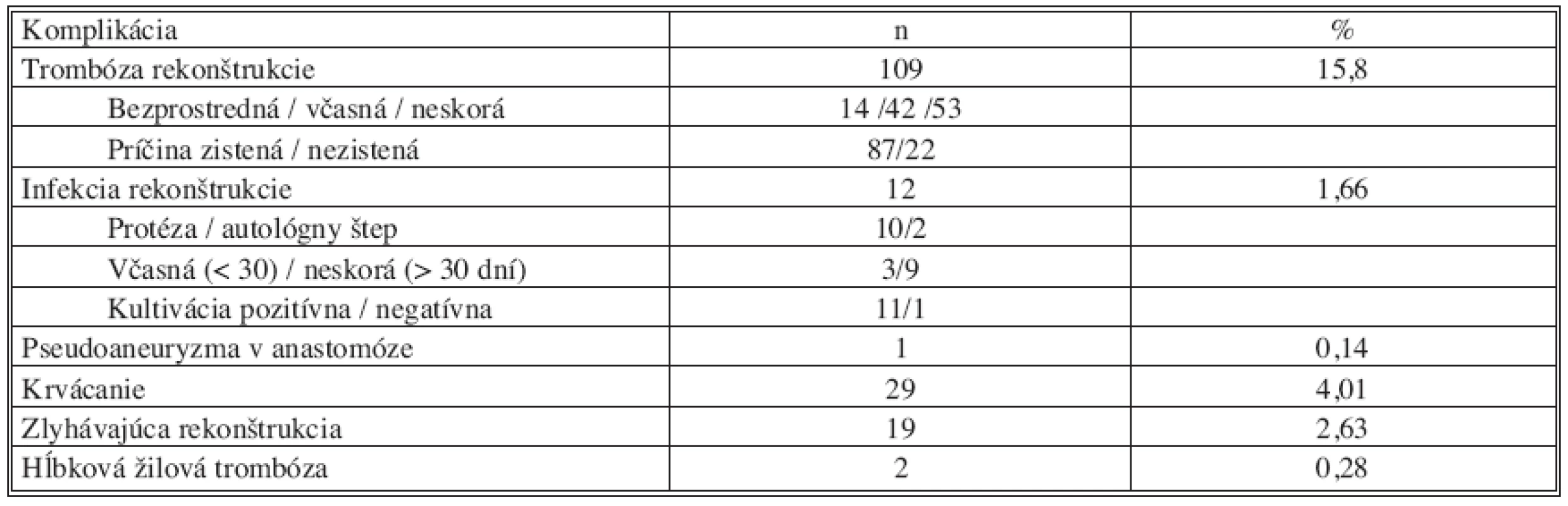
Z lokálnych cievnych komplikácií sa v sledovanom období vyskytla trombóza rekonštrukcie v 109 prípadoch (15,8 %), infekcia rekonštrukcie 12krát (1,66 %), pseudoaneuryzma v anastomóze u 1 chorého (0,14 %), krvácanie u 29 pacientov (4,01 %), zlyhávajúca rekonštrukcia v 19 prípadoch (2,63 %) a hĺbková žilová trombóza 2krát (0,28 %) (Tab. 3).
Bezprostredný uzáver rekonštrukcie sme v našom súbore pacientov zaznamenali v 14 prípadoch (1,94 %), včasný uzáver v 42 prípadoch (5,81 %), neskorý uzáver v 53 prípadoch (7,33 %).
V 69 prípadoch (63,3%) boli príčinou uzáveru infrainguinálnych rekonštrukcií stenózy a uzávery na odtokových tepnách, v 18 prípadoch (16,51 %) stenózy a uzávery na prítokových cievach. V prítokovom riečisku sa na včasných a neskorých trombózach podieľajú stenózy arteria iliaca externa a ich progresia. Pre tieto stenózy na prítokovom a odtokovom riečisku je charakteristické, že pri predoperačnom angiografickom vyšetrení nemajú vždy presvedčivý obraz. V 71 prípadoch (65,14 %) bola trombózou postihnutá protéza, v 38 prípadoch (34,86 %) žila.
U pacientov hospitalizovaných s uzáverom infrainguinálnej rekonštrukcie sme indikovali perkutánnu endovaskulárnu liečbu v 3 prípadoch (2,8 %), chirurgickú trombektómiu štepu s korekciou stenóz v 23 prípadoch (21,1 %), reoperáciu s našitím novej rekonštrukcie v 53 prípadoch (48,6 %), konzervatívny postup v 21 prípadoch (19,3 %), vysokú amputáciu v 9 prípadoch (8,2 %) (Tab. 4).

Sekundárna priechodnosť po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia bola po perkutánne endovaskulárnej liečbe 75 %, po chirurgickej trombektómii štepu s korekciou stenóz 37 % a po reoperácii s našitím novej rekonštrukcie 72 %.
DISKUSIA
Primárna a sekundárna priechodnosť rekonštrukcií v našom súbore hodnotená metódou analýzy tabuliek dožitia je porovnateľná s výsledkami zahraničných pracovísk. Dalman (2000) udáva primárnu priechodnosť infrainguinálnych rekonštrukcií nad kolenom po 12 mesiacoch pri použití autológnej žily v reverznej konfigurácii 84 %, po implantácii protézy 79 %. Pri infrainguinálnych revaskularizáciách pod kolenom pri použití autológnej žily v reverznej konfigurácii udáva primárnu priechodnosť po 12 mesiacoch 84 % [5]. V našom súbore bola primárna priechodnosť rekonštrukcií nad kolenom po 12 mesiacoch 81 %, pričom sme použili protézu u 164 pacientov (75 %) a reverznú vena saphena magna u 55 pacientov (25 %). Pri rekonštrukciách pod kolenom sme mali primárnu priechodnosť po 12 mesiacoch 76 %. Bezprostredná a dlhodobá priechodnosť infrainguinálnych rekonštrukcií je ovplyvnená predovšetkým kvalitou výtokového riečiska v dobe implantácie bypasu. U časti pacientov, u ktorých došlo po úspešnej rekonštrukcii k zhojeniu trofických defektov, zostáva končatina zachovaná aj napriek neskoršiemu uzáveru rekonštrukcie.
Technický výsledok implantovanej rekonštrukcie by mal byť objektívne potvrdený na operačnej sále. Pooperačné sledovanie rekonštrukcií duplexným ultrazvukovým vyšetrením s korekciou detekovaných lézií výrazne zlepšuje priechodnosť rekonštrukcií [5].
Sekundárne arteriálne rekonštrukcie po trombotizácii PTFE protéz môžeme rozdeliť do dvoch skupín. Do prvej patria výkony spojené s trombektómiou, revíziou a pokusom o záchranu pôvodnej protézy. Do druhej patria výkony, pri ktorých implantujeme nový bypas so žilou. Na našom pracovisku sa o ďalšom postupe po trombotizácii bypasu rozhodujeme po vykonaní DSA vyšetrenia. Príčina trombotizácie rekonštrukcie môže byť zistená angiograficky alebo peroperačne po odstránení trombotického materiálu. Progresia aterosklerózy je najčastejšou príčinou trombotizácie [2].
U pacientov s trombotizovanou infrainguinálnou rekonštrukciou a kritickou končatinovou ischémiou sa za najlepší spôsob liečby považuje našitie novej sekundárnej rekonštrukcie s autológnou žilou [3]. Tieto názory potvrdzujú aj naše výsledky liečby pacientov s uzáverom chirurgickej infrainguinálnej rekonštrukcie. Reoperáciu s našitím novej rekonštrukcie sme vykonali u 53 pacientov zo súboru 109 pacientov s uzáverom chirurgickej infrainguinálnej rekonštrukcie. Po tomto spôsobe liečby bola sekundárna priechodnosť po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia 72 %.
Trombektómia a trombolýza uzavretých rekonštrukcií sa považuje len za dočasné riešenie [3]. Napriek pomerne vysokému percentu iniciálnej úspešnosti trombolýzy, následné zlyhanie rekonštrukcie je skôr pravidlom ako výnimkou [8]. Trombolýza uzavretých protetických aj venóznych bypasov s následnou revíziou má dlhodobú, 1- až 3ročnú priechodnosť od 0 % do 37 % [3]. Taylor (2004) používa trombolýzu v liečbe uzáverov rekonštrukcií len v prípadoch, keď nie je možné vykonať ďalšiu rekonštrukciu, alebo u pacientov s dokázaným hyperkoagulačným stavom, ktorí boli v minulosti liečení pre trombotizáciu rekonštrukcie bez dokázanej stenózy. V našom súbore bola sekundárna priechodnosť po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia po aplikácii trombolytickej liečby 75 %, ale tento údaj považujeme za nesignifikantný pre malý počet pacientov liečených trombolýzou. Trombektómiu sme vykonali u 23 pacientov s uzáverom chirurgickej infrainguinálnej rekonštrukcie rekonštrukcie. Sekundárna priechodnosť u pacientov s trombektómiou po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia bola 37 %.
Príznaky kritickej končatinovej ischémie, femorokrurálna alebo femoropedálna rekonštrukcia a použitie nežilového materiálu na revaskularizačný výkon sú nezávislé rizikové faktory pre uzáver rekonštrukcie osobitne významné u žien [10].
Používanie heparínu alebo iných látok s antitrombotickým účinkom zvyšuje riziko krvácania v pooperačnom období. Pri infrainguinálnych revaskularizačných výkonoch je nebezpečný najmä vznik kompresívneho hematómu, ktorý môže spôsobiť uzáver rekonštrukcie. V našom súbore spôsobil kompresívny hematóm v 1 prípade bezprostredný uzáver rekonštrukcie.
V pooperačnom období podľa literárnych údajov nie je zhoda medzi autormi ohľadom indikácie antikoagulačnej, eventuálne antiagregačnej liečby. Na našom pracovisku po revaskularizačnom výkone odporúčame dlhodobo užívať antiagregačnú liečbu, ak nie je z kardiálnych alebo iných príčin indikovaná perorálna antikoagulačná liečba. Použitie perorálnych antikoagulancií zlepšuje priechodnosť rekonštrukcií za cenu zvýšeného počtu hemoragických komplikácií [4]. Vek pacienta nad 75 rokov, systolický krvný tlak nad 140 mm Hg a diabetes mellitus predstavujú rizikové faktory pre hemoragické komplikácie u pacientov s perorálnou antikoagulačnou liečbou [1].
ZÁVER
Uzáver infrainguinálnej rekonštrukcie môže byť klinicky asymptomatický, môže sa prejaviť skrátením klaudikačného intervalu, vznikom kritickej končatinovej ischémie alebo spôsobiť ireverzibilnú ischémiu. Jednoznačne najlepšie dlhodobé výsledky sa dosahujú našitím novej rekonštrukcie s autológnym žilovým materiálom, ktorý však nie je vždy k dispozícii. Rozborom príčin komplikácii a na základe skúsenosti s ich liečbou je možné znížiť výskyt komplikácií po infrainguinálnych revaskularizáciách. Dôležitá je prevencia, ktorá je založená na správnej indikácii rekonštrukcie, technicky dokonale vykonanej operácii a pooperačnom sledovaní pacienta. V pooperačnom období je dôležitá spolupráca pacienta, dodržiavanie absolútneho zákazu fajčenia, antisklerotického režimu a užívanie antiagregačnej alebo antikoagulačnej liečby.
MUDr. P. Šeliga
Októbrová 71
080 01 Prešov
Slovenská republika
e-mail: seliga@szm.sk
Zdroje
1. Ariesen, M. J., Tangelder, M. J. D., Lawson, J. A., Eikelboom, B. C., Grobbee, D. E., Algra, A. Risk of major haemorrhage in patients after infrainguinal venous bypass surgery: Therapeutic consequences? The Dutch BOA (Bypass Oral Anticoagulants or Aspirin) Study. Europen Journal of Vascular and Endovascular surgery, 2005, č. 30, s. 154–159.
2. Ascer, E., Collier, P., Gupta, S. K., Veith, F. J. Reoperation for polytetrafluoroethylene bypass failure: The importance of distal outflow site and operative technique in determining outcome. Journal of Vascular Surgery, 1987, č. 5, s. 298–310.
3. Belkin, M., Conte, M. S., Donaldson, M. C., Mannick, J. A., Whittemore, A. D. Preffered strategies for secondary infrainguinal bypass: Lessons learned from 300 consecutive reoperations. Journal of Vascular Surgery, 1995, č. 21, s. 282–295.
4. Boroňová, I., Bernasovský, I., Bernasovská, J. Detection of Philadelphia chromozome in patients with chronic myeloid leukemia from the Prešov region in Slovakia (1995–2004). International Journal of Human Genetics, 2007, č.7 (4), s. 297–301.
5. Dalman, R. L. Expected outcome: Early results, life table patency, limb salvage. In: Mills, J. L., et al.: Management of chronic lower limb ischemia. London: Arnold; 2000, s. 106–112.
6. Gibson, K. D., Caps, M. T., Gillen, D., Bergelin, R. O., Primozich, J., Strandness, D. E. Identification of factors predictive of lower extremity vein graft thrombosis. Journal of Vascular Surgery, 2001, č. 33, s. 24–31.
7. Mýtnik, M., Kyslan, K. Zásady úspešnej prevencie ranej infekcie v chirurgii. Slovenská chirurgia, 2004, č. 1, s. 26–28.
8. Nehler, M. R., Mueller, R. J., McLafferty, R. B., Johnson, S. P., Nussbaum, J. D., Mattos, M. A., Whitehill, T. A., Esler, A. L. Outcome of catheter-directed thrombolysis for lower extremity arterial bypass occlusion. Journal of Vascular Surgery, 2003, č. 37, s. 72–78.
9. Šefránek V., Hricák, V., Mazuch, J., Tomka, J., Záhorec, R. Ochorenia končatinových artérií a ich chirurgická liečba. Bratislava: SAP; 2001, 240 s. ISBN 80-88908-82-5.
10. Tangelder, M. J. D., Algra, A., Lawson, J. A., Eikelboom, B. C. Risk factors for occlusion of infrainguinal bypass grafts. European Journal of Vascular and Endovascular Surgery, 2000, č. 20, s. 118–124.
11. Taylor, L. M., Landry, G. J., Moneta, G. L. An approach to treatment of infrainguinal graft occlusions. In: Towne, J. B., Hollier, L. R., et al.: Complications in vascular surgery. New York: Marcel Dekker, Inc.; 2004, s. 355–364. ISBN 0-8247-4776-3.
12. Veith, F. J., Lipsitz, E. C., Gargiulo, N. J., Ascher, E. Secondary arterial reconstructions in the lower extremity. In: Rutherford, R. B. et al.: Vascular surgery. Philadelphia: Elsevier Saunders; 2005, s. 1181–1191.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicínaČlánek vyšel v časopise
Rozhledy v chirurgii

2008 Číslo 5
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Specifika v komunikaci s pacienty s ránou – laická doporučení
- MUDr. Lenka Klimešová: Multioborová vizita může být klíčem k efektivnější perioperační léčbě chronické bolesti
Nejčtenější v tomto čísle
- Syndróm AMS a jeho riešenia
- Primární retroperitoneální tumor – extraadrenální paragangliom – kazuistika
- Funkční změny kardioezofageální oblasti po laparoskopické fundoplikaci
- Elektivní videotorakoskopie jako prevence vzniku primárního spontánního pneumotoraxu – ano či ne?
