-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nádorové léze penisu a skróta dle WHO klasifikace 2022
Tumor lesions of penis and scrotum according to WHO classification 2022
Similarly to testicular tumors, key changes on penile and scrotal neoplasia were incorporated into WHO classification 2016. Therein, penile squamous cell carcinomas were divided into two groups based on the pathogenesis, namely HPV–associated and HPV–independent. This remains unchanged in WHO classification 2022. For those carcinomas where HPV status can not be determined, a category of squamous cell carcinoma NOS was added. Variants of squamous cell carcinoma, namely basaloid, papillary-basaloid, warty, warty-basaloid, clear cell and lymphoepithelioma-like carcinomas are not recognized as distinctive variants of HPV-associated group anymore. Similarly, squamous cell carcinoma, usual type, pseudohyperplastic, pseudoglandular, verrucous carcinoma, carcinoma cunniculatum, papillary, adenosquamous, sarcomatoid and mixed carcinoma are no more not recognized as distinctive variants of HPV–independent carcinomas. Instead, these variants are now called subtypes. Some previously distinct subtypes now belong to the morphological spectrum of other subtypes. Basaloid-papillary subtype belongs to basaloid squamous cell carcinoma and carcinoma cunniculatum is currently recognized as morphological variation of verrucous carcinoma. Pseudohyperplastic and mixed subtypes were removed from the classification. Adenosquamous carcinoma is currently termed adenosquamous and mucoepidermoid carcinoma and represents distinct entity.
Precursor lesions of squamous cell carcinoma underwent substantial modifications in the WHO classification 2016 as well, and remain unchanged in WHO classification 2022. Terminology for HPV – induced lesions have been unified to low grade squamous intraepithelial lesions (LSIL) and high grade squamous intraepithelial lesions (HSIL). This classification applies to the whole anogenital area, including penis, anus, perianal region, vulva, vagina and uterine cervix. LSIL is further divided to condyloma accuminatum and (penile) intraepithelial neoplasia grade 1 (PeIN1), HSIL is divided to PeIN2 and PeIN3. Penile HPV-independent precursor lesions are named differrentiated penile intraepitelial neoplasia (dPeIN) and are identical to analogous lesions on vulva.
Keywords:
Penis – scrotum – tumors of the penis – WHO classification 2022
Autoři: Květoslava Michalová 1,2
; Peter Beniač 3; Denisa Kacerovská 1,2
Působiště autorů: Šiklův ústav patologie, Lékařská fakulta Univerzity Karlovy v Plzni a Fakultní nemocnice Plzeň 1; Bioptická laboratoř s. r. o., Plzeň 2; Urologická klinika, Lékařská fakulta Univerzity Karlovy v Plzni a Fakultní nemocnice Plzeň 3
Vyšlo v časopise: Čes.-slov. Patol., 58, 2022, No. 4, p. 192-197
Kategorie: Přehledový článek
Souhrn
Obdobně jako u testikulárních tumorů se i u penilních a skrotálních neoplazií zásadní změny udály ve WHO klasifikaci 2016. V této klasifikaci bylo zavedeno členění dlaždicobuněčných karcinomů do dvou hlavních skupin, na HPV – asociované a HPV – independentní. To zůstává nezměněno ve WHO klasifikaci 2022. Navíc přibyla kategorie dlaždicobuněčné karcinomy NOS, pro případy, u nichž se nepodaří určit HPV status. Nová WHO klasifikace již samostatně nerozpoznává jednotlivé varianty dlaždicobuněčných karcinomů (bazaloidní, papilárně bazaloidní, bradavičnatý (warty), bradavičnatě-bazaloidní, světlobuněčný a lymphoepithelioma - like karcinom jako varianty HPV-asociovaných tumorů a dlaždicobuněčný karcinom obvyklého typu, pseudohyperplastický, pseudoglandulární, verukózní karcinom, carcinoma cunniculatum, papilární, adenoskvamózní, sarkomatoidní a smíšený karcinom jako varianty HPV – independentních karcinomů). Tyto morfologické varianty se nyní nazývají subtypy. Některé subtypy byly zařazeny do morfologického spektra jiných subtypů. Bazaloidně-papilární subtyp nyní patří do skupiny bazaloidního dlaždicobuněčného karcinomu, bradavičnatě-bazaloidní subtyp do skupiny bradavičnatého karcinomu a carcinoma cunniculatum se nyní uznává jako součást morfologického spektra verukózního karcinomu. Pseudohyperplastický a smíšený subtyp byl z klasifikace eliminován. Adenoskvamózní karcinom je nyní nazýván adenoskvamózní a mukoepidermoidní karcinom a je uznáván jako samostatná jednotka.
Rovněž prekurzorové dlaždicobuněčné léze prošly výraznými změnami ve WHO klasifikaci 2016 a v současné klasifikaci zůstávají nezměněny. Terminologie pro HPV-indukované léze byla unifikovaná na low grade skvamózní intraepiteliální léze (LSIL) a high grade skvamózní intraepiteliální léze (HSIL). Toto dělení platí pro HPV – indukované léze celé anogenitální oblasti, tj. penisu, anu, perianu, vulvy, vaginy a děložního cervixu. LSIL se dále subtypizuje na condyloma accuminatum a (penilní) intraepiteliální neoplazii 1. stupně (PeIN1), HSIL se dále dělí na PeIN2 a PeIN3. HPV–independentní prekurzorové léze se na penisu nazývají diferencované penilní intraepiteliální neoplazie (dPeIN) a jsou identické obdobným lézím na vulvě (dVIN).
Klíčová slova:
Penis – nádory penisu – skrotum – WHO klasifikace 2022
Maligní nádory penisu jsou velmi vzácné, tvoří asi 0,5% všech malignit u mužů. Mezi těmito jsou nejčastější dlaždicobuněčné karcinomy. Asi 30-50% dlaždicobuněčných penilních karcinomů je HPV–asociovaných, přičemž nejčastějším karcinogenním genotypem je HPV 16 (1). Převážná většina dlaždicobuněčných karcinomů je diagnostikována z hematoxylinu eosinu v kombinaci s imunohistochemickým vyšetřením exprese proteinu p16. Kritéria pro imunohistochemickou pozitivitu protilátky p16 musí být striktní. Za pozitivní se považuje pouze silná bloková cytoplazmatická a nukleární pozitivita. Skvrnitou, slabou či pouze cytoplazmatickou pozitivitu nelze považovat za diagnostickou pro HPV-indukované léze. Jedinou výjimku tvoří HPV-indukovaný bradavičnatý (warty) dlaždicobuněčný karcinom se specifickou p16 – pozitivitou na bazi nádorové léze a negativitou v superficiálních hyper - a parakeratotických partiích nádoru. V imunomorfologicky nejasných případech lze využít molekulárně genetických metod (standardní technikou je průkaz přítomnosti HPV pomocí PCR).
V reportu dlaždicobuněčného karcinomu penisu by měl být udán HPV status tumoru (HPV-asociovaný či HPV-independentní), doplněn o histologický subtyp tumoru (2).
Na rozdíl od dlaždicobuněčných karcinomů hlavy a krku, kde je HPV je určující pro prognózu pacienta, nebyl však prognostický význam HPV etiologie zatím u penilních dlaždicobuněčných karcinomů jednoznačně prokázán (3,4). Prognóza penilních karcinomů je dána v první řadě stadiem (stage) tumoru, dále histologickým subtypem tumoru, stupněm diferenciace (grade), přítomností/absencí lymfovaskulární invaze, perineurální propagace a dosahem maligních změn do linií chirurgického výkonu (2-4).
Vzhledem k minimální změnám ve WHO klasifikaci 2022 není následující text omezen na novinky, nýbrž stručně komentuje všechny jednotky zahrnuté do kategorie nádorů penisu a skróta.
BENIGNÍ A PREKURZOROVÉ DLAŽDICOBUNĚČNÉ LÉZE
Condyloma accuminatum
Je to běžná benigní léze známá též jako genitální bradavice. Vyskytuje se nejčastěji v zevní anogenitální oblasti, tj. na penisu, vulvě a perianálně. Na penisu je nejčastějsí na glandu. Často je vícečetná. Podkladem vzniku condyloma accuminatum je infekce HPV, zejména genotypy 6 a 11. Takové léze se nepovažují za preneoplastické, neprogredují do karcinomu (5). V menšině případů (vyskytují se zvláště v anální oblasti) však léze vzniká v souvislosti s high risk HPV genotypy 16 a 18, tyto léze mají kancerogenní potenciál (2,5-7). Histologicky je kondylom charakteristický svým exofytickým papilárním růstem (vzácně jsou léze ploché nebo invertovaně papilární), undulující jasnou hranicí mezi epitelem kondylomu a submukózou, akantoticky rozšířenou epidermis a koilocytárními atypiemi keratinocytů. Diagnóza se nejlépe stanoví na základě architektoniky léze. Cytologické charakteristiky nejsou vždy jasně vyjádřené, např. v případě starších lézí může být koilocytóza nenápadná nebo zcela chybět (5). Starší léze svou morfologií mohou připomínat seborrhoickou keratózu, včetně přítomnosti keratinových perel.
Rozlišení mezi condyloma accuminatum a LSIL (viz níže) nemá jasně vymezenou hranici, všeobecně se za condyloma accuminatum považují blandní, exofytické papilární proliferace dlaždicobuněčného epitelu s virálním cytopatickým efektem (koilocytózou) vyskytující se charakteristicky na zevních genitáliích a perianálně. LSIL je plochá léze typicky vnitřního genitálu.
HPV–asociovaná penilní intraepiteliální neoplazie (PeIN)
Jedná se o typ prekurzorové léze dlaždicobuněčného karcinomu dříve nazývané též Queyratova erytroplazie, Bowenova dermatóza, bowenoidní papulóza či obrovský kondylom Buschke-Löwenstein. Je lépe se těmto pojmům vyhnout a používat jednotný termín HPV - asociovaný PeIN (LSIL, HSIL) (5,8). Tato léze se nejčastěji vyskytuje na glandu ve formě nebolestivých plochých erodujících erytematózních ložisek obvykle s dobře znatelnými okraji. Některé projevy se klinicky mohou jevit jako pigmentované léze (9). Multicentricita a multifokalita je častým jevem. Rizikovými faktory jsou absence cirkumcize, fimóza, nedostatečná hygiena či HPV indukovaná léze jinde v anogenitální oblasti (10). Je zde vysoké riziko postižení sexuálních partnerů, ti by měli být následně vyšetřeni. HPV–asociovaný PeIN je typicky multifokální, „skip“ léze, není proto nutné reportovat dosah do chirurgické linie excize.
LSIL (PeIN1) je plochá, na penisu vzácná léze s histopatologickými vlastnostmi obdobnými s lézemi známými z děložního cervixu. Jde o grade 1 lézi. Je častější na vnitřních genitáliích.
HSIL je v typickém případě (bazaloidní – nediferencovaný typ PeIN) rovněž analogický HPV–asociovaným in situ lézím (HSIL) děložního čípku, vulvy či anu (Obr. 1) (11). Ve vzácných případech však mohou bazaloidní typ růstu vykazovat i HPV–independentní prekurzorové léze (12,13). Mezi další, méně častý pattern růstu patří bradavičnatý (kondylomatózní), který se častěji vyskytuje na keratinizující epidermis. HSIL se obdobným způsobem jako cervikální léze dále dělí na grade 2 (PeIN2) a grade 3 (PeIN3). Imunohistochemicky je charakterizuje bloková pozitivita s p16, diagnózu lze ve sporných případech potvrdit HPV genotypizací metodou PCR (průkaz high risk HPV). Imunohistochemické barvení s protilátkou p53 vykazuje normální pattern exprese. HPV–asociovaný PeIN může přecházet do invazivního karcinomu, který morfologicky odpovídá subtypům HPV - asociovaných dlaždicobuněčných karcinomů.
Obr. 1. HSIL je v typickém případě identický HPV–asociovaným in situ lézím děložního čípku, vulvy či anu. Buňky povrchového epitelu vykazují ztrátu stratifikace, nukleární atypie, zvýšený nukleocytoplazmatický poměr a mitotickou aktivitu (včetně atypických mitóz). Tyto změny se v případě PeIN3 vyskytují v celé tloušťce epitelu (A). Diagnózu HPV-indukované léze potvrzuje silná bloková cytoplazmatická a nukleární pozitivita s protilátkou p16 (B). 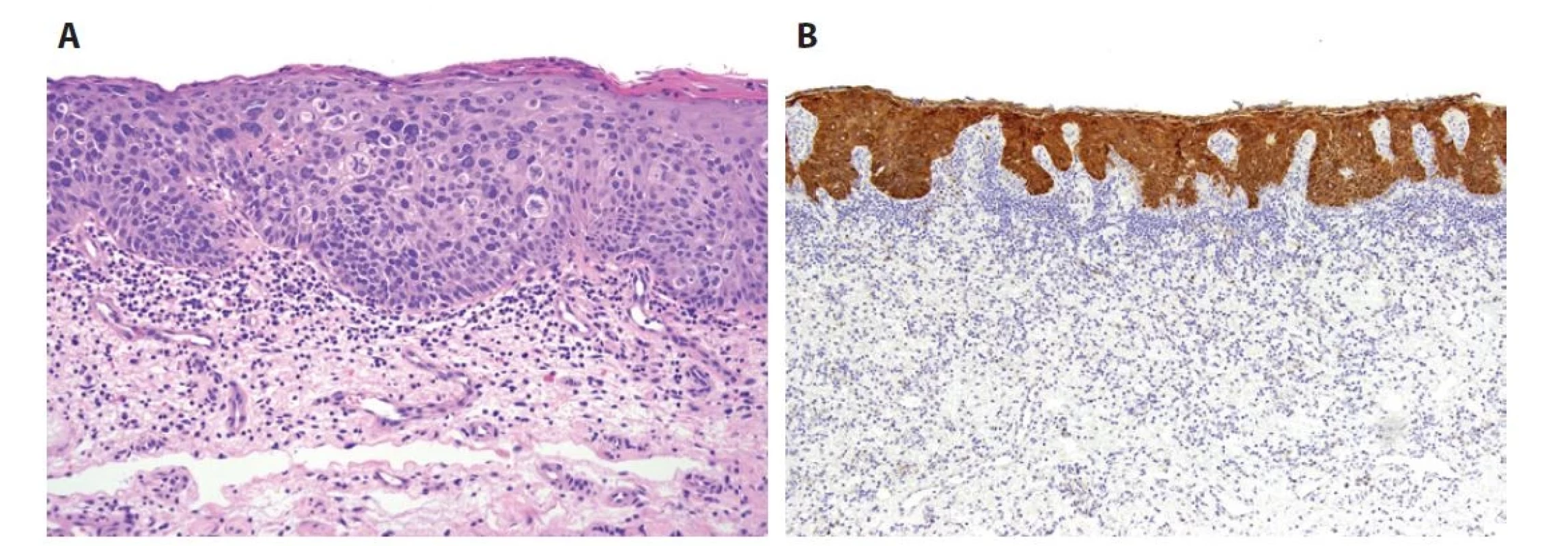
Diferencovaná penilní intraepiteliální neoplazie, HPV-independentní
Diferencovaný PeIN se vyskytuje nejčastěji na vnitřní části předkožky a v porovnání s HPV-asociovaným PeINem postihuje starší pacienty (v sedmé dekádě věku). Rizikovými faktory jsou absence cirkumcize, nikotinismus, fimóza a lichen sclerosus (14). Právě lichen sclerosus je v zemích s vysokou incidencí penilních karcinomů hlavní příčinou fimózy (15,16). Morfologickým prototypem lichen sclerosus asociovaným s penilním karcinomem se ukázal být subtyp lichen sclerosus s deplecí lymfocytů (charakterizován sklerotizací lamina propria s pouze minimálním zastoupením lymfocytů) (17). Klinicky se obvykle prezentuje jako červené hyperkeratotické ložisko s drsnějším povrchem často na pozadí typických klinických změn lichen sclerosus. Většinou jde o solitární léze. Histologicky je diagnostika diferencovaného PeIN na rozdíl od HPV-indukovaného obtížná a vyžaduje určitou praxi a zkušenost odečítajícího patologa s tímto nálezem. Diferencovaný PeIN je charakterizován dysplastickými změnami/atypiemi omezenými na bazální vrstvu epitelu, přičemž stratifikace epitelu je většinou neporušena, eventuálně lze zaznamenat dyskeratózu v podobě abruptní maturace buněk (18,19). Bazální membrána je intaktní. Pomocnými a lépe viditelnými znaky je v oblasti léze často přítomná epiteliální hyperplazie, hyperkeratóza, parakeratóza, hypergranulóza, protažené a často anastomozující rete ridges (Obr. 2). Nicméně i v terénu atrofického epitelu je možné najít změny kompatibilní s dPeIN. Na pozadí často nacházíme pruhovitou homogenizaci kolagenu a edém pod epitelem kompatibilní s diagnózou lichen sclerosus. Diferencovanému PeINu nepřísluší grading, je z definice high grade. Většina lézí je diagnostikovatelná z hematoxylinu eosinu, v případě potřeby může pomoci imunohistochemické vyšetření panelem protilátek p53, p16 a Ki-67 (MIB-1) (20). Diferencovanému PeINu odpovídá kontinulální pozitivita s Ki-67 v bazální či parabazální vrstvě keratinocytů a negativita s p16 (přesněji absence difúzní blokové pozitivity typické pro HPV-indukované léze), reakce s p53 je variabilní (20). Lineární pozitivita s p53 v bazální vrstvě keratinocytů se sice v diferencovaném PeINu vyskytuje často, avšak o tuto skutečnost nelze diagnózu opřít a je vždy nutné provést korelaci imunohistochemického p53 nálezu s morfologickým obrazem bazálních atypií. Bazální p53 pozitivita může být nalezena ve vzácných případech i u lichen sclerosus (21). Diferencovaný PeIN může přecházet do invazivního karcinomu, který morfologicky odpovídá subtypům HPV-independentních dlaždicobuněčných karcinomů. Do karcinomu progreduje jen malé procento lézí (2-8%) (2), avšak doba progrese do invazivního karcinomu je výrazně kratší než u HPV indukované penilní intraepiteliální neoplazie.
Obr. 2. Diferencovaný PeIN. Nápadnými znaky viditelnými v malém zvětšení jsou nepravidelně protažené a anastomozující epidermální lišty, epiteliální hyperplazie a hyperkeratóza. Subepiteliálně je zachycen edém a částečně i homogenizace kolagenu (A). Ve větším zvětšení jsou patrné dysplastické změny omezené na bazální vrstvu epitelu, přičemž stratifikace epitelu není výrazně porušena. Bazální membrána je intaktní. V tomto případě je povrchový epitel normotrofický až atrofický. Subepiteliálně je zachycena homogenizace kolagenu (B). 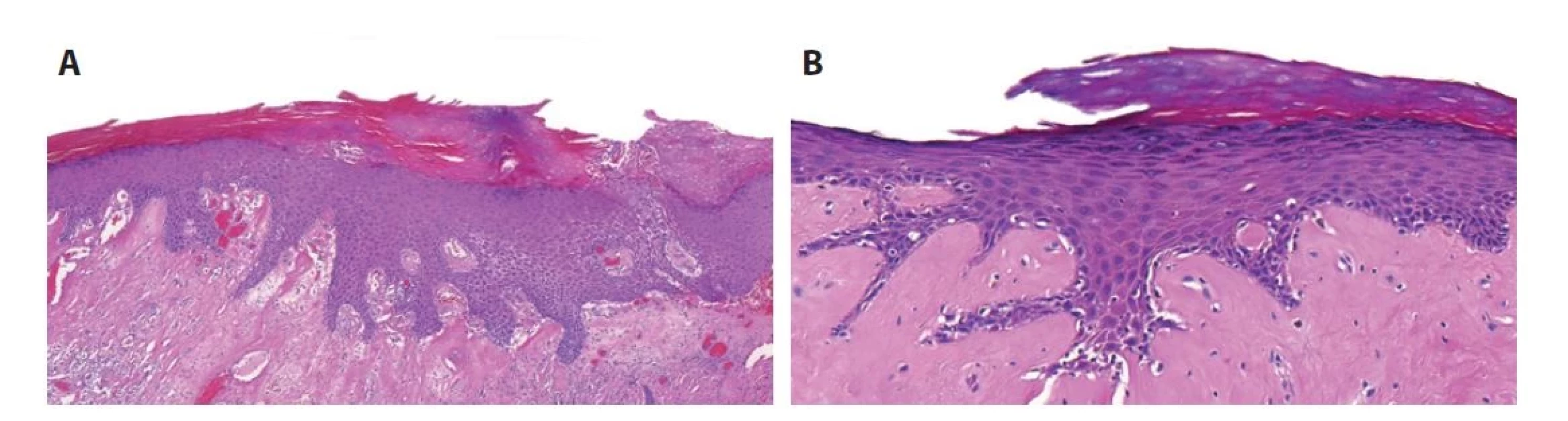
HPV-ASOCIOVANÉ INVAZIVNÍ DLAŽDICOBUNĚČNÉ KARCINOMY
Tvoří asi třetinu až polovinu karcinomů penisu (1). Nejčastěji vznikají v souvislosti s infekcí HPV 16 (22). Ve vyspělých zemích jde o vzácnou malignitu, její incidence vzrůstá se snižujícím se socioekonomickým statusem (23,24). Prekurzorovou lézí je HPV – asociovaná penilní intraepiteliální neoplazie (HSIL). Tato skupina zahrnuje bazaloidní, bradavičnatý, světlobuněčný a lymphoepithelioma - like subtyp.
Bazaloidní dlaždicobuněčný karcinom je makroskopicky obvykle exofytická papilární léze. Histologicky je charakterizován solidními kompaktními hnízdy složenými z mitoticky aktivních bazaloidních buněk, v centru s nekrózou či abruptní keratinizací. Nádorové buňky rostou často v interanastomozujících trabekulách a léze tak může připomínat malobuněčný neuroendokrinní karcinom. Některé tumory mohou mít papilární architektoniku (ve WHO klasifikaci 2016 se jednalo o samostatnou variantu nazývanou papilárně-bazaloidní karcinom) a imitovat uroteliální karcinom. Papilárně-bazaloidní varianta v současné klasifikaci spadá do morfologického spektra bazaloidního karcinomu. Bazaloidní dlaždicobuněčný karcinom je agresivní léze, typicky blokově p16 silně pozitivní, často s angiolymfatickou invazí a perineurální propagací (25).
Bradavičnatý dlaždicobuněčný karcinom je typicky velký (průměrná velikost 5 cm) květákovitý tumor. Histologicky jde o distinktní snadno rozpoznatelné léze charakterizované verukózní architektonikou. Architektonicky jsou bradavičnaté karcinomy nápadně podobné kondylomům. S kondylomy sdílí rovněž koilocytární atypie, ty jsou však přítomné v celé tloušťce nádorového epitelu, nikoliv jen na povrchu léze, jako je tomu u kondylomů. Na rozdíl od kondylomů a od verukózního karcinomu (viz níže) rostou infiltrativně do stromatu. Charakteristický je pattern imunohistochemické pozitivity s protilátkou p16: pozitivní silná reakce na periferii (bazi) tumoru, negativita v centrálních (superficiálních) partiích. Existují smíšené formy s histologickými znaky bradavičnatého dlaždicobuněčného karcinomu a bazaloidního dlaždicobuněčného karcinomu. Tato dříve samostaně uznávaná varianta v současné WHO klasifikaci patří do kategorie bradavičnatého dlaždicobuněčného karcinomu. Prognóza tohoto subtypu je relativně příznivá, mortalita je nízká (0-9%) (26). Tumory mají tendenci k infiltraci corpus spongiosum a metastatickému šíření do lymfatických uzlin (v necelé pětině případů) (27).
Světlobuněčný dlaždicobuněčný karcinom v typickém případě tvoří velkou (2,5-5 cm) infiltrativně rostoucí šedobílou nádorovou masu na glandu či předkožce (2,28). Histologicky roste v solidních nádorových plochách či hnízdech složených z uniformních velkých světlých buněk s pleomorfními jádry a nápadnými jadérky. Častá je přítomnost velkých nádorových nekróz, které mohou mít charakter geografických nekróz či komedonekróz. Jde o velmi agresivní hluboce infiltrativní tumory s častou angiolymfatickou propagací a perineurální invazí. V době diagnózy je ve většině případů přítomno metastatické postižení regionálních lymfatických uzlin (28).
Lymphoepithelioma-like dlaždicobuněčný karcinom je vzácný subtyp morfologicky připomínající nazofaryngeální karcinom (dříve lymphoepithelioma-like carcinoma) (29). Histologicky jde o solidně rostoucí tumor složený ze špatně kohezivních pleomorfních epiteloidních buněk s nápadnou inflamatorní příměsí. EBV nehraje v etiologii roli (2). Tumor je imunohistochemicky negativní s lymfoidními markery a pozitivní s p63 a p16 (30). Vzhledem k vzácnosti tumoru je obtížné vyjádřit se s jistotou k prognóze, tumor je však často asociován s nepříznivým histopatologickými znaky jako je hluboká invaze do erektilních tkání, vaskulární invaze, perineurální propagace a vysoký grade.
HPV-INDEPENDENTNÍ DLAŽDICOBUNĚČNÉ KARCINOMY
Obdobně jako u HPV-asociovaných lézí jsou HPV - independentní karcinomy ve vyspělých zemích vzácné. Prekurzorovou lézí je diferencovaná penilní intraepiteliální neoplazie (dPeIN). Přibližně 75% případů je spojeno s alterací genu TP53 (častěji jeho onkogenní aktivací, méně často ztrátou tumor supresorové funkce) (31). Tato skupina zahrnuje dlaždicobuněčný karcinom obvyklého typu, verukózní karcinom, papilární dlaždicobuněčný karcinom, pseudoglandulární a sarkomatoidní dlaždicobuněčný karcinom.
Dlaždicobuněčný karcinom obvyklého typu představuje většinu (až 65%) HPV-independentních penilních dlaždicobuněčných karcinomů (2). Je většinou lokalizován na glans penis. Mikroskopicky jde o invazivní epitelovou neoplazii s variabilním stupněm skvamózní diferenciace a keratinizace. Diagnóza dlaždicobuněčného karcinomu obvyklého typu by měla být stanovena až po vyloučení ostatních distinktních subtypů této skupiny. WHO klasifikace doporučuje pro tyto karcinomy třístupňový grading. Dobře diferencované (grade 1) karcinomy jsou vzácné, složené z ostře konturovaných nádorových hnízd cytologicky se podobajících nenádorovému dlaždicovému epitelu a minimálního množství stromatu. Karcinomy vyššího gradeu jsou častější. Nádorová hnízda středně diferencovaných (grade 2) karcinomů jsou „střapatá“, cytomorfologická podobnost s nenádorovým dlaždicovým epitelem je vzdálenější, množství stromatu je větší. Špatně diferencované (grade 3) karcinomy jsou složeny z nepravidelných nádorových hnízd, pruhů a trabekul zasazených v hojném dezmoplastickém stromatu. Nádorové buňky jsou pleomorfní, mitoticky aktivní. Dlaždicobuněčná diferenciace je zde často zřejmá až po imunohistochemickém vyšetření (p63, p40). Keratinizace obvykle ubývá s přibývajícím gradem tumoru. Prognóza se řídí převážně patologickým stagem a gradem tumoru, přítomností lymfovaskulární invaze, perineurální propagace a přítomností metastáz do regionálních lymfatických uzlin (2).
Verukózní karcinom je exofytická papilární léze. Při makroskopickém zpracování nádoru lze vidět ostrou hranici mezi tumorem a stromatem. Mikroskopicky jde o papilárně rostoucí dobře diferencovaný tumor s výraznou hyperkeratózou, bez cytologických atypií. Tumor neinfiltruje do stromatu, charakteristický je tzv. „pushing pattern of infiltration“ (Obr. 3). Carcinoma cunniculatum, dříve uznáváná samostatná varianta, je dle aktuální WHO klasifikace uznáván jako architektonická varianta verukózního karcinomu. Verukózní karcinom má výbornou prognózu. Nemá metastatický potenciál. Je proto důležité ho odlišit od dalších jednotek s papilárním růstem. Svojí architektonikou je podobný zejména bradavičnatému dlaždicobuněčnému karcinomu, tento typ tumoru však má cytologické atypie (včetně koilocytárních) a roste infiltrativně do stromatu.
Obr. 3. Verukózní karcinom je papilárně rostoucí dobře diferencovaný tumor neinfiltrující do stromatu (vyznačuje se tzv. „pushing pattern of infiltration“) (A). Tumor nevykazuje výraznější cytologické atypie (B). 
Papilární dlaždicobuněčný karcinom je rovněž exofytická papilárně rostoucí léze. Tumory bývají histologicky dobře diferencované, keratinizující. Tento subtyp je diagnostikován po vyloučení dalších papilárních neoplastických lézí penisu. Od verukózního karcinomu jej odlišuje invaze do stromatu a od bradavičnatého dlaždicobuněčného karcinomu non-HPV etiologie (absence koilocytózy, imunohistochemická negativita s protilátkou p16, případně absence průkazu HPV etiologie pomocí PCR). Tumory mají dobrou prognózu (2).
Pseudoglandulární dlaždicobuněčný karcinom je vzácný subtyp vyznačující se prominentní akantolýzou s následnou formací pseudoglandulárních prostor. Jde o agresivně se chovající tumor s vysokým metastatickým potenciálem a mortalitou 30% (26).
Sarkomatoidní dlaždicobuněčný karcinom bývá polypoidně rostoucí velký tumor s exulcerovaným povrchem. Mikroskopicky jde o high grade vřetenobuněčnou lézi. Rozličné sarkomy, případě melanom, jsou proto v diferenciální diagnóze na prvním místě. Epiteliální původ sarkomatoidních dlaždicobuněčných karcinomů určí imunohistochemická exprese p63 a 34βE12 (32). Jsou to agresivní tumory s mortalitou dosahující až 75% (2).
Dlaždicobuněčný karcinom NOS
Diagnóza dlaždicobuněčného karcinomu NOS (not otherwise specified) je oprávněná u invazivních dlaždicobuněčných penilních karcinomů, u kterých nelze prokázat HPV etiologii z důvodu nedostupnosti protilátky p16 pro imunohistochemické vyšetření či molekulárně genetického vyšetření HPV typizace. Klinické, makroskopické a histologické znaky těchto tumorů se nijak neliší od ostatních variabilně keratinizujících dlaždicobuněčných karcinomů.
Penilní adenoskvamózní a mukoepidermoidní karcinomy
Jde o velmi vzácné penilní invazivní dlaždicobuněčné karcinomy s glandulární, respektive mucinózní diferenciací. Ve WHO klasifikaci 2016 byly penilní adenoskvamózní a mukoepidermoidní karcinomy považovány za synonyma, oba tumory spadaly pod název adenoskvamózní karcinomy a uznávaly se jako varianta HPV-independentních dlaždicobuněčných karcinomů. Za jejich origo jsou považovány žlazové mucin secernující buňky v oblasti meatu uretry. Histologicky oběma typům tumoru dominuje dobře až středně diferencovaný dlaždicobuněčný karcinom obvyklého typu. Glandulární/mucinózní komponenta se obvykle vyskytuje v blízkosti meatu uretry. V případě adenoskvamózního karcinomu jde o žlazové formace složené z cylindrických až kubických mucin secernujících buněk, v případě mukoepidermoidního karcinomu jde o komponentu mucin produkujících buněk, avšak bez žlazové konformace. Diagnózu by měla potvrdit imunohistochemická pozitivita s markery CK7 a CEA a negativita s p16 (2). Vzhledem ke vzácnosti tumorů je obtížné určit prognózu. Přibližně polovina pacientů měla v době diagnózy metastázy v lymfatických uzlinách (31).
Extramammární Pagetova choroba penisu a skróta
Jedná se o vzácný typ intraepidermálního karcinomu penisu a skróta. Dělí se na primární a sekundární formu. Primární Pagetova nemoc značí intraepiteliální (intraepidermální) mucin-secernující adenokarcinom s původem nejčastěji v kůži. Sekundární Pagetova nemoc vzniká intraepiteliálním šířením přilehlé malignity z prostaty, močového měchýře, ureteru, ledvin, varlat či kolorekta (33). Histogeneze primární extramammární Pagetovy nemoci zatím není jednoznačně doložena, spekuluje se o původu z kožních adnex, Tokerových buněk, pluripotentních kmenových buněk či anogenitálních prs napodobujících žlázek (anogenital mammary-like glands) (34). Většina penilních a skrótálních Pagetových karcinomů je sekundárních. Mikroskopicky se jedná o intraepidermální prorůstání karcinomu. Morfologie nádorových buněk závisí na tom, kde mají buňky karcinomu původ. Většinou se jedná o světlé, velké buňky, které, když mají původ v anogenitálních žlázkách nebo v kolorektálním adenokarcinomu, barví se mucikarminem. V případě, že tumor má původ v urogenitálním traktu nebo prostatě, funkční vlastnosti nádorových buněk se liší případ od případu. V případě primární extramammární Pagetovy nemoci je charakteristická přítomnost intraepiteliálních neoplastických buněk (tzv. Pagetových buněk) majících slabě eosinofilní nebo bledou cytoplazmu a velké vezikulární jádro. Tyto neoplastické buňky se šíří v epidermis solitárně či se shlukují do menších skupinek, někdy tvoří i typické acinární/glandulární struktury. Typicky se šíří i podél kožních adnex, zejm. podél vlasových foliklů a duktů ekrinních žlázek. Imunohistochemicky charakteristicky exprimují CK7 (a další nízkomolekulární cytokeratiny), CEA, EMA, MUC1, MUC5AC a GCDFP15 (35). Průkaz CK20, S100 a HMB45 je v těchto případech negativní.
Bazocelulární karcinom kůže skróta
V této lokalizaci jde o velice vzácný nádor. Dodnes bylo popsáno asi 50 případů (35). Bazocelulární karcinom kůže se typicky vyskytuje v solární lokalizaci, etiologie jeho vzniku na skrótu není doposud známá. Role HPV infekce zde nebyla potvrzena (36-38). Důležitým rysem bazocelulárních karcinomů skróta je agresivnější chování, než je tomu v ostatních částech kůže. Z 25 publikovaných případů, které měly dostupný follow-up, měli 4 pacienti viscerální nebo uzlinové metastázy a jeden pacient na tento nádor zemřel (35). Histologicky jsou skrótální bazaliomy identické jako bazaliomy jiných kožních lokalizací. Důležité je odlišit morfologicky podobný, avšak klinicky značně agresivnější bazaloidní dlaždicobuněčný karcinom (viz výše). Nádorové buňky bazaliomu jsou méně anaplastické a centrální nekrózu nemívají. Retrakční artefakty na periferii nádorových hnízd jsou časté u obou karcinomů, stejně jako vysoký počet mitóz. Palisádování na periferii hnízd, typické pro bazaliom, je však u bazaloidního dlaždicobuněčného karcinomu velmi vzácné a pokud je přítomno, není tak nápadné jako u bazaliomu. Epitel v blízkosti bazaloidního dlaždicobuněčného karcinomu vykazuje preneoplastické změny charakteru HPV - asociované skrótální intraepiteliální neoplazie (HSIL). Preneoplastické změny epitelu u bazaliomu chybí. Ve shodě s HPV etiologií jsou bazaloidní dlaždicobuněčné karcinomy difúzně silně pozitivní v imunohistochemickém průkazu p16.
PROHLÁŠENÍ
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Adresa pro korespondenci:
Doc. MUDr. Květoslava Michalová, Ph.D.
Bioptická laboratoř s.r.o.
Mikulášské nám. 4, 326 00 Plzeň
email: kveta.michalova@biopticka.cz
Zdroje
1. Canete-Portillo S, Velazquez EF, Kristiansen G, et al. Report from the International Society of Urological Pathology (ISUP) Consultation Conference on Molecular Pathology of Urogenital Cancers V: Recommendations on the use of immunohistochemical and molecular biomarkers in penile cancer. Am J Surg Pathol 2020; 44(7): e80-e86.
2. WHO Classification of Tumours Editorial Board. Urinary and male genital tumours (5th ed). Lyon: International Agency for Research on Cancer; 2022.
3. Bezerra SM, Chaux A, Ball MW, et al. Human papillomavirus infection and immunohistochemical p16(INK4a) expression as predictors of outcome in penile squamous cell carcinomas. Hum Pathol 2015; 46(4): 532-540.
4. Hölters S, Khalmurzaev O, Pryalukhin A, et al. Challenging the prognostic impact of the new WHO and TNM classifications with special emphasis on HPV status in penile carcinoma. Virchows Arch 2019; 475(2): 211-221.
5. Yang EJ, Kong CS, Longacre TA. Vulvar and anal intraepithelial neoplasia: terminology, diagnosis, and ancillary studies. Adv Anat Pathol 2017; 24(3): 136-150.
6. Bhageerathy PS, Cecilia M, Sebastian A, et al. Human papilloma virus-16 causing giant condyloma acuminata. J Surg Case Rep 2014(1): rjt126.
7. Chrisofos M, Skolarikos A, Lazaris A, et al. HPV 16/18-associated condyloma acuminatum of the urinary bladder: first international report and review of literature. Int J STD AIDS 2004; 15(12): 836-838.
8. Cubilla AL, Velazquez EF, Amin MB, et al. The World Health Organisation 2016 classification of penile carcinomas: a review and update from the International Society of Urological Pathology expert-driven recommendations. Histopathology 2018; 72(6): 893-904.
9. Kacerovska D, Requena L, Carlson JA, et al. Pigmented squamous intraepithelial neoplasia of the anogenital area: a histopathological and immunohistochemical study of 64 specimens from 45 patients exploring the mechanisms of pigmentation. Am J Dermatopathol 2014; 36(6): 471-477.
10. Christodoulidou M, Sahdev V, Houssein S, et al. Epidemiology of penile cancer. Curr Probl Cancer 2015; 39(3): 126-136.
11. Velazquez EF, Chaux A, Cubilla AL. Histologic classification of penile intraepithelial neoplasia. Semin Diagn Pathol 2012; 29(2): 96-102.
12. Guerrero J, Trias I, Veloza L, et al. HPV-negative penile intraepithelial neoplasia (PeIN) with basaloid features. Am J Surg Pathol In press 2022.
13. Ordi J, Alejo M, Fusté V, et al. HPV-negative vulvar intraepithelial neoplasia (VIN) with basaloid histologic pattern: an unrecognized variant of simplex (differentiated) VIN. Am J Surg Pathol 2009; 33(11): 1659-1665.
14. Cañete-Portillo S, Sanchez DF, Fernández - Nestosa MJ, et al. Continuous spatial sequences of lichen sclerosus, penile intraepithelial neoplasia, and invasive carcinomas: a study of 109 cases. Int J Surg Pathol 2019; 27(5): 477-482.
15. Oertell J, Caballero C, Iglesias M, et al. Differentiated precursor lesions and low-grade variants of squamous cell carcinomas are frequent findings in foreskins of patients from a region of high penile cancer incidence. Histopathology 2011; 58(6): 925-933.
16. Chaux A, Netto GJ, Rodríguez IM, et al. Epidemiologic profile, sexual history, pathologic features, and human papillomavirus status of 103 patients with penile carcinoma. World J Urol 2013; 31(4): 861-867.
17. Piris A, Sanchez DF, Fernandez-Nestosa MJ, et al. Topographical evaluation of penile lichen sclerosus reveals a lymphocytic depleted variant, preferentially associated with neoplasia: a report of 200 cases. Int J Surg Pathol 2020; 28(5): 468-476.
18. van de Nieuwenhof HP, Bulten J, Hollema H, et al. Differentiated vulvar intraepithelial neoplasia is often found in lesions, previously diagnosed as lichen sclerosus, which have progressed to vulvar squamous cell carcinoma. Mod Pathol 2011; 24(2): 297-305.
19. van den Einden LC, de Hullu JA, Massuger LF, et al. Interobserver variability and the effect of education in the histopathological diagnosis of differentiated vulvar intraepithelial neoplasia. Mod Pathol 2013; 26(6): 874-880.
20. Chaux A, Pfannl R, Rodríguez IM, et al. Distinctive immunohistochemical profile of penile intraepithelial lesions: a study of 74 cases. Am J Surg Pathol 2011; 35(4): 553-562.
21. Liegl B, Regauer S. p53 immunostaining in lichen sclerosus is related to ischaemic stress and is not a marker of differentiated vulvar intraepithelial neoplasia (d-VIN). Histopathology 2006; 48(3): 268-274.
22. Eich ML, Del Carmen Rodriguez Pena M, Schwartz L, et al. Morphology, p16, HPV, and outcomes in squamous cell carcinoma of the penis: a multi-institutional study. Hum Pathol 2020; 96 : 79-86.
23. Alemany L, Cubilla A, Halec G, et al. Role of human papillomavirus in penile carcinomas worldwide. Eur Urol 2016; 69(5): 953-961.
24. Vieira CB, Feitoza L, Pinho J, et al. Profile of patients with penile cancer in the region with the highest worldwide incidence. Sci Rep 2020; 10(1): 2965.
25. Cubilla AL, Reuter VE, Gregoire L, et al. Basaloid squamous cell carcinoma: a distinctive human papilloma virus-related penile neoplasm: a report of 20 cases. Am J Surg Pathol 1998; 22(6): 755-761.
26. Moch H, Cubilla AL, Humphrey PA, Reuter VE, Ulbright TM. The 2016 WHO Classification of Tumours of the Urinary System and Male Genital Organs-Part A: Renal, Penile, and Testicular Tumours. Eur Urol 2016; 70(1): 93-105.
27. Chaux A, Lezcano C, Cubilla AL, Tamboli P, Ro J, Ayala A. Comparison of subtypes of penile squamous cell carcinoma from high and low incidence geographical regions. Int J Surg Pathol 2010; 18(4): 268-277.
28. Sanchez DF, Rodriguez IM, Piris A, et al. Clear cell carcinoma of the penis: an HPV-related variant of squamous cell carcinoma: a report of 3 cases. Am J Surg Pathol 2016; 40(7): 917-922.
29. Tilakarante WM, Chan JKC. Nasopharynx. In: WHO Classification of Tumours Editorial Board. Head and neck tumours (5th ed). Lyon (France): International Agency for Research on Cancer. In press 2022.
30. Mentrikoski MJ, Frierson HF, Jr., Stelow EB, Cathro P. Lymphoepithelioma-like carcinoma of the penis: association with human papilloma virus infection. Histopathology 2014; 64(2): 312-315.
31. Kashofer K, Winter E, Halbwedl I, et al. HPV-negative penile squamous cell carcinoma: disruptive mutations in the TP53 gene are common. Mod Pathol 2017; 30(7): 1013-1020.
32. Velazquez EF, Melamed J, Barreto JE, Aguero F, Cubilla AL. Sarcomatoid carcinoma of the penis: a clinicopathologic study of 15 cases. Am J Surg Pathol 2005; 29(9): 1152 - 1158.
33. Konstantinova AM, Spagnolo DV, Stewart CJR, et al. Spectrum of changes in anogenital mammary-like glands in primary extramammary (anogenital) Paget disease and their possible role in the pathogenesis of the disease. Am J Surg Pathol 2017; 41(8): 1053-1058.
34. Salamanca J, Benito A, García-Peñalver C, Azorín D, Ballestín C, Rodríguez-Peralto JL. Paget’s disease of the glans penis secondary to transitional cell carcinoma of the bladder: a report of two cases and review of the literature. J Cutan Pathol 2004; 31(4): 341-345.
35. Jonathan I. Epstein CM-G, Ming Zhou, and Antonio L. Cubilla. AFIP Atlas of Tumor and Non-Tumor Pathology: Tumors of the Prostate Gland, Seminal Vesicles, Penis, and Scrotum. Arlington, Virginia: American Registry of Pathology; 2020.
36. Nehal KS, Levine VJ, Ashinoff R. Basal cell carcinoma of the genitalia. Dermatol Surg 1998; 24(12): 1361-1363.
37. Nahass GT, Blauvelt A, Leonardi CL, Penneys NS. Basal cell carcinoma of the scrotum. Report of three cases and review of the literature. J Am Acad Dermatol 1992; 26(4): 574-578.
38. Gibson GE, Ahmed I. Perianal and genital basal cell carcinoma: A clinicopathologic review of 51 cases. J Am Acad Dermatol 2001; 45(1): 68-71.
Štítky
Patologie Soudní lékařství Toxikologie
Článek ONDŘEJ HES, 1968-2022Článek 'PULMOPATOLOGIEČlánek 'CYTODIAGNOSTIKAČlánek 'HEPATOPATOLOGIEČlánek 'GYNEKOPATOLOGIEČlánek 'PATOLOGIE CNSČlánek 'PATOLOGIE GITČlánek 'KARDIOPATOLOGIEČlánek 'HEMATOPATOLOGIEČlánek 'PATOLOGIE GITČlánek 'PATOLOGIE ORL OBLASTIČlánek 'HISTORIE PATOLOGIE
Článek vyšel v časopiseČesko-slovenská patologie

2022 Číslo 4-
Všechny články tohoto čísla
- Ondřej Hes, 21. 7. 1968 – 2. 7. 2022
- ONDŘEJ HES, 1968-2022
- 'PULMOPATOLOGIE
- 'CYTODIAGNOSTIKA
- 'HEPATOPATOLOGIE
- 'GYNEKOPATOLOGIE
- 'PATOLOGIE CNS
- 'PATOLOGIE GIT
- 'KARDIOPATOLOGIE
- 'HEMATOPATOLOGIE
- 'PATOLOGIE GIT
- 'PATOLOGIE ORL OBLASTI
- 'HISTORIE PATOLOGIE
- Novinky ve WHO klasifikaci renálních nádorů 2022
- Nádorové léze penisu a skróta dle WHO klasifikace 2022
- Hlavní změny ve WHO klasifikaci 2022 testikulárních tumorů
- Zmeny a novinky vo WHO klasifikácii nádorov prostaty z roku 2022
- Novinky 5. vydání WHO klasifikace nádorů vylučovacího a mužského genitálního traktu - vývodné močové cesty
- Cystický trofoblastický tumor semenníka: kazuistika
- Česko-slovenská patologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Novinky ve WHO klasifikaci renálních nádorů 2022
- Nádorové léze penisu a skróta dle WHO klasifikace 2022
- Hlavní změny ve WHO klasifikaci 2022 testikulárních tumorů
- Zmeny a novinky vo WHO klasifikácii nádorov prostaty z roku 2022
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



