-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Cushingův syndrom vyvolaný adrenálním adenomem v těhotenství
Cushing’s syndrome in pregnancy caused by an adrenal adenoma
Objective: The description of a rare case of Cushing’s syndrome caused by an adrenal adenoma in pregnancy with successful treatment. Case presentation: 30-ear-old Gravida 3 female was admitted to our hospital with hypertension at the 18th week of gestation. Hormonal analyses revealed primary Cushing’s syndrome with high plasma cortisol levels and low levels of adrenocorticotropic hormone. Magnetic resonance imaging demonstrated a mass on the right-side of the adrenal gland. Adrenalectomy was performed in the 28th week of gestation and the following histopathology revealed an adrenocortical adenoma. Pregnancy continued until the 38th week of gestation with glucocorticoid replacement therapy and the patient gave birth vaginally to a healthy boy in the 38th week of gestation. Conclusion: Cushing’s syndrome in pregnancy rarely occurs; diagnosis may be dismissed or determined after birth in most cases. Misdiagnosis of Cushing’s syndrome is common because of physiological increase of corticotropin hormones and cortisol levels and overlapping symptoms that can occur even during physiological pregnancy. Cushing’s syndrome should have a place in the differential diagnosis of hypertension in pregnancy (especially before the 20th week of gestation). Analysis of the urinary free cortisol level and circadian rhythm blood cortisol can provide a reasonable strategy to diagnose Cushing’s syndrome in pregnant women. Early diagnosis and surgical treatment can significantly reduce maternal and fetal complications.
Keywords:
hypertension – adenoma – pregnancy – Cushing’s syndrome
Autoři: Koudelková Zuzana 1; Gerychová Romana 2; Nešporová Tereza 3
Působiště autorů: Gynekologicko-porodnické oddělení, Nemocnice Třebíč, p. o. 1; Gynekologicko-porodnická klinika LF MU a FN Brno 2; Interní gastroenterologická klinika LF MU a FN Brno 3
Vyšlo v časopise: Ceska Gynekol 2021; 86(5): 331-334
Kategorie: Kazuistika
doi: https://doi.org/10.48095/cccg2021331Souhrn
Cíl studie: Popis vzácného případu Cushingova syndromu vyvolaného adrenálním adenomem v těhotenství s úspěšnou terapeutickou strategií. Vlastní pozorování: Prezentujeme výjimečný případ Cushingova syndromu u 30leté tercipary s rozvíjejícími se příznaky od 18. týdne gravidity. Pomocí laboratorních testů byl zjištěn primární Cushingův syndrom s nadprodukcí kortizolu a s nízkým adrenokortikotropním hormonem. Nativní magnetickou rezonancí potvrzen tumor pravé nadledviny. Ve 28. gestačním týdnu byla provedena laparotomická pravostranná adrenalektomie a histologicky potvrzen adrenální adenom. S nasazenou glukokortikoidní substitucí gravidita pokračovala do 38. týdne, kdy byl vaginálně porozen zdravý chlapec. Závěr: Cushingův syndrom se v těhotenství vyskytuje zřídka, často není rozpoznán nebo je diagnostikován postpartálně. Diagnostiku v průběhu gravidity komplikuje fyziologická nadprodukce kortizolu s aktivací hypotalamo-hypofyzární osy a snadná záměna symptomů za potíže vyvolané graviditou. Hlavním laboratorním parametrem je několikanásobně zvýšený volný kortizol v moči a vymizení cirkadiánního rytmu sérového kortizolu. Při včasné diagnostice a chirurgické terapii jsme schopni významně snížit míru výskytu mateřských a fetálních komplikací.
Klíčová slova:
těhotenství – hypertenze – Cushingův syndrom – adenom
Úvod
Cushingův syndrom (CS – Cushing‘s syndrome) nebo také hyperkortikolizmus je v graviditě diagnostikován vzácně. Původ kortizolu může být nejčastěji exogenní (iatrogenní) nebo endogenní s incidencí 1–3 případy na 1 mil. obyvatel s predominancí žen v reprodukčním věku. Podle produkce adrenokortikotropního hormonu (ACTH – adrenocorticotropic hormone) rozlišujeme CS primární (ACTH-independentní, 20–25 %) a sekundární (ACTH-dependentní, 75–80 %). V běžné populaci převažuje sekundární forma na podkladě tumoru (adenomu 80 %, vzácně karcinomu) hypofýzy, jinak také Cushingova choroba (CD – Cushing disease) a extrahypofyzární forma s ektopickou produkcí ACTH (20 %, nejčastěji malobuněčný karcinom plic, méně bronchiální karcinoid). Primární CS je z 98 % adrenálního původu s převahou adenomů (60–70 %), karcinomy se vyskytují častěji v dětství (30–40 %) a bilaterální hyperplazie nadledvin pouze ve 2 % [1]. U gravidních pacientek je naopak procentuální zastoupení primární formy CS výrazně vyšší. První případ CS v těhotenství byl zaznamenán v roce 1953 Huntem a McConaheyem [2]. Od tohoto roku je verifikováno přibližně 200 případů [3]. Studie autorů Lindsay et al obsahovala soubor 136 těhotných žen s CS s 60% incidencí adrenálních tumorů (především adenomů) a 33% incidencí CD [4]. Diagnostika CS je v graviditě obtížná pro snadnou záměnu symptomů za fyziologické změny v těhotenství. Neléčený CS je spojován s mnoha mateřskými a fetálními komplikacemi jako dekompenzovaná hypertenze (68 %), gestační diabetes (25 %), preeklampsie (14 %), osteoporóza a patologické fraktury (5 %), srdeční selhání (3 %) a zhoršené hojení ran (2 %). Plody jsou ohroženy vyšším rizikem prematurity (43 %), intrauterinní růstové restrikce (21 %), předčasného porodu (6 %), spontánního potratu a nitroděložního úmrtí (5 %) a hypoadrenalizmu (2 %) [5,6]. Díky chirurgické a medikamentózní terapii v průběhu těhotenství jsme schopni rizika snížit až o 87 % [5]. Prezentovaný případ je ukázkou úspěšné diagnostické a terapeutické strategie.
Vlastní pozorování
Pacientka ve věku 30 let v 18. týdnu gravidity po spontánní koncepci (IV g / III p) byla přijata do okresní nemocnice pro zakrvácení a k došetření vysokého krevního tlaku (TK). Kromě obezity s body mass indexem (BMI) 35 kg/m2 před otěhotněním byla anamnéza bez zatížení a všechna předchozí těhotenství proběhla bez komplikací. Hodnoty TK se pohybovaly v rozmezí 145–150/95––100 mmHg. Obezita s hmotnostním přírůstkem 25 kg od počátku gravidity byla potencovaná otoky dolních končetin a na břiše, hýždích a pažích byly patrné výrazné červenofialové strie. Provedená vyšetření prokázala mírnou hypercholesterolemii a ultrasonograficky jaterní steatózu. Po interním vyšetření byla stanovena diagnóza primární hypertenze a s nasazenou antihypertenzní terapií dle doporučeného postupu ČGPS (Hypertenzní onemocnění v těhotenství) byla pacientka propuštěna [7]. Ve 22. gestačním týdnu byla opět hospitalizována pro dekompenzaci TK (170/90 mmHg) a progredující otoky celého těla s nárůstem hmotnosti 52 kg. Subjektivně udávala slabost končetin, únavu a mírnou dušnost. Základní vyšetření prokázala hypoalbuminemii, hraniční hypokalemii a hypotyreózu při normálním tyreotropním hormonu (TSH – thyrotropic hormone). Ledvinné funkce byly v normě, moč bez proteinurie. Mírný perikardiální výpotek vymizel po restrikci tekutin a malé dávce diuretik. Další provedené laboratorní testy prokázaly abnormálně vysoké hodnoty nočního sérového kortizolu a volného kortizolu ze sběru moči (24-UFC – 24 hour urinary free cortisol). Pro podezření na CS byla pacientka odeslána k dalšímu došetření na vyšší pracoviště. Zde se potvrdily opakovaně vysoké hodnoty sérového kortizolu s vymizením cirkadiánního rytmu bez suprese po dvoudenním nízkodávkovém dexametazonovém testu (LDDST – low dose dexamethasone suppression test) a nízká hladina ACTH podpořila diagnózu primárního CS (tab. 1). Nativní magnetická rezonance (NMR – native magnetic resonance) prokázala tumorózní ložisko pravé nadledviny velikosti 55x× 40 x 50 mm (obr. 1) a ve 28. gestačním týdnu byla provedena laparotomická pravostranná adrenalektomie se zachováním vitální gravidity. Histologicky byl verifikován kortikální adenom tvořený převážně spongiocyty bez atypií a mitóz. Třetí den po výkonu došlo k poklesu sérového kortizolu a k normalizaci TK s možností vysazení antihypertenziv. S glukokortikoidní substitucí gravidita pokračovala bez komplikací až do 38. gestačního týdne, kdy byl vaginálně porozen zdravý chlapec (3 050 g / 48 cm, skóre dle Apgarové 10-10-10).
Tab. 1. Přehled laboratorních výsledků.
Tab. 1. Summary of hormonal analyses.
Obr. 1. Nativní magnetická rezonance nadledvin: tumor pravé nadledviny velikosti 55 x 40 x 50 mm s výrazným lehce nehomogenním poklesem signálu out-of-phase sekvenci odpovídající charakteru adenomu.
Fig. 1. Magnetic resonance imaging without contrast showed a mass on the right side of the adrenal gland (size 55 x 40 x 50 mm) with a lower signal indicating the characteristics of the adenoma.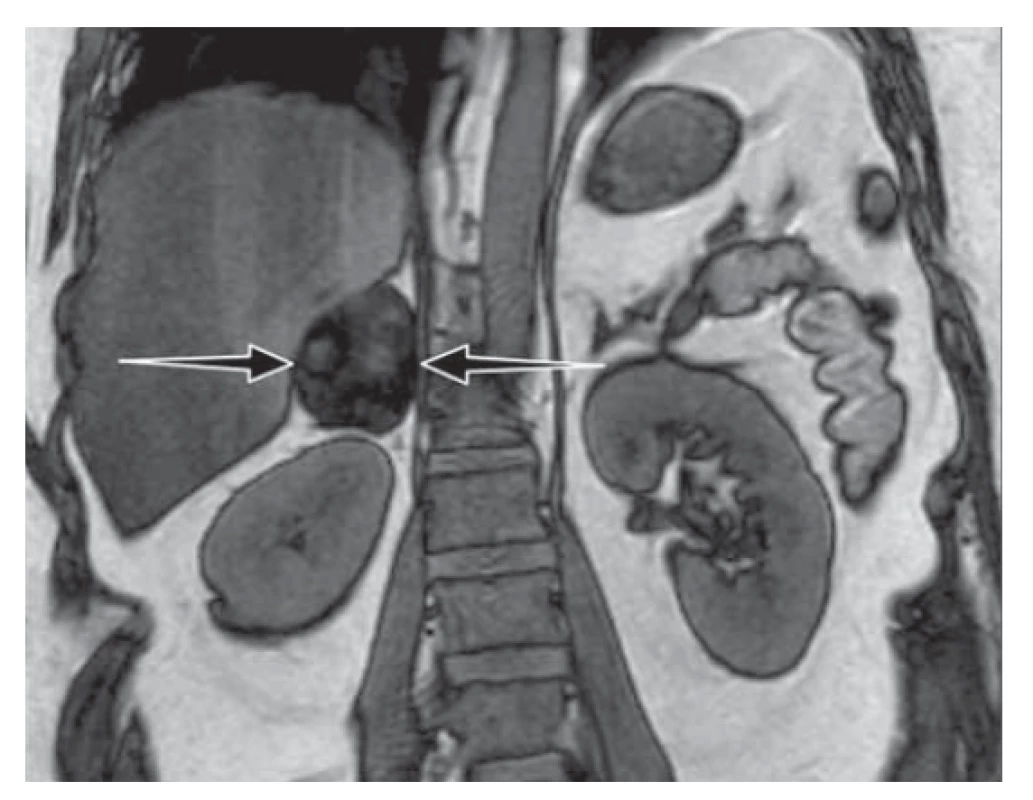
Obr. 2. Nativní magnetická rezonance nadledvin: tumor pravé nadledviny velikosti 55 x 40 x 50 mm s výrazným lehce nehomogenním poklesem signálu out-of-phase sekvenci odpovídající charakteru adenomu.
Fig. 2. Magnetic resonance imaging without contrast showed a mass on the right side of the adrenal gland (size 55 x 40 x 50 mm) with a lower signal indicating the characteristics of the adenoma.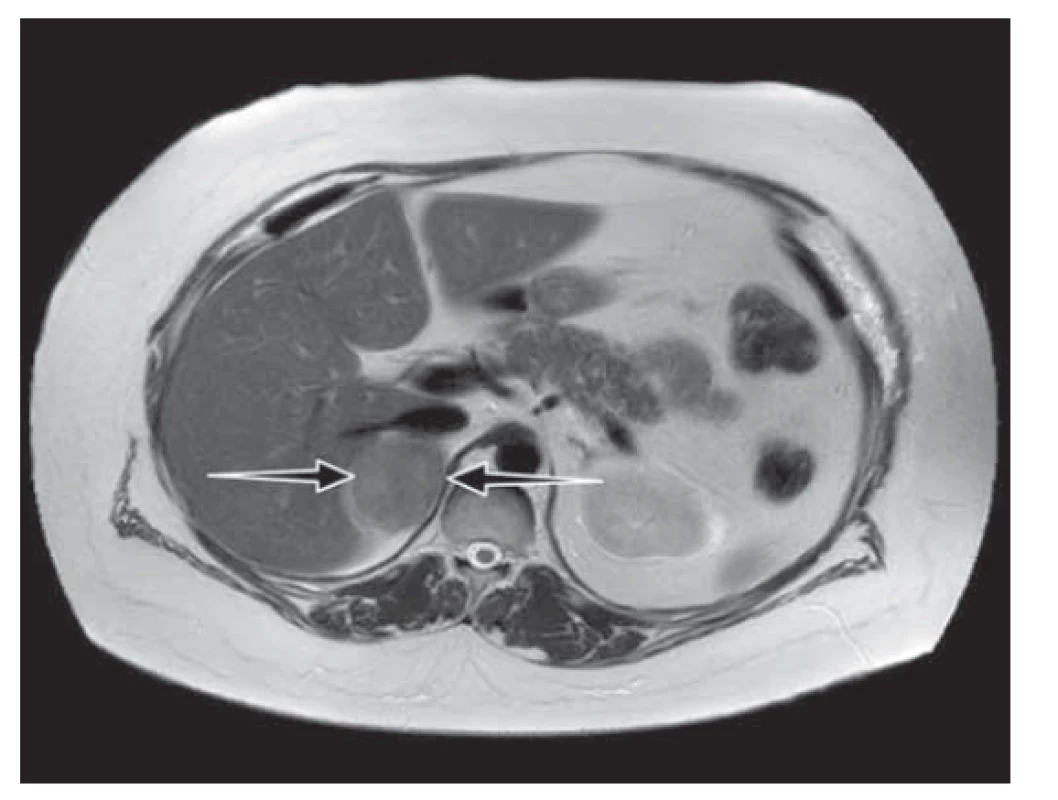
Diskuze
Vyšší prevalence adrenálních adenomů s klinickým rozvojem CS v graviditě může mít souvislost se zvýšenou produkcí luteinizačního hormonu (LH – luteinizing hormone) a lidského choriogonadotropního hormonu (hCG – human chorionic gonadotropin) v těhotenství. Některé studie prokazují abnormální množství LH a hCG receptorů v buňkách extirpovaných tumorů, v graviditě se tak může potencovat preexistující subklinický adenom nebo hyperplazie nadledvin [8]. Do souvislostí lze zahrnout i fakt, že hyperkortizolizmus potlačuje ovulaci a ženy s aktivním CS trpí v 75 % infertilitou [1,8]. Mezi hlavní klinické příznaky CS patří hypertenze, hyperglykemie, výrazné lividní strie a trunkální obezita s měsícovitým obličejem. Dalšími příznaky jsou bolesti svalů a zad, ztenčená kůže, akné, otoky končetin a psychické změny [1,3]. Hodnocení hormonálních parametrů komplikuje fyziologická aktivace hypotalamo-hypofyzární osy v těhotenství a placentární produkce kortikoliberinu a ACTH. Estrogeny současně stimulují produkci kortizol vázajícího globulinu a volný sérový kortizol dosahuje dvojnásobných hodnot od I. trimestru se zachovaným diurnálním rytmem sekrece. Vymizení nočního poklesu sekrece kortizolu a až trojnásobné hodnoty 24-UFC jsou důležité diagnostické markery CS v těhotenství [3,5,8,9]. Hodnoty ACTH jsou často v normě a LDDST je v těhotenství většinou falešně pozitivní. Pro rozlišení primární a sekundární formy CS je možné použít prodloužený LDDST nebo při opakovaně vyšších hodnotách ACTH vysokodávkovaný supresní dexametazonový test. Ze zobrazovacích metod je v těhotenství nejprůkaznější NMR, avšak pro kontraindikaci použití kontrastní látky nemusí být případné mikroadenomy zobrazeny [5]. Terapeutický management zahrnuje chirurgický a medikamentózní přístup s preferencí operačního výkonu během gravidity. Především u pacientek s tumorem nadledvin je laparoskopická adrenalektomie metodou první volby, optimálně v průběhu II. trimestru [5]. Předností laparoskopického přístupu je snížení krevní ztráty, menší pooperační bolest, rychlejší hojení a mobilizace a z dostupných dat je doporučován i v průběhu III. trimestru [10]. Při kontraindikaci operačního řešení nebo v posledních týdnech gravidity volíme terapii inhibitory steroidogeneze, primárně metyrapon, avšak vedlejším efektem bývá dekompenzace hypertenze a častější rozvoj preeklampsie. Ketokonazol se pro svá antiandrogenní a teratogenní rizika používá pouze při intoleranci metyraponu a při nezbytné léčbě [8]. Po exstirpaci kortizol produkujícího tumoru je důležité nastavit substituční glukokortikoidní terapii pro útlum hypotalamo-hypofyzární osy trvající až 18 měsíců [9].
Závěr
Gravidní pacientky s neléčeným či nově diagnostikovaným CS jsou vysoce rizikové a měly by být dispenzarizovány na vyšším pracovišti multidisciplinárním týmem. Diagnostika bývá obtížná a často je stanovena postpartálně nebo vůbec. CS bychom měli zahrnout do diferenciální diagnostiky především při výskytu hypertenze, diabetu a otoků před 20. týdnem gestace, neboť včasná chirurgická terapie významně snižuje mateřské a fetální komplikace.
Doručeno/Submitted: 29. 6. 2021
Přijato/Accepted: 30. 8. 2021
MUDr. Zuzana Koudelková
Gynekologicko-porodnické oddělení
Nemocnice Třebíč, p. o.
Purkyňovo náměstí 133/2
674 01 Třebíč
Zdroje
1. Kršek M. Cushingův syndrom. Interní Med 2013; 15 (11–12): 368–371.
2. Hunt AB, McConahay WM. Pregnancy associated with diseases of the adrenal glands. Am J Obstet Gynecol 1953; 66 (5): 970–987. doi: 10.1016/s0002-9378 (16) 38611-2.
3. Zhang X, Liao H, Zhu X et al. A successful pregnancy in a patient with secondary hypertension caused by adrenal adenoma: a case report. BMC Pregnancy Childbirth 2019; 19 (1): 116. doi: 10.1186/s12884-019-2262-2.
4. Lindsay JR, Nieman LK. The hypothalamic-pituitary-adrenal axis in pregnancy: challenges in disease detection and treatment. Endocr Rev 2005; 26 (6): 775–799. doi: 10.1210/er.2004-0025.
5. Bronstein MD, Machado MC, Fragoso MC. Management of endocrine disease: management of pregnant patients with Cushing’s syndrome. Eur J Endocrinol 2015; 173 (2): R85–R91. doi: 10.1530/EJE-14-1130.
6. Caimari F, Valassi E, Garbayo P et al. Cushing‘s syndrome and pregnancy outcomes: a systematic review of published cases. Endocrine 2017; 55 (2): 555–563. doi: 10.1007/s12020-016-1117-0.
7. Vlk R, Procházka M. Hypertenzní onemocnění v těhotenství. Ceska Gynekol 2018; 83 (2): 145–154.
8. Andreescu CE, Alwani RA, Hofland J et al. Adrenal Cushing’s syndrome during pregnancy. Eur J Endocrinol 2017; 177 (5): K13–K20. doi: 10.1530/EJE-17-0263.
9. Lin W, Huang HB, Wen JP et al. Approach to Cushing’s syndrome in pregnancy: two cases of Cushing’s syndrome in pregnancy and a review of the literature. Ann Transl Med 2019; 7 (18): 490. doi: 10.21037/atm.2019.07.94.
10. Diri H, Bayram F, Simsek Y et al. A pregnant woman who underwent laparoscopic adrenalectomy due to Cushing’s syndrome. Case Rep Endocrinol 2014; 2014 : 283458. doi: 10.1155/2014/283458.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek vyšel v časopiseČeská gynekologie
Nejčtenější tento týden
2021 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Udělení čestného členství České gynekologické a porodnické společnosti ČLS JEP
- Perinatologické výsledky u těhotenství komplikovaných eklampsií – analýza případů z let 2008–2018
- Porovnání kvality života žen podstupujících farmakologické a chirurgické ukončení gravidity na vlastní žádost
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Cushingův syndrom vyvolaný adrenálním adenomem v těhotenství
- Tržná rána dělohy – vzácný případ poporodní hemoperitonea
- Mozková žilní trombóza po císařském řezu
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
- Endokanabinoidy a těhotenství
- Epidurální horečka
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



