-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diagnostika a terapie dny
Diagnosing and therapy of gout
Gout is an inflammatory, metabolically conditioned crystal-induced disease. Prevalence of gout is on the increase. In clinical practice it is frequently wrongly diagnosed and the therapy of acute attacks in particular is not adequate. The first part of the publication discusses diagnostic possibilities of gouty arthritis. First of all the advantage of the analysis of synovial exudate and of direct evidence of crystals in the polarization microscope is emphasized. If the material for crystallographic analysis is not available, it is necessary to use a combination of clinical criteria as specified e.g. in the recommendations of the European League Against Rheumatism (EULAR). The second part focuses on the therapy of gout which is divided into the periods of asymptomatic hyperuricemia, acute gouty attack, intercritical and chronic tophaceous gout. Asymptomatic hyperuricemia is only treated when uricemia greater than 540 µmol/l occur repeatedly, or when other risk factors and comorbidities are present. In the treatment of acute gouty attack its early start is more important than the choice of a preparation. Alternatives are NSA, colchicine or glucocorticoids. A newly registered medicine for the treatment of refractory acute inflammation is the IL-1 inhibitor canakinumab. The treatment of hyperuricemia involves regimen and diet measures, abstinence and hypouricemic therapy. Available are the xanthine oxidase inhibitors, allopurinol and febuxostat; the latter is better suited for patients with moderate renal insufficiency. A new medicine for the treatment of severe refractory tophaceous gout is pegloticase.
Key words:
gouty arthritis – colchicine – nonsteroidal antirheumatic drugs
Autoři: Karel Pavelka
Působiště autorů: Revmatologický ústav a Revmatologická klinika 1. LF UK a VFN Praha
Vyšlo v časopise: Vnitř Lék 2015; 61(6): 517-526
Kategorie: Přehledné referáty
Souhrn
Dna je zánětlivé, metabolicky podmíněné onemocnění indukované krystaly. Prevalence dny stále vzrůstá. V klinické praxi je často špatně diagnostikována a terapie především akutního záchvatu není adekvátní. V první části publikace jsou rozebírány diagnostické možnosti dnavé artritidy. Především je zdůrazněna výhodnost analýzy synoviálního výpotku a přímého průkazu krystalů v polarizačním mikroskopu. Při nedostupnosti materiálu na krystalografickou analýzu je nutné použít kombinaci klinických kritérií tak, jak např. uvádí ve svých doporučeních Evropská liga proti revmatizmu (EULAR). V druhé části je rozebírána terapie dny, která je rozdělena na období asymptomatické hyperurikemie, akutního dnavého záchvatu, interkritického období a chronické tofózní dny. Asymptomatickou hyperurikemii léčíme pouze při opakovaně vyšších urikemiích než 540 µmol/l nebo při přítomnosti dalších rizikových faktorů a komorbidit. Pro léčbu akutního dnavého záchvatu je důležitější včasné zahájení léčby než výběr preparátu. Alternativou jsou NSA, kolchicin nebo glukokortikoidy. Nově registrovaným lékem pro léčbu refrakterního akutního zánětu je inhibitor IL1 kanakinumab. Při léčbě hyperurikemie se uplatňují režimová opatření, dietní opatření, abstinence a hypourikemická léčba. K dispozici jsou inhibitory xantinoxidázy alopurinol a febuxostat, který je vhodnější u pacientů se středně závažnou renální insuficiencí. Novým lékem pro léčbu těžké refrakterní tofózní dny je peglotikáza.
Klíčové slova:
dnavá artritida – kolchicin – nesteroidní antirevmatikaÚvod
Dnavá artritida je zánětlivé revmatické onemocnění způsobené ukládáním krystalů natrium urátu do kloubů a měkkých tkání v důsledku zvýšené hladiny kyseliny močové v plazmě (hyperurikemie). Dna patří mezi metabolická onemocnění a mezi onemocnění vyvolaná krystaly. Zároveň jde o zánětlivé onemocnění s imunitní komponentou, přičemž imunopatologie se nacházející především v oblasti vrozené imunity.
Dna je časté onemocnění, které postihuje 1–2 % populace, jeho prevalence se zvyšuje u mužů starších 65 let na 7 % a u žen starších 85 let nad 3 % [1]. Např. ve studii v USA za pomoci pacientského dotazníku byl pozorován výskyt dny 3,9 % [2]. Příčiny zvyšující se prevalence dny jsou následující: zvyšující se výskyt tzv. komorbidit, které mají vztah k hyperurikemii, jako je hypertenze, obezita, metabolický syndrom, diabetes 2. typu a chronické onemocnění ledvin. Dalšími faktory jsou nevhodné dietní návyky, zvyšující se konzumace alkoholu a předepisování tiazidových a kličkových diuretik u kardiovaskulárních onemocnění.
Klasifikace hyperurikemie a dny
Zvýšená hladina kyseliny močové je definována jako hodnota > 400 µmol/l u mužů a > 360 µmol/l u žen. Každá hyperurikemie by měla být klasifikována jako primární (idiopatická) nebo sekundární, která vzniká v návaznosti na jiné onemocnění nebo používání léků (tab. 1). U každého pacienta je nutné zjistit léky, které užívá a které mohou mít vztah k hyperurikemii. Je také vhodné analyzovat užívané léky z hlediska jejich nezbytnosti pro pacienta, a zda je možné je vysadit, či nahradit jinou alternativou. Toto se týká např. tiazidových a kličkových diuretik. Je také diskutován vliv nízkých dávek kyseliny acetylsalicylové, která se používá v indikaci prevence ischemické choroby srdeční (ICHS), na vznik hyperurikemie. Celkový přínos kyseliny salicylové pro pacienta je hodnocen jako vyšší než mírný vliv kyseliny salicylové na hladinu urikemie. Proto je doporučeno v léčbě nízkými dávkami kyseliny acetylsalicylové u dnavců pokračovat.
Podle patogeneze vzniku hyperurikemie může být dále hyperurikemie klasifikována jako hyperurikemie z nadprodukce urátů nebo z jejich nedostatečného vylučování. V klinické praxi převažují pacienti s dnou primární, nicméně sekundární dnu je nutné vždy vyloučit, neboť dna může být projevem jiného, závažného a zatím nepoznaného onemocnění.
Diagnóza dny
Základem diagnózy je klinické vyšetření. Anamnéza zahrnuje pečlivou rodinnou anamnézu, anamnézu jiných onemocnění asociovaných s dnou (tab. 2), dále pak rozbor možných vyvolávajících faktorů a samozřejmě rozbor vlastního kloubního onemocnění. Podezření na dnu musí vzbudit každá monoartritida nebo oligoartritida především dolních končetin, zvláště u mužů středního věku. Klasický obraz podagry se zarudnutím a epizodickým průběhem kořenového kloubu palce nohy se vyskytuje především u mladších nemocných a více u mužů, ve vyšším věku nad 70 let již převažují spíše polyartikulární a méně typické obrazy. Polyartritida může do jisté míry připomínat revmatoidní artritidu. Zde se již vyrovnává poměr mužů a žen a přibývá sekundárních forem dny při užívání diuretik (tab. 3). Velmi důležité je i vlastní fyzikální vyšetření především kloubů, dále je třeba pátrat po přítomnosti tofů na ušních boltcích, na extenzorových částech kloubů a v oblasti burs (např. bursa olecrani, Achillova šlacha).
Tab. 2. Onemocnění asociovaná s dnou 
Tab. 3. Rozdíly mezi typickou dnou a dnou se začátkem ve stáří. Upraveno podle [20] ![Rozdíly mezi typickou dnou a dnou se začátkem ve stáří. Upraveno podle [20]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3f6e1695ef373f35e7eb0b8d89a5d2b3.png)
Základním stavebním kamenem diagnózy je průkaz urátových krystalů. Téměř výhradně se k analýze používá kloubní výpotek, méně často tkáň získaná z tofu, protože ta většinou vyžaduje invazivní výkon k získání materiálu na analýzu. Nejčastěji se provádí punkce z kolenního kloubu, ale někdy i z metatarzofalangeálního kloubu palce u nohy či jiného přístupného kloubu s předpokládaným výpotkem. Krystaly natrium urátu jsou viditelné i v běžném mikroskopu, ale k jejich jednoznačné identifikaci slouží především kompenzovaný polarizační mikroskop, ve kterém se krystaly jeví jako negativně dvojlomné (obr. 1). Výpotek při dnavé artritidě je silně zánětlivý s počtem leukocytů vyšším než 2 000/µl, ale často přesahujícím 20 000/ µl. V rámci diferenciální diagnózy akutní dnavé artritidy je nutné vždy poslat výpotek na kultivaci k vyloučení septické artritidy.
Obr. 1. Krystaly natrium urátu z tofu v polarizačním mikroskopu 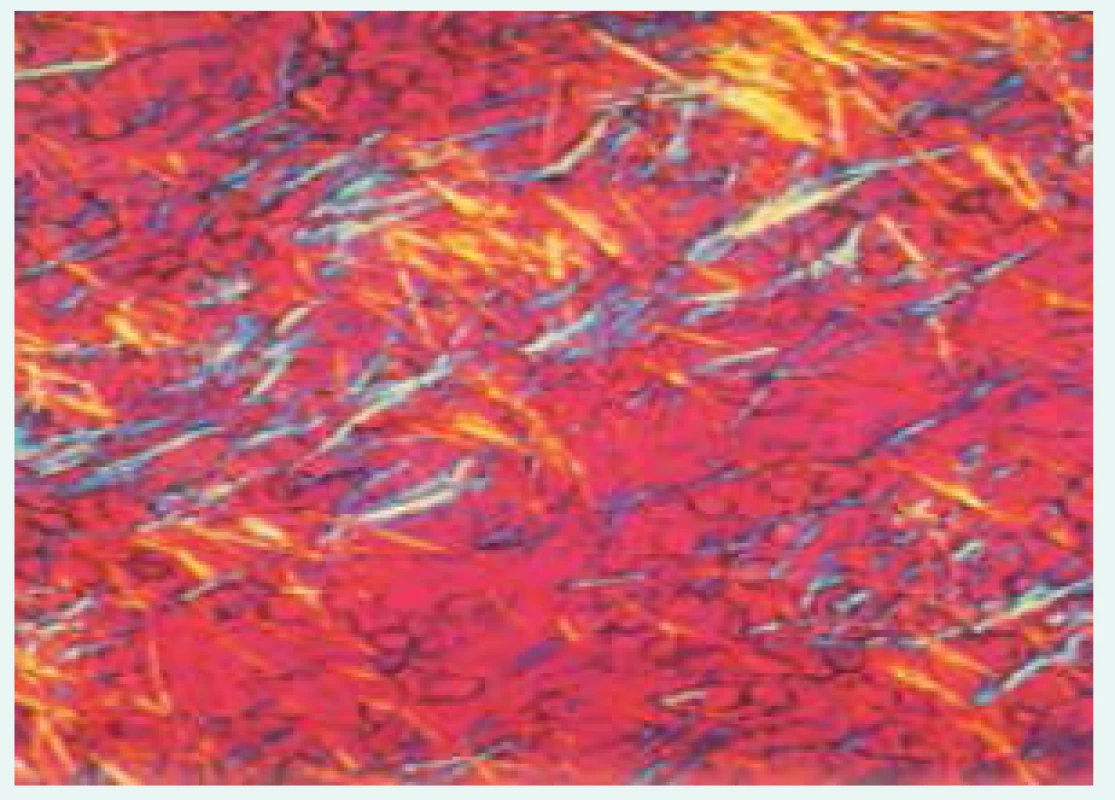
Z laboratorních metodik se provádí vyšetření krevního obrazu a reaktantů akutní fáze (FW a CRP), které bývají silně zvýšené. Klíčové je i stanovení urikemie, které se doporučuje provádět 2krát v odstupu 2 týdnů. Při interpretaci výsledku urikemie je však nutná obezřetnost, protože na jedné straně může být hladina kyseliny močové u některých záchvatů normální, na druhé straně většina pacientů s hyperurikemií dnu nemá. Dalším možným vyšetřovacím postupem je vyšetření vylučování urátů močí za 24 hod. Do jisté míry umožnuje rozlišovat pacienty s nadprodukcí urátů od pacientů se sníženým vylučováním, ale u většiny pacientů se nachází normální nález, takže vyšetření urikosurie není možné doporučit jako základní pro všechny pacienty v rámci standardní diagnostiky dny. Nález vysoké urikosurie (vylučování > 700–1 000 mg/24 hod) však může identifikovat pacienty s rizikem litiázy, kteří nejsou vhodní na urikosurickou léčbu. Vhodné je také vyšetření pH moči, a při kyselém pH je doporučováno moč alkalizovat a snížit riziko litiázy. Pro vyšetření urikosurie jsou vhodní pacienti, kteří mají rodinnou anamnézu dny, pacienti se začátkem dny před 25. rokem, ženy a pacienti s ledvinnými kameny. Vysoká urikosurie může vzbuzovat podezření na možnost enzymatického defektu a být indikací pro jeho vyšetření.
Pro diagnózu dny se již mnoho let doporučuje používat klasifikační kritéria Americké koleje revmatologů (ACR), která jsou jednoduchá a mají i při použití pouze kombinace klinických kritérií uspokojivou senzitivitu a specificitu. Při splnění 6 ze 12 klinických kritérií byla senzitivita 87 % a specificita 97 % [3]. Prakticky definitívní diagnózu dny však umožnuje nález krystalů natrium urátu ve výpotku nebo v materiálu z tofu.
Poněkud jinou formou jsou prezentována doporučení EULAR [4]. Jsou prezentována pomocí 10 doporučení, která mají sloužit jako praktický návod v ordinaci vyšetřujícího lékaře, nikoliv pro klasifikaci pro potřebu epidemiologických či klinických studií (tab. 4). Byly také vypočítány faktory, které mají největší klinický diagnostický význam (tzv. LR – likelyhood ratio). Nejvyšší LR má stanovení krystalů natrium urátu (LR = 567), následuje obraz klasické podagry (LR = 30,6) a přítomnost tofů (LR = 39), dále pak hyperurikemie (LR = 9,7). RTG metodiky mají malý přínos při diagnostice akutní dny, u dny chronické však může mít značný význam především v diferenciální diagnostice nález závažných změn při asymetrickém otoku (LR = 4,1) a nález subkortikálních změn bez erozí, které reprezentují tofy (LR = 6,4).
Tab. 4. EULAR doporučení pro diagnózu dny 
V poslední době se také diskutuje možná úloha ultrasonografického vyšetření a magnetické rezonance (MRI) pro diagnózu dny, ale další studie jsou nutné.
U každého pacienta s dnou je nutné určit také vývojovou fázi jeho onemocnění. V průběhu onemocnění se dají vyčlenit následující fáze: období asymptomatické hyperurikemie, akutní dnavé artritidy (záchvat), tzv. období interkritické (pacient již prodělal záchvat, ale je bez příznaků) a stadium chronické tofózní dny. Do stadia chronické tofózní dny však se vyvine pouze 5–10 % pacientů.
Před zahájením léčby je také vhodné definovat závažnost dnavé artritidy. Pro akutní artritidu navrhuje ACR [5] především hodnotit intenzitu záchvatu (škála bolesti 0–10), dále pak frekvenci těchto záchvatů na záchvaty nečasté (méně než 1 za rok), záchvaty časté (2–6 za rok) záchvaty velmi časté (> 7 za rok) (tab. 5). U chronické dny pak závažnost mírnou, střední a vysokou. Pro hodnocení funkce a kvality života je také možné užít dotazník Health assessment questionnaire (HAQ).
Tab. 5. Hodnocení závažnosti dnavé artritidy podle ACR. Upraveno podle [5] ![Hodnocení závažnosti dnavé artritidy podle ACR. Upraveno podle [5]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2dfd953bcf18d141ba6b63030139ad9a.png)
Terapie dny
Terapii dny lze rozdělit na problematiku terapie v období asymptomatickém, v období léčby akutního záchvatu, dále léčbu snižující hladinu kyseliny močové a prevenci dalších atak, léčbu chronické tofózní dny a léčbu asociovaných onemocnění (schéma). Léčba musí být komplexní a obsahovat edukaci pacienta, režimová a dietní opatření, abstinenci a dále léčbu farmakologickou.
Léčba asymptomatické hyperurikemie
Hyperurikemie je v populaci relativně častá (kolem 10–15 %), ale dna se vyskytuje pouze v 1 %. Proto zatím není považováno za odůvodněné léčit každého pacienta s hyperurikemií. Nicméně stále se přehodnocuje možný vliv zvýšené hladiny kyseliny močové na endoteliální cévní buňky a možný vztah ke vzniku endoteliální dysfunkce a metabolického syndromu. V doporučeních EULAR a dalších se sice uvádí, že jasnou indikací pro aplikaci hypourikemické léčby jsou opakovaně hladiny > 540 µmol/l, nicméně u pacientů s asociovanými onemocněními a vyšším kardiovaskulárním rizikem je vhodné zahájit léčbu již při nižších hodnotách a docílit doporučované hladiny urikemie < 360 µmol/l.
Léčba akutního dnavého záchvatu
ACR doporučuje u každého akutního dnavého záchvatu vyhodnotit určité parametry (tab. 5), které mohou mít vliv na výběr preparátu (tab. 6). Vyhodnocuje se intenzita bolesti, trvání dnavého záchvatu od začátku (kategorie časný, etablovaný a pozdní) a dále počet postižených kloubů (1 nebo 2 velké klouby, polyartikulární).
Tab. 6. Terapie akutního záchvatu 
Akutní dnavý záchvat je velmi bolestivý, a proto je nutné zahájit léčbu ihned a některé zdroje uvádějí i fakt, že čas je důležitější než výběr léku. Prvním nemedikamentózním opatřením je uvedení pacienta do přechodného částečného klidového režimu a aplikace chladu na postižený kloub, např. formou speciálních kryosáčků.
Z farmakologických postupů lze zvolit nesteroidní antirevmatika (NSA), kolchicin nebo lokálně nebo systémově podávané glukokortikoidy, ev. adrenokortikotropní hormon (ACTH). Všechny postupy jsou účinné a přímé srovnávací studie nebyly provedeny, takže není možné určit postup prvé či další volby, rozhodnutí je na ošetřujícím lékaři a jeho posouzení individuálního scénáře u pacienta.
U většiny nemocných s akutním záchvatem vystačíme s monoterapií jedním protizánětlivým lékem. U závažných případů polyartikulární dny je možné zvážit kombinaci léků např. kolchicin + NSA, nebo NSA + glukokortikoidy.
Nesteroidní antirevmatika jsou účinná u dny, jak prokázala řada dvojitě slepých pokusů oproti placebu. Iniciálně je doporučováno plné, protizánětlivé dávkování podle definice regulačních agentur. Příklady jsou uvedeny v tab. 7. Celosvětově se nejvíce užívá indometacin, diklofenak, ibuprofen, sulindak, naproxen, ale lze použít i jiná NSA. Základní strategií aplikace NSA u dny je aplikace vysokých dávek na začátku léčby a po zlepšení symptomů po 2–3 dnech redukce dávky. Nesteroidní antirevmatika však mohou vyvolávat celou řadu nežádoucích účinků, především v oblasti gastrointestinální a kardiovaskulární [6]. U pacientů s vyšším rizikem NSA indukované gastropatie je vhodné aplikovat současně blokátory protonové pumpy, nebo COX2 selektivní léky, tzv. koxiby – např. celekoxib nebo etorikoxib, který má i úspěšnou randomizovanou studii v indikaci dnavé artritidy [7]. U koxibů je nutné brát zřetel na možné nežádoucí účinky NSA v oblasti kardiovaskulární a respektovat i event. kontraindikace léčby.
Tab. 7. NSA v léčbě akutní dnavé artritidy 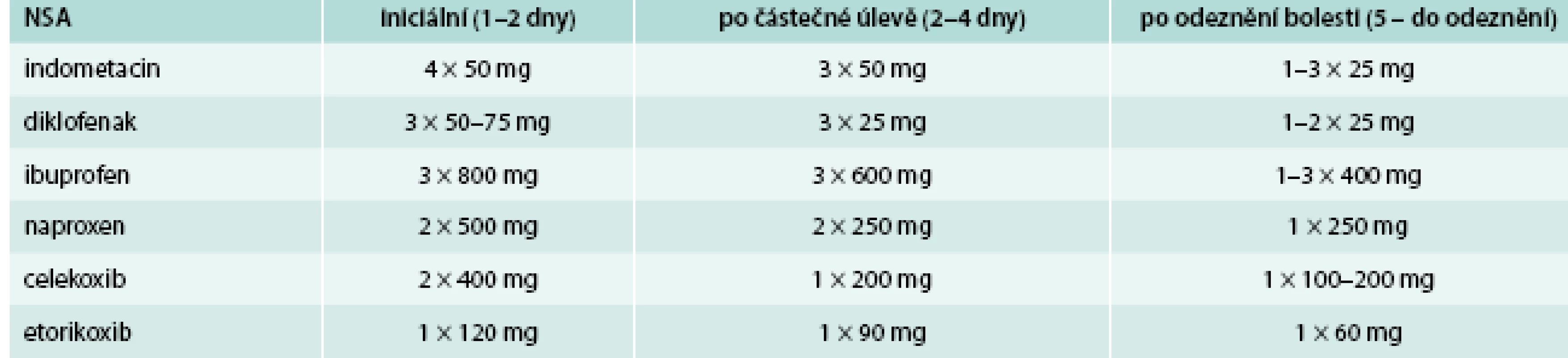
NSA se podávají u všech případů především etablované dny, protože jejich efekt nemá specifický diagnostický význam. Jejich aplikace je také vhodná při delším intervalu mezi trváním symptomů a zahájením léčby (tab. 5). NSA se mají podávat, pokud trvají symptomy, takže rozhodnutí je individuální.
Kolchicin je na jedné straně historickým lékem u dny známým již ve starověku, ale na druhé straně existují i 2 novější randomizované, klinické studie, které přinášejí důkaz o účinnosti kolchicinu ve smyslu medicíny založené na důkazech [8]. Kolchicin by se měl používat, pouze pokud léčba není zahájena později než 36 hod po začátku příznaků, protože jeho účinnost je lepší v časných stadiích zánětu. Další indikací může být stav nejasné diagnózy artritidy, kdy pozitivní odpověď na kolchicin může podporovat diagnózu dnavé artritidy, protože jeho efekt je relativně specifický. Další indikací podání kolchicinu může být kontraindikace podávání NSA.
Problémem aplikace kolchicinu je výskyt nežádoucích účinků, především významných průjmů, které se vyskytují u více než poloviny pacientů v době nebo ještě před nástupem účinku. Proto se v poslední době změnil názor na dávkování kolchicinu. Původně se doporučovala jako úvodní dávka 1 mg následovaný 0,5 mg každé 2 hod do maximální dávky 5–6 mg první den. Byla provedena studie s menšími dávkami kolchicinu, která dosahovala stejných účinků. Na základě této studie se doporučuje podat jako úvodní dávku 2krát 0,5 mg kolchicinu a další 0,5 mg za hodinu. Pokud záchvat trvá dále, je možné opakovat po 12 hod. Při nutnosti dalšího podávání se doporučuje 3krát denně 0,5 mg [5]. V současné době se kolchicin více než k vlastní léčbě akutního dnavého záchvatu užívá k profylaxi dalších záchvatů při zahajování hypourikemické léčby v dávce 1–2 tablety denně.
Glukokortikoidy (GK) se u dnavého záchvatu mohou použít jak ve formě lokální aplikace do kloubů, tak systémově per os, ev. intramuskulárně, nebo jako ACTH. Lokální aplikace GK do kloubů se běžně používá, i když evidence o účinnosti je pouze z otevřených studií [9]. Aplikace GK se doporučuje pouze při postižení maximálně 1–2 kloubů přístupných snadno zevní aplikaci. Dávkování GK je podle velikosti postižených kloubů. Lokální aplikace GK se může použít jako monoterapie nebo v kombinaci s jinými protizánětlivými postupy. Před lokální aplikací GK je vždy nutné vyloučit možnost septické artritidy. Systémové podání GK se doporučuje pouze při závažné oligoartritidě nebo polyartritidě. Iniciální doporučovaná dávka je 0,5 mg/kg váhy, podávaná 5–10 dní a následuje diskontinuace, alternativně lze použít plnou dávku 2–5 dní, dalším snižováním během 7–10 dní a dalším vysazením [5]. Alternativou může být podání GK v intramuskulární injekci s následnou perorální aplikací. Intramuskulární aplikace ACTH se doporučuje pouze v případě nemožnosti přijímat léky perorálně.
Strategie léčby akutního dnavého záchvatu. Mezi základní principy léčby akutního dnavého záchvatu patří:
- Každý akutní dnavý záchvat by měl být léčen farmakologickou léčbou.
- Farmakologická léčba by měla být zahájena v průběhu 24 hod od začátku dnavého záchvatu.
- Již probíhající hypourikemická léčba by neměla být v průběhu záchvat měněna a nová zahajována.
- NSA, kolchicin a glukokortikoidy představují první linii léčby.
- Zpravidla se začíná léčba monoterapií, kombinace se používají pouze u velmi závažných forem (VAS > 7, polyartritida) nebo u forem refrakterních na léčbu.
Nové postupy – biologická léčba akutní dny. V poslední době byl interleukin 1 (IL1) identifikován jako klíčový cytokin spouštějící zánětlivou reakci u dny. Ze zkoušených blokátorů IL1 získal v současné době EMA indikaci pro dnavou artritidu kanakinumab. Jde o plně humánní, monoklonální protilátku, která blokuje IL1β. Kanakinumab byl účinným v léčbě akutního dnavého záchvatu u nemocných s refrakterní dnou, kteří nedostatečně reagovali (nebo nemohli dostat) kolchicin a nesteroidní antirevmatika [10]. Kanakinumab je schválen pro léčbu akutního dnavého záchvatu v dávce 150 mg s.c., přičemž léčba musí být zahájena v průběhu prvních 5 dní. Jeho indikací jsou pacienti s velmi závažnou formou onemocnění, kteří jsou navíc zcela refrakterní na léčbu první linie, a to včetně kombinací. Protože kanakinumab snižuje výskyt dalších záchvatů, jsou cílovou populací také pacienti s častými atakami (více než 3 za 12 měsíců) a intolerancí běžné léčby. Přesné znění indikačního omezení a úhrady kanakinumabu v České republice se nyní řeší na úrovní národní regulační agentury.
Hypourikemická léčba
Dna je metabolické onemocnění podmíněné krystalizací kyseliny močové ve formě urátů v pojivových tkáních. Jestliže je zabráněno další krystalizaci a stávající krystaly jsou rozpouštěny, choroba je vlastně léčena. Sérová hladina kyseliny močové je považována za nepřímý ukazatel tkáňové koncentrace urátů. Několik studií prokázalo lineární vztah mezi stupněm snížení hladiny kyseliny močové a rozpouštěním tofů [11]. Analýza těchto studií také prokázala, že je nutné snížení sérových hladin kyseliny močové < 360 µmol/l, a to dlouhodobě. Tato sérová hladina totiž odpovídá tkáňové koncentraci, která je pod saturačním bodem krystalizace kyseliny močové.
Hypourikemická léčba by měla být komplexní a skládat se z dietních opatření, omezení alkoholu a redukce váhy u obézních. Je logické, že na začátku léčby je nutná edukace pacienta. Tato edukace může být slovní v ordinaci a doplněná ev. o písemné materiály, včetně vhodných dietních doporučení a kuchařek, nebo formou elektronickou.
Dietní opatření a režimové životní změny jsou důležité pro všechny pacienty s dnou. Tyto změny nejen snižují hladinu kyseliny močové, a tím riziko vzniku artritidy a nefrolitiázy [12], ale zlepšují celkové zdraví pacientů s dnou a ovlivňují rizikové komorbidity, jako je ischemická choroba srdeční, obezita, metabolický syndrom, diabetes mellitus, hyperlipidemie a hypertenze.
Dietní opatření jsou velmi racionálně uvedena v doporučeních ACR [5]. Obsahují všeobecná doporučení pro životní styl, potraviny a alkohol, jsou rozdělena do 3 kategorií – vyvarovat se, omezit, doporučit (tab. 8).
Tab. 8. Dieta a životní způsob doporučené u pacientů s dnou. Upraveno podle [5] ![Dieta a životní způsob doporučené u pacientů s dnou. Upraveno podle [5]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2974dddb89890f80a8f44113f238232e.png)
Farmakologická léčba hyperurikemie
Alternativy léčby hyperurikemie jsou uvedeny v tab. 9. Léky lze rozdělit do několika skupin, přičemž nejvýznamnější je skupina tzv. urikostatik a urikosurik. Urikostatika snižují urikemii snížením syntézy purinů de novo, urikosurika zvýšením vylučování močí.
Tab. 9. Farmakologická léčba hyperurikemie 
Urikostatika
Nejčastěji používaným lékem první volby je alopurinol, který efektivně snižuje hladinu kyseliny močové inhibicí xantinoxidázy, a tím syntézy purinů. Efekt alopurinolu je závislý na dávce, a každé zvýšení dávky o 100 mg alopurinolu snižuje urikemii přibližně o 60 µmo/l. Alopurinol je lék poměrně bezpečný, nicméně může vyvolávat nežádoucí účinky a někdy i závažné. Život ohrožující může být tzv. alopurinol hypersenzitivní syndrom, který se skládá z erytematózní, kožní olupující vyrážky, teploty, hepatitidy, eozinofilie a zhoršení renálních funkcí. Jeho výskyt v USA se udává 1 : 1 000 a mortalita asi 25% [13]. Aby se snížilo riziko vzniku této hypersenzitivní reakce, je doporučováno začínat léčbu s nízkou dávkou alopurinolu, ne vyšší než 100 mg denně, a dávku titrovat do nalezení účinné dávky, která přináší docílení cílové hladiny urikemie < 360 µmol/l. Z randomizovaných klinických studií, v nichž alopurinol sloužil jako referenční lék, však vyplynulo, že při použití obvyklé dávky 300 mg alopurinolu bylo cílových hladin urikemie dosaženo < 50 % pacientů [14]. Proto je u těchto pacientů nutné užívat vyšší dávky, které by však neměly překračovat 800 mg denně. Při poruše funkce ledvin se doporučuje používat nižší dávky alopurinolu, a to jak iniciální, tak udržovací. Při zahajování léčby alopurinolem je také zvýšené riziko dnavých záchvatů, a proto je také doporučeno užívat profylaktické dávky kolchicinu.
Novým nepurinovým selektivním inhibitorem xantinoxidázy je febuxostat. Febuxostat je metabolizován v játrech a je jimi i vylučován, takže u pacientů se středním stupněm renální insuficience není nutná adjustace dávky, stejně jako u pacientů s mírným stupněm hepatopatie. Schválenou dávkou febuxostatu je 80 mg denně. Tato dávka byla v klinických studiích účinnější než 300 mg alopurinolu denně, když u většího počtu pacientů bylo docíleno normourikemie, ale docházelo i ke snížení počtu záchvatů a regresi tofů [15]. Tolerance febuxostatu je obvykle dobrá, elevace jaterních testů se vyskytují v 3–5 %. Febuxostat je v současné době indikován jako lék druhé volby léčby hyperurikemie při nesnášenlivosti nebo kontraindikaci alopurinolu, nebo při nedostatečné účinnosti alopurinolu [16]. Další indikací jsou pacienti s dnou a středním stupněm renální insuficience, u kterých není nutné snižovat dávky. Dlouhodobé snížení urikemie febuxostatem také zachovává funkci ledvinného parenchymu [17].
Urikosurika
Urikosurika inhibují postsekreční, renální reabsorpci kyseliny močové a zvyšují ledvinnou eliminaci kyseliny močové. Zvýšená urikosurie může vést k depozicím urátů v ledvinných tubulech a vzniku nefrolitiázy. Prevencí tohoto nežádoucího účinku je zajištění vysoké diurézy (> 2 l denně) a v případě kyselé moči její alkalizací. Urikosurika jsou také kontraindikována u nemocných s ledvinným postižením. Jinak jde o léky velmi dobře snášené, bez větších nežádoucích účinků a levné. V klinickém použití jsou celosvětově probenecid, sulfinpyrazon a benzbromaron. V současné době není žádné urikosurikum v České republice na trhu.
Strategie farmakologické léčby hyperurikemie
První otázkou zůstává, které pacienty léčit. Jednoznačně jsou indikováni pacienti s častými záchvaty. Dále pak pacienti s chronickou dnou (viz dále), s tofy a progredujícími destrukcemi na RTG. Nejednoznačný názor je, jak postupovat u pacientů s řídkými, nebo velmi řídkými záchvaty. Někteří doporučují všechny pacienty, kteří již prodělali dnavý záchvat, doživotně léčit, jiní doporučují léčbu při řídkých záchvatech (< 1 ročně) ukončit. Zde je nutné postupovat individuálně a zvážit další okolnosti (spolupráce pacienta při dietě, další komorbidity, další léky atd). Je také nutné upozornit na hypourikemickou léčbu v době záchvatu. V těchto případech se doporučuje léčbu nezahajovat a počkat až po odeznění akutního záchvatu. V případě, že pacient byl hypourikemickou léčbou již léčen, je doporučeno v nezměněné podobě v době záchvatu pokračovat.
Léčba chronické, tofózní dny
Nejdůležitějším opatřením je dlouhodobá normalizace hladiny kyseliny močové. Tato normalizace vede jednak ke snížení počtu dnavých záchvatů, jednak ke zmenšení počtu a velikosti tofů. Ve studii s febuxostatem došlo k normalizaci urikemie v 5. roce léčby u 93 % pacientů. Zatímco na začátku léčby mělo akutní záchvat během roku 47 % pacientů, v 5. roce léčby klesl počet vzplanutí na nulu. K redukci tofů došlo u 69 % pacientů [18].
Pokud mají pacienti příznaky akutní či chronické synovitidy, je nutné podávat protizánětlivou léčbu, a to ve formě nesteroidních antirevmatik nebo přechodně i glukokortikoidů. Při chronickém průběhu, který je doplňován akutními záchvaty, je možné podávat i profylaktické dávky kolchicinu.
Nové léčebné postupy při léčbě chronické dny
Menší část pacientů je refrakterní na výše uvedené postupy. Příčinnou může být i velmi pomalá redukce tofů a urátových depozit z organizmu. Novým lékem je pegylovaná urikáza, která rozkládá kyselinu močovou na více rozpustný alantoin, který je pak vylučován ledvinami. Pegylovaná urikáza je vysoce účinná při snižování urikemie a redukci tofózních depozit během krátké doby [19]. V USA byla zaregistrována pro léčbu dospělých pacientů s chronickou tofózní dnou refrakterní na konvenční způsoby léčby, tzn. u kterých se nepodařilo dosáhnout normalizace urikemie při použití adekvátních dávek inhibitorů xantinoxidázy, nebo u kterých je tato léčba kontraindikována. Podává se v dávce 8 mg každé 2 týdny v pomalé infuzi. Může vyvolávat alergické reakce. Zvyšuje počet záchvatů na začátku léčby a profylaktická léčba kolchicinem je nutná.
Chirurgická léčba dny
Tofy někdy mohou způsobovat mechanické problémy např. na ploskách nohou při chůzi, nebo v oblasti rukou při funkci rukou. Pak je možné uvažovat o jejich chirurgickém odstranění.
Závěr
Incidence i prevalence dny se v západním světě zvyšuje, přičemž příčiny mohou být jak v dietních zvyklostech a zvýšené konzumaci alkoholu, tak v nezdravém životním stylu, nárůstu obezity, ale i používání některých léků, které zvyšují urikemii. Diagnostika dny stále činí v běžné praxi obtíže. Mnohem více by se měla využít analýza výpotku k průkazu krystalů natrium urátu. V případě nedostupnosti výpotku na krystalografickou analýzu je možné použít klasifikační kritéria pro dnu ACR nebo doporučení EULAR, která v rukou zkušeného lékaře lze použít i jako diagnostická.
Terapii dny lze rozdělit do období léčby asymptomatického období, akutního zánětu, tzv. interkritického období mezi záchvaty, a léčbu chronické tofózní dny u nemocných, kteří do tohoto stadia dospějí. V léčbě se musí kombinovat postupy nefarmakologické a farmakologické. Při akutním záchvatu je nutné léčbu zahájit ihned. Lze použít nesteroidní antirevmatika, kolchicin nebo glukokortikoidy. U forem s artritidou 1–2 kloubů dostupných opichu lze použít i lokální aplikaci glukokortikoidů, avšak až po pečlivém vyloučení septické artritidy.
Hypourikemická léčba se vždy zahajuje až po odeznění záchvatu, ale v případě kontinuální léčby se nepřerušuje. Indikováni jsou pacienti s častými záchvaty, RTG progresí destrukce a s chronickou tofózní dnou. Lékem první volby je alopurinol, který by se neměl podávat ve vyšší iniciální dávce než 100 mg denně a postupně titrovat dávku, která docílí cílových hladin nižších než 360 µmol/l. Alternativou hypourikemické léčby je febuxostat, který je výhodný u pacientů s poškozením funkce ledvin v dávce 80 mg denně. Z nových preparátů již registrovaných na našem trhu je možné zmínit první biologický lék dny kanakinumab, který inhibuje interleukin 1. Kanakinumab je v současné době schválen regulačními agenturami pro léčbu pro použití v indikaci akutní dnavé artritidy jako on demand terapie pro podkožní podání 150 mg co nejdříve během záchvatu. Dalším novým lékem, který ale zatím není u nás registrovaný, je peglotikáza, která je určena pro pacienty s těžkou tofózní dnou, u kterých se nepodařilo dosáhnout kompenzace urikemie při použití adekvátních dávek inhibitorů xantinoxidázy.
Podpořeno projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 023728 (Revmatologický ústav).
prof. MUDr. Karel Pavelka, DrSc.
pavelka@revma.cz
Revmatologický ústav, Praha
www.revma.cz
Doručeno do redakce 26. 1. 2015
Přijato po recenzi 6. 3. 2015
Zdroje
1. Mikuls TR, Farrar JT, Bilekr WB et al. Gout epidemiology: results from the UK General Practise Research Database 1990–1999. Ann Rheum Dis 2005; 64(2): 267–272.
2. Zhu Y, Pandya BJ, Choi HK. Prevalence of gout and hyperuricemia in US general population: the National Health and Nutrition Examination Survey 2007–2008. Arthritis Rheum 2011; 63(10): 3136–3141.
3. Wallace SL, Robinson H, Masi AT et al. Preliminary criteria for the classification of acute arthritis of gout. Arthritis Rheum 1977; 20(3): 895–900.
4. Zhang W, Doherty M, Pascual E et al. EULAR evidence based recommendations for gout. Part I: Diagnosis. Report of task force of the standing committee for international clinical studies including therapeutics (ESCISIT). Ann Rheum Dis 2006; 65(10): 1301–1311.
5. Khanna D, Fitzerald JD, Khanna JP et al. 2012 American College of Rheumatology Guidelines for Management of gout. Part 1, Systematic non-pharmacologic and pharmacologic therapeutic approaches to hyperuricemia. Arthritis Care Res 2012; 64(10): 1431–1446.
6. Patrono C. Nonsteroidal anti-inflammatory drugs. In: Hochberg MC, Silman AJ, Smolen JS et al. Rheumatology. 2-Volume Set. 4th ed. Elsevier-Mosby 2008 : 403–410. ISBN 978–0323033640.
7. Schumacher HR, Boice JA, Daikh DI et al. Randomised double blind trial of etoricoxib and indometacin in treatment of acute gouty arthritis. BMJ 2002; 324(7352): 1488–1492.
8. Ahern MJ, Reid C, Gordon TP et al. Does colchicin work? Results of the first controlled study in acute gout. Aust NZ Med J 1987; 17(3): 301–304.
9. Fernandez C, Noguera R, Gonzales JA et al. Treatment of acute attacks of gout with a small dose of intraarticular triamcinolon acetonide. J Rheumatol 1999; 26(10): 2285–2286.
10. Schlesinger N, Alten RE, Bardin T et al. Canakinumab for acute gouty arthritis in patients with limited treatment options: results from two randomised, multicentre, active controlled, double blind trials and their initial extensions. Ann Rheum Dis 2012; 71(11): 1839–1848.
11. Perez-Ruiz F, Calabozo M, Pijaan J et al. Effect of urate lowering therapy on the velocity of size reduction of tophi in chronic gout. Arthritis Rheum 2002; 47(4): 356–360.
12. Choi HK. A prescription for lifestyle change in patients with hyperuricemia and gout. Curr Opin Rheumatol 2010; 22(2): 165–172.
13. Arrelano F, Sacristan J. Allopurinol hypersensitivity syndrome: a review. Ann Pharmacother 1993; 27(3): 337–343.
14. Jordan KM, Cameron JS, Snaith M et al. British Society for Rheumatology and British Health Professionals In Rheumatology guideline for the management of gout. Rheumatology (Oxford) 2007; 46(8): 1372–1374.
15. Becker MA, Schumacher HR, Wortmann RL et al. Effects of febuxostat versus allopurinol and placebo in reducing serum urate in subjects with hyperuricemia and gout: a 28-week, phase III, randomized, double-blind, parallel-group trial. Arthritis Care Res 2008; 59(11): 1540–1548.
16. Pavelka K. Doporučení České revmatologické společnosti pro léčbu dnavé artritidy. Čes Revmatol 2012; 20(2): 82–92.
17. Whelton A, MacDonald PA, Chefo S et al. Preservation of renal function during gout treatment with febuxostat: a quantitative study. Postgrad Med 2013; 125(1):106–114. Dostupné z DOI: <http://dx.doi.org/10.3810/pgm.2013.01.2626>.
18. Schumacher HR, Becker MA, Lloyd E et al. Febuxostat in the treatment of gout. 5 year findings of the FOCUS efficacy and safety study. Rheumatology (Oxford) 2009; 48(2): 188–194.
19. Sundy JS, Baraf HS, Yood RA et al. Efficacy and tolerability of pegloticase for the treatment of chronic gout in patients refractory to conventional treatment: two randomized controlled trials. JAMA 2011; 306(7): 711–720.
20. Wise CM. Crystal-associated arthritis in the elderly. Rheum Dis Clin North Am 2007; 33(1): 33–55.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Primář MUDr. Petr Svačina, šéfredaktor časopisu Vnitřní lékařství, sedmdesátiletý
- Niekoľko osobných spomienok
- Sedmdesátníkem? Neuvěřitelné. Zralý věk primáře Petra Svačiny
- Petr Svačina jubilující
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Za profesorem Milošem Štejfou
- Richard Češka, Tomáš Freiberger, Martina Vaclová, Vladimír Bláha, Zuzana Urbanová. Familiární hypercholesterolemie
- Eva Kašáková, Martin Vokurka, Jan Hugo. Výkladový slovník pro zdravotní sestry
- Mezioborové sympozium s postgraduálním zaměřením Diabetik – společný pacient diabetologa a ortopeda
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání