-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Časování chirurgické a endoskopické terapie akutní biliární pankreatitidy v podmínkách terciární nemocnice v České republice
Adherence to the guidelines for treatment of mild biliary acute pancreatitis in the setting of tertiary center in the Czech Republic
Introduction:
Cholecystectomy (CCX) represents the crucial procedure in preventing relapses of biliary acute pancreatitis (BAP). Endoscopic papilosphincterotomy (EPST) represent an acceptable alternative in patients unsuitable for surgery. Current guidelines recommend patients with mild BAP to undergo CCX in 2 maximally 4 weeks following discharge from the hospital, ideally during the same hospital stay. Adherence to the guidelines differs significantly between particular countries and institutions.Aim:
To evaluate adherence to the guidelines of BAP management in conditions of tertiary hospital in the Czech Republic.Methods:
Retrospective analysis of consecutive patients hospitalized in the Clinic of Gastroenterology, University Hospital Brno for acute pancreatitis in years 2007–2012. Cases with both sonographic findings of lithiasis/sludge and 3-fold AST/ALT elevation were considered of clearly biliary etiology.Results:
We identified 328 patients treated for acute pancreatitis. Clearly biliary etiology was identified in 116 cases (54 male, 62 female). From 114 analyzed patients with complete documentation 81 underwent CCX, 23 were not operated and 10 cases were patients with history of previous CCX. Total mortality of the group was 5.3 %. Out of 81 patients who had CCX was 48 cases of mild BAP. CCX was done during the same hospital stay and/or within 4 weeks from dismissal in 20 patients, therefore, current guidelines were followed in 41.7 % of our study group. Eighteen out of the remaining 28 patients underwent ERCP with EPST. Therefore, within 4 weeks from dismissal 75 % of our patients underwent a procedure (CCX and/or EPST) with a potential to reduce the risk of BAP recurrence. Conclusion: When longer (4 weeks) interval between mild BAP and CCX is applied, the current guidelines are followed in 41.7 % of patients treated at our institution, which is comparable with the literature data. As much as 75 % of our patients underwent a procedure (CCX and/or EPST) with a potential to reduce the risk of BAP recurrence. However, only 12.5 % of index CCX is not favorable outcome that needs improvement. Similar difficulties are being dealt with in the most countries in the World.Key words:
biliary acute pancreatitis – ERCP – guidelines – cholecystectomy – papilosphincterotomy
Autoři: Oldřich Stibůrek 1; Jan Trna 1; Michal Šenkyřík 1; Vladimír Prochazka 2; Zdeněk Kala 2; Aleš Hep 1
Působiště autorů: Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Aleš Hep, CSc. 1; Chirurgická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Zdeněk Kala, CSc. 2
Vyšlo v časopise: Vnitř Lék 2014; 60(5-6): 417-422
Kategorie: Původní práce
Souhrn
Úvod:
Cholecystektomie (CHCE) představuje základní preventivní opatření recidiv akutní biliární pankreatitidy. Endoskopická papilosfinkterotomie (EPST) představuje alternativu u pacientů nevhodných pro operační zákrok. Současná doporučení odborných společností považují u lehké biliární pankreatitidy (BAP) za nutné provedení cholecystektomie do 2, maximálně do 4 týdnů od propuštění nemocného do domácího ošetřování, ideálně však za téže hospitalizace. Adherence k těmto doporučením se mezi jednotlivými zeměmi i pracovišti významně liší. Zhodnocení adherence k platným doporučením léčby biliární akutní pankreatitidy v podmínkách terciární nemocnice v České republice.Metodika:
Retrospektivní analýza pacientů hospitalizovaných pro akutní pankreatitidu na Interní gastroenterologické klinice FN Brno, pracoviště Bohunice, v letech 2007–2012. Za jasně biliární byly považovány případy se zjevným nálezem litiázy nebo sludge na zobrazovacích metodách a se současnou nejméně 3násobnou elevací AST nebo ALT.Výsledky:
Identifikovali jsme 328 pacientů léčených pro akutní pankreatitidu. Nesporně biliární etiologie byla pozorována ve 116 případech (54 mužů a 62 žen). Dále bylo analyzováno 114 pacientů s dostupnou kompletní dokumentací, z nichž 81 absolvovalo CHCE, 23 pacientů nebylo operováno a v 10 případech šlo o BAP u pacientů s anamnézou prodělané CHCE. Celková mortalita souboru činila 5,3 %. Z 81 pacientů, u kterých byla provedena cholecystektomie, šlo o lehkou BAP ve 48 případech. Za jedné hospitalizace či nejpozději do 4 týdnů od propuštění pacientů do domácího ošetření jsme zaznamenali CHCE u 20 pacientů, adherence k platným guidelines tedy činí v našem souboru 41,7 %. Ze zbývajících 28 případů mělo 18 pacientů provedeno alespoň ERCP s EPST. Celkově tedy bylo proti recidivě BAP zajištěno do 4 týdnů 38 pacientů, což představuje 75 % souboru.Závěr:
Při aplikaci delšího (4týdenního) intervalu mezi lehkou BAP a CHCE je adherence ke guidelines léčby lehké BAP na našem pracovišti srovnatelná s údaji v zahraniční literatuře – 41,7 % pacientů podstoupilo CHCE a 75 % pacientů bylo zajištěno proti recidivě pomocí CHCE nebo EPST. Jistě zde však zbývá značný prostor pro zlepšování, především v počtu CHCE provedených za jedné hospitalizace – v našem souboru představovaly CHCE pouze 12,5 %. Podobné potíže jsou však řešeny ve většině zemí světa.Klíčová slova:
biliární akutní pankreatitida – ERCP – guidelines – cholecystektomie – papilosfinkterotomieÚvod
Akutní pankreatitida (AP) je závažné onemocnění s vysokou morbiditou a nezanedbatelnou mortalitou přibližně 7 %, která v případě závažných forem onemocnění narůstá na 17–39 % [1]. Žlučové kameny představují nejběžnější příčinu (30–50 %) tohoto stavu, v takovém případě hovoříme o biliární akutní pankreatitidě (BAP). Jako základní preventivní opatření recidivujících atak BAP je doporučována cholecystektomie [2,3] s endoskopickou papilosfinkterotomií (EPST) jako alternativou pro pacienty, u nichž by byl operační zákrok v celkové anestezii nadměrně rizikový [4]. Cholecystektomie (CHCE) výrazně snižuje dobu setrvávání žluči v biliárním stromu, a tím i tvorbu cholesterolových krystalů v supersaturované žluči [5]. Jaterní žluč je také 4–5krát méně koncentrovaná než žluč ve žlučníku. Efekt CHCE byl prokázán signifikantním snížením rekurencí AP na méně než 10 % oproti 66–75 % u pacientů neléčených [2–4,6]. Též bylo prokázáno, že s prodlužováním intervalu od rozvoje BAP do CHCE riziko rekurence BAP statisticky významně narůstá a že v případě lehké BAP časné provedení CHCE nezvyšuje riziko pooperačních komplikací [7]. Recidivy BAP mívají také zpravidla těžší průběh než první ataky nemoci [8]. EPST poskytuje srovnatelnou prevenci rekurencí BAP jako CHCE (riziko recidivy BAP je 3–6 %) [9,10], ale existuje zde 20–40% riziko rozvoje jiných biliárních komplikací (cholecystitida, cholangitida, ikterus), které nakonec vedou k provedení CHCE [11,12]. Z tohoto důvodu by v případě nepřítomnosti kontraindikací měla být CHCE provedena jako definitivní řešení.
V případě prokázané biliární etiologie doporučuje Britská gastroenterologická společnost u pacientů s lehkou BAP provést CHCE ideálně do 2 týdnů, ale rozhodně ne později než za 4 týdny. CHCE by měla být odkládána pouze u pacientů se středně těžkou nebo těžkou AP, v těchto případech by mělo operační řešení následovat ihned po korekci systémových či lokálních komplikací onemocnění [13]. Podle Americké gastroenterologické společnosti je CHCE indikována, co nejdříve je to možné, ale v žádném případě ne více než 2–4 týdny po propuštění pacienta, aby bylo zabráněno relapsu AP. U pacientů, kteří nemohou podstoupit operační zákrok, představuje EPST přijatelné preventivní opatření před opakovanými atakami BAP [14]. Na základě doporučení vydaných Mezinárodní pankreatologickou společností pro pacienty s lehkou BAP by měli tito podstoupit CHCE co nejdříve, jakmile to umožňuje jejich stav, optimálně pak ještě před propuštěním domů. U pacientů s těžšími formami AP by měl být operační zákrok odložen do doby vyřešení systémových a lokálních komplikací [15]. Všechna výše uvedená klinická doporučení byla zformulována za účelem poskytnutí návodu k optimalizaci terapeutického přístupu a jejich základním smyslem je jejich respektování a implementace do každodenní klinické praxe. Několik recentních studií (původem převážně z anglosaských zemí) jasně dokladuje nerespektování, ať již vědomé, či dané okolnostmi, těchto doporučení v praxi. Přitom bylo opakovaně prokázáno, že odkládání CHCE signifikantně zvyšuje riziko biliárních obtíží (včetně BAP), a provedení EPST naopak snižuje riziko akutních rehospitalizací, jak je uvedeno výše. V každém případě lze dále konstatovat, že dostupná data ze středoevropského regionu jsou minimální a z České republiky vůbec žádná. Cílem předkládané práce bylo tedy zhodnotit, jak jsou v našich podmínkách naplňována mezinárodně platná doporučení pro endoskopickou a chirurgickou terapii BAP, která představují zcela zásadní součást léčby těchto stavů. Na úrovni dnešních poznatků je totiž terapie AP stále z velké části pouze léčbou symptomů a komplikací, rozvoj a průběh samotného zánětu pankreatu a lokálních a systémových komplikací dnešní klinická medicína stále nedokáže účinně ovlivnit. Výjimku zde tvoří právě včasná realizace ERCP s EPST a CHCE jako prevence rekurence BAP.
Metodika
Podrobili jsme retrospektivní analýze pacienty hospitalizované na Interní gastroenterologické klinice FN Brno, pracoviště Bohunice, v letech 2007–2012. Diagnóza AP byla stanovena na základě typických klinických symptomů onemocnění provázených zvýšením sérové amylázy nebo lipázy více než na 3násobek normy [11] nebo přítomnosti typických radiologických nálezů na pankreatu [16]. Tíže choroby byla stanovena dle platných kritérií poslední revize tzv. Atlantské klasifikace akutní pankreatitidy [17]. Hlouběji jsme analyzovali pouze případy s jasně biliární etiologií, tedy ty, v nichž byl přítomen zjevný nález litiázy nebo sludge na zobrazovacích metodách a současně aktivita alaninaminotransferázy nebo aspartátaminotransferázy dosáhla v počátku onemocnění nejméně 3násobku normy, což je považováno za nejspolehlivější laboratorní známku biliární etiologie AP [15,18]. Sledovali jsme adherenci k platným doporučením načasování CHCE, dále zda bylo provedeno ERCP s EPST a zda nebyla zaznamenána recidiva onemocnění či jiné komplikace, které by vyžadovaly rehospitalizaci. U malé části pacientů s nesporně biliární etiologií AP se onemocnění vyskytlo po již v minulosti prodělané CHCE. Pro CHCE realizovanou během iniciální hospitalizace se obecně užívá termín indexová CHCE; CHCE provedenou odloženě během rehospitalizace literatura nazývá intervalovou CHCE.
Výsledky
Za období od 1. 1. 2007 do 31. 12. 2012 jsme na Interní gastroenterologické klinice FN Brno identifikovali 328 pacientů s AP (jedná se skutečně o jednotlivé osoby, počet hospitalizací s diagnózou AP byl vzhledem k často etapovému terapeutickému přístupu a recidivám onemocnění násobně vyšší). Biliární akutní pankreatitida byla diagnostikována u 145 nemocných, z toho pak nesporně biliární etiologie, splňující kritéria uvedená výše, byla pozorována ve 116 případech, u 54 mužů a 62 žen. V těchto případech jsme pak sledovali tíži onemocnění, celkovou dobu hospitalizace do prvního propuštění pacientů (bez ohledu na oddělení, na kterém zrovna pobývali) a interval od propuštění do operačního zákroku (CHCE). Dále jsme sledovali, zda nemocný podstoupil ERCP s EPST. Dva pacienti museli být následně pro nedostatek zjistitelných údajů ze souboru vyřazeni. Z celkem 114 nemocných jich 81 absolvovalo CHCE, 23 pacientů nebylo operováno a v 10 případech šlo o BAP po v minulosti již prodělané cholecystektomii. Zaznamenali jsme 68 případů lehké, 37 případů středně těžké a 9 případů těžké formy BAP. Celková mortalita činila 5,3 %. Z 81 operovaných šlo ve 48 případech o lehkou BAP, ve 26 případech o středně těžkou a v 7 případech o těžkou formu onemocnění. U středně těžké a těžké formy je obtížně stanovitelný vhodný interval do operačního zákroku, neboť doporučení hovoří o době, kdy jsou vyřešeny systémové a lokálních komplikace choroby, což je obtížně zobecnitelné. Často se uvádí minimální hranice 6 týdnů, ale někteří autoři udávají interval kratší, pokud to dovoluje celkový stav pacienta. My jsme se soustředili zejména na pacienty s lehkou BAP. Za jediné hospitalizace či nejpozději do 4 týdnů od propuštění nemocných do domácího ošetření (nejzazší doporučená hranice) jsme zaznamenali CHCE u 20 ze 48 pacientů, adherence k platným guidelines činí tedy v našem případě 41,7 %. Nutno ale zmínit, že další 2 nemocní absolvovali CHCE do 30 dnů (tedy do 1 měsíce) od propuštění. Z 28 případů nevyhovujícího časového intervalu (delšího než 4 týdny) jich bylo 18 „zajištěno“ ERCP s EPST coby přijatelnou alternativou k operačnímu řešení. Nesporně však nešlo o pacienty, pro něž by bylo operační řešení nevhodné ve smyslu nadměrného rizika. Tab. 1 ukazuje počty pacientů, u kterých byla cholelitiáza sanována za jedné hospitalizace a u kterých do 4 týdnů od dimise.
Tab. 1. Výsledky terapeutického řešení u pacientů s lehkou BAP provedenou do 4 týdnů 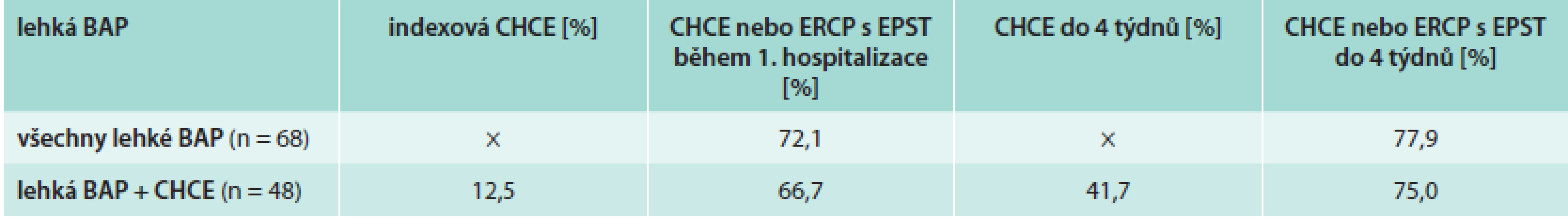
U skupiny 48 pacientů s lehkou BAP a CHCE jsme zaznamenali 6 případů komplikací, které si vyžádaly rehospitalizaci v období před operačním zákrokem. Šlo o 4 případy rekurence BAP a 2 případy jiných biliárních komplikací (cholecystitida, cholangiitida, obstrukční ikterus). Ve všech 4 případech rekurence BAP se jednalo o pacienty, kteří neměli provedeno „zajišťovací“ ERCP s EPST. Celkový počet rekurencí BAP v našem souboru činil 6 případů (plus další 2 nemocní s původně středně těžkou AP – ani oni neabsolvovali ERCP), tedy 5 %. Střední časový interval od propuštění do rekurence byl 76 dní (min 20, max 490 dní). Celkový počet biliárních komplikací (rekurence BAP + jiné biliární komplikace) byl 11 případů (9,5 %). Ve 2 případech byla zaznamenána akutní cholecystitida s nutností urgentní CHCE i přes předchozí provedení ERCP s EPST (4,2 %). Další údaje (medián věku pacientů u jednotlivých forem pankreatitidy, střední dobu hospitalizace, četnost provedení CHCE i ERCP) ukazuje tab. 2. Čísla v závorkách uvádějí údaje po odečtení pacientů, kteří absolvovali CHCE již v předchorobí.
Tab. 2. Demografická data a procentuální četnost výkonů v průběhu celého follow-up 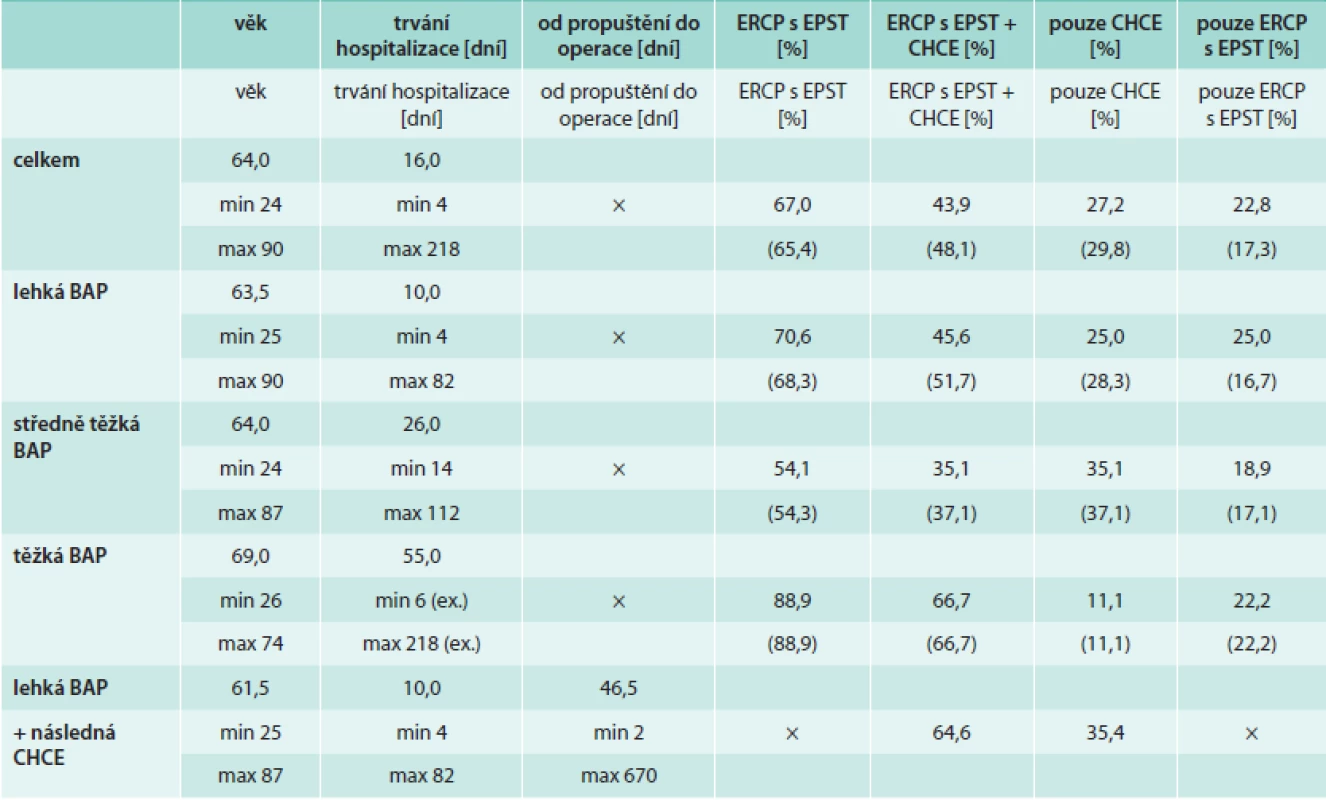
Pro zajímavost uvádíme ještě některé další údaje. Z 23 neoperovaných pacientů bylo 11 případů, v nichž CHCE nebyla doporučena pro vysoký věk a komorbidity, 2 pacientům nebyla operace doporučena pro následně opakovaně negativní UZ a MRCP ve smyslu cholelitiázy, přestože původní etiologie pankreatitidy byla nesporně biliární (vymizelá litiáza či sludge) a 6 pacientů operaci odmítlo. Z 23 neoperovaných pacientů bylo ERCP provedeno u 18 nemocných (78,3 %). Ze zbylých 5 pacientů byla u 3 CHCE doporučena a pacienty odmítnuta, jeden nemocný exitoval a v posledním případě se jednalo pravděpodobně o případ „vymizelé“ cholelitiázy. Tedy pouze 5 pacientů z celkového souboru (4,8 %) nebylo nijak léčeno, tento počet však zahrnuje i 3 nemocné, kteří sami navrženou léčbu odmítli. V žádném z neoperovaných případů nebyla po propuštění domů zaznamenána komplikace, nicméně follow-up u nekompliantních pacientů je problematický. 67 % pacientů (16 případů z 24) se středně těžkou nebo těžkou BAP, kteří neabsolvovali CHCE za první hospitalizace, strávilo dobu do CHCE na domácí enterální výživě nazojejunální sondou. V této skupině jsme nezaznamenali do operace žádný případ rekurence BAP. Střední doba do operace zde činila 56 dní (8 týdnů). Ze 48 případů cholecystektomovaných pacientů s lehkou BAP jsme byli u 41 pacientů schopni dohledat operační i histologický nález na odstraněném žlučníku. U 40 nemocných se potvrdil nález cholecystolitiázy (tedy v 97,6 % případů), v 1 případě byl peroperačně nalezen pouze sludge. Histologicky významně převažoval nález chronické cholecystitidy (92,7 %), současný nález akutní cholecystitidy („akutně exacerbovaná chronická cholecystitida”) jsme zaznamenali v 19,5 % případů. U 1 pacienta histologické vyšetření prokázalo adenokarcinom žlučníku (peroperačně zcela bez podezření na malignitu). Do 18 měsíců od operace tohoto pacienta byl zaznamenán metastatický rozsev do jater.
Diskuse
Nabízí se srovnání s dostupnými pracemi zahraničních autorů. Britská studie publikovaná v roce 2001 [19] udává ERCP + CHCE u 22,4 % pacientů, pouze ERCP u 43,4 % nemocných, po odečtení případů kontraindikovaných k CHCE zůstává 39,5 % těch, kteří neabsolvovali během follow-up operační řešení. 11,8 % nemocných bylo bez léčby (ERCP či CHCE). Pouze 6,6 % pacientů mělo CHCE provedenu v intervalu 4 týdnů. V našem souboru pouze 8 pacientů ze 104 (odečteno 10 případů CHCE v minulosti), tedy 7,7 %, neabsolvovalo definitivní možné řešení. Z těchto uvedených jich 6 operaci odmítalo, přičemž 3 z nich absolvovali ERCP. Zbývají tedy 3, kteří odmítli CHCE, ale dle některých doporučení byli kandidáty elektivního ERCP. ERCP s EPST je totiž metodou definitivní volby nejen pro pacienty neschopné operace, ale logicky i pro ty, kteří ji odmítají. Ve 2 případech BAP po zklidnění akutního stavu nebyla, přes předchozí pozitivní nálezy, následně opakovaně cholelitiáza sonograficky detekována. V těchto případech by měla být dle našeho názoru CHCE přesto indikována. Mikrolitiáza ani sludge nemusí být vždy patrné transabdominálním ultrazvukem. Vhodné by bylo, aby tito 2 pacienti absolvovali endoskopickou ultrasonografii vzhledem k signifikantně vyšší senzitivitě a specificitě této metody pro stanovení cholelitiázy [20]. Je-li dle všech přítomných známek AP nejprve hodnocena jako biliární, pak by měla být takto i léčena. Avšak je-li v době potenciální CHCE žlučník dle dostupných zobrazovacích metod bez patologického nálezu, je indikace zákroku problematická. Rekurenci BAP u těchto 2 výše zmíněných nemocných jsme nicméně dlouhodobě nezaznamenali (v obou případech bylo follow-up více než 24 měsíců). V porovnání s britským souborem absolvovala v našem souboru výrazně vyšší část – 6,6 % oproti 42,0 % pacientů – CHCE do 4 týdnů.
Recentní velká italská multicentrická studie z roku 2010 [21] se soustředila v případě CHCE na případy lehké BAP a uvádí následující data: 11 % pacientů mělo BAP po již prodělané CHCE (v našem případě 11,8 %), v italských nemocnicích pouze 35,7 % nemocných s BAP absolvovalo CHCE (bez ohledu na interval od vzniku AP). U nás CHCE absolvovalo 80 % všech pacientů s lehkou BAP, kteří neprodělali CHCE v předchorobí. Zbylých 20 % tvoří nemocní, kteří buď operaci odmítli, nebo nebyli k operaci způsobilí z důvodu komorbidit. Nutno však připomenout, že operovat všechny toho schopné pacienty po prodělané BAP je dnes považováno za standard a navíc je požadováno maximální zkracování intervalu k provedení CHCE.
Australští autoři z Melbourne předkládají v práci z roku 2008 [22] ke srovnání výsledky z jednoho pracoviště v období před větším důrazem na adherenci k doporučením a po něm. Studie se týká případů lehké BAP. V prvním souboru absolvovalo sanaci cholelitiázy buď formou CHCE nebo ERCP do 1 měsíce 57 % pacientů, z toho během první hospitalizace 22 %. Zaznamenána byla 23% četnost biliárních komplikací, které si vyžádaly rehospitalizaci. Po zavedení většího důrazu na adherenci k doporučením udávají v 76,3 % terapii do 1 měsíce (s velkou převahou ve prospěch CHCE – 29 : 2) a v 39 % za iniciální hospitalizace. Riziko biliárních následných komplikací pokleslo z 23 % na 8 %.
Data ze skotské nemocnice v Dundee [23] publikovaná v roce 2009 při velmi podobném počtu i spektru pacientů – (těžká + středně těžká/lehká BAP) – uvádějí následující výsledky: indexová CHCE u 51,3 % pacientů, medián intervalové CHCE 63 dnů (počítáno ode dne přijetí k hospitalizaci), pouze 5,3 % riziko biliárních komplikací (konkrétně 2 pacienti). Nulová zaznamenaná mortalita však nabízí otázky na skladbu uváděného souboru.
Poslední 2 případy lze považovat za srovnatelné s naším s tou výhradou, že v našem případě jasně převažuje časné řešení cestou ERCP. Za hlavní příčiny tohoto stavu lze považovat vysokou dostupnost akutního ERCP (žádné rehospitalizace za účelem provedení ERCP) a absenci dostupnosti metody peroperační cholangiografie. I přes velmi nízké procento indexových CHCE a nižší než 50% adherenci k platným doporučením termínů CHCE nutno označit naše výsledky v terapii BAP za velmi dobré a srovnatelné s vyspělými zeměmi. Všechny případy rekurencí AP byly zaznamenány u pacientů, kteří neabsolvovali ERCP s EPST. Ve všech uvedených případech však byla respektována platná doporučení k indikaci ERCP – nebyla tedy přítomna dilatace žlučových cest, ikterus, ani nešlo o recidivy pankreatitidy. Je ke zvážení, zda by i tito nemocní neprofitovali z provedení ERCP s EPST. Jsme dále toho názoru, že realizace EPST při ERCP je při BAP namístě vždy, kromě případů, kdy je provedena cholecystektomie velmi časně a kdy zároveň jasně chybí známky obstrukce žlučových cest a akutní cholangitidy. Nikoli však pouze dle doporučení ASGE [24]. Zejména pak tento přístup nabývá na významu u případů středně těžkých a těžkých BAP, které oddalují operabilitu pacientů. Též je nutné v našich podmínkách počítat s enormní vytížeností operačních sálů, která omezuje prostor pro indexové či velice časné intervalové CHCE. Při současné akutní cholecystitidě je CHCE, samozřejmě, nezastupitelná a ERCP s EPST zde nemůže být považováno za adekvátní alternativu. Výsledky prezentovaných studií včetně recentní metaanalýzy [25] snahu o co nejčasnější realizaci CHCE podporují. Snížit na minimum riziko recidivy potenciálně závažného onemocnění, pokud k tomu máme dobře dostupné nástroje, by mělo být jedním ze zásadních úkolů a priorit medicínského snažení. V neposlední řadě je takový přístup i ekonomicky výhodnější [26].
Podpořeno projektem (Ministerstva zdravotnictví ČR) koncepčního rozvoje výzkumné organizace 65269705 (FN Brno).
MUDr. Oldřich Stibůrek
ostiburek@fnbrno.cz
Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice, Brno
www.fnbrno.cz
Doručeno do redakce: 25. 9. 2013
Přijato po recenzi: 5. 11. 2013
Zdroje
1. Gullo L, Migliori M, Olah A et al. Acute pancreatitis in five European countries: Etiology and mortality. Pancreas 2002; 24(3): 223–227.
2. Ros E, Navarro S, Conxita B et al. Occult microlithiasis in “idiopathic” acute pancreatitis: Prevention of relapses by cholecystectomy or ursodeoxycholic acid therapy. Gastroenterology 1991; 101(6): 1701–1709.
3. Lee SP, Nicholls JF, Park HZ. Biliary sludge as a cause of acute pancreatitis. N Eng J Med 1992; 326(9): 589–593.
4. Levy M. The hunt for microlithiasis in idiopathic acute recurrent pancreatitis: Should we abandon the search or intensify our efforts? Gastrointest Endosc 2002; 55(2): 286–293.
5. Venneman NG, van Brummelen SE, van Berge-Henegouwen GP et al. Microlithiasis: an important cause of “idiopathic” acute pancreatitis? Ann Hepatol 2003; 2(1): 30–35.
6. Saraswat VA, Sharma BC, Agarwal DK et al. Biliary microlithiasis in patients with idiopathic acute pancreatitis and unexplained biliary pain: Response to therapy. J Gastroenterol Hepatol 2004; 19(10): 1206–1211.
7. Nebiker CA, Frey DM, Hamel CT et al. Early versus delayed cholecystectomy in patients with biliary acute pancreatitis. Surgery 2009; 145(3): 260–264.
8. Gullo L, Migliori M, Pezzilli R et al. An update on recurrent acute pancreatitis: data from five European countries. Am J Gastroenterol 2002; 97(8):1959–1962.
9. Uomo G, Manes G, Laccetti M et al. Endoscopic sphincterotomy and recurrence of acute pancreatitis in gallstone patients considered unfit for surgery. Pancreas 1997; 14(1): 28–31.
10. Kaw M, Al-Antably Y, Kaw P. Management of gallstone pancreatitis: cholecystectomy or ERCP and endoscopic sphincterotomy. Gastrointest Endosc 2002; 56(1): 61–65.
11. Sarosi G, Rege RV. Biliary pancreatitis. J Gastrointest Surg 2006; 10(8):1170–1179.
12. Billi P, Barakat B, D’Imperio N et al. Relapses of biliary acute pancreatitis in patients with previous attack of biliary pancreatitis and gallbladder in situ. Dig Liver Dis 2003; 35(9): 653–655.
13. UK Working Party on Acute Pancreatitis. UK guidelines for the management of acute pancreatitis. Gut 2005; 54(Suppl 3): S1-S9.
14. Forsmark CE, Baillie J (AGA Institute Clinical Practice and Economics Committee; AGA Institute Governing Board). AGA Institute Technical Review on Acute Pancreatitis. Gastroenterology 2007; 132(5): 2022–2044.
15. Uhl W, Warshaw A, Imrie C et al. IAP Guidelines for the Surgical Management of Acute Pancreatitis. Pancreatology 2002; 2(6): 565–573.
16. Clain JE, Pearson RK Evidence-based approach to idiopathic pancreatitis. Curr Gastroent Rep 2002; 4(2): 128–134.
17. Banks PA, Bollen TL, Dervenis C et al. Classification of acute pancreatitis – 2012: revision of the Atlanta classification and definitions by international consensus. Gut 2013; 62(1): 102–111.
18. Tenner S, Dubner H, Steinberg W. Predicting gallstone pancreatitis with laboratory parameters: a meta-analysis. Am J Gastroenterol 1994; 89(10): 1863–1866.
19. Sargen K, Kingsnorth AN. Management of Gallstone Pancreatitis: Effects of Deviation from Clinical Guidelines. JOP 2001; 2(5): 317–322.
20. del Pozo D, Tabernero S, Poves E et al. Usefulness of endoscopic ultrasonography in the clinical suspicion of biliary disease. Rev Esp Enferm Dig 2011; 103(7): 345–348.
21. De Rai P et al. Surgical management of acute pancreatitis in Italy: lessons from a prospective multicentre study. HPB (Oxford) 2010; 12(9): 597–604.
22. Chiang D, Thompson G. Management of acute gallstone pancreatitis: so the story continues. ANZ J Surg 2008; 78(1–2): 52–54.
23. Sanjay P et al. Management Guidelines for Gallstone Pancreatitis. Are the Targets Achievable? JOP 2009; 10(1): 43–47.
24. Frakes JT. Acute biliary pancreatitis: When ERCP is needed? ASGE Clinical Update 1999; 7 : 1–4.
25. van Baal MC, Besselink MG, Bakker OJ et al. Timing of cholecystectomy after mild biliary pancreatitis: a systematic review. Ann Surg 2012; 255(5): 860–866.
26. Monkhouse S, Court E, Dash I et al. Two-week target for laparoscopic cholecystectomy following gallstone pancreatitis is achievable and cost neutral. Br J Surg 2009; 96(7): 751–755.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2014 Číslo 5-6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Erdheimova-Chesterova choroba – poddiagnostikovaná zriedkavá choroba? – editorial
- Necílená biopsie pleury v diagnostice maligního pleurálního výpotku – editorial
- Přínos natriuretických peptidů v současné klinické praxi – editorial
- Sentinelová biopsie, stručný nástin problematiky – editorial
- Časování chirurgické a endoskopické terapie akutní biliární pankreatitidy v podmínkách terciární nemocnice v České republice
- Necílená biopsie pleury v diagnostice maligního pleurálního výpotku – naše zkušenosti za posledních 15 let
- Význam EKG u pacientov s resynchronizačnou liečbou
- Srdcové zlyhávanie – dá sa liečiť ovplyvnením kardiálneho metabolizmu?
- Difuzní idiopatická skeletární hyperostóza
- Proč a jak působí inzulinové přípravky na hmotnost
- Význam chuti v udržení homeostázy organizmu a patologický dopad vyrušení orocefalických reflexů ve vazbě na sladkou chuť v následku konzumace nekalorických sladidel
- Životní styl a riziko civilizačních nemocí
- Management chronických onemocnění v mezinárodním srovnání
- Rizikové faktory a prediktory progrese Barrettova jícnu do adenokarcinomu
- Přínos natriuretických peptidů v současné klinické praxi
- Sentinelová uzlina pri malígnom melanóme
- Manažment angioedému. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory (2013)
- PET-CT dokumentovaná kompletní 4letá remise Erdheimovy-Chesterovy nemoci po léčbě kladribinem
- Purple urine bag syndrome – raritní, ale nepřehlédnutelný příznak močové infekce
- Extraadrenálny paraganglióm
- Stillova nemoc dospělých – obtížná cesta k diagnóze přes horečku a výpotky nejasné etiologie
- Ruptura jater s hemoperitoneem jako vzácná komplikace kardiopulmonální resuscitace u mladé pacientky s akutním infarktem myokardu
- Near-infrared spectroscopy (NIRS), nová technika intrakoronárního zobrazení nestabilního koronárního plátu
- Význam stanovení natriuretických peptidů a prokalcitoninu u akutního srdečního selhání
- XVII International Congress on Nutrition and Metabolism in Renal Disease
- Rozlúčka s profesorom Ďurišom, nestorom Slovenskej internej medicíny
- Z odborné literatury
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Stillova nemoc dospělých – obtížná cesta k diagnóze přes horečku a výpotky nejasné etiologie
- Purple urine bag syndrome – raritní, ale nepřehlédnutelný příznak močové infekce
- Difuzní idiopatická skeletární hyperostóza
- Sentinelová uzlina pri malígnom melanóme
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



