-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Specifika diabetické edukace u dětí
Specific diabetes education in children
Education is an integral part of diabetes care. The structured self-management education is the key to improve glycemic control, to reduce the risk of acute and long term complications and it is associated with improved quality of life. Type 1 is the most common type of diabetes in children and adolescents. Although the basic treatment principles are the same as in adults, the developmental characteristics during childhood need to apply age-appropriate, different teaching and learning techniques that should be adaptable to individual abilities, skills, needs and requirements of patients and parents, as well.
Key words:
diabetes mellitus type 1 – education – specifities in children and adolescents – glycemic control criteria
Autoři: J. Venháčová
Působiště autorů: Dětská klinika Lékařské fakulty UP a FN Olomouc, přednosta prof. MUDr. Vladimír Mihál, CSc.
Vyšlo v časopise: Vnitř Lék 2012; 58(4): 309-312
Kategorie: Přehledné referáty
Souhrn
Edukace je nezbytnou součástí léčby diabetes mellitus. Strukturovaná edukace k samostatnému řízení léčby je prostředkem k zajištění uspokojivé kompenzace, k redukci výskytu akutních i pozdních komplikací a přispívá ke zlepšení kvality života. U dětí a adolescentů se nejčastěji vyskytuje diabetes mellitus 1. typu. I když obecné principy léčby jsou stejné jako u dospělých, zvláštnosti jednotlivých věkových období s jejich vývojovými charakteristikami vyžadují specifické přístupy v edukaci, respektující nejen individuální schopnosti, dovednosti a potřeby pacienta, ale i rodičů.
Klíčová slova:
diabetes mellitus 1. typu – edukace – zvláštnosti u dětí a adolescentů – kritéria kompenzacePředneseno na 13. celostátním diabetologickém sympoziu „Diabetes a specifická životní období“ v Hradci Králové ve dnech 3.–4. června 2011.
Úvod
Cílem edukace dětí s diabetes mellitus 1. typu (DM1T) je poskytnout potřebné znalosti a praktické dovednosti, naučit využívat získané poznatky v běžném životě při měnících se podmínkách, řešit akutní situace, úspěšně ovládat nemoc a vést k nezávislosti na zdravotnících; současně zajistit optimální tělesný, emoční a sociální vývoj. Pozitivní motivace pacienta a psychosociální podpora jsou důležité při dosahování léčebných cílů [1].
Fáze edukace
Proces edukace začíná při prvním kontaktu s pacientem/rodiči a nikdy nekončí.
Úvodní fáze při hospitalizaci po stabilizaci stavu dítěte, kdy je přítomen i rodič, představuje strukturovaný program návaznosti teorie a praxe, rozdělený obvykle do 5–7denních celků, které se vzájemně prolínají, opakují a doplňují dle vývoje nemoci a schopností edukovaných (tab. 1).
Tab. 1. Systém edukace při hospitalizaci – Dětská klinika FN Olomouc. Pětidenní program – návaznost teorie a praxe. 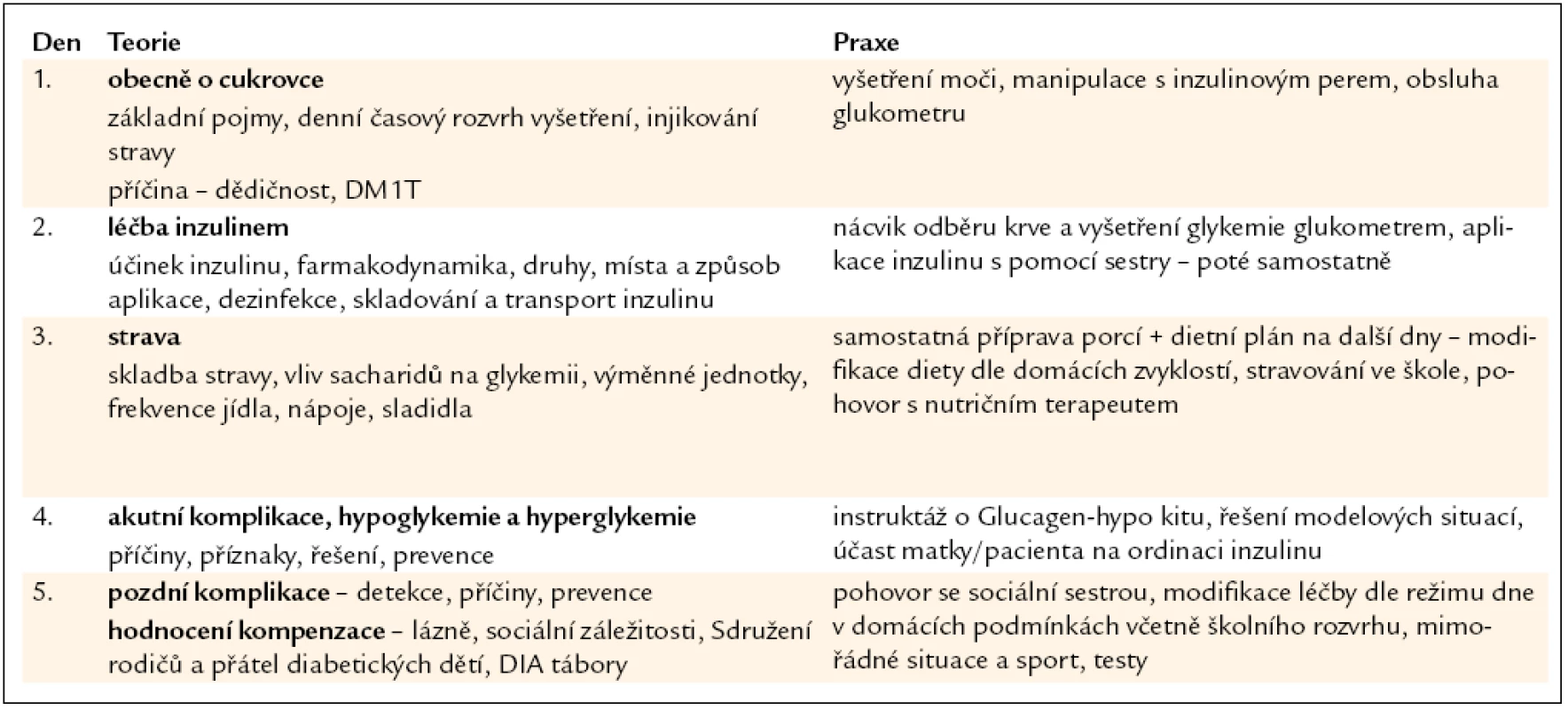
Kromě obecných informací o příčině nemoci, průběhu, rizicích či akutních komplikacích je třeba naučit pacienta provádět selfmonitoring glykemií s aktuální úpravou dávek inzulinů a stravy, vysvětlit účinek inzulinů, vliv sacharidů na hodnoty glykemií, zásady stravovacího režimu a význam pohybové aktivity. Samostatný odběr kapilární krve k vyšetření glykemie jsou děti schopné provádět již po 6. roce věku, ale interpretaci výsledků vyšetření, a k tomu úpravu léčby, zvládají většinou až po 12. roce věku. Podobně samostatné provedení injekce dokážou statečnější děti od 7–8 let, ale jde pouze o provedení injekce, přičemž za podání správné dávky odpovídají rodiče. Adolescenty však již od počátku nemoci zapojujeme do řízení léčby a postupně je vedeme k převzetí odpovědnosti za její výsledky. K překonání stresové situace a adaptaci na nemoc je žádoucí opakovaný kontakt s psychologem znalým problematiky diabetu. Péče o dítě a rodinu je vždy týmová – kromě diabetologa, edukační diabetologické sestry a dalších vyškolených sester, nutričního terapeuta, psychologa a sociální pracovnice, v případě přidružených chorob konzultantů jiných oborů, je členem týmu jako rovnocenný partner rodič, nejčastěji matka. Do edukačního procesu zapojujeme i další členy rodiny, neboť tak jako nemoc dítěte ovlivňuje život rodiny, rodinné zázemí ovlivňuje průběh nemoci a kompenzaci, jak prokázala řada studií [2–4]. Výzkumná skupina dětského diabetu Hvidoere Study Group při sledování vztahu familiárních faktorů a kompenzace DM1T u 2 269 dětí (věk 11–18 let) z 21 pediatrických center z 19 zemí zjistila, že v kompletních funkčních rodinách při spoluzodpovědnosti rodičů a adolescentů za léčbu mají pacienti nižší glykovaný hemoglobin a nižší výskyt ketoacidózy než v jiných situacích [5].
Po propuštění z hospitalizace po úvodní léčbě pokračuje další fáze edukace při ambulantních kontrolách a při každém kontaktu s pacientem, ať už telefonicky, nebo elektronicky, v rámci edukačních víkendových seminářů nebo Dia táborů či Dia školičky, které jsou pořádány ve spolupráci se Sdružením rodičů diabetických dětí. Informace k léčbě získávají rodiny také formou písemných instrukcí, letáků, brožur [6], video nahrávek nebo v podobě animovaného filmu na DVD, jejichž výběr se řídí věkem pacienta. Využíváme i konverzační mapy a poskytujeme internetové adresy, kde lze získat informace o nemoci či léčebných pomůckách a zapojit se do diskuzních fór.
Tak, jak je léčba diabetu dle věku, průběhu a kompenzace modifikována, je třeba nejen neustále opakovat již naučené, ale edukaci rozšiřovat a prohlubovat [7], předávat informace o nových trendech v diabetologii. Vhodné je diskutovat o možných pozdních komplikacích a jejich prevenci, protože s délkou trvání nemoci, která se manifestovala již v dětství, se riziko těchto komplikací posouvá do nižšího věku.
Zvláštnosti dětského věku
Tělesný a pohybový vývoj dítěte v jednotlivých fázích vyžaduje různou potřebu živin a energie v podobě sacharidů. Zvýšená sekrece růstového hormonu v pubertě je spojena se sníženou citlivostí na inzulin. Vývoj jemné motoriky ovlivňuje zručnost v léčbě, praktické dovednosti, mentální vývoj pak schopnost samoregulace léčby a psychosociální vývoj akceptaci nemoci. Kritická jsou zejména 2 období – předškolní věk a puberta.
V předškolním věku je edukace zaměřena na rodiče. V této věkové kategorii je větší labilita metabolizmu, variabilita glykemií, vysoké riziko hypoglykemií a jejich neurologických důsledků. Děti hypoglykemii neavizují, může mít odlišné projevy – pod obrazem změny chování, plačtivosti, někdy naopak agresivity. Každodenní frekventní selfmonitoring glykemií je nezbytný. Ve srovnání se staršími dětmi je třeba obezřetně upravovat dávky inzulinů, i po 0,25 IU na dávku, vzhledem k vyšší citlivosti na inzulin. Inzulin k substituci bazální sekrece je často aplikován ve 2 denních dávkách a k substituci prandiální sekrece dostávají děti 3 injekce krátkodobého inzulinu. Děti nemají zažitý stravovací stereotyp a nechápou, proč nemohou jíst, kdy chtějí. My zase nevíme, jak dlouho budou jíst a zdali porci s určeným množstvím sacharidů sní. Proto je inzulin aplikován někdy až po jídle. Analogy s rychlým účinkem nejsou do 6 let doporučovány pro nedostatek zkušeností, podobně i bazální analogy. Problémem může být aplikace inzulinu a příprava stravy mimo domov, což může činit překážky při zařazování dětí do mateřských škol. Častější nemocnost při nezralosti imunitního systému je spojena s častější dekompenzací diabetu. Reakce na stres, bolest (odběry glykemií, injekce inzulinu) je spojena s variabilitou glykemií [8].
Přechod do puberty je provázen biologickými a psychosociálními změnami. Edukace je cílená na pacienta, ale pokud se nemoc projevila v mladším věku, kdy nemoc řídili rodiče, je třeba vést k samostatnému ovládání léčby postupně [9,10]. Odmítání dominantní role rodičů a autorit, vytváření žebříčku životních hodnot či snaha vyrovnat se ve všem vrstevníkům jsou specifické rysy dospívání. Nepřijetí nemoci, různé formy protestů proti nemoci – např. odmítání selfmonitoringu nebo nedodržování stravovacích doporučení – jsou u adolescentních diabetiků příčinou častějšího výskytu ketoacidózy [11]. Depresivní stavy, poruchy příjmu potravy či první zkušenosti s návykovými látkami je třeba včas odhalit a snažit se je za pomoci psychologa nebo psychiatra řešit [12]. Kromě edukačních snah s posilováním odpovědnosti za selfmanagement nastupují intervence kognitivně-behaviorální, které jsou účinnější tehdy, pokud jsou cílené nejen na pacienta, ale na celou rodinu [13,14]. V léčbě jsou potřebné vyšší dávky inzulinů i více denních dávek z důvodu inzulinové rezistence, častým jevem je fenomén svítání (dawn fenomén) s prudkým zvyšováním glykemie v časných ranních hodinách, a proto častěji doporučujeme léčbu inzulinovou pumpou. Ne vždy však tento způsob léčby pacienti akceptují. Nadměrná konzumace proteinů, častější u chlapců s cílem zvýšení svalové masy, je riziková ve vztahu k rozvoji nefropatie, nadměrná konzumace sacharidů a tuků současně s malou fyzickou aktivitou, zejména u dívek, vedou k obezitě, která inzulinovou rezistenci potencuje. Stravovací režim je nutné v tomto věku opakovaně diskutovat, podobně i význam screeningu přidružených autoimunitních chorob a riziko pozdních komplikací, které se při neuspokojivé kompenzaci mohou manifestovat právě v pubertě. Adolescenty informujeme o sexuálně přenosných chorobách a zdravotním riziku návykových látek, dívky o plánovaném těhotenství a nutnosti přísné kontroly kompenzace v graviditě. Specifickou edukaci včetně technického zácviku vyžaduje příprava k léčbě inzulinovou pumpou s instrukcemi, jak předcházet hypoglykemii a ketoacidóze, rozpoznat je a řešit. Preferujeme interaktivní přístup, respektujeme emoční potřeby pacientů [10].
Kritéria kompenzace u dětí
K ukazatelům kompenzace diabetu u dětí patří podobně jako u dospělých glykemie nalačno, před jídly a postprandiální, hodnoty glykovaného hemoglobinu (HbA1c) a lipidů a krevní tlak, ale pozornost je nutné věnovat i výskytu a závažnosti hypoglykemie a ketoacidózy a také somatickému vývoji (správný vývoj tělesné výšky a hmotnosti, nástup a průběh puberty). Doporučení pro frekvenci selfmonitoringu glykemií u dětí se odvíjí od věku, průběhu nemoci, typu léčby a stupně kompenzace. Mezinárodní společnost pediatrické a adolescentní diabetologie (International Society for Pediatric and Adolescent Diabetes – ISPAD) doporučuje u dětí s DM1T na intenzifikované inzulinové léčbě vyšetřovat glykemie běžně 4–6krát denně, častěji při nerozpoznávání hypoglykemie, při nemoci a sportování [15]. Je vědecky prokázáno, že u edukovaných diabetiků častost každodenního selfmonitoringu koreluje se stupněm kompenzace a s výskytem akutních komplikací [16–19]. V multicentrické německo-rakouské studii bylo zjištěno analýzou dat od 26 723 dětí ve věku do 18 let, že vyšetření glykemie v průběhu dne je nejčastěji prováděno u dětí do 6 let věku (průměrně 6krát denně) a u pacientů léčených inzulinovou pumpou (průměrně 5,3krát denně). U pacientů, kteří vyšetřovali glykemie méně než 5krát denně, jedno vyšetření navíc snížilo hodnotu glykovaného hemoglobinu o 0,20 % [20]. Selfmonitoring častěji než 5krát denně však hodnotu glykovaného hemoglobinu již signifikantně nesnížil [20].
V případě glykemií a HbA1c jsou u dětí, na rozdíl od dospělých, doporučené vyšší cílové hodnoty z důvodu obávaných hypoglykemií. ISPAD doporučuje cílovou hodnotu HbA1c u dětí všech věkových skupin pod 7,5 % (DCCT), což odpovídá dle jednotek Mezinárodní federace klinické chemie a laboratorní medicíny (IFCC) hodnotě pod 5,9 %. Každé dítě by přitom mělo mít podle průběhu nemoci stanoveny individuální cílové hodnoty glykemií a glykovaného hemoglobinu, přičemž HbA1c by neměl být vyšší než 5,9 % (IFCC) [15]. Zhoršení kompenzace, non compliance v léčbě, vyžadují individuální reedukaci pacienta.
Závěr
Edukace je klíčem k úspěšné léčbě diabetu. Edukační intervence mohou ovlivnit metabolickou kontrolu a mají pozitivní psychosociální přínos. Proces edukace dětí má svá specifika, vyžaduje nejen zkušený a odborně erudovaný tým, ale i osobní zainteresovanost zdravotníků na výsledcích léčby. Vytvoření osobních vazeb s pacientem a rodinou, vztah založený na vzájemné důvěře, otevřenosti a toleranci, dlouhodobá psychická podpora a motivace jsou předpoklady efektivní edukace.
MUDr. Jitřenka Venháčová
www.fnol.cz
e-mail: venhacj@fnol.cz
Doručeno do redakce: 7. 9. 2011
Zdroje
1. Northam EA, Todd S, Cameron FJ. Interventions to promote optimal health outcomes in children with type 1 diabetes – are they effective? Diabet Med 2006; 23 : 113–121.
2. Ginsburg KR, Howe CJ, Jawa AF et al. Parents’ Perceptions on Factors that Affect Successful Diabetes Management for Their Children. Pediatrics 2005; 116 : 1095–1104.
3. Cohen DM, Lumley MA, Naar-King S et al. Child Behavior Problems and Family Functioning as Predictors of Adherence and Glycemic Control in Economically Disadvantaged Children with Type 1 Diabetes: A Prospective Study. J Pediatr Psychol 2004; 29 : 171–184.
4. Anderson BJ. Parenting Styles and Parenting Practices in Pediatric Diabetes. Diabetes Care 2011; 34 : 1885–1886.
5. Cameron FJ, Skinner TC, de Beaufort CE et al. Hvidoere Study Group on Childhood Diabetes. Are family factors universally related to metabolic outcomes in adolescents with Type 1 diabetes? Diabet Med 2008; 25 : 463–468.
6. Lebl J, Průhová Š, Šumník Z et al. Abeceda diabetu. Praha: Maxdorf 2008.
7. Lange K, Sassmann H, von Schülz W et al. Prerequisites for age-appropriate education in type 1 diabetes: a model programme for paediatric diabetes education in Germany. Pediatr Diabetes 2007; 8 (Suppl 6): 63–71.
8. Swift PGF. Diabetes education in children and adolescents. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Pediatr Diabetes 2009; 10 (Suppl 12): 51–57.
9. Grey M, Boland EA, Davidson M et al. Coping skills training for youth with diabetes mellitus has long-lasting effects on metabolic control and quality of life. J Pediatr 2000; 137 : 107–113.
10. Court JM, Cameron FJ, Berg-Kelly K et al. Diabetes in Adolescence. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Pediatric Diabetes 2009; 10 (Suppl 12): 185–194.
11. Wolfsdorf J, Glaser N, Sperling MA. American Diabetes Association. Diabetic Ketoacidosis in Infants, Children, and Adolescents. A consensus statement from the American Diabetes Association. Diabetes Care 2006; 29 : 1150–1159.
12. Martínez-Aguayo A, Araneda JC, Fernandez D et al. Tobacco, alcohol, and illicit drug use in adolescents with diabetes mellitus. Pediatr Diabetes 2007; 8 : 265–271.
13. Wysocki T, Harris MA, Buckloh LM et al. Effects of Behavioral Family Systems Therapy for Diabetes on Adolescents’ Family Relationships, Treatment Adherence and Metabolic Control. J Pediatr Psychol 2006; 31 : 928–938.
14. Wysocki T, Harris MA, Buckloh LM et al. Randomised Trial of Behavioral Family Systems Therapy for Diabetes: maintenance of effects on diabetes outcomes in adolescents. Diabetes Care 2007; 30 : 555–560.
15. Revers M, Pihoker C, Donaghue K et al. Assessment and monitoring of glycemic control in children and adolescents with diabetes. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Pediatr Diabetes 2009; 10 (Suppl 12): 71–81.
16. Nyomba BL, Berard L, Murphy LJ. Facilitating access to glucometer reagents increases blood glucose self-monitoring frequency and improves glycaemic control: a prospective study in insulin-treated diabetic patients. Diabet Med 2003; 21 : 129–135.
17. Levine BS, Anderson BJ, Butler DA et al. Predictors of glycemic control and short-term adverse outcomes in youth with type 1 diabetes. J Pediatr 2001; 139 : 197–203.
18. McAndrew L, Schneider SH, Burns E et al. Does Patient Blood Glucose Monitoring Improve Diabetes Control? A Systematic Review of the literature. Diabetes Educ 2007; 33 : 991–1010.
19. Helgeson VS, Honcharuk E, Becker D et al. A focus on blood glucose monitoring: relation to glycemic control and determinants of frequency. Pediatr Diabetes 2011; 12 : 25–30.
20. Ziegler R, Heidtmann B, Hilgard D et al. DPV-Wiss-Initiative. Frequency of SMBG correlates with HbA1c and acute complications in children and adolescents with type 1 diabetes. Pediatr Diabetes 2011; 12 : 11–17.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Diabetes mellitus a demence
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Predikce neurologické prognózy po srdeční zástavě – editorial
- Význam biomarkerů NGAL a cystatin C u kardiovaskulárních onemocnění – editorial
- Gastrin bez gastrinomu – editorial
- Elevace proteinu S-100B u pacientů s akutním koronárním syndromem po resuscitaci je prediktorem nepříznivé neurologické prognózy
- Krátkodobá prognóza a léčba pacientů hospitalizovaných pro akutní srdeční selhání v regionální nemocnici bez kardiocentra
- Stratifikace rizika u pacientů s Brugada syndromem
- Význam biomarkerů NGAL a cystatinu C u kardiovaskulárních onemocnění
- Nové poznatky v patogenezi Crohnovy choroby
- Lékové interakce u starších diabetiků
- Diabetes mellitus a demence
- Specifika diabetické edukace u dětí
- Blokáda receptoru pro interleukin-1 preparátem anakinra vedla u pacienta s Erdheimovou-Chesterovou nemocí k vymizení patologické únavy, k poklesu markerů zánětu a ústupu fibrózy v retroperitoneu – popis případu a přehled literárních údajů
- Akutní infarkt myokardu navozený požitím drogy pervitin
- Hypergastrinemie bez detekce gastrinomu
- Akutní intoxikace mědí při suicidiálním pokusu
- Skrytá cystická fibróza u nemocného se sarkoidózou
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Akutní infarkt myokardu navozený požitím drogy pervitin
- Význam biomarkerů NGAL a cystatinu C u kardiovaskulárních onemocnění
- Akutní intoxikace mědí při suicidiálním pokusu
- Nové poznatky v patogenezi Crohnovy choroby
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



