-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Perikardiocentéza po kardiologické operaci – naše zkušenosti
Pericardiocentesis after cardiac surgery – our experience
Pericardial effusion after cardiac surgery is common, but only in a small part of patients it has progressive character and cardiac tamponade occurs. Accurate diagnosis and well-timed pericardiocentesis are necessary to effective management of this life threatening complication. The study aimed at presentation of our centre outcomes of echocardiographically-guided pericardiocentesis in patients after cardiac surgery.
Methods:
Between December 2005 and November 2007, 2,232 patients underwent open-heart surgery in our centre. At 48 (2.2%) of them pericardiocentesis for clinically significant pericardial effusion was performed.Results:
Pericardiocentesis was significantly more frequent after valve surgery (7.1%, p < 0.001), aortic root surgery (8.2%, p < 0.001) and surgical ablation of atrial fibrillation (6.6%, p < 0.001), i.e. in patients who had received postoperative anticoagulation therapy. Echo-guided pericardiocentesis was technically and therapeutically successful in 100% of cases and no complications were registered. The time elapsed between surgery and puncture was in range 6 to 80 days (median, 13 days). The median volume initially aspirated was 450 ml (range, 50 to 1,550 ml). Forty five patients (93.8%) had extended catheter drainage with active suction, the median duration of the drainage was 1 day (range, 1 to 6 days), the mean volume of catheter drainage was 328 ml (median, 145 ml; range, 20 to 2,950 ml). Four patients (8.3%) required repeated pericardiocenteses because of recurrence of significant pericadial effusion. Extended pericardial catheter drainage (after initial evacuation of the effusion) was associated with a significant reduction of recurrence of significant pericadial effusion and with lower probability of repeated pericardiocentesis.
We can conclude, echo-guided pericardiocentesis was effective and safe method for primary treatment of postoperative pericardial effusions.Key words:
pericardial effusion – cardiac tamponade – pericardiocentesis – echocardiography – cardiac surgery
Autoři: M. Kolek; R. Brát
Působiště autorů: Kardiochirurgické centrum FN Ostrava, prim. MUDr. Radim Brát, Ph. D.
Vyšlo v časopise: Vnitř Lék 2008; 54(4): 334-340
Kategorie: Původní práce
Souhrn
Úvod:
Perikardiální výpotek po srdeční operaci je běžný, ale jen u malé části nemocných progreduje a manifestuje se srdeční tamponádou. Přesná diagnóza a správně časovaná perikardiocentéza jsou nezbytné pro úspěšné zvládnutí této život ohrožující komplikace. Cílem tohoto sdělení je prezentovat zkušenosti pracoviště s prováděním echokardiografií kontrolované perikardiocentézy u nemocných po kardiochirurgickém výkonu.Pacienti a metody:
V období od prosince roku 2004 do listopadu roku 2007 bylo na našem pracovišti operováno 2 232 nemocných. Evakuační punkce klinicky významného perikardiálního výpotku byla provedena u 48 (2,2 %) z nich.Výsledky:
Signifikantně častěji byla indikována po operacích chlopenních vad (7,1 %, p < 0,001), výkonech na kořeni aorty (8,2 %, p < 0,001) a chirurgické ablaci fibrilace síní (6,6 %, p < 0,001), tj. po výkonech spojených s nutností antikoagulační léčby v pooperačním období. Perikardiocentéza pod kontrolou echokardiografie byla primárně technicky a terapeuticky úspěšná ve 100 % případů, nezaznamenali jsme žádné komplikace. Časový odstup od operace byl 6–80 dní (medián 13 dní). Jednorázově bylo získáno 50–1 550 ml výpotku (medián 450 ml). U 45 nemocných (93,8 %) byl perikardiální katétr ponechán na aktivním sání, doba drenáže činila 1–6 dní (medián 1 den), odpad z drénu byl 20–2 950 ml (medián 145 ml, průměr 328 ml). K recidivě významného výpotku s nutností opakování perikardiální punkce došlo u 4 (8,3 %) nemocných. Užití perikardiálního katétru za účelem drenáže perikardiální dutiny (po předchozím jednorázovém odsátí výpotku) bylo spojeno s nižší rekurencí významného výpotku a s nižší pravděpodobností opakování perikardiocentézy.Závěr:
Evakuační punkce perikardiálního výpotku prováděná za echokardiografické kontroly se osvědčila jako efektivní a bezpečná primární metoda léčby perikardiálních výpotků po srdeční operaci.Klíčová slova:
perikardiální výpotek – srdeční tamponáda – perikardiocentéza – echokardiografie – chirurgie srdceÚvod
Přítomnost perikardiálního výpotku po kardiologické operaci není neobvyklá. Incidence bývá uváděna v rozmezí od 55 do 75 % [1,2]. Výskyt významného perikardiálního výpotku se známkami srdeční tamponády je přibližně 0,8–4 % [2–5]. Velká část klinických projevů (subjektivních obtíží a objektivních známek) srdeční tamponády je nespecifických, mohou být mylně přičítány pooperačnímu stavu nebo jiným pooperačním komplikacím. Zlatým standardem z hlediska diagnostiky perikardiálního výpotku a srdeční tamponády je echokardiografie [6]. Perikardiocentéza prováděná pod echokardiografickou kontrolou je považována za bezpečnou a efektivní metodu léčby významného perikardiálního výpotku se známkami srdeční tamponády.
Cílem tohoto sdělení je prezentovat zkušenosti našeho pracoviště s prováděním perikardiocentézy po srdeční operaci.
Soubor nemocných a metodika
V období od prosince roku 2004 do listopadu roku 2007 bylo na našem pracovišti operováno 2 232 nemocných. U 48 (2,2 %) z nich byla provedena evakuační punkce perikardiálního výpotku. Tento soubor zahrnoval 19 žen (40 %) a 29 mužů (60 %). Věk nemocných zahrnutých do souboru se pohyboval v rozmezí od 20 do 80 let, věkový průměr činil 62,4 let.
Spektrum všech provedených výkonů ve sledovaném období a počet, resp. podíl perikardiocentéz u jednotlivých typů výkonů, uvádí tab. 1. Významně častější byla evakuační punkce perikardiálního výpotku po chlopenní chirurgii (7,1 %, p < 0,001), výkonech na kořeni aorty (8,2 %, p < 0,001) a chirurgické ablaci levé síně pro fibrilaci síní (pomocí kryoenergie; 6,6 %, p < 0,001), naopak nízká byla potřeba perikardiocentézy po izolované chirurgické revaskularizaci. Z této studie byli vyloučeni pacienti s pooperačním krvácením (> 150 ml/hod déle než 4 hod), kteří byli reoperováni do 48 hod po primární operaci.
Tab. 1. Podíl perikardiocentéz u jednotlivých typů kardiochirurgických výkonů (všechny operace v období od 12/2004 do 11/2007). 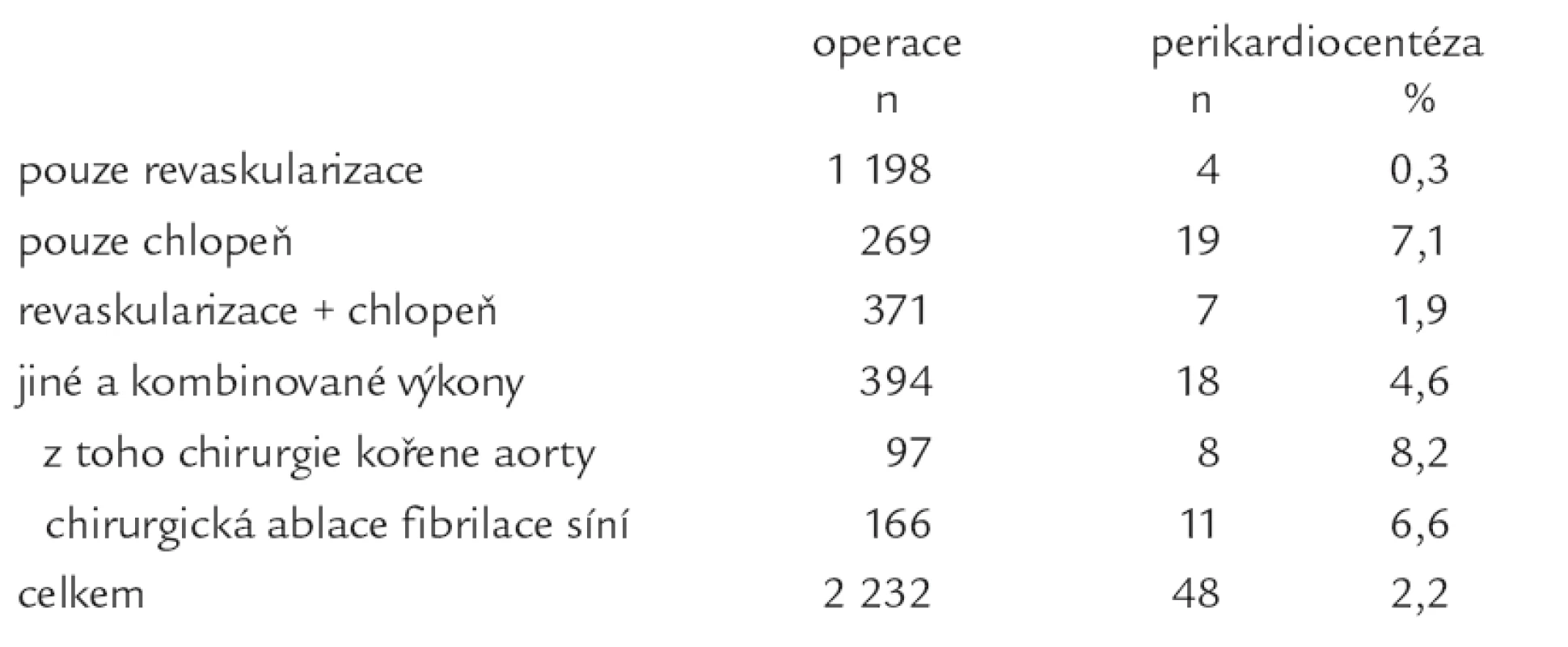
Nemocní po chirurgické revaskularizaci a po suprakoronární náhradě vzestupné aorty byli po operaci léčeni kyselinou acetylsalicylovou v dávce 200 mg/den (při její kontraindikaci jinými antiagregancii). Antikoagulační léčbu nefrakcionovaným nebo nízkomolekulárním heparinem a následně kumarinovými preparáty (warfarin) obdrželi pacienti po výkonu na chlopních a po kombinovaných výkonech. Cílová hodnota INR (mezinárodní normalizovaný poměr – International Normalized Ratio) se pohybovala v rozmezí 2–3,5. U nemocných po současné revaskularizaci a chirurgické ablaci fibrilace síní se volba antitrombotické léčby odvíjela od typu a trvání fibrilace síní v předoperačním a časném pooperačním období.
Echokardiografické vyšetření bylo prováděno u všech pacientů standardně 6. pooperační den, časněji jen pokud bylo klinické podezření na významný perikardiální výpotek. Užíván byl přístroj Hewlett-Packard Sonos 5500 nebo Philips EnVisor C. Lokalizace a velikost perikardiálního výpotku byly hodnoceny v parasternální dlouhé a krátké ose levé komory, v apikální 4dutinové a 2dutinové projekci, ev. ze subkostální projekce. Výpotky byly klasifikovány jako difuzní (cirkulární), obr. 1, nebo lokalizované (podél posterolaterální stěny levé komory, při pravé komoře nebo síni atd), obr. 2. Pulzně-dopplerovské vyšetření transmitrálního, transtrikuspidálního nebo aortálního průtoku bylo prováděno z apikálních projekcí. Byla měřena šíře dolní duté žíly a posuzovány její změny s respirací. Diagnóza srdeční tamponády (obr. 3) byla postavena na následujících echokardiografických známkách: diastolický kolaps pravé síně a komory, kolaps levé komory (v závažných případech), dilatovaná a v inspiriu nekolabující (< 35 % svého diametru) dolní dutá žíla, zvýšená variabilita průtokových rychlostí mitrálním, trikuspidálním nebo aortálním ústím v závislosti na dýchání – při nádechu výrazné snížení průtoku mitrální a aortální chlopní (> 25 %) a zvýšení průtoku trikuspidálním ústím (méně přesné). Pacienti se středně velkým nebo velkým perikardiálním výpotkem byli echokardiograficky kontrolováni denně nebo obden (dle zvážení vyšetřujícího lékaře).
Obr. 1. Velký perikardiální výpotek lokalizovaný cirkulárně kolem obou komor, transtorakální echokardiografie, apikální 4dutinová projekce. 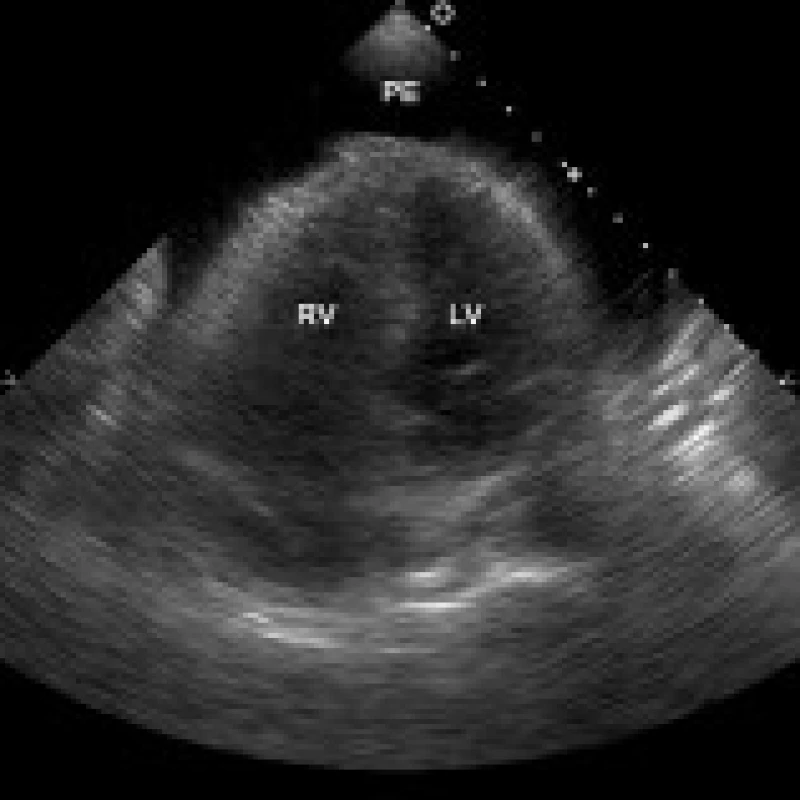
LV – levá komora, RV – pravá komora, PE – perikardiální výpotek Obr. 2. Velký perikardiální výpotek lokalizovaný při boční stěně levé komory, lineární echogenita ve výpotku (šipka) odpovídá zavedenému vodiči při perikardiocentéze, transtorakální echokardiografie, apikální 4dutinová projekce. 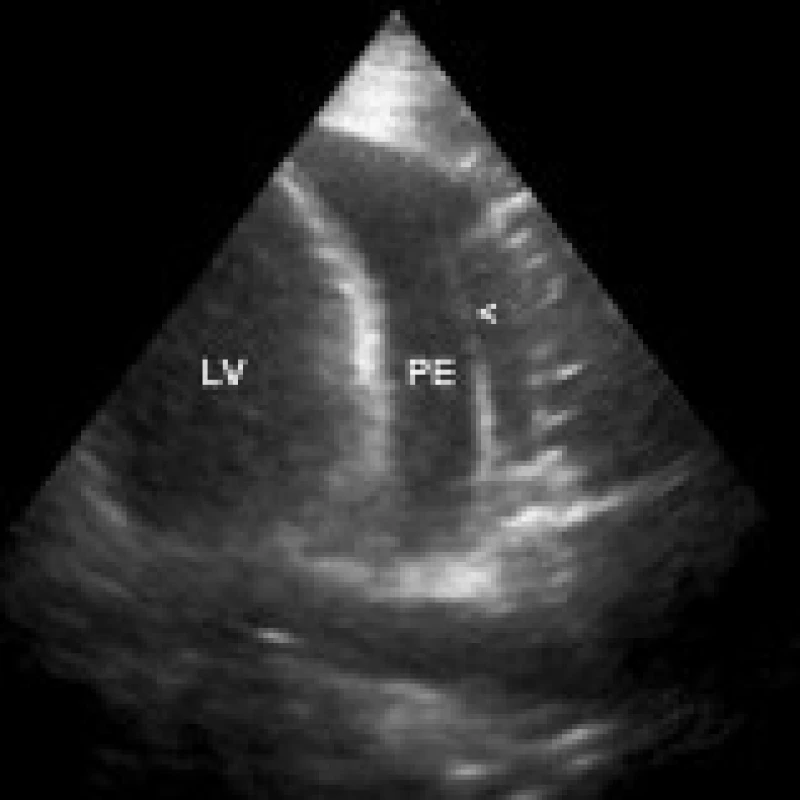
LV – levá komora, PE – perikardiální výpotek Obr. 3. Lokalizovaný velký perikardiální výpotek komprimující pravostranné srdeční oddíly, transtorakální echokardiografie, subkostální 4dutinová projekce. 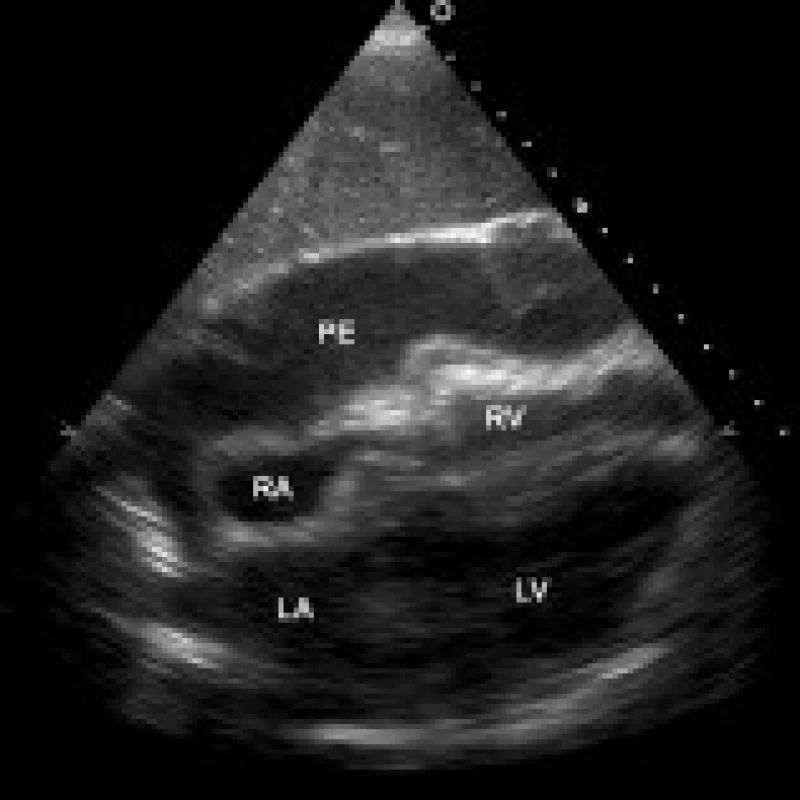
LA – levá síň, LV – levá komora, RA – pravá síň, RV – pravá komora, PE – perikardiální výpotek Indikace k perikardiocentéze vycházela ze syntézy echokardiografického a klinického obrazu. Mezi klasické klinické projevy srdeční tamponády patří dušnost, slabost, tachykardie, paradoxní pulz, hypotenze a zvýšená náplň krčních žil. Kromě tamponujících výpotků jsme indikovali k evakuační punkci i progredující velké výpotky (separace listů perikardu více než 20 mm u cirkulárního a nad 15–20 mm u lokalizovaného výpotku), bez jednoznačných klinických nebo echokardiografických známek srdeční tamponády. Předpokladem byla separace listů perikardu v místě předpokládané punkce alespoň 10 mm.
Perikardiocentéza byla provedena vždy pod echokardiografickou kontrolou. Perikardiální drén (pigtail) (Cook Medical Inc.) zavedený Seldingerovou metodou byl zpravidla ponechán na aktivním sání (15–25 cm vodního sloupce) a posléze extrahován dle dynamiky ztrát z drénu a vývoje echokardiografického nálezu (velikosti reziduálního výpotku).
Statistická analýza
Pro statistickou analýzu dat byl použit Fisherův exaktní test na hladině významnosti 0,05.
Výsledky
Indikace perikardiocentézy
Časový odstup perikardiocentézy od operace byl 6–80 dní, medián 13 dní. Indikací k punkci perikardu (tab. 2) byl nejčastěji progredující velký perikardiální výpotek bez jednoznačných známek srdeční tamponády – 24 nemocných (50 %), následovaly velké výpotky s klinickými i echokardiografickými známkami srdeční tamponády – 12 nemocných (25 %).
Tab. 2. Indikace k perikardiocentéze. 
Lokalizace perikardiálního výpotku
Výpotky byly lokalizované u 41 (85,4 %) a difuzní u 7 (14,6 %) nemocných (tab. 3). Pokud se jedná o lokalizované výpotky, maximální separace listů perikardu byla zjištěna nejčastěji při inferolaterální stěně levé srdeční komory – 78 % pacientů (vztaženo k celkovém počtu lokalizovaných výpotků). V souladu s těmito nálezy byla perikardiocentéza provedena nejčastěji z apikálního, resp. apikolaterálního přístupu – 39 (81,3 %) případů (tab. 4). Ostatní přístupy byly použity relativně vzácně.
Tab. 3. Lokalizace perikardiálního výpotku. 
Tab. 4. Přístup při perikardiocentéze. 
Charakteristiky perikardiálního výpotku
Jednorázově bylo při vlastní punkci odsáto 50–1 550 ml výpotku (medián 450 ml), tab. 5. U 45 nemocných (93,8 %) byl perikardiální drén ponechán na aktivním sání, doba drenáže činila 1–6 dní, medián 1 den. Odpad z drénu byl 20–2 950 ml (medián 145 ml, průměr 328 ml). Tedy celkové množství výpotku se pohybovalo mezi 100–3 500 ml (medián 640 ml, průměr 778 ml). Specifická váha výpotku kolísala od 1 015 do 1 045, medián 1 025. Ve vzorku punktátu byly stanoveny hodnoty hemoglobinu a hematokritu. Hemoglobin dosahoval hodnot 9–121 g/l, medián 55 g/l, hematokrit osciloval v rozmezí 0,02–0,37, medián 0,18. Kultivační vyšetření punktátu bylo provedeno u 43 (89,6 %) nemocných, vždy s negativním výsledkem.
Tab. 5. Perikardiální punktát. 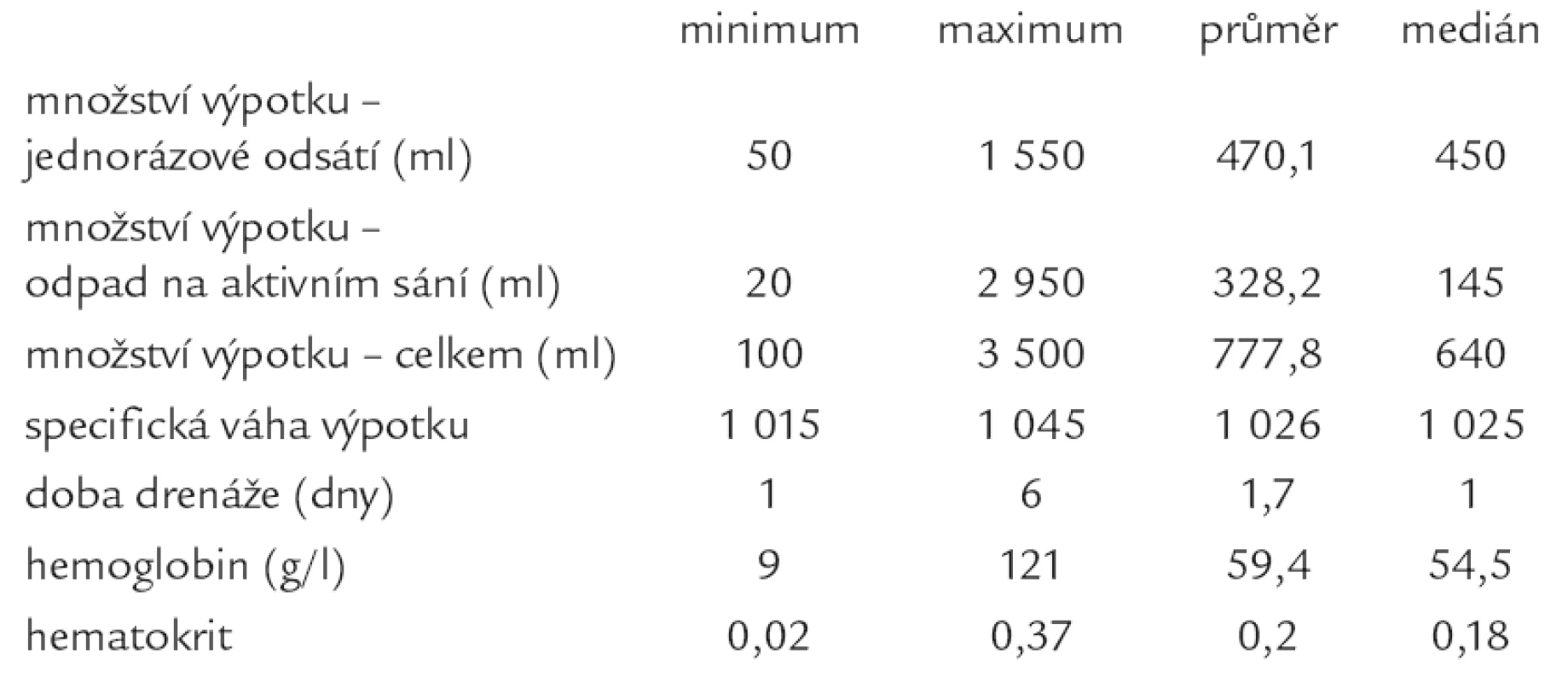
Úspěšnost a komplikace perikardiální punkce
Perikardiocentéza byla primárně technicky a terapeuticky úspěšná ve 100 % případů. K recidivě významného výpotku s nutností opakování perikardiální punkce došlo 4krát (8,3 %; z toho ve 2 případech předcházelo jen jednorázové odsátí výpotku bez ponechání perikardiálního drénu). Perikardiocentéza byla provedena s odstupem 1–11 dní (medián 4 dny) od 1. punkce. Jednorázově bylo získáno 120–1 000 ml (medián 180 ml, průměr 370 ml) tekutiny specifické váhy 1 010–1 025. U 3 nemocných byl perikardiální pigtail ponechán po dobu 1–4 dní na aktivním sání, odpad z drénu činil 50–95 ml (medián 80 ml). U posledního pacienta byl výpotek výrazně septovaný, s významným reziduem i po odsátí 200 ml tekutiny, stav byl vyřešen chirurgickou drenáží perikardu. Nezaznamenali jsme žádnou komplikaci ve smyslu poranění srdečních struktur, arytmií, infekce, pneumotoraxu nebo úmrtí v souvislosti s perikardiocentézou.
Pooperační mortalita
Třicetidenní mortalita souboru byla 8,3 % (zemřeli 4 pacienti). Příčinou smrti byl u prvního nemocného kardiogenní šok, u druhého multiorgánové selhání s terminálním krvácením do horní části gastrointestinálního traktu a u zbývajících 2 septický šok – 1krát při těžké osteomyelitidě sterna a 1krát při oboustranné bronchopneumonii. Predikovaná mortalita dle EuroSCORE činila 6,4 %.
Pooperační antitrombotická medikace
Pouze antiagregační terapií kyselinou acetylsalicylovou bylo po operaci léčeno 5 nemocných (10,4 %). Antikoagulační léčbu nefrakcionovaným nebo nízkomolekulárním heparinem a následně kumarinovými preparáty (warfarin) obdrželo 43 (89,6 %) pacientů. V období mezi operací a perikardiocentézou byla u jednotlivých nemocných dosažena maximální hodnota INR v rozmezí od 1,35 do 5,93, medián 2,7. Rozložení hodnot INR do jednotlivých pásem (subterapeutické, terapeutické a nadhraniční) je uvedeno v tab. 6. Z ní je patrné, že přibližně 1/4 nemocných měla maximální hodnotu INR nadhraniční, 1/2 v terapeutickém rozmezí a zbylá část subterapeutickou. Antikoagulační léčba se tedy jednoznačně podílela na progresi perikardiálního výpotku, respektive pacienti po operaci chlopenní vady, ale také po chirurgické ablaci fibrilace síní, dospěli významně častěji do stadia hemodynamicky významného perikardiálního výpotku s nutností perikardiocentézy (viz také tab. 1). Chirurgie kořene aorty a ascendentní aorty byla také asociována se signifikantně frekventnější evakuační punkcí perikardiálního výpotku (jak bylo uvedeno výše – viz soubor a metodika).
Tab. 6. Maximální hodnota INR v období mezi operací a perikardiocentézou. 
Diskuse
U nemocných po kardiochirurgických výkonech běžně nacházíme malý nebo středně velký perikardiální výpotek. Avšak srdeční tamponáda způsobená obvykle velkým výpotkem je relativně vzácná příčina morbidity a mortality těchto nemocných.
V poměrně velké prospektivní studii [2] byl perikardiální výpotek zjištěn u 64 % (498 ze 780) pacientů po operaci srdce. Jeho přítomnost byla častěji asociována s provedením chirurgické revaskularizace myokardu než s náhradou chlopně nebo jiným výkonem. Výpotek byl malý u 68,4 %, středně velký u 29,8 % a velký u 1,6 % nemocných. Lokalizované výpotky (57,8 %) byly častější než difuzní (42,2 %). Srdeční tamponáda se vyvinula u 1,9 % nemocných a byla významně častější po náhradě chlopně než po revaskularizaci nebo jiném typu výkonu. Tyto závěry potvrdili i další autoři, např. Mangi [7]. V jeho práci byla pozdní srdeční tamponáda také častější po izolované operaci chlopenní vady oproti samostatné chirurgické revaskularizaci nebo kombinovaným výkonům (revaskularizace a operace chlopenní vady) – 76 % pacientů podstupujících perikardiocentézu (33 ze 42) bylo po izolované operaci chlopenní vady. Meurin [3] se zabýval problematikou pozdní srdeční tamponády (vznik s odstupem 15 dní a déle po srdeční operaci). Jeho retrospektivní práce zahrnovala 1 277 nemocných. Perikardiální výpotek byl signifikantně častější po chirurgické revaskularizaci myokardu než po náhradě chlopně. Incidence srdeční tamponády globálně činila 4 % a byla významně vyšší po náhradě chlopně než po revaskularizaci.
Jiní autoři [1] nalezli perikardiální výpotek po náhradě chlopně nebo chirurgické revaskularizaci myokardu v 77 % případů, ale jeho přítomnost nezávisela na charakteru kardiochirurgického výkonu ani typu antitrombotické léčby. Lehce vyšší incidence perikardiálních výpotků (na hranici statistické významnosti) byla při užití levé vnitřní mamární tepny v rámci revaskularizace.
V souboru Suehira [5] 9 z 359 pacientů po kardiologické operaci (2,5 %) dospělo do stadia velkého perikardiálního výpotku mezi 11. až 55. pooperačním dnem (v průměru po 18,6 dnech). Jen u 1 nemocného byla klinicky jasně vyjádřena srdeční tamponáda, u ostatních byly přítomny středně závažné symptomy typu zvýšené únavnosti, váhového úbytku a námahové dušnosti. Při echokardiografickém vyšetření byl perikardiální výpotek přítomen za zadní stěnou levé komory u všech 9 pacientů, před přední stěnou byl detekován jen u 1 z nich. Perikardiální drén zavedený perkutánně pod echokardiografickou kontrolou byl ponechán na sání 24–72 hod, evakuováno bylo 300–712 ml výpotku (průměrně 475 ml). Lindenberger et al [8] ve své práci popisují zkušenosti s prováděním perkutánní perikardiocentézy pod echokardiografickou kontrolou u perikardiálních výpotků různé etiologie. Nejčastějším důvodem k punkci byl stav po kardiochirurgickém výkonu, resp. chlopenní chirurgie. Výpotky se staly hemodynamicky významnými mezi 0. až 56. pooperačním dnem (medián 12 dní) a průměrná hodnota INR v době punkce byla 2,28 (rozmezí 1,5–4,5).
Tsang [4] shromáždila data o 245 perikadiocentézách po kardiologické operaci. Incidence klinicky významného pooperačního perikardiálního výpotku vyžadujícího perikardiocentézu byla 0,8 %. Nejčastěji byla punkce perikardu potřebná po srdeční transplantaci (8,4 %), nejméně často po izolované chirurgické revaskularizaci (0,2 %). Klasická echokardiografická kritéria srdeční tamponády nesplňovalo 29 % velkých výpotků (> 400 ml) indikovaných k perikardiocentéze. Evakuační punkce perikardiálního výpotku pod echokardiografickou kontrolou byla úspěšná v 97 % všech případů a u 96 % lokalizovaných výpotků. Použité přístupy: 71 % – paraapikální, 12 % – subkostální, 5 % – levý axillární, 5 % – levé parasternum, 4 % – pravé parasternum, 1 % – posterolaterální, 2 % – nedokumentovaný. Aspirováno bylo 485 ± 376 ml (7–1 900 ml) tekutiny. Závažné komplikace výkonu se vyskytly ve 2 % – 2krát lacerace srdeční dutiny vyžadující chirurgické ošetření a 3krát pneumotorax. Ponechání perikardiálního katétru po jednorázové evakuaci výpotku (1–18 dní, průměr 3,2, medián 3 dny) s intermitentními aspiracemi reziduální tekutiny v intervalech 4–6 hod, a jeho vytažení při minimálním odpadu, bylo spojeno se signifikantním snížením recidiv významného výpotku (o 48 %). Odpad z drénu činil 360 ml (0–2 627 ml).
Lze konstatovat, že s výše citovanými studiemi korelovaly i naše zkušenosti s prováděním perikardiocentézy. Incidence evakuačních perikardiálních punkcí byla srovnatelná (2,2 %). Častěji (v 50 % případů) jsme indikovali k perikardiocentéze progredující velké výpotky bez jednoznačných klinických a echokardiografických projevů tamponády. Předpokladem byl echokardiografický nález umožňující bezpečný výkon. Nezaznamenali jsme přitom žádnou komplikaci. Perikardiální výpotky našeho souboru byly také častěji lokalizované (85,4 %), obvykle při spodní a boční stěně levé komory. Ostatní charakteristiky, jako je použitý přístup při punkci, objem výpotku při jednorázovém odsátí a na aktivním sání nebo doba perikardiální drenáže, se podstatněji nelišily. Úspěšnost perikardiocentézy byla 100 %. K recidivě výpotku – s nutností opakovat evakuační punkci – došlo u 4 nemocných (8,3 %), z toho ve 2 případech předcházelo pouze jednorázové odsátí výpotku. Vzhledem k této zkušenosti a literárním údajům jsme preferovali ponechání perikardiálního katétru na aktivním sání, s jeho vytažením podle vývoje ztrát a echokardiografického nálezu.
Většina prací (včetně naší) se shodla v tom, že tamponující perikardiální výpotky se vyskytují především u nemocných po operaci chlopenní vady. Nejdůležitějším činitelem uplatňujícím se v etiopatogenezi těchto výpotků byla pooperační antikoagulační léčba. V již citovaných studiích Pepiho a Meurina [2,3] byla většina nemocných se srdeční tamponádou na antikoagulační terapii. Také Mangi et al [7] zjistili, že častěji došlo ke vzniku srdeční tamponády u agresivně antikoagulovaných mladších nemocných. Stejně tak v práci Tsang [4] byla antikoagulační terapie považována za přispívající etiologický faktor u 86 % časných pooperačních výpotků (do 7. dne od operace), v 67 % případů hodnota INR překročila terapeutické rozmezí. Přestřelení do nadměrné hypokoagulace bylo pravděpodobnou příčinou 65 % pozdních perikardiálních výpotků (> 7 dní po operaci).
Vlivem antitrombotické léčby na vývoj perikardiálního výpotku a vznik pozdní srdeční tamponády se podrobně zabýval Malouf [9]. Soubor 141 nemocných rozdělil na 2 skupiny podle toho, zda byli léčeni antikoagulační (skupina 1) nebo antiagregační nebo žádnou antitrombotickou terapií (skupina 2). Mezi oběma skupinami nebyl významný rozdíl v incidenci perikardiálního výpotku obecně ani ve výskytu malého a středně velkého výpotku. Avšak velké výpotky byly signifikantně častější u nemocných ve skupině 1 a taktéž všichni pacienti se srdeční tamponádou patřili do skupiny antikoagulovaných. Alespoň jeden exces ve smyslu hypokoagulace byl zjištěn u 55 % nemocných. Při porovnání podskupin se správnou a nadměrnou antikoagulační terapií byla u obou podobná incidence perikardiálního výpotku obecně, imalého a středně velkého perikardiálního výpotku, ale u nadměrně antikoagulovaných byl významně častější velký výpotek a srdeční tamponáda.
Také 89,6 % nemocných z našeho souboru perikardiocentéz dostávalo warfarin. Jen u 25,6 % pacientů došlo k přestřelení maximální hodnoty INR nad 3,5, 51,2 % nemocných mělo hladinu INR v léčebném rozmezí a 20,9 % subterapeutickou (méně než 2). Je možno shrnout, že riziko představuje antikoagulační terapie jako taková, pravděpodobnost vývoje hemodynamicky významného perikardiálního výpotku narůstá s maximální dosaženou hodnotou INR. Z hlediska patofyziologie se uplatňují nejspíše opakovaná nebo protrahovaná mikrokrvácení do perikardiálního vaku, s koloidně-osmotickým působením krve.
Opětovné nasazení antikoagulační léčby po úspěšné perikardiocentéze je bezpečné [5,7].
Riziko vzniku hemodynamicky významného perikardiálního výpotku je kromě antitrombotické léčby dáno povahou vlastního kardiochirurgického výkonu. Podle jedné z prací [10] byla chirurgie kořene aorty spojena s 6násobným nárůstem výskytu významného perikardiálního výpotku ve srovnání s ostatními srdečními operacemi. Proto autoři mimo jiné doporučili rutinní provádění echokardiografie v pooperačním období u těchto pacientů. Také v našem případě byly operace na kořeni aorty, resp. ascendentní aortě spojeny s významným navýšením rizika vzniku velkého perikardiálního výpotku, s nutností evakuační punkce. Příčinou je tedy vyšší pravděpodobnost časných pooperačních krevních ztrát, potencovaných nezbytnou antikoagulační terapií (u Bentallovy operace). Podobně je tomu u perikardiálních výpotků po chirurgické ablaci levé síně (nebo obou síní) pro fibrilaci síní. I zde jsou podle našich zkušeností nezbytné rutinní pooperační echokardiografické kontroly.
Zvláštní skupinu představují nemocní, kteří podstoupili sdružený výkon – operaci chlopenní vady spolu s chirurgickou revaskularizací myokardu. Potřeba provedení perikardiocentézy u nich byla v rámci našeho souboru významně nižší (1,9 %) než u pacientů po samostatném výkonu na chlopni/chlopních (7,1 %), přestože všichni byli léčeni antikoagulancii a průměr či medián dosažené maximální hodnoty INR se u obou skupin nelišily. Možné vysvětlení spočívá v mírně odlišném operačním postupu. U nemocných se současnou revaskularizací je při odběru levé mammární tepny (bypass na ramus interventricularis anterior) otevírána levá pleurální dutina, nemocní po izolované operaci chlopenní vady mají obvykle obě pleurální dutiny zavřené. U první skupiny může teoreticky docházet k zatékání tvořícího se výpotku z perikardiálního vaku, který je široce otevřen ventrálně, do levé pleurální dutiny. Z toho plyne nižší výskyt významného perikardiálního výpotku.
Perkutánní perikardiocentéza spojená s drenáží pomocí katétru, realizovaná pod echokardiografickou kontrolou, je v současné době léčebnou metodou volby u velkých nebo hemodynamicky významných perikardiálních výpotků [6,8]. Subxifoidální chirurgická drenáž perikardu je užívána v situaci, kdy charakteristiky výpotku kontraindikují perkutánní přístup [11]. Perikardiální punkce naslepo ze subxifoidálního přístupu je provázena vysokým procentem komplikací a relativně vysokou mortalitou (6 %), její provedení by mělo být rezervováno jen pro některé emergentní situace.
Závěr
Perikardiální výpotek po srdeční operaci bývá přítomen relativně často, v převážné většině případů je však hemodynamicky nevýznamný a spontánně se resorbuje. Vzácně dochází k progresi jeho velikosti se vznikem srdeční tamponády. Klinické projevy srdeční tamponády jsou často nevýrazné nebo necharakteristické. Zlatým diagnostickým standardem je echokardiografie. Perikardiocentéza prováděná za echokardiografické kontroly je efektivní a bezpečná metoda léčby perikardiálních výpotků po srdeční operaci. S vyšší pravděpodobností provedení perikardiocentézy pro významný výpotek je asociována chlopenní chirurgie, chirurgie kořene aorty a chirurgická ablace fibrilace síní – výkony spojené s nutností antikoagulační léčby v pooperačním období. Užití perikardiálního katétru za účelem drenáže perikardiální dutiny (po předchozím jednorázovém odsátí výpotku) je spojeno s nižší rekurencí významného výpotku a s nižší pravděpodobností opakování perikardiocentézy. Opětovné nasazení antikoagulační léčby po úspěšné perikardiocentéze je bezpečné.
MUDr. Martin Kolek
Kardiochirurgické centrum FN Ostrava
www.fnspo.cz
e-mail: kolek.martin@centrum.cz
Doručeno do redakce: 3. 1. 2008
Přijato po recenzi: 2. 2. 2008
Zdroje
1. Ikaheimo MJ, Huikuri HV, Airaksinen KE et al. Pericardial effusion after cardiac surgery: incidence, relation to the type of surgery, antithrombotic therapy, and early coronary bypass graft patency. Am Heart J 1988; 116 : 97–102.
2. Pepi M, Muratori M, Barbier P et al. Pericardial effusion after cardiac surgery: incidence, site, size, and haemodynamic consequences. Br Heart J 1994; 72 : 327–331.
3. Meurin P, Weber H, Renaud N et al. Evolution of the postoperative pericardial effusion after day 15: the problem of the late tamponade. Chest 2004; 125 : 2182–2187.
4. Tsang TS, Barnes ME, Hayes SN et al. Clinical and echocardiographic characteristics of significant pericardial effusions following cardiothoracic surgery and outcomes of echo-guided pericardiocentesis for management: Mayo Clinic experience, 1979–1998. Chest 1999; 116 : 322–331.
5. Suehiro S, Kimura E, Shibata T et al. Late pericardial effusion after open-heart surgery: usefulness of pericardiocentesis under echocardiographic guidance. Kyobu Geka 1996; 49 : 105–110.
6. Tsang TS, Oh JK, Seward JB et al. Diagnostic value of echocardiography in cardiac tamponade. Herz 2000; 25 : 734–740.
7. Mangi AA, Palacios IF, Torchiana DF. Catheter pericardiocentesis for delayed tamponade after cardiac valve operation. Ann Thorac Surg 2002; 73 : 1479–1483.
8. Lindenberger M, Kjellberg M, Karlsson E et al. Pericardiocentesis guided by 2-D echocardiography: the method of choice for treatment of pericardial effusion. J Intern Med 2003; 253 : 411–417.
9. Malouf JF, Alam S, Gharzeddine W et al. The role of anticoagulation in the development of pericardial effusion and late tamponade after cardiac surgery. Eur Heart J 1993; 14 : 1451–1457.
10. Alkhulaifi AM, Speechly-Dick ME, Swanton RH et al. The incidence of significant pericardial effusion and tamponade following major aortic root surgery. J Cardiovasc Surg (Torino) 1996; 37 : 385–389.
11. Susini G, Pepi M, Sisillo E et al. Percutaneous pericardiocentesis versus subxiphoid pericardiotomy in cardiac tamponade due to postoperative pericardial effusion. J Cardiothorac Vasc Anesth 1993; 7 : 178–183.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2008 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Analytické předpoklady spolehlivého stanovení hodnot eGFR – editorial
- Poznámky ke klinické interpretaci odhadu glomerulární filtrace - editorial
- Hypoglykemie – editorial
- CD klasifikace z hlediska experimentální a klinické medicíny - editorial
- Alkohol a kardiovaskulární riziko - editorial
- Komentář k Interdisciplinárním evropským závazným doporučením pro chirurgickou léčbu těžké obezity
- Perikardiocentéza po kardiologické operaci – naše zkušenosti
- Vyšší výskyt tyreopatií u achalázie jícnu. Genetická, autoimunitní, regionální či jen náhodná souvislost?
- Možnosti posouzení změn glomerulární filtrace na podkladě predikčních formulí
- Tradičné rizikové faktory aterosklerózy u pacientov so syndrómom obštrukčného spánkového apnoe-hypopnoe
- Výsledky projektu PREDICTIVE v České republice
- Patogeneze inzulinové rezistence u vybraných endokrinopatií
- Exenatid a jeho místo v léčbě diabetes mellitus 2. typu
- Hypoglykémia
- Význam stanovení viability myokardu před revaskularizací u pacientů s ischemickou kardiomyopatií a systolickou dysfunkcí levé komory srdeční
- Lidské leukocytární antigeny z hlediska CD klasifikace
- EKG zmeny pri akútnej intoxikácii alkoholom
- Příprava nemocných s poruchou hemostázy ke stomatochirurgickým výkonům
- Interdisciplinární evropská závazná doporučení pro chirurgickou léčbu těžké obezity
- Lymeská karditida – vzácná příčina dilatační kardiomyopatie a poruch srdečního rytmu: kazuistika
- 8. kongres Spoločnosti balkánskych miest pre nefrológiu, dialýzu, transplantáciu a umelé orgány (BANTAO), 16.–19. septembra 2007, Belehrad (Srbsko)
- XXXIII. angiologické dny 2008
- Špinar J et al. Propedeutika a vyšetřovací metody vnitřních nemocí.
- Boguszaková J, Říhová E, Krásný J. Oční záněty.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Perikardiocentéza po kardiologické operaci – naše zkušenosti
- Lymeská karditida – vzácná příčina dilatační kardiomyopatie a poruch srdečního rytmu: kazuistika
- EKG zmeny pri akútnej intoxikácii alkoholom
- Lidské leukocytární antigeny z hlediska CD klasifikace
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



