-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Jsou chronická onemocnění ledvin a poruchy ledvinné funkce na standardním lůžku interních oborů dostatečně diagnostikovány?
Chronic nephropathies and disorders of renal function - is it sufficiently diagnosed in patients hospitalised on department of internal medicine and cardiology?
We have found out that nephropathies and renal dysfunctions are diagnosed insufficiently. At the same time, it has been observed that patients are sent to nephrology out-patient clinics too late. The aim of our study was to identify how nephropathy and renal dysfunction are diagnosed and how these diagnoses are recorded in diagnostic summary of hospital discharge report in patients hospitalized in department of internal medicine and cardiology of a big teaching hospital. Also, we studied the incidence of risk diseases (arterial hypertension and diabetes mellitus) and serious cardiovascular complications in individual stages of renal dysfunction. We analysed 325 medical records of patients hospitalized and discharged in the course of one month. Renal dysfunction was classified according to Kidney Disease Outcomes Quality Initiative. Glomerulal filtration rate was calculated via simplified Levey's formula. Nephropathy and renal dysfunction were diagnosed, and properly recorded in diagnostic summary, only in 5 % of patients in the Stage I of renal dysfunction (Stage II = 2%, Stage III = 28%, Stage IV = 88% and Stage V = 88%). The incidence of risk diseases and cardiovascular complications increased linearly with progression of renal insufficiency. The results of our study prove that nephropathy and renal dysfunction are diagnosed insufficiently, particularly in early stages when it is still possible to use targeted therapy and early control of specific complications of renal insufficiency.
Key words:
nephropathy – renal dysfunction – classification K/DOQI
Autoři: Z. Michelová 1; M. Horáčková 1; J. Pafčugová 1; M. Hrašková 1; K. Matoušovic 1; M. Kvapil 1; J. Páleníčková 2
Působiště autorů: Interní klinika 2. lékařské fakulty UK a FN Motol, Praha, přednosta doc. MUDr. Milan Kvapil, CSc. 1; Kardiologická klinika 2. lékařské fakulty UK a FN Motol, přednosta doc. MUDr. Josef Veselka, CSc., FESC, FSCAI 2
Vyšlo v časopise: Vnitř Lék 2006; 52(4): 308-312
Kategorie: Původní práce
Souhrn
Nefropatie a porucha ledvinných funkcí jsou diagnostikovány nedostatečně a nemocní jsou referováni do specializovaných nefrologických ambulancí pozdě. Cílem naší studie bylo zjistit, jak jsou diagnostikována ledvinová onemocnění a poruchy ledvinné funkce a jak jsou uváděny tyto diagnózy v diagnostickém souhrnu propouštěcí zprávy pacientů hospitalizovaných na standardním lůžku interní a kardiologické kliniky velké univerzitní nemocnice. Věnovali jsme také pozornost výskytu rizikových chorob (arteriální hypertenze a diabetes mellitus) a výskytu závažných kardiovaskulárních komplikací v jednotlivých stadiích poruchy ledvinných funkcí. Bylo zpracováno 325 chorobopisů pacientů hospitalizovaných a propuštěných v průběhu jednoho měsíce. Byla použita klasifikace poruchy ledvinné funkce podle Kidney Disease Outcomes Quality Initiative a glomerulární filtrace byla kalkulována na základě zjednodušeného vzorce podle Leveye. Nefropatie a porucha ledvinné funkce byly diagnostikovány a správně v diagnostickém souhrnu uvedeny pouze u 5 % nemocných I. stadia, 2 % II. stadia, 28 % III. stadia, 88 % IV. stadia a 88 % V. stadia poruchy ledvinné funkce. Výskyt rizikových chorob a kardiovaskulárních komplikací stoupal lineárně s progresí renální insuficience. Na základě naší studie lze konstatovat, že nefropatie a porucha ledvinných funkcí jsou nedostatečně diagnostikovány zejména v ranějších stadiích, kdy je možná cílená léčba a včasné ovlivnění specifických komplikací renální insuficience.
Klíčová slova:
nefropatie - porucha ledvinné funkce - klasifikace K/DOQIÚvod
Přes zlepšení kvality léčby a trvalé zdokonalování hemodialyzační techniky zůstává morbidita a mortalita hemodialyzovaných pacientů prakticky 2násobná ve srovnání se stejně starou nehemodialyzovanou populací. Příčinou je především vysoká prevalence i incidence kardiovaskulárních chorob. K vyšší morbiditě i mortalitě hemodialyzovaných pacientů přispívají komplikace, které se rozvíjejí v časnějších fázích chronického ledvinného onemocnění, jako je například proteinurie, hypertenze, anémie a hyperparatyreóza. Jejich vznik a rozvoj je významně akcelerován s postupující poruchou ledvinné funkce. Lze proto předpokládat, že včasná diagnostika chronického ledvinového onemocnění a poruchy ledvinné funkce, následovaná cíleným vyhledáváním a léčbou komplikací, může přinést zpomalení progrese chronické renální insuficience a zlepšit prognózu dialyzovaných pacientů. Předpokladem je přijetí definice a klasifikace chronického ledvinového onemocnění. Americká National Kidney Foundation (NKF) publikovala v roce 2002 v programu Kidney Disease Outcomes Quality Initiative (K/DOQI) definici chronického ledvinového onemocnění jako poškození ledvin (nefropatii) a/nebo snížení glomerulární filtrace pod 0,99 ml/s/1,73 m2, které u pacienta trvá dobu delší než 3 měsíce. Nefropatie byla definována jako patologická abnormalita a/nebo marker poškození ledvin, včetně abnormalit krevních a močových laboratorních testů a/nebo výsledků zobrazovacích metod. NKF doporučila nejen definici, ale také klasifikaci a stratifikaci chronických ledvinových onemocnění. Výhodou tohoto přístupu je, že umožňuje definovat chronické ledvinové onemocnění na podkladě hodnocení glomerulární filtrace (GFR) a podle GFR dělí chronická onemocnění ledvin do pěti stadií [6,8]. Obec internistů byla s touto klasifikací seznámena na stránkách časopisu [13]. Nefrologové v České republice byli vyzváni k diskusi o nových diagnostických možnostech a klasifikaci ledvinových chorob [14]. Předpokládá se, že použití této standardní klasifikace usnadní komunikaci mezi lékaři a povede k cílené diagnostice a včasné léčbě chronických ledvinových chorob i komplikací vznikajících v souvislosti s poruchou ledvinné funkce. Tato chvályhodná snaha může být vyhodnocena pouze tehdy, vezmou-li lékaři novou strategii diagnostiky a stratifikace chronických ledvinových chorob na vědomí a začnou-li své pacienty cíleně vyšetřovat a klasifikovat podle navrženého konceptu. Hlavním cílem naší studie bylo zjistit současnou situaci diagnostiky poruch GFR pomocí zjednodušené kalkulace na standardních lůžkách interní a kardiologické kliniky velké univerzitní nemocnice. Předpokládali jsme totiž, že zejména u starších pacientů je plazmatická koncentrace kreatininu nedostatečným ukazatelem poruchy GFR. Vedlejším cílem bylo mapování výskytu vybraných rizikových chorob a komplikací poruchy ledvinné funkce a posoudit jejich výskyt v závislosti na míře snížení GFR.
Pacienti a metody
Prostudovali jsme závěrečné propouštěcí zprávy, chorobopisy a starší dokumentaci (pokud byla dostupná) pacientů propuštěných v období jednoho kalendářního měsíce (1. 3.-1. 3. 2005) ze standardních lůžek interní a kardiologické kliniky. Protože šlo o retrospektivní hodnocení, nepodařilo se u všech nemocných zjistit, zda snížení GFR trvalo dobu delší než 3 měsíce. Většinou jsme vycházeli z dynamiky laboratorních testů, především sérové koncentrace urey a kreatininu, a diagnózu chronického onemocnění ledvin jsme vyslovili u nemocných, kteří byli po stabilizaci klinického stavu propuštěni se sníženou GFR < 0,99 ml/s/1,73 m2 a/nebo byly v chorobopisu a/nebo starší dokumentaci dostupné údaje o přítomnosti markerů nefropatie (výsledek renální biopsie, signifikantní albuminurie/proteinurie, patologický močový cytologický nález, patologické nálezy při zobrazení ledvin a/nebo ledvinných tepen). Odděleně jsme vyhodnotili diagnostické závěry standardních lůžek kardiologické kliniky, nefrologického a diabetologického oddělení interní kliniky, kde jsme předpokládali zvýšenou kumulaci pacientů s rizikem chronické ledvinové choroby a poruchy GFR.
Vyhledali jsme laboratorní údaj o sérové koncentraci kreatininu (SCr) z celého průběhu současné hospitalizace (případně ze starší dokumentace) a u všech propuštěných v tomto období jsme kalkulovali glomerulární filtraci (GFR) podle zjednodušené rovnice [10] pomocí kalkulátoru, který je k dispozici na webových stránkách NKF (www.kidney.org). Pro výpočet GRF je při zjednodušené kalkulaci nutno zadat SCr, věk, rasu a pohlaví.
Pacienty jsme zařadili podle kalkulované GFR (případně známých patologických markerů nefropatie) do I. až V. stadia podle doporučené klasifikace chronických ledvinových onemocnění [6] a hodnotili jsme, zda byla v závěru propouštěcí zprávy správně uvedena diagnóza chronického onemocnění ledvin a/nebo poruchy ledvinné funkce, pokud byly v anamnéze, klinickém, laboratorním a/nebo zobrazovacím vyšetření zjištěny patologické odchylky svědčící pro chronickou nefropatii a/nebo kalkulovaná glomerulární filtrace byla snížena < 1,5 ml/s/1,73 m2.
V dokumentaci jsme vyhledávali další onemocnění, která patří k rizikovým chorobám pro rozvoj chronického ledvinového onemocnění a poruchy ledvinné funkce (diabetes mellitus, arteriální hypertenze). Sledovali jsme výskyt diagnózy ischemické choroby srdeční (ICHS) nebo cévní příhody mozkové a/nebo tranzientní ischemické ataky mozku (CMP/TIA), které představují závažné kardiovaskulární komplikace při nefropatiích se závažnějším stupněm poruchy ledvinné funkce [11].
Analýza výsledků
Počet pacientů se správně zhodnocenou diagnózou chronické nefropatie a/nebo poruchou GFR jsme vyjádřili jako relativní procento z celkového počtu pacientů (se zevrubně analyzovanou dokumentací) z kliniky kardiologie, z interní kliniky, a z ní zvláště z oddělení nefrologie a diabetologie. Výskyt rizikových faktorů pro rozvoj poruchy ledvinné funkce jsme korelovali se stadiem poruchy ledvinné funkce.
Výsledky
Celkem bylo zpracováno 325 chorobopisů a závěrečných zpráv. Celkový počet hodnocených pacientů, struktura podle věku a pohlaví a identifikace odborností, na jejichž lůžku byli nemocní hospitalizováni, uvádí tab. 1. Relativní procento pacientů se správně uvedeným diagnostickým souhrnem (s ohledem na správné uvedení diagnózy chronické nefropatie a/nebo poruchy GFR) ze všech hospitalizovaných pacientů v definovaném období na standardním lůžku kardiologické kliniky, lůžkách interní kliniky vcelku (včetně nefrologie a diabetologie) a na specializovaných odděleních nefrologie a diabetologie je shrnuto v tab. 2. Porucha GFR v I. stadiu dle K/DOQI (podle stanovení GFR na konci hospitalizace a/nebo přítomnosti markerů nefropatie) byla správně zhodnocena v diagnostickém závěru jen v 5 % pacientů propuštěných z interních lůžek. Na lůžkách nefrologie bylo v diagnostickém závěru správně zhodnoceno 28 % nemocných, diabetologie 8 % a kardiologie žádný nemocný ze všech hospitalizovaných pacientů v definovaném období. Ve II. stadiu byla v diagnostickém souhrnu správně zhodnocena jen 2 % nemocných z interních lůžek (z toho na nefrologii 7 %, na diabetologii 7 %), žádný na lůžkách kardiologické kliniky. Ve III. stadiu byla správně vyhodnocena diagnóza chronické nefropatie a/nebo poruchy GFR u 28 % nemocných z interních lůžek (z toho u 93 % nemocných nefrologie a 56 % diabetologie) a u 19 % pacientů z lůžek kardiologické kliniky. Ve IV. stadiu byla správně v diagnostickém souhrnu uvedena diagnóza chronické nefropatie a/nebo poruchy GFR u 88 % pacientů (ve všech případech na lůžkách nefrologie i diabetologie), v 80 % na lůžkách kardiologické kliniky. V V. stadiu byla správně hodnocena diagnóza chronické nefropatie a/nebo porucha GFR na interním lůžku u 88 % pacientů (všichni z nefrologie), na diabetologii a lůžkách kardiologické kliniky ve sledovaném období nebyli hospitalizováni nemocní tohoto stadia poruchy ledvinné funkce.
Tab. 1. Počet a průměrný věk pacientů hodnocených ve studii na standardních lůžcích interní kliniky, nefrologicky a diabetologicky zaměřených lůžcích interní kliniky a kliniky kardiologie. 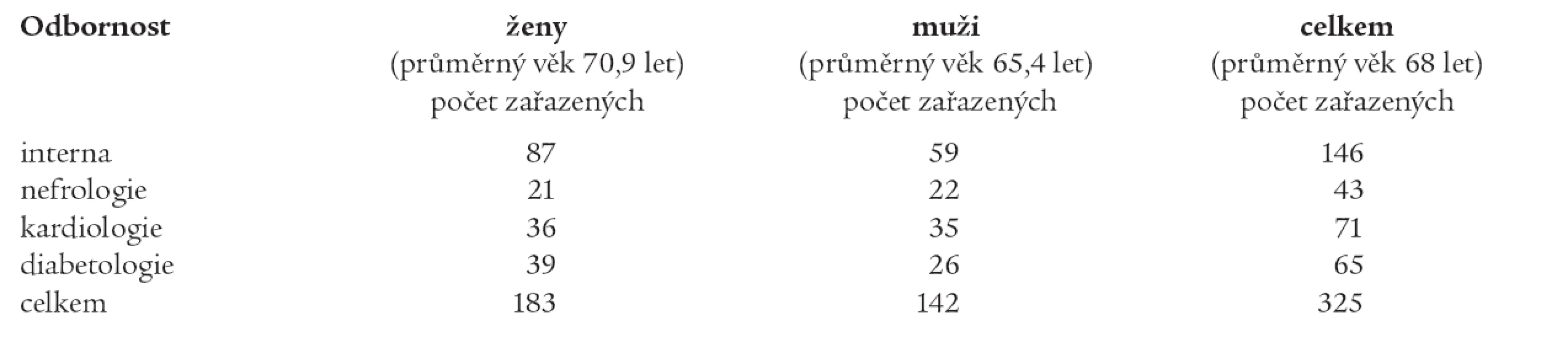
Tab. 2. Relativní procento pacientů se správně uvedenou diagnózou chronické nefropatie a/nebo chronické poruchy glomerulární filtrace u nemocných ze všech hospitalizovaných pacientů v definovaném období na interních lůžcích (N = 257), lůžcích nefrologie (N = 43), diabetologie (N = 65) a na standardních lůžcích kardiologické kliniky (N = 71). 
Výskyt rizikových chorob (diabetes mellitus a hypertenze) pro rozvoj renálního postižení a kardiovaskulárních komplikací (ICHS, CMP/TIA) se zvyšoval prakticky lineárně s mírou snížení glomerulární filtrace (graf 1). Ve II. stadiu nefropatie mělo tato onemocnění 70 %, ve III. stadiu 78 % a ve IV. stadiu 90 % a v V. stadiu dokonce 100 % pacientů trpělo nejméně jednou ze sledovaných rizikových chorob či kardiovaskulárních komplikací.
Graf 1. Výskyt rizikových chorob (RCH) a/nebo kardiovaskulárních (KV) komplikací v závislosti na progresi poruchy ledvinové funkce. 
Diskuse
Výsledky naší studie svědčí pro nedostatečnou diagnostiku nefropatií a poruch ledvinné funkce v I. a II. stadiu. Správně stanovená diagnóza a zařazení podle klasifikace je nedostatečné i na odděleních, kde by těmto diagnózám měla být věnována zvýšená pozornost (lůžka se zaměřením na kardiologii, nefrologii a diabetologii). V těchto stadiích lze totiž ještě správně diagnostikované ledvinové onemocnění kauzálně léčit a léčbou komplikací předcházet progresi ledvinného selhávání [8]. Stadium II je charakterizováno mírnou poruchou ledvinné funkce (1,0-0,49 ml/s/1,73 m2). Markery chronické nefropatie bývají velmi diskrétní a týkají se většinou ultrasonografických projevů vaskulární nefropatie (zmenšení dlouhé osy jedné nebo obou ledvin, jemně nerovný povrch ledviny, přítomnost kalcifikací v intrarenálních tepnách, vysoké rezistivní indexy měřené na úrovni intrarenálních tepen). Toto mírné snížení ledvinné funkce je spojeno se zvýšeným rizikem kardiovaskulárních komplikací po infarktu myokardu [1] a u hypertenzní populace představuje závažné kardiovaskulární riziko [12]. Od časných stadií ledvinného onemocnění je třeba pátrat po albuminurii a proteinurii, neboť představují riziko pro progresi nefropatie a jsou rizikovým faktorem kardiovaskulárních komplikací [15,17]. Albuminurie a proteinurie vyžadují včasné léčení s ohledem na vyvolávající příčinu. III. stadium chronické ledvinové choroby je spojeno se středně závažným poklesem GFR (0,5-0,99 ml/s/1,73 m2). Toto stadium bylo dostatečně diagnostikováno dle naší studie jen na nefrologicky zaměřených lůžkách interní kliniky. Přitom zjištění tohoto stadia vyžaduje cílené pátrání po specifických komplikacích, jako jsou poruchy fosfokalciového metabolizmu, hypertenze, hypertrofie levé komory srdeční a renální anémie. Předpokládá se, že včasný záchyt těchto komplikací a jejich cílené léčení by mohly přispět ke zpomalení progrese ledvinových chorob a významně snížit morbiditu a mortalitu dialyzované populace. Správná diagnostika III. stadia nefropatie je také předpokladem pro správné vyhodnocení indikací farmakologické léčby a optimalizovaného dávkování léků vzhledem k míře snížení glomerulární filtrace. Nejde jen o určení přiměřené dávky primárně nefrotoxických léků, ale také o uvážlivou indikaci léků, které mohou mít za určitých podmínek negativně vazomotorický účinek na intrarenální hemodynamiku, případně mohou interferovat s renálním vylučováním vody a solí [2-4]. Pacienti se závažnou poruchou ledvinné funkce ve IV. a V. stadiu byli diagnostikováni v 89 %, avšak terminologie užitá v propouštěcí zprávě většinou nevystihovala pokročilost ledvinného selhávání a v závěrech nebyla doporučena adekvátní nefrologická péče, která by v těchto stadiích měla směřovat k urychlené přípravě na chronický hemopurifikační program. 11 % nemocných se závažnou poruchou ledvinné nedostatečnosti uniklo zcela pozornosti při sestavení diagnostického souhrnu. Pokročilá stadia IV a V byla správně hodnocena pouze na nefrologicky specializovaných lůžkách a tomu odpovídala diagnostika komplikací a návrh na jejich léčbu farmakologickou i dietní. Výskyt rizikových chorob - hypertenze a diabetes mellitus, jakož i výskyt závažných forem kardiovaskulárních komplikací (různé formy ICHS a CMP/TIA) lineárně narůstal s poklesem glomerulární filtrace. Tento trend není překvapivý a byl již publikován [7]. Pozdní předávání nemocných do specializované nefrologické péče je fenomén, kterým se zabývají specialisté ve všech zemích s vyspělým zdravotnickým systémem a konstatují, že hlavní příčiny jsou vázány na lékaře a jsou spojeny s podceněním poruchy ledvinné funkce [16]. Situace v České republice se neliší. Podle českých dialyzačních statistik přichází dlouhodobě až jedna třetina pacientů do dialyzačního programu tzv. „z ulice“. I naše malá pilotní studie do určité míry dokládá, že v našem prostředí je příčina pozdního předávání vázána na lékaře a podcenění stupně ledvinového onemocnění.
Závěr
Definice a klasifikace chronických nefropatií navržená americkou NKF vyvolala diskusi, která přinesla kritiku [5] i obhajobu klasifikačního schématu [9]. Pokud chceme posoudit, do jaké míry je tato definice a klasifikace přínosná pro naše pacienty, je třeba ji zavést do široké klinické praxe a po té vyhodnotit její přínos i negativní stránky. Naše pilotní studie by chtěla přispět k začátku takové diskuse.
MUDr. Miroslava Horáčková
www.fnmotol.cz
e-mail: horackov@czn.cz
Doručeno do redakce: 21. 11. 2005
Přijato po recenzi: 4. 1. 2006
Zdroje
1. Anavekar NS, McMurray JJV, Velazquez EJ et al. Relation betwen renal dysfunction and cardiovascular outcomes after myocardial infarction. NEJM 2004; 351 : 1285-1295.
2. Forejt J, Horáčková M, Háša J et al. Farmakologický inzult jako příčina akutního selhání ledvin s nutností akutní hemodialyzační léčby. Vnitř Lék 2001; 47 : 733-738.
3. Horáčková M, Charvát J, Háša J et al. Life threating renal failure caused by vasomotor nephropathy associated with nonsteroidal anti-inflammatory drugs. Int J Clin Pharm Res 2004; XXIV: 117-122.
4. Horáčková M, Šafářová R, Vaňková S et al. Medikamentös induzierte Nierenschädigung bei älteren Patienten. In: Lison E (ed): Werkstattgespräch Nephrologie III. Berlin: Pabst Science Publisher 2001 : 30-39.
5. Chen ML, Hsu C. Controversies in Nephrology. Should the K/DOQI definition of chronic kidney disease be changed? Am J Kidney Dis 2003; 42 : 623-625.
6. K/DOQI Clinical Practice Guidlines for Chronic Kidney Disease: evaluation, classification, and stratification. Am J Kidney Dis 2002; 39 (Suppl 1): S1-S266.
7. Levey AS, Beto JA, Coronado BE et al. Controlling the epidemic of cardiovascular disease in chronic renal disease: what do we know? What do we need learn? Where do we go from here? National Kidney Foundation Task Force on Cardiovacular Disease. Am J Kidney Dis 1998; 32 : 853-906.
8. Levey AS, Coresh J, Balk E et al. National Kidney Foundation practice guidlines for Chronic Kidney Disease: Evaluation, Classification, and Stratification. Ann Intern Med 2003; 139 : 137-147.
9. Levey AS, Coresh J. Controversies in Nephrology. Should the K/DOQI definition of chronic kidney disease be changed? Am J Kidney Dis 2003; 42 : 626-630.
10. Levey AS, Green T, Kusek JW et al. A simplified eguation to predict glomerular filtration rate from serum creatinin. J Am Soc Nephrol 2000; 11 : 155A.
11. McCullough PA. Cardiorenal risk: An important clinical insertion. Rev Cardiovasc Med 2002; 3 : 71-76.
12. Ruilope LM, Rodicio JL. Renal participation in cardiovascular risc in essential hypertension. Blood Press 2001, 10 : 322-326.
13. Tesař V. Měla by se K/DOQI definice chronického onemocnění ledvin změnit? Postgraduální Nefrologie 2003; 4 : 5-7.
14. Tesař V. Některé významné novinky v klinické nefrologii v letech 2003-2004. Vnitř Lék 2004; 50(Supp 1): S81-S87.
15. Wannamethee SG, Sharper AG, Perry IJ. Serum creatinine concentration and risk of cardiovascular disease: a possible marker for increased risk of stroke. Stroke 1997; 28 : 557-563.
16. Wauters JP, Lamiere N, Davison A et al. Why patients with progressing kidney disease are referred late to the nephrologist: on causes and proposals for improvement. Nephrol Dial Transplant 2005; 20 : 490-496.
17. Wilson PW, D´Agostino RB, Levy D et al. Prediction of coronary heart disease using risc factor categories. Circulation 1998; 97 : 1837-1847.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2006 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Význam včasné diagnózy chronických onemocnění ledvin - editorial
- Hypertrofická kardiomyopatie - názory na současné léčebné postupy - editorial
- Postavení torakoskopie v diagnostice onemocnění plic a pleury v současnosti - editorial
- Je kardiotoxicita chemoterapie problémem onkologa nebo také kardiologa? - editorial
- Jsou chronická onemocnění ledvin a poruchy ledvinné funkce na standardním lůžku interních oborů dostatečně diagnostikovány?
- Nefarmakologická léčba hypertrofické obstrukční kardiomyopatie - srovnání výsledků léčby metodami perkutánní transluminální septální myokardiální ablace a 2dutinové kardiostimulace
- Videotorakoskopie v lokální anestezii v diagnostice a léčbě pohrudničních výpotků
- Pozdní kardiotoxicita u nemocných léčených pro maligní lymfomy chemoterapií s doxorubicinem
- Primární prevence ischemické choroby srdeční u mužů středního věku v Praze: výsledky dvacetiletého sledování
- Polymorfizmus v promotorové oblasti genu pro MMP-2 u revmatoidní artritidy
- Histiocytóza z Langerhansových buněk u osob dospělého věku - zkušenosti jednoho pracoviště a přehled léčebných možností
- Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob I. Ubikvitin-proteazomový systém a transkripční faktor NF-κB
- Profylaxe žilních tromboembolických komplikací v interních oborech - rozpor mezi teorií a praxí
- Problémy s interpretací nízkých hladin tyreoidálních hormonů podmíněné změnami v transportních proteinech
- Prim. MUDr. Jiří Bakala 60letý
- Padesátiny primáře MUDr. Jaroslava Točíka
- Profesor MUDr. Miroslav Vykydal, DrSc., jubilující
- Zemřel prof. MUDr. Karel Opatrný, jr., DrSc.
- P. Kohout et al. Dieta. Celiakie a bezlepková dieta. Praha: Maxdorf 2006. 166 stran. ISBN 80-7345-070-4.
- Topinková E. Geriatrie pro praxi. Praha: Galén 2005. 270 stran. ISBN 80-7262-365-6.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Videotorakoskopie v lokální anestezii v diagnostice a léčbě pohrudničních výpotků
- Topinková E. Geriatrie pro praxi. Praha: Galén 2005. 270 stran. ISBN 80-7262-365-6.
- Primární prevence ischemické choroby srdeční u mužů středního věku v Praze: výsledky dvacetiletého sledování
- Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob I. Ubikvitin-proteazomový systém a transkripční faktor NF-κB
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



