-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaNefarmakologická léčba hypertrofické obstrukční kardiomyopatie - srovnání výsledků léčby metodami perkutánní transluminální septální myokardiální ablace a 2dutinové kardiostimulace
Non-pharmacologic therapy of hypertrophic obstructive cardiomyopathy – results of therapy based on percutaneous transluminal septal myocardial ablation compared with results of dual-chamber cardiac pacing
Background:
Percutaneous transluminal septal myocardial ablation (PTSMA) and pacemaker (PM) therapy with apical preexcitation are therapeutic options for hypertrophic obstructive cardiomyopathy (HOCM) patients with symptoms despite pharmacological therapy. Aim: evaluation and comparison of treatment results of PTSMA and PM implantation.Patients:
22 HOCM patients (NYHA class III and IV) with left ventricle outflow tract gradient (LVOTG) at rest more than 30 mm Hg. In group A were evaluated 11 patients treated by PTSMA. Left ventricle outflow tract gradient (LVOTG) was 90.5 ± 16.0 mm Hg, NYHA class 3.1 ± 0.2. Group B included 11 patients treated by dual chamber PM implantation, LVOTG in this group was 105 ± 48 mm Hg, NYHA class 3.0 ± 0.4.Results:
NYHA class in the group A decreased after treatment to 1.8 ± 0.6 (p < 0.01), LVOTG to 24 ± 12 mm Hg (p < 0.001). There was observed significant decrease in grade of systolic anterior motion (SAM), interventricular septum (IVS) thickness and left atrium (LA) size. Left ventricle end systolic diameter (LV SD) and left ventricle end diastolic diameter (LV DD) increased during follow-up. Decrease of NYHA class in the group B was to 2.1 ± 0.6 (p < 0.001), LVOTG to 25.5 ± 21.0 mm Hg (p < 0.001). Changes of other parameters in the group B were not significant, except decrease of SAM.Comparison of both groups:
NYHA class change PTSMA/PM: 1.3 ± 0.6/0.9 ± 0.4 (p < 0.05), LVOTG change PTSMA/PM: -66 ± 20/-79 ± 46 mm Hg (p = n.s.). LV SD assessment - comparison of LV SD change PTSMA/PM: 5 ± 5/1 ± 5 mm (p < 0.05). LA assessment - comparison of LA change PTSMA/PM: -5 ± 5/-1 ± 4 mm (p < 0.05). Other changes were not significant.Conclusion:
Both therapeutic approaches - PTSMA and PM implantation - resulted in significant improvement of functional capacity assessed by NYHA classification. Decrease of LVOTG was also significant and was similar in both groups, NYHA class improvement as well as LA size decrease and LV DS increase were more expressed in PTSMA group.Key words:
hypertrophic obstructive cardiomyopathy - percutaneous transluminal septal myocardial ablation - pacemaker therapy
Autoři: J. Krejčí 1; L. Groch 1; J. Meluzín 1; T. Vykypěl 1; J. Halámek 2; J. Vítovec 1
Působiště autorů: I. interní kardioangiologická klinika Lékařské fakulty MU a FN u sv. Anny, Brno, přednosta prof. MUDr. J. Vítovec, CSc. 1; Ústav přístrojové techniky České akademie věd, Brno, ředitel RNDr. L. Frank, DrSc. 2
Vyšlo v časopise: Vnitř Lék 2006; 52(4): 313-320
Kategorie: Původní práce
Souhrn
Úvod:
Perkutánní transluminální septální myokardiální ablace (PTSMA) a implantace kardiostimulátoru (PM) s navozením apikální preexcitace jsou dalšími možnostmi léčby pro nemocné s hypertrofickou obstrukční kardiomyopatií (HOKMP), kteří mají významné symptomy vzdorující farmakologické léčbě. Cíl práce: Vyhodnocení a srovnání výsledků léčby metodami PTSMA a implantací PM.Soubor nemocných:
Hodnoceno bylo 22 nemocných s HOKMP (NYHA III - IV) s klidovým gradientem ve výtokovém traktu levé komory (LVOTG) nad 30 mm Hg. Ve skupině A bylo hodnoceno 11 nemocných léčených PTSMA. Vstupní LVOTG v této skupině byl 90,5 ± 16,0 mm Hg, třída klasifikace NYHA 3,1 ± 0,2. Skupina B zahrnula 11 nemocných léčených implantací PM, LVOTG před léčbou byl 105 ± 48 mm Hg, třída NYHA 3,0 ± 0,4.Výsledky:
Třída NYHA ve skupině A po léčbě poklesla na 1,8 ± 0,6 (p < 0,01), LVOTG na 24 ± 12 mm Hg (p < 0,001). Byl pozorován významný pokles stupně systolického dopředného pohybu (SAM), tloušťky mezikomorového septa (IVS) a velikosti levé síně (LS). Systolický (LK Ds) i diastolický (LK Dd) rozměr levé komory (LK) se v průběhu sledování významně zvětšil. Ve skupině B došlo k poklesu třídy klasifikace NYHA na 2,1 ± 0,6 a k poklesu LVOTG na 25,5 ± 21,0 mm Hg (obě p < 0,001). Změny ostatních hodnocených parametrů (s výjimkou snížení SAM) nebyly statisticky významné.Srovnání obou skupin:
změna třídy klasifikace NYHA u PTSMA/PM: 1,3 ± 0,6/0,9 ± 0,4 (rozdíl p < 0,05), změna LVOTG PTSMA/PM: -66 ± 20/-79 ± 46 mm Hg (p = n.s.). Změna LK Ds PTSMA/PM byla 5 ± 5/1 ± 5 mm (p < 0,05), změna velikosti LS u PTSMA/PM byla -5 ± 5/-1 ± 4 mm (p < 0,05). Ostatní rozdíly nebyly statisticky významné.Závěr:
Oba léčebné postupy - alkoholová ablace septa a implantace kardiostimulátoru - vedly k významnému zlepšení funkční kapacity hodnocené klasifikací NYHA, toto zlepšení bylo významně větší u nemocných léčených PTSMA. Pokles LVOTG byl v obou skupinách významný a byl u obou postupů srovnatelný. Snížení velikosti LS a zvětšení rozměru LK Ds bylo výraznější u skupiny léčené septální ablací.Klíčová slova:
hypertrofická obstrukční kardiomyopatie - perkutánní transluminální septální myokardiální ablace - kardiostimulaceÚvod
Hypertrofická kardiomyopatie (HKMP) je monogenně podmíněné onemocnění, které je charakteristické zbytněním stěn levé komory (LK) při chybějícím alternativním vysvětlení této hypertrofie (jako je např. přítomnost neléčené hypertenze, aortální stenózy apod). Jeho prevalence v populaci je odhadována na 0,2 %. Do současnosti bylo identifikováno 10 genů pro sarkomerické proteiny se zhruba 200 mutací, které zodpovídají za rozvoj tohoto onemocnění [8,17].
Asi u 1/4 nemocných hypertrofie bazální části mezikomorového septa (IVS) společně s abnormalitami mitrální chlopně a jejího závěsného aparátu vedou ke vzniku obstrukce ve výtokovém traktu levé komory (LVOT) a ke vzniku tlakového gradientu (LVOTG) mezi apikální částí LK a LVOT - tento podtyp je označován jako hypertrofická obstrukční kardiomyopatie (HOKMP) (obr. 1).
Obr. 1. Schéma hypertrofické obstrukční kardiomyopatie 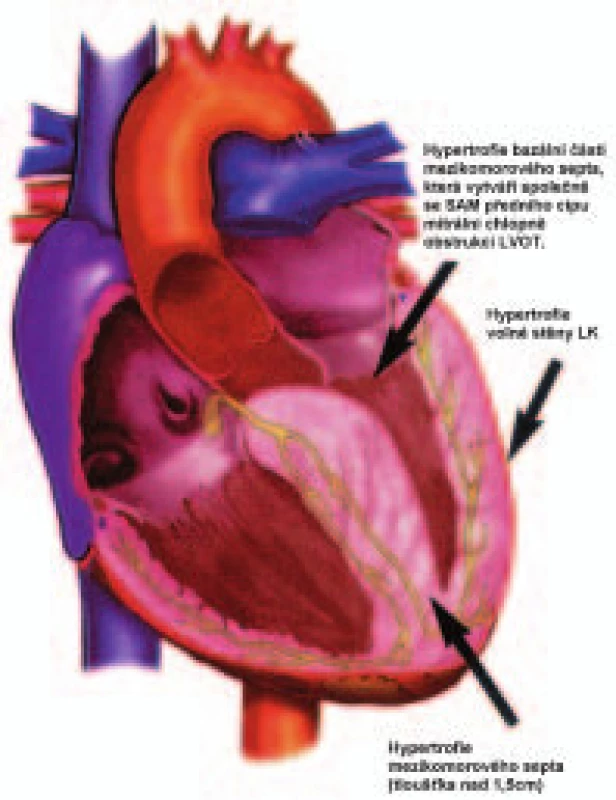
(upraveno z materiálu Hypertrophic Cardiomyopathy Association). Nejčastějšími symptomy HKMP jsou dušnost, angina pectoris, slabost, nevýkonnost, palpitace, presynkopy nebo synkopy. Obávanou manifestací onemocnění je náhlá smrt [1,5,12,28]. Dnes máme značné množství údajů, které dokládají ústup symptomů po snížení gradientu v LVOT. Navíc v posledních letech byla nalezena souvislost řady komplikací (např. progrese srdečního selhání, výskyt mortality spojené s HKMP či výskyt cévních mozkových příhod) s přítomností klidového LVOTG nad 30 mm Hg [11]. Tato zjištění nás vedou k léčebné snaze tento gradient ve vhodných případech odstranit či alespoň snížit.
Léčba hypertrofické obstrukční kardiomyopatie
Základem léčby symptomatických nemocných je farmakologická léčba, která využívá léků s negativně inotropními účinky - nejčastěji betablokátorů a verapamilu, méně často disopyramidu. U nemocných s přítomností významné obstrukce v LVOT, u nichž přes správně vedenou léčbu trvají limitující symptomy, zvažujeme některou z nefarmakologických metod léčby [7,9,21].
Úmyslně vynecháváme implantaci kardioverteru-defibrilátoru (ICD), který je užíván v prevenci náhlé smrti u arytmologicky rizikových nemocných, a budeme se soustředit pouze na metody primárně zaměřené na snížení (či optimálně odstranění) LVOTG. Zde máme k dispozici tři léčebné postupy. Nejstarší metodou nefarmakologické léčby HOKMP, která ale stále představuje její „zlatý standard“, je chirurgická myektomie [2,14]. V našich podmínkách se nejedná o rutinně použitelný postup, reálně tak můžeme použít některou (případně obě) ze dvou kardiologických metod. Historicky starší možností je implantace 2dutinového (DDD) kardiostimulátoru (PM) s navozením umělé apikální preexcitace [4,16]. Tímto způsobem je dosaženo obrácení postupu depolarizace mezikomorového septa; to snižuje systolické vyklenování bazální části mezikomorového septa do výtokového traktu LK v průběhu ejekce, a tak klesá gradient v LVOT. Druhým, novějším postupem je katetrizační léčba označovaná nejčastěji jako perkutánní transluminální septální myokardiální ablace (PTSMA), případně jako alkoholová ablace septa [18,22,24,27]. Jejím principem je vytvoření ohraničeného infarktu myokardu v bazální části IVS, což opět omezuje systolické vyklenování této oblasti do LVOT.
Cíl práce
Cílem naší práce bylo zhodnotit terapeutický efekt obou kardiologických metod nefarmakologické léčby HOKMP - PTSMA a DDD kardiostimulace s navozením umělé apikální preexcitace. Nemocné jsme rozdělili do dvou skupin - skupina A byla léčena alkoholovou ablací septa, skupina B implantací kardiostimulátoru. V obou skupinách byl hodnocen efekt léčby na funkční stav nemocných a na některé echokardiografické parametry, výsledky dosažené v obou skupinách byly navzájem porovnány.
Soubor nemocných
Náš soubor byl tvořen 22 nemocnými s hypertrofickou obstrukční kardiomyopatií s významným gradientem v LVOT (nad 30 mm Hg klidově), u nichž farmakologická léčba nevedla k ústupu symptomů (nejčastěji dušnosti).
Skupina A byla původně tvořena 12 nemocnými (6 mužů a 6 žen), kterým byla provedena PTSMA. Jedna pacientka zemřela na multiorgánové selhání po rozsáhlé plicní embolii 20. den po výkonu a nemohla být zahrnuta do statistického hodnocení dlouhodobého efektu léčby. Průměrný věk v době provedení PTSMA byl 60 ± 11 roků. Průměrný LVOTG před léčbou byl 90,5 ± 16,0 mm Hg, funkční stav nemocných hodnocený stupněm klasifikace NYHA byl 3,14 ± 0,20. Délka sledování byla 19,2 ± 7,4 měsíců.
Skupina B byla tvořena 11 nemocnými (7 mužů a 4 ženy), průměrný věk v době implantace kardiostimulátoru byl 51 ± 17 roků, vstupní gradient byl 105,0 ± 48,0 mm Hg, třída klasifikace NYHA 3,0 ± 0,4. Délka sledování byla průměrně 70,2 ± 53,3 měsíců. Prospektivně byli sledováni 4 nemocní, vzhledem k jejich malému počtu byl soubor doplněn 7 retrospektivně sledovanými pacienty, kterým byl kardiostimulátor implantován před rokem 2000, kdy byla na našem pracovišti zahájena léčba alkoholovou ablací septa.
Od všech prospektivně zařazených nemocných byl získán informovaný souhlas.
Metodika a statistické hodnocení
Všichni nemocní byli před rozhodnutím o intervenční léčbě vyšetřeni klinicky a bylo jim provedeno standardní echokardiografické vyšetření. Stupeň systolického dopředného pohybu (SAM) byl hodnocen podle následující stupnice: stupeň 0 - SAM nepřítomen, stupeň 1 - SAM přítomen, ale bez kontaktu předního cípu mitrální chlopně s mezikomorovým septem (IVS), stupeň 2 - SAM přítomen s jasným kontaktem předního cípu mitrální chlopně s IVS
Pacienti byli rozděleni do některé z obou skupin následujícím způsobem - u prospektivně zařazených nemocných byla jako první léčebný postup zvažována alkoholová ablace septa. Pokud neměl nemocný vhodnou morfologii koronárního řečiště, byl zařazen do skupiny léčené 2dutinovou kardiostimulací. Tato skupina byla doplněna 7 konsekutivními pacienty léčenými DDD kardiostimulací sledovanými retrospektivně (podrobněji viz Diskuse - Limitace studie).
Ve skupině A byli všichni nemocní před samotným výkonem pro případ výskytu atrioventrikulární blokády (AVB) vyššího stupně preventivně zajištěni zavedením dočasné kardiostimulace cestou pravé vena jugularis. Po výkonu byli nemocní hospitalizováni na koronární jednotce. Pacienti ze skupiny B byli po implantaci kardiostimulátoru hospitalizováni na arytmologickém oddělení.
U obou skupin byl porovnán klinický stav a echokardiografický nález před léčbou a na konci sledovaného období.
Všechny hodnoty jsou uváděny jako průměr ± směrodatná odchylka. Pro statistické hodnocení byla použita metoda ANOVA. Za statisticky významné byly považovány hodnoty p < 0,05.
Výsledky
Skupina A - léčba PTSMA
V průběhu sledování došlo ke statisticky významnému snížení funkční třídy klasifikace NYHA z 3,14 ± 0, 20 na 1,77 ± 0,60 (p < 0,01); poklesu výšky LVOTG z 90,5 ± 16,0 na 24,0 ± 12,0 mm Hg (p < 0,001); dále došlo ke snížení tloušťky IVS a stupně SAM, zvětšení systolického i diastolického rozměru LK (LK Ds a LK Dd) a ke zmenšení rozměru levé síně (LS). Podrobněji jsou výsledky uvedeny v tab. 1 a 2, tlakové křivky jsou zachyceny na obr. 2.
Tab. 1. Souhrn výsledků – skupina A. 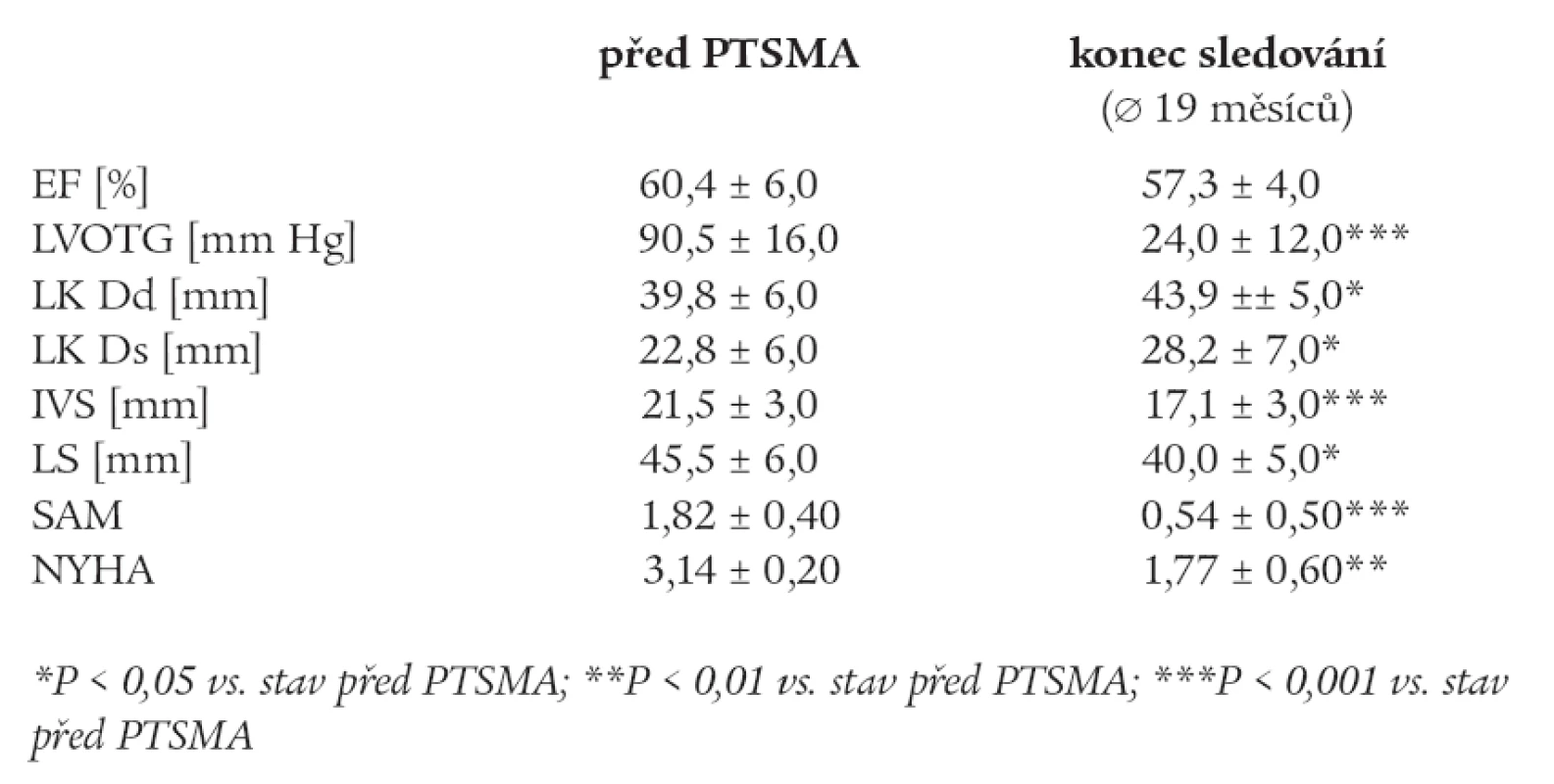
Tab. 2. Výsledky – skupina A (individuální data). 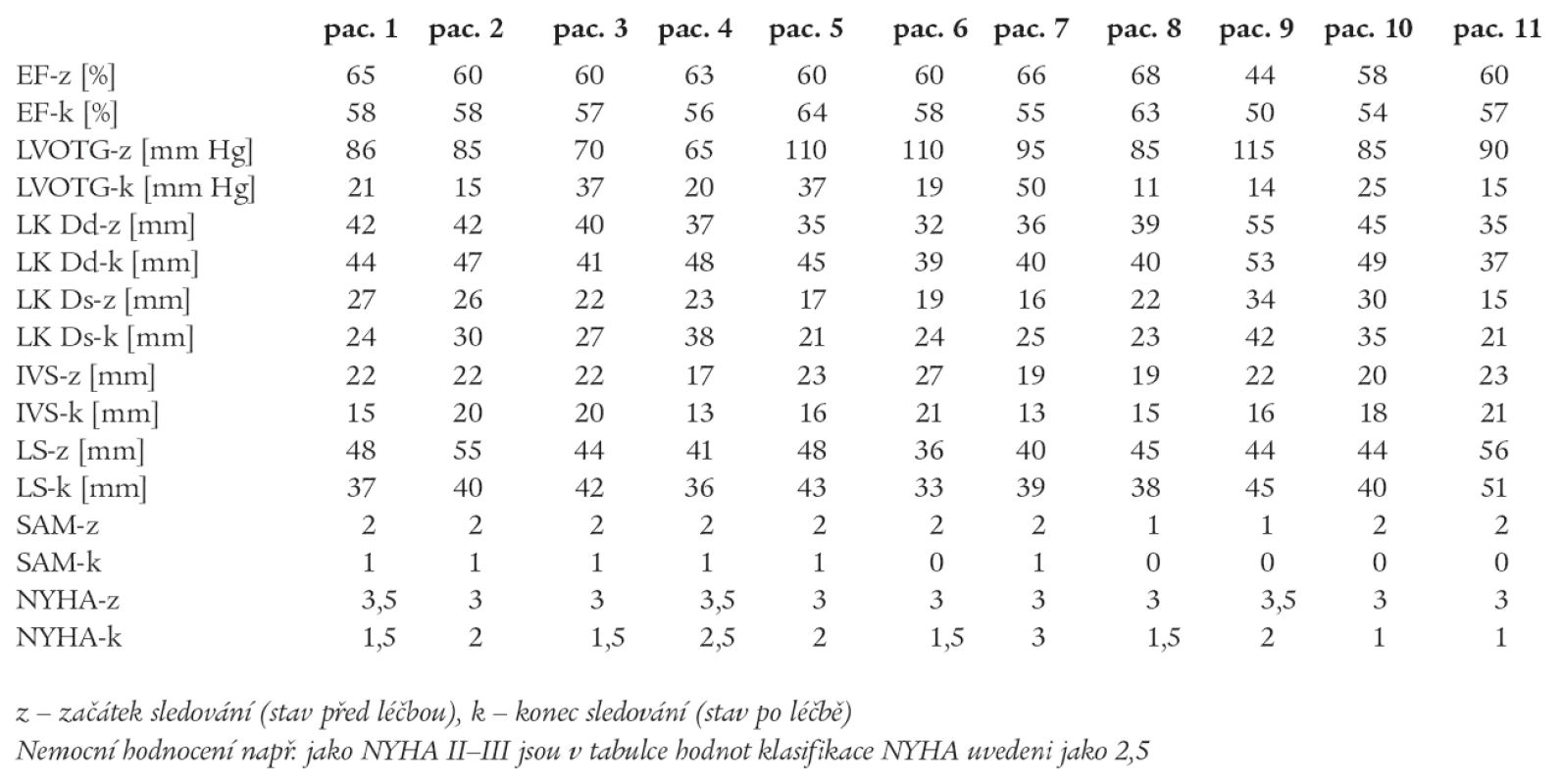
Obr. 2. Tlakové křivky z hrotové části levé komory (LK) a z výtokového traktu levé komory (LVOT). 
Skupina B - léčba 2dutinovou kardiostimulací s apikální preexcitací
Při srovnání nálezů před implantací kardiostimulátoru s výsledky získanými na konci sledovaného období došlo ke statisticky významnému snížení třídy klasifikace NYHA z 3,0 ± 0,4 na 2,1 ± 0,6 (p < 0,001); dále k poklesu výšky LVOTG z 105,0 ± 48,0 na 25,5 ± 21,0 mm Hg (p < 0,001), a také ke snížení stupně SAM. Ostatní změny nedosáhly statistické významnosti. Podrobněji viz tab. 3 a 4, echokardiografické zobrazení změny gradientu ve výtokovém traktu LK při spontánním a stimulovaném stahu uvádí obr. 3.
Tab. 3. Souhrn výsledků – skupina B. 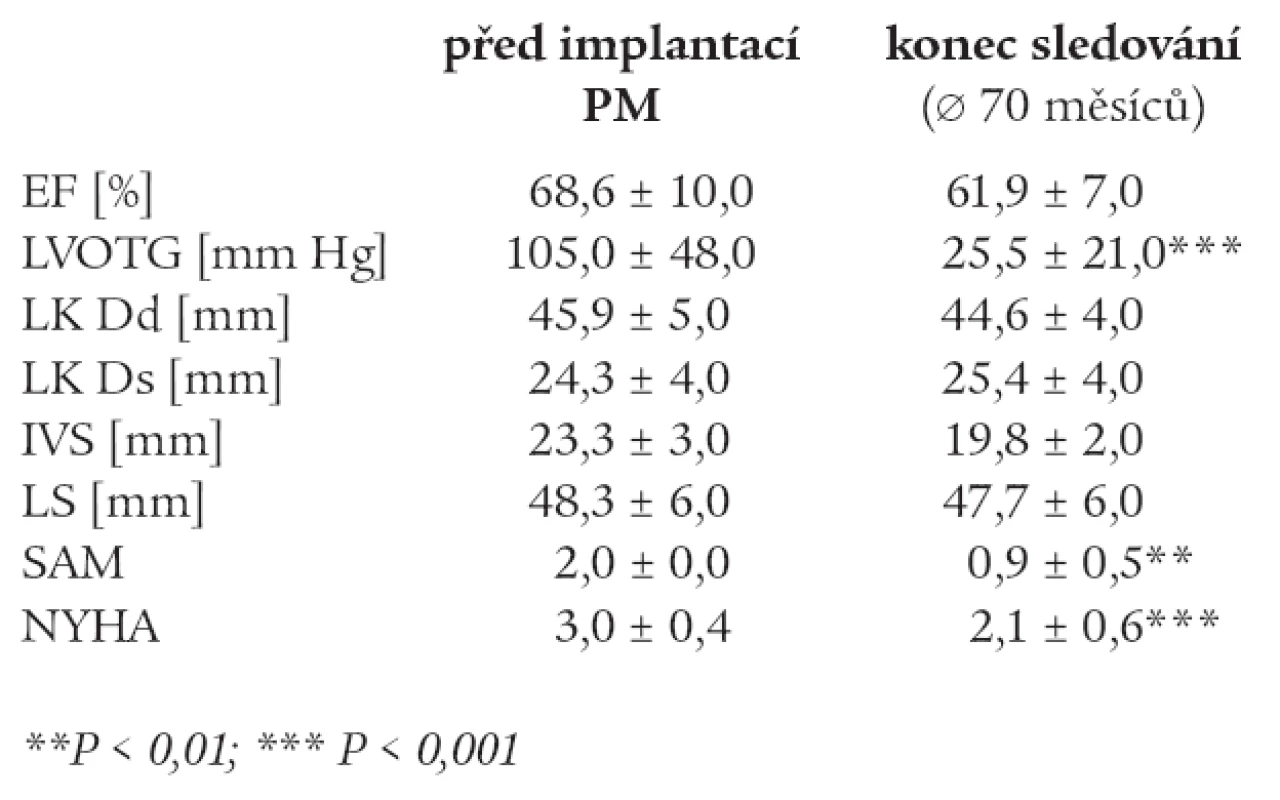
Tab. 4. Výsledky – skupina B (individuální data). 
Obr. 3. Gradient ve výtokovém traktu levé komory (LVOTG) při stimulovaném a spontánním stahu. 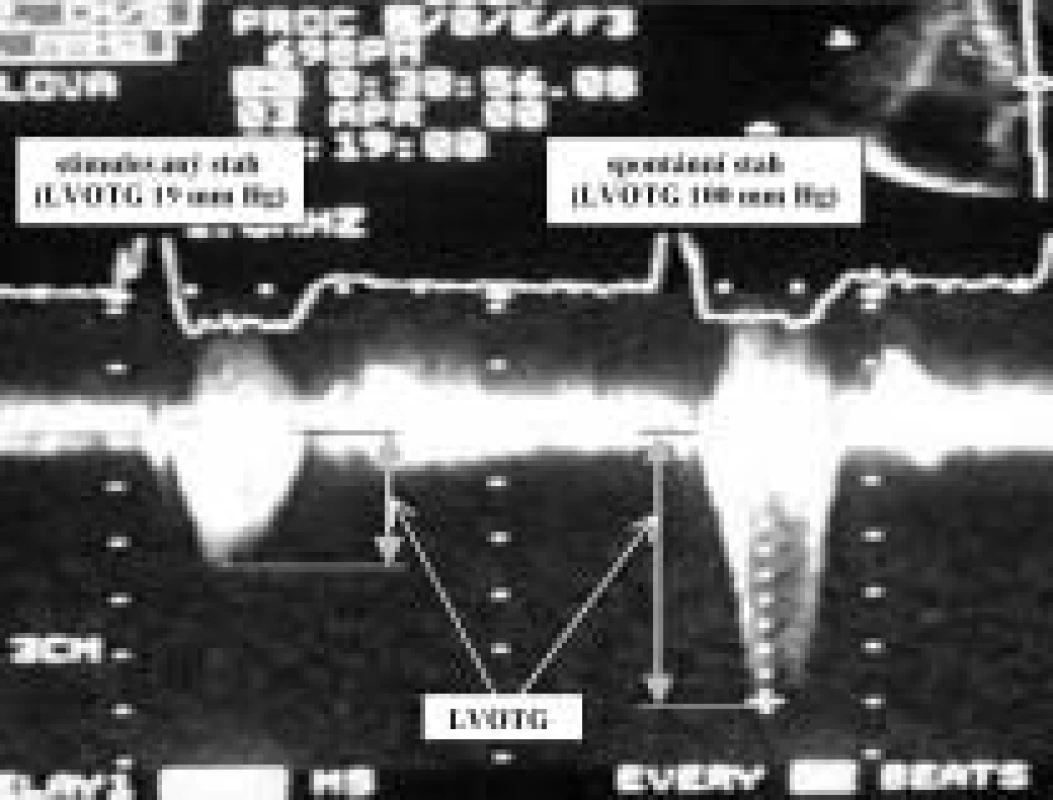
Srovnání výsledků obou léčebných postupů
U obou léčebných postupů došlo v průběhu sledování ke srovnatelnému poklesu výšky LVOTG (skupina A vs skupina B) o 66 ± 20 vs 79 ± 46 mm Hg, ke snížení tloušťky IVS o 5 ± 2 vs 3 ± 4 mm a ke snížení stupně SAM 1,3 ± 0,5 vs 1,1 ± 0,5 (rozdíl mezi oběma metodami vždy p = n.s.).
Léčba PTSMA ve srovnání s kardiostimulací přinesla statisticky významně větší pokles třídy klasifikace NYHA o 1,3 ± 0,6 vs 0,9 ± 0,4; výraznější zvětšení rozměru LK Ds o 5 ± 5 vs 1 ± 5 mm a zmenšení velikosti LS o 5 ± 5 vs 1 ± 4 mm (vždy p < 0,05).
Diskuse
Na rozdíl od jiných oblastí kardiologie existuje v oblasti léčby HOKMP jen velmi málo randomizovaných studií, převážná většina dostupných dat je získávána retrospektivně z registrů jednotlivých center a zahrnuje mnohdy relativně malé soubory pacientů. To platí zejména o srovnání jednotlivých léčebných metod - k dispozici máme starší práci srovnávající farmakologickou léčbu s léčbou chirurgickou [23], v poslední době se objevily studie srovnávající chirurgickou léčbu s alkoholovou ablací septa [3,15]. V době, kdy jsme zahajovali tuto studii, nebylo publikováno žádné přímé srovnání výsledků kardiostimulační léčby a PTSMA. První taková randomizovaná studie byla prezentována na jaře roku 2003 na kongresu American College of Cardiology v Chicagu [13].
Naše výsledky léčby alkoholovou ablací septa jsme porovnali s výsledky studií z předních světových pracovišť. Pokles LVOTG v našem souboru byl o 73 % původního LVOTG (z 90 na 24 mm Hg), což odpovídá výsledkům Ruzylla et al [19] (soubor 25 pacientů; pokles LVOTG o 63 % - z 84 na 31 mm Hg), Nagueha et al [15] (41 nemocných; pokles LVOTG o 89 % - ze 76 na 8 mm Hg), Shamima et al [22] (64 nemocných¸ pokles LVOTG o 75 % - z 64 na 16 mm Hg) či Firooziho et al [3] (22 nemocných, pokles o 76 % - z 91 na 22 mm Hg). Také změna třídy klasifikace NYHA byla obdobná - v našem souboru průměrně z 3,1 na 1,8; Ruzyllo udává pokles z 2,8 na 1,2; Firoozi z 2,3 na 1,7. Shamim a Nagueh popisují zlepšení z funkčních tříd III a IV před výkonem do třídy I a II na konci sledování.
Ve skupině léčené implantací kardiostimulátoru jsme srovnali naše výsledky s největšími multicentrickými studiemi - studií M-PATHY (Multicenter Study of Pacing Therapy for Hypertrophic Cardiomyopathy - kde plánované roční sledování dokončilo 32 nemocných) [10] a PIC (Pacing in Cardiomyopathy - roční sledování dokončilo 75 nemocných) [6], a též se studií provedenou Sladem et al [25] - soubor tvořilo 56 nemocných s HOKMP.
V našem souboru jsme zjistili pokles LVOTG o 76 % původní výšky (ze 105 na 25,5 mm Hg), což je výrazně lepší než výsledky dosažené ve studii M-PATHY (pokles LVOTG o 40 %; z 82 na 48 mm Hg), ve studii PIC (pokles LVOTG o 49 %; z 59 na 30 mm Hg) nebo v souboru Sladeho (pokles LVOTG o 54 %; ze 78 na 36 mm Hg). Vysvětlením by mohl být rozdíl v délce sledování - v našem souboru bylo sledování výrazně delší než v uvedených studiích (v našem souboru 70 měsíců, ostatní kolem 12 měsíců). Při hodnocení funkční zdatnosti jsou naše výsledky obdobné jako ve zmiňovaných studiích. Slade podobně jako my neprokázal vztah stupně funkčního zlepšení k výšce poklesu LVOTG.
Pokusíme-li se o nepřímé srovnání stupně funkčního zlepšení a poklesu LVOTG z uvedených studií mezi nemocnými léčenými PTSMA a nemocnými léčenými kardiostimulací, lze konstatovat, že léčba metodou PTSMA vedla k výraznějšímu poklesu LVOTG a zlepšení třídy klasifikace NYHA. V jediné randomizované studii přímo srovnávající kardiostimulaci a alkoholovou ablaci septa nalezli Mohiddin et al v 6měsíčním sledování výraznější pokles LVOTG po PTSMA, zlepšení kvality života bylo při obou způsobech obdobné [13]. V našem souboru byl pokles LVOTG při obou způsobech léčby obdobný, větší funkční zlepšení bylo dokumentováno ve skupině léčené PTSMA. Doba sledování našeho souboru byla však delší, zejména ve skupině kardiostimulace; tím bychom mohli pravděpodobně vysvětlit některé odlišnosti ve výsledcích.
Komplikace léčby
PTSMA je provázena nezanedbatelným počtem možných závažných komplikací. Nejzávažnější komplikací je vznik infarktu myokardu v nežádoucí lokalizaci. Může k tomu dojít třemi různými způsoby:
- předčasnou desuflací balonu okludujícího ablovanou septální větev s následnou regurgitací alkoholu do magistrálního řečiště RIA,
- ablovaná septální větev zásobuje i jinou oblast než tu, která je cílem ablace nebo
- disekcí RIA s její okluzí při sondáži septální větve.
V našem souboru došlo k této závažné komplikaci (intraprocedurální infarkt myokardu přední stěny) u jedné nemocné. Akutní stadium infarktu proběhlo nekomplikovaně, 4. den po výkonu při rehabilitaci chůze došlo ke vzniku rozsáhlé plicní embolie s postupným rozvojem multiorgánového selhávání při syndromu DIC, 12. den po výkonu pacientka zemřela. Obdobná komplikace - infarkt myokardu přední stěny - se vyskytla také u 3 nemocných léčených PTSMA v souboru z Varšavy - u žádného z postižených nedošlo k úmrtí [19]. U jednoho nemocného ze souboru Nagueha [15] došlo k disekci a uzávěru RIA při sondáži septální větve a ke vzniku fatálního akutního infarktu myokardu.
Další poměrně častou a závažnou komplikací PTSMA je vznik atrioventrikulární blokády vyššího stupně. V literatuře je udáván výskyt AVB vyžadující implantaci kardiostimulátoru v širokém rozmezí 5-30 %. Implantace trvalého kardiostimulátoru DDD byla nutná u 2 z našich nemocných (tj. u 18 %) 7. a 10. den po výkonu pro výskyt intermitentní AVB II. - III. stupně. Ruzyllo popisuje nutnost implantovat PM před propuštěním v 16 %, Nagueh i Shamim ve 22 %. Dalšímu nemocnému z našeho souboru byl kardiostimulátor implantován 14 měsíců po PTSMA, kdy po počátečním velice dobrém efektu alkoholové ablace došlo v 10. měsíci po výkonu k opětovnému zhoršení symptomů (dušnosti a závratí při námaze) a k nárůstu klidového LVOTG na 50 mm Hg.
Z pohledu komplikací je implantace kardiostimulátoru bezpečným výkonem s hospitalizační mortalitou blížící se nule. Srdeční tamponáda při perforaci pravostranných srdečních oddílů při zavádění elektrod je naprosto výjimečnou komplikací. Častěji může dojít k dislokaci či jiné poruše funkce elektrody, závažnější jsou zánětlivé komplikace; nejnebezpečnější z nich je infekční endokarditida.
Limitace studie
Podobně jako ve většině ostatních studií z oblasti nefarmakologické léčby HKMP je základním problémem malý počet pacientů. Vyplývá z četnosti onemocnění v populaci a z toho, že jen velmi malá část postižených jedinců (odhaduje se 5-10 %) potřebuje nefarmakologickou intervenci [21,22]. Původním záměrem naší práce bylo randomizované rozdělení pacientů vhodných k nefarmakologické léčbě do skupiny léčené PTSMA a do skupiny léčené kardiostimulací. Postavení obou metod v léčebném algoritmu se průběhu posledních let výrazně změnilo. Do konce 90. let minulého století byla mnohem rozšířenější léčba kardiostimulací a PTSMA byla považována za experimentální metodu s nejistým efektem. Výsledky studií PIC a zejména M-PATHY zpochybnily do té doby převládající příznivý názor na léčbu DDD stimulací. Současně s tím přibývalo prací ukazujících velmi dobrý efekt alkoholové ablace septa. Proto jsme (při respektování postoje pacientů po předchozím podrobném vysvětlení obou způsobů léčby) nejčastěji zvažovali jako první možnost provedení PTSMA, a teprve v situaci, kdy PTSMA nebylo možné provést (či v případě jejího odmítnutí), jsme indikovali implantaci kardiostimulátoru. Tím se značně snížil počet prospektivně zařazených nemocných do skupiny léčených DDD stimulací, a proto jsme do hodnocení této skupiny zahrnuli dalších 7 pacientů s kardiostimulátorem implantovaným na našem pracovišti v předcházejícím období. Z tohoto důvodu byla délka sledování ve skupině B léčené kardiostimulací (70 měsíců) ve srovnání se skupinou A léčenou PTSMA (19 měsíců) výrazně delší. Tyto skutečnosti samozřejmě poněkud oslabují hodnotu srovnání.
Závěrem bychom rádi zdůraznili, že obě metody nevnímáme pouze jako konkurenční proti sobě stojící způsoby léčby. V řadě situací je naopak zjevné, že se mohou velmi dobře doplňovat. Dnes převažuje názor, který je podporován i našimi výsledky, že PTSMA je preferovanou léčebnou možností [9,22]. Vyskytnou-li se po jejím provedení významné poruchy síňokomorového převodu vzruchu (či jiné závažné bradykardické komplikace), je implantace kardiostimulátoru nutná. Takto jsme postupovali také u pacienta po PTSMA, u nějž došlo po počátečním velmi dobrém efektu k opětovnému nárůstu gradientu a zhoršení symptomů. Tímto způsobem bylo dosaženo podstatného klinického i echokardiografického zlepšení. Na druhé straně u nemocných, jimž byl implantován kardiostimulátor a u nichž nebylo dosaženo ústupu symptomů a poklesu LVOTG, je provedení PTSMA další šancí na zlepšení stavu.
Musíme si být rovněž vědomi toho, že ani jeden ze jmenovaných způsobů léčby nevyléčí samotné onemocnění. Poslední léčebnou metodou je v současnosti pro vybrané nemocné s trvajícími výraznými obtížemi při vyčerpání všech léčebných možností transplantace srdce [9,22] - také viz algoritmus léčby na obr. 4.
Obr. 4. Algoritmus léčby hypertrofické kardiomyopatie. 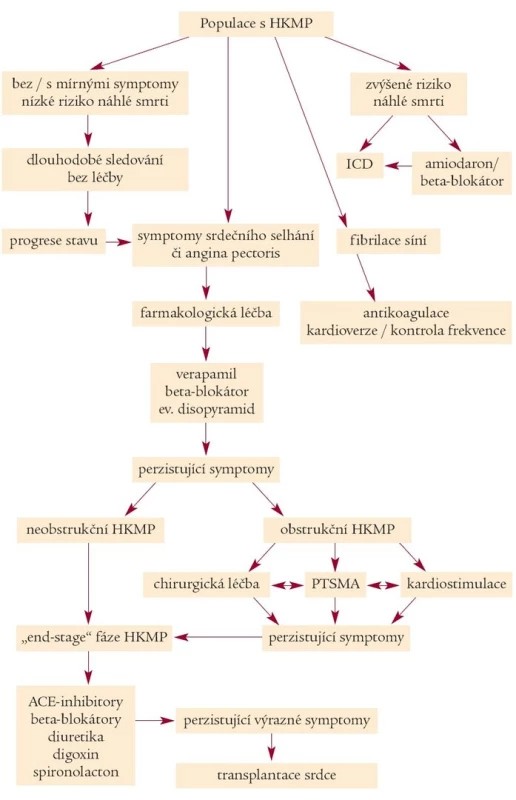
(upraveno zMarona et al – 9). HKMP je v kardiologické oblasti nejčastěji se vyskytujícím monogenně podmíněným onemocněním. U této skupiny onemocnění jsou do budoucna předpovídány zajímavé možnosti v oblasti genové terapie [18].
Závěr
Oba léčebné postupy - alkoholová ablace septa a implantace kardiostimulátoru - vedly k významnému zlepšení funkční kapacity hodnocené klasifikací NYHA, tento pokles byl výraznější u nemocných léčených PTSMA. Pokles LVOTG byl v obou skupinách významný a byl srovnatelný u obou postupů. Snížení velikosti LS a zvětšení rozměru LK Ds bylo výraznější u skupiny léčené PTSMA. Na druhou stranu je septální ablace provázena větším množstvím komplikací, včetně nejzávažnějších. Vzhledem k tomu, že potřeba nefarmakologické intervence u HOKMP je s ohledem na výskyt onemocnění v populaci relativně malá, mělo by být její provádění koncentrováno do malého počtu center se zkušenostmi s komplexní léčbou hypertrofické kardiomyopatie - to platí vzhledem k možným komplikacím zejména pro provádění alkoholové ablace septa. Jedině tak můžeme nemocným nabídnout maximální prospěch a omezit riziko vážných komplikací.
MUDr. Jan Krejčí, Ph.D.
www.fnusa.cz
e-mail: jan.krejci@fnusa.cz
Doručeno do redakce: 10. 2. 2005
Přijato po recenzi: 9. 1. 2006
Zdroje
1. Braunwald E. Hypertrophic Cardiomyopathy. The benefits of a multidisciplinary approach. N Engl J Med 2002; 347 : 1306-1307.
2. Fananapazir L, McAreavey D. Therapeutic option in patients with obstructive hypertrophic cardiomyopathy and severe drug-refractory symptoms. J Am Coll Cardiol 1998; 31 : 259-264.
3. Firoozi S, Elliott P, Sharma S et al. Septal myotomy-myectomy and transcoronary septal alcohol ablation in hypertrophic obstructive cardiomyopathy. A comparison of clinical, haemodymic and exercice outcomes. Eur Heart J 2002; 23 : 1617.
4. Gadler F. Pacing in hypertrophic cardiomyopathy. Eur Heart J 2001; 3(Suppl): L32-L37.
5. Gregor P. Hypertrofická kardiomyopatie. Praha: Scientia Medica 1992.
6. Kappenberger L, Linde C, Daugbert C et al. Pacing in hypertrophic cardiomyopathy. A randomized crossover study. PIC study group. Eur Heart J 1997; 18 : 1249-1256.
7. Krejčí J. Současný pohled na hypertrofickou kardiomyopatii. Cor Vasa 2003; 45 : 507-512.
8. Maron BJ. Hypertrophic cardiomyopathy. JAMA 2002; 287 : 1308-1320.
9. Maron BJ, McKenna WJ, Danielson GK et al. ACC/ESC Clinical expert consensus document on hypertrophic cardiomyopathy. Eur Heart J 2003; 24 : 1965-1991.
10. Maron BJ, Nishimura RA, McKenna WJ et al. Assesment of permanent dual-chamber pacing as a treatment for drug-refractory symptomatic patients with obstructive hypertrophic cardiomyopathy. A randomized, double-blind, crossover study (M-PATHY). Circulation 1999; 99 : 2927-2933.
11. Maron MS, Olivotto I, Betocchi S et al. Effect of left ventricular outflow tract obstruction on clinical outcome in hypertrophic cardiomyopathy. N Engl J Med 2003; 348 : 295-303.
12. McKenna WJ, Sharma S, Elliott PM. Management strategies in hypertrophic cardiomyopathy: influence of age and morphology. Eur Heart Suppl. 2001; 3(Suppl L): L10-L14.
13. Mohiddin S, Rowe G, Hathaway L et al. Comparison of novel strategy therapies for obstructive hypertrophic cardiomyopathy: Relation of relief of left ventricular outflouw obstruction to improved symptoms and health-related quality of life parameters. J Am Coll Cardiol 2003; 41(Suppl A): 145A.
14. Morrow AG, Brockenbrough EC. Surgical treatment of IHSS. Technic and hemodynamic results of ventriculotomy. Ann Surg 1961; 154 : 181-189.
15. Nagueh SF, Ommen SR, Lakkis NM et al. Comparison of ethanol septal reduction therapy with surgical myectomy for the treatment of hypertrophic obstructive cardiomyopathy. J Am Coll Cardiol 2001; 38 : 1701-1706.
16. Novák M, Kamarýt P, Toman J et al. Léčení hypertrofické obstrukční kardiomyopatie síněmi spouštěnou stimulací komor s umělou preexcitací. Scripta Medica 1995; 68 : 363-364.
17. Roberts R, Sigwart U. New concepts in hypertrophic cardiomyopathies, Part I. Circulation 2001; 104 : 2113-2116.
18. Roberts R, Sigwart U. New concepts in hypertrophic cardiomyopathies, Part II. Circulation 2001; 104 : 2249-2252.
19. Ruzyllo W, Chojnowska L, Demkow M et al. Left ventricular outflow tract gradient decrease with non-surgical myocardial reduction improves exercice capacity in patients with hypertrophic obstructive cardiomyopathy. Eur Heart J 2000; 21 : 770-777.
20. Ryden L, Gadler F. Pharmacological therapy for hypertrophic cardiomyopathy: what is the evidence for success? Eur Heart Suppl. 2001; 3(Suppl L): L21-L25.
21. Seggewiss H. Medical therapy versus interventional therapy in hypertrophic obstructive cardiomyopathy. Curr Control Trials Cardiovasc Med 2000; 1 : 115-119.
22. Shamim W, Yousufuddin M, Wang D et al. Nonsurgical reduction of the interventricular septum in patients with hypertrophic cardiomyopathy. N Engl J Med 2002; 347 : 1326-1333.
23. Schulte HD, Gramsch-Zabel H, Schwartzkopff B et al. Hypertrophic cardiomyopathy (HCM). Surgical versus drug therapy (in German). Z Kardiol 1999; 88 : 163-172.
24. Sigwart U. Non-surgical myocardial reduction of hypertrophic obstructive cardiomyopathy. Lancet 1995; 346 : 211-214.
25. Slade AK, Sadoul N, Shapiro L et al. DDD pacing in hypertrophic cardiomyopathy: a multicentre clinical experience. Heart 1996; 75 : 44-49.
26. Spirito P, Seidman CE, McKenna WJ et al. The management of hypertrophic cardiomyopathy. N Engl J Med 1997; 336 : 775-785.
27. Veselka J, Tesař D, Páleníčková J et al. Katetrizační léčba hypertrofické obstrukční kardiomyopatie. Cor Vasa 2003; 45 : 80-84.
28. Wigle ED, Rakowski H, Kimball BP et al. Hypertrophic cardiomyopathy: clinical spectrum and treatment. Circulation 1995; 92 : 1680-1692.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2006 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Význam včasné diagnózy chronických onemocnění ledvin - editorial
- Hypertrofická kardiomyopatie - názory na současné léčebné postupy - editorial
- Postavení torakoskopie v diagnostice onemocnění plic a pleury v současnosti - editorial
- Je kardiotoxicita chemoterapie problémem onkologa nebo také kardiologa? - editorial
- Jsou chronická onemocnění ledvin a poruchy ledvinné funkce na standardním lůžku interních oborů dostatečně diagnostikovány?
- Nefarmakologická léčba hypertrofické obstrukční kardiomyopatie - srovnání výsledků léčby metodami perkutánní transluminální septální myokardiální ablace a 2dutinové kardiostimulace
- Videotorakoskopie v lokální anestezii v diagnostice a léčbě pohrudničních výpotků
- Pozdní kardiotoxicita u nemocných léčených pro maligní lymfomy chemoterapií s doxorubicinem
- Primární prevence ischemické choroby srdeční u mužů středního věku v Praze: výsledky dvacetiletého sledování
- Polymorfizmus v promotorové oblasti genu pro MMP-2 u revmatoidní artritidy
- Histiocytóza z Langerhansových buněk u osob dospělého věku - zkušenosti jednoho pracoviště a přehled léčebných možností
- Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob I. Ubikvitin-proteazomový systém a transkripční faktor NF-κB
- Profylaxe žilních tromboembolických komplikací v interních oborech - rozpor mezi teorií a praxí
- Problémy s interpretací nízkých hladin tyreoidálních hormonů podmíněné změnami v transportních proteinech
- Prim. MUDr. Jiří Bakala 60letý
- Padesátiny primáře MUDr. Jaroslava Točíka
- Profesor MUDr. Miroslav Vykydal, DrSc., jubilující
- Zemřel prof. MUDr. Karel Opatrný, jr., DrSc.
- P. Kohout et al. Dieta. Celiakie a bezlepková dieta. Praha: Maxdorf 2006. 166 stran. ISBN 80-7345-070-4.
- Topinková E. Geriatrie pro praxi. Praha: Galén 2005. 270 stran. ISBN 80-7262-365-6.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Videotorakoskopie v lokální anestezii v diagnostice a léčbě pohrudničních výpotků
- Topinková E. Geriatrie pro praxi. Praha: Galén 2005. 270 stran. ISBN 80-7262-365-6.
- Primární prevence ischemické choroby srdeční u mužů středního věku v Praze: výsledky dvacetiletého sledování
- Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob I. Ubikvitin-proteazomový systém a transkripční faktor NF-κB
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



