-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
Bile leakage after liver resection: A retrospective cohort study
Introduction:
Many previous reports have focused on bile leakage after liver resection. Despite the improvements in surgical techniques and perioperative care the incidence of this complication rather keeps increasing. A number of predictive factors have been analyzed. There is still no consensus regarding their influence on the formation of bile leakage. The objective of our analysis was to evaluate the incidence of bile leakage, its impact on mortality and duration of hospitalization at our department. At the same time, we conducted an analysis of known predictive factors.Method:
The authors present a retrospective review of the set of 146 patients who underwent liver resection at the Department of Surgery of the 2nd Faculty of Medicine of the Charles University and Central Military Hospital Prague, performed between 2010−2013. We used the current ISGLS (International Study Group of Liver Surgery) classification to evaluate the bile leakage. The severity of this complication was determined according to the Clavien-Dindo classification system. Statistical significance of the predictive factors was determined using Fisher‘s exact test and Student‘s t-test.Results:
The incidence of bile leakage was 21%. According to ISGLS classification the A, B, and C rates were 6.5%, 61.2%, and 32.3%, respectively. The severity of bile leakage according to the Clavien-Dindo classification system – I-II, IIIa, IIIb, IV and V rates were 19.3%, 42%, 9.7%, 9.7%, and 19.3%, respectively. We determined the following predictive factors as statistically significant: surgery for malignancy (p<0.001), major hepatic resection (p=0.001), operative time (p<0.001), high intraoperative blood loss (p=0.02), construction of HJA (p=0.005), portal venous embolization/two-stage surgery (p=0.009) and ASA score (p=0.02). Bile leakage significantly prolonged hospitalization time (p<0.001). In the group of patients with bile leakage the perioperative mortality was 23 times higher (p<0.001) than in the group with no leakage.Conclusion:
Bile leakage is one of the most serious complications of liver surgery. Most of the risk factors are not easily controllable and there is no clear consensus on their influence. Intraoperative leak tests could probably reduce the incidence of bile leakage. In the future, further studies will be required to improve the perioperative management and techniques to prevent such serious complications. Multidisciplinary approach is essential in the treatment.Key words:
bile leakage – liver resection – liver complications
Autoři: K. Menclová; F. Bělina; J. Pudil; D. Langer; M. Ryska
Působiště autorů: Chirurgická klinika 2. LF Univerzity Karlovy a ÚVN, Praha přednosta: prof. MUDr. M. Ryska, CSc.
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 12, s. 516-521.
Kategorie: Původní práce
Souhrn
Úvod:
Existuje mnoho studií věnujících se problematice biliárních komplikací po jaterních resekcích. Přes zlepšení operační techniky a perioperační péče má incidence této komplikace spíše vzrůstající charakter. Byly analyzovány četné prediktivní faktory. Na jejich vliv na vznik biliárního leaku doposud nepanuje shoda. Za cíl analýzy jsme si stanovili zhodnotit incidenci biliárního leaku, jeho vliv na mortalitu a na dobu hospitalizace na našem pracovišti. Současně jsme provedli rozbor známých prediktivních faktorů.Metoda:
Autoři retrospektivně analyzují soubor 146 nemocných, u kterých byla na Chirurgické klinice 2. LF Univerzity Karlovy a ÚVN, Praha v období 2010–2013 provedena jaterní resekce. K vyhodnocení biliárního leaku jsme užili současnou uznávanou klasifikaci ISGLS (International Study Group of Liver Surgery). Závažnost komplikace byla stanovena dle Clavien-Dindo. Statistickou významnost prediktivních faktorů jsme určili pomocí Fisherova exaktního testu a Studentova t-testu.Výsledky:
Incidence biliárního leaku byla 21 %. Dle ISGLS bylo 6,5 % pacientů zařazeno do skupiny typu A, v 61,2 % se jednalo o leak B a v 32,3 % o leak typu C. Stupeň závažnosti dle Clavien-Dindo I-II, IIIa, IIIb, IV a V byl v poměru 19,3 %, 42 %, 9,7 %, 9,7 %, resp. 19,3 %. Jako statisticky významné jsme stanovili tyto faktory: operaci pro malignitu (p<0,001), velkou jaterní resekci (p=0,001), dobu operace (p<0,001), vyšší peroperační krevní ztrátu (p=0,02), konstrukci HJA (p=0,005), portální venózní embolizaci/two-stage chirurgii (p=0,009) a ASA skóre (p=0,02). Biliární leak významně prodloužil dobu hospitalizace (p<0,001). V souboru pacientů s biliárním leakem byla 23krát vyšší perioperační mortalita (p<0,001) než v souboru bez leaku.Závěr:
Biliární leak je jednou z nejzávažnějších komplikací jaterních resekcí. Většina rizikových faktorů je těžko ovlivnitelných a na jejich vliv nepanuje jednoznačná shoda. Incidenci by mohly redukovat diskutované peroperační leak testy. V budoucnu bude třeba dále pracovat na zlepšení perioperačního managementu a techniky k prevenci vzniku této závažné komplikace. V léčbě se uplatňuje multidisciplinární přístup.Klíčová slova:
biliární leak – jaterní resekce – komplikace jaterních operacíÚvod
V posledních dvou dekádách se díky zlepšení operační techniky, perioperační péče a úzké mezioborové spolupráce výrazně rozšířila indikační kritéria a rozsah jaterních resekcí. Došlo k poklesu mortality obecně pod 5 % [1,2], ve velkých sériích v centrech věnujících se hepatopankreatobiliární (HPB) chirurgii pod 2 % [3]. Nicméně přetrvává vysoké riziko morbidity v popředí s vysokou incidencí biliárního leaku (BL). Některá data nasvědčují, že dokonce dochází k nárůstu případů této závažné komplikace [4]. Incidence BL je udávána v širokém rozmezí 2–30 % [1−7]. Jedním z důvodů je do posledních let chybějící standardizovaná definice BL po jaterních resekcích [8]. BL definujeme jako přítomnost bilirubinu v drénu 3. pooperační den (den operace = 0. den), a to v trojnásobné koncentraci oproti sérové hodnotě. Eventuálně může jít o přítomnost bilomu, který vyžaduje drenáž, nebo biliární peritonitidu [9]. International Study Group of Liver Surgery (ISGLS) stanovila jednoduchou klasifikaci BL [3,8] korelující se stanovením závažnosti komplikace podle Clavien-Dindo [10]. Stupeň A představují nemocní nevyžadující žádné změny nebo minimální změny v pooperační péči. Stupeň B již vyžaduje diagnosticko-terapeutický zásah, nebo jsou do této skupiny zařazeni nemocní s BL stupně A, který trvá déle než jeden týden. Stupeň C vyžaduje relaparotomii. Před touto klasifikací byla široce užívána Naganova klasifikace [11] zohledňující anatomicko-funkční příčinu BL. Za nejobtížněji diagnostikovatelný a léčitelný je považován BL typu D, tedy únik žluči z exkludovaného segmentálního žlučovodu [12]. V mnoha studiích [1,9,13] byly stanoveny a analyzovány různé rizikové faktory. Mezi nejčastěji citovanými jmenujme velkou resekci jater, R2 (resp. R1) resekci, two-stage chirurgický výkon, portálně venózní embolizaci předcházející resekci, resekci levého laloku nebo lobus caudatus, peroperační krevní převody, předoperační aplikaci bevacizumabu, absenci provádění peroperačního leak testu a další. Mnoho soudobých publikací je věnováno právě užívání peroperačních leak testů v popředí s air-leak testem pro jeho snadné provedení a reprodukovatelnost [14]. Používání konkrétních testů však není na většině pracovišť rutinní a jeho charakter se často odvíjí od tradice pracoviště. BL po jaterních resekcích je závažnou komplikací. Z publikovaných dat vyplývá, že 7–10krát zvyšuje mortalitu pacientů a 3krát zvyšuje riziko krvácení a jaterního selhání [3]. Zákonitě tak dochází k prodloužení doby hospitalizace spojené se zvýšením celkových nákladů na léčbu. V dalším průběhu může BL zapříčinit oddálení adjuvantní léčby u onkologicky nemocných [1,9,15,16].
Cílem této studie bylo navázat na naši práci z roku 2011 [6] a vyhodnotit BL po jaterních resekcích na našem pracovišti jakožto terciárním centru pro HPB chirurgii. Dále jsme se věnovali vlivu BL na 30denní mortalitu nemocných a zhodnocení jednotlivých prediktivních faktorů.
Metoda
Do studie jsme zařadili soubor nemocných (n=146), u nichž byla ve čtyřletém období 2010–2013 na našem pracovišti provedena jaterní resekce.
Nomenklatura jaterních segmentů a typ jaterní resekce se řídí podle Brisbane 2000 terminologie [4,17]. Velká jaterní resekce je definována jako odstranění 3 a více jaterních segmentů. Chirurgický přístup byl vždy z laparotomie, obvykle pravostranného mercedes řezu. K transsekci jaterního parenchymu byl nejčastěji použit harmonický skalpel, větší cévní a biliární struktury jsme ošetřili ligaturou nebo opichy. Součástí operace byla perioperační ultrasonografie. Peroperační leak test jsme rutinně neprováděli. U části nemocných jsme užili Pringlův manévr. K hemostáze resekční plochy jsme užili elektrokoagulaci, argon koagulaci a opichy. U velkých resekcí byly na konci operace obvykle uloženy perihepatálně dva silikonové drény, které byly obvykle odstraněny okolo pátého pooperačního dne v závislosti na charakteru a množství jejich odpadu. BL jsme zařadili do skupin podle ISGLS klasifikace. Závažnost BL jsme pak stanovili dle Clavien-Dindo. Získaná data jsme statisticky zpracovali pomocí Fisherova exaktního testu a Studentova t-testu. Jako statisticky významná byla zvolena hladina p<0,05.
Výsledky
Analyzovali jsme soubor 146 nemocných (54,1 % muži, 45,9 % ženy), u kterých jsme v období 2010–2013 provedli jaterní resekci. Jednotlivé charakteristiky nemocných a indikace jaterních resekcí jsou uvedeny v Tab. 1 a 2. V 56 případech (38,4 %) šlo o velkou jaterní resekci. Ve 4 případech byl resekován lobus caudatus. Medián doby operace byl 145 minut (rozmezí 45–380 minut). Pringlův manévr byl aplikován v 63 případech (43,2 %, v rozmezí 5–60 minut intermitentně). Vyšší peroperační krevní ztráty (nad 800 ml) a peroperační podání krevních derivátů jsme zaznamenali ve 30, resp. ve 27 případech. 7krát jsme konstruovali hepatikojejunoanastomózu (2krát na levý žlučovod, 1krát biHJA, 4krát HJA ). V 52 případech (35,6 %) byla pacientům podávána neoadjuvantní léčba. Předoperační portální venózní embolizace (PVE) nebo dvoudobý výkon s podvazem pravé portální větve jsme provedli 8krát (4krát PVE, 4krát podvaz pravé porty – z toho jednou se splittingem jater). 131krát (89,7 %) byl výkon hodnocen jako radikální ve smyslu R0 resekce. 9krát šlo o R1, resp. 6krát o R2 resekci. 24krát byla operace sdružena s resekcí jiného orgánu (Tab. 3).
Tab. 1. Charakteristika nemocných Tab. 1. Patient characteristics 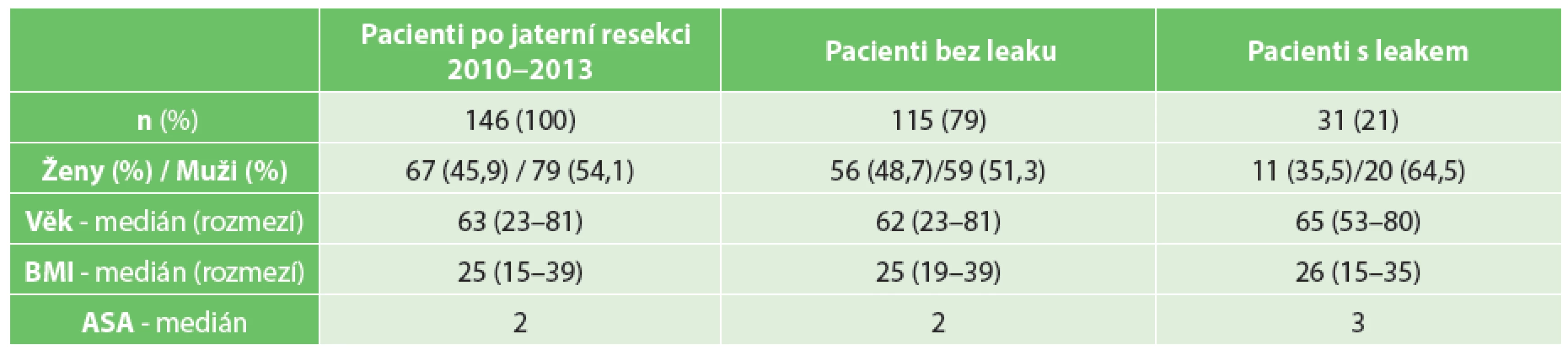
Tab. 2. Indikace jaterních resekcí Tab. 2. Indications for hepatectomies 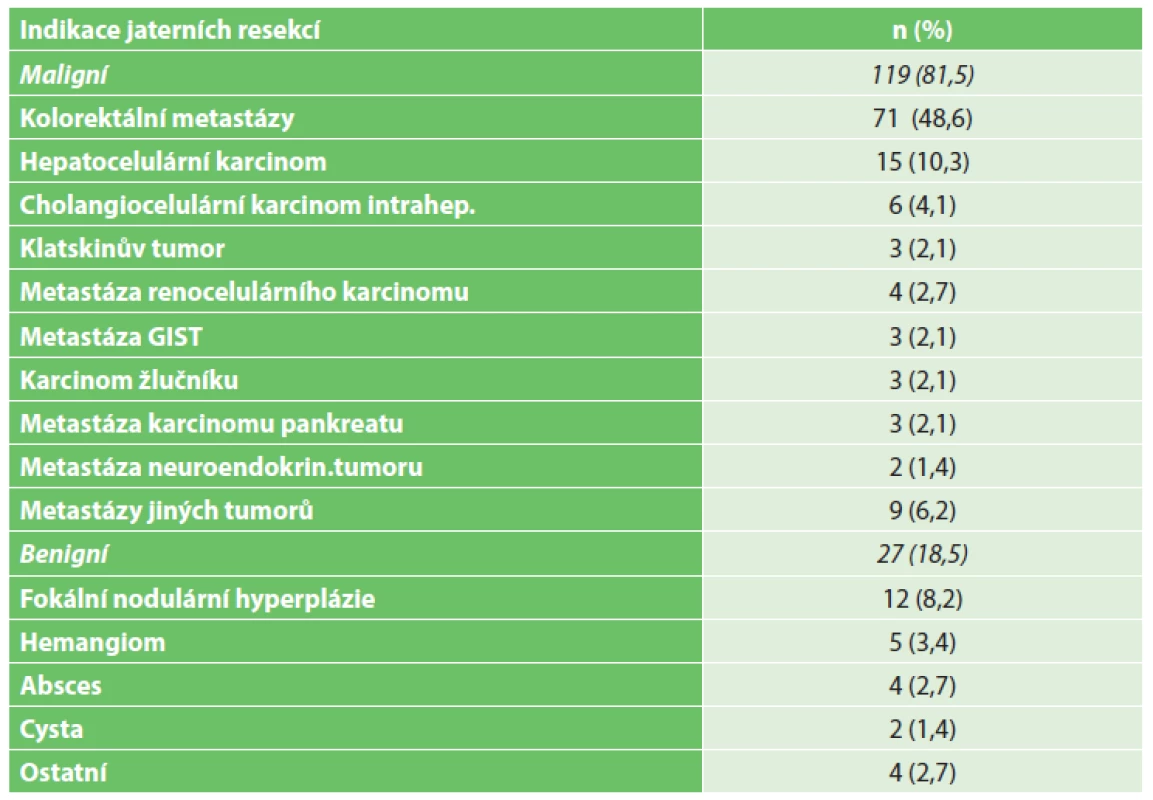
Tab. 3. Biliární leak – prediktivní faktory Tab. 3. Bile leakage – predictive factors 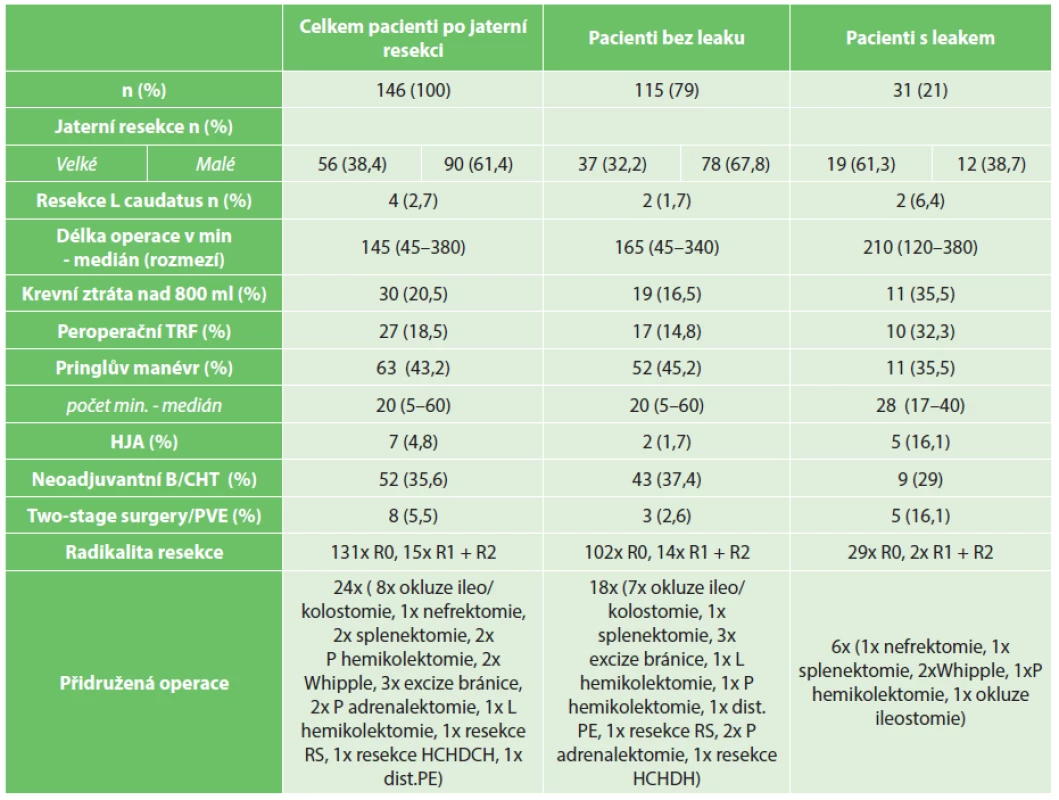
Incidence biliárního leaku a zhodnocení rizikových, resp. prediktivních faktorů
Incidence BL byla 21 % (31/146). Srovnání charakteristik a prediktivních faktorů skupiny pacientů s BL a bez BL je shrnuto v Tab. 3. Jako statisticky závažné pro vznik BL se z analýzy našeho souboru jeví provedení velké jaterní resekce (p=0,001), která byla u pacientů s BL provedena v 61,3 %. Všichni pacienti s BL podstoupili resekční výkon pro malignitu (p<0,001). Medián operační doby byl 210 minut (rozmezí 120–380 minut, p<0,001). Krevní ztráta nad 800 ml, resp. peroperační podání krevních derivátů v této skupině bylo u 11, resp. u 10 nemocných (p=0,02). HJA jsme zkonstruovali u 5 pacientů s BL (p=0,005). PVE předcházela resekci 4krát a 1krát byla v první době peroperačně ligována pravá portální větev (p=0,009). Medián ASA (The American Society of Anesthesiologists) skóre u pacientů s BL byl vyhodnocen na 3 (p=0,02). Jako statisticky nevýznamné bylo v našem souboru použití Pringlova manévru (p=0,1), resekce lobus caudatus (p=0,16). Stejně tak podrobil-li se pacient neoadjuvantní léčbě (p=0,11). Statisticky významně se na výsledku nepodílel ani výsledek radikality resekce (p=0,2), ani přidružená operace (p=0,18).
BL byly klasifikovány dle ISGLS. Stupeň závažnosti BL jsme zhodnotili podle klasifikace komplikací Clavien-Dindo (Tab. 4). U 6 nemocných došlo ke spontánní regresi BL. 7krát byl BL ošetřen endoskopicky zavedením biliárního stentu s event. papilotomií (Obr. 1), 4krát byl pod CT kontrolou drénován bilom (Obr. 2). 5 BL bylo vyřešeno kombinací endoskopické a CT navigované drenáže. U 9 pacientů jsme přistoupili k relaparotomii, které předcházelo v 6 případech ERCP a ve 2 případech CT navigovaná drenáž.
Obr. 1. ERCP: BL z periferního žlučovodu Fig 1. ERCP: BL from peripheral bile duct 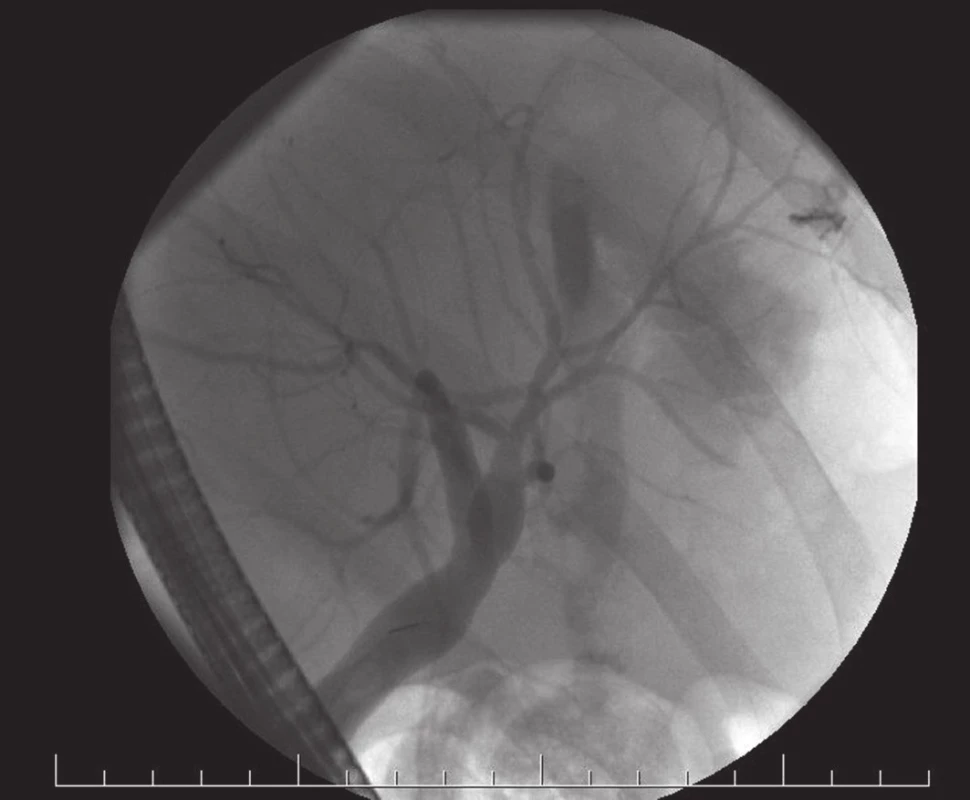
Obr. 2. MRI: pooperační bilom Fig. 2. MRI: Postoperative biloma 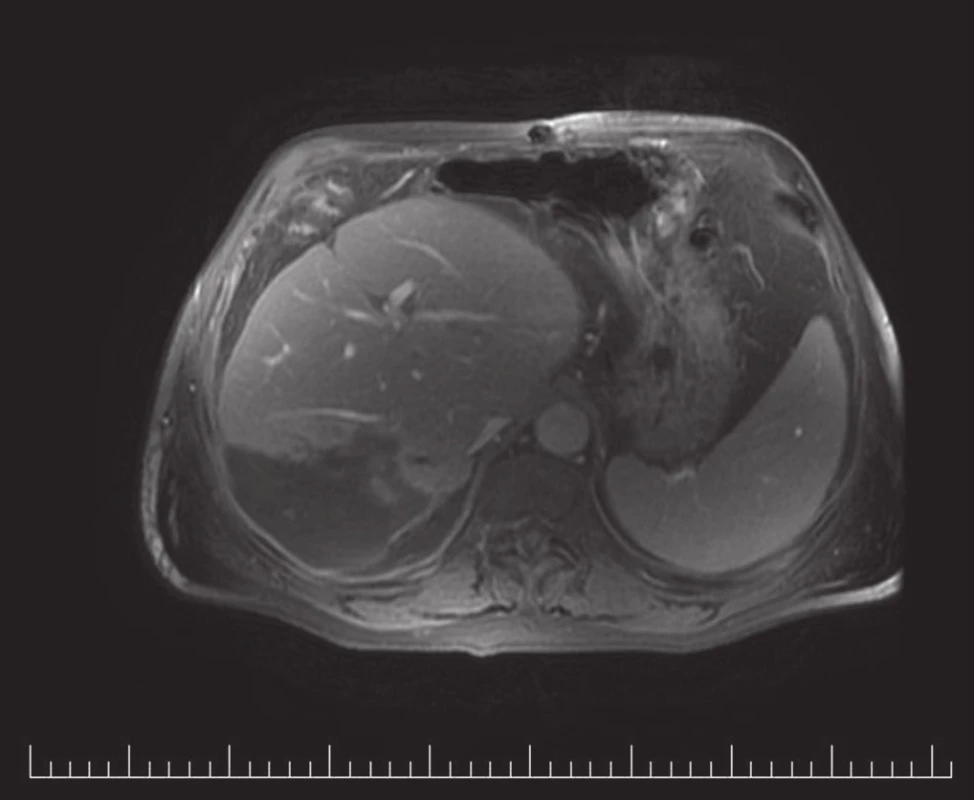
Tab. 4. Pacienti s biliárním leakem − klasifikace Tab. 4. Patients with bile leakage − classification 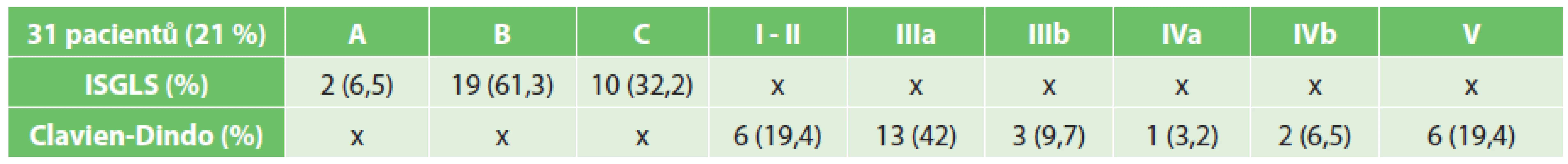
BL měly jednoznačně vliv na prodloužení doby hospitalizace (p<0,001). Stejně tak se významně podílely na perioperační mortalitě (p<0,001), kdy ve skupině s BL exitovalo 6 nemocných (Tab. 5).
Tab. 5. Biliární leak a jeho dopad Tab. 5. Bile leakage and its impact 
Diskuze
Přes zlepšení operační techniky a peroperačního managementu zůstává BL jednou z nejzávážnějších komplikací hepatální chirurgie. Cílem naší studie bylo vyhodnotit incidenci BL a jeho prediktivních faktorů po jaterních resekcích na našem pracovišti. Také jsme analyzovali jeho dopad na prodloužení doby hospitalizace a vliv na perioperační mortalitu. Incidence BL v našem souboru dosahovala 21 %, což je v souladu s širokým rozmezím udávaným současnými publikacemi [1−7,18]. Většina studií [3,4,5,9] podporuje tezi, že velká jaterní resekce je nezávislým prediktivním faktorem BL. Větší rozpory se týkají vlivu radikality výkonu. Existují práce, které poukazují na vliv radikality resekce na vznik BL [9,19]. To se v našem souboru nepotvrdilo. Francouzští autoři [9] vznik BL vysvětlují poraněním glissonských pouzder u resekce adherujících nebo invazivních karcinomů, případně ponecháním křehké tumorózní zóny na resekční ploše formující drobné nepravidelné žlučovody. Shoda panuje v negativním vlivu vyšší peroperační krevní ztráty jako nezávislého rizikového faktoru [1,3,5]. Vysvětlením může být peroperační zamaskování biliárního leaku hemoragickou sekrecí z resekční plochy. Na rozdíl od publikovaných prací jsme prokázali signifikantní rozdíl v incidenci BL mezi benigním a maligním onemocněním. Existují zmínky asociující BL s intrahepatálním cholangiocelulárním karcinomem [1,5]. Stejně tak konstrukce HJA bývá spojována s vyšší incidencí BL [1]. Předoperační PVE nebo dvoudobá resekce se signifikantně podílí na vzniku BL (p=0,001 [2,3,4,20]). Nicméně, dříve udávaný nízký výskyt BL po první fázi není tak nízký, a dokonce se vyrovná incidenci BL po druhé fázi resekce. Roli zde může hrát i snaha o zvýšení radikality resekčních výkonů nadřazených jiným, např. ablačním výkonům [9]. Podle Cochranovy metaanalýzy [21,22] se na vzniku BL nepodílí typ transekce jaterního parenchymu. Obtížné je hodnotit vliv neoadjuvantní léčby, jejíž dopady na změny jaterního parenchymu jsou obecně známé. Poslední práce se věnují i cílené biologické léčbě, která dnes patří ke standardnímu protokolu léčby zejména metastazujícího kolorektálního karcinomu. Guillaud a spol. [9] se ve své práci zabývají vlivem antiangiogenního bevacizumabu na zpomalené hojení BL. Dalším uváděným rizikovým faktorem geneze BL je délka doby operace [23], související s obtížností a rozsahem výkonu. Stále diskutovaným tématem je rutinní používání peroperačních leak testů, počínaje aplikací fyziologického roztoku přes tukové emulze, methylenovou modř, indigokarmin, indocyaninovou zeleň, fluorescenční metody nebo dosud experimentální metody jako Nera infrared paging. Často se však jedná o nerandomizované studie [1,4,5,24]. Jednoduchým a snadno reprodukovatelným testem je poslední dobou často citovaný air-leak test, který i dle ISGLS může snížit výskyt leaku B–C [3]. Jako neracionální se jeví rutinní aplikace drénů. Podle stávajících dat nemá založení drénu na konci operace vliv ani na detekci BL, ani na jeho léčbu [3,5].
Z výše uvedeného vyplývá, že na vzniku BL se podílí řada často neovlivnitelných faktorů. Výsledkem je téměř vždy prodloužení doby hospitalizace, a tím i zákonitě zvýšení nákladů na léčbu. BL zvyšuje riziko vzniku krvácení, jaterního selhání, infekčních komplikací. Zásadním způsobem (7–10krát dle literatury, v našem souboru dokonce 23krát) zvyšuje peroperační mortalitu [3], v některých souborech i 1letou mortalitu [9]. U pacientů, kteří následkem této komplikace nemohou dostat adjuvantní léčbu, nebo se u nich oddálí, má BL vliv na onkologickou prognózu.
Závěr
V naší retrospektivní studii jsme prokázali, že BL zůstává častou a velmi závažnou komplikací jaterních resekcí. Velkou měrou se podílí na zvýšení peroperační morbidity. Zvyšuje mortalitu. Má negativní dopad na prodloužení doby hospitalizace a zvýšení nákladů na léčbu. Byla stanovena řada prediktivních faktorů, z nichž je velká většina neovlivnitelných a stále diskutovaných. Podle recentních sdělení se zdá, že má význam provádět peroperační leak test, zejména snadno reprodukovatelný air-leak test. Většina pracovišť jej však rutinně neužívá. Naše pracoviště není výjimkou. Je-li nutné během operace ozřejmit zdroj BL, volíme test fyziologickým roztokem nebo cholangiografii. Drény aplikujeme na konci operace individuálně, nikoliv rutinně. Do budoucna je třeba se zaměřit na zlepšení operačního a peroperačního managementu v prevenci vzniku BL po jaterních resekcích. V léčbě se jednoznačně uplatňuje multidisciplinární spolupráce chirurga, endoskopisty a intervenčního radiologa.
Část sdělení byla přednesena v rámci 7. kongresu chirurgie jater, žlučových cest a pankreatu v Plzni konaného ve dnech 15. až 16. 6. 2015.
Podpořeno IGA MZČR NT 13 660 a MO 1012
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Kateřina Menclová
Chirurgická klinika 2. LF UK a ÚVN, Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: menclkat@uvn.cz
Zdroje
1. Kapoor S, Nundy S. Bile duct leaks from the intrahepatic biliary tree: A review of its etiology, incidence, and management. HPB Surg 2012, ID 752932, 9 pages, http://dx.doi.org/10.1155/2012/752932.
2. Zimmitti G, Roses E, Andreou A, et al. Greater complexity of liver surgery is not associated with an increased incidence of liver-related complications except for bile leak: An experience with 2,628 Consecutive Resections. JGS 2013;17 : 57–64.
3. Brooke-Smith M, Figueras J, Büchler M, et al. Prospective evaluation of the International Study Group for Liver Surgery definitiv of bile leak after a liver resection and the role of routine operative drainage: an international multicentre study. HPB 2015;17 : 46–51.
4. Zimmitti G, Vauthey J-N, Shindoh, et al. Systematic use of an intraoperative leak test at the time of major liver resection reduces the rate of postoperative biliary complications. J Am Col Surg 2013;217 : 1028−37.
5. Nanashima A, Abo T, Shibuya A, at al. Does the placement of a cystic duct tube after a hepatic resection help reduce the incidence of post-operative bile leak? HPB 2013;15 : 517–22.
6. Langer D, Ryska M, Bělina F, et al. Biliární komplikace po velkých resekcích jater. Rozhl Chir 2011;90 : 152–5.
7. Yamashita Y, Hamatsu T, Rikimaru T, et al. Bile leakage after hepatic resection. Ann Surg 2001;233 : 45–50.
8. Koch M, Garden J, Padbury R, et al. Bile leakage after hepatobiliary and pancreatic surgery: A definition and grading of severity by the International Study Group of Liver Surgery. Surgery 2011;149 : 680–8.
9. Guillaud A, Pery C, Campillo B, et al. Incidence and predictive factors of clinically relevant bile leakage in the modern era of liver resections. HPB 2013;15 : 224–9.
10. Clavien P, Barkun J, de Oliveira M, et al. The Clavien-Dindo classification of surgical complications. Five-year experience. Ann Surg 2009;250 : 187–96.
11. Nagano Y, Togo S, Tanak K, et al. Risk factors and management of bile leakage after hepatic resection. World J Surg 2003;27 : 695–8.
12. Honoré C, Vibert E, Hoti E, et al. Management of excluded segmental bile duct leakage following liver resection. HPB 2009;11 : 364–9.
13. Eum Y, Park J, Chun J, et al. Non-surgical treatment of post-surgical bile duct injury: Clinical implications and outcomes. World J Gastroentrol 2014;20 : 6924−31.
14. Wang H, Yang J, Yang J-Y, et al. Bile leakage test in liver resection: A systematic review and meta-analysis. World J Gastroenterol 2013;19 : 8420–6.
15. Ito H, Are C, Gonen M, et al. Effect of postoperative morbidity on long-term survival after hepatic resection for metastatic colorectal cancer. Ann Surg 2008;247 : 994–1002.
16. Andersson R, Tranberg KG, Bengmark S, et al. Roles of bile and bacteria in biliary peritonitis. Br J Surg 1990;77 : 36−9.
17. Strasberg SM. Nomenclature of hepatic anatomy and resections: a review of the Brisbane 2000 system. J Hepatobiliary Pancreat Surg 2005;12 : 351–5.
18. Kučera M, Adamec M, Oliverius M, et al. Časné biliární komplikace po transplantaci jater. Rozhl Chir 2011;90 : 117−21.
19. Erdogan D, Busch OR, van Delden OM, et al. Incidence and management of bile leakage after partial liver resection. Dig Surg 2008;25 : 60–6.
20. Adam R, Laurent A, Azoulay D, et al. Two-stage hepatectomy: A planned strategy to treat irresectable colorectal cancer liver metastases. Ann Surg 2000;232 : 777−85.
21. Gurusamy KS, Pamecha V, Sharma D, et al. Techniques for liver parenchymal transection in liver resection. Cochrane Database of Systematic Reviews 2009; No. 1, Article ID CD006880.
22. Delis SG, Bakoyiannis A, Karakaxas, et al. Hepatic parenchyma resection using stapling devices: peri-operative and long-term outcome. HPB 2009;11 : 38–44.
23. Sadamori H, Yagi T, Matsuda H, et al. Intractable bile leakage after hepatectomy for hepatocellular carcinoma in 359 recent cases. Dig Surg 2012;29 : 149–56.
24. Ijichi M, Takayama T, Toyoda H, et al. Randomized trial of the usefulness of a bile leakage test during hepatic resection. Arch Surg 2000;135 : 1395–400.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Desetileté jubileum Chirurgické kliniky 2. LF UK a ÚVN, Praha
- Maligní nádory duodena
- Ireverzibilní elektroporatizace v léčbě lokálně pokročilého karcinomu pankreatu
- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Třetí vydání monografie o štítné žláze
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
- Oznámení
- „Liver first approach“ u synchronních metastáz kolorektálního karcinomu: Předběžné výsledky nerandomizované studie
- Da Vinci asistovaná léčba karcinomu rekta – průběžné výsledky nerandomizované studie
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Za profesorem Larsem Påhlmanem
- Raritní situace při ošetřování polytraumatizovaných pacientů – kazuistická sdělení
- Komentář
- XIX. Národní kongres ČSOT 2015
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Maligní nádory duodena
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



