-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
Surgery of the hiatal hernia and gastroesophageal reflux dinase, Nissen or Toupet?
Introduction:
In 2016 60 years will have elapsed from the first publication by Nissen about his surgical method of 360° fundoplication around distal esophagus and its final effect. Nissen’s fundoplication is currently the most common surgical method for the gastroesophageal reflux (GER) and hiatal hernia (HH) probably. Incidence of HH ranges between 25–50% in the western population. Current prevalence of GER ranges between 4–10% in Europe and 5–7% in North America, but some studies report even 10–20%.Methods:
From 2010 to 2015, 157 laparoscopic procedures for HH or gastroesophageal reflux disease (GERD) were done at the Department of Surgery, the Second Faculty of Medicine, Charles University and Central Military Hospital in Prague. Most of the patients were operated because of symptomatic HH with/without GERD. Only very few patients were operated only for GERD without HH. The group of the patients included 73 men and 84 women with the mean age 53.9 years in the range 20–88 years. 11 patients of the group were operated because of the upside-down stomach syndrome. 109 (69.4%) patients underwent Nissen’s 360° fundoplication (NFP) and 48 (30.6%) patients underwent Toupet’s 270° fundoplication (TFP). The patients were followed after 3 month, 6 month, 12 month and then once a year after the surgery. Symptoms such as heartburn, dysphagia, belching, bloating or recurrence of HH or GERD were collected prospectively and analyzed retrospectively. Methods of descriptive statistics and explorative unidirectional analysis were used.Results:
From 2010 to 2015, 157 laparoscopic procedures were done for HH or GERD. No death occurred in the group of the patients in connection with the surgery. Similar rates of considerable improvement or resolution of the symptoms such as the reflux, heartburn, and epigastric pain were observed after three months from the surgery among patients after NFP or TFP. Postoperative dysphagia resolved in 4–7 weeks in the group after NFP, and in 3–5 weeks in the group after TFP. Disease recurrence was observed in 36 (22.9%) patients in 2 to 5 years after the surgery. Recurrence of only the gastroesophageal reflux without HH was observed in 22 patients (14 after NFP; 8 after TFP), shown by endoscopy or x-ray assessment, with a satisfactory response to PPI medication. Laparoscopic rehiatoplasty and refundoplication according to Nissen were performed in 14 patients with HH recurrence with/without the reflux (8 after NFP; 6 after TFP).Conclusion:
Laparoscopic antireflux surgery of GERD and HH is safe and is associated with very low perioperative morbidity and minimal morbidity. Both NFP and TFP have a similar effect on restoration of the mechanical gastroesophageal barrier against gastric reflux, with significant effect on resolution of GERD and HH symptoms and with a marked improvement of the patient’s quality of life. As regards morbid obese patients, weight reduction is needed before the surgery. Hiatoplasty done at the same time with the bariatric procedure is recommended in morbid obese patients with HH indicated for the bariatric-metabolic surgery.Key words:
laparoscopic antirelux procedure – gastroesophageal reflux – hiatal hernia – Nissen – Toupet
Autoři: M. Kasalický 1,2; E. Koblihová 1
Působiště autorů: Chirurgická klinika 2. LF Univerzity Karlovy a ÚVN, Praha přednosta: prof. MUDr. M. Ryska, CSc. 1; Fakulta zdravotníctva a sociálnej práce, Trnavská Univerzita, Trnava dekan: prof. MUDr. J. Slaný, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 12, s. 510-515.
Kategorie: Původní práce
Souhrn
Úvod:
V roce 2016 to bude 60 let od doby, kdy Nissen poprvé publikoval svoji operační metodu 360° fundoplikace kolem distálního jícnu a její výsledný efekt. V současnosti je Nissenova fundoplikace pravděpodobně nejčastěji používanou metodou k chirurgické léčbě gastroezofageálního refluxu (GER) a hiátové hernie (HH). Incidence HH je v západní populaci mezi 25–50 %. Současná prevalence GER je v Evropě kolem 4–10 %, v Severní Americe 5–7 %, ale v některých studiích je tato prevalence udávána dokonce kolem 10–20 %.Metody:
Na Chirurgické klinice 2. LF UK a ÚVN bylo v období 2010 až 2015 provedeno 157 laparoskopických operací pro hiátovou hernii nebo refluxní nemoc jícnu (GERD). Většina nemocných byla indikována pro symptomatickou HH s/bez GERD, jen minimum nemocných bylo indikováno pro GERD bez HH. V souboru bylo 73 mužů a 84 žen s průměrným věkem 53,9 roku v rozmezí 20–88 let. Z tohoto počtu mělo 11 nemocných syndrom hrudního žaludku. U 109 nemocných (69,4 %) byla provedena 360° fundoplikace dle Nissena (NFP) a u 48 nemocných (30,6 %) byla provedena 270° fundoplikace dle Toupeta (TFP). Po operaci byli nemocní ambulantně kontrolováni v intervalu 3 měsíce, 6 měsíců a 12 měsíců a dále po roce. Prospektivně byly sledovány příznaky pyrózy, dysfagie, možnosti či nemožnosti odříhnutí, meteorismu nebo výskyt recidivy, získaná data byla zkoumána retrospektivně. Pro vyhodnocení získaných dat byla použita metoda deskriptivní statistiky a explorační jednosměrné analýzy.Výsledky:
V období 2010 až 2015 bylo provedeno 157 laparoskopických operací pro hiátovou hernii nebo GERD. V souboru se nevyskytlo úmrtí ve vztahu k provedené operaci. Tři měsíce po operaci došlo jak u pacientů po NFP, tak u pacientů po TFP k výraznému poklesu až vymizení symptomů refluxu, příznaků pyrózy a epigastrické bolesti. Pooperační dysfagické obtíže vymizely ve skupině po NFP do 4–7 týdnů, u nemocných po TFP do 3–5 týdnů. V intervalu 2–5 let po operaci došlo celkem u 36 (22,9 %) nemocných k recidivě obtíží. U 22 nemocných (14 po NFP, 8 po TFP), u kterých byla prokázána endoskopicky nebo RTG vyšetřením recidiva refluxu bez recidivy kýly, byla zahájena léčba inhibitory protonové pumpy s velmi dobrým efektem. U 14 nemocných s anatomickou recidivou hiátové hernie s/bez refluxu (8 po NFP, 6 po TFP) byla provedena laparoskopicky rehiátoplastika a refundoplikace dle Nissena.Závěr:
Laparoskopická chirurgická antirefluxní léčba GERD a HH je bezpečná metoda s velmi nízkou perioperační morbiditou a s minimální mortalitou. NFP nebo TFP ve stejné míře dlouhodobě obnovují mechanickou bariéru proti regurgitaci žaludečního obsahu do jícnu se signifikantním efektem na vymizení příznaků GERD a HH a s výrazným zlepšením kvality života nemocných. U obézních nemocných je před operací nutná redukce hmotnosti. U morbidně obézních nemocných s HH indikovaných k bariatricko-metabolické operaci je doporučováno provést hiátoplastiku současně s bariatrickým výkonem.Klíčová slova:
laparoskopická antirefluxní operace – gastroezofageální reflux – hiátová hernie – Nissen – ToupetÚVOD
V historické odborné literatuře lze dohledat zmínky o brániční kýle buď vrozené, nebo po úrazu jen ojediněle, a to většinou na základě pitevních nálezů. Teprve na počátku minulého století je hiátová hernie popisována jako klinická jednotka se specifickou symptomatologií. Možná koincidence hiátových hernií s gastroezofageálním refluxem je v odborné literatuře publikována až od poloviny 20. století [1].
V roce 2016 to bude 60 let od doby, kdy Nissen poprvé publikoval svoji operační metodu 360° fundoplikace kolem distálního jícnu a její výsledný efekt. V současnosti je Nissenova fundoplikace pravděpodobně nejčastěji používanou metodou k chirurgické léčbě gastroezofageálního refluxu (GER) a hiátové hernie (HH).
Mohlo by se zdát, že problematika léčby hiátové hernie nebo refluxní choroby jícnu (GERD) je tedy jasná. Definice, charakteristika a klasifikace onemocnění jsou stanoveny, retrospektivní, respektive prospektivní studie, metaanalýzy, léčebné postupy a doporučení publikovány v odborných časopisech. Vše je tedy jasné. Ale je tomu skutečně tak? U symptomatických hiátových kýl není v indikacích k chirurgické léčbě pochyb. Ale u GERD v literatuře lze najít jak názor na preferenci konzervativní terapie, tak jasná fakta favorizující léčbu chirurgickou. Velké množství recentně publikovaných odborných článků zabývajících se problematikou chirurgické nebo konzervativní léčby GERD a HH svědčí o tom, že se jedná o problematiku stále aktuální.
Vzhledem k faktu, že většina jedinců s menší hiátovou kýlou (HH) je asymptomatických, není incidence hiátové kýly přesně známa. Různí autoři uvádějí na základě více či méně komparabilních studií incidenci HH v západní populaci mezi 25–50 %. U GER je, vzhledem k množství provedených endoskopických vyšetření, situace přehlednější. Současná prevalence gastroezofageálního refluxu je v Evropě udávána kolem 4 až 10 %, v Severní Americe 5–7 %, ale v některých studiích je tato prevalence udávána dokonce kolem 10–20 %. Dále se odhaduje výskyt pyrózy minimálně jednou za měsíc u 20–40 % západní populace [2–5].
Gastroezofageální refluxní choroba jícnu je chronické onemocnění, jehož příčinou je spontánní a na vůli nezávislé patologické retrográdní zatékání kyselého žaludečního obsahu do distálního jícnu, nejčastěji na podkladě poruchy funkce distálního jícnového svěrače [2,4,5]. Jako další příčinu refluxu lze uvést poruchu motility svaloviny jícnu nebo zpomalené vyprazdňování žaludku, které může být způsobeno mimo jiné i významným duodenogastrickým refluxem. Vlivem dlouhodobého dráždění sliznice jícnu zatékajícím žaludečním obsahem vzniká v jeho distální části chronický zánět, který může vést k erozím, ulceracím, strikturám, krvácení nebo dokonce k metaplazii [1,3]. V důsledku chronického GER může dojít k přeměně dlaždicového epitelu jícnu v epitel cylindrický, tedy ke vzniku zmíněné metaplazie – Barrettova jícnu. Metaplazie je patologická změna tkáně jednoho plně diferencovaného buněčného typu v typ jiný, taktéž plně diferencovaný. Častou příčinou metaplazie epitelu je změněné nebo patologické okolí, kterému se epitel přizpůsobuje, v tomto případě změně alkalického prostředí v kyselé. V krajním případě může dojít k malignizaci a ke vzniku karcinomu jícnu.
U některých nemocných s GER bez pocitu pyrózy se může toto onemocnění manifestovat mimojícnovými příznaky, jako jsou chronická tracheobronchitida či astma, laryngitida nebo rychleji vzniklá kazivost chrupu.
GERD se tedy nejčastěji projevuje pyrózou způsobenou regurgitací kyselého žaludečního obsahu do jícnu. V případě současné přítomnosti hiátové kýly může být v popředí jen dysfagie. U některých nemocných s GERD, kteří z různých důvodů nejsou léčeni, se v delším časovém horizontu může objevit odynofagie. Zhoršení klinických obtíží refluxu bývá často při větší fyzické námaze nebo při delší práci v předklonu. V horizontální poloze, kdy odpadá pozitivní vliv gravitace, může v období REM spánku docházet k spontánnímu zatékání žaludečního obsahu až do hltanu, proto mohou někteří nemocní udávat výskyt obtíží s maximem ráno. Morbidní obezita může průběh onemocnění zhoršovat.
Současná léčba GERD je jednak konzervativní, jednak chirurgická. V roce 2014 byla v Surgery Endoscopy publikována doporučení EAES k chirurgické léčbě GERD [6]. Stručně lze shrnout, že k operaci jsou indikováni nemocní s jasnými symptomy onemocnění trvajícími minimálně jeden rok, která jim dlouhodobě snižují kvalitu života, nebo u nichž konzervativní léčba není efektivní. U nemocných s prokázaným Barrettovým jícnem je antirefluxní operace doporučována pro její větší efektivitu oproti terapii konzervativní. V případě symptomatických HH je jednoznačnou indikací k operaci velikost hernie nad 6 cm bez refluxu, respektive 3–6 cm v případě prokázaného GE refluxu. U asymptomatických HH menších než 3 cm bez refluxu je doporučována spíše jen dispenzarizace. Před operací by měli mít všichni nemocní provedeno endoskopické vyšetření, ezofageální manometrii, minimálně manometrii dolního jícnového svěrače (LES) a pHmetrii. Dále pak RTG žaludku k vyloučení syndromu krátkého jícnu nebo upřesnění anatomické situace v oblasti bráničního hiátu [5,6].
Miniinvazivní laparoskopická operační metoda je v současnosti považována za téměř „zlatý standard“ u nemocných s GERD nebo se symptomatickou hiátovou kýlou. Laparoskopická hiátoplastika a fundoplikace je nejčastěji prováděna v celkové anestezii v reverzní Trendelneburgově poloze pomocí 4–5 trokarů. Ke kalibraci těsnosti hiátoplastiky a manžety fundoplikace jsou používány kalibrační sondy od 32 do 42 F. Šířka manžety je na základě studií doporučována 3–4 cm [7]. Po zhojení by nemocný neměl provádět těžkou fyzickou práci, zvedat těžká břemena nebo provádět práci v předklonu.
METODY
Na Chirurgické klinice 2. LF UK a ÚVN bylo v období 2010 až 2015 provedeno 157 laparoskopických operací pro hiátovou hernii nebo GERD. Většina nemocných byla indikována pro symptomatickou HH s/bez GERD, jen minimum nemocných bylo indikováno pro GERD bez HH. V souboru bylo 73 mužů a 84 žen s průměrným věkem 53,9 roku v rozmezí 20–88 let (Tab. 1). Z tohoto počtu bylo 11 nemocných operováno pro syndrom hrudního žaludku. Před definitivní indikací k operaci nemocní absolvovali endoskopické vyšetření horního zažívacího traktu a v případě refluxní ezofagitidy i bioptické vyšetření sliznice distálního jícnu, dále pak manometrii a pHmetrii jícnu. RTG vyšetření jícnu a žaludku bylo prováděno pro upřesnění anatomických poměrů a velikosti hiátové kýly a eventuálně ke zjištění přítomnosti krátkého jícnu. Nemocní s GERD byli minimálně jeden rok léčeni konzervativně a byli indikováni jednak pro selhávání konzervativní terapie, jednak pro nevůli k dlouhodobému užívání léků.
Tab. 1. Demografická data souboru Tab. 1. Patients demographics 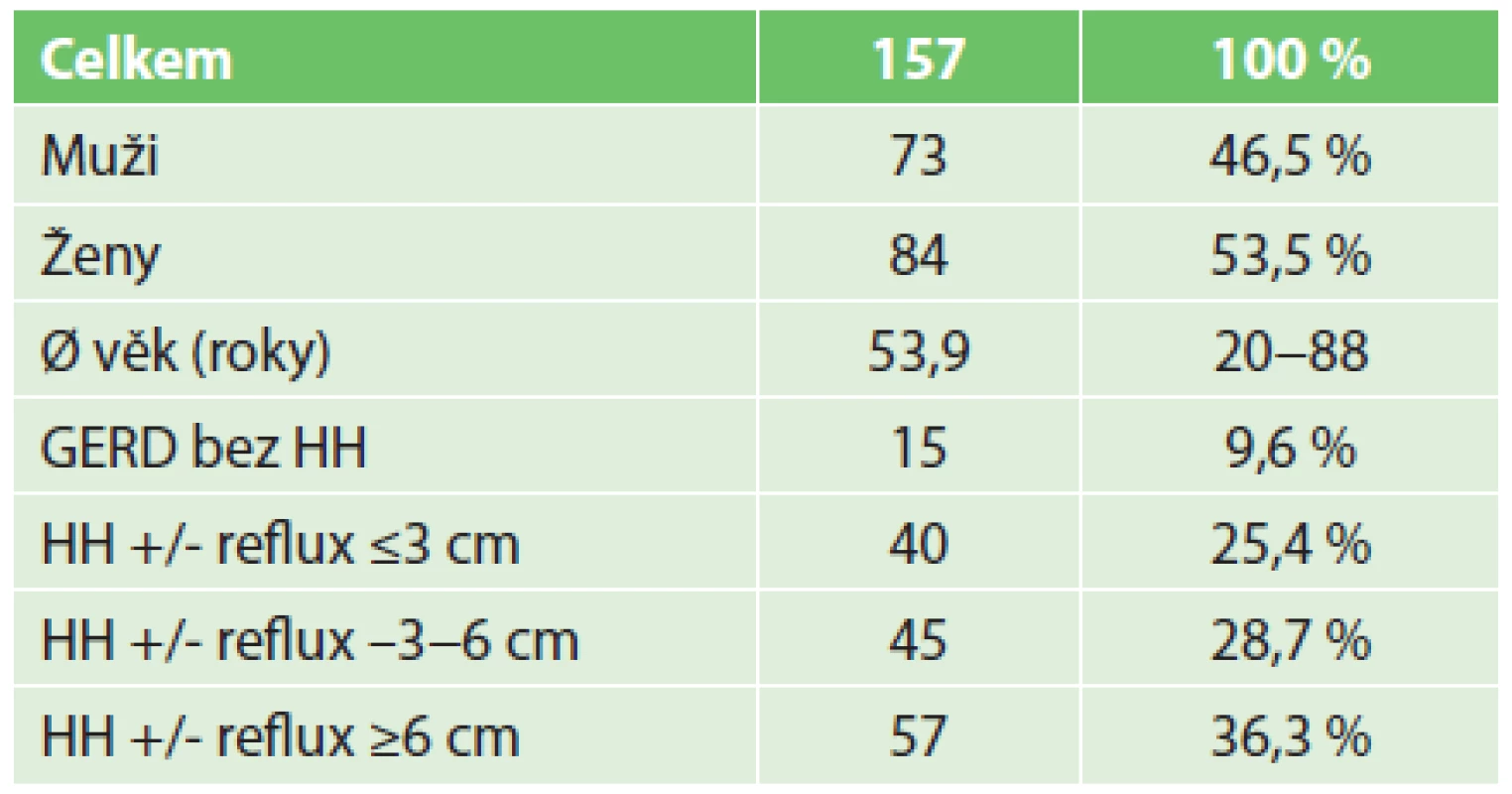
Vysvětlivky: GERD – gastroesofageal reflux disease; HH – hiátová hernie U 109 nemocných (69,4 %) byla provedena 360° fundoplikace dle Nissena a u 48 nemocných (30,6 %) byla provedena 270° fundoplikace dle Toupeta (Tab. 2).
Tab. 2. Typy operací Tab. 2. Types of the procedures 
Všechny operace byly provedeny laparoskopicky jedním chirurgickým týmem. Pacienti byli operováni v reverzní Tendelenburgově poloze s roztaženými dolními končetinami. Kapnoperitoneum s intraabdominálním tlakem 12–15 mmHg bylo založeno nejčastěji pomocí Veressovy jehly. 10mm trokar pro optiku byl zaveden vlevo nad pupkem, pracovní 11mm trokar v levém hypochondriu v medioklavikulární čáře a 5mm pracovní trokar v pravém hypochondriu, nejčastěji mezi medioklavikulární a parasternální čarou, vždy v závislosti na anatomické situaci v dutině břišní. Dále byly zavedeny ještě dva 5mm trokary pro asistenci. Po verifikaci a repozici hiátové kýly byla provedena nejprve pomocí ultrasonického skalpelu resekce kýlního vaku a kompletní mobilizace distálního jícnu v dostatečné délce 6–8 cm. V případě přítomnosti lipomu, který vycházel z okolí kardie nebo fundu, byla provedena jeho resekce. Disekce krátkých gastrických cév byla provedena jen výjimečně. Po uvolnění obou ramének hiátu byla jednotlivými „Z“ stehy z nevstřebatelného materiálu (Ethibond/0) provedena zadní hiátoplastika, v případě potřeby i hiátoplastika přední. Kalibrace byla provedena pomocí 42F sondy (14 mm). Fundoplikace dle Nissena bez disekce cév (NFP) byla provedena vždy při zavedené kalibrační sondě a retroezofageální protažení přední stěny žaludku bylo provedeno tak, aby manžeta byla volně uložena a postavení fundoplikace mělo správný tvar a délku (4 cm). Sutura manžety byla provedena opět jednotlivými nevstřebatelnými stehy (Ethibond/0). Distální jeden nebo dva stehy byly modifikovány jako „anti-slip stitch“.
V případě zadní 270° antirefluxní fundoplikace dle Toupeta ( TFP) byl po výše popsané hiátoplastice za jícnem volně protažený fundus žaludku fixován jednotlivými nevstřebatelnými (Ethibond/0) stehy k oběma raménkům hiátu tak, aby část přední stěny jícnu zůstala volná. Opět byla ke kalibraci použita 42F sonda.
Před propuštěním do ambulantního ošetřování bylo u všech nemocných provedeno RTG vyšetření jícnu a žaludku vodnou kontrastní látkou. Nemocným byla na dva týdny doporučena kašovitá strava a 6 týdnů fyzického šetření. Dále bylo nemocným doporučeno nezvedat těžká břemena, neprovádět silové sporty a neprovádět činnost v předklonu.
Po operaci byli nemocní ambulantně kontrolováni v intervalu 3 měsíce, 6 měsíců a 12 měsíců a dále po roce. Prospektivně byly sledovány příznaky pyrózy, dysfagie, možnosti či nemožnosti odříhnutí, meteorismu nebo nakonec výskyt recidivy. V případě podezření, že došlo k recidivě onemocnění, bylo nemocným provedeno gastroskopické a RTG vyšetření jícnu a žaludku, které recidivu potvrdilo či vyvrátilo. Získaná data byla zkoumána retrospektivně. Pro vyhodnocení získaných dat byla použita metoda deskriptivní statisticky a explorační jednosměrné analýzy.
VÝSLEDKY
V období 2010 až 2015 bylo provedeno 157 laparoskopických operací pro hiátovou hernii nebo GERD. Během operace se u jednoho pacienta vyskytlo drobné krvácení z natržené serózy sleziny, které bylo ošetřeno TachoSilem®. U 5 nemocných s velkou paraezofageální kýlou došlo během preparace k levostrannému kapnothoraxu, který byl ve třech případech řešen laparoskopickou suturou defektu v pleuře, u dvou nemocných bez sutury. Ve dvou případech u nemocných s recidiviou hiátové hernie došlo při preparaci k otevření fundu žaludku, které bylo ošetřeno suturou. Tato skutečnost neměla vliv na další průběh rehiátoplastiky a refundoplikace. Ve dvou případech bylo nutno konvertovat na laparotomický přístup pro nemožnost bezpečné repozice žaludku z mediastina do dutiny břišní při „up side down stomach“ syndromu. V souboru se nevyskytlo úmrtí ve vztahu k provedené operaci.
V souboru se vyskytly dvě časné recidivy. V jednom případě po hiátoplastice a fundoplikaci dle Nissena pro velkou brániční kýlu došlo při obtížně ovlivnitelné pooperační nauzee k herniaci orální části manžety do hiátu. Stav byl verifikován RTG vyšetřením a 2. pooperační den byla laparoskopicky provedena repozice orální části žaludku s manžetou a hiátoplastika byla posílena částečně vstřebatelnou síťkou fixovanou k hiátu titanovými klipy. V druhém případě pro dysfagické potíže s RTG prokázanou poruchou průchodu přes fundoplikaci byla laparoskopicky provedena revize, při které bylo zjištěno selhání „anti-slip“ stehu, který byl nahrazen novým stehem. Další průběh u obou nemocných byl již bez komplikací.
Tři měsíce po operaci došlo jak u pacientů po NFP, tak u pacientů po TFP k výraznému poklesu až vymizení symptomů refluxu, příznaků pyrózy a epigastrické bolesti. Pooperační dysfagické obtíže vymizely ve skupině po NFP do 4–7 týdnů, u nemocných po TFP do 3–5 týdnů. Tento fakt nebyl v našem souboru statisticky signifikantní.
U nemocných s projevem mimojícnových příznaků GERD došlo jak po NFP, tak po TFP s vymizením příznaků pyrózy a refluxu k vymizení i těchto projevů (kašel, chrapot, změna chuti, astma).
V intervalu 2–5 let po primární operaci došlo celkem u 36 (22,9 %) nemocných k recidivě obtíží. U 22 nemocných (14 po NFP, 8 po TFP), u kterých byla prokázána endoskopicky nebo RTG vyšetřením recidiva refluxu bez recidivy kýly, byla zahájena léčba inhibitory protonové pumpy s velmi dobrým efektem. U 14 nemocných s anatomickou recidivou hiátové hernie s/bez refluxu (8 po NFP, 6 po TFP) byla provedena laparoskopicky rehiátoplastika a refundoplikace dle Nissena (Tab. 3). Opět tyto údaje nebyly v našem souboru statisticky signifikantní.
Tab. 3. Recidiva HH a GERD Tab. 3. Reccurence of the HH or GERD 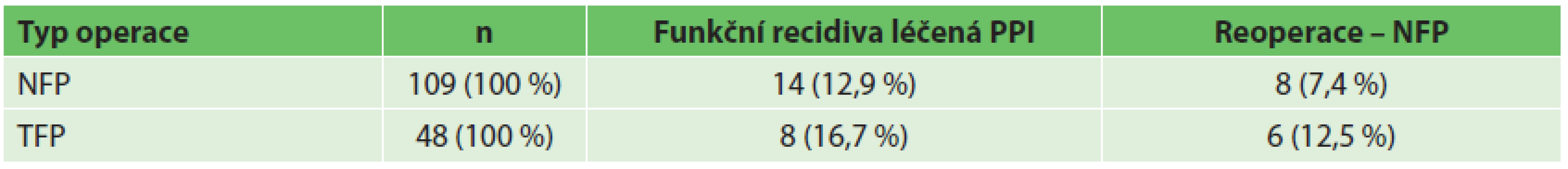
Vysvětlivky: NFP – Nissen fundoplikace; TFP – Toupet fundoplikace; PPI – inhibitory protonové pumpy DISKUZE
Miniinvazivní laparoskopická operační metoda je v současnosti považována za téměř „zlatý standard“ u nemocných s GERD nebo se symptomatickou hiátovou kýlou. Od roku 1991, kdy v Belgii dr. B. Dallemagne provedl jako první Nissenovu 360° fundoplikaci kompletně laparoskopicky (LNF), se tato operace postupně stala nejpoužívanější chirurgickou metodou při léčbě gastroezofageálního refluxu a/nebo hiátové kýly. Ostatní typy hiátoplastiky a fundoplikace dle Toupeta, Hilla, Thalla jsou používány v menší míře. U nemocných, u kterých byl prokázán syndrom krátkého jícnu a kteří mají jasné známky GERD, je doporučována operace dle Collise. Při indikaci k antirefluxní operaci by měl být zvažován potenciální benefit oproti eventuálním vedlejším účinkům operace, jako jsou epigastrická bolest, nadýmání, obtížné či nemožné odříhnutí, obstipace, flatulence nebo průjem, a také v určitém procentu možnosti vzniku recidivy. Nemocní by měli být informováni o těchto pooperačních příznacích a poučeni, že většinou do několika měsíců vymizí při přetrvávajícím dobrém antirefluxním efektu [8–14].
Prevalence gastroezofageálního refluxu je v Evropě udávána kolem 4–10 %, v Severní Americe 5–7 % a dokonce v některých studiích je udávána až kolem 10–20 %. Odhaduje se, že minimálně jednou za měsíc má příznaky pyrózy 20–40 % západní populace [2,3,14,15]. S postupující globalizací je možné spekulovat, že celosvětově její incidence poroste. Dosud používaná Montrealská klasifikace charakterizuje GERD jako symptomatické obtíže s pyrózou, regurgitací stravy, poruchami spánku, epigastrickou bolestí bez nebo s komplikacemi vzniklými refluxem žaludečního obsahu do jícnu [15]. Z anatomického a patofyziologického pohledu lze zjednodušeně charakterizovat GERD jako poruchu antirefluxního mechanismu, kterou lze chápat jako funkčně-mechanickou poruchu s nefyziologickým zatékáním žaludečního obsahu zpět do jícnu při poruše funkce dolního jícnového svěrače a s patologickou motilitou jícnu a žaludku. Na základě současných anatomicko-fyziologických poznatků je známo, že antirefluxní mechanismus je zajišťován jednak správnou funkcí dolního jícnového svěrače (LES), jednak raménky bráničního hiátu a frenoezofageálním ligamentem. Cílem chirurgické léčby GERD a HH je restituce těchto tří komponent antirefluxního mechanismu.
Ideální antirefluxní operace by měla být bezpečná, dlouhodobě efektivní s minimálními komplikacemi. V současnosti je nejpoužívanější metoda 360° fundoplikace dle Nissena (NFP), buď s přerušením, nebo bez přerušení krátkých gastrických cév fundu, dále pak zadní 270° fundoplikace dle Toupeta. Koch se svými kolegy publikoval v letech 2012 a 2013 dvě studie, ve kterých porovnával obě tyto metody se závěrem, že z dlouhodobého hlediska mají oba způsoby chirurgické léčby GERD nebo HH stejný efekt i stejné procento zastoupení komplikací, nicméně uvádí, že po 270° zadní fundoplikaci dle Toupeta je procento pooperačních dysfagií nižší, počet reoperací je též nižší a schopnost odříhnout je lepší [5,11]. Po vyhodnocení našich výsledků jsme k podobnému závěru dospěli i v našem souboru. Jen procento reoperací bylo ve skupině TFP o něco vyšší.
Fein a Seyfried ve své studii (metaanalýze), porovnávající vhodnost a efekt NFP oproti TFP, dospěli ke stejnému závěru, že volba operační metody závisí na osobních zkušenostech operatéra nebo operačního týmu [16]. Obě metody mají velmi dobrý antirefluxní efekt a výskyt pooperačních symptomů, jako jsou dysfagie, nemožnost odříhnout, meteorismus, recidiva refluxu, jsou podobné [7,16].
Laparoskopická léčba velkých hiátových kýl ( HH ≥6 cm) je bezpečná metoda s malým výskytem peroperačních i pooperačních komplikací a s nízkou pooperační morbiditou a téměř nulovou mortalitou. Tato metoda má velmi dobrý efekt na zlepšení kvality života i u starších pacientů. Používání síťky k posílení bráničního hiátu při řešení velkých HH není všeobecně přijímáno a část autorů se přiklání k názoru, že posílení hiátu arteficiálním materiálem není nutné. Síťka je doporučována u případů opakovaných recidiv velkých hiátových kýl, kdy je peroperačně nalezena nevyhovující kvalita ramének hiátu nebo kýlní branka hiátu je příliš veliká a hiátoplastika by byla pod velkým napětím [17–19]. V našem souboru byla zpevňující částečně vstřebatelná síťka použita u 3 nemocných. Vždy se jednalo o recidivu velké HH s nevyhovující kvalitou ramének hiátu.
V poslední době bylo publikováno několik studií a metaanalýz, které porovnávaly efekt miniinvazivních antirefluxních operací oproti konzervativní léčbě inhibitory protonové pumpy. V těchto studiích bylo prokázáno, že chirurgická léčba GERD má daleko lepší efekt než léčba konzervativní [10].
Benefit laparoskopické antirefluxní operace u nemocných s Barrettovým jícnem je často předmětem diskuze. Morrow ve své studii obhajuje velmi dobrý a dlouhodobý efekt fundoplikace na regresi metaplazie sliznice distálního jícnu [20].
Vzhledem k charakteru onemocnění a anatomické situaci v bráničním hiátu jsou ve světové literatuře v impaktovaných časopisech různými autory uváděny recidivy po antirefluxních operacích pro GERD nebo HH v horizontu 5 až 10 let od operace v rozmezí 12–25 % po axiálních HH a 12–59 % po kýlách paraezofageálních. V případě velkých HH (nad 6 cm) dosahuje procento uváděných recidiv po primární operaci až 75 % [10–14]. V našem souboru 157 nemocných v intervalu 2–5 let po primární operaci došlo celkem u 36 (22,9 %) nemocných k recidivě obtíží, z toho bylo reoperováno celkem 8,9 % nemocných. U ostatních byla s dobrým efektem nasazena léčba inhibitory protonové pumpy. V případě rozdělení souboru na skupinu po NFP a TFP pak bylo nutno provést reoperaci u 7,4 % nemocných po NFP a u 12,5 % u nemocmých po TFP. Procento recidiv v našem souboru odpovídá údajům zahraničních autorů. Procento recidiv po antirefluxní operaci pod 2 %, uváděné v dostupné literatuře [21], z tohoto intervalu udávaných recidiv vybočuje.
Samostatnou kapitolou jsou morbidně obézní nemocní s GERD nebo HH. Incidence HH u obézních nemocných je uváděna v rozmezí 20–52,6 %. U morbidně obézních nemocných (BMI ≥40) s prokázanou HH s/bez GE refluxu, kteří jsou indikováni k bariatricko-metabolickému výkonu, je doporučováno současně provést hiátoplastiku s nebo bez gastropexe, a to i v případě Roux-Y gastrického bypassu. Ostatně gastrický bypass je některými autory doporučován jako samostatná metoda volby pro léčbu GERD u obézních nemocných [21–24].
ZÁVĚR
Laparoskopická chirurgická antirefluxní léčba GERD a HH je bezpečná metoda s velmi nízkou perioperační morbiditou a s minimální mortalitou. Operaci by měl provádět zkušený operační tým, který je schopen řešit časné nebo pozdní komplikace. Jak již bylo řečeno, výběr metody by měl záviset na anatomické situaci v oblasti hiátu a na zkušenostech operačního týmu. Z dostupné literatury lze odhadovat, že více než 80 % antirefluxních operací je v současnosti prováděno metodou dle Nissena, ať již s disekcí, nebo bez disekce krátkých cév žaludečního fundu. NFP nebo TFP dlouhodobě obnovují mechanickou bariéru proti regurgitaci žaludečního obsahu do jícnu se signifikantním efektem vymizení příznaků GERD a HH a s výrazným zlepšením kvality života nemocných. Nemocné je vhodné před operací informovat o možnosti výskytu dočasných vedlejších symptomů antirefluxní operace, jako jsou dysfagie, nemožnost odříhnout, plynatost a možnost funkční či anatomické recidivy onemocnění. Je doporučeno nemocné upozornit na nutnost dodržování správné životosprávy. Nemocným je třeba vysvětlit nebezpečí vzniku recidivy onemocnění při zvedání těžkých břemen, při silových sportech nebo při dlouhotrvající práci v předklonu. U nemocných s velkou nadváhou či obezitou je nezbytná trvalá redukce hmotnosti. V případě morbidně obézních nemocných s prokázanou HH je doporučováno provést hiátoplastiku současně s bariatrickým výkonem, ať již se jedná o sleeve gastrectomy nebo Roux-Y gastrický bypass či jinou bariatrickou metodu.
Podpořeno MO1012.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
Prof. MUDr. Mojmír Kasalický, CSc.
Chirurgická klinika 2. LF UK a ÚVN, Praha
U Vojenské nemocnice 1/1200
169 02 Praha 6
e-mail: kasalmoj@uvn.cz
Zdroje
1. Stylopoulos N, Rattner DW. The history of hiatal hernia surgery. Annals of Surgery 2015;1 : 185–93.
2. Bonavia L, Saino G, Lipham JC, et al. LINX reflux management systém in chronic gastroesophageal reflux: a novel affective technology for restoring natural barrier to reflux. Rher Adv Gastroenterol 2013;6 : 261–8.
3. Spechler SJ. Epidemiology and natural history of gastro-esophageal reflux disease. Digestion 1992;51 : 24–9.
4. Lukáš K. Refluxní choroba jícnu. Praha, Karolinum 2003.
5. Koch OO, Kaidlstorfer A, Antonio SA, et al. Laparoscopic Nissen versus Toupet fundoplication: objektive and subjective results of a prospective randomized trial. Surg Endosc 2012;26 : 413–22.
6. Fuchs KH, Babic B, Breithaupt W, et al. EAES recommendations for the treatment of gastroesophageal reflux dinase. Surg Endsoc 2014;28 : 1753–73.
7. Mickevicius A, Endzinas Z, Kiudelis LJ, et al. Influence of wrap lenth on the effectiveness of Nissen and Toupet fundoplications: 5-year results of prospective, randomized study. Surg Endosc 2013;27 : 986–91.
8. Shan CX, Zhang W, Theng XM, et al. Evidence appraisal in laparoscopic Nissen and Toupet fundoplications for gastroesophageal reflux disease. World J Gastroenterol 2010;16 : 3063–71.
9. Bello B, Zoccali M, Gullo R, et al. Gastroesophageal reflux disease and antireflux surgery – that is the proper preoperative work-up? J Gastrointest Surg 2013;17 : 14–20.
10. Rickenbacher N, Kötter T, Kochen MM, et al. Fundoplication versus medical management of gastroesophageal reflux disease: systematic review and metaanalysis. Surg Endosc 2014;28 : 143–55.
11. Koch OO, Kaidlstorfer A, Antonio SA, et al. Comparison of results from a randomized trial 1 year after laparoscopic Nissen and Toupet fundoplications. Surg Endosc 2013;27 : 2383–2390.
12. Juhasz A, Sundaram A, Hoshimo M, at al. Outcomes of surgical management of symptomatic large recurrent hilus hernia. Surg Endosc 2012;26 : 1501–8.
13. Jones R, Simorov A, Lomelin D, et al. Long-term outcomes of radiologic recurrence after paraesophageal hernia repair with mesh. Surg Endosc 2015;29 : 425–30.
14. Wilshire CL, Niebisch S, Watson TJ, at al. Dysphagia postfundoplication: more commonly hiatal outflow resistance than poor esophageal body motility. Surgery 2012;152 : 584–92.
15. Vakil N, Zanten SV, Kahrilas P, at al. The Montreal definition and classification of gastroesophageal reflux disease: A global evidence-based consensus. Am J Gastroenterol 2006;101 : 1900–20.
16. Fein M, Seyfried F. Is there a role for anything other than a Nissen´s operation? J Gastrointest Surg 2010;14 Suppl 1:S67–74.
17. Prassas D, Rolfs TM, Schumacher FJ. Laparoscopic repair of giant hiatal hernia. A single center experience. Int J Surg 2015;20 : 149–52.
18. Juhasz A, Sundaram A, Hoshino A, et al. Outcomes of surgical management of symptomatic large recurrent hiatus hernia. Surg Endosc 2012;26 : 1501–1508.
19. Gibson SC, Wong SK, Dixon AC, et al. Laparoscopic repair of giant hiatus hernia: prosthesis is not required for successful outcome. Surg Endosc 2013;27 : 618–23.
20. Morrow E, Bushyhead D, Wassenaar E, et al. The impact of laparoscopic anti-reflux surgery in patient with Barrett`s esophagus. Surg Endosc 2014;28 : 3279–84.
21. Drahoňovský V, Pecák P. Refluxní nemoc jícnu v pohledu laparoskopické chirurgie. Endoskopie 2009;18 : 6–10.
22. Tekin K, Toydemir T, Yerdel Ma. Is laparoscopic antireflux surgery safe and effective in obese patients? Surg Endosc 2012;26 : 86–95.
23. Pagé MP, Kastenmeier MG, Frelich M, et al. Medically refractory gastroesophageal reflux disease in the obese: what is the best surgical aproach? Surg Endosc 2014;28 : 1500–4.
24. Patel AD, Lin E, Lytle NW, at al. Combining laparoscopic giant paraesophageal hernia repair with sleeve gastrectomy in the obese patients. Surg Endosc 2015;29 : 1115–22.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Desetileté jubileum Chirurgické kliniky 2. LF UK a ÚVN, Praha
- Maligní nádory duodena
- Ireverzibilní elektroporatizace v léčbě lokálně pokročilého karcinomu pankreatu
- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Třetí vydání monografie o štítné žláze
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
- Oznámení
- „Liver first approach“ u synchronních metastáz kolorektálního karcinomu: Předběžné výsledky nerandomizované studie
- Da Vinci asistovaná léčba karcinomu rekta – průběžné výsledky nerandomizované studie
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Za profesorem Larsem Påhlmanem
- Raritní situace při ošetřování polytraumatizovaných pacientů – kazuistická sdělení
- Komentář
- XIX. Národní kongres ČSOT 2015
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Maligní nádory duodena
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



