-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Možnosti náhrady kože v 21. storočí
Autoři: J. Koller
Působiště autorů: Fakultná nemocnica s poliklinikou Bratislava – Ružinov, prednosta: Doc. MUDr. J. Koller, CSc. ; Klinika popálenín a rekonstrukčnej chirurgie, Lekárska fakulta Univerzity Komenského
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 5, s. 275-278.
Kategorie: Postgraduální vzdělávání
ÚVOD
Koža je najväčším orgánom ľudského tela. Má unikátnu štruktúru a plní celý rad dôležitých funkcií - ochrannú, obrannú, termoregulačnú, zmyslovú, vylučovaciu, syntetickú a identifikačnú. Jednotlivé vrstvy kože sa podieľajú na krátkodobých aj dlhodobých funkciách kožného orgánu (Tab.1).
U dospelého človeka je hmotnosť kože priemerne 5 kg a plocha dosahuje 2 m2. Má 2 základné vrstvy – povrchovú tenkú epidermu a hlbšiu hrubšiu dermu, v ktorej sú umiestnené jej adnexy. Pri strate alebo poškodení kože väčšieho rozsahu (Obr. 1) nastáva orgánová dysfunkcia až zlyhanie. K najrozsiahlejším stratám kožného krytu dochádza najčastejšie u rozsiahlych hlbokých popálenín, kedy je potrebná jej včasná dočasná, alebo definitívna náhrada. Rozoznávame tu kožné kryty a náhrady napr. alo - a xenotransplantáty (Obr. 2).
Obr. 1. Rozsiahla strata kože trupu po excízii nekrózy 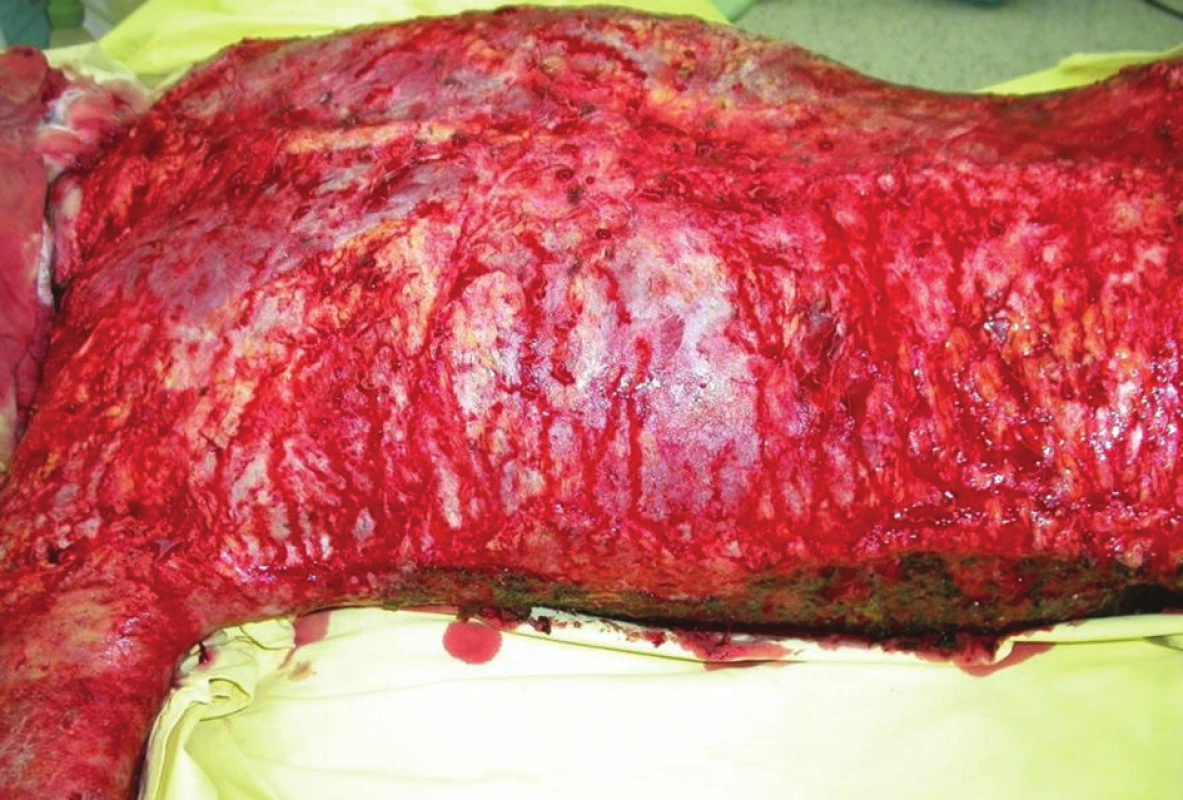
Obr. 2. Dočasné krytie xenotransplantátmi 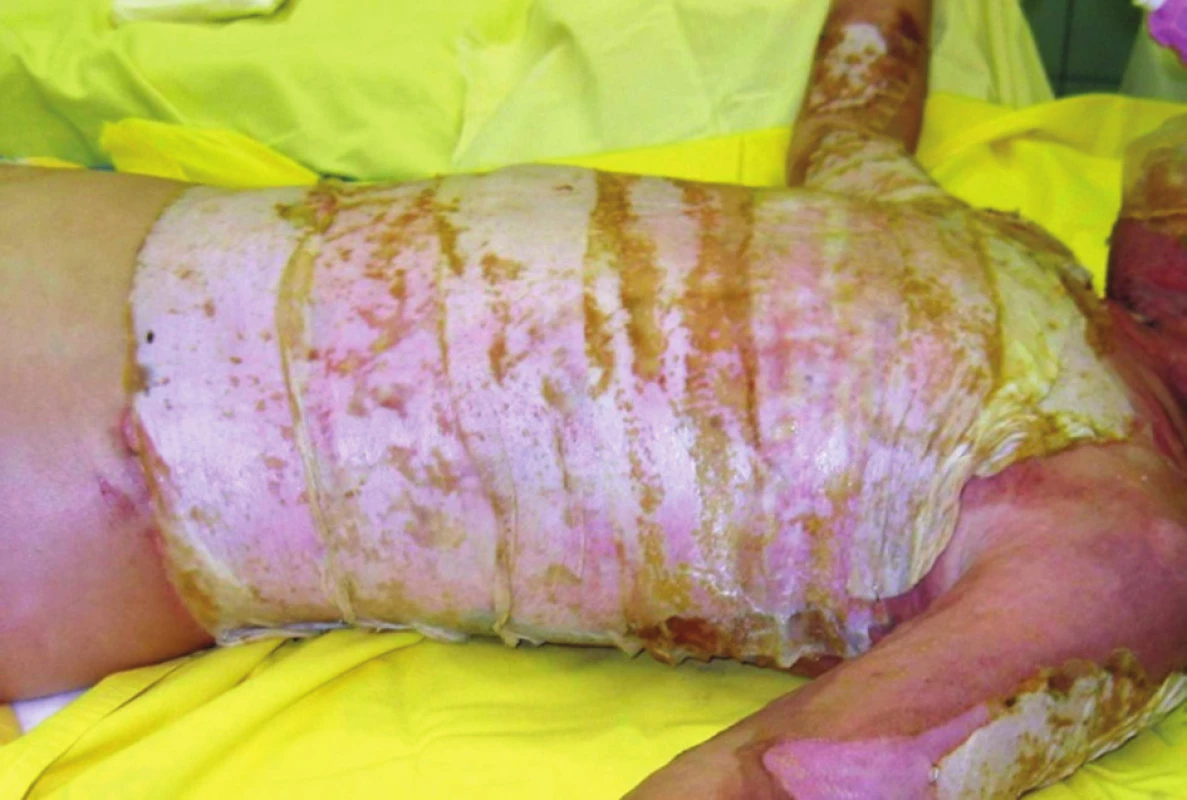
Kožné kryty
U rozsiahlych popálenín a kožných strát je potrebné do určitej miery dočasne nahradiť niektoré funkcie stratenej kože. Kožné kryty majú za úlohu dočasne a na krátky čas prekryť ranu, čím predstavujú určitú dokonalejšiu formu obväzu.
Dočasné náhrady kože
Okrem prekrytia rany vedia aj dlhodobejšie (dni až týždne) nahradiť aj niektoré funkcie kože, hlavne bariérovú a ochrannú. (Tab.1). Môžu byť po aplikácii ponechané na rane dlhšiu dobu v závislosti od charakteru rany a stupňa jej kontaminácie. Po aplikácii na čerstvé povrchové popáleniny sa obvykle ponechávajú bez výmeny až do úplného zahojenia popáleniny, kedy je ich odstránenie pomerne jednoduché a bezbolestné jednoduchým zlúpnutím zo zahojenej rany. Pri aplikácii na excidované hlboké popáleniny by sa mali odstrániť, alebo nahradiť definitívnymi náhradami kože ešte pred nástupom prípadnej rejekcie u biologických náhrad. Rany prekryté dočasnými náhradami kože je treba pravidelne preväzovať a sledovať hlavne s ohľadom na ich dobrú adherenciu, prípadné hromadenie sekrétov pod nimi a prítomnosť infekcie. Indikáciou na ich výmenu je strata adherencie, posun s odkrytím rany, prehĺbenie rany a rozvoj infekcie.
Tab. 1. Vybrané funkcie kože zabezpečované epidermou a dermou <i>(modifikované podľa Tompkinsa, 1996)</i> 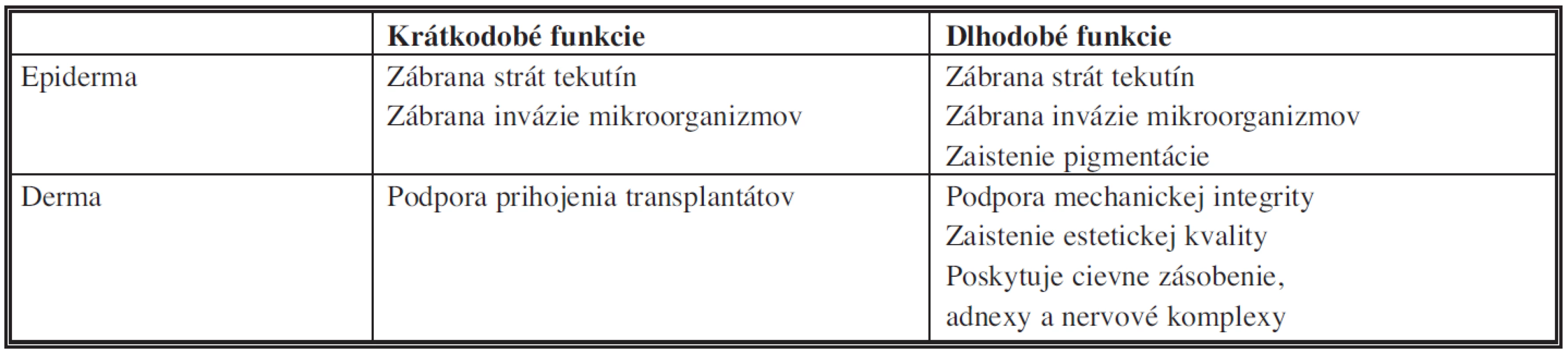
Rozlíšenie medzi kožným krytom a dočasnou kožnou náhradou vyplýva z nasledovnej tabuľky (Tab. 2).
Tab. 2. Rozlíšenie kožnej náhrady od dočasného krytu <i>modifikované podľa Tompkinsa, 1996)</i> 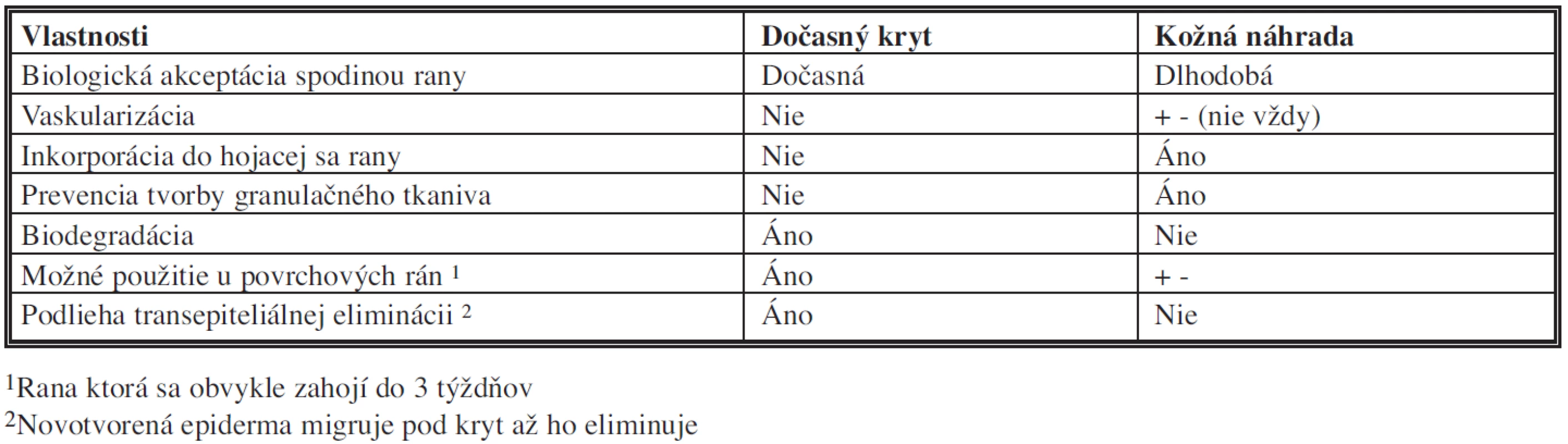
Dočasné kryty a náhrady kože môžu byť pôvodu biologického (alotransplantáty, xenotransplantáty, fetálne membrány), syntetického (Epigard, Skintex, Inerpan, Hyaff), alebo biosyntetického (Biobrane, Integra). Pre lepší prehľad uvádzame rozdelenie kožných náhrad podľa Pruitta (Tab.3). Z hľadiska trvania aplikácie rozoznávame náhrady ako dočasné, ktoré môžu ostať na rane len určitú dobu a trvalé (definitívne) schopné trvalého prihojenia.
Tab. 3. Náhrady kože <i>(modifikované podľa Pruitta [1])</i> ![Náhrady kože <i>(modifikované podľa Pruitta [1])</i>](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/fe67bd1da72434edf529faf3157560a6.png)
Biologické náhrady kože
Sú to materiály biologického (ľudského, resp. živočíšneho) pôvodu, ktoré majú za úlohu dočasne uzavrieť otvorenú ranu a tým zabrániť jej vysychaniu, prístupu infekcie, znížiť bolestivosť, ale aj znížiť exsudáciu, podporovať primeranú tvorbu granulačného tkaniva, zabraňovať nadmerným stratám tekutín, elektrolytov a bielkovín cez povrch rany a pripraviť ranu na definitívne prekrytie. Na rane sa správajú aktívne, nakoľko obsahujú celý rad biologicky aktívnych látok, ktoré môžu urýchliť hojenie (napríklad, cytokíny, rastové faktory a pod.) a do určitej miery, najmä ak majú zachovanú vitalitu, dokážu pôsobiť aj proti infekcii rany. U rán čiastočnej hrúbky kože, kde je možné jej hojenie zo zbytkov zachovaných epidermálnych elementov, môžu biologické kryty napomôcť prirodzeným mechanizmom procesu hojenia. Biologické náhrady kože sa musia pripravovať štandardnými postupmi so zreteľom na maximálnu efektívnosť a bezpečnosť príjemcu. Obvykle sú pripravované do formy vhodnej na použitie v tkanivových (kožných) bankách, prípadne laboratóriách tkanivových kultúr. Najčastejšie sa v klinickej praxi využívajú kožné alotransplantáty, xenotransplantáty, fetálne membrány, acelulárna derma a kultivované autológne bunky. Nevýhodou biologických náhrad je ich antigenicita, pomerne náročné skladovanie (u mrazených produktov), možnosť prenosu závažnejších infekcií z darcu na príjemcu a obmedzená dostupnosť u produktov alogénneho pôvodu.
Syntetické kryty a kožné náhrady
Zaraďujeme sem bariérové membrány, hydrokoloidné a hydrogélové membrány, štruktúrované kryty (špongie, penové obväzy) kryty na báze alginátov, polysacharidov, hydrovlákien a iných tkanín kombinovaných so striebrom, alebo bez striebra. Ich výhodou je dobrá dostupnosť a skladovateľnosť, nevýhodou malá odolnosť voči infekcii.
Biosyntetické kryty a náhrady kože
Ako základ obsahujú biologický materiál, ktorý je modifikovaný chemickými procesmi, prípadne v kombinácii so syntetickými materiálmi. Biologický prístup ku kožným náhradám, ktoré by mohli na rane ostať dlhšiu dobu, prípadne aj natrvalo, využíva sledovanie procesov obnovy buniek a štruktúr v jednotlivých tkanivách. Materiály použité pri konštrukcii týchto náhrad musia byť schopné vyvolať interakciu s bunkovými systémami rany u hostiteľa. Tieto systémy by nemali zostať inertné, alebo nereaktívne ako sa to vyžaduje u kožných krytov.
Pre efektívnosť kožnej náhrady je dôležitá dvojvrstvová štruktúra ktorá napodobňuje morfológiu kože a nahradzuje niektoré jej vybrané funkcie. Analóg epidermy má plniť bariérovú funkciu a analóg dermy má umožniť biologické spojenie pomocou prerastania fibrovaskulárneho tkaniva do štruktúry krytu.
V súčasnosti sa využívajú viaceré produkty ako sú Biobrane®, Integra®, Matriderm®, DermagraftTC®, Apligraf® a celý rad produktov je v štádiu vývoja a klinického skúšania.
Výhodou tejto skupiny náhrad je lepšia dostupnosť a skladovateľnosť ako u čisto biologických produktov a u niektorých (Integra®, Matriderm®) schopnosť trvalého prihojenia revaskularizáciou. Nevýhodou je malá odolnosť voči infekcii a vysoká cena.
Požiadavky na vlastnosti dočasných kožných náhrad sformuloval Tompkins [2] nasledovne:
- netoxická, antiseptická, nezápalová a neantigénna bariéra proti mikroorganizmom,
- normálna konduktivita pre vodu a teplo,
- okamžitá, rovnomerná a dobrá adherencia k spodine rany, celulárne interakcie s príjemcom umožňujúce nielen migráciu, ale aj adhéziu fibroblastov a tvorbu novej matrix,
- biodegradácia kontrolovanou rýchlosťou na netoxické metabolické produkty,
- podpora normálnych obranných a reparačných mechanizmov,
- elasticita a dlhodobá odolnosť,
- rastový potenciál porovnateľný s pacientovým dlhodobým potenciálom,
- dlhotrvajúca mechanická a kozmetická funkcia s podobným alebo menším vplyvom na kontrakciu rany ako majú dermoepidermálne transplantáty, absencia tvorby jazvy,
- žiadne riziko prenosu niektorých nebezpečných ochorení.
Regeneratívna medicína a tkanivové inžinierstvo
Regeneratívna medicína: predstavuje implantovanie biomateriálu (matrice) s bunkami alebo bez nich do organizmu za účelom regenerácie tkaniva/orgánu in vivo. Matrica sa môže do organizmu inkorporovať natrvalo v nezmenenej forme, alebo môže byť postupne nahradená vlastným tkanivom.
Tkanivové inžinierstvo: dokáže zabezpečiť regeneráciu tkaniva v in vitro podmienkach (napríklad kultivovanie buniek na vhodnej matrici alebo materiáli v inkubátore) s následnou implantáciou hotového produktu do organizmu.
Pri náhrade kože sa využívajú dva typy materiálov:
Kožné náhrady na báze biomateriálov (Tab. 4.), ktoré môžu byť prírodného pôvodu - biologické s využitím niektorých zložiek prírodných tkanív, syntetické a kombinované – biosyntetické. Po implantácii do organizmu sú osídľované rezidentnými bunkami podľa miesta implantácie.
Tab. 4. Kožné náhrady bunkového typu 
Kožné náhrady bunkového typu (Tab. 5), ktoré sa môžu pri príprave in vitro osídliť buď len príslušnými bunkami izolovanými z autológnych tkanív (fibroblasty, keratinocyty apod.), in vitro kultivovanými autológnymi bunkami, prípadne rozličnými typmi kmeňových buniek.
Kožné náhrady na báze biomateriálov
Prírodné: polypeptidy, hydroxyapatity, hyaluronan, fibronektín, glykozaminoglykány, kolagén, chitosan, algináty, acelulárna derma.
Syntetické: polyglykolidy, polylactidy, polytetrafluoroetylén, polykaprolaktón, polyetyléntereftalát – úplne degradovateľné.
Polyuretán – najčastejšie používaný nedegradovateľný materiál.
Biosyntetické: syntetické materiály v kombinácii s prírodným materiálom (napr. polymérová matrica + kolagén).
Pokroky vo výskume kmeňových buniek, najmä adultných kmeňových buniek z lipoaspirátu a z vlasových folikulov, by mohli umožniť pripraviť rôznorodé populácie buniek schopných regenerovať všetky zložky kože. Veľký pokrok zaznamenalo aj skúmanie účinkov rastových faktorov, najmä tzv. „inštruktívnych“ faktorov regulujúcich multiplikáciu, migráciu, profileráciu, diferenciáciu buniek a ich rozloženie. Vhodnou voľbou kultivačných médií pre bunkové kultivácie a rôznych rastových faktorov do nich pridávaných je možné reprogramovať kmeňové bunky tak, aby vytvárali požadovaný typ tkaniva. Dôležitú úlohu hrá pritom aj druh a priestorové usporiadanie trojrozmerných matríc, ktoré dokážu usmerňovať rast buniek v kultúre podľa požiadaviek. Okrem klasických kultúr v kultivačných nádobách a inkubátoroch je možné tieto kultúry na nosičoch pripravovať aj v bioreaktoroch. Dôležité je aj zaistenie výživy nových konštruktov pomocou novovytvorenej kapilárnej siete. Najnovšie výsledky výskumov potvrdzujú, že pri použití ľudských endoteliálnych buniek získaných z kože, ktoré boli aplikované v nosiči z fibrínového alebo kolagénového gélu, vznikli 3D kapiláry, so skutočným lumenom.
Záver
Klasické kožné náhrady majú aj v 21. storočí ešte stále svoje dôstojné miesto pri chirurgickom liečení popálenín a náhrade kože pri jej rozsiahlych stratách rôzneho pôvodu. Nové produkty na báze biomateriálov, kultivovaných autológnych aj alogénnych buniek a produktov tkanivového inžinierstva sa len veľmi pomaly začínajú prakticky využívať kvôli náročnosti metód prípravy, vysokej cene a legislatívnej náročnosti schválenia ich použitia. Veľmi sľubným sa ukazuje aj využitie poznatkov a produktov regeneratívnej medicíny s využitím kmeňových buniek a nových biomateriálov využiteľných ako trojrozmerných matríc rôzneho usporiadania a štruktúry s cieľom novovytvorenia tkanív s poažadovanými vlasnosťami.
Vedecký pokrok napreduje míľovými krokmi a vieme si dobre predstaviť, že sa to prejaví aj významnými pokrokmi v oblasti regeneratívnej medicíny a tkanivového inžinierstva pri hľadaní a využití nových možností náhrady kože.
Doc. MUDr. Ján Koller, CSc.
Klinika popálenín a rekonštrukčnej chirurgie NsP Ružinov
Ružinovská 6
821 02 Bratislava
Slovenská republika
e-mail: koller@nspr.sk
Zdroje
1. Pruitt BA. The Evolutionary Development of Biologic Dressings and Skin Substitutes. Journal of Burn Care & Rehabilitation 11997; 18,1–2:S2–S5.
2. Tompkins RG, Burke JF. Alternative wound coverings. In: D Herndon (Ed.), Total Burn Care (1st ed.), WB Saunders Company Ltd, Philadelphia 1996 : 164–172.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Intenzivní péče v chirurgiiČlánek Elektrotrauma
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Intenzivní péče v chirurgii
- Vakuová drenáž jako varianta terapie infektu cévní infrainguinální protetické rekonstrukce – zkušenosti z našeho pracoviště a shrnutí problematiky
- Vliv dehiscence anastomózy na onkologické výsledky u resekčních výkonů pro karcinom rekta
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Artrodéza ramene zevním fixatérem v léčbě chronických zánětlivých komplikací zlomenin proximálního humeru
- Zemřel profesor Jindřich Šebor
- Břišní aktinomykóza – 3 kazuistiky a přehled literatury
- Významné životní jubileum profesora Jana Schütznera
- Několik poznámek k současným principům léčby termických úrazů
- Chirurgické výkony v léčbě popáleninového traumatu
- Možnosti náhrady kože v 21. storočí
- Současné podmínky přípravy a použití biologických kožních krytů pro léčbu popálenin v České republice
- Kožní náhrada Integra® v klinické praxi
- Elektrotrauma
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Chirurgické výkony v léčbě popáleninového traumatu
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Elektrotrauma
- Kožní náhrada Integra® v klinické praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



