-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kožní náhrada Integra® v klinické praxi
Autoři: R. Zajíček 1; E. Sticová 2; H. Šuca 1; L. Brož 1
Působiště autorů: Klinika popáleninové medicíny 3. LFUK a FNKV Praha, přednosta: MUDr. L. Brož 1; Ústav patologie 3. LFUK a FNKV Praha, přednosta: Prof. MUDr. V. Mandys, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 5, s. 283-287.
Kategorie: Postgraduální vzdělávání
Úvod
Popáleniny patří k nejzávažnějším úrazům ve všech věkových skupinách. Léčba popálených je dlouhodobá, náročná a je spojena s celou řadou komplikací, které často zanechávají trvalé následky. Technologický rozvoj posledních dekád, pokroky v intenzivní péči (resuscitační péče, ventilace, antibiotická terapie, imunologie, metabolická a nutriční podpora atd.) a vytvoření superspecializovaných popáleninových center vedly ke kvalitativnímu zlepšení péče o popálené. Z chirurgického pohledu mělo na významné snížení morbidity a letality největší vliv zavedení časné nekrektomie a transplantace popálených ploch dermoepidermálním (DE) štěpem. Tento způsob léčby je však limitován u kriticky popálených pacientů s postižením více než 60 % tělesného povrchu s nepoměrem mezi velikostí potenciální odběrové plochy a rozsahem popálené kůže. DE štěp přenáší z dárcovského místa pouze malé množství elastické dermis, transplantát má tendenci se retrahovat, což může vést ke vzniku jizevnatých kontraktur. Trvalé jizevnaté následky pak vyžadují další náročné rekonstrukční výkony, zpomalují a často i znemožňují zpětné začlenění pacienta do společnosti [1].
Představa tzv. „kůže na zip“ jako plnohodnotné, v laboratorních podmínkách připravené náhrady ztraceného kožního krytu je stále nereálná. Pokroky tkáňového inženýrství však vedly k vývoji trvalých náhrad kožního krytu, které napodobují složitou bilaminární kožní architektoniku se všemi funkčními výhodami. Základním principem vývoje kožních náhrad je vytvoření biodegradabilní, imunologicky inertní, stabilní dermální matrix, umožňující migraci a proliferaci vlastních fibroblastů pacienta ze spodiny rány a postupnou náhradu této matrix novou elastickou a plně vaskularizovanou tkání, tzv. „neodermis“. Po dodání pacientových epidermálních buněk, většinou v podobě DE štěpů, dojde k vytvoření plnohodnotné dvouvrstevné náhrady kožního krytu [2]. V osmdesátých letech minulého století byla v Massachusetts týmem profesora Burkeho vytvořena a poprvé i úspěšně použita kožní náhrada nazvaná Integra® (Integra Life Sciences Corporation, Plainsboro, New Jersey, USA), která se stala celosvětově nejpoužívanější náhradou kůže se širokým uplatněním v popáleninové medicíně i plastické chirurgii [3].
Popis
Integra® obsahuje, podobně jako kůže, dvě vrstvy. Vnitřní vrstva se skládá z 2 mm silné vláknité struktury tvořené bovinními kolagenními vlákny, uspořádanými do trojrozměrné sítě s definovanou porozitou 70–200 μm. Jako konektivní složka byl použit glykosaminoglykan (GAG) chondroitin-6-sulfát. Tato vnitřní biodegradabilní porózní struktura umožňuje vrůstání vlastních fibroblastů pacienta ze spodiny rány a postupnou vaskularizaci.
Zevní vrstva napodobuje epidermis a je tvořena 0,23 mm silnou průsvitnou semipermeabilní silikonovou fólií, která plní, podobně jako epidermis, bariérovou funkci.
Princip hojení
Přihojování a přestavba Integry® v definitivní náhradu kůže probíhá ve dvou etapách.
1. etapa – tvorba neodermis
Základním předpokladem úspěšného přihojení je přiložení Integry® na viabilní lůžko rány zbavené všech nekróz, bez přítomnosti infekce a hematomů. V intervalu přibližně 28 dnů dochází k přestavbě bovinní biodegradabilní matrix v „neodermis“. V průběhu tohoto období pacientovy fibroblasty migrují po kolagenní matrix, vytvářejí se vlastní kolagenní vlákna, která postupně nahrazují původní bovinní kolagen. Důležitým momentem v přestavbě je postupná neovaskularizace matrix, která je nezbytná pro následnou transplantaci. Přítomný GAG blokuje agregaci a degranulaci trombocytů a redukuje tak zánětlivou etapu hojení, což přispívá ke zvýšení elasticity nově vzniklé tkáně. V průběhu přestavby můžeme pozorovat u pacienta změnu barvy Integry® z červené na žlutooranžovou a konečnou vanilkovou.
Obr. 1. 1. etapa – přestavba neodermis 1 a: Přiložení Integry<sup>®</sup> na lůžko rány – Integra<sup>®</sup> má červenou barvu 1 b: Dva týdny po aplikaci – přestavba Integry<sup>®</sup> se projevuje změnou barvy na oranžovočervenou 1 c: Za 3 týdny je Integra<sup>®</sup> plně přestavěna – barva vanilková 1 d: Histologický snímek přestavby neodermis (černou šipkou je označena zčásti již přestavěná původní struktura hovězího kolagenu, modrá šipka označuje vlastní novotvořený kolagen) (Hematoxylin eosin, 100krát zvětšeno.) 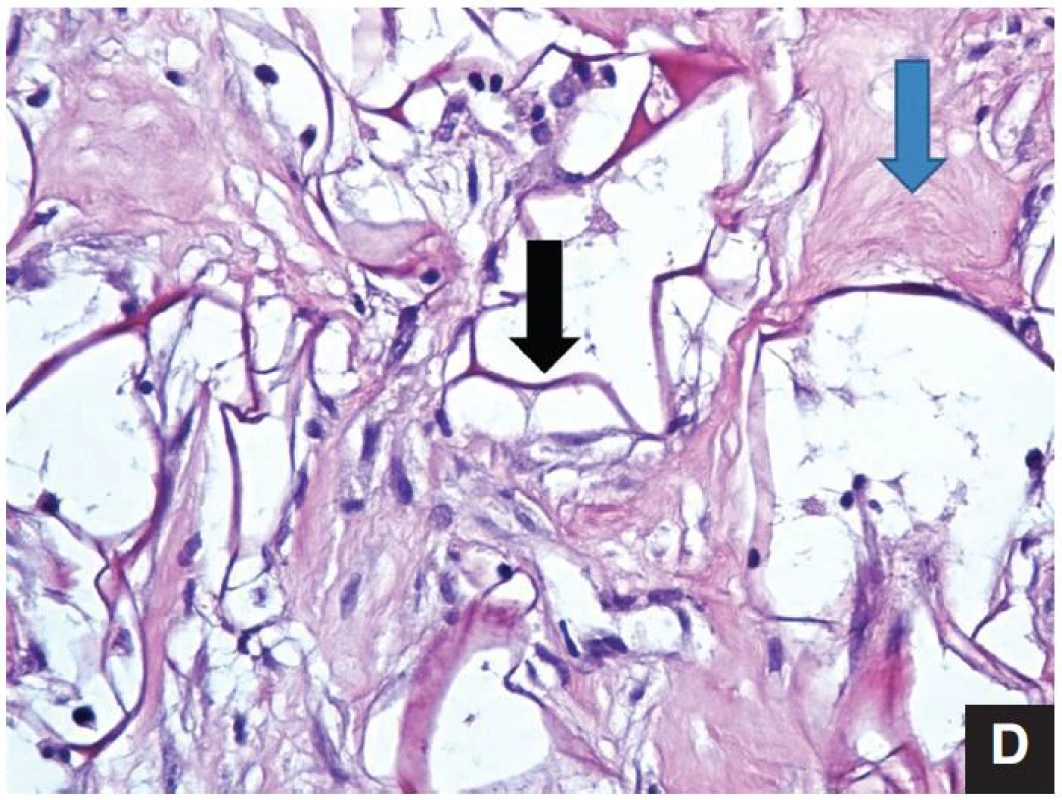
2. etapa – transplantace ultratenkými DE štěpy
V intervalu 3–4 týdnů po aplikaci Integry® je neodermis plně vaskularizována. Silikonová membrána je snesena, plocha je opatrně oživena kartáčkem do diskrétního kapilárního krvácení a na takto připravený povrch se přikládá ultratenký DE štěp o síle 0,1–0,15 mm. V intervalu průměrně 10 dnů dojde k přihojení transplantátu ke spodině a k vytvoření definitivní dvouvrstevné náhrady.
Obr. 2. 2. etapa – transplantace DE štěpem 2 a: Snesení silikonové fólie 2 b: Oživení povrchu neodermis kartáčkem 2 c: Přiložení tenkého DE štěpu 2 d: Přihojení transplantátu (po dvou týdnech) 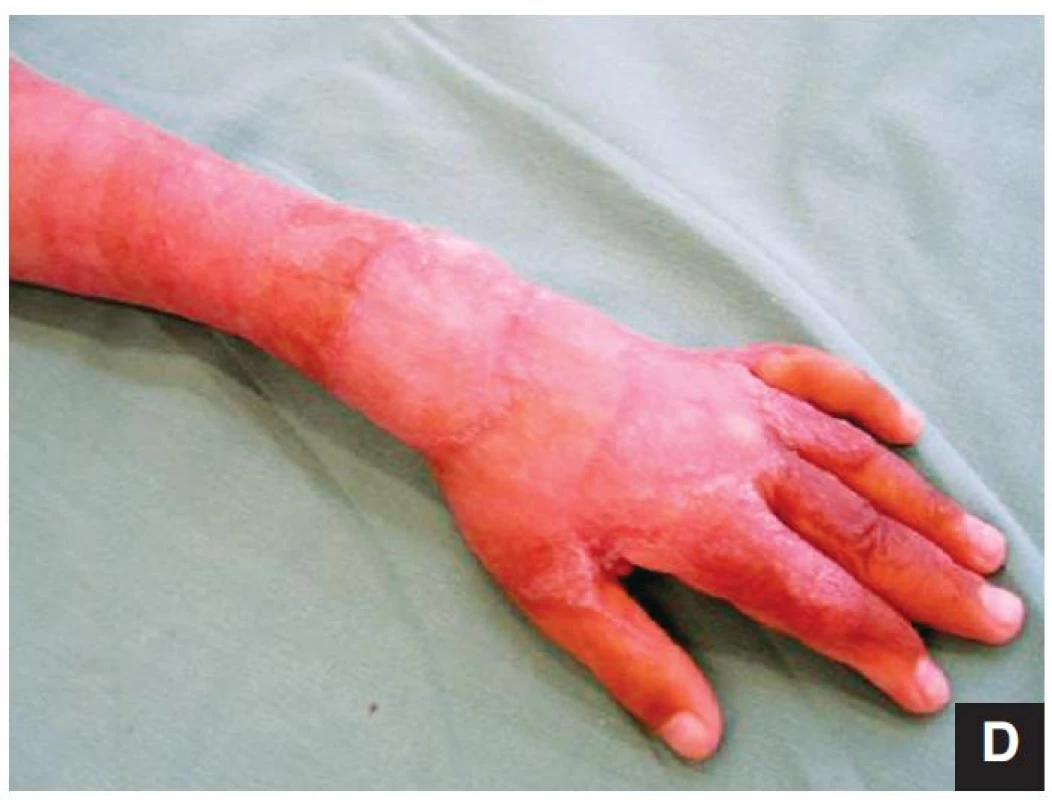
Indikace použití
Indikace použití Integry® v klinické praxi je možné rozdělit na dvě základní skupiny.
- popáleninová medicína
Integra® má široké využití v popáleninové medicíně při řešení rozsáhlých popáleninových úrazů u pacientů s limitovanou velikostí odběrové plochy. Druhou skupinou pacientů, u kterých využíváme elastických vlastností Integry®, jsou rekonstrukce jizevnatých poúrazových kontraktur [4]. - plastická a rekonstrukční chirurgie
Integra® se úspěšně používá v plastické a rekonstrukční chirurgii ke krytí plošných defektů vzniklých po rozsáhlých excizích např. velkých kongenitálních névů či po odběrech laloků a dále jako kožní náhrada u traumatických defektů vzniklých avulzním mechanismem. Literární zdroje uvádějí rovněž možné využití Integry® při řešení nestabilních jizev, při léčbě nehojících se chronických defektů i kožní lipomatózy.
Výhody
Hlavní indikací pro použití Integry® jsou kritické termické úrazy s omezeným rozsahem nepopálené kůže vhodné pro odběr DE štěpů. Primárním cílem chirurgické strategie v těchto případech je co nejrychlejší uzávěr kožního defektu, což snižuje množství infekčních komplikací, redukuje stresový hypermetabolismus, omezuje ztráty tekutin z popálené plochy, umožňuje časnou rehabilitaci a tím i sekundárně snižuje riziko vzniku jizevnatých kontraktur [5]. Přihojením a přestavbou dermální části Integry® dojde k plnohodnotnému uzávěru rány. Silikonová membrána se na povrchu přestavěné Integry® udrží i několik týdnů (podle našich zkušeností maximálně 3 měsíce), a plní tak ochrannou roli epidermálního krytu. Silikon je možné snášet postupně a transplantovat jen tu část povrchu krytého Integrou®, na kterou stačí svou velikostí odběrová plocha. Důležitou výhodou je i možnost použití ultratenkých DE štěpů k sekundárnímu krytí. Místo po odběru tenkých štěpů se hojí rychleji, což umožňuje opakovaný odběr ze stejného místa v kratším časovém intervalu. Multicentrické studie potvrzují výborný kosmetický a funkční efekt daný vysokou elasticitou dvouvrstevné tkáně. Je-li zajištěna adekvátní rehabilitace, snižuje se u pacientů nutnost následných rekonstrukčních výkonů. Vysoká elasticita tzv. neodermis má význam zejména u dětských pacientů, u nichž hrozí riziko rozvoje jizevnatých kontraktur vlivem disproporcionálního růstu kostí a jizevnatě změněné kůže. Integra® je imunologicky inertní a je příjemcem dobře akceptována.
Obr. 3. Kosmetický efekt Integry<sup>®</sup> – dvanáctiletý chlapec půl roku po popáleninovém traumatu s následnou transplantací kůže (v kraniální části trupu byla použita Integra<sup>®</sup>, v kaudální části jen DE štěpy) 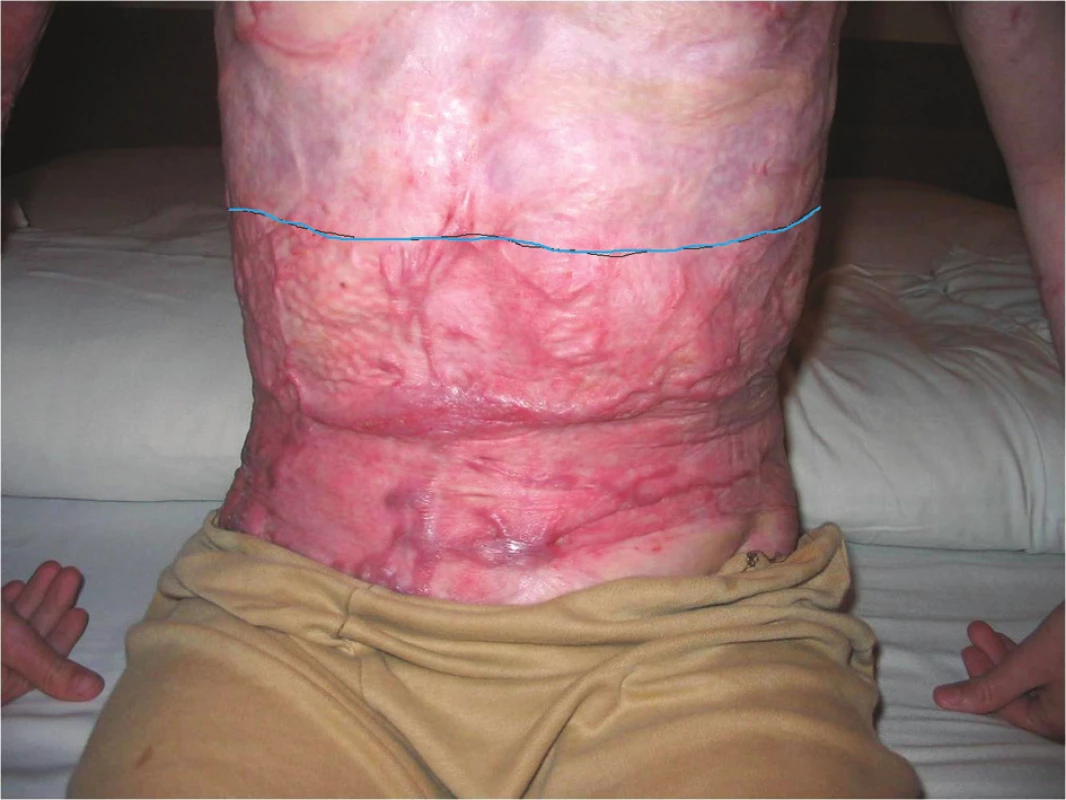
Nevýhody
Mezi hlavní nevýhody Integry® patří:
- vysoké riziko infekčních komplikací. Jako biologická náhrada nemá Integra® v období vaskularizace vyjádřenou antibakteriální aktivitu. Je-li v ráně přítomna infekce, bakterie se pod ní rychle množí a rozkládají bovinní kolagen. Pacient je ohrožen rannou sepsí [6]. Čím dříve se Integra® přiloží na viabilní lůžko rány (preferujeme plochu po fasciální nekrektomii), tím je riziko infekce nižší. V literatuře je pozitivně hodnoceno použití VAC systému, který zlepšuje fixaci a kontrolu infekce, zvláště u malých dětí s popáleninami v rizikových lokalizacích [7]. Použití podtlaku však nevede k lepšímu kosmetickému či funkčnímu výsledku. U akutních traumat jsou literárně uváděné infekční komplikace mezi 5 až 40 %, v případě rekonstrukční chirurgie riziko infekce klesá pod 5 %.
- nutnost dvoudobého výkonu. Maturace Integry® trvá průměrně 3 týdny, po přiložení transplantátů je doba jejich přihojení dalších přibližně 14 dnů. Odhad délky hospitalizace je při absenci komplikací 4–5 týdnů. Sekundární transplantace znamená pro pacienta další zátěž chirurgickým výkonem. V současné době je v Evropě k dispozici rovněž dermální náhrada Matriderm®, která jako první umožňuje jednodobý výkon (přiložení dermální náhrady současně s DE štěpem). Předběžné výsledky klinických studií prezentují Matriderm® jako adekvátní náhradu Integry® u rekonstrukčních výkonů, se signifikantním snížením doby hojení a nákladů na léčbu [8].
- compliance pacienta. V prvních 14 dnech po aplikaci Integry® je důležitá imobilizace pacienta, aby nedocházelo k mechanickému posouvání Integry® proti spodině. Dodržování klidového režimu je podmínkou pro zdárné přihojení.
- cena Integry® je několikanásobně vyšší v porovnání s jinými běžně používanými kryty. Její použití je v ČR zatím vyhrazeno pro přísně indikované pacienty popáleninových center.
Diskuze
Arteficiální kůže Integra® má nesporné výhody v léčbě termických úrazů i jizevnatých poúrazových deformit. Vlastní zkušenosti s touto trvalou kožní náhradou máme od roku 2002, kdy jsme ji při úspěšné léčbě chlapce popáleného na 85 % povrchu těla použili poprvé. Od té doby jsme ji aplikovali v celém spektru indikací. Nejvýhodnější se nám jeví její využití při uzávěru rozsáhlých ploch u těžce popálených dětí. Aplikace Integry® vyžaduje dobře edukovaný a koordinovaný tým, exaktní přípravu lůžka rány a precizní operační techniku. Při přípravě lůžka rány preferujeme fasciální nekrektomii s odstraněním maxima podkožního tuku a přiložení Integry® na definovaný fasciální podklad. Integru® nepoužíváme u úrazů elektrickým proudem a chemických traumat s nestabilní spodinou rány, která má tendenci k dalšímu prohlubování. Okraje Integry® fixujeme k okolní kůži staplerem či monofilními stehy, čímž zabráníme časnému odloučení silikonu. Některými autory popisovaná transfixace Integry® stehy k lůžku rány se nám jeví pro riziko vzniku hematomů jako méně výhodná. Krytí Integry® kultivovanými lidskými autologními keratinocyty nepřineslo žádaný klinický efekt [9]. Na našem pracovišti využíváme tzv. sandwichovou metodu transplantace, kdy na široce síťované autotransplantáty v poměru 1 : 6 aplikujeme suspenzi autologních buněk získaných metodou Recell® (AvitaMedical, Cambridge, United Kingdom) a acelulární prasečí dermis Xe-Derma® (Medicem International CR, s. r. o., Praha, Česká republika). Integru® jsme úspěšně použili rovněž u akutního netermického úrazu ke krytí rozsáhlé avulzní rány v rozsahu 20 % tělesného povrchu u polytraumatizovaného dítěte. Časné krytí rozsáhlé kožní ztráty bez nutnosti akutního odběru transplantátů přispělo v mezidobí ke zlepšení celkového stavu dítěte a umožnilo operační řešení četných fraktur.
Obr. 4. Využití Integry<sup>®</sup> ke krytí defektů v traumatologii 4 a: Dítě sražené automobilem s avulzní ranou na 20 % tělesného povrchu 4 b: Krytí ploch Integrou<sup>®</sup> umožnilo časný uzávěr defektu bez nutnosti vytvoření další ranné plochy po odběru DE štěpů 4 c:Transplantace DE štěpů na plochu krytou Integrou<sup>®</sup> 4 d: Zhojená plocha před propuštěním dítěte do domácí péče 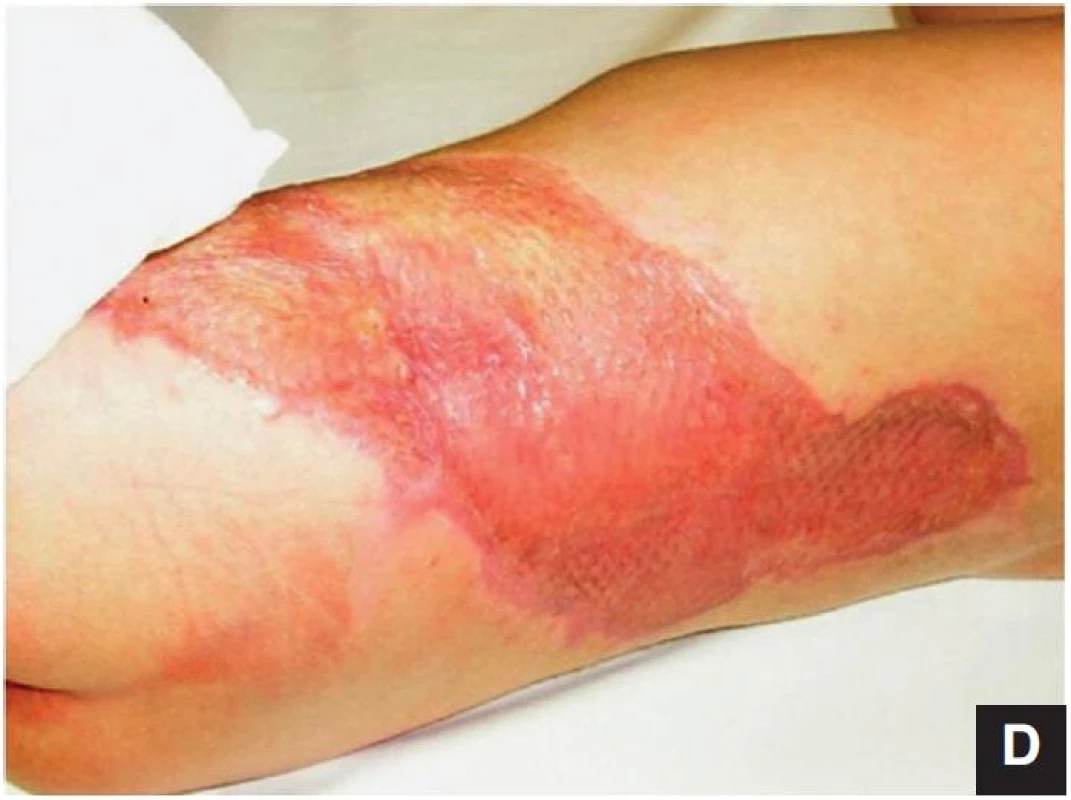
Závěr
Použití arteficiální kožní náhrady Integra® respektující fyziologickou bilaminární strukturu lidské kůže je vhodnou moderní alternativní metodou krytí rozsáhlých kožních defektů nejen u popáleninových traumat, ale též u dalších závažných poranění a stavů provázených ztrátou velké kožní plochy.
MUDr. Robert Zajíček
Klinika popáleninové medicíny 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10 – Vinohrady
e-mail: robert.zajicek@fnkv.cz
Zdroje
1. Königová R, Bláha J, et al. Komplexní léčba popáleninového traumatu. Praha, Karolinum 2010.
2. Atiyeh BS, Hayek SN, Gunn SW. New technologies for burn wound closure and healing. Review of the literature, Burns 2005;31,8 : 944–56.
3. Heimbach D, Luterman A, Burke JF. Artificial dermis for major burns: a multi-center randomized clinical trial. Ann Surg 1988; 208 : 313–320.
4. Abai B, Thayer D, Glat PM. The use of a dermal regeneration template (Integra®) for acute resurfacing and reconstruction of defects created by excision of giant hairy nevi. Plast Reconstr Surg 2004;114,1 : 162–168.
5. Herndon D. Total Burn Care. Saunders Elsevier, 3rd Edition, 2007 : 127–136
6. Bargues L, Boyer S, Leclerc T. Incidence and microbiology of infectious complications with the use of artificial skin Integra in burns. Ann Chir Plast Esthet 2009;54,6 : 533–9.
7. Argenta LC, Morykwas MJ. Vacuum-assisted closure: a new method for wound control and treatment: clinical experience. Ann Plast Surg 1997;38,6 : 563.
8. Ryssel H, Gazyakan E, Germann G, Ohlbauer M. The use of MatriDerm in early excision and simultaneous autologous skin grafting in burns – a pilot study. Burns 2008;34,1 : 93–97.
9. Loss M, Wedler V, Künzi W, Meuli-Simmen C, Meyer VE. Artificial skin, split-thickness autograft and cultured autologous keratinocytes combined to treat a severe burn injury of 93 % of TBSA. Burns 2000;26,7 : 644–52.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Intenzivní péče v chirurgiiČlánek Elektrotrauma
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Intenzivní péče v chirurgii
- Vakuová drenáž jako varianta terapie infektu cévní infrainguinální protetické rekonstrukce – zkušenosti z našeho pracoviště a shrnutí problematiky
- Vliv dehiscence anastomózy na onkologické výsledky u resekčních výkonů pro karcinom rekta
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Artrodéza ramene zevním fixatérem v léčbě chronických zánětlivých komplikací zlomenin proximálního humeru
- Zemřel profesor Jindřich Šebor
- Břišní aktinomykóza – 3 kazuistiky a přehled literatury
- Významné životní jubileum profesora Jana Schütznera
- Několik poznámek k současným principům léčby termických úrazů
- Chirurgické výkony v léčbě popáleninového traumatu
- Možnosti náhrady kože v 21. storočí
- Současné podmínky přípravy a použití biologických kožních krytů pro léčbu popálenin v České republice
- Kožní náhrada Integra® v klinické praxi
- Elektrotrauma
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Chirurgické výkony v léčbě popáleninového traumatu
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Elektrotrauma
- Kožní náhrada Integra® v klinické praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání












