-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Laparoskopické operace pro karcinom žaludku
Autoři: V. Ninger
Působiště autorů: Chirurgické oddělení nemocnice Chrudim, primář: MUDr. V. Ninger, Ph. D.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 8, s. 454-456.
Kategorie: Postgraduální vzdělávání
Laparoskopické výkony jsou dnes v chirurgické léčbě karcinomu žaludku využívány jak pro stanovení stagingu onemocnění, tak pro provedení celé resekce, gastrektomie nebo paliativní operace laparoskopicky. Význam stagingové laparoskopie spočívá zejména v odhalení předoperačně nediagnostikované peritoneální karcinózy (5–25 % osob) nebo nepoznaných jaterních metastáz (4–8 % operovaných). Laparoskopie dále nabízí možnost posouzení lokální operability nádoru. Pro diagnostiku jaterních metastáz i hodnocení operability je vhodné vyšetření kombinovat s peroperační laparoskopickou ultrasonografií. Senzitivita vyšetření pro průkaz jaterních metastáz pak dosahuje 96 % (CT 52 %, USG 37 %). V případě peritoneální karcinomatózy se senzitivita laparoskopie uvádí okolo 69 % (CT 8 %, USG 23 %). Zahájení výkonu pro karcinom žaludku laparoskopicky je dnes proto doporučováno zejména u osob s lokálně pokročilým nádorem (T3-4) nebo s lymfadenopatií (N+). U těchto osob je značná pravděpodobnost nálezu radikálně neřešitelného tumoru a ukončení výkonu explorací. Stagingová laparoskopie tak umožňuje snížit frekvenci explorativních laparotomií na 1–2 %. Výhodou laparoskopie je také možnost biopsie a peroperační histologie. Je-li proces shledán jako inoperabilní, lze výkon s minimální zátěží pro nemocného ukončit. Je-li indikace k paliativnímu výkonu, je možné pokračovat konverzí a konvenční laparotomií nebo výkon provést laparoskopicky. Je-li přítomen ascites, doporučuje se jeho odběr a odeslání na cytologické vyšetření. Laparoskopický staging není doporučován u osob po operačních výkonech v nadbřišku, kde lze předpokládat adhezivní postižení.
Druhou významnou skupinou jsou laparoskopické resekce a paliativní výkony. Miniinvazivně lze dnes provést všechny typy výkonů na žaludku, od paliativní gastroenteroanastomózy po totální gastrektomii s lymfadenektomií D1, D2 nebo i D3. Podmínkou laparoskopických výkonů pro karcinom žaludku je samozřejmě dodržení stejných onkologických principů a radikality jako u operace klasické. Laparoskopický výkon proto musí shodně jako klasický respektovat několik hledisek. Prvním z nich je rozsah resekce žaludku s dodržením bezpečného odstupu resekční linie od nádoru. Za tu je dnes považována vzdálenost 5–7 cm [1–3]. Diskutovanou zůstává otázka lymfadenektomie. Japonští autoři dnes jako standard doporučují D2 lymfadenektomii, tedy odstranění uzlin I. a II. kompartmentu. Výzkum se pak zaměřuje na možný přínos D3 lymfadenektomie [4–8]. Evropští a američtí autoři preferují lymfadenektomii D1, a to z důvodu nižšího výskytu pooperačních komplikací. Extenzivní resekce lymfatických uzlin byly právě v evropských studiích spojené s nárůstem morbidity [9–13]. Podle doporučení NCCN (National Cancer Comprehensive Network) z r. 2000 je za dostatečnou stále považována lymfadenektomie D1 [14]. Postižení lymfatických uzlin je u karcinomu žaludku hned po radikalitě výkonu (R-klasifikace) hlavním nezávislým prognostickým faktorem onemocnění. Při kurativní resekci s negativním nálezem v lymfatických uzlinách se udává pětileté přežití 60–70 %, při pozitivním uzlinovém nálezu klesá jeho hodnota na 20–30 %, v závislosti na poměru počtu postižených a odstraněných lymfatických uzlin. Na rozdíl od japonských studií nebyl v Evropě dosud podán jednoznačný důkaz o zlepšení přežití nemocných po D2 resekci ve srovnání se skupinou D1 [14].
Laparoskopická operační technika nabízí některé důležité přednosti proti klasické otevřené operaci. Uvádějí se zejména menší krevní ztráty, menší pooperační bolestivost, rychlejší rekonvalescence, kratší doba do obnovy střevní peristaltiky, zkrácení hospitalizace a lepší efekt kosmetický. Někteří autoři uvádějí i nižší výskyt ranných komplikací a následných kýl v jizvě. Řada prací dále dokládá nižší výskyt střevní neprůchodnosti z adhezí po laparoskopii, a to jak v bezprostředním pooperačním období, tak u nemocných s delším odstupem od výkonu [15]. Nevýhody proti klasickému výkonu jsou delší operační časy a podstatně vyšší bezprostřední finanční náklady. Z hlediska radikality jsou již dnes laparoskopické výkony pro karcinom žaludku považovány za rovnocenné klasickým [16–22]. Jak již bylo uvedeno, po technické stránce dnes lze provést laparoskopicky všechny typy resekčních výkonů na žaludku včetně subtotální resekce nebo totální gastrektomie. Důležitou podmínkou je dostatečná erudice chirurga v laparoskopické operativě a kvalitní technické vybavení [23]. Rozsah výkonu je dán charakterem tumoru a jeho lokalizací. Vlastní operační výkon sestává z laparoskopické explorace dutiny břišní, posouzení operability a rozhodnutí o rozsahu výkonu. V případě operabilního nádoru následuje mobilizace a resekce žaludku v rozsahu subtotální resekce nebo totální gastrektomie. Poslední fází výkonu je obnova kontinuity trávicího traktu, odstranění resekátu z minilaparotomie, zavedení drénů a ukončení operace uzávěrem ranek. Po technické stránce je laparoskopicky možné provést lymfadenektomii D1, D2 i D3 [14]. Nálezy u jednoho z našich nemocných v průběhu subtotální gastrektomie pro časný adenokarcinom antra ukazují Obr. 1–3.
Obr. 1. Operační nález: zavedené porty a optika při laparoskopické resekci žaludku 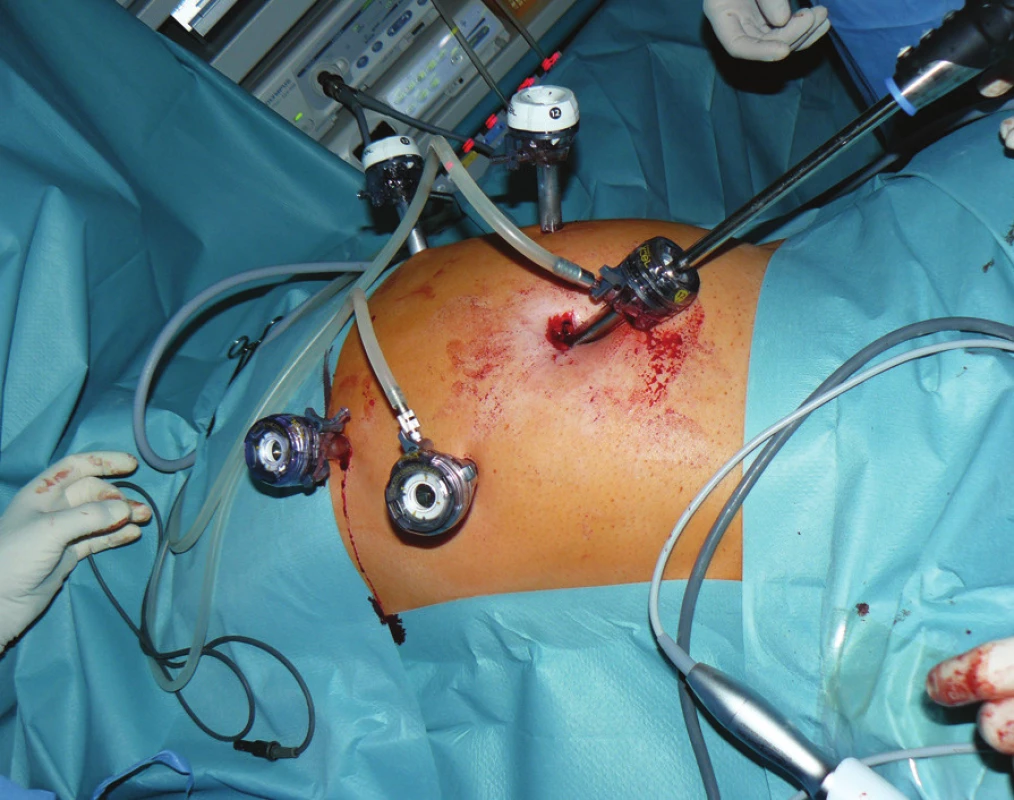
Obr. 2. Operační nález: laparoskopická subtotální resekce, žaludek přerušený staplerem, na jeho zadní stěně je dokončená anastomóza na „omega“ kličku tenkého střeva 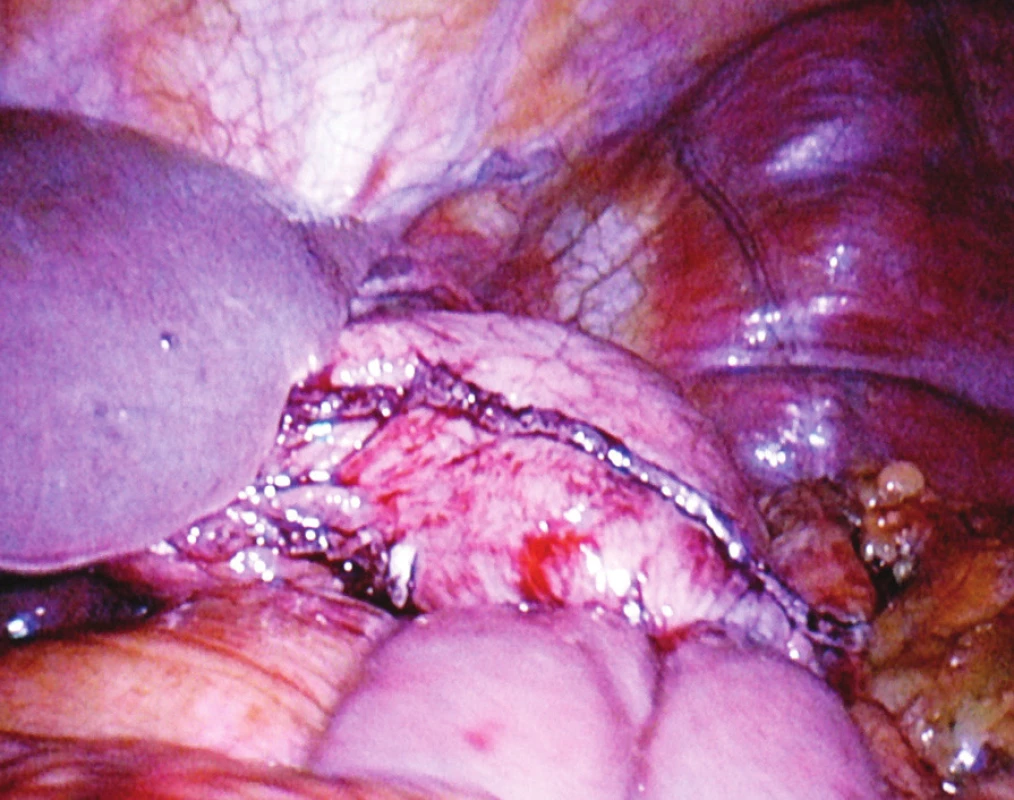
Obr. 3. Operační nález: laparoskopická resekce v další fázi výkonu při konstruování Braunovy entero-entero anastomózy lineárním endostaplerem 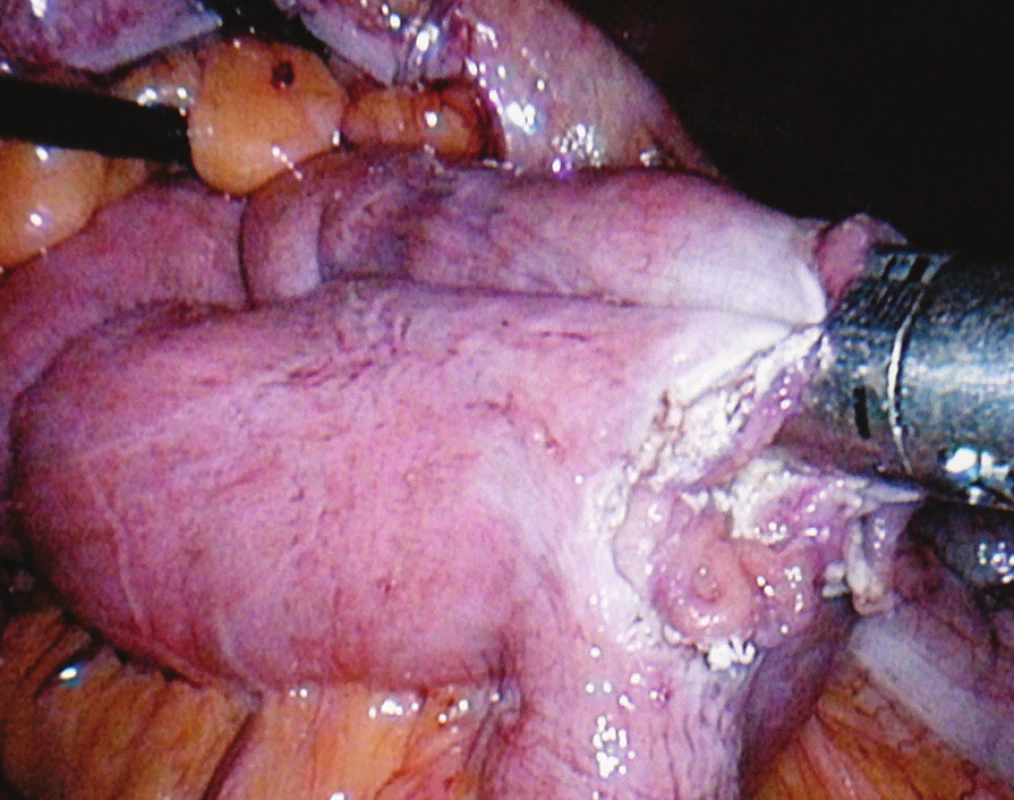
Pro srovnání výsledků laparoskopické a klasické operace žaludku pro karcinom byla provedena řada studií. Závěry metaanalýz vybraných prací shrnuje v přehledu například National Institute for Health and Clinical Excellence – www.nice.org.uk. Přehledové výsledky metaanalýzy z března 2008 zpracovávají údaje od 1294 nemocných operovaných laparoskopicky pro časný karcinom žaludku s následujícími výsledky. Pětileté přežití po laparoskopickém výkonu bez známek recidivy bylo ve stadiu Ia 99,8 %, ve stadiu Ib 98,7 % a ve stadiu II 85,7 %. U nemocných s pokročilejším onemocněním přežívalo pět let po operaci 57 % nemocných. Ve IV. stadiu onemocnění přežívalo pět let 9 % nemocných. Srovnávána byla také kvalita lymfadenektomie. Podle výsledků metaanalýzy bylo laparoskopicky odstraněno méně uzlin, v průměru o 4,35 uzliny (interval -5,73 až -2,98). Doba pobytu v nemocnici byla po laparoskopických výkonech naopak o 5,5 dne kratší ve srovnání s výkony otevřenými. Krevní ztráta byla při laparoskopických operacích v průměru o 146 ml menší než při výkonech klasických. Laparoskopie naopak trvaly déle, v průměru o 54,3 minuty. Frekvence pooperačních komplikací byla o 7 % nižší u laparoskopií. Mezi oběma typy výkonů nebyl zaznamenán signifikantní rozdíl v mortalitě, výskytu anastomotických komplikací (leaků i striktur) a ranných infekcí. Validitu výsledků uvedené metaanalýzy však může snižovat určitá nejednotnost v metodice jednotlivých studií. V rámci metaanalýzy byli totiž hodnoceni jak nemocní operovaní kompletně laparoskopicky, tak asistovaně, s různým rozsahem resekčního výkonu i lymfadenektomie.
Závěrem tedy lze shrnout, že laparoskopické výkony pro karcinom žaludku jsou dnes technicky proveditelné a jsou schopné splnit veškeré onkochirurgické požadavky kladené na výkony klasické. V rukou erudovaného chirurga jsou jejich výsledky srovnatelné s výkony klasickými. Stejně jako u laparoskopických výkonů v jiných indikacích přináší miniinvazivní přístup určité výhody. Jedná se zejména o menší pooperační bolestivost, rychlejší obnovu pasáže, lepší kosmetický efekt a zkrácení doby hospitalizace. Dosud provedené studie i metaanalýzy dokládají v případě karcinomu žaludku srovnatelnou bezpečnost i radikalitu klasického i laparoskopického přístupu. Finanční a časová náročnost laparoskopie zatím u resekcí žaludku na řadě pracovišť brání většímu rozšíření. Trendem do budoucna bude pravděpodobně koncentrace těchto nemocných na pracoviště zabývající se laparoskopickými výkony, adekvátně personálně i technicky vybavená. Zavedení laparoskopií u karcinomu žaludku tak může kopírovat vývoj, ke kterému došlo například v oblasti kolorektální chirurgie v době velmi nedávné.
Prim. MUDr. Vladimír Ninger, Ph.D.
Chirurgické oddělení nemocnice Chrudim, a.s.
Václavská 570
537 27 Chrudim
e-mail: ninger@nemcr.cz
Zdroje
1. Cuschieri A. Gastrectomy for Gastric cancer: definition and objectives, Br J Surg 1986;73 : 513–514.
2. Siewert J R, Sendler A. The current management of gastric cancer. Adv Surg 1999;33 : 69–93.
3. Hioki K, Nakane Y, Yammamoto M. Surgical strategy for early gastric cancer. Br J Surg 1990 77 : 1330–1334.
4. Maruyama K, Gunven P, Okabayashi K, et al. Lymh node metastase of gastric cancer: general pattern in 1931 patients. Ann Surg 1989;210 : 596–602.
5. Maruyama K, Okabayashi K, Kinoshita T, Progress in gastric cancer surgery in Japan and its limits of radicality. World J Surg 1987;11 : 418–425.
6. Noguchi Y, Ikara T, Matsumoto A et al. Radical surgery for gastric cancer: a review of the Japanese experience. Cancer 1986;64 : 2053–2062.
7. Kajutami T. Japanese Research Society for the Study of Gastric Cancer. The general rules for gastric cancer study in Surgery and Patology. Jpn J Surg 1981;11 : 127–145.
8. Cuschieri A, Weeden S, Fielding J et al. Patient survival after D1 and D2 resections for gastric cancer: long term results of the MRC randomized surgical trials. Br J Cancer 1999;79 : 1522–1530.
9. Bunt AM, Hermans J, Smit VT et al. Surgical/pathologic stage migration confounds comparisons of gastric cancer survival rates between Japan and Western countries. J Clin Oncol 1995; 13 : 19–25.
10. Bunt AM, Hermans J, Boon MC et al. Evaluation of the extent of lymphadenectomy in a randomized trials of Western – versus Japanese type surgery in gastric cancer. J Clin Oncol 1994; 12 : 417–422.
11. Bonekamp JJ, Songun I, Hermans J et al. Randomized comparison of morbidity after D1 and D2 dissection of gastric cancer in 996 Dutch patiens. Lancet 1995;345 : 745–748.
12. Bonenkamp JJ, Hermans J, Saako M et al. Extend lymph-node dissection for gastric cancer. N Engl J Med 1999;340 : 908–914.
13. Anebo HJ, Kennedy BJ, Winchester DP et al. Role of splenectomy in gastric cancer surgery: averse effect of elective splenectomy of long-term survival. J Am Coll Surg 1997;185 : 177–184.
14. Duda M, Skalický P. Maligní onemocnění gastroduodena, standard – www.chirurgie.cz.
15. Huscher CGS, Mingoli A, Sgarzini G, Sansonetti A, Di Paola M et al. Laparoscopic versus open Subtotal Gastrectomy for distal gastric cancer, five-year rsults of a randomized prospective trial, Ann of Surg 2005; 241 : 232–237.
16. Kitano S, Shiraishi N, Fujii K et al. A randomized controlled trial comparing open vs. laparoscopy-assisted distal gastrectomy for the treatment of early gastric cancer: an interim report. Surgery 2002; 131(suppl):306–311.
17. Yano H, Monden T, Kinuta M et al. The usefulness of laparoskopy assisted distal gastrectomy in comparison with that of open distal gastrectomy for early gastric cancer. Gastric Cancer 2001;4 : 93–97.
18. Reyes CD, Weber KJ, Gagner M et al. Laparoscopic vs open gastrectomy:a retrospective review. Surg Endosc 2001;15 : 928–931.
19. Asao T, Hosouchi Y, Nakabayashi T, et al. Laparoscopically assisted total or distal gastrectomy with lymph node dissection for early gastric cancer. Br J Surg 2001;88 : 128–132.
22. Varela EJ, Hiyashi M, Nguyen T, Sabio A, Wilson SE, Ninh T, Nguyen T. Comparison of laparoscopic and open gastrectomy for gastric cancer, The American J of Surg 2006,192 : 837–842.
23. National institute for health and clinical excellence, interventional procedures programme, interventional procedure oveview of laparoscopic gastrectomy for cancer, www.nice.org.uk.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Karcinom žaludku
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Proběhly první elektronické volby do orgánů České chirurgické společnosti ČLS JEP
- 110 let od narození prof. MUDr. Vladislava Rapanta, DrSc.
- Chirurgická léčba jaterních metastáz karcinomu žaludku
- Porucha evakuace žaludku po parciální duodenopankreatektomii
- K-ras mutace a nádory infiltrující lymfocyty u karcinomu kolon, současnost a výhledy
- Poranenie brušnej steny cudzím telesom s neskorou perforáciou GITu
- Komplikace augmentace – kazuistika
- K životnímu jubileu prof. MUDr. Jiřího Hocha, CSc.
- 44. setkání Evropského pankreatického klubu
- Karcinom žaludku
- Endoskopická léčba časného karcinomu žaludku
- Chirurgická léčba karcinomu žaludku
- Chirurgická léčba nádorů gastroezofageální junkce
- Laparoskopické operace pro karcinom žaludku
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Komplikace augmentace – kazuistika
- Chirurgická léčba karcinomu žaludku
- Chirurgická léčba nádorů gastroezofageální junkce
- Chirurgická léčba jaterních metastáz karcinomu žaludku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



