-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chirurgická léčba karcinomu žaludku
Autoři: J. Šimša; P. Šmejkal
Působiště autorů: Chirurgická klinika 1. LF UK a TN, přednosta: Doc. MUDr. Jaromír Šimša, Ph. D.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 8, s. 446-448.
Kategorie: Postgraduální vzdělávání
Chirurgická terapie zůstává i po více než 100 letech základním kamenem léčby karcinomu žaludku. Radikální operace je – kromě endoskopické resekce mukózy a submukózy u přesně definované skupiny časných karcinomů – jedinou léčebnou alternativou, která nemocným dává naději na dlouhodobé přežívání. Všechny ostatní varianty jako chemoterapie, radioterapie, imunoterapie a léčba biologická mohou přežívání nemocných prodloužit, kurativní efekt však zatím stále nenabízejí. Podmínkou úspěšné chirurgické léčby je dosažení R0 resekce, tedy kompletního odstranění nádoru. Mikroskopická (R1) nebo makroskopická (R2) rezidua na konci operace jsou vždy negativním prognostickým faktorem. Pětileté přežívání pacientů po kurativní resekci se pohybuje okolo 20–30 %. Po výkonu paliativním klesá průměrná délka přežití na osm měsíců. Nejhorší prognóza je u nemocných s pokročilými nádory, kteří nebyli operováni. Medián jejich přežití je pouhých pět měsíců [1, 2].
Odstranění nádoru s bezpečným lemem zdravé tkáně je dosahováno resekcí větší části (4/5) nebo celého žaludku společně s velkou předstěrou. Subtotální resekce je indikována u nádorů distální 1/3 žaludku, zejména intestinálního typu, kde lze dodržet bezpečný odstup resekční linie. Ve všech ostatních případech má být provedena totální gastrektomie. Důležitou součástí výkonu je také odstranění spádových lymfatických uzlin. V případě pokročilých T4 nádorů přichází v úvahu resekce postižených okolních orgánů (slezina, pankreas, bránice, příčný tračník a další). Peritoneální rozsev onemocnění je podle platné klasifikace známkou generalizace choroby (M1). Na většině českých i evropských pracovišť znamená histologicky ověřený nález peritoneální karcinózy ukončení výkonu explorativní laparotomií nebo maximálně provedením výkonu paliativního, je-li tento indikován – v úvahu přichází gastroenteroanastomóza při porušené evakuaci žaludku a paliativní resekce při masivním krvácení. V poslední době se zejména v Japonsku a USA objevují experimentální práce, studující možnosti ovlivnění peritoneální diseminace kombinací extenzivního chirurgického zákroku (peritonektomie) a peroperační hypertermické intraperitoneální chemoterapie. Na dlouhodobé výsledky těchto sestav se u karcinomu žaludku zatím čeká. Mezi dosud diskutované otázky patří také provedení stagingové laparoskopie na začátku výkonu u pokročilých nádorů (T3-4, N+).
Vlastní operační výkon začínáme explorací celé dutiny břišní i malé pánve, jejímž cílem je posoudit rozsah nádoru. Z pohledu chirurga je nejdůležitější posouzení lokální operability nádoru a vyloučení generalizace (peritoneální karcinóza, metastázy v omentu, jaterní metastázy, postižení ovárií atd.). Nádor na hranici antra a těla při malém zakřivení žaludku na začátku výkonu ukazuje Obr. 1. Specifickým problémem je zhodnocení stavu lymfatických uzlin ve všech třech žaludečních kompartmentech. Postižení uzlin I. a II. kompartmentu je dnes považováno sice za projev pokročilého, nicméně ještě však lokalizovaného onemocnění (N+). Pozitivní uzliny v III. kompartmentu, zejména pak v oblasti paraaortální pod pankreatem, jsou i přes určitý vývoj názorů v platné TNM klasifikaci stále hodnoceny jako vzdálené metastázy, tedy M1. Jejich postižení je vždy spojeno s nepříznivou prognózou nemocného. V případě vyloučení vzdálených metastáz přistupuje chirurg k posouzení lokální operability a zhodnocení rozsahu prorůstání nádoru do okolních tkání a orgánů (struktury ligamentum hepatoduodenale, levý lalok jater, pankreas, slezina, příčný tračník, levá ledvina, velké retroperitoneální cévy, bránice atd.). V této fázi již bývá nutné otevření omentální burzy a provedení Kocherova manévru. Součástí explorace je i odtažení levého laloku jater, uvolnění a obejití abdominálního jícnu po protětí frenoezofageální membrány. V případě prorůstání nádoru do okolních orgánů (T4) je nutné posoudit možnost jejich částečného nebo úplného odstranění a dosažení R0 resekce. Vždy však je nutné pečlivě zvážit celkový stav nemocného a jeho schopnost rozsáhlý výkon podstoupit.
Obr. 1. Operační nález: karcinom žaludku na hranici těla a antra při malé kurvatuře (šipka) 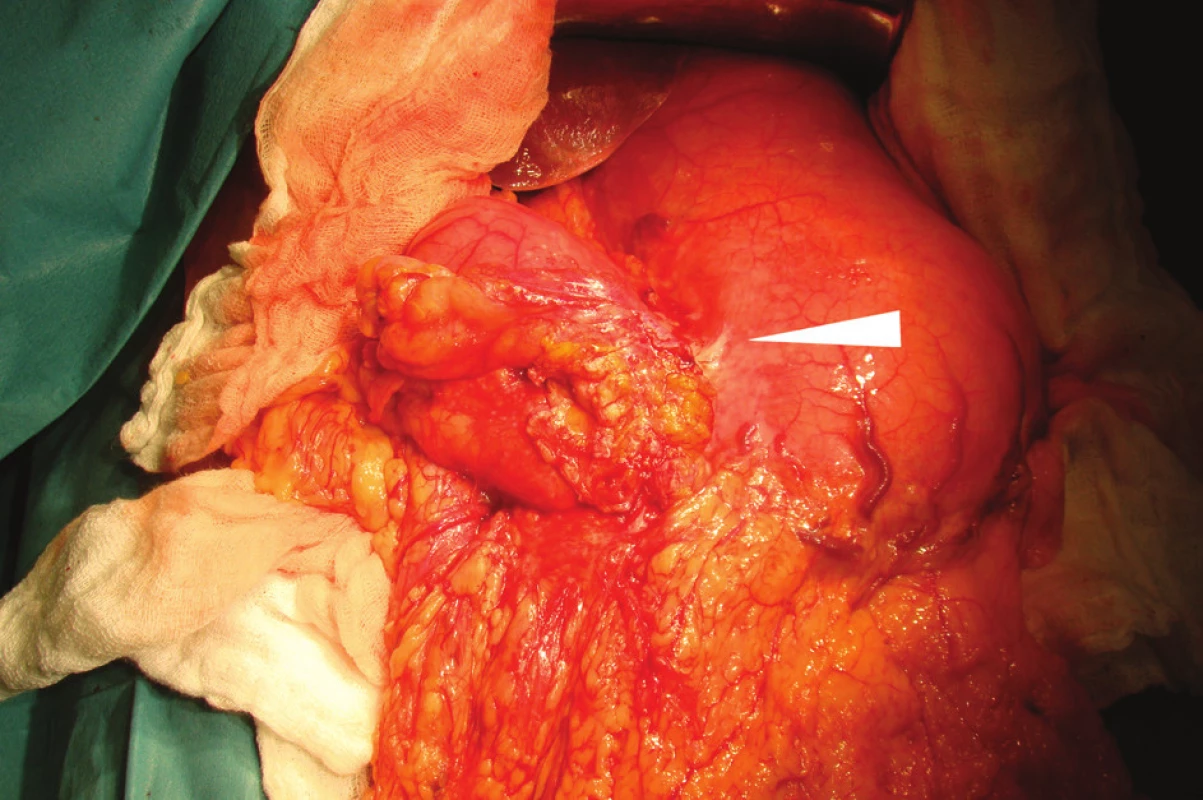
Důležitou částí resekčního výkonu, jak již bylo uvedeno výše, je také lymfadenektomie. Stagingový význam odstranění spádových uzlin není zpochybňován, vliv extenzivní lymfadenektomie na prodloužení přežití však stále zůstává diskutovanou otázkou. Odstranění uzlin I. kompartmentu je označováno jako D1 lymfadenektomie. Tento výkon zahrnuje uzliny podél obou zakřivení žaludku. Při D2 lymfadenektomii jsou resekovány uzliny I. i II. kompartmentu. Kromě perigastrických uzlin I. kompartmentu je exstirpována i tuková tkáň s uzlinami při horní hraně pankreatu od ligamentum hepatoduodenale přes oblast truncus coeliacus až do hilu sleziny podél arteria lienalis. Jsou-li vypreparovány a odstraněny uzliny všech tří žaludečních kompartmentů, hovoříme o D3 lymfadenektomii. Tento extenzivní výkon na lymfatických uzlinách zahrnuje kromě obou výše uvedených oblastí i uzliny z oblasti jaterního hilu, uzliny retropankreatické a paraaortální. Průběh operace s provedením D2 lymfadenektomie ukazuje Obr. 2, stav po dokončení resekční fáze výkonu pak Obr. 3. Zatímco v Japonsku a dalších asijských zemích se D2 lymfadenektomie již stala standardem, výsledky evropských studií zabývajících se jejím přínosem jsou dosud nejednoznačné. V holandské a britské studii nebyl vliv D2 lymfadenektomie na prodloužení přežití pozorován, ve skupině s extenzivní lymfadenektomií navíc docházelo k nárůstu počtu komplikací i letality [3, 4]. Německá a polská studie sice zlepšení přežívání prokázaly, bohužel však jen u části nemocných [5, 6].
Obr. 2. Operační nález v průběhu D2 lymfadenektomie: na hadičce je zavěšena a. hepatica communis, závěsné stehy odtahují uzavřený pahýl duodena 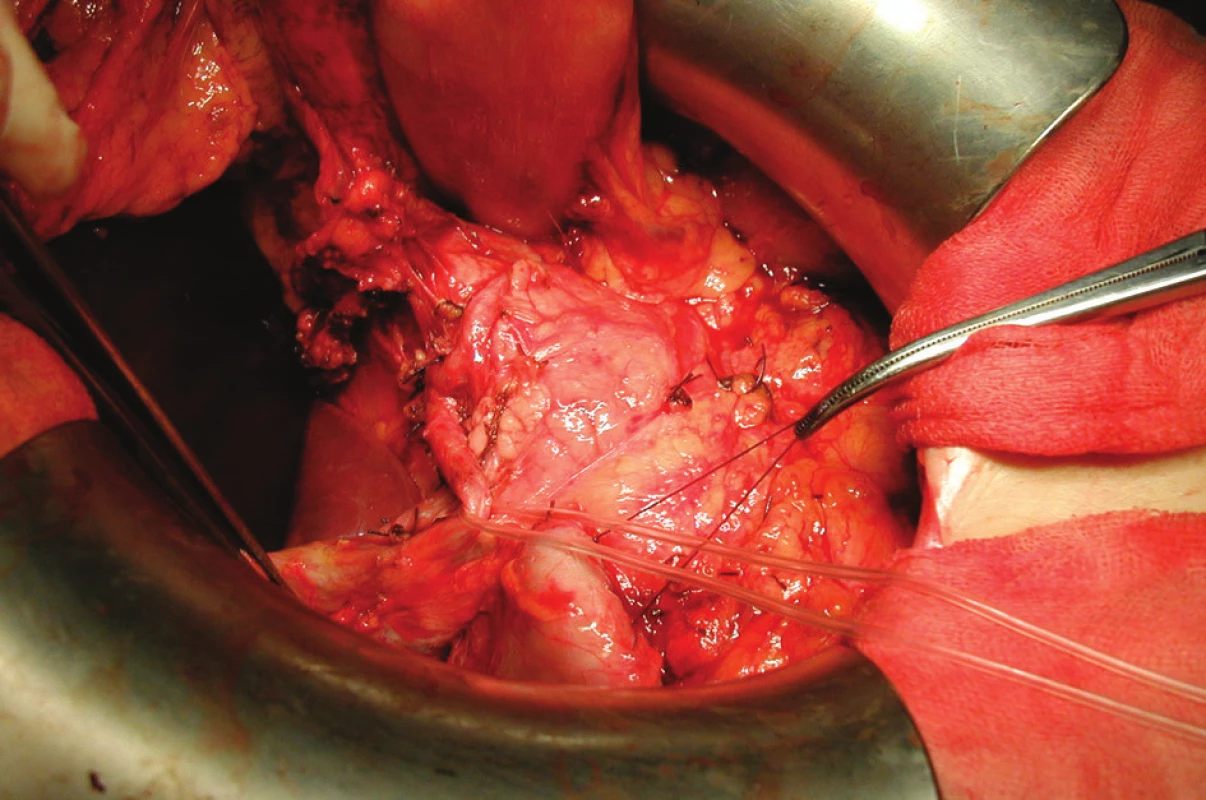
Obr. 3. Operační nález po dokončení resekční fáze výkonu: na spodině je tkáň pankreatu (malá bílá šipka), lienální ohbí tračníku (velká bílá šipka), slezina (velká černá šipka) a na závěsném stehu přerušený abdominální jícen (malá černá šipka) 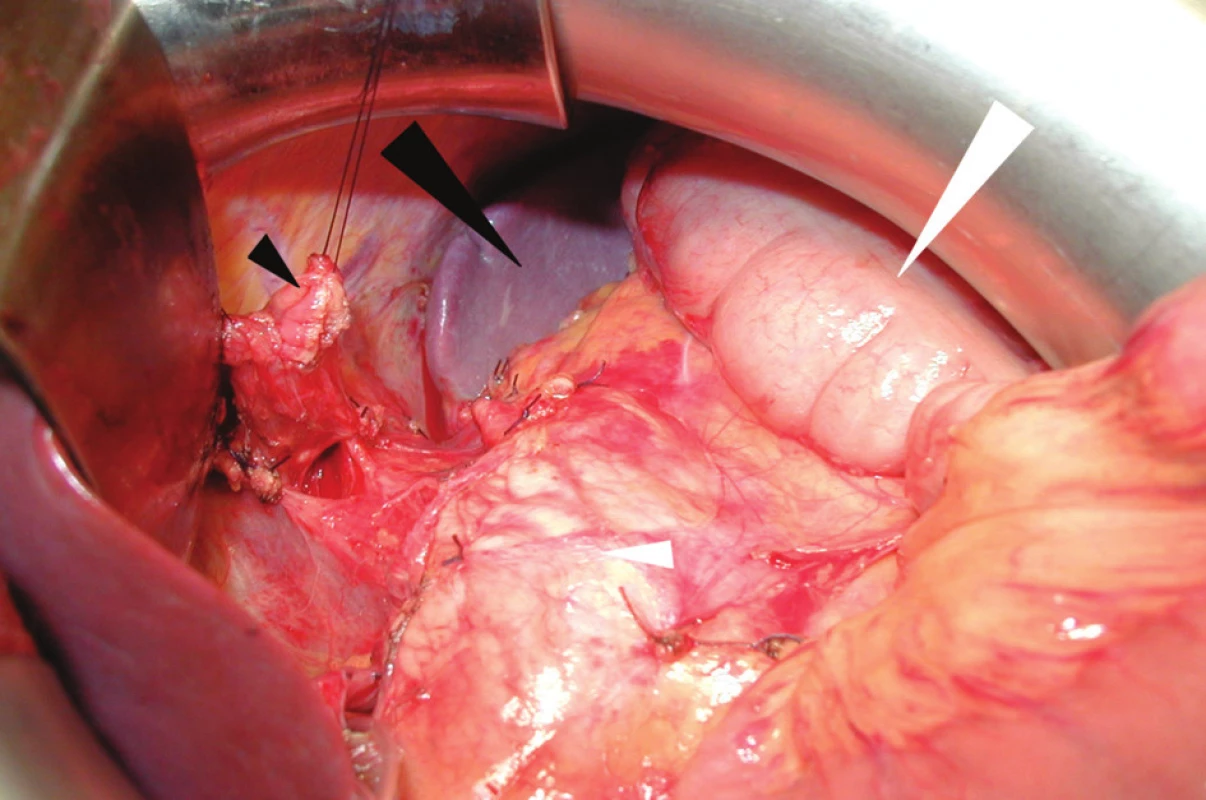
Další diskutovanou otázkou při operacích žaludku pro karcinom je odstranění sleziny. V tomto směru v poslední době spíše převažuje trend k jejímu zachovávání. Nezpochybnitelnou indikací ke splenektomii tak dnes je jen přímé prorůstání T4 tumorů při ohraničeném a jinak operabilním nádoru bez známek generalizace. U části nemocných, udává se 7–10 % operovaných, si splenektomii vynutí peroperační poranění sleziny s pokračujícím krvácením. Odstranění sleziny je indikováno také při rozsáhlé lymfadenopatii v oblastech 10 a 11 (uzliny při lienální arterii a v hilu sleziny), jejichž odstranění by jinak nebylo technicky možné. Relativní indikací pro splenektomii jsou také rozsáhlé nádory horní třetiny žaludku a difuzní karcinomy postihující celý žaludek, u kterých bývají uzliny v oblastech 10 a 11 často metastaticky postiženy.
Po dokončení resekce a odstranění preparátu následuje volba typu rekonstrukce. Anastomózu lze dnes konstruovat ručně nebo staplerem. Po stránce typu rekonstrukce lze použít výkony zachovávající pasáž duodenem (rekonstrukce I. typu) nebo vylučující duodenum z pasáže (rekonstrukce II. typu). V případě stavu po totální gastrektomii přichází v úvahu i zhotovení pouche. Ručně šitá anastomóza má řadu srovnatelných technik, z hemostatických důvodů stále převažuje dvouvrstevná anastomóza jednotlivými nebo pokračujícími vstřebatelnými stehy. Použití jednovrstevné anastomózy je ale samozřejmě také možné. Rozhodnutí o typu rekonstrukce závisí na zkušenostech chirurga, zvyklostech pracoviště a na rozsahu primárního nádoru. V případě pokročilého karcinomu (T3-4) a/nebo přítomné regionální lymfadenopatie (N+) se obecně nedoporučují rekonstrukce I. typu. V těchto případech je vysoké riziko vzniku lokální recidivy a časné uzavření použité rekonstrukce. Někteří autoři dokonce doporučují za těchto situací vést rekonstrukci II. typu antekolicky. Stav po dokončení rekonstrukční fáze výkonu s retrokolicky vedenou Rouxovou kličkou ukazuje Obr. 4.
Obr. 4. Dokončená rekonstrukční fáze výkonu: exkludovaná jejunální klička podle Rouxe (černá šipka), pankreas (velká bílá šipka) a slezina (malá bílá šipka) 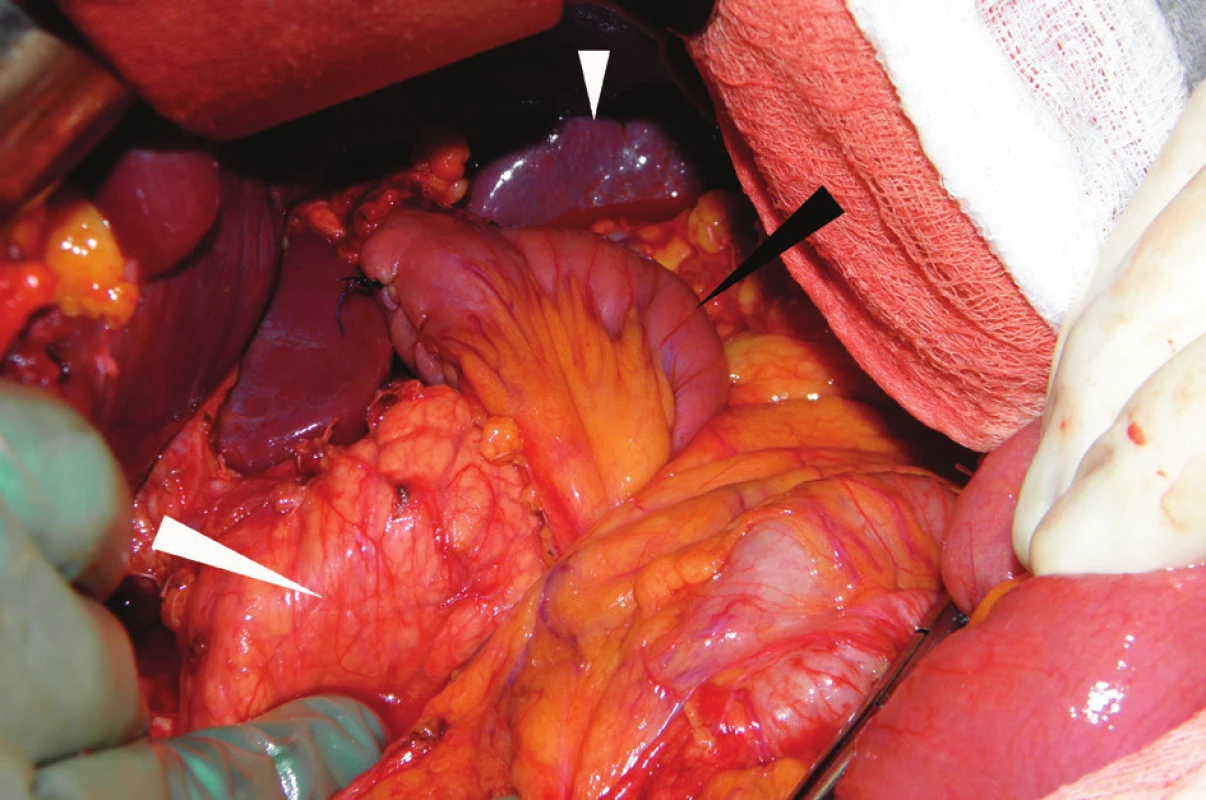
Je-li nádor radikálně neřešitelný, přichází v úvahu posouzení potřeby zákroku paliativního. Ten je nejčastěji indikován při poruše evakuace žaludku. Metodou volby je provedení gastroenteroanastomózy. Většina autorů preferuje zadní retrokolickou gastroenteroanastomózu podle Hackera. Podmínkou je dostupnost nepostižené tkáně žaludku orálně od nádoru, kde lze spojku technicky provést a kde má šanci na zhojení. Druhou nejčastější indikací paliativního zákroku je masivní nebo opakované krvácení. V případě, že selhávají metody endoskopické i endovaskulární léčby (embolizace), přichází v úvahu paliativní resekce, jejíž podmínkou samozřejmě je lokální operabilita nádoru. U paliativní resekce není nutné resekovat v rozsahu výkonu radikálního. Doporučuje se jen dosáhnout zdravé tkáně mimo nádorovou infiltraci, kde je naděje na zhojení anastomózy. Také lymfadenektomie není v případě paliativní operace indikovaná. Nelze-li paliativní výkon z technických důvodů provést, je operace ukončena explorací. Pro ovlivnění symptomů pokročilého nádoru pak zbývají metody endoskopické (zástava krvácení, rekanalizace nebo zavedení stentu při obstrukci). V případě krvácení doplňují endoskopii metody invazivní angiologie (selektivní embolizace). Nebyl-li nádor před operací při horní endoskopii jednoznačně histologicky verifikován, je vhodné před ukončením explorace odebrat biopsii. Histologické ověření procesu (je-li bezpečně proveditelné) je až na výjimečné případy považováno za podmínku podání paliativní onkologické léčby.
Doc. MUDr. Jaromír Šimša, Ph.D.
Chirurgická klinika 1. LF UK a TN
Vídeňská 800,
140 59 Praha 4 – Krč
e-mail: jaromir.simsa@ftn.cz
Zdroje
1. Orr TG. A modified technique for total gastrectomy. Arch Surg 1947;54 : 279–83.
2. Doglietto G, Pacelli F, Caprino P et al. Surgery: independent prognostic faktor in curable and far advanced gastric cancer World J Surg 2000;24 : 459–464.
3. Siewert JR, Bottcher K, Stein HJ et al. Relevant prognostic factors in Gastric Cancer. Ann Surg 1998;228(4):449–461.
4. Bonenkamp JJ, Songun I, Hermans J et al. Randomised comparison of morbidity after D1 and D2 dissection for gastric cancer in 996 Dutch patients. Lancet 1995;345 : 745–748.
5. Siewert JR, Bottcher K, Roder JD et al. Prognostic relevance of systematic lymph node dissection in gastric carcinoma. Br J Surg 1993;80 : 1015–1018.
6. Popiela T, Kulig J, Berner J. The prospective multicenter trial of gastric cancer. Langenbecks Arch Chir 1998;Suppl II:710–716.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Karcinom žaludku
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Proběhly první elektronické volby do orgánů České chirurgické společnosti ČLS JEP
- 110 let od narození prof. MUDr. Vladislava Rapanta, DrSc.
- Chirurgická léčba jaterních metastáz karcinomu žaludku
- Porucha evakuace žaludku po parciální duodenopankreatektomii
- K-ras mutace a nádory infiltrující lymfocyty u karcinomu kolon, současnost a výhledy
- Poranenie brušnej steny cudzím telesom s neskorou perforáciou GITu
- Komplikace augmentace – kazuistika
- K životnímu jubileu prof. MUDr. Jiřího Hocha, CSc.
- 44. setkání Evropského pankreatického klubu
- Karcinom žaludku
- Endoskopická léčba časného karcinomu žaludku
- Chirurgická léčba karcinomu žaludku
- Chirurgická léčba nádorů gastroezofageální junkce
- Laparoskopické operace pro karcinom žaludku
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Komplikace augmentace – kazuistika
- Chirurgická léčba karcinomu žaludku
- Chirurgická léčba nádorů gastroezofageální junkce
- Chirurgická léčba jaterních metastáz karcinomu žaludku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



