-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Covid-19 a křehký pacient v následné a dlouhodobé ústavní péči
Frail patients in long term care institutions
People in higher age groups represent highly vulnerable population during SARS-CoV-2 pandemic and are at higher risk of developing COVID-19 infection, more severe course, complications and higher case fatality rates. Seniors living in long term care institutions confer the highest risk. In the paper we focus on clinical aspects of COVID-19 infection in older population, epidemiology, risk factors and clinical characteristics in the elderly and in the frail residents. Attention is given to atypical presentation and clinical course in long term care facilities. We interpret data on the viral spread during the facility outbreaks and high fatality rates in Czech Republic and in international context. Lastly, we present strategies for COVID-19 prevention and care management during the pandemics in nursing and care homes.
Keywords:
SARS-CoV-2 pandemic – frail geriatric patient – long term care institutions
Autoři: prof. MUDr. Topinková Eva; CSc. 1; MUDr. Renata Petrová 2
Působiště autorů: Geriatrická klinika 1. LF UK a VFN v Praze 1; Soukromá geriatrická ambulance, Praha 4 2
Vyšlo v časopise: Geriatrie a Gerontologie 2020, 9, č. 2: 73-80
Kategorie: Původní práce
Souhrn
Osoby vyššího věku jsou během SARS-CoV-2 pandemie zvýšeně ohroženy infekcí covid -19, závažnějším průběhem, vyšší mírou komplikací a vyšší smrtností. Asi nejrizikovější skupinu tvoří senioři žijící v zařízeních dlouhodobé péče V práci se zaměřujeme na epidemiologické a klinické aspekty covidu-19 v seniorské populaci, rizikové faktory a klinické projevy covidu-19 u rezidentů s vysokou mírou křehkosti. Pozornost věnujeme klinickým projevům a průběhu onemocnění v zařízeních dlouhodobé péče, interpretujeme údaje o vysoké kontagiozitě a mortalitě při zavlečení infekce do těchto zařízení u nás i v mezinárodním kontextu. Závěrem stručně shrneme strategie pro prevenci infekce covid-19 a management v domovech pro seniory a ošetřovatelských ústavech.
Klíčová slova:
SARS-CoV-2 pandemie – křehký geriatrický pacient – zařízení dlouhodobé péče
Úvod
V prosinci 2019 byl hlášen výskyt případů atypické pneumonie v čínském Wu-chanu (1). Koncem roku byl identifikován původce tohoto onemocnění, který byl označen jako „nový koronavirus“ a podle klinických projevů nazván „severe acute respiratory syndrome coronavirus 2“ (SARS-CoV-2). Pro onemocnění vyvolané tímto koronavirem pak Světová zdravotnická organizace použila označení „coronavirus disease 2019 (COVID-19)“. Následně se onemocnění pandemicky rozšířilo do 188 zemí a k 15. 6. 2020 byl celkový počet nemocných 8 051 732 a 371 857 zemřelých (2).
Infekcí covid-19 s těžkým průběhem jsou postiženi především starší nemocní a mortalita ve věkové skupině 75/80+ dosahuje v některých zemích až 20 %. Prakticky z celého světa byly hlášeny narůstající počty nakažených a zemřelých v institucionální péči typu nursing homes, care homes, long-term care (LTC) facilities – tedy v zařízeních odpovídajících našim domovům pro seniory (DS) a domovům se zvláštním režimem (DZR), domovům pro osoby se zdravotním postižením, Alzheimer centrům a následným ošetřovatelským lůžkům. Pacienti a rezidenti těchto zařízení jsou ve věku obvykle nad 80 let, trpí řadou komorbidit (věk i komorbidity se prokázaly být rizikovými faktory pro nakažení, těžší průběh a úmrtí), mají výrazně sníženou funkční rezervu, soběstačnost a u více než poloviny i omezené kognitivní funkce. Rezidenti také žijí ve velmi těsném sociálním kontaktu a ze všech uvedených důvodů tak představují vysoce rizikovou skupinu. Navíc tato zařízení byla na počátku pandemie jen v minimální či nedostatečné míře vybavena osobními ochrannými pomůckami, mají omezené prostorové a personální podmínky pro karanténní opatření a izolaci nemocných a v sociálních zařízeních pracují jen malé počty zdravotnických pracovníků. Proto většina vyspělých zemí zasažených pandemií začala velmi časně v jejím průběhu řešit situaci v zařízeních dlouhodobé péče. Také ČGGS se ve spolupráci se SZÚ, Asociací poskytovatelů sociálních služeb a dalšími subjekty podílela na doporučeních, jak zabránit rozšíření covid-19, opatřeních pro screening a časné rozpoznání onemocnění včetně doporučení pro management nemocných osob a provoz zařízení. Zvláštní pozornost byla věnována též opatřením pro pracovníky v těchto zařízeních (3, 4, 5).
Vzhledem ke společenské závažnosti, mediální atraktivitě i etickým aspektům covidu-19 v geriatrických zařízeních jsme se snažili shrnout v článku poznatky o klinických aspektech covidu-19 u vysoce vulnerabilní skupiny seniorů v dlouhodobé ústavní péči, prezentovat epidemiologické aspekty v mezinárodním kontextu a seznámit s dostupnými doporučeními pro zvládání covidu-19 v dlouhodobé ústavní péči.
COVID-19 – klinické aspekty
Rizikové faktory
Analýzy pacientů s infekcí covid-19 potvrzují, že rizikovými pacienty s těžším průběhem jsou především osoby s vícečetnými komorbiditami. Závažnější průběh tak odráží premorbidně vyšší stupeň fyzické (i kognitivní) křehkosti (6). Většina nemocných s vyšší mortalitou zahrnuje osoby velmi staré a se závažnými komorbiditami, především těžším stupněm kardiovaskulárních chorob (srdeční selhání, těžší formy ICHS), s diabetem, plicními chorobami (CHOPN, plicní hypertenze), renální insuficiencí, obezitou a hypertenzí ad. Vyšší riziko se předpokládá u nemocných a imunokompromitovaných, s malignitou a na biologické léčbě (7,8). Například ve vzorku 355 zemřelých s covid-19 infekcí v Itálii k 17. březnu 2020 – průměrný věk 79,5 roku – trpělo 30 % pacientů ICHS, 35,5 % mělo diabetes, 20,3 % aktivní malignitu, 24,5 % fibrilaci síní, 6,8 % demenci a 9,6 % bylo po CMP. U zemřelých byly přítomny v průměru 2,7 (SD 1,6) chronických nemocí. Jen 0,8 % zemřelých netrpělo žádnou chronickou nemocí, 48,5 % mělo 3 a více chronických chorob (9). Přítomnost většího počtu komorbidit tak přispívá k mortalitnímu riziku (úmrtí „s covidem-19“ vs. úmrtí „na covid-19“). Vyšší smrtnost na covid-19 infekci je opakovaně hlášena u mužů. Přestože vysvětlení pro tento fenomén není jednoznačné, byla obecně vyšší mortalita popsána v minulosti i u hospitalizovaných starších mužů ve srovnání s ženami, a to při srovnatelném počtu/závažnosti komorbidit a srovnatelné míře křehkosti (10). Vyšší věk je nezávislým rizikovým faktorem pro nepříznivý průběh onemocnění. Data italského Istituto Superiore di Sanità ze 17. 3. 2020 potvrdila vyšší smrtnost u nakažených se stoupajícím věkem. Celková smrtnost (case-fatality rate) dosáhla 7,2 %, ale 96,4 % všech zemřelých pacientů bylo starších 60 let. 35,5 % zemřelých bylo ve věku 70‒80 let a 52,3 % zemřelých bylo starších 80 let (9). Také v ČR je vysoký podíl zemřelých ve věku 80 let a více. Podle recentních údajů MZ ČR 67,2 % všech covid-19 úmrtí tvořily osoby starší 75 let. Kumulativní údaje covid-19 zemřelých v ČR k 12. 6. 2020 jsou uvedeny v tabulce 1. Vyšší podíl úmrtí souvisí kromě vyššího výskytu chronických orgánových postižení také se sníženou orgánovou rezervou a narůstající křehkostí u osob nad 75 let (11).
Tab. 1. Počet zemřelých v souvislosti s covid-19 v ČR dle věkových skupin ke dni 12. 6. 2020 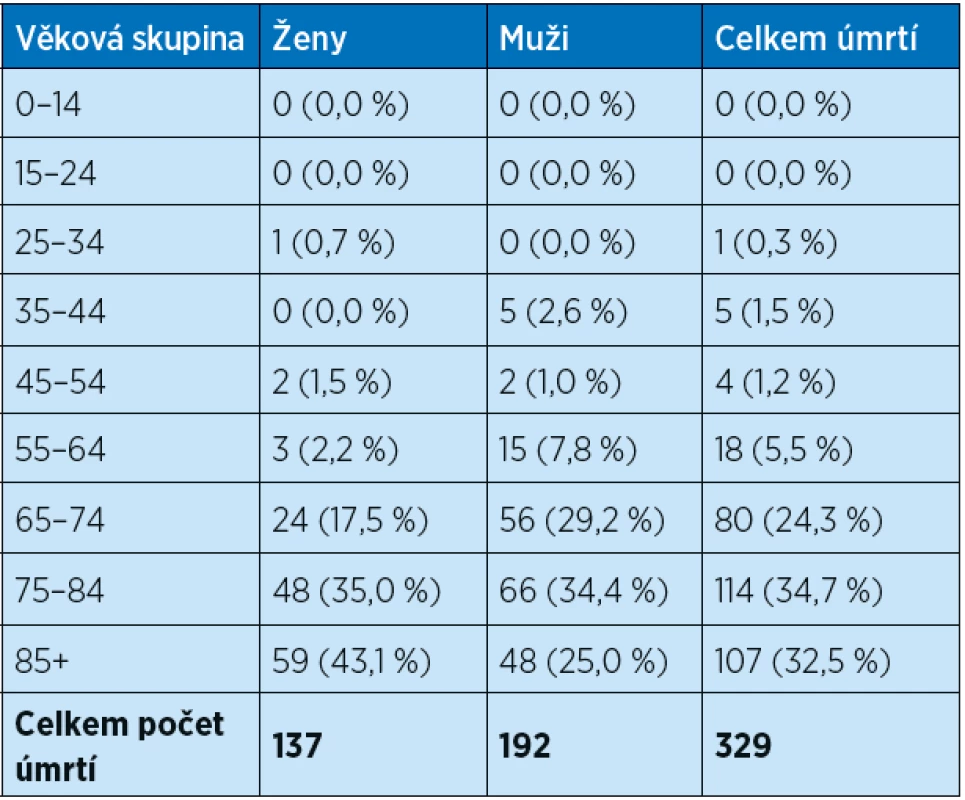
SARS-CoV-19 virus napadá především dolní dýchací cesty. Se stárnutím organismu klesá elasticita hrudníku, sarkopenie snižuje sílu dýchacích svalů, je snížena odpověď CNS na hypoxii, je snížený povrch pro výměnu plynů v alveolech, zhoršená funkce řasinkového epitelu a nižší efektivita kašlacího reflexu. To vše se odráží ve snížené funkční rezervě plic (12). Pneumonie ve vysokém věku je častá a je třetí nejčastější příčinou úmrtí osob nad 65 let. Také CHOPN je nepříznivým prognostickým faktorem covid-19 infekce. Imunosenescence, inflammaging, malnutrice a sarkopenie jsou klíčovými projevy křehkosti a přispívají jak k vyšší náchylnosti starých pacientů ke covid-19 infekci, tak k atypickému klinickému obrazu onemocnění a horší odpovědi na intenzivní léčbu (11, 13).
Klinické příznaky
U symptomatických nemocných je popisováno široké spektrum klinických projevů (Tabulka 2) (14). Jejich výskyt v analyzovaných souborech nemocných se liší v jednotlivých zemích a souvisí nejspíše nikoli s etnickými charakteristikami, ale s tím, zda testováni byli i pacienti s mírnými symptomy nebo pouze pacienti hospitalizovaní. V mnoha zemích s postupující pandemií byli testováni na přítomnost SARS-CoV-19 viru pouze pacienti se závažnějšími projevy vyžadujícími hospitalizaci (např. ve Wu-chanu byla „diagnostickým“ příznakem dušnost, která znamenala již závažnější virovou pneumonii). Mezi časté klinické příznaky patří respirační projevy a nespecifické projevy infekce. Kašel je přítomen u 60 % nemocných, asi u 2/3 jde o suchý kašel, ale u 1/3 je kašel produktivní, dále mohou být přítomny bolesti v krku a rýma. Celková těžká únava, bolesti hlavy, svalů a kloubů, nechutenství jsou časté. Horečka, v počátcích epidemie vyšší než 38 0C byla uváděna mezi symptomy, které měly vést k vyslovení podezření na přítomnost covid-19. Postupně však bylo onemocnění prokázáno i u osob, které měly pouze subfebrilie (37,3–37,50 C). Vzestup teploty může být doprovázen zimnicí a třesavkou. Mezi závažné projevy covidu-19 patří dušnost, pocit tíhy na prsou, bolest na prsou, tachypnoe, cyanóza, pleuritická bolest, které vyžadují urychlenou hospitalizaci pacienta, protože mohou rychle progredovat do kritické fáze onemocnění. V počátečních analýzách z Číny asi 10 % nakažených, v kohortových studiích z dalších zemí až 18 % nemocných má gastrointestinální symptomy – nauzeu, zvracení, průjem, nechutenství. GI symptomy mohou být dokonce jedinými projevy nemoci. U covid-19 pacientů se může objevit náhlá ztráta čichu a chuti, původně se odhadoval výskyt anosmie do 5 %, podrobnější studie z Německa a Itálie prokazují zhoršení či ztrátu čichu až u 30–40 % nemocných. Pleiomorfní kožní projevy zahrnují makulopapulozní, urtikariární a vesikulární erupce a transientní livedo reticularis. U dětí a mladistvých byly popsány „covidové prsty“ na nohou s červenofialovými kožními uzly napodobujícími omrzliny. Další klinické projevy již signalizují jednotlivá orgánová postižení a mohou být způsobeny přímým působením viru, nebo premorbidním postižením orgánové funkce. U covidu-19 byly popsány neurologické poruchy – křečové stavy, akutní cévní mozková příhoda, Guillain-Barré syndrom, encefalitida, poruchy vědomí, závratě. Vzácněji se vyskytuje hepatopatie, akutní selhání ledvin, myokarditida, kardiomyopatie, srdeční arytmie a symptomy dalších orgánových postižení. Tromboembolické komplikace mají příčinu v hyperkoagulačním stavu (byly popsány CMP, mezenterická ischemie, uzávěry periferních tepen u pacientů bez aterosklerotického postižení).
Tab. 2. Klinické a laboratorní symptomy covidu-19 (podle 14) 
Atypické projevy covid-19 u seniorů
U starších osob však je častá mikrosymptomatologie, kdy typické symptomy covid-19 nejsou plně vyjádřeny a dominují nespecifické projevy, například jinak nevysvětlitelný náhlý pokles soběstačnosti, omezení fyzické aktivity a mobility, někdy i s pády a neuropsychiatrické projevy – pokles kognitivních funkcí, delirium s kolísajícím stavem vědomí, zmateností a dezorientací, popřípadě s psychomotorickým neklidem (hyperaktivní) nebo útlumem a apatií (hypoaktivní delirium) (15). Celkový stav zhoršuje i snížení příjmu potravy a tekutin (riziko dehydratace, hypovolémie, renální insuficience, prohloubení deliria). U seniorů v institucích je nebezpečí, že v důsledku již premorbidně omezených poznávacích schopností nebo komunikace nebudou schopni v případě nových nebo zhoršených potíží tyto signalizovat a přivolat pomoc. Proto zástupci naší společnosti již na webináři SVL ČLS JEP pro praktické lékaře 2.4. 2020 (https://praktickylekar.online/02042020.php) a v konzultacích pro APSS upozorňovali na atypické projevy, edukaci pracovníků a na nutnost několikrát denně pečlivě sledovat nové a neobvyklé změny zdravotního stavu rezidentů.
Symptomy covid-19 u rezidentů zařízení pro dlouhodobou péči
Podrobná analýza klinických projevů covidu-19 byla provedena u 857 rezidentů v holandských ošetřovatelských zařízeních (16) s potvrzenou diagnózou covid-19. Z častých symptomů byla u 70 % nemocných přítomna horečka, u 65 % kašel a u třetiny (33 %) dušnost. Většina nemocných měla jeden (39 %) nebo dva (42 %) z těchto 3 vedoucích „diagnostických“ symptomů. Stejné symptomy však byly přítomny se srovnatelnou frekvencí i u pacientů s jinou respirační infekcí, u nichž byl covid-19 vyloučen (graf 1). Horečku nad 38 0C mělo 68 % nemocných, mírně zvýšenou teplotu 37,5 – 38,0 0C pak 14 %. U pacientů s dušností byla přítomna hyposaturace u 48 %. Častým projevem onemocnění bylo i delirium, které se vyskytlo u 28 % pacientů. Výskyt dalších méně častých symptomů zachycuje graf 2. V ČR nebyly klinické symptomy nemocných sledovány, nejsou známy ani celkové počty nakažených v rezidenčních zařízeních (osobní sdělení UZIS).
Graf 1. Frekvence tří nejčastějších symptomů u covid-19 a non covid respirační infekce u rezidentů ošetřovatelských zařízení v Holandsku (16) 
Graf 2. Další symptomy a jejich frekvence u covid-19 a non covid infekce u rezidentů ošetřovatelských zařízení v Holandsku (16) 
Asymptomatický průběh
Absence symptomů je typická pro presymptomatickou fázi onemocnění a odráží dobu od nakažení do doby replikace a uvolnění dostatečného množství virových partikulí způsobující klinické symptomy. Trvá 24‒48 hodin a během této doby již dochází k interpersonální transmisi. U části covid-19 pozitivních potvrzených případů (po vyloučení falešně pozitivních) nejsou po dobu potvrzené přítomnosti viru žádné z výše uvedených klinických symptomů, a jde tedy o klinicky bezpříznakový průběh (asymptomatičtí nosiči). U některých z nich však můžeme najít patologické laboratorní nálezy a také CT plic prokáže plicní postižení (opacitní ložiska nebo uzlovou konsolidaci parenchymu) (14).
Studie provedená v jednom zařízení typu LDN (skilled nursing facility, SNF) s rozšířením nákazy ve státě Washington (USA) potvrdila rychlé šíření covid-19 infekce mezi pacienty a vedla k plošnému otestování všech rezidentů. 30 % rezidentů bylo covid-19 pozitivních, ale z nich necelá polovina (43 %) měla v den testování klinické příznaky. Asymptomatických v den testování bylo tedy 57 %, ale u většiny z nich se symptomy do týdne objevily. Výsledky ukazují, že testování pouze symptomatických osob neodhalí až polovinu již nakažených asymptomatických nemocných (17). V Evropě jsou data dostupná například z Belgie. V domovech seniorů bylo provedeno v období 10.‒16. 4.2020 plošné testování rezidentů na přítomnost viru u 6 398 osob, z nich bylo potvrzených covid-19 pozitivních 1279 osob tj. 20 %. U covid-19 pozitivních však v době testování bylo 69 % asymptomatických. (18). Testování bylo provedeno i u zaměstnanců domovů, kdy 13 % bylo covid-19 pozitivních, ale 73 % z nich bylo bez příznaků.
Zkušenosti z pražského DS
Jeden z největších pražských domovů seniorů poskytuje pobytové služby pro 250 klientů. Stavba je rozčleněna do tří křídel a 8 oddělení. Klienti žijí v 1‒3lůžkových pokojích s vlastním sociálním zařízením.
Nákaza covid-19 se jako první vyskytla dne 18. 3. 2020 u 95letého klienta, který byl den před tím propuštěn z LDN. Objevily se febrilie nad 38 °C a zvracení. Personál stav přičítal dietní chybě. Ten den jsem byla přítomna v domově a získala jsem informace, že nákaza covid-19 se vyskytla u personálu LDN, odkud byl pacient den před tím propuštěn. Díky této skutečnosti se po domluvě s hygienikem uskutečnil převoz pacienta na infekční oddělení Nemocnice Na Bulovce, kde byla potvrzena pozitivita covid-19. Zde dne 22.3. 2020 tento muž zemřel, a stal se tak první obětí koronavirové pandemie v České republice.
Následně byly v DS nejdříve testováni klienti a zaměstnanci, kteří byli pouze v přímém styku s výše uvedeným pacientem. Do týdne jsme však odeslali k hospitalizaci 6 dalších klientů DS s příznaky – horečkou a kašlem. Vzhledem k tomu, že všichni nebyli v přímém kontaktu s prvním nemocným a u všech byla nákaza prokázána, dne 26.3. 2020 bylo z nařízení hygieničky hl. města Prahy provedeno plošné testování všech klientů a zaměstnanců domova. Celkem se covidem-19 nakazilo 20 klientů a 4 zaměstnanci – všichni z jednoho oddělení.
12 ze dvaceti klientů mělo symptomy onemocnění (horečka, kašel, hypoxie), pro které museli být hospitalizováni. 6 z nich (50 % z hospitalizovaných) v nemocnici zemřelo včetně prvního nakaženého „pacienta 0“. Všichni zemřelí byli vysoce polymorbidní ve věku 88 let a starší. Pět klientů (ročníky 1933‒1943) se navrátilo z hospitalizace zpět do domova již jako covid-19 negativní, z toho 4 prodělali bronchopneumonii. Jedna klientka ročník 1939 je doposud hospitalizována (k 16. 5. 2020). Údaje poskytnuté Hygienickou stanicí Hl. m. Prahy ke dni 8.6.2020 uvádějí, že v 11 zařízeních z celkového počtu 75 (14,6 %) poskytovatelů následné zdravotní nebo sociální péče byl hlášen pacient s potvrzeným covid-19. Celkem bylo hlášeno 188 covid-19 pozitivních klientů, z nichž 53 zemřelo, tedy mortalita u této vulnerabilní skupiny dosáhla 28 %. Zemřelí klienti zařízení následné a dlouhodobé péče tvořili 58 % - tj. téměř dvě třetiny ze všech úmrtí na covid-19 v Praze.
Celkově 8 ze dvaceti nakažených klientů (tj. 40 % všech nakažených v DS) prodělalo nákazu bezpříznakově (ročníky 1925‒1942). K dnešnímu dni 16. 5. 2020 je v domově pouze jedna klientka stále covid-19 PCR pozitivní (ročník 1931).
Zahraniční údaje i naše zkušenosti jsou velice významné pro další postup v prevenci infekce a jejího rozšíření v DS. Jednak dokumentují vysokou kontagiositu SARS-CoV-2 viru s rychlým šířením v institucích pro dlouhodobou péči mezi rezidenty i zaměstnanci. Překvapivým zjištěním je ale i vysoký podíl asymptomatických „nosičů“, tedy s bezpříznakovým průběhem onemocnění, a to i u této vysoce rizikové skupiny seniorů. Z toho pro prevenci vyplývá doporučení striktní izolace nejen covid-19 nemocných ale i asymptomatických osob, které přišly do kontaktu s covid-19 pozitivním pacientem. V případě výskytu infekce covid-19 v zařízení, pak nutnost plošného otestování všech rezidentů i zaměstnanců (19).
Laboratorní nálezy
Až u 90 % nemocných je přítomna lymfopenie, její závažnost je nepříznivým prognostickým faktorem. Změny v počtu leukocytů nemusí být významné, ale asi u 15‒20 % nemocných je přítomna leukocytóza a u 15 % naopak leukopenie. Hodnoty zánětlivých markerů CRP jsou téměř vždy zvýšené (stovkově), stejně jako ferritin, zatímco hodnoty prokalcitoninu zvýšeny nebývají. Zvýšené hodnoty D-dimérů a prodloužení protrombinového času jsou nepříznivými prognostickými faktory. U pacientů jsou zvýšeny hladiny laktát dehydrogenázy, aminotransferáz a kreatinkinázy. Zvýšení hladin troponinu signalizuje kardiální postižení. Zdá se, že přínosné by mohlo být stanovení vybraných cytokinů, jejichž hladiny jsou během covidu-19 zvýšené (IP-10, MCP-3, HGF, MIP-1α) a signalizují nepříznivou prognózu. Dosud však nejsou běžně sledovány.
Klinický průběh
Na základě závažnosti symptomů, laboratorních nálezů a radiologických charakteristik na CT plic rozlišujeme lehký, středně těžký a těžký/kritický průběh onemocnění. Pacienti s mírným průběhem mají lehké až středně těžké příznaky, CT plic bez nálezu nebo jen s lehkou pneumonií (v původní wu-chanské kohortě zahrnující 44 500 pacientů 81 % nemocných, kteří vyhledali lékařskou péči, mělo lehký průběh) (20). Pacienti se středně těžkým průběhem mají obvykle větší počet symptomů, horečku a kašel, Pa02 pod 94 %, tachypnoi, a radiologicky postižení více než 50 % plicního parenchymu (14 % nemocných). U pacientů s kritickým průběhem se rozvíjí akutní respirační distress syndrom (ARDS), septický šok a multiorgánové selhání. Smrtnost (case fatality rate) byla 2,3 % ve wuchanské kohortě, následně v evropských zemích smrtnost míně kolísá, v ČR k 12. 6. 2020 9887 covid-19 pozitivních/329 úmrtí tj. 3,3 %.
Diagnóza
Diagnostická je přítomnost viru, respektive přítomnost virové SARS-CoV-2 RNA metodou „reverse transcription polymerase chain reaction“ (RT-PCR) v respiračním sekretu. Tato metoda je v současnosti primárním laboratorním testem pro potvrzení klinické diagnózy. Ve světě se používají různé RT-PCR eseje, které detekují různé oblasti virového genomu: nucleocapsid (N), obal - envelope (E), spike (S) a RNA-dependentní RNA polymerázu (RdRp) a mají též různou senzitivitu. Výsledek může být kromě použitého testu ovlivněn i místem a kvalitou odběru (vzorky z bronchoalveolární laváže a nazofaryngu mají větší výtěžnost (80-100 %) než z orofaryngu – senzitivita 60 % nebo ze slin (85 %), trváním symptomů (21). Pozitivní výsledek svědčí pro diagnózu COVID-19, negativní výsledek však může být „falešně negativní“ a pokud trvá podezření, doporučuje se provést PCR testování opakovaně následující den, nejlépe ze sekretu z dolních cest dýchacích, pokud jej lze získat.
Výskyt a smrtnost covid-19 v zařízeních dlouhodobé péče v mezinárodním srovnání
Jak jsme již zmínili, osoby staré a velmi staré představují vysoce rizikovou skupinu pro těžší průběh a vysokou smrtnost v porovnání s populací dětského a středního věku. Zatímco z celkového počtu nakažených covidem-19 v ČR bylo jen 10,8 % starších 75 let, jejich podíl na celkové úmrtnosti činil 66.8 % (MZČR data ke 14.5. 2020). Velkou část zemřelých tvoří právě klienti a rezidenti z institucí dlouhodobé péče. Například ve Spojených státech se uvádí, že až 10 % ze všech nursing homes bylo nákazou v různém rozsahu postiženo, podobně jako nové údaje z Velké Británie (kde v počátcích epidemie nebyly počty nakažených ani zemřelých v domovech seniorů registrovány do celonárodní statistiky) (www.ltcCovid.org). Odhaduje se, že covidem-19 bylo postižena asi 2‒3 % všech rezidentů ústavních zařízení, přesto je jejich podíl na celkové úmrtnosti významný. Například smrtnost v LTC institucích v Kanadě podle expertních odhadů dosahuje v současnosti 26 až 29 %. To znamená o 10 až 15 % vyšší, než by odpovídalo celkové smrtnosti stejné věkové kategorie (nad 80 let). S ohledem na dostupná následně zveřejněná data k 10. 5.2020 tvoří zemřelí z institucí dokonce 82 % ze všech zemřelých v Kanadě! (22) Jde jen o týden starší údaje, než jsou zachyceny v tabulce 3 a procento zemřelých v institucích narostlo v Kanadě o 20 %. Z tabulky je zřejmé, že počty zemřelých v institucích jsou vyšší v zemích s celkově vyšším počtem covid-19 pozitivních případů, ale procento zemřelých v LTC institucích (a z těchto institucí) se velmi výrazně liší i mezi zeměmi se srovnatelnými počty zemřelých a pohybuje se od 11 % (Singapur) až po 50‒60 % v Kanadě, Francii a Irsku, a to přesto, že většina zemí přijala plošná opatření populační a opatření pro „speciální populace“ např. domovy seniorů a ošetřovatelské ústavy (23). Pro naši lepší informovanost prezentujeme údaje International long-term care policy network, které se týkají mortality v LTC spojené s infekcí covid-19 (tab. 3, graf 3). Jednalo se o úmrtí osob s covid-19 potvrzenou infekcí a o úmrtí s klinickým obrazem covid-19 (laboratorně nepotvrzených).
Tab. 3. Počty s covid-19 souvisejících nebo potvrzených úmrtní v jednotlivých zemích, celkové počty zemřelých v domovech a procento zemřelých rezidentů domovů z celkového počtu zemřelých. 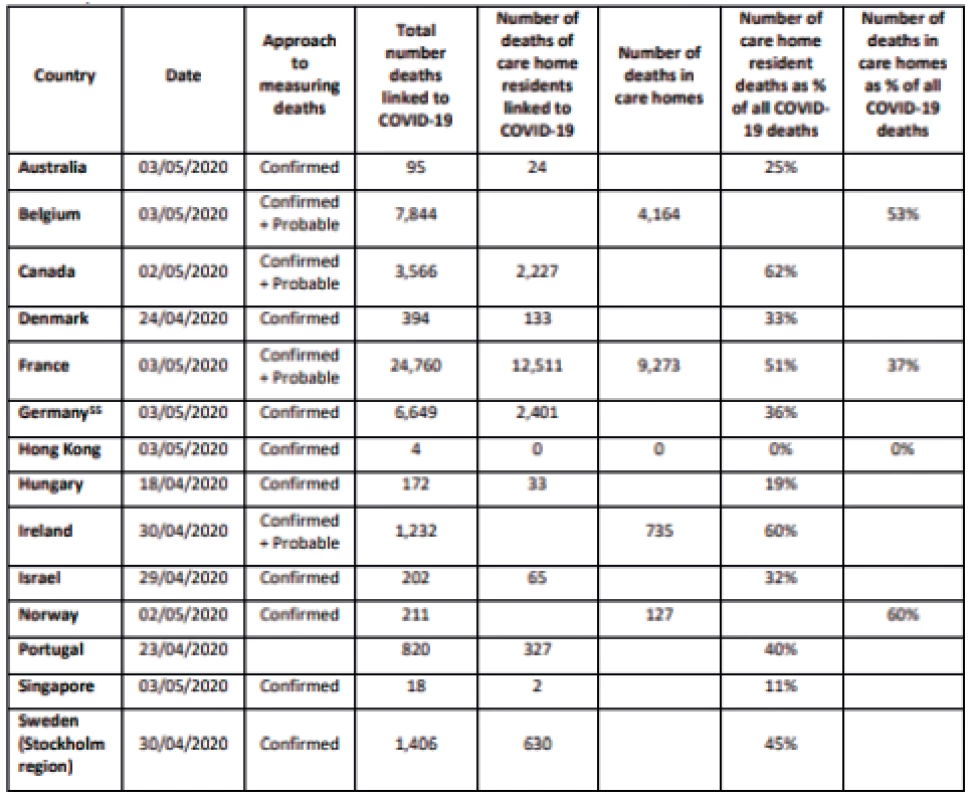
Graf 3. Celkové počty zemřelých (logaritmická stupnice) a procentuální zastoupení úmrtí v domovech z celkového počtu zemřelých v jednotlivých zemích 
Tyto údaje dobře dokumentují disproporční míru rizika starší populace. Současně však jsou signálem, že se zcela nepodařilo ochránit obyvatele zařízení v těchto zemích a je zcela nezbytné pro tato zařízení upravit existující doporučení.
Lze říci, že plošná opatření k ochraně rizikové skupiny seniorů v ČR (zvýšené povědomí o riziku, nevycházení [izolace], sociální distancování, organizované i dobrovolnické služby pro seniory, bezplatná linka pomoci, nákupní doba, poskytnutí OOP a dezinfekce zdarma atd.) přispěla k relativně nízké covid-19 nemocnosti u populace 75+ ve srovnání např. s Itálií. Bohužel podcenilo se riziko možného zavlečení infekce a jejího explozivního šíření v domovech seniorů a LDN. Tato zařízení nedostala v počátku pandemie prioritu v zásobení OOP a také doporučení, jak zvládnout situaci s covid-19 pozitivními pacienty v zařízení sociální péče, přicházela až „za pochodu“, kdy již vzplála ohniska infekce v několika zařízeních a situace byla více medializovaná. Podobné situace byly médii i v odborném tisku popisovány v řadě dalších zemí. Některé země začaly cíleně shromažďovat data o dopadu covidu-19 na instituce dlouhodobé zdravotně sociální péče a komunitní péči (home care), a umožnily tak mezinárodní porovnání situace. V mnoha zemích však informace o těchto nejrizikovějších pracovištích nejsou dostupné. To je bohužel i situace v ČR. Doufáme ještě, že příslib spolupráce UZIS s naší odbornou společností umožní alespoň některá data získat. Dalším metodickým přístupem je sledovat „nadúmrtnost“ (tzv. excess deaths“), která v časovém období epidemie proběhla, v porovnání s předchozími lety.
Zkušenost z DS
Jako klinik s letitou zkušeností a i jako bývalý vedoucí pracovník se zodpovědností v hygienických a epidemiologických opatřeních ve zdravotnických zařízeních (např.s MRSA, klostridiemi, asepsí na operačních sálech, na JIP atd.) jsem ještě před první diagnózou infekce covid-19 v DS dne 18.3. 2020 doporučovala vedení domova udělat včas některá opatření, aby se zabránilo vniknutí a rozšíření koronaviru v domově. V té době bylo v podstatě jediným doporučením omezení/zákaz návštěv klientů.
Hlavní nebezpečí jsem viděla v zavlečení nákazy personálem, který byl naprosto neseznámen s reálným nebezpečím a neměl ani minimální znalosti pravidel, jak zabránit přenosu infekčního onemocnění (např. nosit roušky i mimo styk s klienty, vyměňovat rukavice u každého klienta za nové, nescházet se lidmi z různých oddělení u jednoho stolu v jídelně). Navrhovala jsem zavést po vzoru operačních sálů tzv. libero, tj. pracovníka, který bude kontaktní složkou mezi odděleními, administrativou a ambulancí, vozit materiál, léky, jídlo atd., zavést čistou cestu (např výtah) na oddělení a jinou špinavou cestu (na odpad, prádlo, nádobí…atd.) z oddělení, zavést měření teploty všem pracovníkům (nejen v přímé péči, ale třeba v prádelně, kuchaři, pomocný personál atd).
Druhé nebezpečí jsem předpokládala v zavlečení nákazy cestou klientů, kteří vyjíždějí za vyšetřeními do zdravotnických zařízení nebo se vracejí z hospitalizací. V té době se totiž začaly objevovat první případy onemocnění personálu i pacientů v nemocnicích. Žádala jsem, abych jako praktický lékař byla obeznámena se všemi výjezdy a příjezdy klientů. Vedení DS mi sdělilo, že postupuje přesně podle nařízení zřizovatele a hygieniků, tedy bez větších organizačních opatření, navíc že nemají ochranné pomůcky pro všechen personál. Shodou okolností jsme o tom hovořili v den, kdy jsem diagnostikovala prvního covid-19 pozitivního klienta, který zavlekl nákazu do domova z LDN. Tato situace začala být pro řízení domova velmi stresující a vedení domova okamžitě přistoupilo k úpravě organizačních postupů dle mých návrhů, čím se zcela určitě zabránilo většímu rozšíření covid-19 po domově. Až následně zareagovala státní správa příkazem k zavedení identických opatření a rapidním zvýšením zásobení ochrannými pomůckami do domovů.
Díky následujícím opatřením se nákaza nerozšířila do celého domova a zůstala izolována na jednom oddělení:
1. Izolace covid-19 PCR pozitivních klientů ve vlastních pokojích, ochranné pomůcky při kontaktu mezi personálem a klientem – ochranný plášť, čepice, brýle nebo štít, respirátor FFP2 + rouška, rukavice – před opuštěním pokoje svléknout a vyhodit, boty očistit o rohožku napuštěnou dezinfekcí.
2. Ochrana přenosu mezi personálem a zdravými klienty a mezi zdravými klienty a pozitivními na oddělení s výskytem covid-19, kde by byl přenašečem personál – respirátor celodenně u personálu, výměna rukavic mezi činnostmi mezi jednotlivými klienty.
3. Ochrana přenosu mezi odděleními domova, kde se nákaza nevyskytuje – zákaz stýkání se personálu jednotlivých oddělení, administrativou, ambulancí – např. obědy rozváženy personálu i klientům na místo pracoviště, jídelna byla uzavřena.
4. Na odděleních, kde nebyl výskyt covid-19, udržována ochrana mezi personálem a klienty – roušky, rukavice. Klienti zůstávali na svých pokojích. Pokud bylo nutné, aby opustili pokoj a navštívili společné prostory, museli nasadit roušky.
5. Na oddělení s výskytem covidu-19 byla 3× denně měřena teplota a sledován stav všech klientů, při zjištění teploty nad 37,0 °C sestra změřila SpO2. Na oddělení bez výskytu covidu-19 byla nastavena pravidla stejná, jen 2× denně. Sestra stav na oddělení zaznamenala do mailu pro PL, vrchní sestru a vedení DS.
6. Všem zaměstnancům při příchodu a odchodu do/ze zaměstnání měřena teplota, důrazný příkaz hlásit nevolnosti, kašel, rýmu, teplotu svému nadřízenému.
7. Zdravotní stav klientů byl konzultován se mnou jako s PL, byla jsem k dispozici denně telefonicky od 6–22 h, přítomná v domově 2 dny v týdnu. Zajišťovala jsem zdravotní péči u klientů, rozhodovala jsem o nutnosti odjezdů do zdravotnických zařízení k vyšetření nebo k hospitalizaci, prováděla jsem některé výkony v místě (např. výměna permanentního katétru u mužů, ošetření ran, vyjímání stehů atd.). Důvodem byla eliminace zbytečných rizikových opuštění domova, kdy po návratu by musel být klient v 14denní karanténě. Zároveň bylo nutné zhodnotit akutní závažné zdravotní problémy netýkajících se covidu-19, ale ohrožujících život a zdraví klientů, kdyby nebyly provedeny vyšetření nebo léčba extramurálně.
8. Ambulantní specialisté (ortoped, urolog, diabetolog, endokrinolog, dermatolog, neurolog, psychiatr) do domova neměli přístup a ani sami neměli zájem docházet. Potřebné konzultace se prováděly on-line, bez problémů zasílali potřebné e-recepty.
S odstupem a s povědomím, jak probíhalo toto období vrcholu epidemie covid-19 i v jiných pobytových zařízeních, vidím roli a angažovanost praktického lékaře konkrétního domova pro seniory jako stěžejní. Střední zdravotnický personál není v tak velké zátěžové situaci někdy schopen stanovit, o jaký zdravotní problém se jedná. Setkala jsem se i se situací v jiném pražském DS, kdy z důvodu „hermetického“ uzavření domova ze strachu z nákazy a nepřítomnosti PL v obvyklých ordinačních dnech, nebyla včas u jedné klientky diagnostikována těžká akutní renální insuficience. Podobných příkladů je však více.
Opatření a doporučení pro management covid-19 epidemie v zařízeních následné a dlouhodobé péče.
Tabulka 4 shrnuje nejdůležitější dokumenty a doporučení MPSV, MZČR a APSS a dalších subjektů zahrnujících organizační aspekty epidemie covid-19 pro poskytovatele ústavních sociálních služeb a dlouhodobé zdravotní péče. Uplatnění těchto opatření nepochybně přispělo k omezení počtu nakažených i zemřelých pacientů a klientů a lze očekávat, že i v případě další vlny epidemie by omezilo vznik nových ohnisek nákazy v LTC zařízeních. ČR tak reagovala rychle na zahraniční doporučení např. WHO ze 21. 3. 2020 (Infection Prevention and Control guidance for Long-Term Care Facilities in the context of COVID-19. https://www.who.int/emergencies/diseases/novel-coronavirus-2019) a další k vydání národních dokumentů stran LTC zařízení s respektováním specifických podmínek ČR systému dlouhodobé péče. V současné době uvolňování plošných opatření se řeší otázky, jak s minimalizací rizika rozvolnit opatření v zařízeních a které indikátory umožní sledovat jejich bezpečnost. Pracovní skupina MPSV, v níž je i zástupce naší společnosti, již připravila plán na postupné rozvolňování (viz tab.4). Doufáme tedy, že až dosud příznivý vývoj bude i nadále pokračovat.
Tab. 4. Nejdůležitější dokumenty a informace pro opatření při epidemii covid-19 v zařízeních pro dlouhodobou péči (zdravotní i sociální služby) 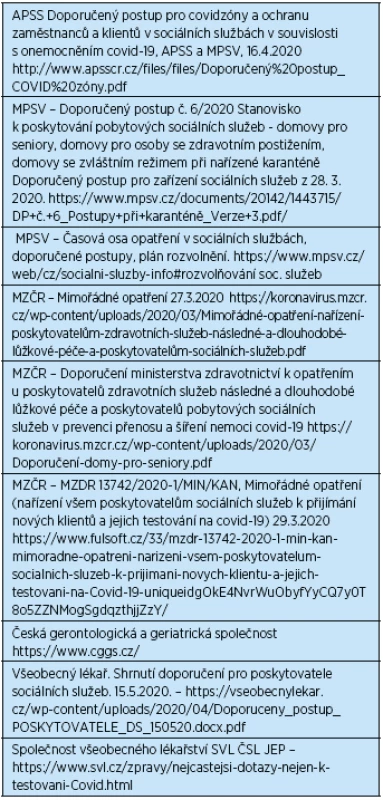
prof. MUDr. Topinková Eva, CSc.1
MUDr. Renata Petrová2
1Geriatrická klinika 1. LF UK a VFN v Praze
2Soukromá geriatrická ambulance, Praha 4
Zdroje
1. Phelan AL, Katz R, Gostin LO. The Novel Coronavirus Originating in Wuhan, China: Challenges for Global Health Governance. JAMA 2020 Jan 30. doi: 10.1001/ jama.2020.1097.
2. https://coronavirus.jhu.edu/map.html
3. Vyjádření České gerontologické a geriatrické společnosti ČLS JEP k situaci COVID-19 v pobytových zařízeních (domovech pro seniory, domovy se zvláštním režimem, domovy pro osoby se zdravotním postižením) ze dne 27. 3. 2020 a jeho aktualizace. www.cggs.cz
4. Prevence a kontrola infekce covid-19 v pobytových zařízeních pro seniory Doporučený postup k 30.3.2020, http://szu.cz/tema/prevence/prevence-a-kontrola-infekce-Covid-19-v-pobytovych-zarizenich
5. Lusková D, Solichová L. Doporučený postup pro COVIDzóny a ochranu zaměstnanců a klientů v sociálních službách v souvislosti s onemocněním COVID-19 APSS ČR, MPSV. 16. 4. 2020 http://www.apsscr.cz/files/files/Doporu%C4%8Den%C3%BD%20postup_COVID%20z%C3%B3ny.pdf
6. Landi F, Barillaro C, Bellieni A, et al. The new challenge of geriatrics: saving frail older people from the SARS-COV-2 pandemic infection. J Nutr Health Aging 2020 Apr 3 : 1–5. doi: 10.1007/s12603-020-1356-x.
7. D’Adamo H, Yoshikawa T, Ouslander JG. Coronavirus Disease 2019 in Geriatrics and Long-term Care: The ABCDs of COVID-19. J Am Geriatr Soc 2020 Mar 25. doi: 10.1111/jgs.16445.
8. Zhang L, Ma L, Sun F, Tang Z, Chan P. A Multicenter Study of Multimorbidity in Older Adult Inpatients in China. J Nutr Health Aging 2020;24(3):269-276
9. Onder G, Rezza G, Brusaferro S. Case fatality rate and characteristics of patients dying in relation to COVID-19 in Italy. JAMA 2020, Mar 23. doi: 10.1001/jama.2020.4683.
10. Veronese N, Siri G, Cella A, et al. on behalf of MPI_AGE Investigators. Older women are frailer, but less often die than men: a prospective study of older hospitalized people. Maturitas 2019;128 : 81-6
11. Polidori MC, Maggi S, Mattace-Raso F, Pilotto A. The unavoidable costs of frailty: a geriatric perspective in the time of COVID-19. Geriatric Care 2020; 6 : 8989 doi:10.4081/gc.2020.8989
12. Skloot GS. The effects of aging on lung structure and function. Clin Geriatr Med 2017;33 : 447-57.
13. Oh SJ, Lee JK, Shin OS. Aging and the immune system: the impact of immunosenescence on viral infection, immunity and vaccine immunogenicity. Immune Netw 2019;19:e37
14. McIntosh K. Coronavirus disease 2019 (COVID-19): Epidemiology, virology, clinical features, diagnosis, and prevention, upraveno 8.5.2020. https://www.uptodate.com/contents/coronavirus-disease-2019-Covid-19-epidemiology-virology-clinical-features-diagnosis-and-prevention
15. Tay HS, Harwood R.Atypical presentation of COVID-19 in a frail older person H Age Ageing 2020; 1–2 doi: 10.1093/ageing/afaa068
16. van Loon A, Rutten J, van Buul K, Joling K, Smalbrugge M, Hertogh C. COVID-19 bij verpleeghuisbewoners. Mei 2020. Universitair Netwerk Ouderenzorg, Amsterdam UMC, locatie VUmc (UNO-VUmc). file:///H:/%C4%8Dasopis%20GG/%C4%8Dlanky%20GG-2-2020/Factsheet-1-COVID-19-in-verpleeghuizen-dd-03-05-2020.pdf
17. Kimball A, Hatfield KM, Arons M, et al. Asymptomatic and Presymptomatic SARS-CoV-2 Infections in Residents of a Long-Term Care Skilled Nursing Facility — King County, Washington, March 2020. MMWR Morb Mortal Wkly Rep. ePub: 27 March 2020. DOI: http://dx.doi.org/10.15585/mmwr.mm6913e1external icon.
18. Covid-19 – bulletin epidemiologique hebdomadaire du 16 avril 2020. https://Covid-19.sciensano.be/sites/default/files/Covid19/COVID-19_Weekly%20report_20200416%20-%20FR.pdf
19. Comas-Herrera A. The problem of asymptomatic positive infections among care home staff and residents: emerging evidence and implications. https://ltcCovid.org/2020/04/18/the-problem-of-asymptomatic-positive-infections-among-care-home-staff-and-residents-emerging-evidence-and-implications/
20. Wu Z, McGoogan JM. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China: Summary of a Report of 72 314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2020; Feb 24. doi: 10.1001/jama.2020.2648.
21. Infectious Diseases Society of America Guidelines on the Diagnosis of COVID-19, May 5, 2020. https://www.idsociety.org/practice-guideline/Covid-19-guideline-diagnostics
22. Hsu AT, Lane NE, Sinha SK, Dunning J, Dhuper M, Kahiel Z, Sveistrup H. Report: Understanding the impact of COVID-19 on residents of Canada’s long-term care homes — ongoing challenges and policy responses. Article in LTCCovid.org, International Long-Term Care Policy Network, CPEC-LSE, 10 May 2020.
23. Comas-Herrera A, Zalakaín J, Litwin C, Hsu AT, Lane N and Fernández J-L. Mortality associated with COVID19 outbreaks in care homes: early international evidence. Article in LTCCovid.org, International Long-Term Care Policy Network, CPEC-LSE, 3 May 2020.
24. Comas-Herrera A, Ashcroft E and Lorenz-Dant K. (2020) International examples of measures to prevent and manage COVID-19 outbreaks in residential care and nursing home settings. Report in LTCCovid.org, International Long-Term Care Policy Network, CPEC-LSE, 11 May 2020.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2020 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Kontinuální monitorace glykemie u starších pacientů léčených inzulinem
- Doporučení Alzheimer Europe k péči o osoby s demencí v době pandemie covid-19
- Evropská geriatrická medicína v době covidu-19
- Spolupráce mladých geriatrů s Mladými praktiky: Ohlédnutí za společným workshopem a příprava dalšího ročníku
- Vážené kolegyně, vážení kolegové,
- Infekce covid-19 u seniorů – pohled imunologa
- Role výživy a intenzivní metabolické péče v podmínkách infekce covid-19 (SARS-CoV-2)
- Covid-19 a křehký pacient v následné a dlouhodobé ústavní péči
- Vliv vybraných faktorů na hodnocení důstojnosti seniorů
- Kde jsou stále lvi aneb prevence komplikací aterosklerózy statiny u asymptomatických starších osob
- Rizika terapie dabigatranem u seniorů s renální insuficiencí – klinické zkušenosti
- Senioři a elevace lipoprotein-asociované fosfolipázy A2
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Covid-19 a křehký pacient v následné a dlouhodobé ústavní péči
- Infekce covid-19 u seniorů – pohled imunologa
- Rizika terapie dabigatranem u seniorů s renální insuficiencí – klinické zkušenosti
- Vliv vybraných faktorů na hodnocení důstojnosti seniorů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



