-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kardiopulmonální resuscitace novorozenců – pokyny a doporučení 2015
Cardiopulmonary resuscitation of newborn babies – guidelines and recommendations 2015
New recommendations (guidelines) for cardiopulmonary resuscitation of October 2015 in the part concerning newborns [1] after many years of providing new attitudes and opinions, which can be summarized as fears of excessive resuscitation activity, and specifically the unnecessary use of oxygen during resuscitation of newborns in the delivery room.[1]. These recommendations precedes critical views on the importance of classical evaluation of the newborn by Virginia Apgar [2].
Key words:
newborns, cardiopulmonary resuscitation, recommendation 2015
Autoři: I. Novák
Působiště autorů: Pediatrická klinika 1. LF UK a IPVZ, Thomayerova nemocnice, Praha přednostka doc. MUDr. H. Houšťková, CSc.
Vyšlo v časopise: Čes-slov Pediat 2016; 71 (5-6): 298-301.
Kategorie: Doporučené postupy
Souhrn
Nová doporučení (guidelines) pro kardiopulmonální resuscitaci z října 2015 v části týkající se novorozenců [1] po mnoha letech poskytují nové postoje a názory, které lze shrnout jako obavy z nadměrné resuscitační aktivity, a konkrétně zbytečného užívání kyslíku při resuscitaci novorozenců na porodním sále. Těmto doporučením předchází kritické pohledy na význam klasického hodnocení stavu novorozence podle Virginie Apgarové [2].
KLÍČOVÁ SLOVA:
novorozenci, kardiopulmonální resuscitace, doporučení 2015ÚVOD
Po mnoho let jsem se zabýval jak prakticky, tak teoreticky resuscitací novorozenců na porodním sále [3, 4]. Zde nelze nevzpomenout charismatickou prim. MUDr. Naďu Vinšovou, s níž jsem v létě v r. 1970 katetrizoval pupečníkovou žílu (vysterilizovanou cévkou pro krmení) a jeden z prvních pokusů o vytvoření CPAP u novorozence, kdy jsme, ovlivněni pražským vystoupením G. A. Gregoryho [5], v létě 1972 vytvořili s Jožkou Hozou Gregoryho CPAP box ze sterilního PVC sáčku s nápisem Kuře Xaverov.
Pro většinu z nás byla Virginie Apgarová modlou a její skórování novorozenců posvátným axiomem [6]. Avšak v září 2015 vyšel v oficiálním časopise amerických gynekologů a porodníků článek [2] s kritickým postojem a revizí dosud bez výhrad přijímaného systému V. Apgarové (obr. 1). Po desítky let se mělo za to, že skórováním od první minuty po narození lze hodnotit stav základních životních funkcí, hlavně pro včasné zahájení kardiopulmonální resuscitace (dále KPR). Vládlo přesvědčení, že jde o suverénní zdroj informací pro předpověď mortality a narušeného neurologického vývoje.
Obr. 1. První stránka přednášky V. Apgarové o „APGAR SCORE“, 1952. 
Očekávali jsme, zda a případně jak se tyto názory a postoje promítnou do nových doporučení (dále GN 2015). Informace o životních funkcích (a zvláště co se týče jejich prognostické validity) jsou hodnoceny z pohledu medicíny opírající se o fakta. Autoři [2] konstatují:
- Hodnoty Apgar skóre nelze užít k predikci individuální novorozenecké mortality nebo neurologického postižení.
- Hodnoty Apgar skóre poskytují orientační pohled na celkový stav novorozence, případně odpověď na KPR.
- Jednotlivé hodnocené parametry nelze považovat za zcela rovnocenné (akrocyanóza má jistě menší význam pro hodnocení stavu novorozence než srdeční frekvence a dýchání).
- Řídíme-li se mechanicky při úvahách o zahájení KPR v prvních minutách jen součtem bodů, hrozí, že někdy nebude KPR včas zahájena (KPR musí začít dříve, než je stanoveno skóre na konci 1. min), ale častěji bude zahajována zbytečně agresivně (cyanóza – viz dále o SpO2 v prvních min po porodu).
- To, čemu jsme po léta věřili, totiž že skóre na konci 5. min <3 znamená vždy následné neurologické postižení (dětskou mozkovou obrnu), nebylo doloženo.
- Jak interpretovat skóre u novorozenců s nízkou porodní hmotností?
- Jak interpretovat skóre u novorozenců v průběhu KPR nebo jiné poporodní intervence – objevuje se termín expanded Apgar score reporting. Jde o to, aby hodnocení počtu bodů bylo provázeno přesným popisem v dané minu-tě prováděné intervence (např. 5. min – 6 bodů, kyslík maskou při FiO2 = 0,60 (kanylace venae umbilicalis).
NOVÁ DOPORUČENÍ PRO KPR NOVOROZENCŮ – ŘÍJEN 2015 [1]
Jsou opět odlišeny kategorie „newly born“ – novorozenec bezprostředně po porodu na porodním sále a „newborn“ – dítě mimo porodní sál do 28. dne po porodu.
GN 2015 přinášejí základní myšlenku: pomoci novorozenci přizpůsobit se novým životním podmínkám po opuštění matčiny dělohy co možná nejšetrnějším způsobem, s respektem k fyziologickým dějům. Jejich narušení může dítěti škodit (zbytečné podávání kyslíku).
Podle různých zdrojů se na planetě rodí v posledních létech asi 135 milio-nů dětí ročně. Z nich 10 % potřebuje pomoci při adaptaci na nové prostředí, hovoří se o transitoingu. Novorozenců s hmotností >2,49 kg, jejichž stav po porodu vyžaduje KPR v rozsahu, jenž odpovídá advaced life support (masáž srdce, umělé dýchání, adrenalin), je jen 0,1–1,0 %. Avšak musí být využity všechny prostředky k tomu, aby resuscitační tým byl připraven [7].
Rozhodnutí o úrovni péče – pomoc při transitoingu versus KPR je třeba přij-mout co nejrychleji. Místo klasického hodnocení podle Apgarové je v GN 2015 doporučen postup, uvedený v tabulce 1.
Tab. 1. Doporučený postup úrovně péče o novorozence podle GN 2015. 
Je zřejmé, že kromě srdeční frekvence lze ostatní parametry zjistit během desítek vteřin jen očima a „holýma rukama“. Srovnáme-li návrh nových postupů s klasickým skórováním podle Apgarové, je zřejmé, že klíčovým parametrem je srdeční frekvence. Proto srdeční frekvence má být monitorována přístrojem. Ostatně i V. Apgarová považovala srdeční frekvenci za nejdůležitější ze sledovaných parametrů. Upozorňuje, že tepe-li pupečník, je frekvence srdeční >100/min [8].
Barva kůže, cyanóza, akrocyanóza jsou opomíjeny. Opakovaně je zdůrazněno, že zralý, zdravý novorozenec má ještě na konci 3. min preduktální SpO2 80 % (tab. 2). Ale bílá, studená kůže je známkou šoku (jak nás učívali tzv. asphyxia pallida…).
Tab. 2. Saturace preduktální krve kyslíkem po narození v % (SpO<sub>2</sub>). 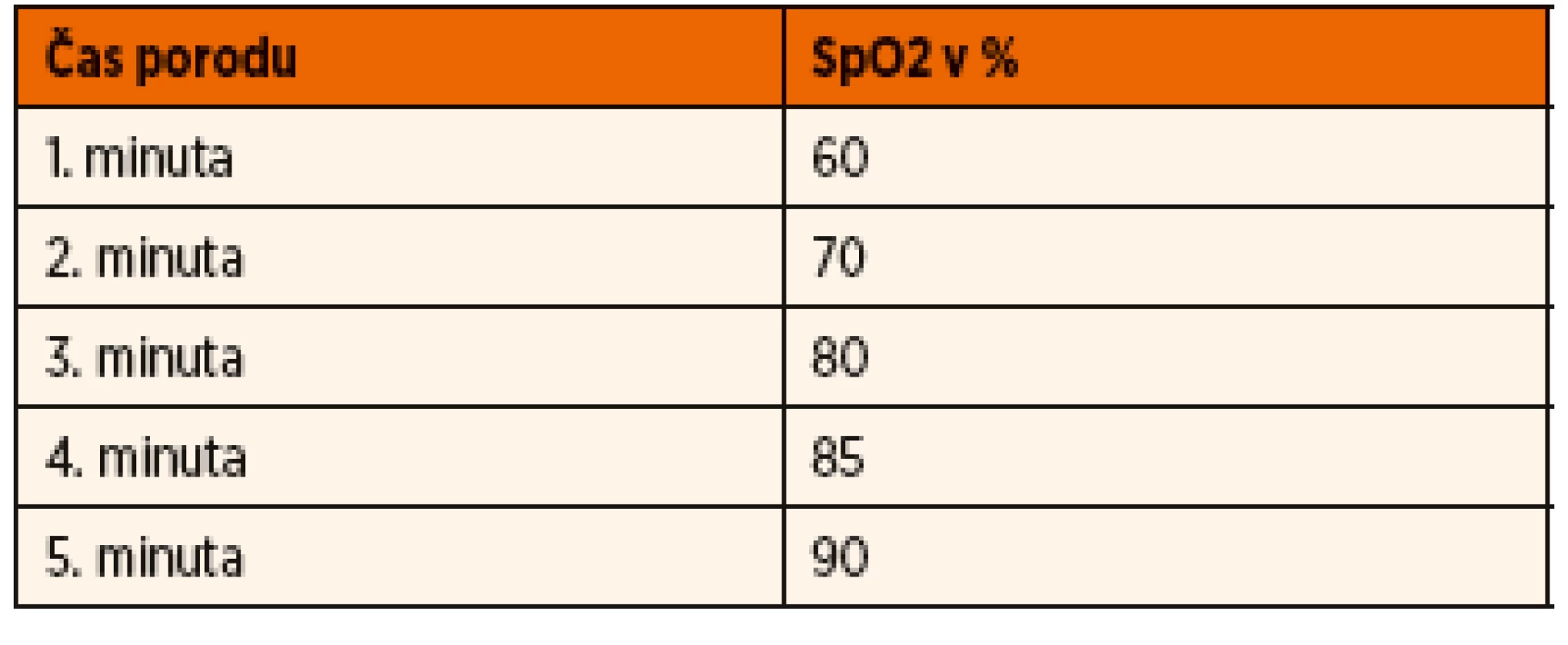
Také reakce na cévku není postup, jímž bychom měli pátrat po reaktivitě dítěte. V GN 2015 je totiž opakovaně upozorňováno na nevhodnost, ba škodlivost odsávání dýchacích cest, a to i při mírné aspiraci mekonia. Jsou obavy z nežádoucí vagové reakce na podráždění.
Kritický stav dítěte přes usilovné dýchání a srdeční frekvenci >100/min může být způsoben vrozenou vadou (brániční hernie, transpozice velkých tepen, atrézie choan).
Skupina 1 nevyžaduje žádnou pomoc. Pupečník je přerušen až po dotepání a dítě je předáno matce.
Děti ve skupině 2 potřebují transitoing, neagresivní pomoc. Spočívá v osušení, jemné taktilní stimulaci, několika inflačních deších a úzkostlivé péči o udržení tělesné teploty. GN 2015 na mnoha místech zdůrazňují doslova vitální význam udržení optimální tělesné teploty, tj. 36,5–37,5 °C a uvádějí, jakými prostředky teplotu dítěte udržet. Má se za to, že neřízený pokles tělesné teploty souvisí se zvýšenou morbiditou a mortalitou. Uvádí se, že transitoing může u 8 dětí z 10 s opoždě-ným nástupem dýchání, které by zřejmě byly resuscitovány, vyvolat během 60 s nástup spontánní plicní ventilace.
DOPORUČENÉ RESUSCITAČNÍ POSTUPY
KPR se dostává dětem ze skupiny 3. Uvolnění dýchacích cest a udržení jejich průchodnosti se děje hlavně správnou, tzv. neutrální polohou hlavy. Co se týče tracheální intubace, je považována za speciální výkon vyžadující zkušenost a trénink. Za přijatelný ekvivalent je považováno dokonalé dýchání maskou a vakem.
Ventilace má začít 5 dechy během 2–3 s. Inflační tlaky jsou 20–30 cm H2O (~ 2–2,9 kPa). Následuje dýchání přerušovaným přetlakem s frekvencí 30/min, aby poměr umělých dechů a stlačování sterna byl 1 : 3. Zralí novorozenci jsou ventilováni vzduchem a je-li do směsi vdechovaných plynů přidána frakce O2, pak je za nezbytný považován pulzní oxymetr a při tracheální intubaci kapnograf. Je doporučováno užití pozitivního přetlaku na konci výdechu do 5 cm H2O.
Jak bylo uvedeno, je poměr mezi umělými dechy při stlačování sterna, jež má vpadávat při zevní srdeční masáži asi 4 cm hluboko, 1 : 3. Obě aktivity se střídají a mimo akcidentální porody mimo ústav je požadováno, aby v minimálním složení týmu byli 2 neonatologové, z nichž nejméně jeden má plnou kompetenci pro resuscitaci novorozenců.
S tím souvisí i stanovisko The American Academy of Pediatrics k porodům doma. Považují za nezbytné vysvětlit rodičce všechna rizika porodu mimo ústav. Ze strany neonatologů je požadována přítomnost týmu neonatologů (2, z toho 1 s plnou kompetencí dítě resuscitovat).
Léků při KPR newly born je málo. Lékem volby je adrenalin. Aplikuje se, nejlépe krátkou kanylou, do pupečníkové žíly. První aplikace nastává asi po 3 min předchozí zevní srdeční masáže a umělé ventilace (maska-vak), kdy i při zvyšujícím se FiO2 nestoupá srdeční frekvence. Dávka je 0,01 mg/kg hmotnosti pro dosi. Obvykle se pro resuscitaci novorozenců ředí 1 mg = 1 ml do 10 ml 0,9% NaCl, takže 0,1 ml = 0,01 mg. Dávku 0,01 mg/kg lze po 3–5 min KPR opakovat a zvýšit ji až trojnásobně na 0,03 mg/kg.
Bikarbonát – správně Natrium hydrogencarbonicum – pokračuje v „ústupu ze slávy“. Dříve byl šmahem podáván při každé metabolické acidóze. Dnes je postoj k němu rezervovaný v celé intenzivní péči. Během KPR lze uvážit podání bikarbonátu přísně i.v. v dávce 1–2 ml/kg 4,2% roztoku (1 ml 4,2% NaHCO3 = 1 mmol) při naměřeném pH 7,1. nebo při KPR >7 min, kdy není detekovatelná srdeční akce a lze předpokládat výraznou metabolickou acidózu. Při mimožilní aplikaci může bikarbonát způsobit nekrózu tkání. Bikarbonát je metabolizován na H2O a CO2. Při nedostatečné plicní ventilaci je CO2 retinován v organismu a acidóza, hlavně intracelulární, se zhoršuje.
Jako volumoterapie jsou užívány bolusy 20 ml izoosmolárních roztoků do pupečníkové žíly, a to především po obtížné resuscitaci se šokovým stavem (asphyxia pallida).
POSTRESUSCITAČNÍ PÉČE
Kromě neodmyslitelné následné resuscitační péče je v některých centrech prováděna řízená hypotermie (pozor – neplést s nežádoucím neřízeným ochlazováním novorozence během KPR!). Různými metodami je docíleno podchlazení na 32,0–34,0 °C, v němž je novorozenec udržován 24–48 hodin. Pak nastává pomalé zahřívání o 0,2–0,3 °C/hod. Cílem je tlumení metabolických nároků (především CNS) po předchozí závažné hypoxii.
Jak dlouho resuscitovat novorozence
GN 2015 uvádějí doporučení ukončit KPR po 10. minutě, když po celou měřenou dobu nebyla monitorem detekovatelná srdeční akce při KPR v plném rozsahu – umělá plicní ventilace, zevní srdeční masáž, opakované dávky adrenalinu.
Přítomnost rodičů při KPR
Je doporučeno vyhovět žádosti rodičů být přítomni KPR jejich dítěte. Je popisováno, že se lépe smíří s případnou smrtí dítěte. Měl by je provázet jeden z členů týmu a citlivě reagovat na jejich otázky, i když může být situace velice emoční a napjatá. Rodiče při sledování vysoce profesionální činnosti resuscitačního týmu odcházejí často s pocitem, že pro jejich dítě již nebylo možno učinit více.
Doc. MUDr. Ivan Novák, CSc.
251 68 Kostelec u Křížků 160
e-mail: ivan_novak@volny.cz
Zdroje
1. Wyckoff MH, et al. American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care, Part 13: Neonatal Resuscitation. Circulation 2015; 132 (Suppl 2): 543–560.
2. The Apgar score. Committee Opinion No. 644. American College of Obstetricians and Gynecologists. Obstet Gynecol 2015; 126: e52–e55.
3. Novák I, Záhoř M. Co má vědět obvodní pediatr o neodkladné resuscitaci u dětí. Čes-slov Pediat 1984; 39 (3): 150–152.
4. Novák I. Elektrokardiografie, Resuscitační výkony, Onemocnění CNS a periferního nervstva, Šok. In: Vocel J, Mydlil V. Praktická neonatologie. Praha: Avicenum, 1982.
5. Gregory GA, Kitterman JA, Phibbs RH, et al. Treatment of the idiopathic respiratory-distress syndrome with continuous positive airway pressure. N Engl J Med 1971 Jun 17; 284 (24): 1333–1340.
6. Apgar V. A Proposal for New Method of Evaluation of the Neborn Infant. The lecture presented before 27th Congress of Anesthetist, Virginia Beach, VA, September 22–25, 1952.
7. Aziz K, et al. Ante - and intra-partum factors that predict increased need for neonatal resuscitation. Resuscitation 2008; 79 (6): 444–452.
8. Apgar V. Infant resuscitation. Postgraduate Medicine 1956 May; 447–450.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2016 Číslo 5-6- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Změny vybraných systémových cytokinů při závažném plicním postižení u dětí
-
Neinvazivní hemodynamický monitoring u kriticky nemocných dětí – USCOM
Prospektivní observační studie - Od naražení palce nohy k diagnostice cystické fibrózy
- Vrodená malformácia vena Galeni u novorodenca
- Spondylodiscitida v dětském věku: Kazuistika a přehled literatury
- Porucha kostného metabolizmu pri mentálnej anorexii
- Nová doporučení pro kardiopulmonální resuscitaci u dětí z roku 2015
- Kardiopulmonální resuscitace novorozenců – pokyny a doporučení 2015
- Abstrakta
- Abstrakta
- Profesor MUDr. Miloš Velemínský, CSc., dr. h. c., osmdesátníkem
- Za primářem MUDr. Miroslavem Malým
- Vzpomínka na MUDr. Olgu Böhmovou
- The Psychological Context of Labour Pain
- Sociální a preventivní pediatrie v současném pojetí
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vrodená malformácia vena Galeni u novorodenca
- Kardiopulmonální resuscitace novorozenců – pokyny a doporučení 2015
- Spondylodiscitida v dětském věku: Kazuistika a přehled literatury
- Nová doporučení pro kardiopulmonální resuscitaci u dětí z roku 2015
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



