-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Podmínky pro program „Nekuřácké domovy“: předběžné výsledky
The conditions for the „Smoke-free homes“ program: preliminary results
Nowadays, many countries worldwide have accepted laws to ban smoking in enclosed public places and workplaces, to protect no-smokes from the risk of passive smoking. These restrictions cannot protect children, the most vulnerable population, from their exposure at homes and private motor vehicles. The health risk for children is not only inhalation of the secondhand smoke, but also contacts with persisting thirdhand smoke and risks of domestic accidents (fires, burns, poisoning). Close relatives are also models to be imitated. The widespread movements invited smokers voluntary create smoke free homes and smoke-free cars were impulses to seek conditions for such approach in our society.
Methods:
The managers of two primary schools and one kindergarten were interested for the project Smoke-Free homes realization. Two informative brochures, leaflets for parents and stories for children, sticks for the determination of smoke-free rules were prepared as well as the oral presentation for parents. The anonymous questionnaire about children knowledge, attitudes and exposure to relatives´ smoking were filled in face-to-face discussion with trained medical students. Another questionnaire for parent included some similar questions.Results:
Together 128 children aged 5–8 years (34 from kindergarten and 94 from the 2nd class of primary schools), and their parents were invited for the participation. Half of all children had smokers in their close relatives. Although the majority of children declared that smoking is not allowed in their homes, 25% of children are directly exposed to their relatives smoking. More than 95% of children do not like smoking, mainly due to the bad smell and irritation. They have appropriate knowledge about health risks of active and passive smoking. While almost 83% of children declare, they will not smoke in future, 17% are thinking about it; more of them live in smoking families.
The responsive rate from parents was 60%; they were good educated (high schools/university). Almost 30% of them were smokers and 20% had smoking partners. Majority (82%) of parents claimed the rules for smoke-free environment at homes, including also smoking visitors. Despite of the good education, 20% did not admit the contribution of smoking to cancers (other than of lung), and 30% of parents do not understand the role of the bad model of smokers for their children. Nevertheless, they refused the discussion about these topics.Conclusion:
The Czech society is not fully prepared to accept comprehensive approach to protect children against their exposure to passive smoking. It is necessary to state this topic as a politic priority.Key words:
passive smoking, children, smoke-free homes
Autoři: J. Fialová; J. Stávková; D. Hrubá
Působiště autorů: Ústav ochrany a podpory zdraví LF MU, Brno přednostka prof. MUDr. Z. Derflerová Brázdová, DrSc.
Vyšlo v časopise: Čes-slov Pediat 2016; 71 (4): 187-195.
Kategorie: Původní práce
Souhrn
V současnosti mnoho zemí na celém světě přijalo zákony omezující kouření na veřejných místech a pracovištích k ochraně nekuřáků před riziky pasivního kouření. Tato opatření neochrání děti jako nejvnímavější populaci před jejich expozicí v domovech a osobních dopravních prostředcích. Zdravotní riziko nepředstavuje jen dýchání kontaminovaného vzduchu (tzv. secondhand smoke), ale i kontakt s perzistentním zbytkovým kouřem (thirdhand smoke) a riziko domácích nehod (požárů, popálení, otrav). Blízcí příbuzní jsou rovněž modelem pro napodobování. Široké hnutí vyzývá kuřáky, aby dobrovolně vytvářeli nekuřácké prostředí doma a v autech, a veřejnost, aby hledala podmínky pro obdobný přístup v naší společnosti.
Metodika:
Vedení dvou základních škol a jedné mateřské školy se zajímalo o realizaci programu Nekuřácké domovy. Byly vytvořeny dva druhy informativních brožur a letáků, ústní prezentace pro rodiče, pohádky pro děti a nálepky pro označení nekuřáckých prostor. Dotazník zjišťující znalosti, postoje a expozici dětí kouření jejich příbuzných byl vyplňován v rozhovoru se zaškolenými mediky. Dotazník pro rodiče obsahoval některé podobné otázky a rodiče jej vyplňovali sami; oba dotazníky byly anonymní.Výsledky:
Do intervence bylo zahrnuto 128 dětí ve věku 5–8 let (34 z mateřské školy, 94 žáků 2. tříd základních škol) a jejich rodiče. Polovina všech dětí měla mezi blízkými příbuznými kuřáky. Ačkoliv většina dětí tvrdila, že doma se nekouří, 25 % dětí uvedlo, že bývají v přítomnosti rodinných kuřáků. Víc než 95 % dětí se kouření nelíbí, zejména kvůli zápachu a dráždění. Děti měly vzhledem k věku přijatelné znalosti o zdravotních rizicích aktivního i pasivního kouření. Zatímco téměř 83 % dětí uvádí, že nebudou v budoucnosti kouřit, 17 % dětí o případném kuřáckém chování přemýšlí; většinou jsou z kuřáckých rodin.
Vyplněný dotazník zaslalo 60 % rodičů; měli středoškolské nebo vysokoškolské vzdělání. Téměř 30 % respondentů kouřilo, 20 % mělo kouřící partnery. Většina (82 %) rodičů tvrdila, že doma se nekouří, pravidla se vztahovala i na návštěvy. Navzdory dobré úrovni vzdělání 20 % nepřipouštělo, že kouření má vztah k rakovině (s výjimkou nádorů plic) a 30 % rodičů nevnímalo kuřáky jako špatný vzor pro děti. O besedu s odborníky zájem neprojevili.Závěry:
Česká společnost není zatím plně připravena akceptovat široce pojatý přístup k ochraně dětí před expozicí pasivnímu kouření; je žádoucí stanovit tento problém za politickou prioritu.Klíčová slova:
pasivní kouření, děti, nekuřácké domovyÚvod
Expozice nekuřáků tzv. pasivnímu, tj. nedobrovolnému kouření je příčinou řady onemocnění: od symptomů dráždění spojivek a horních cest dýchacích, přes závažnější onemocnění dýchacího ústrojí, včetně astmatu, chronické plicní obstrukční nemoci, nemocí srdce a cév, až po onemocnění nádorová, především rakoviny plic. Vzduch kontaminovaný tabákovým kouřem byl zařazen mezi prokázané humánní karcinogeny skupiny A bez bezpečné prahové koncentrace [1]. Důkazy o škodlivosti expozice tzv. environmentálnímu tabákovému kouři (ETS) jsou natolik přesvědčivé, že v mnoha zemích světa byly přijaty zákony na ochranu nekuřáků, zakazující kouřit na veřejných místech, v dopravních prostředcích a na pracovištích. Nicméně s kouřením se stále setkáváme na otevřených prostranstvích. Závažné je, že pasivnímu kouření jsou exponováni obyvatelé bytů žijící s kuřáky a spolujezdci kuřáků v osobních vozech. Zákaz kouření ve vozidlech za přítomnosti dětí přijalo dosud jen málo zemí (nejnověji Irsko, Skotsko a Itálie), zatímco legislativně zajistit nekuřácké prostředí v bytech je prakticky nemožné. Tak se paradoxně nedaří vytvořit bezpečné prostředí pro děti, které jsou ke škodlivým účinkům ETS vnímavější než dospělí. Byty a osobní automobily jsou hlavními zdroji expozice dětí nedobrovolnému kouření.
Prevalence dětí žijících v rodinách kuřáků se v jednotlivých zemích liší: odhaduje se, že na světě v průměru polovina všech dětí žije denně v zakouřeném prostředí; prevalence kolísá od 80 a více % (v Řecku, v zemích bývalého socialistického bloku ve střední Evropě a na Balkáně) po méně než 20 % (v Číně, Mexiku, státech Jižní Ameriky a některých enklávách Afriky). V České republice má jednoho nebo oba kouřící rodiče asi 40 % dětí [2]. Ovšem v předškolním a mladším školním věku se děti často setkávají s prarodiči, mezi kterými je dalších asi 20 % kuřáků [3].
Děti, které žijí s rodiči-kuřáky, mají vysoké riziko expozice tzv. pasivnímu kouření, které je příčinou řady jejich onemocnění, zejména infekcí horních a dolních cest dýchacích, zánětů středouší, astmatických záchvatů, souvisí s narušenými funkcemi plic, ale i zhoubnými nádory mozku, s lymfomy a některými typy leukémií; u kojenců se ještě signifikantně zvyšuje riziko syndromu náhlého úmrtí [1]. Dokonce byly popsány vztahy mezi kouřením rodičů doma a zvýšeným rizikem vzniku sclerosis multiplex u dětí ve věku 0–16 let (RR 2,12; 95% CI 1,43–3,15); riziko rostlo s věkem. U dětí starších 10 let, které byly exponovány po delší část jejich života, bylo RR 2,49 (95% CI 1,53–4,08) a převyšovalo popisované riziko pro dospělé aktivní kuřáky (RR 1,6–1,81) [4].
Vlivem zvýšené nemocnosti vyžadují děti z kuřáckých rodin větší a nákladnější zdravotní péči a mohou mít horší školní prospěch, který determinuje jejich pozdější sociální a zdravotní handicapy [5]. V kontextu s opakovaně zjišťovanými fakty u nás i v zahraničí je kuřácké chování dospělých spojeno s jejich nižším vzděláním, horšími sociálními podmínkami, vyššími výdaji za kuřivo a s nekompletními či restrukturalizovanými rodinami, stejně jako s tolerantnějším postojem kuřáků ke kouření dětí. Život dětí v kuřáckých rodinách tak představuje komplex negativních životních podmínek, které se mohou manifestovat zdravotními, psychickými i sociálními poškozeními v dalším životě [6].
Kromě toho děti z kuřáckých rodin také dříve a častěji začínají kouřit, vybírají si kouřící kamarády. Standardy chování se zakládají už v předškolním věku v rodině, ve které dítě vyrůstá, a formují z větší části jeho postoje, volbu přátel v prepubertálním období i chování v tomto věku, který je kritický pro přijímání všech forem rizikového chování. Významný vliv kouřících rodičů a sourozenců na osvojení si kuřáckého chování dětmi popsalo mnoho studií; v meta-analytickém zpracování [7] bylo dokumentováno, že příklad obou kouřících rodičů má silnější vliv, než když kouří pouze jeden z nich, a také, že kouřící matka ovlivňuje v tomto smyslu děti (zejména dcery) víc než kouřící otec. Jednoznačné a silné asociace mezi expozicí dětí pasivnímu kouření a časnými kuřáckými pokusy přetrvávaly i poté, co se vzaly v úvahu i rozdíly v socioekonomickém postavení [8, 9, 10]. Méně prací se věnovalo zkoumání vlivu kouřících prarodičů, nicméně i tyto přes-generační vlivy byly prokázány [9, 10]. Studie v USA a ve Finsku tyto poznatky potvrdily a po detailnější statistické analýze se zdá, že vliv prarodičů může být zprostředkován i rodiči [11, 12]. Proto je nekuřácké prostředí významným sociálním faktorem, který nejenže chrání děti před poškozením zdraví, ale prezentuje rovněž sociální normy, které redukují kuřácké chování v budoucnosti [13, 14].
Okolnosti, které ovlivňují kuřáctví dětí, bývají rozděleny do 3 skupin: (a) individuální, související se znalostmi a postoji, (b) sociální, zahrnující kouření rodičů a nejbližších příbuzných, sociální postavení rodiny, (c) společenské klima (legislativa, reklama, dostupnost, tolerance nežádoucího chování) [15]. V České republice začínají děti kouřit v mladším věku než v ostatních zemích, a to již na prvním stupni základních škol [16]. Prvními zdroji kuřiva jsou buď nehlídané domácí zdroje, nebo dárci cigaret bývají dokonce kuřáci v rodině (zejména rodiče, prarodiče). Teprve v začátcích pubertálního věku se významněji uplatňuje vliv spolužáků a kamarádů [17].
Na výchově dětí ke zdravému způsobu života, která bude mít úspěšné a žádoucí výsledky, musí participovat škola, rodina i společenské prostředí. V České republice existuje řada školních programů zaměřených nejen na prevenci kouření a užívání dalších legálních i ilegálních drog, ale také na širší pojetí výchovy ke zdraví, speciálně upravených pro různé věkové kategorie (předškolních, mladších a starších školních dětí i středoškoláků). Participace rodičů významně souvisí s jejich znalostmi a postoji, které jsou rozdílné mezi kuřáky a nekuřáky [18].
Jak bylo zmíněno, legislativní ochrana práv dětí na „čistý vzduch“ má velká omezení: v některých zemích je zakázáno kouření v osobních autech, které je zdůvodňováno horší schopností manipulace při řízení vozidla, analogicky se zákazem používat mobilní telefon – tato opatření se týkají řidičů. Jinde jsou zákazy kouření ve vozech, pokud v nich cestují děti: je to určitá ochrana před akutní expozicí tzv. „secondhand smoke“ (SHS), ale ne před expozicí „thirdhand smoke“ (THS), který ve vozidle může přetrvávat dny, týdny, měsíce [19]. V USA existuje tzv. Family Courts System, v němž vybraní soudci řeší individuální případy dětí s chronickými respiračními nemocemi a mohou prosadit požadavek na úplný zákaz kouření v jejich přítomnosti [6]. V některých lokalitách majitelé více nájemních domů separují rodiny s kuřáky a nekuřáky do oddělených domů.
Američtí autoři potvrdili všudypřítomnost chemických látek z perzistujícího THS dokonce v tak nečekaném prostředí, jakým jsou neonatologické jednotky intenzivní péče určené pro novorozence s velmi nízkou porodní hmotností (<1500 g). Po odchodu navštěvujících kouřících rodičů odebírali stěry z jejich prstů, inkubátorů, postýlek, nábytku na JIP; v moči novorozenců stanovili hladiny metabolitů nikotinu a nitrosaminů (kotinin a NNAL); u všech sledovaných případů byly měřitelné hodnoty. Autoři upozorňují, že zdrojem THS pro ohrožené pacienty byly ruce neumyté po poslední cigaretě, což se může týkat i kouřících zdravotníků [20].
V Anglii byly vyvinuty různé varianty programů „Smoke-free homes“ a „Smoke-free cars“, založené na dobrovolném rozhodnutí kuřáků, že budou brát ohledy na děti a jejich zdraví. Program se úspěšně šíří do vyspělých zemí. V předkládané studii přinášíme předběžné výsledky české varianty programu Nekuřácké domovy [21, 22].
METODIKA
Původní záměr pro roční projekt měl oslovit děti a jejich rodiče, vysvětlit riziko, které vyplývá z expozice dětí tzv. pasivnímu kouření, po několika měsících kontaktovat participanty znovu a zjistit, zda došlo k očekávaným změnám, tj. vytvoření nekuřáckého prostředí v domovech dětí.
Pro intervenci byly připraveny edukační materiály: letáky a brožury obsahující stručné a srozumitelné vysvětlení obsahu pojmů „secondhand smoke“ a „thirdhand smoke“ [19], pohádkové omalovánky, samolepky a magnetické přísavky umožňující označit obytný prostor jako nekuřácký. Součástí původního záměru byla i mediální prezentace projektu formou videospotu v regionálních médiích, ta však z finančních důvodů nemohla být realizována. Osvětová kampaň tedy proběhla formou informativních článků uveřejněných v regionálním tisku a vytvořením webové stránky (http://www.med.muni.cz/nekurackedomovy/), která slouží veřejnosti jako srozumitelný informační zdroj o riziku expozice v zakouřeném prostředí a o možných opatřeních na podporu zdraví i o realizovaném projektu.
Přípravě projektu předcházelo ověření, zda děti z posledních tříd MŠ a prvních tříd ZŠ budou schopné zvládnout správnou metodiku měření karbonylhemoglobinu (COHb) ve vydechovaném vzduchu: zadržet dech na 15 s a překonat odpor přístroje při usilovném vydechování. Všechny oslovené děti to zvládly výborně, a proto bylo toto objektivní verifikování efektu do projektu zařazeno, nicméně jeho reálné provedení se nemohlo kvůli časovému omezení uskutečnit.
Byly vypracovány dotazníky pro rodiče a pro děti; u dětí byly údaje získávány osobním rozhovorem se zaškolenými studenty 5. ročníku všeobecného směru LF MU. Rodiče vyplňovali dotazník sami. V dotaznících se zjišťovalo v souladu s doporučenou metodikou Myersové et al. [23] nejen kouření matek, i když je významnější, ale i otců, prarodičů a širšího příbuzenstva dospělých, se kterými jsou děti v častém kontaktu. V dotaznících pro děti i rodiče byly zařazeny otázky pro hodnocení přímé expozice dětí pasivnímu kouření, tj. „secondhand“ i „thirdhand smoke“.
Otázky byly formulovány tak, že nabízely dichotomické odpovědi (ano – ne, případně „nevím“), doplněné volným vyjádřením důvodů (např. jak aktivní a pasivní kouření škodí zdraví, proč by chtěl/nechtěl v budoucnu kouřit apod.). U dětí i rodičů byly zjišťovány nejen jejich znalosti o škodlivosti pasivního kouření z pohledu expozice toxickým látkám, ale i z hlediska psychologického, kdy kuřák slouží dítěti jako vzor. Děti rovněž odpovídaly na dotaz, zda budou kouřit v budoucnosti a proč. Volné odpovědi kódoval pro počítačový program stejný pracovník. Oba dotazníky byly anonymní. Distribuce dotazníků rodičům i jejich následný sběr po vyplnění byly uskutečněny prostřednictvím dětí.
Z administrativních příčin při prodloužení doby schvalování projektů nebylo možno původní záměr realizovat v plné šíři, a proto se prezentované výsledky vztahují jen k první před-intervenční etapě. V projektu byly zahrnuty i besedy s rodiči oslovených dětí, rodiče však nabídky k účasti nevyužili; proto jim byly edukač-ní materiály poslány po odeslání vyplněných vstup-ních dotazníků. Naopak celá problematika velmi zajímala učitele, kteří se plánovaných besed aktivně účastnili.
Informace získané od dětí i rodičů byly zpracovány v programu EPI INFO 7. Vzhledem k malému souboru byla zpracována deskriptivní data, u úvah dětí o jejich budoucím kouření byly zahrnuty možné faktory, které jejich současné rozhodování ovlivňují. Kvůli malému počtu respondentů bylo upuštěno od výpočtů statistické významnosti rozdílů.
VÝSLEDKY
Ve studii bylo osloveno celkem 128 dětí, z toho bylo 34 žáků poslední třídy mateřské školy a 94 žáků druhých tříd dvou základních škol. Celá polovina dětí (64 = 50 %) potvrdila, že mají kouřící příbuzné. V kuřáckých rodinách byl nejčastějším kuřákem otec (u 73 % dětí), o něco méně dětí mělo kouřící matku (64 %), další děti (téměř 22 %) zmiňovaly přítomnost kouřícího bratra a jiných osob (strýc, teta) ve společné domácnosti. Polovina dětí má také kouřící prarodiče (tab. 1).
Tab. 1. Kuřácké prostředí v rodinách dětí (n/%). 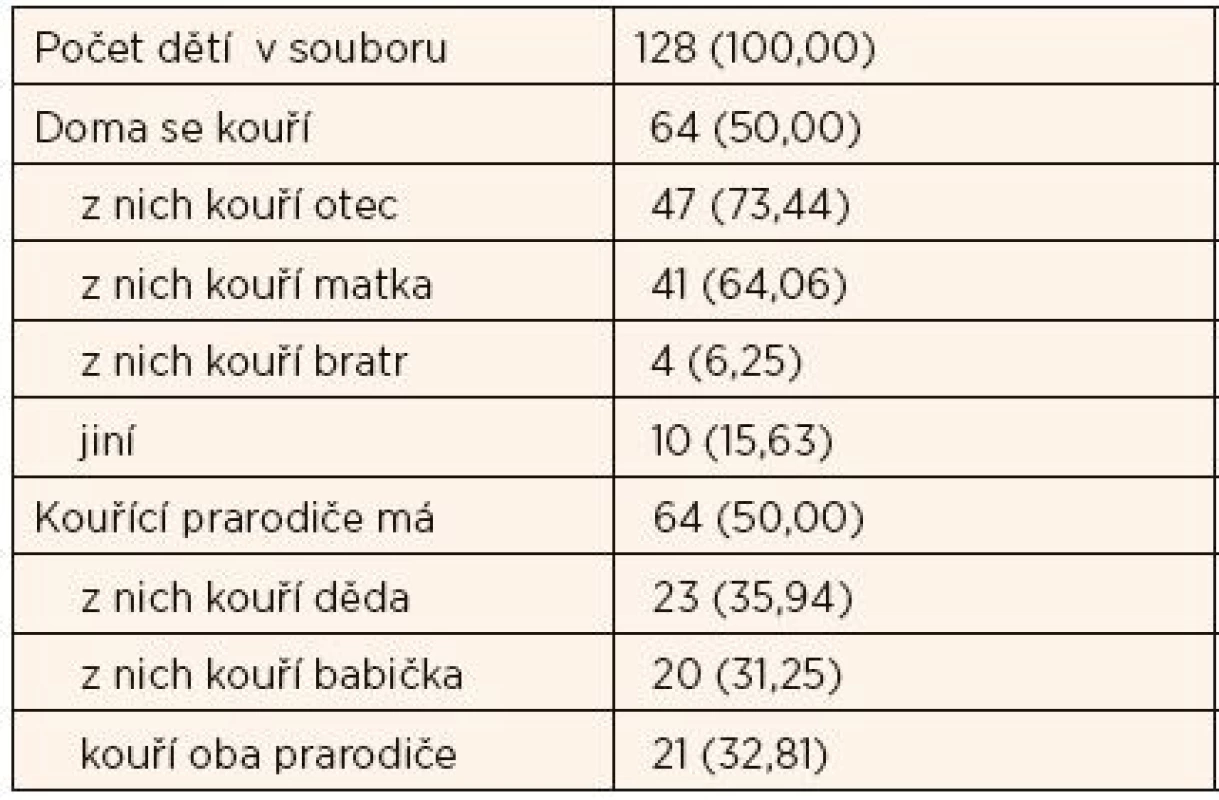
V necelé třetině domácností kuřáci kouří jen na balkoně nebo venku, v cca pětině bytů se kouří na vyhrazených místech (nejčastěji u okna, na WC, v kuchyni, v koupelně, na chodbě), v téměř desetině bytů se může kouřit všude, ještě častěji kouří dospělí v autě. Čtvrtina dětí se často, případně občas vyskytuje v přítomnosti kouřící osoby (doma, v autě, na procházce) (tab. 2).
Tab. 2. Expozice dětí zakouřenému prostředí. 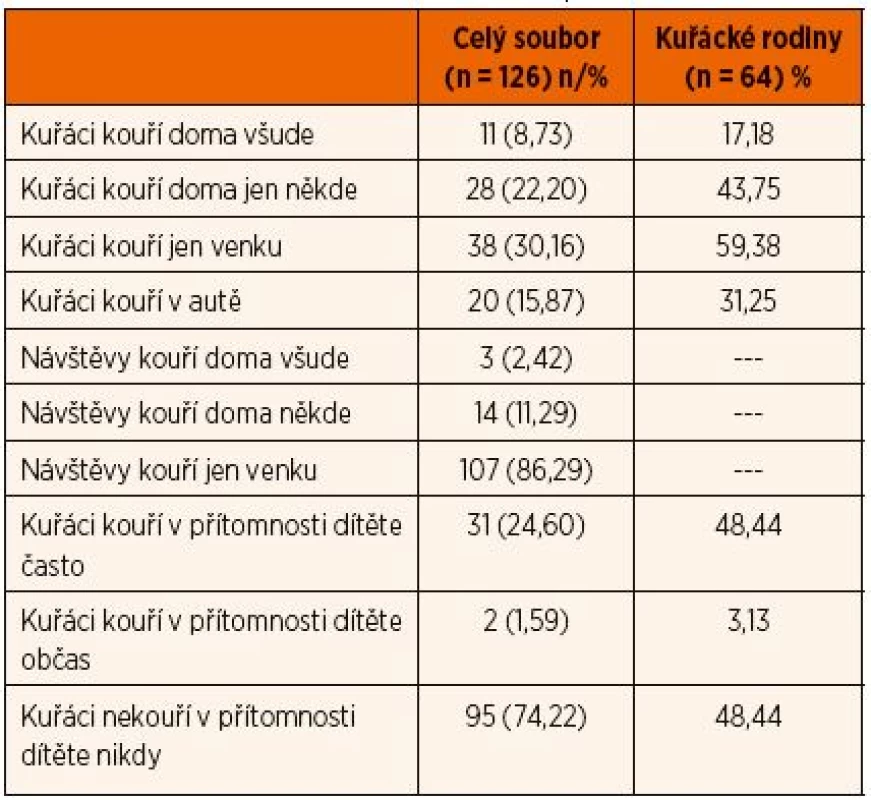
Zajímavé byly názory dětí na důvody, proč kuřáci kouří. Nejčastější výrazy uváděné polovinou dětí byly zahrnuty pod znak „potěšení“ („chutná jim to“, „mají radost“), ale řada dětí (12,5 %) vyjádřila, že jde o závislost („zkusili to a nemohou přestat“) nebo nečekaná vysvětlení, zahrnutá pod znak „jiné“ („aby jim bylo teplo“, „neposlouchají rodiče“, „jsou to čuňata“, „nudí se“, „vidí to v televizi“); ojedinělé odpovědi uváděly stres či hloupost kuřáků; čtvrtina dětí (27 %) neuměla na otázku odpovědět. Většině dětí (přes 95 %) se kouření nelíbí, zejména kvůli zápachu, nepříjemnému dráždění či riziku onemocnění a téměř stejnému počtu dětí (83,6 %) vadí zakouřené prostředí ze stejných důvodů; zajímavý byl i postřeh o znečisťování přírody a nebezpečí požárů (tab. 3).
Tab. 3. Názory dětí na kouření. 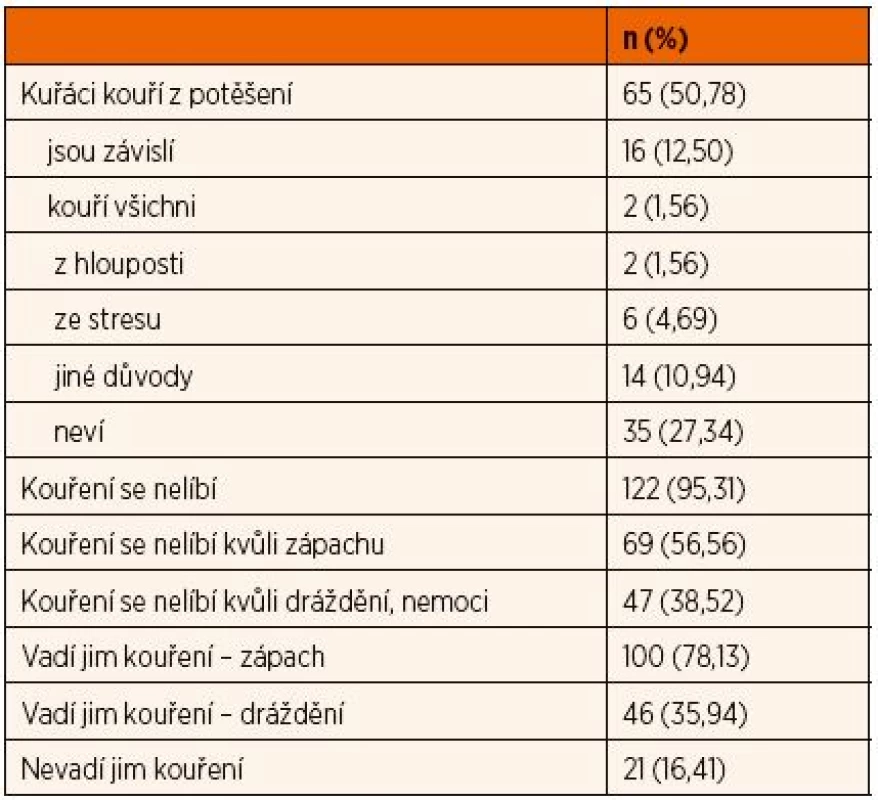
Naprostá většina dětí věděla, že aktivní i pasivní kouření poškozuje zdraví (tab. 4); obvykle byly uváděny nemoci obecně, nemoci plic, i rakovina a infarkt srdce, obsah škodlivých či jedovatých látek, astmatický záchvat; také strach o úmrtí novorozeného sourozence a obavy, že nevyroste.
Tab. 4. Názory na škodlivost aktivního a pasivního kouření. 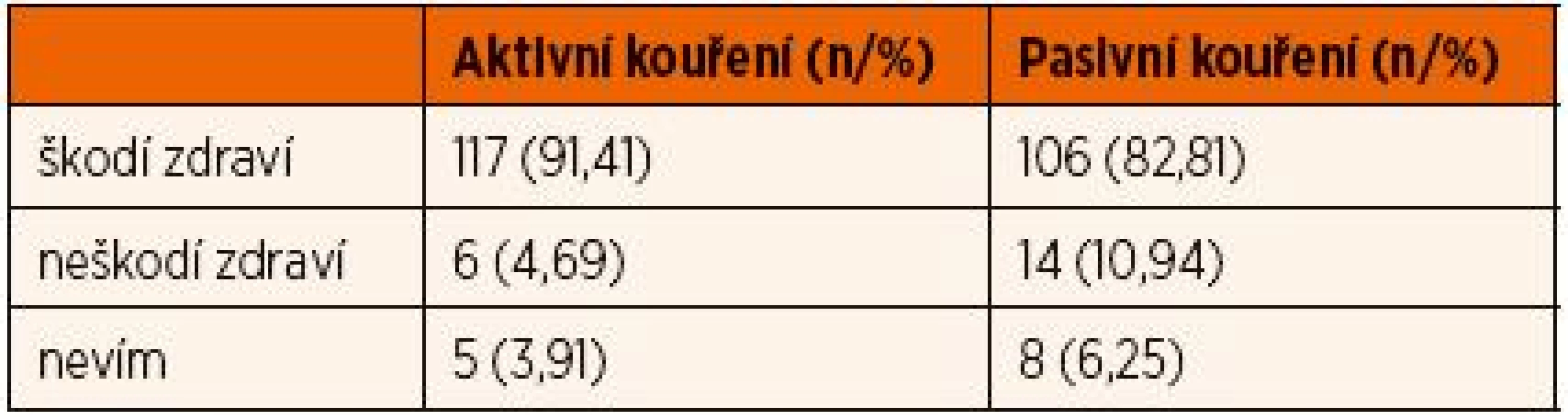
Závěrečná otázka zkoumala, jak si děti v současné době představují své budoucí kuřácké chování a svá rozhodnutí měly zdůvodnit. Opět většina (téměř 83 %) kouřit nechce. Obvykle se uváděly obavy o zdraví, případně vznik závislosti, ale i odpuzující zápach. Některé děti zdůvodňovaly svůj postoj poučením od rodičů, že se nemá kouřit; jiné měly v rodině nemoc či úmrtí kouřícího prarodiče. Překážkou kouření byl i zákaz kouření tam, kde jsou „značky, protože by to vadilo ostatním“. Argumentem proti kouření byla i touha uspět ve sportu nebo vzor v nekouřícím strýci. Nicméně v souboru je riziková skupina téměř pětiny dětí, které chtějí kouřit (11 %), a těch, které nejsou rozhodnuté (6,3 %). Důvody těchto dětí byly kuriózní: „chce hrát hokej“ (!), „mamka to dovolí“, „bude kouřit jen jednou za rok a tak se nestane závislým“.
Téměř čtvrtina těchto „rizikových“ dětí pochází z rodin, kde se doma kouří (23,8 %). Kuřáctví jednotlivých členů domácnosti či prarodičů, ani znalosti o škodlivosti kouření či subjektivní nepříjemné pocity z expozice kouři neovlivňovaly počty rozhodnutých nekuřáků (tab. 5).
Tab. 5. Úvahy o budoucím kouření. 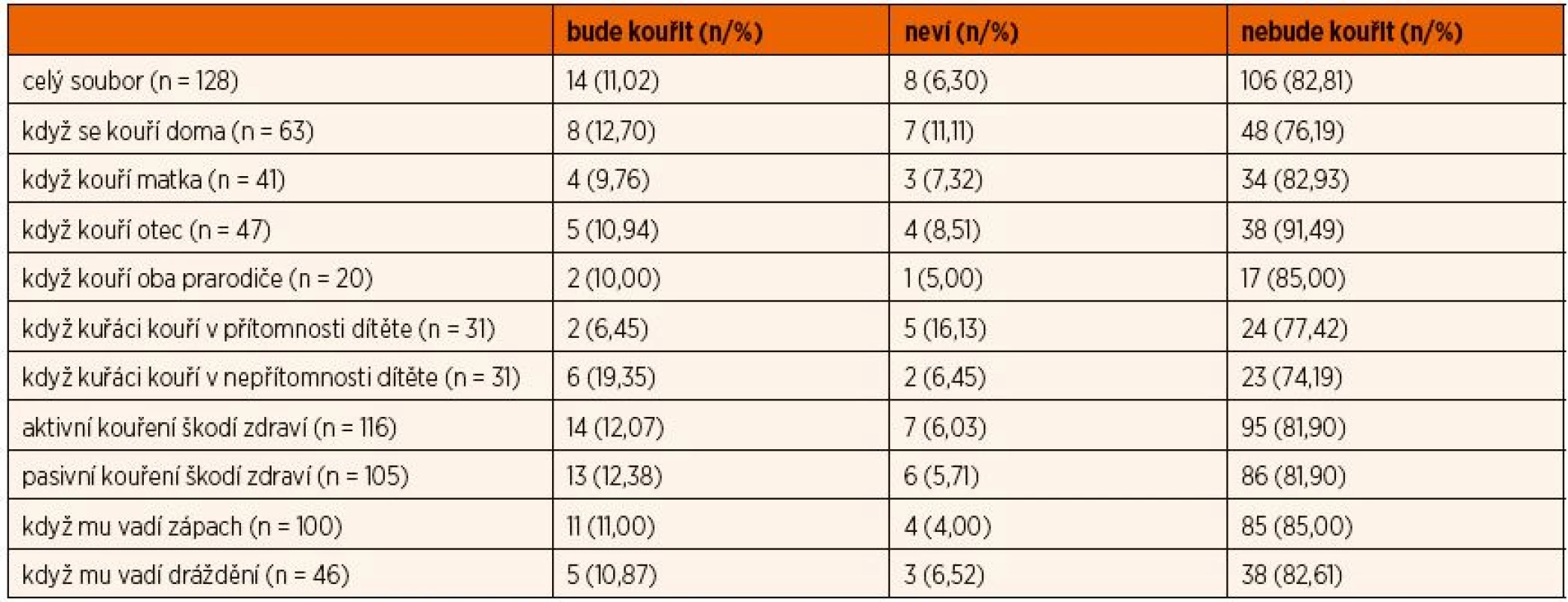
Vstupní dotazníky vyplnilo 77 ze 128 (60,16 %) oslovených rodičů, kteří současně v odpovědním lístku odmítli účast na besedě o dané problematice. Respondenty byly nejčastěji matky (80,52 %), méně často otcové (9,09 %); někdy odpovídaly babičky, nebo údaj nebyl vyplněn (10,39 %). Většina respondentů (64,94 %) měla středoškolské vzdělání, necelá třetina (29,86 %) byli vysokoškoláci, někteří (5,2 %) údaj o vzdělání nevyplnili. Podle výpovědí respondentů jich 23 (29,86 %) kouří, pětina má kouřícího partnera a dalších 23,58 % odpovědí potvrdilo, že děti mají kouřící prarodiče či jiné blízké příbuzné. Dvě třetiny kouřících rodičů kouří doma, údajně obvykle na balkoně. Většina respondentů (92,21 %) neumožňuje kouření návštěvám doma, 6,5 % dovolí kouřit na balkoně či v jiném venkovním prostoru. Také většina rodičů z celého souboru (81,82 %) udává, že doma je jen nekuřácké prostředí, u některých (15,58 %) se doma kouří občas a jen rodiče dvou dětí kouří i v jejich přítomnosti a neomezují kouření návštěvníků. Tyto děti rovněž mají doma přístup ke kuřivu. Z 23 kouřících respondentů se celkem 21 pokusilo o zanechání kouření, z nich 5 (21,74 %)dlouhodobě abstinuje.
Na dotaz, zda respondentům vadí, když někdo kouří v blízkosti jejich dítěte, odpověděla většina (87 %) kladně, což potvrdily i jejich výpovědi o tom, že děti dávají najevo, že jim kouření (nejčastěji zápach a dráždění) vadí. Naopak téměř 13 % respondentů je k této zdraví ohrožující expozici malých dětí tolerantní a nepozorovali, že by děti na expozici reagovaly negativně. Téměř všichni (96,1 %) podporují zákaz kouření v autech, kde je přítomné dítě.
Ve více než polovině rodin (62,34 %) se vyskytují onemocnění dospělých souvisejících s kouřením (nejčastěji hypertenze a nemoci respirační), dva respondenti rodinnou anamnézu neznají a téměř 10 % na tuto otázku neodpovědělo. O něco menší je prevalence nemocí, které mohou být vyvolány nebo potencovány kouřením u dětí (46,75 %) a ve čtvrtině rodin jsou uváděny nemoci dětí významněji související s kouřením. Nejčastěji se vyskytovaly alergie (16,88 %), časté nemoci respirační (7,79 %) a astma (9,1 %), také hyperaktivita a poruchy pozornosti (u 6,49 %). I v tomto případě téměř 10 % respondentů neodpovědělo.
S poukazem na relativně vysoký stupeň vzdělání (všichni absolvovali střední školu, téměř třetina jsou vysokoškoláci) je překvapivý vysoký podíl respondentů, kteří nemají patřičné znalosti o rizikovosti kouření. Neví, že kouření má vztah k mnoha různým typům zhoubných nádorů, ne pouze k rakovině plic (téměř pětina respondentů), že vyvolává respirační nemoci a poškozuje těhotenství a plod (9 %, resp. 5 %). Šestina (15,59 %) respondentů se domnívá, že cigaretový kouř se dá větráním odstranit a téměř 40 % pokládá elektronické cigarety za zcela bezpečné. Téměř třetina (29,87 %) respondentů nepřipouští, že kouřící rodiče a příbuzní představují pro děti nevhodný vzor, který budou chtít napodobovat; bohužel, tento názor je častější mezi kuřáky (39,13 %).
Výsledky naší studie naznačují, že relativně větší část dětí je v domácím prostředí chráněna před expozicí ETS, nicméně údaje jsou založeny jen na výpovědích rodičů a dětí, které nebylo možné objektivně ověřit. Od porovnání výpovědí dětí a rodičů jsme upustili s ohledem na malou návratnost dotazníků od rodičů.
Tab. 6. Znalosti rodičů o vlivu kouření na zdraví. 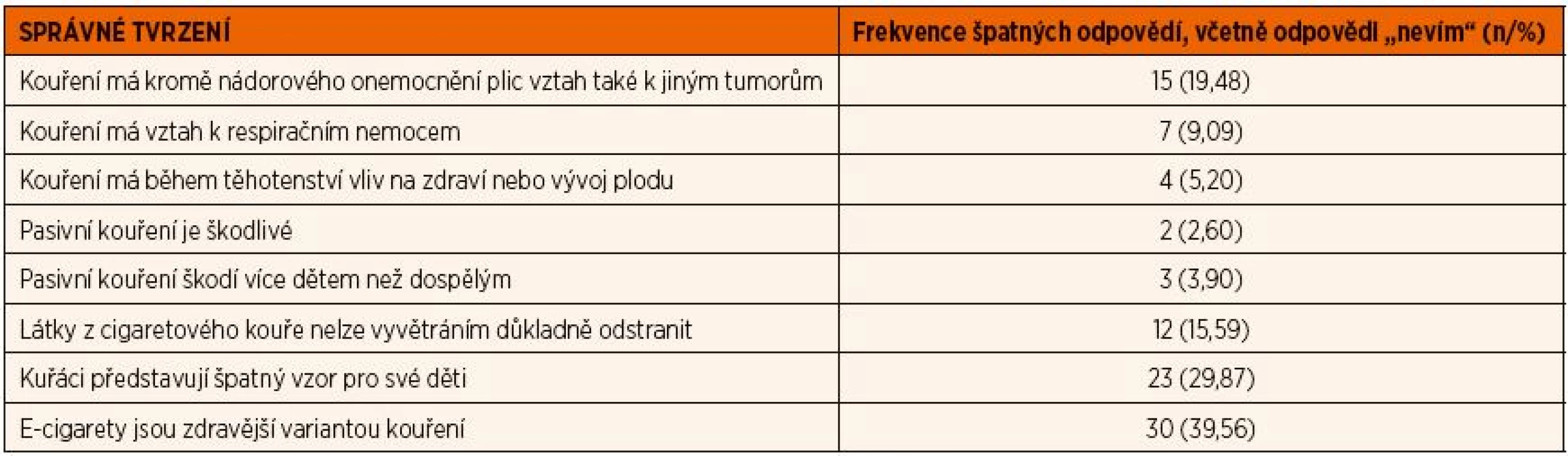
DISKUSE
I když se z původní studie podařilo realizovat jen část (omezený počet škol, neúčast rodičů na besedách o kouření, nemožnost opakovaného šetření o efektu intervence), výsledky mohou sloužit jako výchozí báze pro další rozvahu, jak v České republice přistoupit k ochraně dětí před nebezpečím, které představuje jejich domácí prostředí kontaminované kouřem.
Autoři Dostál aj. [24] popsali expozici dětí předškolního věku (3 roky a 4,5 let) a mladšího školního věku (6–7 let) v regionech Teplice a Prachatice; 58,4 % předškolních dětí a 36,5 % malých školáků žilo v domovech s kouřícími rodiči [23]. V naší studii byli do okruhu kouřících příbuzných zahrnuti i ostatní kouřící členové domácnosti a prarodiče, s nimiž jsou děti v častém kontaktu, nicméně byla hodnocena jen expozice kouřícím rodičům, která byla podobná (50 % dětí).
Styk dětí s dospělými kuřáky v jejich nejbližším příbuzenstvu je pro ně nejen rizikem zdravotním, ale i psychologickým, zejména v raném dětství, kdy mají nejsilnější sklon k napodobování. Proto se v různých zemích vynakládá úsilí na to, aby se nekouřilo v přítomnosti dětí. Úloha rodiny je v ochraně dětí před pasivním kouřením rozhodující.
Mnohé státy mají obecně lepší podmínky pro formování správných znalostí a postojů na ochranu dětí před pasivním kouřením v jejich domovech, i když oslovit skupiny rodičů je organizačně velmi náročné; kromě veřejných kampaní mohou individuálně aktivně intervenovat především dětští lékaři.
V rozsáhlé studii, zahrnující všechny státy USA, autoři zjistili, že v průměru ve více než 60 % rodinách, kde kouří jeden nebo oba rodiče, zavedli pravidla pro dobrovolné dodržování nekuřáckých bytů/domů. Víc než 84 % rodičů akceptujících nekuřácké prostředí bytů rovněž dodržuje zákaz kouření v autech, vezoucích dítě, včetně 72 % těch kuřáků, kteří domácí nekuřácké prostředí nevytvářejí. Jen o něco méně rodičů (71,5 %) podporuje zákazy kouření na dětských hřištích. Dobrovolnou ochranu dětí před tabákovým kouřem častěji přijímali lidé s vysokoškolským vzděláním, vyšším sociálním postavením a z úplných rodin. Větší podpora ochrany dětí před expozicí pasivnímu kouření byla ve státech, kde se tradičně uplatňuje protikuřácký program (Kalifornie, Florida, Massachusetts). Tolerantnější k bezohlednému chování kuřáků v dětské společnosti byli příslušníci etnických menšin. Naopak vliv věku rodičů nebo dětí nebyl prokázán [25].
V USA je problematice expozice dětí zakouřenému prostředí věnována systematická a dlouhodobá pozornost. Mezi lety 1992/3 a 2010/11 se prevalence nekuřáckých bytů zvýšila signifikantně: ze 43 % na 83 %. Ještě lepší výsledky byly v rodinách s dětmi, u nichž se prevalence nekuřáckých domovů zvýšila ze 44,9 % na 88,6 % a v bytech s jedním kuřákem z 6,3 % na 40,9 % [26].
Němečtí autoři Ulbricht et al. [27] oslovili 3570 domácností, kde bydlelo alespoň jedno dítě mladší čtyř let s alespoň jedním kouřícím rodičem. V intervenované skupině rodina absolvovala dvě konzultace na téma rizika pasivního kouření pro děti, v kontrolní skupině dostaly rodiny informační letáky. Efekt intervence byl hodnocen po 12 měsících vyšetřením kotininu (metabolit nikotinu) v moči dětí. I když objektivní výsledky byly v intervenované skupině lepší, rozdíly proti kontrole nebyly statisticky významné, což autoři hodnotili jako neúspěšnost intervence.
Lepší výsledky poskytuje sledování trendů rozšiřování domácností „smoke-free homes“ v Anglii, kde program a jeho různé varianty vytvořili [21, 22]: mezi lety 1996–2007 se zvýšil počet domácnosti se striktním uplatňováním zákazu kouření v bytě z 95 % na 99 % v nekuřáckých rodinách, z 21 % na 37 % v rodinách s jedním kuřákem a ze 6 % na 21 % v rodinách, kde kouří oba rodiče. Snížil se rovněž počet průměrně denně vykouřených cigaret z 16 na 8; výpovědi respondentů byly potvrzeny i objektivním vyšetřením koncentrací kotininu u aktivních i pasivních kuřáků [28].
Dílčí úspěchy s různými intervenčními programy popisuje meta-analytické zpracování 30 publikací vybraných z 390 prací uveřejněných v letech 1994–2013 [29]. Do intervenčních programů na ochranu dětí před pasivním kouřením v bytech a autech se zapojují i zdravotničtí pracovníci. Podle přehledu efektivity 18 programů z databáze Cochrane ovšem nemohl být označen žádný z nich za tak úspěšný, aby mohl být obecně doporučován [30].
Velmi zajímavé výsledky přinesla studie o úspěšnosti programu Antismoking Socialization of Children zaměřeného na prevenci začátku kouření u dětí. Program měl nečekaný výsledek u rodičů, kteří chtěli zanechat kouření. Děti jim pomohly významně snížit riziko relapsu: ročních abstinentů bylo dvojnásobně víc než v kontrolní skupině [31].
V meta-analytické studii byly hodnoceny výsledky intervence pro nekuřácké domovy pomocí stanovení chemických markerů výskytu tabákového kouře: nikotinu a prašných částic. Ve všech zahrnutých studiích se koncentrace těchto ukazatelů sice snížily, nicméně měřitelné hodnoty přetrvávaly i nadále [29].
V programu Normální je nekouřit [32, 33] vyplnilo dotazník sledující znalosti a názory na kouření 565 rodičů dětí ze 2. tříd ZŠ (81 % z dotázaných). Mezi nimi bylo téměř 60 % nekuřáků, 30 % rodin s jedním kuřákem a 12 % rodin, kde kouřili oba rodiče; údaje rodičů korespondovaly s informacemi, které podávaly děti. Naprostá většina všech respondentů (95,5 %), bez ohledu na kuřácké chování souhlasila, že pasivní kouření je významným zdravotním rizikem. Názory, že závažnější riziko představují kouřící komíny a výfuky aut, byly výjimečné, pouze jeden z dotázaných uvedl, že pasivní kouření dětem vůbec nevadí.
Větší diference již byly v názorech nekuřáků a kuřáků na legislativu omezující kouření na veřejných místech: za omezování svobody kuřáků ji označilo 0,6 % nekuřáků a 13,6 % z rodin, kde kouřili oba rodiče. Nekuřáci rovněž uváděli, že nejlepší ochranou dětí je nekouření (34,4 %), s čímž souhlasilo významně méně kuřáků (10,3, resp. 23,2 %), nebo kouřit venku, případně na balkoně (66 % nekuřáků, 86–88 % kuřáků). Názory, že bezpečné je kouření u otevřeného okna, v kuchyni, WC, koupelně či častější větrání, byly prezentovány spíše ojediněle. Většina (96 %) nekuřáků vytvářela doma přísně nekuřácké prostředí, ostatní dovolují kouření občas (návštěvám) v nepřítomnosti dětí. Naopak nikdy nevystavuje děti kouření 51 % rodin s jedním kouřícím rodičem a jen třetina rodin, kde kouří oba rodiče; zhruba třetina kuřáků doma nekouří v přítomnosti dětí. Nekouřící rodiče se častěji zajímají o to, zda jejich děti nejsou v zakouřeném prostředí mimo domov. Troj - až čtyřnásobně víc kuřáků se domnívá, že není důvod ke zvláštní ochraně dětí před expozicí pasivnímu kouření, resp. nesouhlasí s aktivní primární prevencí v rámci školy. Kouřící rodiče častěji nevyhledávají názory odborníků o škodlivosti kouření, a pokud už diskuse sledují, pak jim vadí jejich forma.
V naší současné nepoměrně menší studii byly výsledky obdobné; tři čtvrtiny všech dětí jsou chráněny před jejich přímou expozicí kouři doma, ale příznivý výsledek ovlivňují nekuřácké rodiny. Naopak v rodinách kuřáků se kouří alespoň občas v přítomnosti více než poloviny dětí, třetina dětí kuřáků je exponována v autech.
Mnohé studie naznačují, že lidé vnímají kouření v autech jako nebezpečnější než kouření v bytech. Tyto názory mají svá opodstatnění. Např. Sendzik et al. [34] publikovali výsledky studie, ve které sledovali hladiny SHS a porovnávali je s hodnotami naměřenými v barech. Ve stojícím autě bez ventilace byly hodnoty SHS po vykouření jedné cigarety více než 11krát vyšší; v jedoucím autě při puštění klimatizace a zavřených oknech byly hodnoty ve voze ještě 2,5krát vyšší než v barech. V jedoucím autě se všemi okny otevřenými do poloviny výšky otvoru byla úroveň SHS na třetinové hodnotě barových koncentrací. Jen o málo se snížily koncentrace SHS za jízdy a při plně otevřených oknech.
V programu Normální je nekouřit bylo také zjištěno z výpovědí dětí, žáků 1. až 3. tříd ZŠ, že kuřáctví v rodině významně ovlivňuje jejich úvahy o vlastním kouření v budoucnosti. V časové ose klesala prevalence „budoucích“ potenciálních nekuřáků u všech, nicméně mezi dětmi z nekuřáckých rodin 96–82 % ví, že kouřit nebude, u dětí z rodin kuřáků jen 81–66 % chce zůstat nekuřáky; v obou skupinách narůstal počet nerozhodnutých (z 3 % na 16,5 % v nekuřáckých rodinách, z 15 % na 30 % v rodinách kuřáckých).
V České republice existuje několik specializovaných programů zaměřených na primární prevenci kouření, cílených na děti předškolního i školního věku: poskytují nejen znalosti, ale i nácvik dovedností, jak se bránit pasivnímu i aktivnímu kouření a usilují o vytváření správných postojů dětí k širšímu pojetí zdravého způsobu života [18]. Při komplexním hodnocení jejich účinnosti porovnáním s kontrolní skupinou školáků ovlivňovaných jen v rámci tradičních školních osnov se podařilo úspěšně zlepšit znalosti o zdravotních následcích kouření u dětí intervenovaného souboru, ale žádoucí postoje a nekuřácké chování bylo akceptováno významně častěji jen dětmi žijícími v nekuřáckých rodinách. První pokusy s kouřením udávalo ve 3. třídě 8 % dětí z nekuřáckých a 18,6 % dětí z kuřáckých rodin, téměř polovina za účasti rodinných příslušníků (45, resp. 46 % dětí) [32]. V tomto kontextu bylo zajímavé zjištění předpokládané reakce rodičů na „přistižení“ dětí při kouření: většina (70 %) chtěla přestupku předcházet diskusí s dětmi, během které jim zdůrazní, že by zklamaly jejich důvěru, protože si kouření u dětí nepřejí; necelá 3 % by se uchýlila k tělesnému trestu a více než 5 % dotázaných by odkázalo kuřáctví až do dosažení dospělosti.
Je zřejmé, že nežádoucí dlouhotrvající a každodenní vliv kuřáků a tolerantního přístupu společnosti k legálním drogám je silnější než školní výchova. Přesto je význam mateřských škol a škol nezastupitelný: vychovávají ke zdravému způsobu života, poskytují nekuřácké prostředí, snižují denní expozici dětí pasivnímu kouření a snad pomohou i modifikovat působení nevhodného sociálního vlivu rodiny i české společnosti [3].
Na eliminaci nežádoucích vlivů sociálního prostředí se snaží cílit jak výše zmíněné specializované projekty, včetně již dříve zavedeného programu Kouření a já [35], tak mnohé obecněji koncipované programy, které považují prevenci kouření za nedílnou součást komplexní drogové prevence. Výsledky studií provedených například v rámci programu Unplugged [36] v České republice tak ukazují možnosti ovlivňování kuřáckého chování budoucích generací i v ČR skrze účinnou intervenci ve školním prostředí. Otázkou nicméně stále zůstávají aktuální možnosti oslovení a ovlivnění starší generace, která podobným programem přímo neprošla.
Americká Akademie pediatrů vydala prohlášení nazvané Zdraví pro všechny děti. Upozorňuje v něm na rizikovost aktivního i pasivního kouření (včetně „thirdhand smoke“) a formuluje několik požadavků na ochranu nejen před toxickými, ale i před psychickými vlivy kouření. Mimo jiné jmenovitě: zákaz reklamy a prodeje v místech dostupných dětem, zákaz ve filmech dostupných dětem a mládeži, zákaz kouření v osobních autech a v nájemních domech. Doporučuje rovněž zvýšit věk legálního prodeje osobám starším 21 let [37].
ZÁVĚR
Všechny publikované studie zaměřené na ochranu dětí před pasivním kouřením v podstatě shodně poukazují na velký význam sociálních nerovností v edukaci dospělých a v jejich názorech, zda jsou děti expozicí v zakouřeném prostředí více ohroženy a musí být aktivně chráněny [38]. Společný je rovněž názor na význam společenského přístupu k legálním drogám a angažovanosti politiků při tvorbě legislativy [39]. Ochrana dětí před pasivním kouřením nemůže být oddělena od širšího a komplexního pojetí strategií zaměřených na snižování nebezpečí, které představují zdravotní následky kouření [39, 40].
Výčet opatření na ochranu nekuřáků poskytuje Rámcová úmluva o kontrole tabáku v § 8; také Česká republika ji ratifikovala a zavázala se k realizaci navržených opatření [41].
Projekt Nekuřácké domovy ukazuje, že společnost v České republice není dostatečně připravena na účinnou ochranu dětí před nebezpečími plynoucími z jejich expozice pasivnímu kouření. Studie potvrdila, že u školních dětí, které plošně procházejí systémem vzdělání, jehož součástí je již od předškolního věku získávání informací ohledně kouření, je úroveň teoretických znalostí poměrně vysoká, odpovídající věku a zralosti dětí. Naopak se ukázala potřeba zvyšování úrovně znalostí o aktivním a pasivním kouření u generace rodičů či prarodičů.
Nezájem rodičů, který se projevil v malém počtu navrácených dotazníků, v absolutním nezájmu o osobní kontakt v nabízených besedách a konzultacích a nepřímo již v odtažitém a skeptickém postoji některých oslovených škol, byl v rámci projektu významným výsledkem s vysokou výpovědní hodnotou. Ukázalo se totiž, že oslovení rodičů, založené na předpokladech komunitního přístupu škol a vyspělejší komunikaci mezi školskou sférou a rodinami, které má odezvu v zemích, jako jsou USA nebo VB, není možno ve stejné podobě uplatnit v ČR, zřejmě také vzhledem k silnějšímu pocitu vnímání této sféry jako intimní a rodinné.
Prolomit psychologické bariéry a oslovit rodiče by mělo být uskutečňováno skrze komunitní přístup škol ve spolupráci s důvěryhodnými odborníky, především dětskými lékaři či neziskovými organizacemi a dlouhodobou systematickou prací na podkladě získání důvěry rodičů. I na našem projektu se tento faktor projevil: navázání kontaktů s rodiči vyžaduje především dostatek času.
Autorky děkují prof. MUDr. J. Kotulánovi, CSc., za pomoc při přípravě klíče pro počítačové zadávání a zpracování dat.
Projekt Nekuřácké domovy byl realizován za finanční podpory MZ ČR č. 10541 „Národní program zdraví – projekty podpory zdraví“ pro rok 2015.
Došlo: 9. 2. 2016
Přijato. 2. 3. 2016
Prof. MUDr. Drahoslava Hrubá, CSc.
Ústav ochrany a podpory zdraví LF MU
Kamenice 5
625 00 Brno
e-mail: hruba@med.muni.cz
Zdroje
1. US Department of Health and Human Services. The health consequences of involuntary exposure to tobacco smoke: a report of the Surgeon General. Atlanta (GA): US DHHS, Centers for Disease Control and Prevention, Coordinating Center for Health Promotion, National Center for Chronic Disease Prevention and Health Promotion, Office on Smoking and Health, 2006; dostupné na http://www.Surgeongeneral.gov/library/secondhandsmoke/report/index.html. Accessed October 2011.
2. The Tobacco Atlas. 3rd ed. American Cancer Society, 2009.
3. Hrubá D, Žaloudíková I. What limits the effectiveness of school based anti-smoking programmes? CEJPH 2012; 20 (1): 18–23.
4. Mikaeloff Y, Caridade G, Tardieu M, Suissa S. Parental smoking at home and the risk of childhood-onset multiple sclerosis in children. Brain 2007; 130 : 2589–2595.
5. Siegrist J, Marmot M. Health inequalities and the psychosocial environment – two scientifiy challenges. Soc Sci Med 2004 Apr; 58 (8): 1463–1473.
6. Hrubá D, Žaloudíková I, Matějová H. Jak chránit děti před expozicí pasivnímu kouření v jejich domovech? Hygiena 2010; 55 (3): 86–91.
7. Leonardi-Bee J, Jere MS, Britton J. Exposure to paternal and sibling smoking and the risk of smoking uptake in childhood and adolescence: A systematic review and meta-analysis. Thorax 2011; 66 : 847–855.
8. Emerson E, Hatton C, Robertson J, Baines S. Exposure to secondhand tobacco smoke at home and child with smoking at age 11 among British children with and without intellectual disability. J Intellect Disabil Res 2016 Mar; 60 (3): 274–281.
9. Gilman SE, Rende R, Boergers J, et al. Parental smoking and adolescent smoking initiation: an intergenerational perspective on tobacco control. Pediatrics 2009; 123: e274–e28110.
10. Escario JJ, Wilkinson AV. The intergenerational transmission of smoking across three cohabitant generations: A count data approach. J Comm Health 2015; 140 : 912–919.
11. Vanderwater EA, Park SE, Corey FR, Wilkinson AV. Intergenerational transfer of smoking across three generations and forty-five years. Nicotine Tob Res 2014; 16 : 11–17.
12. El-Amin SET, Kinnunen JM, Ollila H, et al. Transmission of smoking across three generations in Finland. Int J Environ Res Public Health 2015; doi: 10.3390/ijerph120x0000x.
13. Rainio SU, Rimpelä AH. Home smoking bans in Finland and the association with child smoking. Eur J Public Health 2008; 18 (3): 306–311
14. Hrubá D, Žaloudíková I, Matějová H. Similarities and differences between smoking and non-smoking ten-years-old children in primary schools. CEJPH 2010 March; 18 (1): 19–24.
15. Geckova A, van Dijk JP, van Ittersum-Gritter T, et al. Determinants of adolescents´ smoking behaviour: a literature review. CEJPH 2002 Sept; 10 (3): 79–87.
16. Csémy L, Krch FD, Provazníková H, a kol. Životní styl a zdraví českých školáků. Praha: Psychiatrické centrum, 2005.
17. Hrubá D, Žaloudíková, I. Where do our children learn to smoke? CEJPH 2008 Dec; 16 (4): 178-181.
18. Žaloudíková I, Hrubá D. Prevence kouření ve škole. In: Králíková E, a kol. Závislost na tabáku, epidemiologie, prevence a léčba. Adamira, 2013 : 155–162.
19. Hrubá D, Šikolová V, Peřina A. Expozice dětí v zakouřeném prostředí je ještě nebezpečnější, než jsme předpokládali. Čes-slov Pediat 2014; 69 (4): 250–257.
20. Northrup TF, Amir MK, Peytan J III, et al. Thirdhand smoke contamination in hospital settings: assising exposure risk for vulnerable paediatric patients. Tob Control 2015, Dec 7; dostupné na http://tobaccocontrol.bmh.com/.
21. Matt GE, Quintana PJ, Hovell MF, et al. Household contaminated by environmental tobacco smoke: sources of infant exposures. Tob Control 2004 Mar; 13 (1): 29–37.
22. Ritchie D, Amos A, Phillips R, et al. Action to archive smoke-free homes – an exploration of experts´ views. BMC Public Health 2009 Apr 9; doi:10.1186/147-2458-9-112.
23. Myers JMB, Hershey GKK, Deka R, et al. Asking the right questions to ascertain early childhood secondhand smoke exposures. J Pediatrics 2012; www.jpeds.com.
24. Dostál M, Milcová A, Binková B, et al. Environmental tobcco smoke exposure in children in two districts of the Czech Republic. Int J Hyg Environ Health 2008 Jul; 211 (3–4): 318–325.
25. Zhang X, Martinez-Donate A, Rhoad N. Parental practices and attitudes related to smoke-free rules in homes, cars, and outdoor play-grounds in US households with underage children and smokers. Centers for Disease Control and Prevention, Preventing Chronic Disease 2015 June; www.cdc.gov/pcd/issues/2015/14_0553.htm.
26. King BA, Patel R, Babb SD, et al. National and state prevalence od smoke-free rules in homes with and withouth children and smokers: Two decades of progress. Prev Med 2016; 82 : 51–58.
27. Ulbricht S, Groß S, Meyer Ch, et al. Reducing tobacco smoke exposure in children aged below 4 years – a randomized controlled trial. Prev Med 2014; 69 : 208–213
28. Jarvis MJ, Mindell J, Gilmore A, et al. Smoke-free homes in England: prevalence, trends and validation by cotinine in children. Tob Control 2009 Dec; 18 (6): 343–345.
29. Rosen LJ, Myers V, Winickoff JP, Kott J. Effectiveness of intervention to reduce tobacco smoke pollution in homes: a systematic review and meta-analysis. Int J Environ Res Public Health 2015; 12 : 16043–16059.
30. Campbell R, Webster P, Spencer N, et al. Family and carer smoking control programmes for reducing children´s exposure to environmental tobacco smoke. Cochrane Database Syst Rev 2003; (3): CD001746.
31. Jackson Ch, Hayes KA, Dickinson DM. Engaging parents who quit smoking in Antismoking Socialization of Children: a novel approach to relapse prevention. Nicotine Tob Res 2015 Sept 27; doi:10.1093/ntr.ntv214.
32. Hrubá D, Žaloudíková I. Úloha rodiny pro vývoj vybraných postojů ke kouření a kuřácké chování. Hygiena 2008; (4): 135–140.
33. Hrubá D, Žaloudíková I. Kuřáctví a názory rodičů školních dětí. Hygiena 2007; 52 (4): 105–109.
34. Sendzik T, Fong GT, Travers MJ, Hyland A. An experimental investigation of tobacco smoke pollution in cars. Nicotine Tob Res 2009 Aug; 11 : 627–634.
35. Hrubá D, Kachlík P. Program „Kouření a já“ ovlivňuje žáky základních škol již po tři roky. Hygiena 2000; 45 (1): 3–9.
36. Novák P, Miovský M, Vopravil J, a kol. Gender-specific effectiveness of the unplugged preventive intervention in reducing substance use among Czech adolescents. Czech Sociological Review 2013; 49 (6): 903–926.
37. American Academy of Pediatrics: Health for all children. Pediatrics 2015; doi:10.1542/peds.2015-3109.
38. King K, Martynenko M, Bergman MHL, et al. Family composition and children´s exposure to adult smokers in their homes. Pediatrics 2009; 123: e559–e564.
39. Hovell MF, Lessov-Schlaggar ChN, Ding D. Smokefree community policies promote home smoking bans. Unknown mechanisms and opportunities for preventive medicine. Am J Prev Med 2011; doi:10.1016/j.amepre.2011.09.015.
40. Ferrence R, Ashley MJ. Protecting children from passive smoking. The risks are clear and a comprehensive strategy is now needed. BMJ 2000 Aug; 321 : 310–311.
41. World Health Organization. WHO Framework Convention on Tobacco Control: Arricle 8 2006 Aug; http://www.who.in/tobacco/framework/WHO_FCTC_english.pdf.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2016 Číslo 4- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Podmínky pro program „Nekuřácké domovy“: předběžné výsledky
- Podpora bondingu po pôrode
- Validita měření segmentální analýzy rozložení tělesného tuku bioimpedančním analyzátorem
- Rektální sací biopsie v klinické praxi
- Jak hodnotit vysoce senzitivní troponin T u novorozenců?
- Současný pohled na vrozené syndromy selhání kostní dřeně (vyžádaný článek)
- Meranie kardiovaskulárnych parametrov u novorodencov – význam a aktuálne poznatky
- Kaz raného dětství: role dětských lékařů v jeho prevenci
- Bolest na hrudi
- Hemoptýza
- Sociální a preventivní pediatrie v současném pojetí
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Bolest na hrudi
- Hemoptýza
- Jak hodnotit vysoce senzitivní troponin T u novorozenců?
- Současný pohled na vrozené syndromy selhání kostní dřeně (vyžádaný článek)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



