-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vliv neoptimálního chirurgického ošetření páteře na průběh míšního poranění
The Effect of Suboptimal Surgical Treatment of Spinal Fractures on the Course of Spinal Cord Injury
Introduction:
Right surgical strategy, optimal timing and correct surgical technique are crucial for the quality of treatment of spinal fractures associated with neurological deficit. Failure of any of these parts of treatment has an immensely negative effect on subsequent patient care. In many cases, the quality of technical performance of the surgery is controversial. It is desirable to improve the use of spinal implants to achieve undisturbed course of subacute and chronic phases of treatment.Material and methods:
Retrospective analysis of the quality of primary surgical treatment of patients with posttraumatic spinal cord injury treated at the Spinal Unit of the Regional Hospital Liberec between 2003 and 2012 and at the Spinal Unit of the University Hospital Motol in Prague between 2004 and 2012.Results:
Incorrect surgical treatment was delivered in 191 of 775 cases (24.6%). Wrong fracture reduction was preformed in 111 cases (58.1%). Incorrect pedicle screw insertion was found in 78 cases, followed by insufficient decompression of the spinal channel in 52 cases. A revision surgery with complete reinstrumentation was required in 85 patients (44.5%). We identified no development in the number of suboptimally treated patients over the analyzed years. The length of hospital stay in suboptimally treated patients was prolonged by the mean of 9.58 days.Conclusion:
The authors recommend strict compliance with the surgical technique and rigorous post-operative X-ray follow ups. This field could further be improved with high-quality spinal surgery educational system.Key words:
spinal cord injury – spinal cord decompression – spinal fracture reduction – spine stabilization
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: R. Lukáš 1; J. Štulík 2; J. Šrám 1; J. Pazour 1; J. Kříž 2; P. Nesnídal 3
Působiště autorů: Traumacentrum, Krajská nemocnice Liberec, a. s. 1; Spinální jednotka při Klinice rehabilitace a tělovýchovného lékařství 2. LF UK a FN v Motole, Praha 2; Spondylochirurgické oddělení, FN v Motole, Praha 3
Vyšlo v časopise: Cesk Slov Neurol N 2014; 77/110(6): 734-740
Kategorie: Krátké sdělení
Souhrn
Úvod:
Kvalita ošetření zlomenin páteře s neurologickým postižením spočívá ve volbě správné operační strategie, ve správném načasování její realizace a ve správném technickém provedení. Selhání kterékoliv z uvedených složek ošetření výrazně negativně ovlivňuje další péči o zraněného. Korektnost technického provedení je v řadě případů velmi sporná. Je třeba věnovat pozornost zdokonalení techniky použití spinálních implantátů, aby mohla postakutní i chronická fáze péče o pacienty s neurologickým postižením probíhat nerušeně.Materiál a metoda:
Retrospektivní analýza kvality primárního chirurgického ošetření pacientů s traumatickou míšní lézí hospitalizovaných na spinální jednotce Krajské nemocnice Liberec v letech 2003 – 2012 a na spinální jednotce FN v Motole v letech 2004 – 2012.Výsledky:
V průběhu sledovaného období bylo nevhodné ošetření zjištěno u 191 pacientů ze 775 (24,6 %). V suboptimálním ošetření dominovala chybná repozice u 111 případů (58,1 %) a chybné zavedení pedikulárních šroubů v 78 případech (48,8 %). Následovala chybná dekomprese v 52 případech (27,2 %). U 85 pacientů (44,5 %) bylo nutné kompletní přepracování stabilizace. Nebyl zaznamenán žádný vývoj v počtu nesprávně ošetřených pacientů v jednotlivých letech. U suboptimálně ošetřených pacientů s poraněním v krční, hrudní i bederní oblasti se shodně prodloužila hospitalizace v průměru o 9,58 dne.Závěr:
Autoři doporučují důsledné dodržování operační techniky a kritické pooperační rentgenové kontroly. Další pokrok spatřují v kvalitním vzdělávacím systému ve spondylochirurgii.Klíčová slova:
poranění míchy – dekomprese míchy – repozice zlomenin páteře – stabilizace páteřeÚvod
Kvalita ošetření zlomenin páteře s neurologickým postižením spočívá ve volbě správné strategie, což znamená především vhodné načasování a správné technické provedení operačního výkonu. Včasné a korektní technické provedení chirurgického ošetření zlomeniny páteře je základ pro nerušený, aktivní a efektivní průběh postakutní i chronické fáze péče o pacienty s postižením míšních funkcí [1]. Optimální ošetření zajišťuje především kvalitní repozici (dekompresi), stabilizaci a korektní uložení stabilizačních prvků. Selhání kterékoliv z uvedených složek léčby výrazně negativně ovlivňuje další péči o zraněného. Zpomalení celého léčebného procesu spočívá v nutnosti dalších operačních výkonů, oddálení vertikalizace pacienta, nutnosti prolongovaného užívání dalších stabilizačních prvků (korzet, krční límec), s čímž souvisí např. oddálení nácviku intermitentní autokatetrizace. Dále se zvyšuje riziko rozvoje infekčních komplikací, dekubitů či trombembolické nemoci [2,3]. To vše pak vede ke zbytečnému prodloužení hospitalizace s negativními důsledky nejen pro pacienta samotného, ale i pro společnost z důvodu zvýšení ekonomické náročnosti léčby. Za zdroj těchto problémů je možné považovat komplikovaný charakter některých poranění (zlomeniny typu B a C, sdružená poranění), ale také nedostatečnou zkušenost operatéra, případně až nihilizmus v přístupu k ošetření pacientů s míšní lézí.
Cílem předkládané retrospektivní studie bylo zhodnotit soubor pacientů hospitalizovaných na spinálních jednotkách KN Liberec a FN v Motole v období od jejich založení v letech 2003, resp. 2004 do roku 2012. Spádovou oblastí těchto spinálních jednotek jsou, s výjimkou Jihočeského kraje a kraje Vysočina, celé Čechy. V hodnocení jsme se zaměřili na kvalitu primárního chirurgického ošetření pacientů a analýzu důsledků chybného ošetření pro další průběh postakutní a chronické fáze onemocnění. Výsledky našeho pozorování ukazují na význam kvality primárního ošetření pro další průběh léčby pacienta s míšním poraněním.
Soubor a metoda
Analyzovaný soubor tvoří pacienti s akutní traumatickou míšní lézí, kteří byli hospitalizováni na spinální jednotce KN Liberec a spinální jednotce FN Motol od jejich založení v letech 2003, resp. 2004 do roku 2012. Celkem tvoří soubor 775 pacientů, jejichž průměrný věk v době úrazu byl 37 let. U 378 pacientů (48,8 %) se jednalo o poranění v úrovni krční páteře, u 280 pacientů (36,1 %) bylo poranění v hrudní oblasti a u 117 pacientů (15,1 %) v oblasti bederní páteře (tab. 1).
Tab. 1. Charakteristika analyzovaného souboru pacientů. 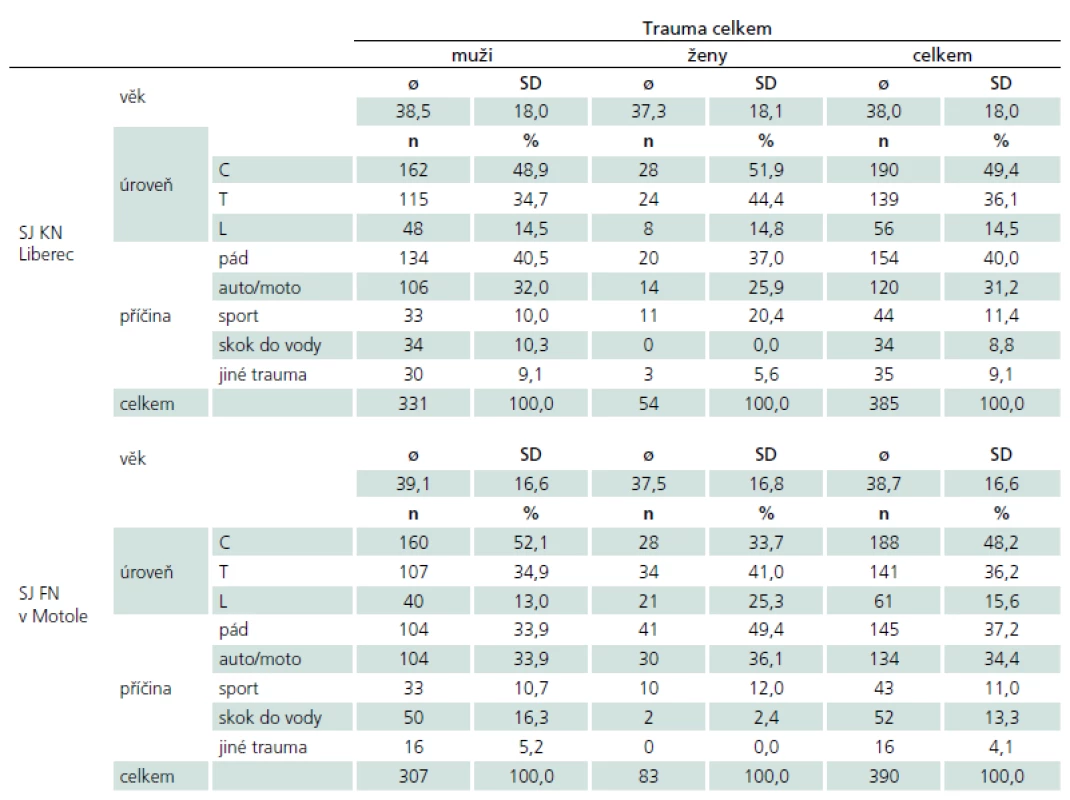
SJ – spinální jednotka, KN – krajská nemocnice, FN – fakultní nemocnice, C – krční páteř, T – hrudní páteř, L – bederní páteř, ø – průměr, SD – směrodatná odchylka, n – počet. Analýza souboru byla zaměřena na kvalitu primárního chirurgického ošetření poraněné páteře (kvalita repozice, dekomprese páteřního kanálu v úrovni poranění, kvalita stabilizace poraněného úseku páteře). K posouzení hodnocených parametrů sloužilo skiagrafické a CT vyšetření provedené v pooperačním období. Za chybnou repozici jsme považovali ponechanou kyfózu na jeden pohybový segment více než 5° v oblasti krční a bederní páteře a více než 10° v oblasti hrudní páteře (obr. 1). Dále bylo chybné ponechání luxačního postavení v intervertebrálním skloubení (obr. 2), a to i jednostranné, dislokace ad latus při posunu distální části páteře o více než 5 mm (obr. 3), dislokace ad longitudinem – distrakce či kontrakce o více než 1/ 3 výšky těla, dislokace ad peripheriam při rotaci periferie II. a vyššího stupně dle Nashe et al [4]. Jako chybnou dekompresi jsme hodnotili stav, kdy byla ponechána stenóza v postižené etáži větší než 30 % průsvitu páteřního kanálu (obr. 4). Neoptimální zavedení implantátu spočívalo v:
- a) chybném zavedení pedikulárních šroubů 2. a 3. stupně dle Upendry et al [5] (obr. 5),
- b) chybném uložení implantátu či štěpu mezi obratlovými těly – nedostatečná distrakce expandibilních klecí s jasnou mezerou mezi klecí a příslušnou krycí lištou větší než 2 mm, zasahování cervikálních dlah do sousedícího meziobratlového prostoru více než 2 mm, přesah bikortikálních šroubů více než 4 mm do páteřního kanálu anebo dislokace trikortikálního štěpu či cervikální klece více než 4 mm do páteřního kanálu (obr. 6),
- c) časném uvolnění či zlomení fixačních prvků – patrný jasný osteolytický, měkký lem kolem fixačních prvků větší než 2 mm, jasné porušení kontinuity fixačních prvků na zobrazovacích vyšetřeních (obr. 7).
Obr. 1. Reziduální kyfóza po dekompresi a stabilizaci hrudní páteře (CT sagitální rekonstrukce). 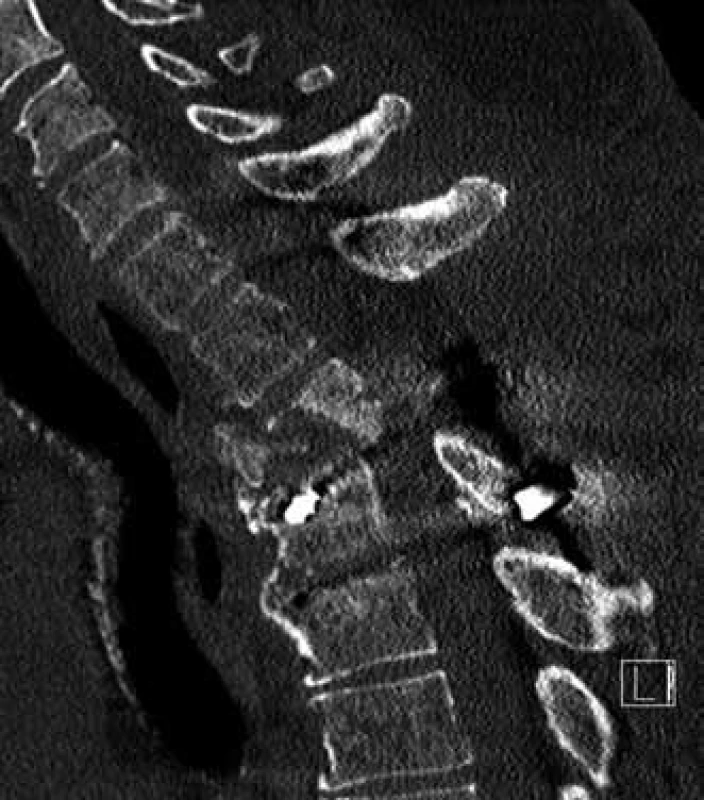
Obr. 2. Ponechané luxační postavení páteře po stabilizaci (CT sagitální rekonstrukce). 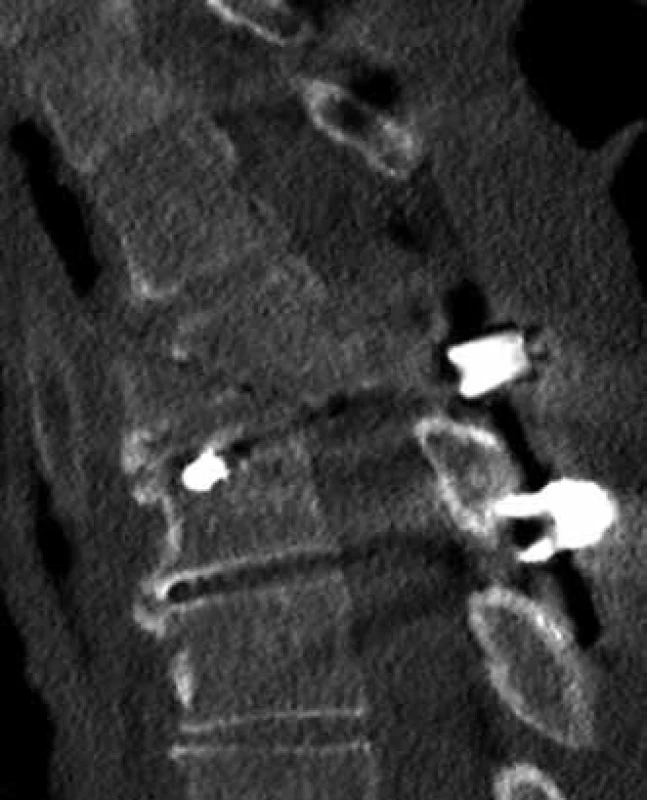
Obr. 3. Ponechaná dislokace ad latus po stabilizaci páteře (AP RTG snímek). 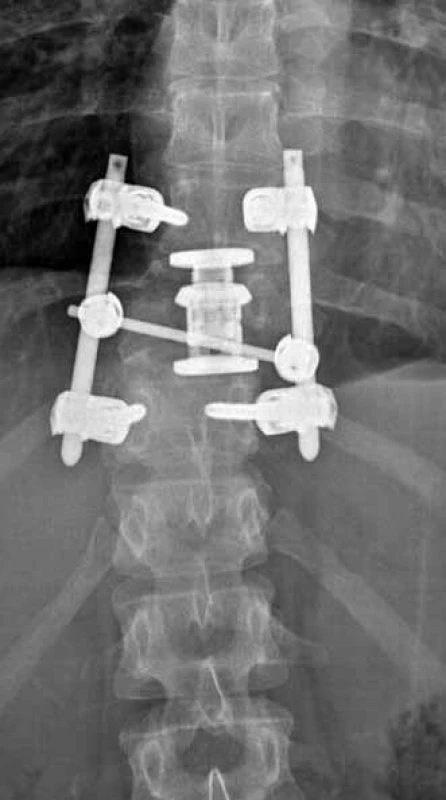
Obr. 4. Ponechaná významná stenóza páteřního kanálu po stabilizaci páteře (CT sagitální rekonstrukce). 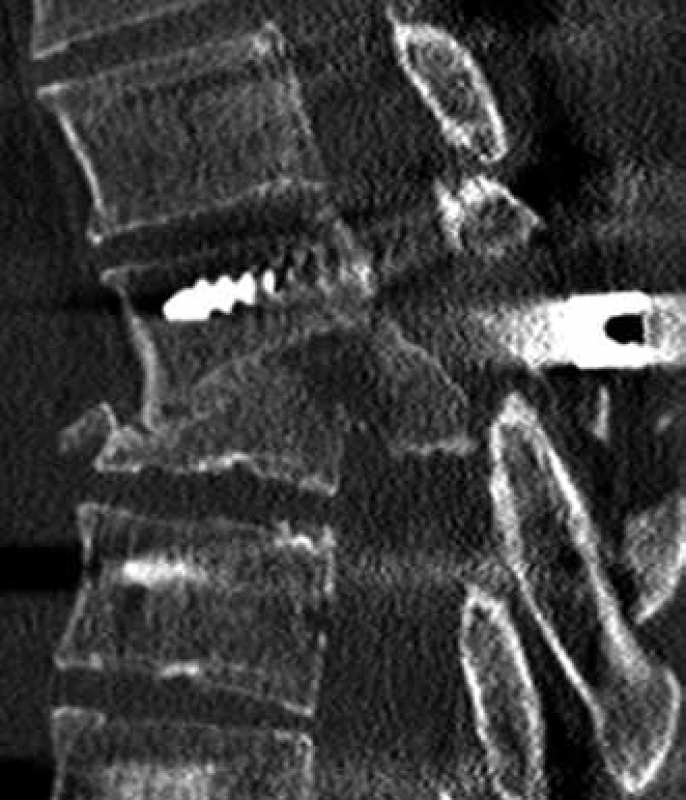
Obr. 5. Zavedení pedikulárního šroubu do kanálu páteřního (transverzální CT řez). 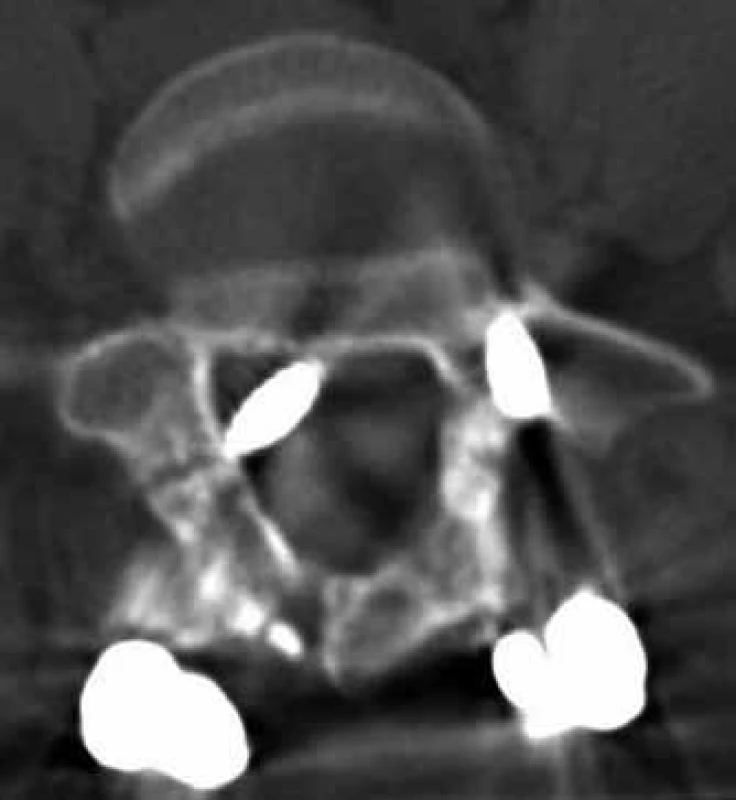
Obr. 6. Chybné zavedení expandibilního koše – expandibilní koš není v kontaktu s krycími lištami obratlových těl (CT koronární rekonstrukce). 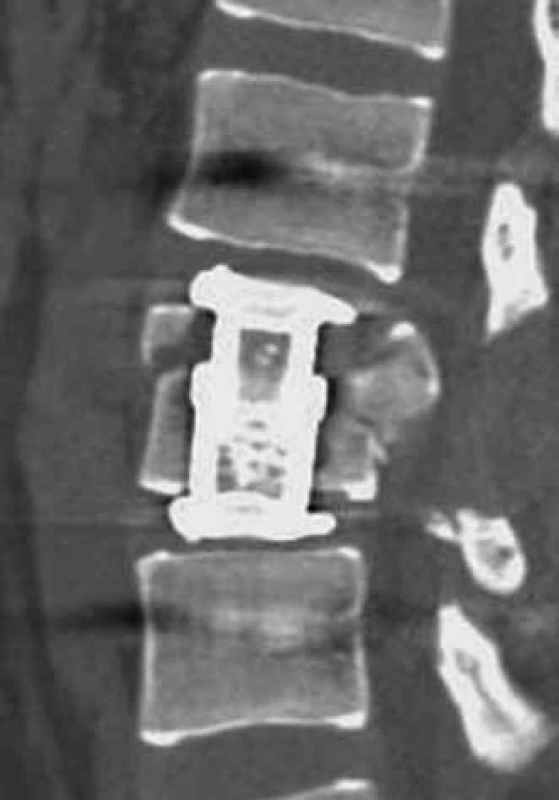
Obr. 7. Uvolnění přední instrumentace po stabilizaci krční páteře (CT sagitální rekonstrukce). 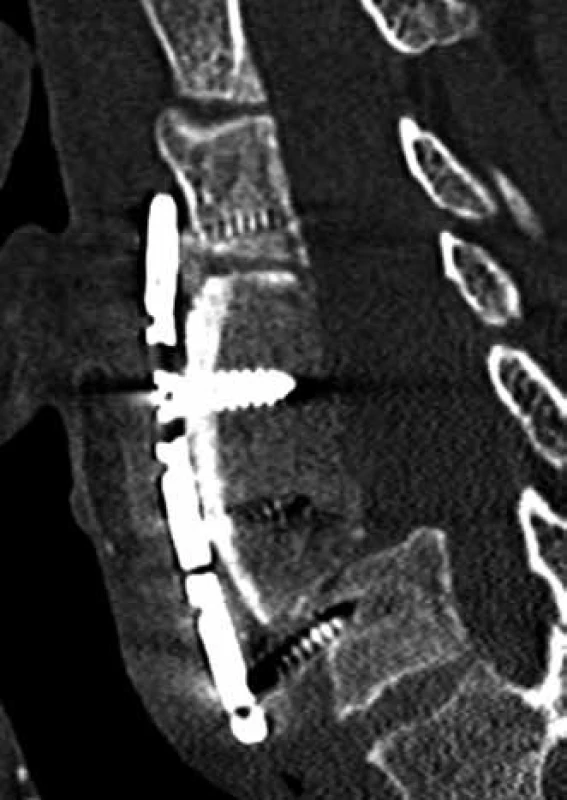
Dále bylo studium souboru zaměřeno na důsledky suboptimálního ošetření, které modifikovaly průběh postakutní fáze míšního poranění za pobytu pacienta na spinální jednotce, tzn. nutnost dalších operačních výkonů, omezení či oddálení rehabilitace. Určili jsme pět kategorií popisujících modifikovaný průběh postakutní fáze od ponechání bez zvláštního režimu až po kompletní přepracování (tab. 2).
Tab. 2. Kategorie modifikací průběhu postakutní fáze. 
Výsledky
Z celkového počtu 775 pacientů jsme pozorovali neoptimální primární ošetření celkem u 191 pacientů (24,6 %). U takto ošetřených pacientů jsme při využití základních kritérií správného ošetření zjistili nedostatečnou repozici u 111 pacientů (58,1 %), nedostatečnou dekompresi u 52 pacientů (27,2 %) a chybnou pozici implantátů u 91 pacientů (47,6 %). Kombinaci dvou a více faktorů jsme zaznamenali u 81 pacientů. V 85 případech (44,5 %) bylo nutné stávající instrumentaci kompletně přepracovat, ve 30 případech (15,7 %) stačilo doplnit další operační výkon. U 69 pacientů (36,1 %) bylo ponecháno původní suboptimální řešení bez dalších operačních intervencí, z toho ve 40 případech (20,9 %) musel být upraven léčebně-rehabilitační režim. U sedmi pacientů (3,7 %) bylo indikováno časné odstranění stabilizace (tab. 3). Chybné primární ošetření, které si vyžádalo modifikaci průběhu subakutní fáze poranění, znamenalo ve výsledku vždy prodloužení rekonvalescence a oddálení či omezení rehabilitace. Tento fakt nepřímo potvrzuje prodloužení doby hospitalizace pacientů, u kterých bylo suboptimálně ošetřeno poranění jak v úrovni krční, hrudní, tak i bederní páteře, v průměru o 9,58 dne (graf 1). Poměr správně a chybně ošetřených pacientů v jednotlivých letech, kteří byli následně hospitalizováni na spinální jednotce KN Liberec a FN v Motole, ukazuje graf 2.
Tab. 3. Počet suboptimálních ošetření dle kritérií a způsob řešení. 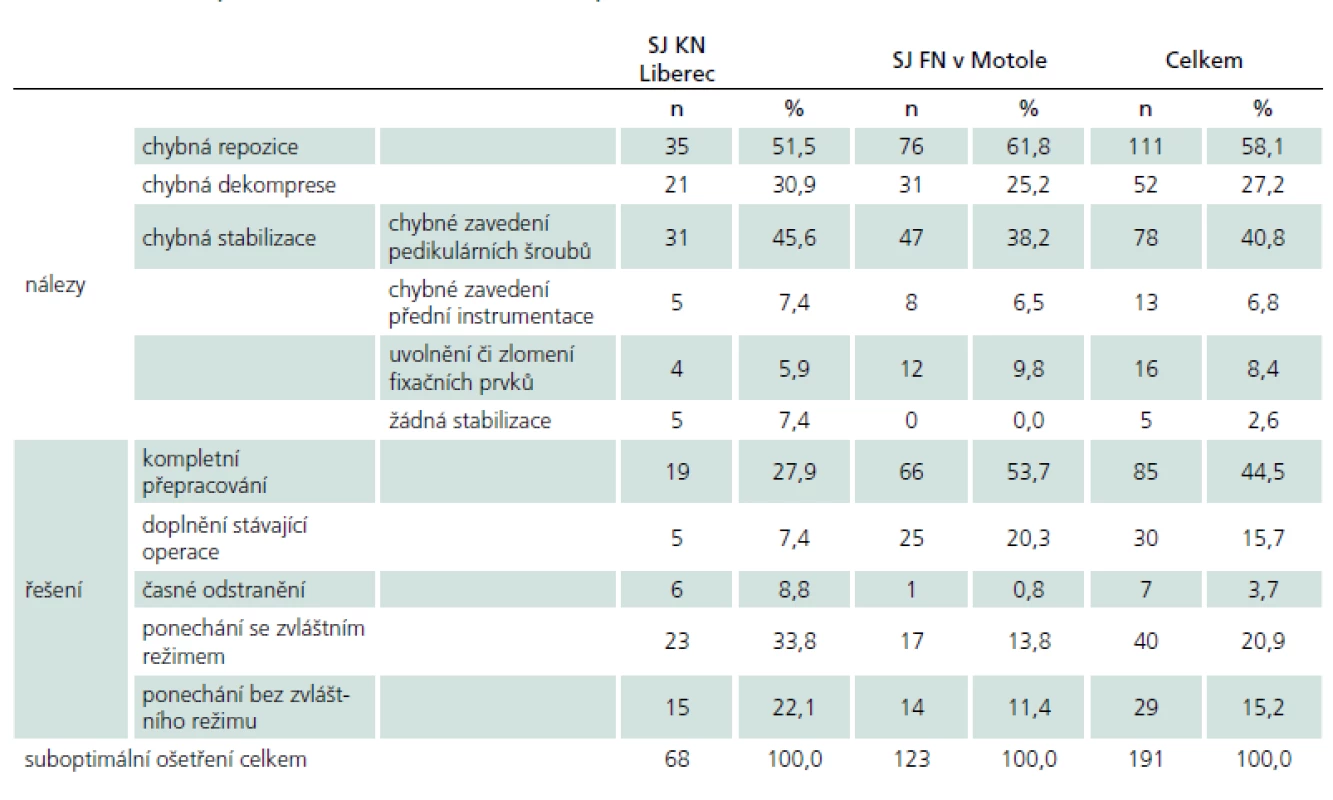
SJ – spinální jednotka, KN – krajská nemocnice, FN – fakultní nemocnice, n – počet. Graf 1. Průměrná délka hospitalizace správně a chybně ošetřených pacientů na spinálních jednotkách KN Liberec a FN v Motole. 
Graf 2. Poměr správně a chybně ošetřených pacientů hospitalizovaných na spinálních jednotkách KN Liberec a FN Motol v jednotlivých letech. 
Diskuze
Chirurgické ošetření představuje významnou součást léčby pacientů s poraněním páteře doprovázeným poškozením míchy. Kvalita jeho provedení bezprostředně ovlivňuje postakutní fázi onemocnění, která je pro dynamiku a celkový výsledek péče velice důležitá. Správná stabilizace páteře má význam především pro možnost zátěže poraněných segmentů, a tedy včasnou intenzivní komplexní rehabilitaci [6,7]. Studie van Langevelda et al ukazuje, že naprostá většina fyzioterapeutů klade v prvních týdnech po poškození míchy důraz na mobilitu, cvičení sebeobsluhy a nácvik základních tělesných funkcí alespoň na základní úrovni [8]. Velmi často a velmi opodstatněně je zdůrazňováno, že ti pacienti, kteří jsou v prvních týdnech po míšním poškození schopni vhodné rehabilitační zátěže, jsou ve výhodě. Bizzarini et al ve své studii uvádějí, že největšího pokroku v posilování a aerobní rehabilitaci je možné dosáhnout během prvních čtyř týdnů po vzniku míšní léze [9]. Nemocný by ale měl být takové zátěže v tomto období schopen, což může být zásadně negativně ovlivněno „suboptimálním“ primárním ošetřením.
Možnost výskytu komplikací je ve spinální chirurgii obecně známa a často se o ní diskutuje v odborné literatuře [10]. Situace pacientů s akutním míšním postižením je ale z řady důvodů specifická, a proto je třeba tomuto tématu věnovat speciální pozornost. Optimální operační ošetření spočívá ve správně načasované dekompresi, repozici a stabilizaci poraněných páteřních segmentů ve fyziologickém postavení. Každá z těchto složek je bohužel prostorem pro chyby a technické nedokonalosti, které negativně ovlivňují následnou péči, především schopnost zátěže v postakutním období. V našem souboru byl zaznamenán 17% výskyt reoperací v důsledku chybného primárního ošetření. Četnost revizních operací ve spondylochirurgii obecně je v České republice na úrovni 2 %. Tento rozdíl potvrzuje specifičnost ošetřování pacientů s míšní lézí. Příčin takto vysokého výskytu chyb v primárním ošetření spinálního pacienta je řada. Na vině je jistě urgentnost výkonu, často v době pohotovostního režimu. Jedná se o nejzávažnější poranění páteře, mnohdy luxační, kde je terén hůře přehledný v důsledku prokrvácení a poranění měkkých tkání. Bohužel nelze opomenout i jistý nihilizmus při ošetření pacienta s klinickým obrazem transverzální míšní léze. Tento nihilizmus však považujeme za naprosto lichý a neoprávněný ze dvou hlavních důvodů. Jednak, jak již bylo uvedeno, správné primární chirurgické ošetření je základ časné a nerušené rehabilitace bez ohledu na závažnost a výši míšní léze. Druhým důvodem je fakt, že klinický obraz transverzální míšní léze časně po úrazu neznamená vždy kompletní morfologické přerušení míchy [11].
Stabilizace vnitřním pedikulárním fixatérem je nejčastěji používaná technika při ošetření zlomenin torakolumbární páteře. Technika zavedení pedikulárních šroubů je známa od roku 1958 a od té doby je tato technologie propracovávána a jsou opakovaně publikovány studie analyzující její přesnost i efektivnost jednotlivých postupů, včetně aplikace navigačních technik [12]. Upendra et al provedli analýzu 341 pedikulárních šroubů použitých při operacích skolióz i dalších „neskoliotických“ onemocnění. Nacházejí jen 90 % akceptovatelně zavedených šroubů jak ve skoliotické, tak v neskoliotické skupině. Současně také uvádějí, že v rukou nejzkušenějších chirurgů tato technika nepřináší neurologické komplikace [5]. Esses et al již v roce 1993 upozorňují, že nejčastější problém tvoří nerozpoznané chyby při zavádění šroubů. V jejich souboru 617 operací tento případ nastal v 5,2 %. Zlomenina pediklu nebo iatrogenní perforace dury se objevila ve 4,2 %. Neurapraxie se vyskytla v 2,4 % a trvalé poškození nervového kořene v 2,3 % případů. Autoři této studie vysloveně upozorňují na fakt, že zavádění pedikulárních šroubů je spojeno se signifikantním nebezpečím peroperačních i pooperačních komplikací [13]. K podobným poznatkům dospěli Odgers et al v roce 1996 [14], ale i Yalniz et al roku 2009 [15].
V případě pacientů s akutním míšním poškozením je velmi podstatné, že jejich neurologický stav bohužel většinou neumožňuje spolehlivě hodnotit, jestli vzniklo nebo nevzniklo při operačním ošetření iatrogenní poškození. V souboru, který jsme shromáždili, jsou zaznamenány pozice výrazně horší než takzvaně „hrozivé“, které uvádějí Upendra et al [5]. Řada nálezů u pacientů našeho souboru vyvolává obavu, že mohlo dojít ke zmenšení nebo dokonce zmaření naděje na neurologické zlepšení. Na tuto možnost upozorňují Amato et al [16], kteří referují větší množství neurologických poškození souvisejících s nesprávným zavedením pedikulárních šroubů než Upendra et al. Amatovy výsledky ukazují frekvenci takových škod v řádu jednotlivých procent při 5 % špatně zavedených implantátů. Poukazují mimo jiné i na možnost cévních lézí, když uvádějí, že 4,8 % pacientů bylo po výkonu postiženo anemizací vyžadující krevní převody. Podobně referuje o časných selháních fixace.
V našem souboru jsme dále zaznamenali, že také šrouby zavedené zevně od pediklu přinášejí těžkosti, jež je potřeba chirurgicky řešit (obr. 8). Na zhoršení stabilizační funkce nesprávně zavedených šroubů upozorňují např. Reichle [17] a Polly se spoluautory [18]. Jejich studie poukazují na to, že šrouby perforující stěnu pediklu o více než 2 mm značně snižují pevnost stabilizace. Známá technika zavedení šroubu v hrudní páteři „in-out-in“ zajišťuje jen 70 % stability běžné při plně pedikulární aplikaci [19]. Není možné očekávat, že šrouby zavedené zcela mimo pedikl budou poskytovat stabilitu větší. U jedinců zařazených do naší studie se podobné situace projevovaly bolestmi a dokonce pleurálními výpotky, což si vyžádalo jak výraznou modifikaci rehabilitačního režimu, tak časné odstraňování kovů.
Obr. 8a) Příklad hrozivé pozice pedikulárního šroubu, jehož konec je v kontaktu s aortou (transverzální CT řez). 
Obr. 8b) Stav po vyjmutí implantátu. Před extrakcí zaveden preventivně do aorty stentgraft (bočný RTG snímek). 
Několika studiemi je zdůrazňován význam dekompresní složky ošetření. Přímá souvislost mezi přetrvávající stenózou páteřního kanálu a posttraumatickou syringomyelií (PTS) byla prokázána experimentálně i klinicky [20 – 22]. V případě akutních neurálních postižení je PTS velmi často důsledkem prvotního traumatu. Uvedené práce ale ukazují, že k neurálnímu poškození může dojít i dodatečně. Tím je požadavek na korektní dekompresi u případů akutního míšního poškození významně podpořen.
Nesprávně provedené původní operační ošetření vyžaduje v některých případech reoperaci, což se potvrdilo i v našem souboru. Ve srovnání s prvním výkonem probíhají revizní operace v obtížnějších podmínkách, a pacienti jsou proto ohroženi větším množstvím komplikací. Poměrně nedávná studie Schwendery et al [23] uvádí pro reoperace páteře nárůst komplikací 3 - až 5krát ve srovnání s primárním výkonem. V případě pacientů s akutním míšním poškozením jde o další znevýhodnění. Reoperace s velkým časovým odstupem nemůže přinést výrazné neurologické zlepšení, lze pouze zlepšit stabilitu páteře umožňující vhodnou rehabilitaci.
Samostatný problém je načasování operačního ošetření. Jistě je nezbytný individuální přístup respektující řadu parametrů pacientova zdravotního stavu [24]. V této oblasti není dosud všeobecně přijatý a respektovaný názor, nicméně novější údaje shrnuté ve studii Fehlingse et al [25] ukazují, že urgentní výkon (do 24 hod) reprezentuje většinový názor. Platí to zejména o postižení krční míchy. V případě inkompletního postižení je většinou chirurgů preferováno operační ošetření do 12 hod. Tato studie ve svém závěru výslovně uvádí, že časná dekomprese (< 24 hod) je bezpečná a přináší potenciální výhody z hlediska neurologického vývoje. Prohřešky proti tomuto požadavku zaznamenané v našem souboru ukazují na potřebu další diskuze k tomuto tématu.
Závěr
Výsledky ukazují, že v řadě případů není primární ošetření pacientů s traumatickou míšní lézí optimální a má negativní dopad na průběh postakutní fáze míšního poranění.
Autoři doporučují důsledné dodržování operační techniky a kritické pooperační rentgenové kontroly. Další pokrok spatřují v kvalitním vzdělávacím systému ve spondylochirurgii.
MUDr. Richard Lukáš, Ph.D.
Traumacentrum
Krajská nemocnice Liberec, a.s.
Husova 10
460 63 Liberec
e-mail: richard.lukas@nemlib.cz
Přijato k recenzi: 11. 4. 2014
Přijato do tisku: 12. 6. 2014
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Zdroje
1. McKinley W, Meade M, Kirshblum S, Barnard S. Outcomes of early surgical management versus late or no surgical intervention after acute spinal cord injury. Arch Phys Med Rehabil 2004; 85(11): 1818 – 1825.
2. Kirshblum SC, Priebe MM, Ho CH, Scelza WM, Chiodo AE, Wuermser LA. Spinal cord injury medicine. Rehabilitation phase after acute spinal cord injury. Arch Phys Med Rehabil 2007; 88 (3 Suppl 1): S62 – S70.
3. Selassie AW, Varma A, Saunders LL. Current trends in venous tromboembolism among persons hospitalized with acute traumatic spinal cord injury: does early access to rehabilitation matter? Arch Phys Med Rehabil 2011; 92(10): 1534 – 1541. doi: 10.1016/ j.apmr.2011.04.018.
4. Nash CL jr, Moe JH. A study of vertebral rotation. J Bone Joint Surg Am 1968; 51(2): 223 – 229.
5. Upendra BN, Meena D, Chowdhury B, Ahmad A,Jayaswal A. Outcome-based classification for assessment of thoracic pedicular screw placement. Spine 2008; 33(4): 384 – 390. doi: 10.1097/ BRS.0b013e3181646ba1.
6. Kolář P et al. Rehabilitace v klinické praxi. Praha: Galén 2010.
7. DeVivo MJ, Kartus PL, Stover SL, Fine PR. Benefits of early admission to an organised spinal cord injury care system. Paraplegia 1990; 28(9): 545 – 555.
8. van Langeveld SA, Post MW, van Asbeck FW, Gregory M, Halvorsen A, Rijken H et al. Comparing content of therapy for people with a spinal cord injury in postacute inpatient rehabilitation in Australia, Norway and the Netherlands. Phys Ther 2011; 91(2): 210 – 224. doi: 10.2522/ ptj.20090417.
9. Bizzarini E, Saccavini M, Lipanje F, Magrin P, Malisan C, Zampa A. Exercise prescription in subjects with spinal cord injuries. Arch Phys Med Rehabil 2005; 86(6): 1170 – 1175.
10. Andersson GB, Chapman JR, Dekutoski MB, Dettori J, Fehlings MG, Fourney DR et al. Do no harm: the balance of „beneficence“ and „non-maleficence“. Spine 2010; 35 (Suppl 9): S2 – S8. doi: 10.1097/ BRS.0b013e3181d9c5c5.
11. Kříž J, Hyšperská V. Vývoj neurologického a funkčního obrazu po poranění míchy. Cesk Slov Neurol N 2014; 77/ 110(2): 186 – 195.
12. Verma R, Krishan S, Haendlmayer K, Mohsen A.Functional outcome of computer-assisted spinal pedicle screw placement: a systematic review and meta-analysis of 23 studies including 5,992 pedicle screws. Eur Spine J 2010; 19(3): 370 – 375. doi: 10.1007/ s00586-009-1258-4.
13. Esses SI, Sachs BL, Dreyzin V. Complications associated with the technique of pedicle screw fixation. A selected survey of ABS members. Spine 1993; 18(15): 2231 – 2238.
14. Odgers CJ 4th, Vaccaro AR, Pollack ME, Cotler JM.Accuracy of pedicle screw placement with the assistance of lateral plain radiography. J Spinal Disord 1996; 9(4): 334 – 338.
15. Yalniz E, Ciftdemir M, Eşkin D, Dülger H. The safety of pedicle screw fixation in the thoracic spine. Acta Orthop Traumatol Turc 2009; 43(6): 522 – 527. doi: 10.3944/ AOTT.2009.522.
16. Amato V, Giannachi L, Irace C, Corona C. Accuracy of pedicle screw placement in the lumbosacral spine using conventional technique: computed tomography postoperative assessment in 102 consecutive patients. J Neurosurg Spine 2010; 12(3): 306 – 313. doi: 10.3171/ 2009.9.SPINE09261.
17. Reichle E, Morlock M, Sellenschloh K, Eggers C. Definition of pedicle malposition. Primary stability and loosening characteristics of pedicle screws in relation to position: spongious anchoring, cortical anchoring, perforation and malposition. Orthopade 2002; 31(4): 402 – 405.
18. Polly DW jr, Potter BK, Kuklo T, Young S, Johnson C, Klemme WR. Volumetric spinal canal intrusion: a comparison between thoracic pedicle screws and thoracic hooks. Spine 2004; 29(1): 63 – 69.
19. Belmont PJ jr, Klemme WR, Dhawan A, Polly DW jr.In vivo accuracy of thoracic pedicle screws. Spine 2001; 26(21): 2340 – 2346.
20. Bains RS, Althausen PL, Gitlin GN, Gupta MC, Benson DR. The role of acute decompression and restoration of spinal alignment in the prevention of post-traumatic syringomyelia: case report and review of recent literature. Spine 2001; 26(17): E399 – E402.
21. Perrouin-Verbe B, Lenne-Aurier K, Robert R, Auffray-Calvier E, Richard I, Mauduyt de la Grève I et al. Post-traumatic syringomyelia and post-traumatic spinal canal stenosis: a direct relationship: review of 75 patients with a spinal cord injury. Spinal Cord 1998; 36(2): 137 – 143.
22. Schurch B, Wichmann W, Rossier AB. Post-traumatic syringomyelia (cystic myelopathy): a prospective study of 449 patients with spinal cord injury. J Neurol Neurosurg Psychiatry 1996; 60(1): 61 – 67.
23. Schwender JD, Casnellie MT, Perra JH, Transfeldt EE,Pinto MR, Denis F et al. Perioperative complications in revision anterior lumbar spine surgery: incidence and risk factors. Spine 2009; 34(1): 87 – 90. doi: 10.1097/ BRS.0b013e3181918ad0.
24. Šrámek J, Štulík J, Šebesta P, Vyskočil T, Kryl J, Nesnídal P et al. Hyperextension trauma in patients with cervical spondylosis. Acta Chir Orthop Traumatol Cech 2009; 76(2): 128 – 132.
25. Fehlings MG, Rabin D, Sears W, Cadotte DW, Aarabi B. Current practice in the timing of surgical intervention in spinal cord injury. Spine 2010; 35 (Suppl 21): S166 – S173. doi: 10.1097/ BRS.0b013e3181f386f6.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2014 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Adultní forma Pompeho nemoci
- Rehabilitace kognitivních funkcí u pacientů s roztroušenou sklerózou
- Je elektrofyziologické vyšetření přínosné v diferenciální diagnostice lumbální spinální stenózy a diabetické polyneuropatie?
- Efektivita dočasné imobilizace po operaci syndromu karpálního tunelu
- Kombinace sluchových a somatosenzorických evokovaných potenciálů zvyšuje senzitivitu průkazu smrti mozku
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Epidemiologická studie neurodegenerativního parkinsonizmu na „Horňácku“, specifickém regionu jihovýchodní Moravy, Česká republika
- Projekt ncRNAPain
- Molekulárna diagnostika NF1 na Slovensku s využitím analýzy cDNA a MLPA
- Vliv neoptimálního chirurgického ošetření páteře na průběh míšního poranění
- Využití elektromagnetické navigace při léčbě hydrocefalu a arachnoidálních cyst u dětí do jednoho roku věku
- Zkrácení door-to-needle intervalu, zkušenosti z Iktového centra Kladno
- WHO Grade II ependymomy IV. komory u dospělých – zkušenosti s léčbou
- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Raritní použití dekompresivní hemikraniektomie u nemocného s abscesem mozku – kazuistika
- Komentář k článku autorů Mork et al Raritní použití dekompresivní hemikraniektomie u nemocného s abscesem mozku – kazuistika
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Odešel prof. MU Dr. Robert Kuba, Ph.D.
- O vyšetřování čití v ambulantní neurologické praxi – dopis redakci a komentář
- Komentář ke komentáři k článku Krahulík et al Výsledky operační léčby adenomů hypofýzy na Neurochirurgické klinice FN Olomouc
- Webové okénko
- MS Boston 2014: Joint ACTRIMS-ECTRIMS Meeting Jak z pacienta učinit partnera při rozhodování o léčbě
- Recenze knihy Michael T. Lawton. Seven AVMs. Tenets and Techniques for Resection.
- Analýza dat v neurologii
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Adultní forma Pompeho nemoci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



