-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaKombinace sluchových a somatosenzorických evokovaných potenciálů zvyšuje senzitivitu průkazu smrti mozku
Increasing the Sensitivity of Brain Death Confirmation Using the Combination of Auditory and Somatosensory Evoked Potentials
Aim:
Since 2002, evoked potentials (EP) can be used to confirm brain death (BD) in Czech Republic. The aim of this study was to show an improvement in reliability of the diagnosis of brain death (BD) using serial recordings and a combination of auditory brain stem potentials (BAEPs) and median nerve somatosensory evoked potentials (SEPs).Methods:
From 2002 to 2012, 41 patients had BAEP and SEP performed to confirm BD at the Department of Neurosurgery, University Hospital Pilsen.Results:
There was a sensitivity of 37% at the first BEAPs registration to confirm BD. Serial BAEP recordings increased BD confirmation to 100%. BAEPs and SEPs combination increased sensitivity of BD confirmation to 75%. Sensitivity was 70% for the first recording SEP and 100% for serial recordings to confirm BD. Conclusion: Combined use of BAEPs and SEPs and serial recordings can improve BD confirmation sensitivity in all clinically BD patients.Key words:
brain death – brain stem auditory evoked potentials – somatosensory evoked potentials
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: I. Holečková 1,2; J. Valeš 2; P. Veselá 2; D. Štěpánek 2; D. Hasman 3; J. Mraček 1,2; P. Lavička 1,2; A. Smažinková 2; V. Přibáň 1,2
Působiště autorů: LF UK v Plzni 1; Neurochirurgické oddělení, FN Plzeň 2; Chirurgická klinika LF UK a FN Plzeň 3
Vyšlo v časopise: Cesk Slov Neurol N 2014; 77/110(6): 698-703
Kategorie: Původní práce
Tato práce byla podpořena grantem GAČR P407-12-1525 a Programem rozvoje vědních oborů Univerzity Karlovy (projekt P36).
Souhrn
Cíl:
Od roku 2002 lze v ČR využít evokované potenciály (EP) k potvrzení smrti mozku (SM). V článku informujeme o užitečnosti kombinace BAEP (sluchových kmenových evokovaných potenciálů) a SEP (somatosenzorických evokovaných potenciálů) jakož i opakovaného vyšetření, jež zvyšují senzitivitu průkazu SM.Metodika:
Na Neurochirurgickém oddělení FN Plzeň bylo v letech 2002 – 2012 u 41 pacientů provedeno potvrzení SM pomocí EP. Všichni pacienti splňovali klinická kritéria SM a podstoupili potvrzení SM pomocí BAEP a SEP n. medianus.Výsledky:
Senzitivita prvního vyšetření k průkazu SM byla u BAEP 37 %. Opakováním vyšetření BAEP pak došlo k potvrzení SM se senzitivitou 100 %. Kombinace vyšetření BAEP a SEP zvýšila senzitivitu průkazu SM na 75 %. Senzitivita SEP pro průkaz SM byla při prvním vyšetření 70 %, senzitivita druhého vyšetření dosáhla 100 %.Závěr:
Kombinace BAEP a SEP a opakování vyšetření zvyšuje senzitivitu průkazu SM u pacientů s klinicky prokázanou SM.Klíčová slova:
smrt mozku – sluchové kmenové evokované potenciály – somatosenzorické evokované potenciályÚvod
S rozvojem nových technologií a léčebných postupů v oblasti intenzivní medicíny a resuscitace došlo k situaci, kdy je jedinec udržován při životě pomocí arteficiální ventilace a podpory krevního oběhu. Tento stav vedl k definování a jednoznačné akceptovatelnosti klinické jednotky – smrt mozku.
Smrt mozku (SM) – brain death – je definována jako ireverzibilní vymizení všech mozkových funkcí včetně funkcí mozkového kmene bez ohledu na přetrvávající funkce kardiovaskulárního systému a jiné orgánové funkce. Tato klinická jednotka byla poprvé popsána roku 1959 [1] jako stav nejhlubšího kómatu, který vznikl po primárním mozkovém poškození bez možností zotavení, a byla pojmenována jako coma dépassé. Od roku 1998 se užívá název brain death [2]. Existují tři nezávislé přístupy k diagnóze SM, jež jsou založeny na definování struktur, které musí být poškozeny, abychom u jedince mohli klinický stav označit jako SM. Jedná se o tzv. holoencefalický přístup („whole brain formulation“). Tento přístup definuje SM jako ireverzibilní destrukci mozku jako celku: hemisfér mozkových, mozkového kmene a mozečku [2]. Dalším přístupem je tzv. higher brain formulation [3], jež označuje smrt jako ireverzibilní ztrátu toho, co tvoří podstatu člověka. SM je zde definována jako ireverzibilní ztráta vědomí s destrukcí všech kognitivních funkcí, která je dána kompletní destrukcí neokortexu. A posledním přístupem je tzv. brain stem formulation [4], definující SM jako totální ireverzibilní destrukci mozkového kmene, která je postačující podmínkou ke stanovení SM a je nebo není spojena s perzistencí aktivity mozkových hemisfér. V ČR na základě definice SM obsažené v Zákoně 285/ 2002 Sb., §10, se tedy ztotožňujeme, jako ve většině zemí, s přístupem holoencefalickým.
Určení SM vyžaduje jednoznačné objektivní potvrzení spojené s absolutní jistotou. Dosud nejrozšířenější testy k prokazování SM jsou založeny na měření mozkového krevního průtoku, protože zástava mozkového průtoku znamená ztrátu životaschopnosti mozku. Ztrátu funkce mozku však můžeme detekovat i pomocí elektrofyziologických technik: EEG a EP (evokované potenciály). Limit EEG je představován tím, že vyšetřuje pouze kůru mozkovou, a není tudíž kompatibilní s „whole brain“ přístupem k SM. EP, které vyšetřují kůru mozkovou i podkorové struktury, jsou k průkazu SM výhodnější [5].
Ve většině zemí včetně evropských byla na legislativní úrovni publikována národní doporučení pro stanovení SM. Definice SM není v jednotlivých zemích rozdílná, ale vyskytují se rozdílnosti v definování nutné délky trvání ireverzibilního postižení mozku, časování vyšetření k potvrzení tohoto stavu a nutnosti či fakultativnosti užití potvrzujících testů [6,7]. V roce 2002 byl v ČR vydán soubor zákonů a vyhlášek (Zákon 285 o darování, odběrech a transplantaci tkání a orgánů 285/ 2002 Sb., Nařízení vlády č. 436/ 2002 Sb., Vyhlášky ministerstva zdravotnictví č. 437/ 2002 Sb., a č. 479/ 2002 Sb.), který byl novelizován v roce 2013 (Vyhláška Sbírky zákonů č. 114, 115/ 2013). V rámci těchto vyhlášek byl definován i postup o zjišťování smrti v případech prokazování SM, jenž obsahuje tři části (A, B, C). V části C jsou definována vyšetření nutná k potvrzení nezvratnosti SM, což je vedle angiografie mozkových tepen, perfuzní mozkové scintigrafie, transkraniální dopplerovské sonografie i užití sluchových kmenových evokovaných potenciálů (BAEP, Brain stem Auditory Evoked Potentials). Přestože je SM definována jako ireverzibilní vymizení všech mozkových funkcí, vyžaduje zákon pro potvrzení SM pouze sluchové kmenové evokované potenciály BAEP s nevýbavností vrcholů II – V.
V praxi se popisuje pět vrcholů BAEP, které jsou za normálních podmínek konstantní a dobře interpretovatelné. Vrchol Ia částečně i vrchol II vychází ze sluchového nervu (vrchol I z jeho porce extrakraniální a vrchol II z porce intrakraniální) a vrcholy III – V vychází z pontu a mezencefala. Senzitivita i specificita provedení pouze jednoho potvrzujícího testu není vysoká u BAEP je literárně udávána mezi 2 a 73 % [8]. Použití kombinace více testů citlivost zvyšuje [9].
Jako další potvrzující test lze užít SEP n. medianus, který vyšetřuje somatosenzorickou dráhu od periferního receptoru až po primární somatosenzorický kortex. Provádí se registrace periferní (vrchol N9), cervikální míšní (vrchol N13), podkorové intrakraniální (vrchol P14, N18) a korové (vrchol N20) odpovědi. Jestliže SM představuje úplnou destrukci mozku se zachováním funkce struktur extracerebrálních, je její diagnóza pomocí EP založena na registrování komponent, jež jsou evokovány extracerebrálními extrakraniálními generátory a na absenci odpovědí evokovaných generátory cerebrálními. Při BAEP vyšetření je k potvrzení SM podmínkou nevýbavnost vrcholů III–V a zachování vrcholů I a/ nebo II. U SEP n. medianus je k potvrzení SM podmínkou nevýbavnost vrcholů P14/ N18 a N20 se zachováním výbavnosti vrcholů N9 a N13.
Cílem práce je upozornit na problematiku prokazování SM pomocí BAEP, dokumentovat na vlastním souboru malou citlivost průkazu SM užitím pouze BAEP a prokázat zvýšení citlivosti průkazu při použití více metod.
Metodika
Retrospektivní studie byla schválena a provedena v souladu se standardy etické komise FN Plzeň.
Soubor pacientů
Čtyřicet jedna pacientů (23 mužů a 18 žen) podstoupilo vyšetření k potvrzení SM pomocí současné registrace BAEP a SEP n. medianus. Pacienti byli průměrného věku 41 let (nejmladší 3 roky, nejstarší 64 let). Jednalo se o 17 pacientů s úrazem mozku různé etiologie, 13 pacientů s intrakraniálním krvácením včetně subarachnoidálního při ruptuře aneuryzmatu, čtyři pacienty s ischemickou lézí mozku, tři pacienty s encefalitidou, tři pacienty s edémem mozku po kardiopulmonální resuscitaci a jednoho pacienta s epileptickým statem (tab. 1).
Tab. 1. Počet pacientů a klinické stavy, které vedly k SM. 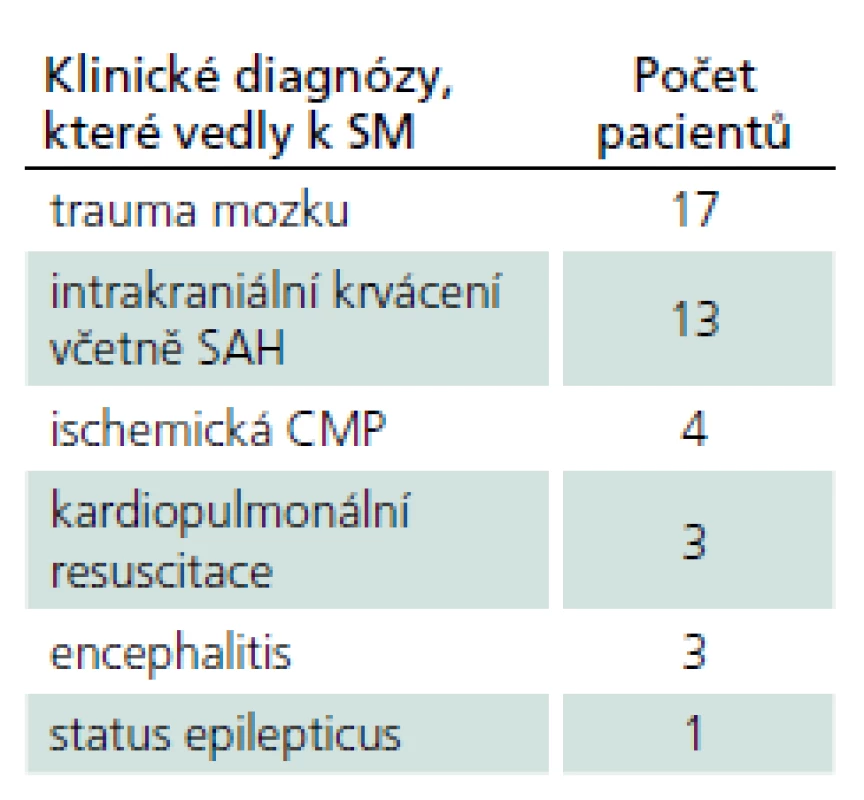
K rozvoji SM došlo u pacientů v průměru za šest dnů po inzultu (min. jeden den a maximálně 20 dní). První vyšetření EP bylo provedeno v den stanovení klinické diagnózy SM. Všichni pacienti splňovali klinická kritéria SM včetně apnoického testu.
Pacienti, u kterých byly EP prováděny, se nacházeli v normotermii, normotenzi a byl u nich vyloučen vliv farmakologického tlumení (tzn. buď nebyli od přijetí do nemocnice tlumeni vůbec, nebo bylo farmakologické tlumení ukončeno min. 48 hod před vyšetřením). Registrace EP probíhala na jednotkách intenzivní péče (JIP).
Metoda
EP byly registrovány na osmikanálovém přístroji Nicolet Viking IV.
BAEP byly registrovány dle standardů doporučených Mezinárodní společností pro klinickou neurofyziologii [10]. Byly registrovány odpovědi ze sluchového nervu (vrchol I – II) a kmenové odpovědi (vrcholy III – V) v zapojení A1/ A2 – Cz. Byly provedeny dvě série vyšetření, každá série obsahovala 1 000 stimulů, k výslednému zpracování bylo tedy zprůměrněno 2 000 stimulů.
SEP n. medianus byl registrován dle standardů doporučených Mezinárodní společností pro klinickou neurofyziologii [11]. Byla registrována odpověď periferní (vrchol N9) v zapojení: Erb ipsilaterálně – Erb kontralaterálně, cervikální míšní odpověď (vrchol N13) v zapojení: C6 – sternum, podkorová intrakraniální odpověď (vrchol P14, N18) v zapojení: Fz – kontralaterální rameno a odpověď z primárního somatosenzorického kortexu (vrchol N20) v zapojení: C3‘/ C4’ – Fz. Byly provedeny dvě série vyšetření, každá série obsahovala 1 000 stimulů, k výslednému zpracování bylo tedy zprůměrněno 2 000 stimulů.
Výsledky
BAEP
SM mohla být potvrzena prvním vyšetřením pouze u 15 pacientů: u sedmi pacientů, u nichž byl vybaven vrchol I jednostranně (obr. 1a), u tří pacientů s výbavností vrcholu I oboustranně (obr. 1b), u tří pacientů s vrcholem I a II jednostranně a u dvou pacientů s vrcholem I i II oboustranně (obr. 1c). Senzitivita prvního vyšetření BAEP pro průkaz SM byla 37 %. U 10 ze 41 pacientů bylo nutno vyšetření opakovat, protože i když byly u pacientů přítomny klinické známky SM, prvním vyšetřením pomocí BAEP nebylo možné SM potvrdit, protože byla byť i patologická a unilaterální přítomnost vrcholů III – V, u osmi pacientů byla spojena s výbavností komponent P14/ N18 při SEP registraci. SM byla pak stanovena až opakovaným vyšetřením (obr. 2), u osmi pacientů při druhém vyšetření, u dvou pacientů až při třetím vyšetření. Senzitivita BAEP pro průkaz SM pak stoupla u druhého vyšetření na 80 % u třetího na 100 %. U všech pacientů, u kterých byla SM potvrzena až opakovaným vyšetřením, se nález rozvinul k nevýbavnosti všech vrcholů BAEP. V našem souboru pak byla ještě skupina 16 pacientů (39 % pacientů), u nichž nebyl při BAEP registrován při prvním vyšetření bilaterálně ani vrchol I, u čtyř z nich byl přítomen vrchol P14/ N18 při SEP registraci. U 12 z těchto pacientů byly vrcholy P14/ N18 nevýbavné, což umožnilo potvrzení SM užitím kombinace obou vyšetření se senzitivitou 75 %. Celkem byla pomocí BAEP potvrzena SM u všech 41 pacientů (tab. 2) s klinickými známkami SM, u 10 pacientů však až opakováním vyšetření, u 12 pacientů kombinací s vyšetřením SEP.
Obr. 1a) Registrace BAEP při stimulaci levého ucha (křivka nahoře) a pravého ucha (křivka dole) u pacienta s rozsáhlým poraněním mozku. 
Vybaven vrchol I při stimulaci pouze levého ucha. SM byla potvrzena. Obr. 1b) Registrace BAEP při stimulaci levého ucha (křivka nahoře) a pravého ucha (křivka dole) u pacienta s rozsáhlým poraněním mozku. 
Vybaven vrchol I při stimulaci levého i pravého ucha. SM byla potvrzena. Obr. 1c) Registrace BAEP při stimulaci levého ucha (křivka nahoře) a pravého ucha (křivka dole) u pacienta s rozsáhlým poraněním mozku. 
Vybaven vrchol I a II při stimulaci levého i pravého ucha. SM byla potvrzena. Tab. 2. BAEP vyšetření u pacientů se SM – senzitivita průkazu SM a výbavnost jednotlivých vrcholů. 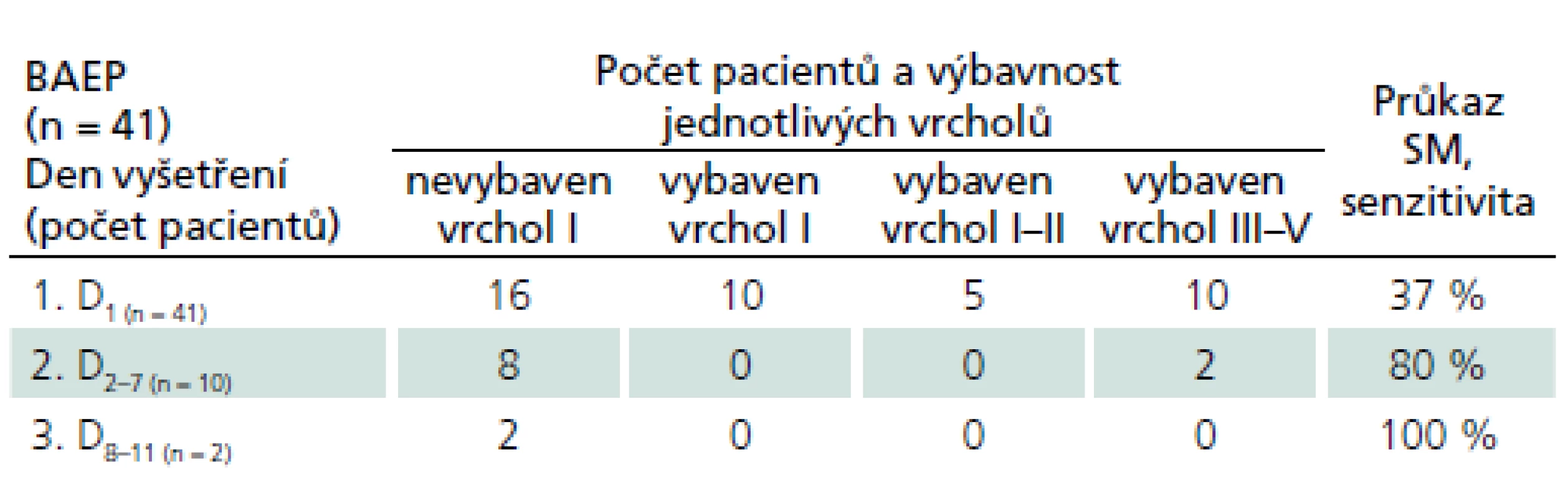
n – počet pacientů, 1. D1 – první vyšetření v den klinické dg. SM, 2. D2–7 – druhé vyšetření 2.–7. den po klinické dg. SM, 3. D8–11 – třetí vyšetření 8.–11. den po klinické dg. SM. SEP n. medianus
U všech 41 pacientů (tab. 3) byla vybavena odpověď periferní z Erbova bodu (vrchol N9) a nevybavena odpověď korová (vrchol N20). Cervikální míšní odpověď (vrchol N13) byla vybavena oboustranně u 34 pacientů, u čtyř pacientů byla vybavena jednostranně. U 12 pacientů nebylo možno prvním vyšetření SM potvrdit, protože u nich byla přítomna komponenta podkorová (vrchol P14 a/ nebo N18) (obr. 3). Senzitivita SEP pro průkaz SM byla tedy při prvním vyšetření 70 %. U čtyř z těchto 12 pacientů nebyl vybaven žádný z vrcholů BAEP. U zbývajících osmi z nich přetrvávala výbavnost vrcholů III – V. Opakování vyšetření pak prokázalo vymizení vrcholů P14 a N18 i vrcholů III–V, a potvrdilo tak SM (obr. 3), senzitivita druhého vyšetření dosáhla 100 %.
Tab. 3. SEP n. medianus u pacientů s SM: senzitivita průkazu SM a výbavnost jednotlivých vrcholů. 
n – počet pacientů, 1. D1 – první vyšetření v den klinické dg. SM, 2. D2–11 – druhé vyšetření 2.–11. den po klinické dg. SM. Opakování vyšetření probíhala v intervalu 2 – 11 dní od prvního vyšetření.
Diskuze
Na našem oddělení užíváme k potvrzení SM kombinaci BAEP a SEP n. medianus.
Senzitivita BAEP pro potvrzení SM byla v našem souboru při prvním vyšetření 37 %, SM se dalo přesvědčivě potvrdit pouze u těch pacientů, u kterých byla registrována periferní odpověď: buď pouze vrchol I,nebo současně s vrcholem II. V našem souboru ve shodě s literárními údaji [12] se jednalo o druhou nejpočetnější skupinu, jež zahrnovala 15 pacientů. Přítomnost možných vzorců v rámci této skupiny lze vysvětlit na základě anatomických variant cévního zásobení sluchového nervu, který generuje vrchol I. Sluchový nerv je zásoben a. labyrinti, jež může být větví extrakraniálního řečiště – z r. stylomastoideus a. auricularis posterior [13], v tomto případě bude u SM vrchol I výbavný. V této skupině jsme dokonce u pěti pacientů (tzn. u 12 %) registrovali i vzorec, kdy byl současně s vrcholem I vybaven i vrchol II, a to jednostranně či oboustranně. Vysvětlením této varianty je, že nejen vrchol I, ale i vrchol II vychází, byť i částečně, ze sluchového nervu [14]. Jestliže je však blanitý labyrint zásoben z řečiště intrakraniálního, a to buď z a. basilaris či AICA [15,16], bude u SM vrchol I nevýbavný.
Nejčastější variantou byla v naší skupině pacientů nevýbavnost všech vrcholů BAEP. Jednalo se o 16 pacientů (tedy v 39 % případů). Literární údaje uvádějí až v 70 % oboustrannou nevýbavnost všech vrcholů včetně vrcholu I. Tato situace způsobuje diagnostické pochybnosti, protože se vyskytuje např. i při oboustranné surditas či při oboustranném poškození sluchového nervu, přechodné vymizení všech vrcholů BAEP bývá také přítomno u pacientů v postanoxickém kómatu. Řešením je opakování vyšetření – seriál vyšetření u pacientů, kteří klinicky k SM spějí. Při tomto postupu je registrováno postupné mizení vrcholů v čase, jež vede až k úplné nevýbavnosti všech vrcholů. Nenastává tak pochybnost, zda úplná areflexie je výsledkem stavu vedoucího k SM nebo zda byla u pacienta přítomna již dříve (obr. 2).
Obr. 1. Příklad opakovaného vyšetření u pacienta s rozsáhlým poraněním mozku. 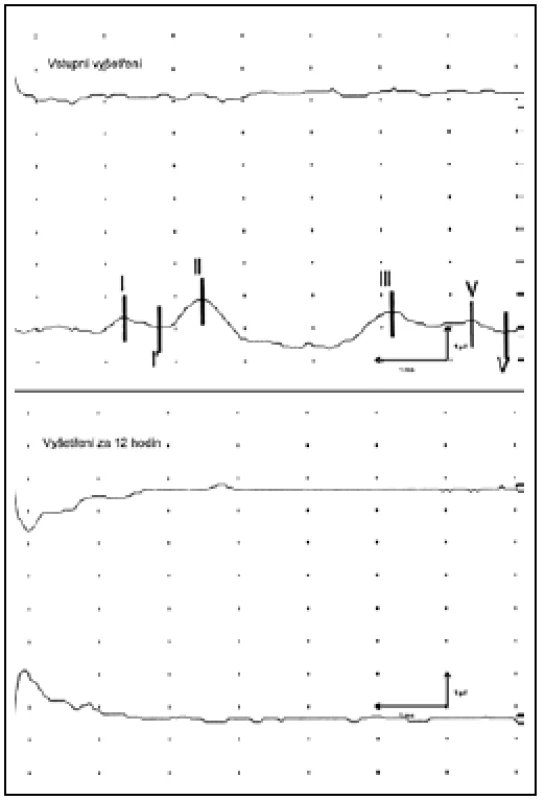
Horní záznam: 1. vyšetření 10. den po úrazu. Registrace BAEP při stimulaci levého ucha (křivka nahoře) a pravého ucha (křivka dole): Vybaven vrchol I–V s prodlouženými latencemi při stimulaci pravého ucha, SM tedy potvrzena nebyla. Dolní záznam: 2. vyšetření za 12 hod po 1. vyšetření. Registrace BAEP při stimulaci levého ucha (křivka nahoře) a pravého ucha (křivka dole). Nevybaven žádný vrchol při stimulaci obou uší. Došlo k progresi nálezu a potvrzení SM. Další možností, jak zvýšit senzitivitu průkazu SM již prvním vyšetřením BAEP, je možnost kombinace s jinou modalitou EP. Z těchto důvodů, i když to Vyhláška č. 115/ 2013, Sbírky zákonů nevyžaduje, na našem pracovišti vždy kromě BAEP provádíme i SEP n. medianus. Udává se, že touto kombinací se zvyšuje specificita průkazu SM na 93 % [17]. V naší skupině pacientů kombinace dvou modalit EP umožnila stanovit SM při úplné nevýbavnosti BAEP ve 100 %.
Další skupina pacientů, u které nebylo možno SM potvrdit prvním vyšetřením, byla tvořena 10 pacienty (24 %), u nichž byly registrovány, byť i patologické, vrcholy III – V. SM pak byla potvrzena až opakovaným vyšetřením, kdy došlo k vymizení všech registrovaných vrcholů (obr. 2). Senzitivita se pak při druhém vyšetření BAEP zvýšila na 80 %. Stoupající senzitivita s opakováním vyšetření v časovém odstupu je opakovaně literárně dokumentována u všech testů potvrzujících SM [18]. Vysvětluje se dalším odumíráním neuronů i po stanovení klinické diagnózy SM, která byla sice provedena v době absence klinických projevů kmenové funkce, ale stále ještě za perzistence izolované buněčné aktivity. Časování testu má tak rozhodující vliv na senzitivitu testu. Je známo, že časový interval mezi stanovením SM a pozitivním potvrzujícím testem je delší u mladších jedinců. V našem souboru byl u dvou dětí BAEP test pozitivní až v intervalu 8 – 11 dní po prvním vyšetření.
Obr. 2. Příklad opakovaného vyšetření u pacienta po subarachnoideálním krvácení: registrace SEP n. medianus. 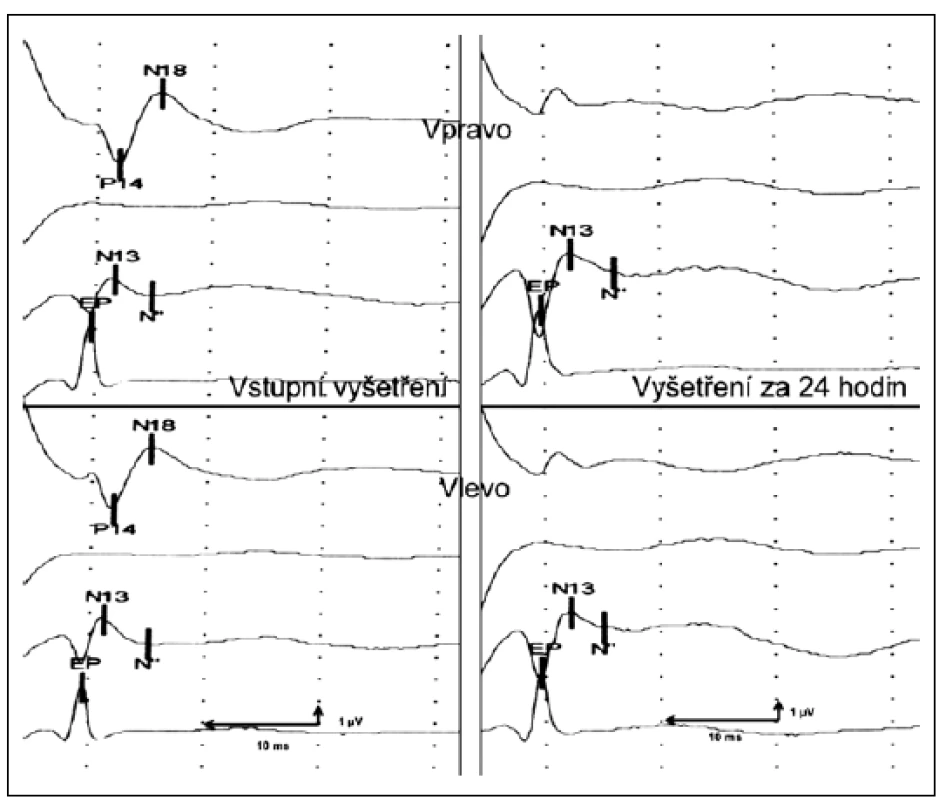
Horní kvadranty: SEP n. medianus vpravo, dolní kvadranty: SEP n. medianus vlevo. Levé kvadranty: vstupní vyšetření. Pravé kvadranty: vyšetření za 24 hod. Na vstupním vyšetření registrován vrchol N9 z Erbova bodu oboustranně, N13 ze zadních rohů míšních oboustranně, podkorové vrcholy P14, N18 oboustranně, nevybaven korový vrchol N20 oboustranně. SM nebyla potvrzena. Na opakovaném vyšetření za 24 hod registrován vrchol N9 oboustranně, vrchol N13 oboustranně, nevybaveny vrcholy P14, N18 i N20 oboustranně. SM byla potvrzena. Další omezení BAEP je dáno tím, že představují aktivitu pontu a středního mozku, nevyšetřují však oblast prodloužené míchy, která je kruciální pro udržení životních funkcí jako dýchání a krevní oběh. BAEP tedy představují test, jenž není pro potvrzení SM ani zcela senzitivní ani specifický. Dle některých autorů je jeho senzitivita pouze mezi 2 a 73 % [8]. Možným řešením této situace je rovněž registrace více modalit EP.
SEP n. medianus vyšetřuje integritu dráhy zadních provazců. Při SM je funkce periferní (vrchol N9) a míšní (vrchol N13) zachována. Naopak odpovědi generované z oblasti intrakraniální (intracerebrální): odpovědi podkorové (vrcholy P14, N18) a odpovědi korové (vrcholy N20, P25) jsou vymizelé. Při SM by mělo být prováděno vyšetření i v zapojení s extracefalickou referencí, a tudíž s možností registrace podkorových komponent vzdáleného pole generovaných z oblasti dolního mozkového kmene, v úrovni cerviko medulární junkce, resp. v oblasti lemniscus medialis a nucleus cuneatus [19]. Často užívané zapojení pouze s cefalickou referencí nepodává informace o aktivitě těchto podkorových komponent, ale pouze o aktivitě primárního somatosenzorického kortexu, což pro stanovení SM není dostatečné. Můžeme dokonce říci, že takto provedené vyšetření podává obdobné informace jako EEG. Kombinované použití SEP a BAEP mapuje aktivitu od oblasti cerviko medulární junkce až po oblast pons-mezencefalon s možností odhalit tak úroveň postižení v rámci kraniokaudální deteriorace v preterminálním stadiu SM.
Nevýbavná odpověď BAEP současně s nevýbavností korových odpovědí SEP, byť i se zachováním podkorových odpovědí, je zajisté prognosticky nepříznivá. Určení SM je však velmi delikátní situace, která definitivně rozhoduje o bytí či nebytí jedince. Falešně pozitivní diagnózy SM nemohou být tedy z hlediska etického i forenzního akceptovatelné. Přítomnost podkorových odpovědí, vycházíme li z definice SM, tuto diagnózu vylučuje. Její potvrzení je za těchto situací již jen otázkou času, protože ve většině případů tyto komponenty mizí s určitým časovým odstupem. Potvrzení SM je pak tedy pouze oddáleno. Takto tomu bylo i u našich 12 pacientů, kdy k potvrzení SM došlo až při druhém vyšetření, kdy vymizely komponenty P14/ N18.
Existují některé situace, které mohou činit potvrzení SM problematické. Mezi ně patří níže uvedené stavy.
Literárně byla publikována kazuistika, jež popisuje problém diagnostiky smrti mozku u pacienta s Guillainův Barrého syndromem s poškozením hlavových i periferních nervů [20]. Farmakologické tlumení nebo intoxikace způsobují hluboké kóma, které může klinicky SM imitovat. V praxi jsme se ovšem nesetkali s tím, že by tento stav vedl k nevýbavnosti subkortikálních komponent EP. Existují situace, které mohou vyvolat nevýbavnost intrakraniálních vrcholů EP. Je to např. hluboká hypotermie, jež vyvolává vymizení elektrické aktivity mozku. EEG signál mizí při teplotě 24 °C, vrchol N20 a P14 mizí při nazofaryngeální teplotě 21 – 17 °C a BAEP při teplotě okolo 20 °C. Intracerebrální vrcholy SEP i BAEP nemizí tudíž nikdy za teplotních podmínek běžně udržovaných na jednotkách intenzivní péče (JIP), kde se vyšetření SM provádí.
Falešně pozitivní určení SM bylo zaznamenáno u pacientů ve vegetativním stavu. Domníváme se ale, že již klinickým vyšetřením by měly být tyto dva stavy dobře rozlišitelné. U pacientů ve vegetativním stavu jsou zachovány odpovědi podkorové včetně BAEP a je přítomna pouze areaktivita primárních senzorických kortexů [21]. Při vyšetření více modalit EP by tedy nemělo docházet k záměně těchto dvou klinických jednotek.
Jako nedostatek EP je uváděno, že EP jsou citlivé k rušivým vlivům okolí, které pak znemožňují jejich registraci. Z vlastních zkušeností při vyšetřování EP na JIP nemůžeme potvrdit závažné technické problémy, jež by bránily provedení vyšetření. Vzhledem ke zprůměrnění výsledků jsou mnohem méně citlivé k elektrickému rušení z okolního prostředí než např. EEG.
EP je dále vytýkáno, že netestují cerebrální funkce jako celek. Tento argument však rovněž neobstojí, neboť žádná z metod používaná k potvrzení SM nevyšetřuje mozek jako celek. EEG vyšetřuje hlavně kůru mozkovou a nevyšetřuje mozkový kmen. Techniky založené na vyšetřování perfuze mozkové (mozková angiografie, SPECT či transkraniální dopplerometrie) zase nevyloučí perzistenci alespoň určitého stupně cerebrální cirkulace způsobené kontaminací přes anastomózy z extracerebrálního řečiště.
Falešně negativní výsledky průkazu SM byly zaznamenány při vyšetření SEP [22,23]. U pacientů byla registrována odpověď korová (vrchol N20), přestože byly klinicky jednoznačně ve stadiu SM. Tato paradoxní situace byla vysvětlena tím, že vrchol N20 byl svalového původu a vymizel po podání svalové relaxace.
Výhodou provádění EP při potvrzení SM je možnost vyšetření přímo u lůžka pacienta, bez nutnosti jeho transportu, relativně nízká cena v porovnání s ostatními užívanými technikami a možnost vyšetření pomocí EP v nemocnicích i nižšího stupně, kde ostatní techniky nejsou dostupné.
Závěr
EP zaujímají rovnocenné místo po boku ostatních metod užívaných při diagnostice SM. Z našich vlastních výsledků v korelaci s literárními údaji se vyšetření pouze jedné modality EP nejeví pro potvrzení SM dostatečně specifické, proto považujeme za vhodné vyšetřování kombinací více modalit. Vyšetření k průkazu SM by mělo být provedeno až po prokázání jednoznačných klinických známek SM a výhodou je opakování vyšetření u pacientů, kteří klinicky do stavu SM spějí.
MUDr. Irena Holečková
Neurochirurgické oddělení
LF UK a FN Plzeň
Dr. E. Beneše 13
305 99 Plzeň
e-mail: holeckova@fnplzen.cz
Přijato k recenzi: 7. 10. 2013
Přijato do tisku: 28. 8. 2014
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Zdroje
1. Mollaret P, Goulon M. The depassed coma (preliminary memoir). Rev Neurol (Paris) 1959; 101 : 3 – 15.
2. Bernat JL. A defense of the whole ‑ brain concept of death. Hastings Cent Rep 1998; 28(2): 14 – 23.
3. Veatch RM. The whole ‑ brain‑oriented concept of death: an outmoded philosophical formulation. J Thanatol 1975; 3(1): 13 – 30.
4. Conference of Royal colleges and faculties of the United Kingdom. Diagnosis of brain death. Lancet 1976 : 1069 – 1970.
5. Facco E, Munari M, Gallo F, Volpin SM, Behr AU, Baratto F et al. Role of short latency evoked potentials in the diagnosis of brain death. Clin Neurophysiol 2002; 113(11): 1855 – 1866.
6. Wijdicks EF, Varelas PN, Gronseth GS, Greer DM. Evidence‑based guideline update: determining brain death in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology. Neurology 2010; 74(23): 1911 – 1918. doi: 10.1212/ WNL.0b013e3181e242a8.
7. Haupt WF, Rudolf J. European brain death codes: a comparison of national guidelines. J Neurol 1999; 246(6): 432 – 437.
8. Welschehold S, Boor S, Reuland K, Thömke F, Kerz T,Reuland A et al. Technical aids in the diagnosis of brain death: a comparison of SEP, AEP, EEG, TCD and CT angiography. Dtsch Arztebl Int 2012; 109(39): 624 – 630. doi: 10.3238/ arztebl.2012.0624.
9. Wang K, Yuan Y, XU Z, Wu X, Luo B. Benefits of combination of electroencephalography, short latency somatosensory evoked potentials, and transcranial Doppler techniques for confirmation brain death. J Zheijang Univ Sci B 2008; 9(11): 916 – 920. doi: 10.1631/ jzus.B0820123.
10. Prat H, Aminoff MJ, Nuwer MR, Starr A. Potentiels évoqués auditifs de courte latence. In: Guérit JM, Mauguière F, Plouin P (eds). Guide pratique de neurophysiologie clinique. Recommandations de la Fédération international de neurophysiologie clinique. Paris: Elsevier 2002 : 95 – 110.
11. Cruccu G, Aminoff MJ, Curio G, Guérit JM, Kakigi R, Mauguiere F et al. Recommendations for the clinical use of somatosensory ‑ evoked potentials. Clin Neurophysiol 2008; 119(8): 1705 – 1719. doi: 10.1016/ j.clinph.2008.03.016.
12. Mauguière F, Grand C, Fischer C, Courjon J. Aspect des potentiels évoqués auditifs et somesthésiques précoces dans les comas neurologiques et la mort cérébrale. Revue de Neurophysiologie Clinique 1982; 12(3): 280 – 286.
13. Gray H. The arteries of the brain. In: Anatomy of the Human Body. 20th ed. New York: Bartleby 2000: VI/ 3b. Available from URL: http:www.bartleby.com/ 107/ 147.
14. Scherg M, Von Cramon D. A new interpretation of the generators of BAEP waves I – V: results of a spatio ‑ temporal dipole model. Electroencephalogr Clin Neurophysiol 1985; 62(4): 290 – 299.
15. Čihák R. Anatomie 3. 1. vyd. Praha: Grada Publishing 1997.
16. Nolte J. Blood supply of the brain. In: Nolte J (ed). The human mrain. An introduction to its functional anatomy. 5th ed. Missouri: Mosby 2002 : 119 – 146.
17. Busl KM, Greer DM. Pitfalls in the diagnosis of brain death. Neurocrit Care 2009; 11(2): 276 – 287. doi: 10.1007/ s12028 ‑ 009 ‑ 9231 ‑ y.
18. Cheng W, Lin K. Supplementary tests for confirmation of brain death. J Zheijang Univ Sci B 2008; 9(11): 921 – 922. doi: 10.1631/ jzus.B0870001.
19. Restuccia D, Di Lazzaro V, Valerini M, Conti G Tonali P, Mauguiere F. Origin and distribution of P13 and P14 far ‑ field potentials after median nerve stimulation. Scalp, nasopharyngeal and neck recording in healthy subjects and in patients with cervical and cervico ‑ medullary lesions. Electroenceph Clin Neurophysiol 1995; 96(5): 371 – 384.
20. Bakshi N, Maselli RA, Gospe SM jr, Ellis WG, McDonald C, Mandler RN. Fulminant demyelinating neuropathy mimicking cerebral death. Muscle Nerve 1997; 20(12): 1595 – 1597.
21. Fischer C, Luauté J. Evoked potentials for the prediction of vegetative state in the acute stage of coma. Neuropsychol Rehabil 2005; 15(3 – 4): 372 – 380.
22. Anziska BJ, Cracco RQ. Short latency somatosensory evoked potentials in brain dead patients. Arch Neurol 1980; 37(4): 222 – 225.
23. Guérit JM. Unexpected myogenic contaminants observed in the somatosensory evoked potentials recorded in one brain‑dead patient. Electroencephalogr Clin Neurophysiol 1986; 64(1): 21 – 26.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2014 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Adultní forma Pompeho nemoci
- Rehabilitace kognitivních funkcí u pacientů s roztroušenou sklerózou
- Je elektrofyziologické vyšetření přínosné v diferenciální diagnostice lumbální spinální stenózy a diabetické polyneuropatie?
- Efektivita dočasné imobilizace po operaci syndromu karpálního tunelu
- Kombinace sluchových a somatosenzorických evokovaných potenciálů zvyšuje senzitivitu průkazu smrti mozku
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Epidemiologická studie neurodegenerativního parkinsonizmu na „Horňácku“, specifickém regionu jihovýchodní Moravy, Česká republika
- Projekt ncRNAPain
- Molekulárna diagnostika NF1 na Slovensku s využitím analýzy cDNA a MLPA
- Vliv neoptimálního chirurgického ošetření páteře na průběh míšního poranění
- Využití elektromagnetické navigace při léčbě hydrocefalu a arachnoidálních cyst u dětí do jednoho roku věku
- Zkrácení door-to-needle intervalu, zkušenosti z Iktového centra Kladno
- WHO Grade II ependymomy IV. komory u dospělých – zkušenosti s léčbou
- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Raritní použití dekompresivní hemikraniektomie u nemocného s abscesem mozku – kazuistika
- Komentář k článku autorů Mork et al Raritní použití dekompresivní hemikraniektomie u nemocného s abscesem mozku – kazuistika
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Odešel prof. MU Dr. Robert Kuba, Ph.D.
- O vyšetřování čití v ambulantní neurologické praxi – dopis redakci a komentář
- Komentář ke komentáři k článku Krahulík et al Výsledky operační léčby adenomů hypofýzy na Neurochirurgické klinice FN Olomouc
- Webové okénko
- MS Boston 2014: Joint ACTRIMS-ECTRIMS Meeting Jak z pacienta učinit partnera při rozhodování o léčbě
- Recenze knihy Michael T. Lawton. Seven AVMs. Tenets and Techniques for Resection.
- Analýza dat v neurologii
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Adultní forma Pompeho nemoci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



