-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Sebevražednost − závažný zdravotně-společenský problém s možností prevence
Suicide − a serious health and social problem with the possibility of prevention
Suicide is a serious health and social problem whose incidence varies between genders, age groups, geographical distribution and with influence of socio-political structure of society. It has been identified many risk factors and this behavior has etiological heterogeneity.
There is no effective algorithm to predict suicidal activity in clinical practice, but increase the detection is associated with introducing the professional community and especially primary care physicians with clinical, psychological, sociological and biological factors whose can bring increasing of the recognition of vulnerable individuals and allow initiation of therapeutic interventions psychotherapy, psychopharmacology, neuromodulatory modalities or their combinations to achieve effective level of suicide prevention.Keywords:
suicide, suicide attempt, suicidal ideation, suicide prevention, primary care, depressive disorder, anxiety disorder
Autoři: Martin Anders
Působiště autorů: Psychiatrická klinika 1. LF UK a VFN v Praze
Vyšlo v časopise: Čas. Lék. čes. 2017; 156: 58-67
Kategorie: Přehledový článek
Souhrn
Sebevražednost je závažným zdravotně-společenským problémem, jehož výskyt se liší mezi pohlavími a věkovými skupinami, má geografické rozložení a ovlivňuje jej i sociopolitické uspořádání společnosti. Bylo identifikováno mnoho rizikových faktorů, a proto lze tento fenomén charakterizovat jako etiologicky velmi heterogenní.
Dosud nebyly vytvořeny účinné postupy, jak spolehlivě predikovat sebevražednou aktivitu v klinické praxi, a dosáhnout tak účinné prevence. Častější rozpoznání ohrožených jedinců, podmíněné seznámením odborné veřejnosti, především lékařů primární péče, s klinickými, psychologickými, sociologickými a biologickým faktory, umožní zahájení terapeutických intervencí psychoterapií, psychofarmaky, neuromodulačními modalitami nebo jejich kombinacemi, jimiž lze sebevražedným aktivitám v populaci předcházet.Klíčová slova:
sebevražda, sebevražedný pokus, sebevražedné myšlenky, prevence sebevražd, primární péče, depresivní porucha, úzkostná poruchaÚvod
Sebevražednost patří trvale k velmi závažným celospolečenským tématům, protože sebevraždy mají každoročně ve světě na svědomí více než milion lidských životů – ročně si sáhne na život cca 11,4/100 000 obyvatel (1). Z posledních dostupných statistických údajů vyplývá, že v České republice se každý den o život dobrovolně připraví v průměru 4 lidé, přičemž osob, které spáchají sebevraždu, je již více než těch, kteří zemřou v důsledku pádů, nešťastné náhody nebo při dopravních nehodách.
Světová zdravotnická organizace (WHO) navzdory tradiční tabuizaci tohoto tématu opakovaně deklarovala, že snížení počtu sebevražd je celosvětově nezbytné. Významnou roli hrají kulturní a morální předsudky, jež se týkají sebevražd, a především tradované pesimistické pohledy na možnosti léčby a prevence, které tvoří bariéry a brání jak pacientům otevřeně si tyto fenomény přiznat, tak i lékařům v zařazení otázek týkajících se suicidální aktivity do svých standardních vyšetřovacích postupů. Není proto nikterak nečekaným zjištěním, že až 45 % jedinců, kteří zemřou v důsledku sebevraždy, navštívilo lékaře primární péče měsíc před svým činem, ale identifikace takového jedince nebo přímo přiznání samotného nemocného v této oblasti bývá spíše výjimkou (2).
Epidemiologie
V úvodu je třeba uvést, že smrtí nekončící – tzv. nedokonané suicidální pokusy – jsou jevem podstatně častějším než sebevraždy dokonané (3, 4). Samotný výskyt suicidálních ideací není záležitostí výjimečnou. Jedním z příkladů jsou informace získané od 108 705 jedinců, kteří byli sledováni v rámci projektu WHO – World Mental Health Survey (4), z nichž vyplynulo, že průměrná roční incidence výskytu suicidálních myšlenek činí 2 % v zemích s vyššími příjmy oproti 2,1 % v zemích s nízkými příjmy a prevalence suicidálních pokusů je 0,3 vs. 0,4 %. Celoživotní prevalence výskytu suicidálních myšlenek je 9,2 % a 2,7 % suicidálních pokusů, ale výskyt sebevražedných myšlenek a jednání se velmi liší v jednotlivých zemích (1, 5–8).
Jedinci, kteří připouští výskyt těchto myšlenek v předchozích 12 měsících, mají statisticky významně vyšší incidenci suicidálních pokusů (15,1 % v zemích s vyšším příjmem vs. 20,2 % v zemích s nižšími příjmy), přičemž vlastní plánování sebevraždy dále významně zvyšuje riziko sebevraždy (3, 4). Přibližně třetina dospívajících, u kterých lze identifikovat suicidální myšlenky, následně uskuteční suicidální pokus v průběhu jednoho roku (3) a lidé, kteří přiznali v rámci ošetření na akutních příjmech sebevražedné jednání, mají roční riziko sebevraždy 1,6 % a opakovaného pokusu 16,3 % s pětiletým rizikem sebevraždy 3,9 % (9).
V zemích s vyššími příjmy je sebevražda nejčastější u mužů středního a vyššího věku. Míra sebevražedného jednání narůstá v populaci mladých lidí a je druhou nejčastější příčinou úmrtí mezi 15. a 29. rokem života (1). Incidence suicidálních myšlenek a jednání vrcholí v adolescenci a mladší dospělosti, s celoživotní prevalencí suicidálních myšlenek 12,1–33 % a suicidálního jednání 4,1–9,3 % (3, 10). Celosvětově dojde v průběhu roku k cca 164 tisícům sebevraždám u jedinců mladších 25 let (11).
V populaci starších jedinců je míra suicidality také vysoká, částečně mezi jedinci trpícími tělesnými chorobami, depresivními či úzkostnými poruchami (12). Významnou roli hraje pohlaví, neboť vysoká míra výskytu suicidálních myšlenek je nacházena u žen (4, 5), ačkoliv počet úmrtí z důvodu sebevraždy je podstatně vyšší u mužů (15/100 000 vs. 8/100 000) (1). Poměr úmrtí muži/ženy v zemích s vyššími příjmy činí 3,5 na rozdíl od zemí s nízkými příjmy, kde je 1,6. Dalším faktorem je sezónní výskyt, kdy je nejvyšší počet sebevražd proveden na jaře a v létě; suicidální aktivita může korelovat také se zeměpisnou šířkou a expozicí slunečnímu světlu (13).
Z analýz dat o sebevraždách (14), které dlouhodobě vede Český statistický úřad ve spolupráci s Ústavem zdravotnických informací a statistiky ČR, jehož zřizovatelem je Ministerstvo zdravotnictví ČR, a Odbor informatiky a provozu informačních technologií Policejního prezidia ČR, vyplývá, že jich přibývá. Poslední data také dokumentují, že počet dokonaných sebevražd je v Česku cca o 20 % vyšší, než je průměr zemí OECD. Zjišťována je několikanásobně vyšší sebevražednost mužů než žen a s rostoucím věkem se zvyšuje specifická míra sebevražednosti.
Nejčastěji použitý způsob je oběšení a z celkového počtu sebevražd ho v období 1994–2013 volilo 65 % mužů a 45 % žen. K největšímu počtu sebevražd dochází na jaře a nejčastějším dnem je pondělí, což je dáváno do souvislosti s počátkem pracovního týdne a působením stresu u vulnerabilních jedinců. Ve vývoji počtu sebevražd na územích odpovídajících dnešní ČR lze nalézt úzkou souvislost se společenskou, ekonomickou a politickou situací a proběhlými historickými událostmi. V období od roku 2009 dochází k nárůstu počtu sebevražd v Česku a předpokládá se, že se tímto fenoménem může projevovat finanční a následná celosvětová hospodářská krize, v jejímž důsledku se v České republice zvýšil počet nezaměstnaných, vzrostlo množství bezdomovců a sociálně vyloučených jedinců.
Faktory ovlivňující suicidální aktivitu
Již před stoletím Émile Durkheim identifikoval vliv společenských sociálních faktorů na množství sebevražd ve společnosti. Dokumentováno je rozšíření sebevražd mezi domorodými národy po násilném osídlení, asimilaci a narušení tradiční sociální struktury (15). Oproti tomu je výskyt spíše raritní v homogenních společenstvích se silnou sociální kohezí, sdílením společných hodnot vč. morálního opovržení sebevraždami (16, 17). Ekonomické krize vedoucí k nezaměstnanosti a snížení příjmů korelují s počtem sebevražd, částečně u mužů, ačkoliv přímé kauzální spojení dosud nebylo spolehlivě prokázáno (18, 19). Uveřejnění informací o sebevraždách sdělovacími prostředky zřetelně ovlivňuje množství sebevražd následujících třicet dní s tím, že počet sebevražd je proporčně spojen s množstvím mediální pozornosti, zvláště v případě celebrit, je-li uveřejněn způsob provedení. Roli hraje také to, zda byla sebevražda romantizována, či spíše spojována s duševní poruchou a byly zmíněny negativní dopady sebevraždy na blízké a okolí. Obzvláště adolescenti a mladí lidé jsou zvýšeně citliví na podobnou mediální prezentaci (20).
K individuálním, zvýšeně rizikovým faktorům sebevraždy patří výskyt mezi příbuznými, přičemž riziko pro příbuzné prvního nebo druhého řádu je 1,7–10,6 (21–23). Riziko suicidálního pokusu je vyšší u příbuzných těch, kteří zemřeli v důsledku sebevraždy, a riziko dokonání suicidia je vyšší u příbuzných s historií suicidálního pokusu (24). Tento jev však nesouvisí s napodobováním, protože adopční studie ukázaly konkordanci mezi biologickými, ale ne adoptivními příbuznými (25). Genetické faktory jsou však pouze částí přenosu suicidálního chování, s odhadovanou dědičností 30–50 % (26, 27). Vezme-li se v úvahu i dědičnost přidružených psychických poruch, je specifická dědičnost suicidality odhadována na 17,4 % pro suicidální pokusy a 36 % pro suicidální myšlenky (27). Sebevražedné ideace se zdají být spojené s dědičným přenosem afektivních poruch a mají odlišný způsob dědičnosti na rozdíl od suicidálního chování (21, 28). Ačkoliv existuje vcelku konzistentní evidence o dědičném výskytu suicidálního chování, identifikace role specifických genů zůstává nejasná, a to navzdory několika studiím kandidátních genů nebo celogenomových asociačních studií, jež nepřinesly jednoznačné závěry (29).
Existuje mnoho dalších psychosociálních a biologických faktorů, které zvyšují riziko suicidia (30). Příkladem může být minoritní sexuální orientace (31). Velká pozornost je věnována časné životní traumatizaci – zanedbávání rodičovské péče a výchovy nebo psychické či sexuální zneužívání (32, 33). Stresové události působící v časných etapách vývoje mohou dlouhodobě ovlivnit jedince indukcí epigenetických změn. Hypotalamo-hypofyzárně-adrenální osa (HHA) reguluje fyziologickou odpověď na stresové události a facilituje přizpůsobení se zevnímu prostředí prostřednictvím regulace sekrece kortisolu. Jedinci, kteří prodělali časnou životní traumatizaci, mají často hyperaktivní osu HHA a tím i zvýšenou odpověď na stresové události (34), což je částečně způsobeno snížením hippokampální exprese glukokortikoidních receptorů spojeným se zvýšenou DNA metylací jejich promotéru (35), což lze zachytit ve tkáních centrálního nervového systému, krvi nebo slinách (36). Současně jsou epigenetickými mechanismy narušena neuronální plasticita, neuronální růst a neuroprotektivita (37, 38). V animálních modelech jsou nacházeny hypermetylace a následné snížení produkce růstového faktoru BDNF (brain derived neurotrophic factor) (39). Studie post mortem ukázaly, že ve tkáních jedinců, kteří dokonali sebevraždu, je nacházena snížená exprese BDNF i jeho receptoru TRKB v hippokampu a prefrontálním kortexu (40, 41).
Další faktorem, který je zkoumán z hlediska vlivu na míru rizika suicidálního chování, je infekce prvokem Toxoplasma gondii (42, 43) prokazatelná přítomností protilátek. Infekce může zvyšovat riziko suicidálního jednání i dokonané sebevraždy, a to dokonce v korelaci s množstvím detekovaných protilátek. Jedním z mechanismů může být imunitní reakce, která alteruje neurotransmiterovou aktivitu (44).
Vývojové dispozice suicidálního chování
Faktory související s osobnostní strukturou a tzv. kognitivní styl jedince mohou ovlivňovat výskyt suicidální aktivity. Přítomnost depresivní a úzkostné poruchy silně přispívá k nárůstu rizika sebevraždy, ale řada retrospektivních i prospektivních studií přinesla důkazy, že interpersonální konflikty, impulzivní agresivita, poruchy přizpůsobení, antisociální chování a zneužívání alkoholu a jiných psychoaktivních látek častěji přispívají k suicidální aktivitě v době dospívání a časné dospělosti, zatímco vyhýbavé chování a poruchy nálady se tímto faktorem stávají s postupujícím věkem (45, 46).
Již zmíněná časná traumatizace způsobuje kognitivní deficit, částečně patrný při řešení problémů, ale i poruchy paměti společně přispívající k suicidalitě (47, 48). Toto může hrát významnou roli rovněž s ohledem na neukončený vývoj prefrontálního kortexu, což zvyšuje míru rizikového a impulzivního chování (49). Jedinci s vyšší stresovou kortisolovou odpovědí (50), výskytem suicidálních úvah (51) nebo příbuzní prvního stupně těch, kdo ukončili život sebevraždou (52), mají narušené kognitivní a exekutivní funkce při zátěži sociálními či emočními stresovými faktory. Adolescenti, kteří mají nižší schopnost řešit problémy, udávají častější výskyt suicidálních úvah po stresovém podnětu (53), což potvrzuje hypotézu, že specifický charakter narušení kognitivních funkcí může být mediátorem časné traumatizace na vznik suicidálního chování.
Spouštěcí faktory suicidálního chování
Tzv. proximální rizikové faktory časově přímo souvisejí se suicidálním chováním a působí jako jeho spouštěče. Kromě předchozího suicidálního pokusu je nejsilnějším prediktorem suicidia přítomnost psychopatologie a je také těsně spojena s dalšími formami autoagresivní aktivity jedince (54, 55). Z retrospektivních studií vyplývá vysoká míra asociace mezi přítomností psychopatologie a sebevraždy a ukazuje se, že až v 90 % případů úmrtí sebevraždou lze identifikovat předcházející psychickou poruchu (54).
Život většiny duševně nemocných není ukončen sebevraždou, ale některá duševní onemocnění jsou spojena se suicidálním chováním více než jiná. Depresivní epizody v rámci depresivní poruchy či bipolární afektivní poruchy mají na svědomí více než polovinu smrtí v důsledku sebevražd (56). Mezi nemocnými trpícími bipolární afektivní poruchou jsou se suicidálními pokusy spojeny především smíšené epizody, přičemž riziko roste úměrně době trvání těchto smíšených epizod (56) a je nejvyšší v průběhu prvních let onemocnění (57).
Dospělí jedinci trpící schizofrenií nebo jinými psychotickými poruchami jsou také vystaveni vyššími riziku sebevraždy (58). Mezi hlavní klinické prediktory patří přítomnost depresivních symptomů, mladší věk, mužské pohlaví, vyšší úroveň vzdělání, přítomnost pozitivních příznaků schizofrenie a náhled na chorobnost stavu (59).
K dalším rizikovým faktorům patří užívání alkoholu či jiných psychoaktivních látek, což je časté u jedinců, kteří umírají v důsledku sebevraždy, neboť může zvyšovat riziko aktivizací podprahových rizikových okolností nebo interagovat např. s afektivními symptomy a deliberovat suicidální jednání (60).
Psychické poruchy, které jsou spojeny se zvýšeným rizikem suicidia, zahrnují také poruchy příjmu potravy a poruchy osobnosti, především hraniční a disociální, jež jsou spojené s vyšší mírou agresivity a impulzivity (61).
Jedinci, kteří dokonají sebevraždu, mají často anamnesticky přítomno více typů duševních poruch. Například depresivní pacienti často současně trpí závažnou formou anxiety nebo agitovanosti, případně nedostatečnou kontrolou impulzivity, což predikuje suicidální aktivitu (60, 61).
Některé studie ukazují, že řada jedinců, kteří spáchali sebevraždu, pravděpodobně netrpěla žádnou duševní poruchou, ale současně autoři těchto prací poukazují na to, že některé formy tzv. psychologických autopsií mohou selhat v jejich detekci (62). Jedná se o studie retrospektivní, prováděné zprostředkovaně mezi osobami, jež byly ve styku se zesnulým, což je jediná možnost jak identifikovat podílející se faktory (63).
Mladší věk v době sebevraždy je spojen s přítomností komorbidit, především poruch osobnosti a zneužívání psychoaktivních látek (64), ve středním věku je rizikovým faktorem užívání alkoholu a jiných psychoaktivních látek, přítomnost vysoké míry anxiety a komorbidní depresivní poruchy (65, 66), zatímco u starších jedinců je nacházena silná asociace mezi suicidální aktivitou a přítomnou psychopatologií, především depresivní poruchou (67).
Roli hrají i geografické rozdíly a ukazuje se, že lidé, kteří umírají v důsledku sebevražd v Evropě a USA, mají častěji přítomnou diagnostikovatelnou duševní poruchu než v Asii, kde mohou hrát roli jiné faktory. Například v Číně je třikrát více sebevražd na venkově. Především dostupnost vysoce toxických pesticidů, jež jsou často voleny jako způsob sebevraždy, se podílí na fatálním průběhu pokusů o sebevraždu, často impulzivního charakteru (68).
I přes rozdíly ve velikosti populace či metodologii klinických studií je prokázána silná vazba sebevražedné aktivity a přítomnosti psychopatologie. Intenzivně je zkoumána glutamátergní neurotransmise a například ketamin má velmi slibné výsledky v léčbě těžkých depresivních epizod doprovázených suicidální aktivitou (69). Roli hraje také zánětlivá reakce, a to jak ve tkáni nervového systému, tak v periferních tkáních (70). Přesvědčivé výsledky přinášejí studie zaměřené na časnou traumatizaci, jež alteruje schopnost adekvátní reakce na stresové podněty.
V mozcích jedinců, kteří se pokusili o sebevraždu nebo ji dokonali, je zjišťováno narušení neurotransmiterové rovnováhy (71), funkce HHA osy (72), ale také aktivity gliálních buněk (73), kdy dochází ke snížení exprese genů zajišťujících strukturální integritu astrocytů (74, 75) a odlišené expresi receptoru TRKB pro neurotrofní faktor BDNF (40). Se suicidální aktivitou jsou spojeny změny v plazmatických koncentracích serotoninu (76), aktivitě serotoninových receptorů nebo serotoninového transportéru (77), ale dosud není zřejmé, zda jsou nalezené změny specifické pro suicidální aktivitu, nebo doprovázdjí depresivní poruchu samotnou. U suicidálních jedinců je nacházen unikátní serotoninový genotyp včetně jeho exprese (78, 79) a nízké koncentrace serotoninu spojované s osobnostními rysy (impulzivitou) směřujícími k suicidalitě.
Ostatní neurotrasmiterové systémy narušené při depresivních poruchách spojených se sebevražednou aktivitou zahrnují glutamát a kyselinu γ-aminomáselnou (80, 81) a terapie ovlivňující glutamátergní systém např. ketaminem má velmi slibné výsledky v ovlivňování suicidální aktivity depresivních pacientů (82).
Preventivní opatření
Sebevražednému jednání lze účinnými preventivními opatřeními předcházet. Existuje velké množství publikovaných informací, jež dokazují, že suicidální chování lze redukovat jak v populaci, tak ve specifických subpopulacích i na úrovni jedince. ČR v tuto chvíli nemá v tomto ohledu implementován žádný preventivní program.
Doporučená preventivní opatření zahrnují především:
- snížení dostupnosti prostředků používaných v rámci suicidálního jednání (např. pesticidy, střelné zbraně, určité léčivé přípravky včetně omezení velikosti jejich balení);
- zajištění nízkoprahové dostupnosti služeb a možnosti kontaktu pro postižené osoby (reforma psychiatrické péče);
- práci s médii ve smyslu diskuse s odborníky, stanovení jasných pravidel pro informování o sebevraždách a prezentace pozitivních řešení problémů (proaktivní informační kampaň);
- využití internetu a sociálních médií s popisem pozitivního řešení problémů, vyhledání psychologické pomoci, eventuálně popis sebevražedných myšlenek a následného řešení (s možným využitím peer aktivit);
- zavedení pravidel pro užívání alkoholu s cílem redukovat jeho negativní dopad na psychické zdraví;
- časnou detekci, léčbu a péči o jedince trpící duševními poruchami, závislostmi na psychoaktivních látkách, chronickou bolestí a akutní emoční nepohodou;
- informování a trénink zdravotnických pracovníků mimo specializaci psychiatrie, především praktických lékařů a lékařů ve všeobecných nemocnicích, ve způsobech detekce a případného zvládání suicidální aktivity;
- následnou observaci jedinců, kteří se pokusili spáchat sebevraždu (nabídka a poskytování komunitní formy psychiatrické péče).
Identifikace rizika sebevraždy
Jedním z nejsilnějších rizikových faktorů suicidálního pokusu je zkušenost se suicidálními myšlenkami, která zahrnuje myšlenky, přesvědčení, mentální obrazy, hlasy nebo jiné myšlenky s obsahem sebevraždy (83). Analýza výzkumu World Health Organization – Mental Health ze 17 zemí, která zahrnovala 48 tisíc účastníků, odhalila, že celoživotní prevalence suicidálních myšlenek dosahuje 9,2 %, přičemž 60 % prvních suicidálních pokusů proběhlo v prvním roce po objevení se těchto myšlenek (5). Z toho vyplývá, že časná identifikace suicidálních ideací může hrát nezanedbatelnou roli v prevenci sebevražd.
Detekce ohrožených jedinců je velmi důležitá, protože jedinci, kteří aktuálně mají přítomnost suicidálních myšlenek, nevyhledávají pomoc (5). Jde především o muže, kteří mají vyšší míru sebevražednosti než ženy (84). Z 3242 mužů konsekutivně vyšetřených praktickými lékaři ve věku 15–24 let mělo aktuální přítomnost suicidálních myšlenek 22 %, ale pouze 12 % se svěřilo s nějakými psychickými problémy (85). Busch et al. (86) popisují, že 78 % otázek týkajících se sebevražedné aktivity je popíráno, a to i krátce před suicidiem.
Přes značný podíl těch, kteří popírají suicidální aktivitu a nevyhledávají pomoc specializovaných odborníků, se mnoho jedinců obrátí na svého praktického lékaře měsíc před suicidálním činem. Odhadem se jedná o 45–75 % jedinců, kteří zemřou v důsledku sebevraždy a kteří přitom navštívili svého praktického lékaře měsíc před činem (87, 88). Tato data jsou výrazným signálem, že lékaři primární péče mají velmi výhodnou pozici pro detekci a zvládání suicidálního rizika.
Samozřejmě existuje mnoho překážek v rozpoznání rizika suicidálního jednání včetně toho, že suicidální jedinec nemá primárně ochotu verbalizovat své myšlenky na sebevraždu (89, 90). Praktičtí lékaři často uvádějí, že nemají dostatek času k posouzení rizika sebevraždy v rámci jedné konzultace (91, 92), a řada z nich se necítí plně kompetentní v takto závažné oblasti (91, 93–95). V důsledku těchto překážek je záchyt v primární péči velmi nízký, a to i když pacienti uvádějí depresivní příznaky nebo žádají podávání antidepresiv (36–42 %) (88).
Praktičtí lékaři hrají roli v prevenci sebevražd z mnoha důvodů. Sebevraždy jsou častým jevem v primární péči − lékař „ztrácí“ pacienta v důsledku sebevraždy každých 4–7 let (96, 97) a mezi svými pacienty se setká přibližně se šesti sebevražednými pokusy ročně (96, 98). Sebevražedné myšlenky jsou přítomny u 4,2 % pacientů v primární péči (99). Mezi pacienty trpícími depresivními poruchami je 10,4 % pokusů o sebevraždu v průběhu 5 let (100). Téměř polovina těch, co sebevraždu dokonají, a dvě třetiny těch, co se o sebevraždu pokusí, navštíví lékaře primární péče měsíc před tímto činem (101, 102), což vytváří prostor pro detekci a zvládání tohoto rizika.
Z těchto důvodů je nutné zkvalitnit rozpoznávání a zvládání těchto pacientů. Lékaři primární péče cítí problémy v exploraci suicidálních úvah (98, 103). V experimentu byly suicidální úvahy nalezeny pouze třetinou lékařů primární péče v případě depresivních nemocných, poruch přizpůsobení nebo při žádosti o předpis antidepresiv (88). Ve Francii 144 lékařů primární péče zahájilo léčbu antidepresivy nebo anxiolytiky u 405 nemocných, přičemž lékaři selhali v detekci suicidální aktivity u 48 % pacientů s myšlenkami na sebevraždu (104).
Depresivní pacient s rizikem sebevraždy
Nezbytným krokem pro zvolení adekvátního léčebného postupu je včasná a přesná diagnostika. Častější a včasnější rozpoznání depresivní poruchy je prvním krokem, který může v konečném důsledku významně snížit rozvoj, morbiditu a mortalitu komorbidních chronických onemocnění včetně sebevražd. Identifikace depresivních nemocných zatížená minimem falešně pozitivních výsledků patří mezi priority řady moderních zdravotních systémů. Schopnost praktických lékařů diagnostikovat přítomnost depresivní poruchy byla zjišťována i v rámci metaanalýzy 41 studií, která ukázala, že praktičtí lékaři v USA jsou schopni rozpoznat 47,3 % depresivních nemocných a že přítomnost depresivní poruchy zaznamenají do dokumentace u 33,6 % ošetřených pacientů (105).
Nemocní si praktickému lékaři stěžují na různé symptomy, které mohou, ale nemusejí být spojeny s afektivitou, prací, rodinnými potížemi a vztahovými problémy. Typické jsou stížnosti na jeden či několik tělesných příznaků (např. únava, bolesti, poruchy spánku), případně prezentace podrážděnosti, úzkostí nebo nervozity, a až cílenými dotazy lze odhalit pokles nálady neodpovídající okolnostem nebo přítomnost ztráty zájmů. Varovným znamením přítomnosti depresivní poruchy bývají i častější návštěvy lékaře, časté využívání lékařské pohotovostní služby nebo konzumace jiné zdravotní péče, a to zvláště pro potíže, které přímo nesouvisejí se specifickým tělesným onemocněním.
Pravděpodobnost přítomnosti depresivní poruchy vzrůstá s počtem symptomů, jež nemocný prezentuje (106). Mezi nejčastější signály, které by měly být pro lékaře upozorněním, že se může jednat o nemocného trpícího depresivní poruchou, patří následující:
- více než 5 návštěv za rok,
- vícečetné a nevysvětlitelné potíže,
- únava,
- bolestivé syndromy,
- poruchy spánku,
- ztráta či přírůstek tělesné hmotnosti,
- oploštělá afektivita,
- poruchy kognitivních funkcí (demence),
- syndrom dráždivého tračníku,
- stížnosti na stres nebo poruchu nálady,
- pracovní a vztahové dysfunkční oblasti,
- nezaměstnanost a ekonomické problémy,
- změny v interpersonálních vztazích.
Zvýšenou pozornost si zaslouží především nespavost, protože nemocní trpící depresí udávají její výskyt až v 90 % a porucha spánku je často prvním příznakem nastupujícího relapsu (107, 108). Nespavost je pro nemocné do určité míry „neutrální“ symptom, podobně jako bolest. Nemocný se nebrání je prezentovat, na rozdíl od řady psychických potíží, které mohou na první pohled budit dojem duševní choroby. Pacient si nemusí své depresivní ladění plně uvědomovat nebo si je spojuje právě s nedostatkem spánku a často prohlašuje, že kdyby se zbavil nespavosti, psychická porucha by také vymizela.
Obecné způsoby vyhledávání případů depresivní poruchy (screening)
K vyhledávání depresivní poruchy lze přistupovat dvěma základními způsoby. První možností je detekce příznaků depresivní poruchy u všech dospělých pacientů, kteří přijdou do kontaktu se zdravotními službami, a to i těch bez známých rizikových faktorů. Druhou cestou je cílené rozpoznávání depresivních příznaků u jedinců, u kterých je výskyt depresivní poruchy pravděpodobnější. Šířeji pojatou formu vyhledávání je vhodné aplikovat mezi novými pacienty, v průběhu rutinních preventivních kontrol a u těch, kde není zřejmé riziko pro rozvoj depresivní poruchy. U rizikových nemocných je třeba se zaměřit na rozpoznávání přítomnosti typických depresivních příznaků v kontextu přítomných rizikových faktorů.
Postup dle National Institute for Health and Care Excellence (NICE)
Britský Národní institut pro klinickou kvalitu (NICE) nerozlišuje vyhledávání mezi pacienty praktických lékařů a specifickou detekcí ohrožených jedinců (109). Lékařům primární péče doporučuje, aby byli ostražití u nemocných s již prodělanými epizodami depresivní poruchy, ale také při dlouhodobém výskytu tělesných poruch spojených s funkčním poškozením a aby svým pacientů položili dvě otázky:
- „Cítil jste se v průběhu posledního měsíce na dně, depresivní, bez nálady nebo beznadějně?“
- „Ztratil jste v průběhu posledního měsíce zájem či potěšení z aktivit, které Vám je obvykle přinášely?“
Tyto dvě jednoduché otázky vykazují 97% senzitivitu a 67% specificitu (110). Pokud je alespoň jedna z odpovědí pozitivní, měl by lékař, který nemá kompetenci provádět hodnocení psychického stavu, odeslat nemocného ke specialistovi.
Postup dle US Preventive Services Task Force (USPSTF)
V USA organizace The US Preventive Services Task Force (USPSTF) doporučuje vyhledávat jedince trpící depresivní poruchou mezi všemi dospělými osobami v medicínské praxi k zajištění adekvátní diagnózy, efektivní léčby a jejího pokračování (111). Upozorňuje, že optimální interval pro provádění vyhledávání u dospělých není znám a vyhledávání má smysl pouze tam, kde je zajištěna další péče o identifikované pacienty. Rozpoznání nemocných lze zvýšit dvoj - až trojnásobně, ale chybí-li adekvátní systém péče o tyto pacienty, není dosaženo dlouhodobých pozitivních výsledků. Dále je nezbytné počítat s možným poškozením pacienta falešně pozitivní diagnózou a následnými diagnostickými procesy, nežádoucími účinky podané antidepresivní léčby a stigmatem duševní choroby.
První krok identifikace jedinců trpících depresivní poruchou musí být časově nenáročný, účelný a spojený s vysokou senzitivitou a pouze částečně specifický, vylučující jedince bez depresivní poruchy. Tato rovnováha senzitivity a specificity redukuje počet nemocných, kteří projdou druhým krokem, ale jen za podmínek minimální eliminace skutečně depresivních nemocných. Druhý stupeň je již časově náročnější a zajistí přiměřenou senzitivitu, tak aby opět depresivní nemocní nebyli eliminováni, ale má již vyšší specifitu, a tudíž redukuje počet falešně pozitivních diagnóz.
Coby první krok vyhledávání USPSTF podobně jako NICE doporučuje dvě otázky. Ty jsou zaměřeny na dva základní symptomy depresivní poruchy (jak v pojetí americké klasifikace duševních poruch DSM-IV, tak i MKN-10), a to depresivní náladu a anhedonii. Existují i varianty dotazníků, např. Patient Health Questionnaire – 2 (PHQ-2), který je konstruován na těchto dvou základních otázkách a může být administrován zdravotnickým personálem. 87% senzitivita a 78% specificita tohoto nástroje sníží počet pacientů, kteří vstupují do druhého kroku pro detekci depresivní poruchy zhruba na polovinu (112). Pokud je získána alespoň jedna pozitivní odpověď na otázky dotazníku PHQ-2, měl by pacient vstoupit do další fáze diagnostického procesu, která by již měla obsahovat klinické vyšetření za účelem zjištění, zda jsou naplněna kritéria pro přítomnost depresivní poruchy dle MKN-10 (příp. DSM-IV), a byly tak zcela eliminovány falešně pozitivní případy.
Nástroje pro druhou fázi detekce zaberou méně než 5 minut a jsou snadno interpretovatelné. Jejich provedení je srovnatelné a jsou senzitivní v 80–90 %, ale pouze málo specifické, tj. v 70–85 % případů (113). Některé z falešně pozitivních případů budou tvořit nemocní trpící dysthymií či mírnou depresivní poruchou, ale i ti mohou z poskytnuté péče významně profitovat. Další z této skupiny nemocných mohou trpět úzkostnými poruchami, syndromy závislosti na psychoaktivních látkách nebo zármutkem, ale i zde je možné konstatovat, že vhodná forma péče může být velmi prospěšná. Jen nepatrné procento z pozitivně identifikovaných netrpí žádnou poruchou. Je třeba zdůraznit, že pozitivní detekce v rámci vyhledávání v žádném případě neznamená stanovení diagnózy depresivní poruchy, ale spíše potřebu stanovení podrobnějšího závěru a určení dalšího léčebného plánu.
Podle USPSTF existují tři užitečné a ověřené nástroje, které mohou sloužit k rozpoznání a měření závažností či funkčního poškození, podobně jako zachycení změn probíhající v čase: PHQ-9, Quick Inventory of Depressive Symptomatology – lékařem administrovaný (QIDS-C) a sebehodnotící (QIDS-SR) (114) a Beck Depression Inventory (BDI) (115). Pro starší nemocné bývá výhodné využít Geriatric Depression Scale (116).
V Česku bývá k diagnostice používána tzv. autoevaluační Zungova sebeposuzovací stupnice deprese (SDS) (117). Tento jednoduchý dotazník je určen k hodnocení populace dospělých trpících depresivní poruchou střední a lehké intenzity. Dotazník může předložit pacientovi k vyplnění i střední zdravotnický pracovník. Doba vyplnění a hodnocení je odhadována na 10–15 minut. Chceme-li však využít tuto stupnici k diagnostickým účelům, musíme respektovat nezbytnost přítomnosti základních příznaků depresivní poruchy tak, jak je definována v MKN-10. Při použití stupnice SDS k tomu, abychom mohli prohlásit, že pacient trpí depresivní poruchou, je tedy nutné, aby tento odpověděl kladně minimálně na dvě ze tří otázek č. 1, č. 10 a č. 20 a označil ve stupnici ještě alespoň jeden plně vyjádřený příznak.
Je-li použita Beckova sebeposuzovací stupnice deprese (115), je pro konstatování, že pacient trpí klinicky detekovatelnou depresivní poruchou (klasifikovatelnou dle MKN-10), třeba, aby odpověděl kladně (tj. 1–3 body) na dvě z otázek 1, 4, 12 a dále kladně hodnotil příznaky v otázkách 3, 5, 6, 7, 9, 10 a 13 tak, aby naplnil celkově minimálně 4 příznaky (mírná depresivní porucha) nebo 6 (středně těžká) či 8 (těžká depresivní porucha). BDI nezahrnuje položku spánku (insomnie či hypersomnie), kterou lze také považovat za jeden z příznaků. Současně je při hodnocení poruchy chuti k jídlu možné považovat za kladné hodnocení i zvýšení chuti k jídlu.
Specifické způsoby vyhledávání případů depresivní poruchy (tzv. case finding)
Společně s obecnou detekční činností mezi dospělými pacienty může lékař cíleně vyhledávat jedince postižené depresivní poruchou mezi těmi, kteří se nacházejí ve zvýšeném riziku nebo jejichž projev naznačuje možnou přítomnost depresivní poruchy (tab. 1).
Typickými příklady jsou jedinci, kteří:
- prodělali již předchozí epizody depresivní poruchy, případně ženy trpěly poporodní poruchou nálady;
- trpí v současné době nebo v minulosti úzkostnou poruchou nebo závislostí na psychoaktivních látkách;
- v současné době ztratili blízkou osobu smrtí nebo odloučením (rozvod);
- mají pozitivní rodinnou anamnézu z pohledu depresivní poruchy;
- trpí chronickým tělesným onemocněním;
- trpí dysthymií;
- prodělali významnou traumatickou událost;
- jsou vystaveni závažné psychosociální zátěži (práce, stěhování apod.);
- v současné době se nacházejí v perimenopauzálním období;
- mají nízký finanční příjem nebo finanční problémy;
- žijí s partnerem trpícím depresivní poruchou.
Tab. 1. Rizikové faktory pro vznik depresivní poruchy 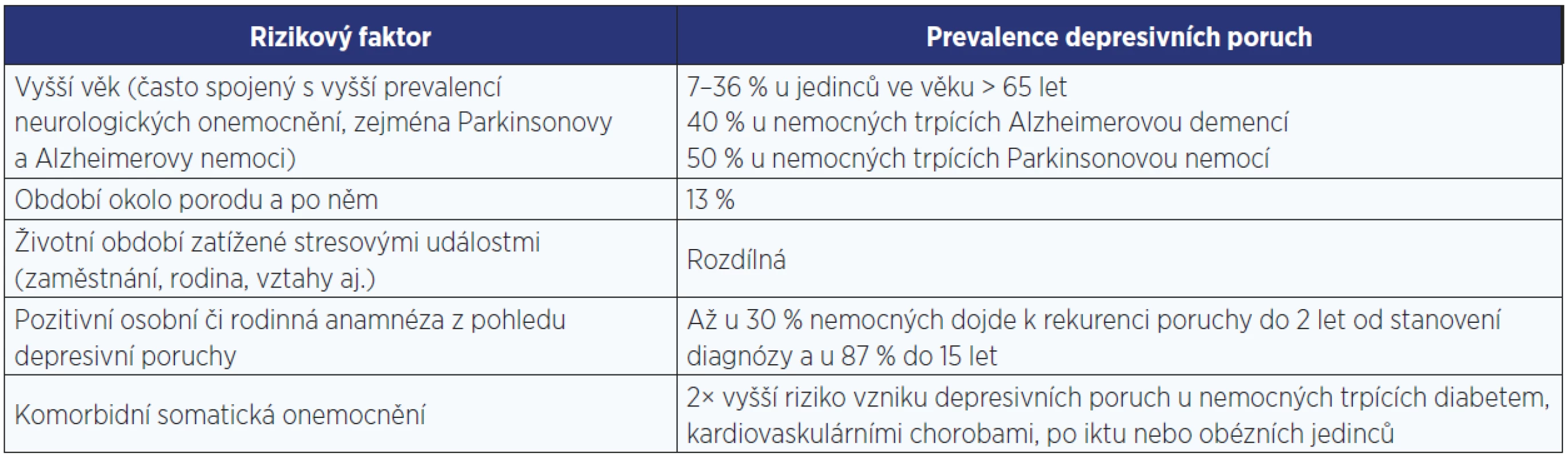
Tato doporučení vycházejí z nálezů dokládajících, že anamnéza depresivní poruchy, současná ztráta nebo úmrtí a významné traumatické události zvyšují riziko výskytu dalších epizod. Po iniciální depresivní epizodě se do 15 let vyskytne další epizoda až u 85 % jedinců. Podle jedné ze studií byla první epizoda depresivní poruchy spojena s 50% rizikem rekurence do 5 let; 2 předchozí epizody zvyšují riziko na 70 % a po 3 a více epizodách existuje až 90% riziko výskytu další epizody (118). Přibližně u 30–40 % těch, kteří zažijí nebo se stanou obětí závažné traumatické události, reagují v dalším období rozvojem depresivní poruchy. Současný zármutek a truchlení je signifikantní rizikový faktor pro rozvoj depresivní epizody, zvláště u jedinců s již prodělanými předchozími epizodami.
U jedinců zatížených vrozenou dispozicí rozvoje depresivní poruchy je riziko zvyšováno dále například traumatickými zážitky nebo zneužitím v dětství a současnou přítomností stresujících událostí (119). Téměř 40–60 % prvních epizod depresivní poruchy nastupuje po závažné životní události. Význam závislosti na současných stresových okolnostech klesá s rostoucím počtem předchozích epizod. Trpí-li jeden z partnerů depresivní poruchou, riziko jejího vzniku u druhého se prakticky zdvojnásobuje. Chronická onemocnění zahrnující kardiovaskulární choroby, diabetes mellitus, artritidy a bolest zvyšují riziko vzniku depresivní epizody. Tento vztah může být zprostředkován systémem zahrnutým do stresové odpovědi. Současně s přítomností depresivní poruchy stoupá riziko vzniku chronických onemocnění (120).
Socioekonomický statut má také vztah k depresivním poruchám a prevalence depresivních poruch roste od 5 % ve vysokopříjmových zemích k 15 % v chudších státech. Důležitým faktorem je také vzdělání, u kterého se zjišťuje, že má dokonce významnější vztah ke vzniku depresivních poruch než příjem. V zemích s vyššími příjmy a vyšším HDP nedochází k setření sociální nerovnosti a tato zvýšená míra sociální nerovnosti částečně zvyšuje riziko pro rozvoj depresivní poruchy srovnatelně s nízkou mírou vzdělání (121). Nízký socioekonomický statut je spojen s trváním a udržováním depresivní symptomatiky spíše než s jejím nástupem. Vzhledem k současné době ekonomické turbulence byly zkoumány i tyto faktory ve vztahu k depresivním poruchám. Riziko depresivní poruchy roste již s přítomností jednoročního snížení finančního příjmu (1,47×) nebo ekonomického strádání (1,2×) (122). Přítomnost ekonomického nedostatku a opakované stavy chudoby zvyšují riziko vzniku depresivní poruchy v další dekádě trojnásobně. Riziko roste i s hrozbou ztráty zaměstnání (1,86×) a při zadlužení (2,17×) (123).
Vysokou míru rizika vzniku onemocnění v následujících letech přináší i přítomnost poporodních depresivních potíží nebo premenstruační dysforické poruchy. Ženy jsou také více ohroženy v době perimenopauzy, ať již depresivní epizodou někdy trpěly nebo ne (124). Roli v různých životních etapách žen hraje mnoho faktorů, ale spojovacím článkem zůstává kolísání koncentrací pohlavních hormonů v průběhu menstruačního cyklu. Hypotézu vlivu hormonálního kolísání podporuje zřetelná diferenciace výskytu depresivních poruch u dívek a chlapců, ke které dochází v období zahájení činnosti pohlavních žláz a také výskyt změn nálady v období ovulace.
Explorace sebevražedné aktivity
Nejjednodušší metodou odhadu míra suicidálního rizika je vést s pacientem na toto téma rozhovor. Podobně mohou sloužit i předkládané dotazníky nebo některé položky ze stupnic, jež jsou určeny k autoevaluaci depresivních příznaků (Zungova psychiatrická stupnice pro posuzování deprese aj.), kde je možné se na položku zaměřit a případně riziko zpřesnit přímým dotazem. V Zungově sebeposuzovací stupnici pro hodnocení deprese jde o položku č. 19 „Cítím, že by pro ostatní bylo lépe, kdybych zemřel“. V Beckově sebeposuzovací stupnici deprese se pak jedná o položku č. 7 „Myšlenky na sebevraždu“, která jednoznačně kvantifikuje míru suicidálního rizika (vůbec mi nepřijde na mysl, že bych si měl něco udělat; mám pocit, že by bylo lépe nežít; často přemýšlím, jak spáchat sebevraždu; kdybych měl příležitost, tak bych si vzal život).
Příkladem jsou jednoduché sady otázek pro použití např. na akutních odděleních nebo příjmových jednotkách (125). Zhodnocení suicidálního rizika bylo implementováno prakticky do všech klinických hodnocení v oblasti psychiatrie a neurologie, ale i jiných oborů (126, 127).
Zahájit rozhovor týkající se přítomnosti sebevražedných úvah a zajímat se o sebevražedné myšlenky či úvahy pacienta nemusí být snadné. Pro iniciaci lze s výhodou využít odpovědí, jež pacient zaznamenal do autoevaluačních dotazníků. Doporučeno je − s ohledem na pacienta − téma postupně gradovat za využití prostoru vzájemné konzultace, spíše než kritického či přímo konfrontačního způsobu, např. přímo otázkou: Myslel jste v poslední době na to, že by bylo lepší zemřít? Měl jste nějaký plán, jak to udělat? Možné je použít i nepřímé otázky: Nevadilo by Vám zemřít?
Doporučovaný je následující sled otázek:
- Cítíte se nešťastně a beznadějně?
- Cítíte se zoufale?
- Činí Vám potíže zvládat záležitosti běžného dne?
- Máte pocit, že život je jen trápení?
- Myslíte si, že život nestojí za to žít?
- Máte pocit, že by bylo lepší spáchat sebevraždu?
Pro položení podobných otázek je třeba zvolit vhodnou chvíli, tj. po navázání vzájemného kontaktu, když se pacient neobává vyjádřit svoje pocity (komfort, bezpečí) a když vyjadřuje i negativní pocity (128, 129).
Lékař by neměl postup ukončit identifikací přítomností suicidálních myšlenek, ale měl by pokračovat dalšími otázkami, jež upřesní frekvenci a závažnost myšlenek či úvah, a určí tak pravděpodobnost suicidia. Je velmi důležité zjistit, zda má pacient vytvořen plán sebevraždy a případně připravené i prostředky k sebevraždě. Pokud přemýšlí o zastřelení, a nemá přístup ke zbrani, lze riziko považovat za nízké. Pokud však má naplánovaný způsob a má k dispozici prostředky (např. léčivé přípravky) nebo v případě, že navrhované prostředky jsou mu snadno dostupné, je riziko sebevraždy vysoké.
I v této fázi je nezbytné klást nenáročné, nedirektivní, nenátlakové otázky s vřelým zájmem a empatií s pacientem (128, 129).
Příkladem mohou být následující otázky:
- Máte plán, jak ukončit svůj život?
- Jak to hodláte provést?
- Máte k dispozici např. tablety, střelnou zbraň nebo jiné prostředky?
- Rozhodli jste se, kdy to provedete?
Lékař by měl velmi zpozornět v okamžiku, kdy dojde ke zklidnění pacienta, zejména v okamžiku, kdy se agitovaný pacient náhle zklidní. Zklidnění může být důsledkem rozhodnutí, že sebevraždu provede. Současně je nezbytné stále mít na paměti, že i nemocní, kteří mají velmi vážné suicidální úvahy, je mohou záměrně disimulovat, resp. popírat (128, 129).
Závěr
Sebevražednost patří k trvalým celospolečenským problémům, Je podmíněna mnoha faktory, z nichž k nejsilnějším patří přítomnost duševní poruchy. Sebevražednému jednání lze předcházet účinnými opatřeními v různých úrovních − za jedno z nejúčinnějších je možné považovat včasnou detekci duševních poruch a jejich léčbu psychoterapií, psychofarmaky, neuromodulačními technikami nebo jejich kombinacemi. Významnou roli v procesu detekce mají lékaři primární péče, kteří se suicidálními pacienty často přicházejí do styku.
Práce byla podpořena výzkumnými projekty MZ ČR – RVO VFN64165 a Q27/LF1.
Adresa pro korespondenci:
doc. MUDr. Martin Anders, Ph.D.
Psychiatrická klinika 1. LF UK a VFN v Praze
Ke Karlovu 11
120 00 Praha 2
Tel: 224 965 007
e-mail: martin.anders@vfn.cz
Zdroje
1. WHO. Preventing suicide: a community engagement toolkit. Pilot version 1.0. World Health Organization, 2014. Dostupné na: www.who.int/mental_health/suicide-prevention/en/
2. Ahmedani BK, Simon GE, Stewart C et al. Health care contacts in the year before suicide death. J Gen Intern Med 2014; 29 : 870–877.
3. Nock MK, Green JG, Hwang I et al. Prevalence, correlates, and treatment of lifetime suicidal behavior among adolescents: results from the National Comorbidity Survey Replication Adolescent Supplement. JAMA Psychiatry 2013; 70 : 300–310.
4. Borges G, Nock MK, Haro Abad JM et al. Twelve-month prevalence of and risk factors for suicide attempts in the World Health Organization World Mental Health Surveys. J Clin Psychiatry 2010; 71 : 1617–1628.
5. Nock MK, Borges G, Bromet EJ et al. Cross-national prevalence and risk factors for suicidal ideation, plans and attempts. Br J Psychiatry 2008; 192 : 98–105.
6. Weissman MM, Bland RC, Canino GJ et al. Prevalence of suicide ideation and suicide attempts in nine countries. Psychol Med 1999; 29 : 9–17.
7. Johnston AK, Pirkis JE, Burgess PM. Suicidal thoughts and behaviours among Australian adults: findings from the 2007 National Survey of Mental Health and Wellbeing. Aust N Z J Psychiatry 2009; 43 : 635–643.
8. Jeon HJ, Lee JY, Lee YM et al. Lifetime prevalence and correlates of suicidal ideation, plan, and single and multiple attempts in a Korean nationwide study. J Nerv Ment Dis 2010; 198 : 643–646.
9. Carroll R, Metcalfe C, Gunnell D. Hospital presenting self-harm and risk of fatal and non-fatal repetition: systematic review and meta-analysis. PLoS One 2014; 9: e89944.
10. Brezo J, Paris J, Barker ED et al. Natural history of suicidal behaviors in a population-based sample of young adults. Psychol Med 2007; 37 : 1563–1574.
11. Patton GC, Coffey C, Sawyer SM et al. Global patterns of mortality in young people: a systematic analysis of population health data. Lancet 2009; 374 : 881–892.
12. Conwell Y, Van Orden K, Caine ED. Suicide in older adults. Psychiatr Clin North Am 2011; 34 : 451–468.
13. Christodoulou C, Douzenis A, Papadopoulos FC et al. Suicide and seasonality. Acta Psychiatr Scand 2012; 125 : 127–146.
14. Arltová M, Antovová M. Statistická analýza sebevražednosti v České republice z pohledu časových řad. Demografie 2016; 58 : 29–48.
15. King M, Smith A, Gracey M. Indigenous health part 2: the underlying causes of the health gap. Lancet 2009; 374 : 76–85.
16. Egeland JA, Sussex JN. Suicide and family loading for affective disorders. JAMA 1985; 254 : 915–918.
17. Jollant F, Malafosse A, Docto R, Macdonald C. A pocket of very high suicide rates in a non-violent, egalitarian and cooperative population of South-East Asia. Psychol Med 2014; 17 : 1–7.
18. Fountoulakis KN, Kawohl W, Theodorakis PN et al. Relationship of suicide rates to economic variables in Europe: 2000–2011. Br J Psychiatry 2014; 205 : 486–496.
19. Reeves A, McKee M, Stuckler D. Economic suicides in the great recession in Europe and North America. Br J Psychiatry 2014; 205 : 246–247.
20. Pirkis J, Nordentoft M. Media influences on suicide and attempted suicide. In: O’Connor RC, Platt S, Gordon J (eds.). International handbook of suicide prevention: research, policy and practice. John Wiley & Sons, Chichester, Malden, 2011 : 531–544.
21. Brent DA, Bridge J, Johnson BA, Connolly J. Suicidal behavior runs in families. A controlled family study of adolescent suicide victims. Arch Gen Psychiatry 1996; 53 : 1145–1152.
22. Kim CD, Seguin M, Therrien N et al. Familial aggregation of suicidal behavior: a family study of male suicide completers from the general population. Am J Psychiatry 2005; 162 : 1017–1019.
23. Tidemalm D, Runeson B, Waern M et al. Familial clustering of suicide risk: a total population study of 11.4 million individuals. Psychol Med 2011; 41 : 2527–2534.
24. Brent DA, Melhem N. Familial transmission of suicidal behavior. Psychiatr Clin North Am 2008; 31 : 157–177.
25. Schulsinger F, Kety SS, Rosenthal D, Wender PH. A family study of suicide. In: Schou M, Strömgren E (eds.). Origin, Prevention and Treatment of Affective Disorders. Academic Press, London, 1979 : 277–287.
26. Statham DJ, Heath AC, Madden PA et al. Suicidal behaviour: an epidemiological and genetic study. Psychol Med 1998; 28 : 839–855.
27. Fu Q, Heath AC, Bucholz KK et al. A twin study of genetic and environmental influences on suicidality in men. Psychol Med 2002; 32 : 11–24.
28. Lieb R, Bronisch T, Höfler M et al. Maternal suicidality and risk of suicidality in offspring: findings from a community study. Am J Psychiatry 2005; 162 : 1665–1671.
29. Turecki G. The molecular bases of the suicidal brain. Nat Rev Neurosci 2014; 15 : 802–816.
30. O’Connor RC, Nock MK. The psychology of suicidal behaviour. Lancet Psychiatry 2014; 1 : 73–85.
31. Haas AP, Eliason M, Mays VM et al. Suicide and suicide risk in lesbian, gay, bisexual, and transgender populations: review and recommendations. J Homosex 2011; 58 : 10–51.
32. Fergusson DM, Woodward LJ, Horwood LJ. Risk factors and life processes associated with the onset of suicidal behaviour during adolescence and early adulthood. Psychol Med 2000; 30 : 23–39.
33. Brezo J, Paris J, Vitaro F et al. Predicting suicide attempts in young adults with histories of childhood abuse. Br J Psychiatry 2008; 193 : 134–139.
34. Heim C, Shugart M, Craighead WE, Nemeroff CB. Neurobiological and psychiatric consequences of child abuse and neglect. Dev Psychobiol 2010; 52 : 671–690.
35. McGowan PO, Sasaki A, D’Alessio AC et al. Epigenetic regulation of the glucocorticoid receptor in human brain associates with childhood abuse. Nat Neurosci 2009; 12 : 342–348.
36. Turecki G, Meaney MJ. Effects of the social environment and stress on glucocorticoid receptor gene methylation: a systematic review. Biol Psychiatry 2016; 79 : 87–96.
37. Weder N, Zhang H, Jensen K et al. Child abuse, depression, and methylation in genes involved with stress, neural plasticity, and brain circuitry. J Am Acad Child Adolesc Psychiatry 2014; 53 : 417–424.
38. Labonté B, Suderman M, Maussion G et al. Genome-wide epigenetic regulation by early-life trauma. Arch Gen Psychiatry 2012; 69 : 722–731.
39. Roth TL, Lubin FD, Funk AJ, Sweatt JD. Lasting epigenetic influence of early-life adversity on the BDNF gene. Biol Psychiatry 2009; 65 : 760–769.
40. Ernst C, Deleva V, Deng X et al. Alternative splicing, methylation state, and expression profile of tropomyosin-related kinase B in the frontal cortex of suicide completers. Arch Gen Psychiatry 2009; 66 : 22–32.
41. Keller S, Sarchiapone M, Zarrilli F et al. Increased BDNF promoter methylation in the Wernicke area of suicide subjects. Arch Gen Psychiatry 2010; 67 : 258–267.
42. Pedersen MG, Mortensen PB, Norgaard-Pedersen B, Postolache TT. Toxoplasma gondii infection and self-directed violence in mothers. Arch Gen Psychiatry 2012; 69 : 1123–1130.
43. Arling TA, Yolken RH, Lapidus M et al. Toxoplasma gondii antibody titers and history of suicide attempts in patients with recurrent mood disorders. J Nerv Ment Dis 2009; 197 : 905–908.
44. Flegr J. How and why Toxoplasma makes us crazy. Trends Parasitol 2013; 29 : 156–163.
45. McGirr A, Renaud J, Bureau A et al. Impulsive-aggressive behaviours and completed suicide across the life cycle: a predisposition for younger age of suicide. Psychol Med 2008; 38 : 407–417.
46. Séguin M, Beauchamp G, Robert M et al. Developmental model of suicide trajectories. Br J Psychiatry 2014; 205 : 120–126.
47. Yang B, Clum GA. Childhood stress leads to later suicidality via its effect on cognitive functioning. Suicide Life Threat Behav 2000; 30 : 183–198.
48. Sinclair JM, Crane C, Hawton K, Williams JM. The role of autobiographical memory specificity in deliberate self-harm: correlates and consequences. J Affect Disord 2007; 102 : 11–18.
49. Lee FS, Heimer H, Giedd JN et al. Mental health. Adolescent mental health − opportunity and obligation. Science 2014; 346 : 547–549.
50. van den Bos R, Harteveld M, Stoop H. Stress and decision-making in humans: performance is related to cortisol reactivity, albeit differently in men and women. Psychoneuroendocrinology 2009; 34 : 1449–1158.
51. Williams JM, Barnhofer T, Crane C, Beck AT. Problem solving deteriorates following mood challenge in formerly depressed patients with a history of suicidal ideation. J Abnorm Psychol 2005; 114 : 421–431.
52. McGirr A, Diaconu G, Berlim MT et al. Dysregulation of the sympathetic nervous system, hypothalamic-pituitary-adrenal axis and executive function in individuals at risk for suicide. J Psychiatry Neurosci 2010; 35 : 399–408.
53. Grover KE, Green KL, Pettit JW et al. Problem solving moderates the effects of life event stress and chronic stress on suicidal behaviors in adolescence. J Clin Psychol 2009; 65 : 1281–1290.
54. Arsenault-Lapierre G, Kim C, Turecki G. Psychiatric diagnoses in 3275 suicides: a meta-analysis. BMC Psychiatry 2004; 4 : 37.
55. Hoertel N, Franco S, Wall MM et al. Mental disorders and risk of suicide attempt: a national prospective study. Mol Psychiatry 2015; 20 : 718–726.
56. Holma KM, Haukka J, Suominen K et al. Differences in incidence of suicide attempts between bipolar I and II disorders and major depressive disorder. Bipolar Disord 2014; 16 : 652–661.
57. Angst F, Stassen HH, Clayton PJ, Angst J. Mortality of patients with mood disorders: follow-up over 34-38 years. J Affect Disord 2002; 68 : 167–181.
58. Sharifi V, Eaton WW, Wu LT et al. Psychotic experiences and risk of death in the general population: 24−27 year follow-up of the Epidemiologic Catchment Area study. Br J Psychiatry 2015; 207 : 30–36.
59. Hor K, Taylor M. Suicide and schizophrenia: a systematic review of rates and risk factors. J Psychopharmacol 2010; 24 : 81–90.
60. Nock MK, Hwang I, Sampson NA, Kessler RC. Mental disorders, comorbidity and suicidal behavior: results from the National Comorbidity Survey Replication. Mol Psychiatry 2010; 15 : 868–876.
61. Tyrer P, Reed GM, Crawford MJ. Classification, assessment, prevalence, and effect of personality disorder. Lancet 2015; 385 : 717–726.
62. Ernst C, Lalovic A, Lesage A et al. Suicide and no axis I psychopathology. BMC Psychiatry 2004; 4 : 7.
63. Conner KR, Beautrais AL, Brent DA et al. The next generation of psychological autopsy studies. Part I. Interview content. Suicide Life Threat Behav 2011; 41 : 594–613.
64. Kim C, Lesage A, Seguin M et al. Patterns of co-morbidity in male suicide completers. Psychol Med 2003; 33 : 1299–1309.
65. Akechi T, Iwasaki M, Uchitomi Y, Tsugane S. Alcohol consumption and suicide among middle-aged men in Japan. Br J Psychiatry 2006; 188 : 231–236.
66. Park JE, Lee JY, Jeon HJ et al. Age-related differences in the influence of major mental disorders on suicidality: a Korean nationwide community sample. J Affect Disord 2014; 162 : 96–101.
67. Conwell Y, Duberstein PR, Cox C et al. Relationships of age and axis I diagnoses in victims of completed suicide: a psychological autopsy study. Am J Psychiatry 1996; 153 : 1001–1008.
68. Phillips MR, Yang G, Zhang Y et al. Risk factors for suicide in China: a national case-control psychological autopsy study. Lancet 2002; 360 : 1728–1736.
69. Rajkumar R, Fam J, Yeo EY, Dawe GS. Ketamine and suicidal ideation in depression: jumping the gun? Pharmacol Res 2015; 99 : 23–35.
70. Black C, Miller BJ. Meta-analysis of cytokines and chemokines in suicidality: distinguishing suicidal versus nonsuicidal patients. Biol Psychiatry 2015; 78 : 28–37.
71. Turecki G. Polyamines and suicide risk. Mol Psychiatry 2013; 18 : 1242–1243.
72. Nemeroff CB, Owens MJ, Bissette G et al. Reduced corticotropin releasing factor binding sites in the frontal cortex of suicide victims. Arch Gen Psychiatry 1988; 45 : 577–579.
73. Rajkowska G. Postmortem studies in mood disorders indicate altered numbers of neurons and glial cells. Biol Psychiatry 2000; 48 : 766–777.
74. Bernard R, Kerman IA, Thompson RC et al. Altered expression of glutamate signaling, growth factor, and glia genes in the locus coeruleus of patients with major depression. Mol Psychiatry 2011; 16 : 634–646.
75. Ernst C, Nagy C, Kim S et al. Dysfunction of astrocyte connexins 30 and 43 in dorsal lateral prefrontal cortex of suicide completers. Biol Psychiatry 2011; 70 : 312–319.
76. Asberg M, Thorén P, Träskman L et al. “Serotonin depression”—a biochemical subgroup within the affective disorders? Science 1976; 191 : 478–480.
77. Arango V, Underwood MD, Mann JJ. Serotonin brain circuits involved in major depression and suicide. Prog Brain Res 2002; 136 : 443–453.
78. Sullivan GM, Oquendo MA, Milak M et al. Positron emission tomography quantification of serotonin(1A) receptor binding in suicide attempters with major depressive disorder. JAMA Psychiatry 2015; 72 : 169–178.
79. Brezo J, Bureau A, Mérette C et al. Differences and similarities in the serotonergic diathesis for suicide attempts and mood disorders: a 22-year longitudinal gene-environment study. Mol Psychiatry 2010; 15 : 831–843.
80. Sequeira A, Mamdani F, Ernst C et al. Global brain gene expression analysis links glutamatergic and GABAergic alterations to suicide and major depression. PLoS One 2009; 4: e6585.
81. Choudary PV, Molnar M, Evans SJ et al. Altered cortical glutamatergic and GABAergic signal transmission with glial involvement in depression. Proc Natl Acad Sci USA 2005; 102 : 15653–15658.
82. Rajkumar R, Fam J, Yeo EY, Dawe GS. Ketamine and suicidal ideation in depression: jumping the gun? Pharmacol Res 2015; 99 : 23–35.
83. Wenzel A, Brown GK, Beck AT. Classification and assessment of suicide ideation and suicidal acts. In: Wenzel A, Brown GK, Beck AT (eds.). Cognitive therapy for suicidal patients: Scientific and clinical applications. American Psychological Association, Washington, DC, 2009, s. 377.
84. Moller-Leimkuhler AM. Barriers to help seeking by men: A review of sociocultural and clinical literature with particular reference to depression. J Affect Disord 2002; 71 : 1–9.
85. McKelvey RS, Pfaff JJ, Acres JG. The relationship between chief complaints, psychological distress, and suicidal ideation in 15–24 year-old patients presenting to general practitioners. Med J Aust 2001; 175 : 550–552.
86. Busch KA, Fawcett J, Jacobs DJ. Clinical correlates of inpatient suicide. J Psychiatry 2003; 64 : 14–19.
87. Louma JB, Martin CE, Pearson JL. Contact with mental health and primary care providers before suicide: A review of the evidence. Am J Psychiatry 2002; 159 : 909–916.
88. Feldman MD, Duberstein PR, Vannoy S et al. Let’s not talk about it: Suicide inquiry in primary care. Ann Fam Med 2007; 5 : 412–418.
89. Saunders K, Brand F, Lascelles K, Hawton K. The sad truth about the SADPERSONS Scale: An evaluation of its clinical utility in self-harm patients. Emerg Med J 2013; 31 : 796–798.
90. Harris KM, Syu JJ, Lello OD et al. The ABC’s of suicide risk assessments: Applying a tripartite approach to individual encounters. PLoS One 2015; 10: e0127442.
91. Bajaj P, Borreani E, Ghosh P et al. Screening for suicidal thoughts in primary care: The views of patients and general practitioners. Mental Health Fam Med 2008; 5 : 229–235.
92. Vail L, Adams A, Gilbert E et al. Investigating mental health risk assessment in primary care and the potential role of a structured decision support tool, GRIST. Ment Health Fami Medi 2012; 9 : 57–67.
93. Mott JA. An integrated approach to estimating suicide risk. Suicide Life Threat Behav 1991; 21 : 74–89.
94. Chan WI, Batterham P, Christensen H, Galletly C. Suicide literacy, suicide stigma, and help-seeking intentions in Australian medical students. Australas Psychiatry 2014; 22 : 132–139.
95. Graham RD, Rudd D, Bryan CJ. Primary care providers’ views regarding assessing and treating suicidal patients. Suicide Life Threat Behav 2011; 41 : 614–623.
96. Gunnell D, Bennewith O, Peters TJ et al. Do patients who self-harm consult their general practitioner soon after hospital discharge? A cohort study. Soc Psychiatry Psychiatr Epidemiol 2002; 37 : 599–602.
97. Marquet RL, Bartelds AI, Kerkhof AJ et al. The epidemiology of suicide and attempted suicide in Dutch general practice 1983–2003. BMC Fam Pract 2005; 6 : 45.
98. Poma SZ, Grossi A, Toniolo E et al. Self-perceived difficulties with suicidal patients in a sample of Italian general practitioners. J Clin Med Res 2011; 3 : 303–308.
99. Olfson M, Weissman MM, Leon AC et al. Suicidal ideation in primary care. J Gen Intern Med 1996; 11 : 447–453.
100. Riihimaki K, Vuorilehto M, Melartin T et al. Incidence and predictors of suicide attempts among primary-care patients with depressive disorders: a 5-year prospective study. Psychol Med 2014; 44 : 291–302.
101. Houston K, Haw C, Townsend E, Hawton K. General practitioner contacts with patients before and after deliberate selfharm. Br J Gen Pract 2003; 53 : 365–370.
102. Raue PJ, Brown EL, Meyers BS et al. Does every allusion to possible suicide require the same response? J Fam Pract 2006; 55 : 605–612.
103. Fanello S, Paul P, Delbos V et al. General practitioners’ practices and attitudes in regard to suicidal behavior. Santé Publique 2002; 14 : 263–273.
104. Verger P, Brabis PA, Kovess V et al. Determinants of early identification of suicidal ideation in patients treated with antidepressants or anxiolytics in general practice: a multilevel analysis. J Affect Disord 2007; 99 : 253–257.
105. Mitchell AJ, Vaze A, Rao S. Clinical diagnosis of depression in primary care: a meta-analysis. Lancet 2009; 374 : 609–619.
106. Kroenke K, Spitzer RL, Williams JB et al. Physical symptoms in primary care. Predictors of psychiatric disorders and functional impairment. Arch Fam Med 1994; 3 : 774–779.
107. Benca R, Peterson M. Insomnia and depression. Sleep Medicine 2008; 9(Suppl. 1): S3–S9.
108. Perlis ML, Giles DE, Buysse DJ et al. Self-reported sleep disturbance as a prodromal symptom in recurrent depression. J Affect Disord 1997; 42 : 209–212.
109. National Institute for Health and Care Excellence. NICE clinical guideline 90 Depression: The treatment and management of depression in adults. 2009.
110. Arroll B, Khin N, Kerse N. Screening for depression in primary care with two verbally asked questions: cross sectional study. BMJ 2003; 327 : 1144–1146.
111. U.S. Preventive Services Task Force. Screening for depression: recommendations and rationale. Ann Intern Med 2002; 136(10): 760–764.
112. Kroenke K, Spitzer RL, Williams JB. The Patient Health Questionnaire-2: validity of a two-item depression screener. Med Care 2003; 41 : 1284–1292.
113. Williams JW Jr, Noel PH, Cordes JA et al. Is this patient clinically depressed? JAMA 2002; 287 : 1160–1170.
114. Rush AJ, Trivedi MH, Ibrahim HM et al. The 16-Item Quick Inventory of Depressive Symptomatology (QIDS), clinician rating (QIDS-C), and self-report (QIDS-SR): a psychometric evaluation in patients with chronic major depression. Biol Psychiatry 2003; 54 : 573–583.
115. Beck AT, Steer RA, Ball R, Ranieri W. Comparison of Beck Depression Inventories-IA and-II in psychiatric outpatients. J Pers Assess 1996; 67 : 588–597.
116. Van Marwijk HW, Wallace P, de Bock GH et al. Evaluation of the feasibility, reliability and diagnostic value of shortened versions of the geriatric depression scale. Br J Gen Pract 1995; 45 : 195–199.
117. Zung WW. Factors influencing the self-rating depression scale. Arch Gen Psychiatry 1967; 16 : 543–547.
118. Mueller TI, Leon AC, Keller MB et al. Recurrence after recovery from major depressive disorder during 15 years of observational follow-up. Am J Psychiatry 1999; 156 : 1000–1006.
119. Caspi A, Sugden K, Moffitt TE et al. Influence of life stress on expression: moderation by a polymorphism in the 5-HTT gene. Science 2003; 301 : 386–389.
120. Katon W, Lin EH, Kroenke K. The association of depression and anxiety with medical symptom burden in patients with chronic medical illness. Gen Hosp Psychiatry 2007; 29 : 147–155.
121. Ladin K, Daniels N, Kawachi I. Exploring the relationship between absolute and relative position and late-life depression: evidence from 10 European countries. Gerontologist 2010; 50 : 48–59.
122. Lorant V, Croux C, Weich S et al. Depression and socio-economic risk factors: 7-year longitudinal population study. Br J Psychiatry 2007; 190 : 293–298.
123. Meltzer H, Bebbington P, Brugha T et al. Job insecurity, socio-economic circumstances and depression. Psychol Med 2010; 40 : 1401–1407.
124. Freeman EW, Sammel MD, Lin H et al. Associations of hormones and menopausal status with depressed mood in women with no history of depression. Arch Gen Psychiatry 2006; 63 : 375–382.
125. Desjardins I, Cats-Baril W, Maruti S et al. Suicide risk assessment in hospitals: an expert system-based triage tool. J Clin Psychiatry 2016; 77: e874–882.
126. Swedish Council on Health Technology Assessment. Instruments for suicide risk assessment. SBU, Stockholm, 2015.
127. Suicide risk assessment and the Columbia-Suicide Severity Rating Scale (C-SSRS). Dostupné na: www.youtube.com/watch?v=Xfddz_Yfnc4
128. WHO. Preventing suicide. A global imperative. World Health Organization, 2014.
129. WHO. Preventing suicide. A resource for general physicians. Mental and behavioural disorders. World Health Organization, Geneva, 2000.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Jubilanti duben 2017Článek Jubilanti květen 2017Článek ÚvodemČlánek Prevence v psychiatriiČlánek RecenzeČlánek Sune Bergström (1916–2004)
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Ceny předsednictva ČLS JEP za vědecké práce za rok 2016 – návrhy na ocenění
- 100 let doc. MUDr. Juraje Strausse (1917–2017)
- Mladistvý šedesátník prof. MUDr. Richard Češka, CSc., FACP, FEFIM
- K nedožitým devadesátinám profesora MUDr. Jiřího Jirky, DrSc. (1927–2016)
- Padesát let od úmrtí profesora Eduarda Cmunta
- Vzpomínka na prof. MUDr. Miloše Hájka, DrSc.
- K životnímu jubileu doc. MUDr. Leopolda Plevy, CSc.
- Jubilanti duben 2017
- Jubilanti květen 2017
- Přednáškové večery Spolku českých lékařů v Praze (květen − červen 2017)
- Úvodem
- Prevence v psychiatrii
- Sebevražednost − závažný zdravotně-společenský problém s možností prevence
- Prevence poruch příjmu potravy
- Životní styl a afektivní poruchy
- Pracovní stres a duševní zdraví – může práce vést k duševním poruchám?
- Poznámka k použití dotazníku kvality života WHOQOL-BREF v českém prostředí
- Ocenění publikace v časopise s nejvyšším impakt faktorem za rok 2016
- Role České lékařské společnosti JEP a praktických lékařů ve zvyšování zdravotní gramotnosti
- Recenze
- Prof. MUDr. Antonín Heveroch (1869–1927)
- Jubilující prof. MUDr. Jan Švihovec, DrSc.
- Sune Bergström (1916–2004)
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Poznámka k použití dotazníku kvality života WHOQOL-BREF v českém prostředí
- Pracovní stres a duševní zdraví – může práce vést k duševním poruchám?
- Sebevražednost − závažný zdravotně-společenský problém s možností prevence
- Mladistvý šedesátník prof. MUDr. Richard Češka, CSc., FACP, FEFIM
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



