-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Paliativní péče v ČR v roce 2016
Palliative care in Czech Republic in 2016
In the Czech Republic more than 70,000 patients with chronic incurable diseases need palliative care each year. In 50,000 this need is manageable in the context of general palliative care, 20,000 patients would greatly benefited from specialized palliative care. Most chronically ill patients (> 60 %) died in acute or post acute inpatient health care facilities. Here s the availability and quality of palliative care varies substantially. Inpatient hospices provide end of life palliative care to less than 3000 patients each year. Outpatient and mobile specialized palliative care services are available only to a few hundreds of patients.
In the year 2016 palliative care at the appropriate professional level ("state of art") is not a generally available and guaranteed within Czech health care and social system. We perceive an urgent need for the systematic development of general and specialized palliative care at the level of education, healthcare organization and the development of new health and social services.Keywords:
general palliative care, specialized palliative care, hospice care
Autoři: Ondřej Sláma 1; Ladislav Kabelka 2; Martin Loučka 3
Působiště autorů: Masarykův onkologický ústav, Brno 1; Česká společnost paliativní medicíny ČLS JEP 2; Centrum paliativní péče, Praha 3
Vyšlo v časopise: Čas. Lék. čes. 2016; 155: 445-450
Kategorie: Přehledové články
Souhrn
V České republice potřebuje každoročně paliativní péči více než 70 tisíc pacientů s chronickým nevyléčitelným onemocněním. U 50 tisíc z nich jsou potřeby paliativní péče zvládnutelné v rámci obecné paliativní péče, 20 tisíc pacientů by významně profitovalo ze specializované paliativní péče. Většina chronicky nemocných (> 60 %) umírá v lůžkových zdravotnických zařízeních akutní nebo následné péče. Zde je dostupnost kvalitní paliativní péče velmi různá. V lůžkových hospicech prožívá závěr života a umírá méně než 3 tisíce nemocných. Ambulantní a mobilní specializovaná paliativní péče jsou dostupné pouze několika stovkám pacientů.
Paliativní péči na náležité odborné úrovni (lege artis) nelze v roce 2016 považovat za běžně dostupnou a garantovanou zdravotní a sociální službu. V ČR je naléhavá potřeba koncepčního rozvoje obecné a specializované paliativní péče, a to na úrovni vzdělávání, organizace zdravotní péče a rozvoje nových zdravotních a sociálních služeb.Klíčová slova:
obecná paliativní péče, specializovaná paliativní péče, hospicÚvod
V posledních 20 letech došlo k významnému posunu v chápání obsahu pojmu „paliativní péče“. Ukázalo se, že model multidisciplinární péče zaměřené na zmírnění nepříjemných symptomů nemoci a na komplexní podporu pacienta a jeho rodiny je aplikovatelný a pro pacienty prospěšný i v časnějších fázích chronického progredujícího onemocnění, a to současně s léčbou zaměřenou na ovlivnění základního onemocnění. Paliativní péče by tedy neměla být nabízena až v posledních týdnech a dnech života, když byly vyčerpány všechny ostatní léčebné možnosti. Paliativní přístupy by měly být součástí péče od okamžiku stanovení diagnózy nevyléčitelného, život ohrožujícího onemocnění.
Druhý posun se týká vymezení diagnóz, pro které je paliativní přístup relevantní. Na rozdíl od původního téměř výlučného zaměření na onkologické pacienty je v posledních 15 letech věnovaná mnohem větší pozornost pacientům s chronickými neonkologickými chorobami (např. chronické srdeční selhání, CHOPN nebo syndrom demence). Také tito pacienti trpí řadou obtíží v oblasti somatické i psychosociální a potřebují kvalitní paliativní péči. Její formy, intenzita a trvání se však mohou lišit od paliativní péče u pacientů onkologických.
Obě výše popsané proměny v chápání paliativní péče jsou obsaženy v nejnovější definici paliativní péče dle Světové zdravotnické organizace (WHO). Ta ji označuje za „přístup, jenž usiluje o zlepšení kvality života pacientů, kteří čelí problémům spojeným s život ohrožujícím onemocněním, a jejich rodin, a to prevencí a zmírňováním utrpení, včasným rozpoznáním a náležitým zhodnocením a léčbou bolesti a dalších problémů fyzických, psychosociálních i duchovních.“ (1)
Kteří pacienti potřebují paliativní péči
Paliativní péče je indikovaná u pacientů v pokročilých a konečných stadiích chronických chorob. Tato stadia se vyznačují postupně klesající možností kauzálního ovlivnění příčiny onemocnění a současně narůstajícími symptomy (např. bolest, dušnost, nevolnost) a souvisejícími komplikacemi (např. úzkost, deprese, omezená hybnost, závislost na cizí pomoci). Specifickou skupinu z hlediska potřeby paliativní péče představují pacienti v prostředí intenzivní medicíny, u kterých dochází k nevratnému selhávání jednoho či více orgánových systémů. Onemocnění a stavy, které v pokročilých stadiích obvykle vyžadují paliativní péči, jsou:
- nádorová onemocnění
- neurodegenerativní onemocnění typu roztroušené sklerózy, Parkinsonovy nemoci, demence, amyotrofické laterální sklerózy
- konečná stadia chronických orgánových onemocnění: srdečních, plicních, jaterních a ledvinných
- polymorbidní geriatričtí pacienti se syndromem křehkosti (frailty)
- HIV/AIDS
- některé vrozené pediatrické syndromy a onemocnění
- kriticky nemocní pacienti s nevratným multiorgánovým selháním v prostředí intenzivní péče
Odhad potřeby paliativní péče v ČR
Na úrovni populace lze objem potřeby paliativní péče odhadnout na základě analýzy prevalence a mortality u výše uvedených diagnostických skupin (2). Důležitým zdrojem informací je zde list o prohlídce zemřelého (LPZ). Kategorie „hlavní onemocnění, které vedlo ke smrti“ v LPZ umožňuje identifikovat pacienty s diagnózami, u kterých lze v posledním roce života předpokládat potřebu paliativní péče.
S využitím metodiky publikované Murtaghem (3) a Sholtenovou (4) pro kvantifikaci potřeby paliativní péče na populační úrovni lze za rok 2014 pro Českou republiku odhadnout počty pacientů s potřebou paliativní péče pro jednotlivé diagnostické skupiny (obr. 1). Z grafu vyplývá, že z celkového počtu 105 000 úmrtí, ke kterým v roce 2014 došlo, lze potřebu paliativní péče předpokládat u více než 70 tisíc pacientů (70 % všech úmrtí).
Obr. 1. Počet pacientů s potřebou paliativní péče v ČR v jednotlivých diagnostických skupinách (zdroj: ÚZIS 2014) 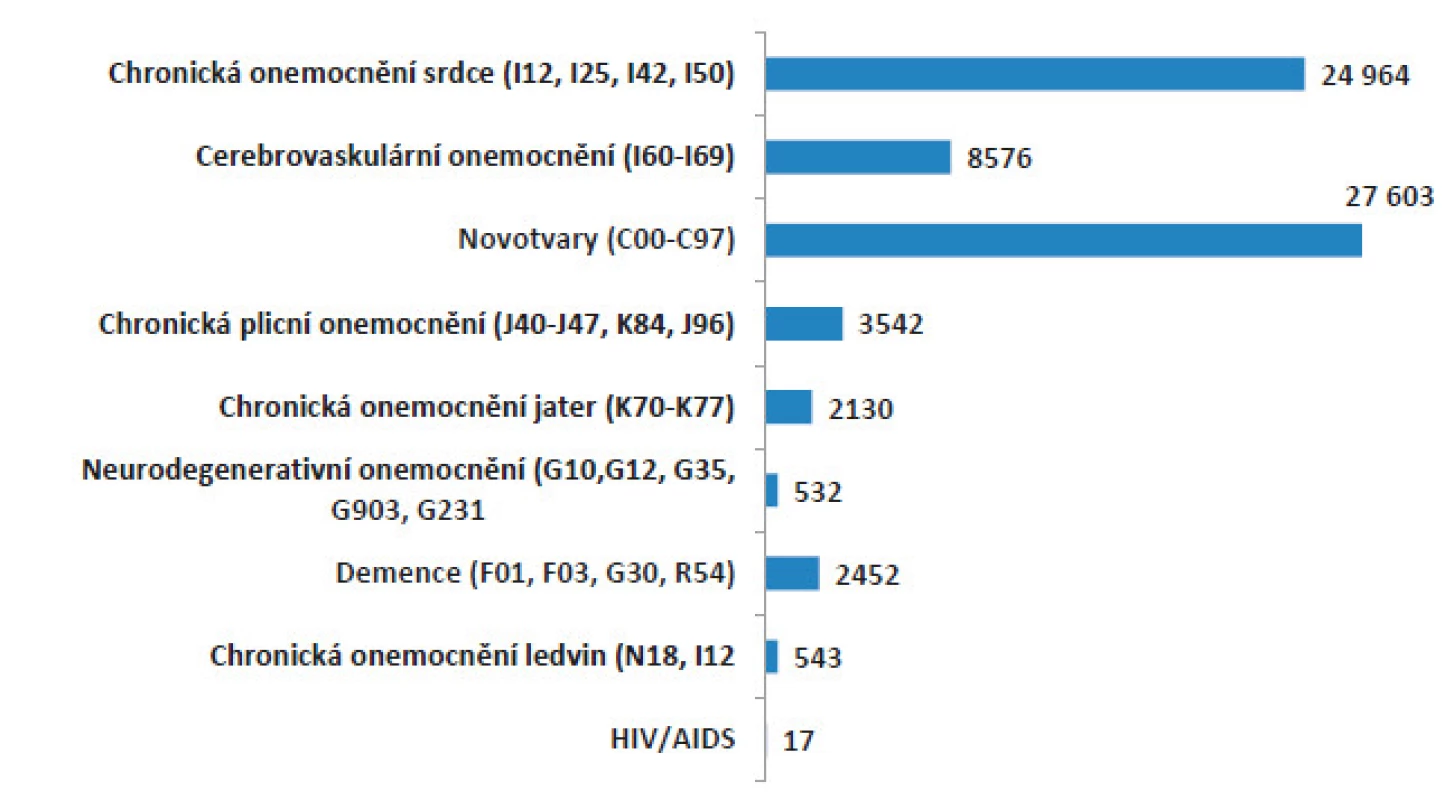
Obecná a specializovaná paliativní péče
V souladu s mezinárodními doporučeními rozlišujeme dvě úrovně poskytování paliativní péče: obecnou a specializovanou paliativní péči (5).
Obecná paliativní péče
- Obecnou paliativní péčí rozumíme dobrou klinickou praxi poskytovanou zdravotníky v rámci jejich odborností. Jejím základem je včasné rozpoznání nevyléčitelného charakteru onemocnění a identifikace a ovlivňování oblastí, které jsou významné pro kvalitu pacientova života (např. racionální využití kauzálních léčebných postupů, léčba symptomů, empatická komunikace, pomoc při organizačním zajištění péče a při využití služeb ostatních specialistů, zajištění domácí zdravotní péče atd.).
- Obecnou paliativní péči zajišťují např. praktičtí lékaři společně s agenturami domácí péče nebo lékaři-specialisté, kteří léčí nevyléčitelně nemocné v rámci své odbornosti. Nejčastěji jsou to onkologové, internisté, geriatři, neurologové. V rámci obecné paliativní péče mají své místo i služby zajištující nezdravotnické aspekty paliativní péče, např. sociální poradenství a služby, psychologická péče, pastorační péče a práce dobrovolníků.
V případě, že pacienti komplexností či závažností svých potřeb přesahují možnosti obecné paliativní péče, by měli mít přístup ke specializované paliativní péči.
Specializovaná paliativní péče
Specializovaná paliativní péče je aktivní péče poskytovaná pacientům a jejich rodinám týmem odborníků, kteří absolvovali formální vzdělání v oboru paliativní péče, disponují potřebnými zkušenostmi a erudicí. Může mít různé organizační formy, např. konziliární tým paliativní péče v nemocnici, mobilní či lůžkový hospic atd. Příslušný tým poskytuje převážně nebo výhradně paliativní péči.
Zahraniční data naznačují, že z celkového počtu pacientů s potřebou paliativní péče může být zajištěna dostatečná péče u 60–80 % pacientů v rámci obecné paliativní péče. 20–40 % pacientů (v závislosti na diagnóze) vyžaduje po určitou dobu s ohledem na komplexnost svých tělesných, psychosociálních a spirituálních potřeb specializovanou paliativní péči.
Paliativní péče v mezinárodním kontextu
V některých členských státech EU je nárok na dostupnost paliativní péče výslovně zakotven v legislativě. Význam paliativní péče byl podtržen v několika významných mezinárodních dokumentech. Již v roce 2003 publikoval Výbor ministrů Rady Evropy doporučení Rec (2003)24 O organizaci paliativní péče (6), kde ministři doporučují systematickou implementaci paliativní péče do zdravotních systémů členských zemí. V podobně naléhavém znění pak byla v roce 2014 přijata rezoluce o paliativní péči na Valném shromáždění Světové zdravotnické organizace (7). Argumentace pro hlubší integraci paliativní péče do zdravotních systémů přitom nevychází pouze ze společenských výzev, jakými jsou stárnoucí populace nebo nárůst chronických nemocí. Dostupná data ukazují na efektivitu paliativní péče ve smyslu zlepšení kvality života a kontroly symptomů (8–10), u některých skupin pacientů dokonce na prodloužení života (11, 12) a také na ekonomické úspory pro zdravotní systémy (13, 14).
Společenská poptávka společně s vědeckým potvrzením přínosu paliativní péče vedly k tomu, že některé země začaly tuto oblast koncepčně řešit na celostátní úrovni. Např. v Rakousku přijala vláda v roce 2004 národní strategii paliativní péče, která je založena na vícestupňovém systému paliativní péče v různých segmentech zdravotního systému, s důrazem na obecnou i specializovanou paliativní péči (obr. 2).
Obr. 2. Úrovně paliativní péče (Národní strategie paliativní péče, Rakousko) 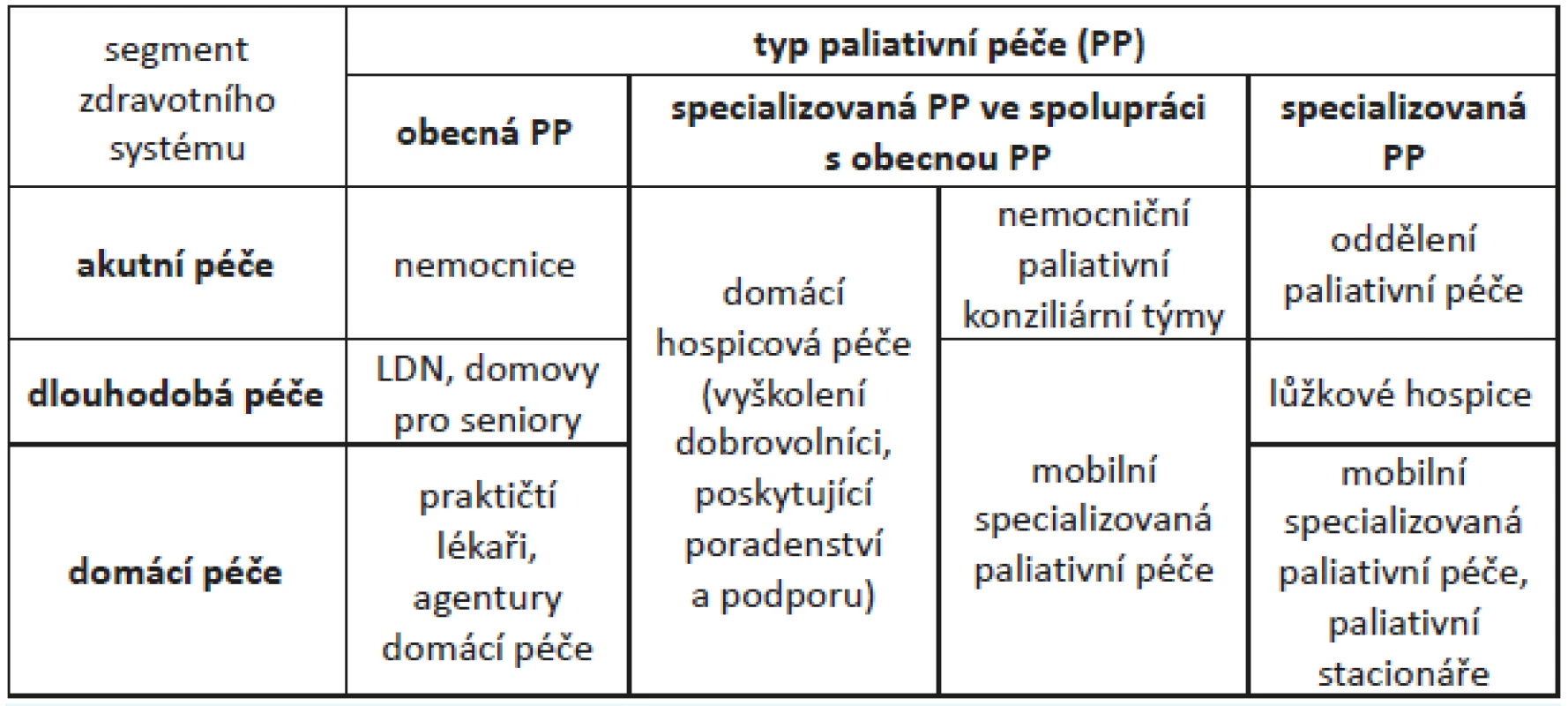
Při tvorbě této strategie, která inspirovala i pozdější evropské standardy paliativní péče, autoři upozorňovali na nutnost rovnovážné nabídky služeb obecné a specializované paliativní péče. V dalším rozvoji zdravotních služeb proto neupřednostňovali jeden model, ale rozvíjeli celý systém. Ten dnes nabízí paliativní péči ve formě nemocničních programů paliativní péče (přes 40 nemocnic po celém Rakousku), široce dostupnou mobilní specializovanou paliativní péči, která se věnuje pacientům v domácím prostředí, i péči lůžkových hospiců a oddělení paliativní medicíny a dalších podpůrných služeb. Obdobná situace je v Německu, kde je dnes přes 250 nemocničních týmů paliativní péče, 210 lůžkových hospiců a nemocničních oddělení paliativní péče, 270 mobilních hospiců a 14 dětských hospiců (15, 16).
V mezinárodních srovnáních paliativní péče se hodnotí právě systémová dostupnost paliativní péče, stejně jako integrace paliativní péče do kurikula zdravotnických oborů, existence národní koncepce paliativní péče, dostupnost a využití opiátů nebo finanční zátěž pro pacienty. Česká republika je většinou hodnocena jako průměrná až mírně rozvinutější (17), v rozvoji paliativní péče však výrazně zaostává i za některými ekonomicky méně vyspělými evropskými zeměmi. Slabší hodnocení je odrazem neexistence schválené národní koncepce, roztříštěnosti poskytované péče a její nedostupnosti v nemocničním prostředí a nedostatku vzdělávacích příležitosti, což vede k malému počtu adekvátně vyškoleného personálu.
Pacienti s potřebou paliativní péče v českém zdravotním a sociálním systému
Pacienty s potřebou paliativní péče nacházíme ve všech segmentech zdravotního a sociálního systému: ve vlastním (domácím) i náhradním sociálním prostředí, ambulantní péči a lůžkových zařízeních akutní, následné i dlouhodobé péče.
V závěru života jsou časté opakované a dlouhodobé hospitalizace (obr. 3 a 4). 15 % pacientů s chronickým onemocněním je v posledním roce života 5× a vícekrát akutně hospitalizována a přesuny pacientů mezi jednotlivými zařízeními a segmenty jsou velmi časté.
V posledním týdnu života výrazně narůstají celkové náklady na zdravotní péči. Nejvýznamněji se na tom podílejí náklady na zdravotnický převoz a náklady na hospitalizaci v zařízení akutní lůžkové péče (obr. 5). Většina onkologických i neonkologických chronických pacientů nakonec umírá v lůžkových zdravotnických zařízeních akutní péče (obr. 6).
Obr. 3. Počet opakovaných akutních hospitalizací chronicky nemocných pacientů v posledním roce života (zdroje: ÚZIS, LPZ 2011−2013, NRHOSP 2011−2013) 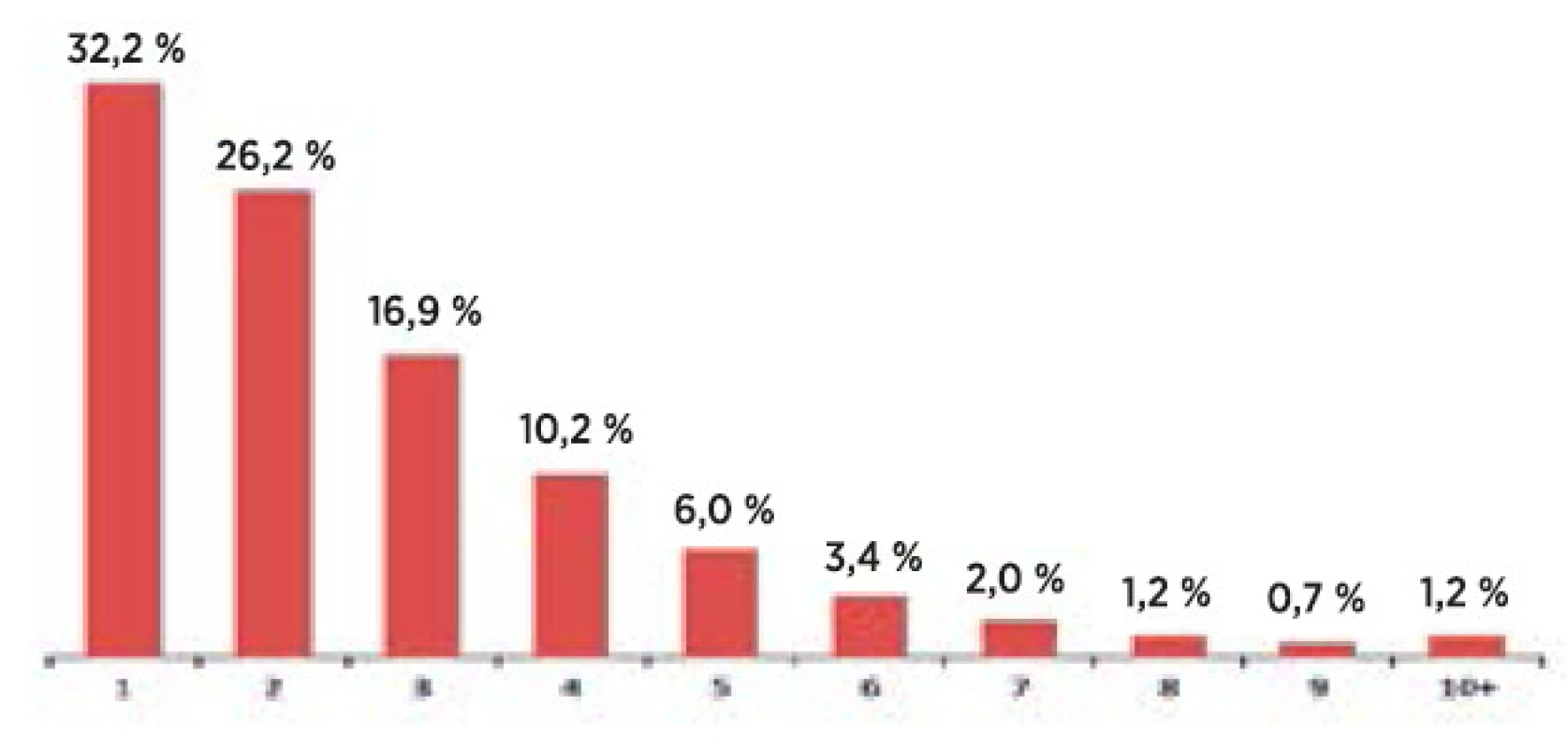
Obr. 4. Hospitalizační historie (průměrný počet dnů hospitalizace) v posledním roce života podle diagnóz (zdroje: ÚZIS, LPZ 2011−2013, NRHOSP 2011−2013) 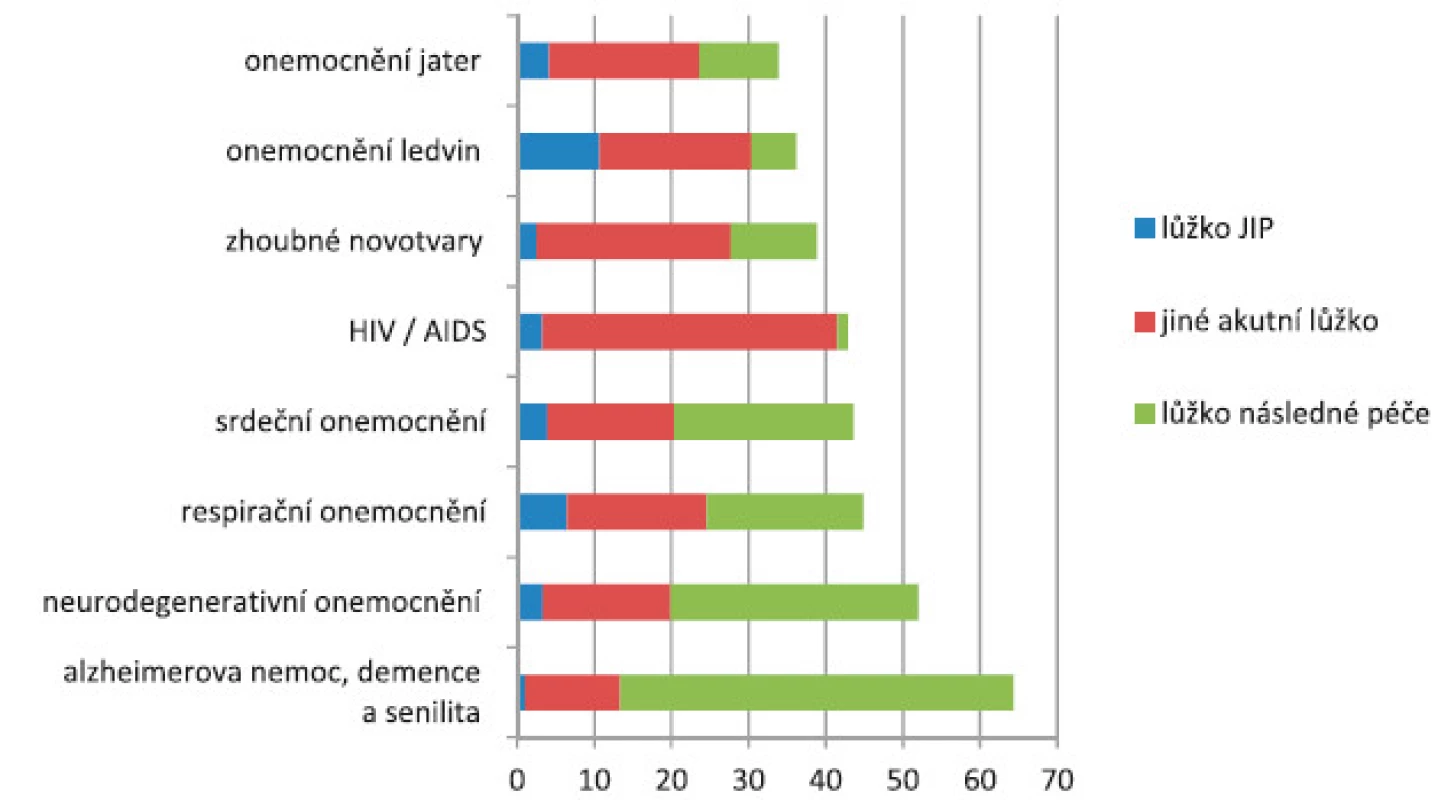
Obr. 5. Struktura zemřelých podle místa úmrtí v roce 2014 (zdroj: ÚZIS 2015) 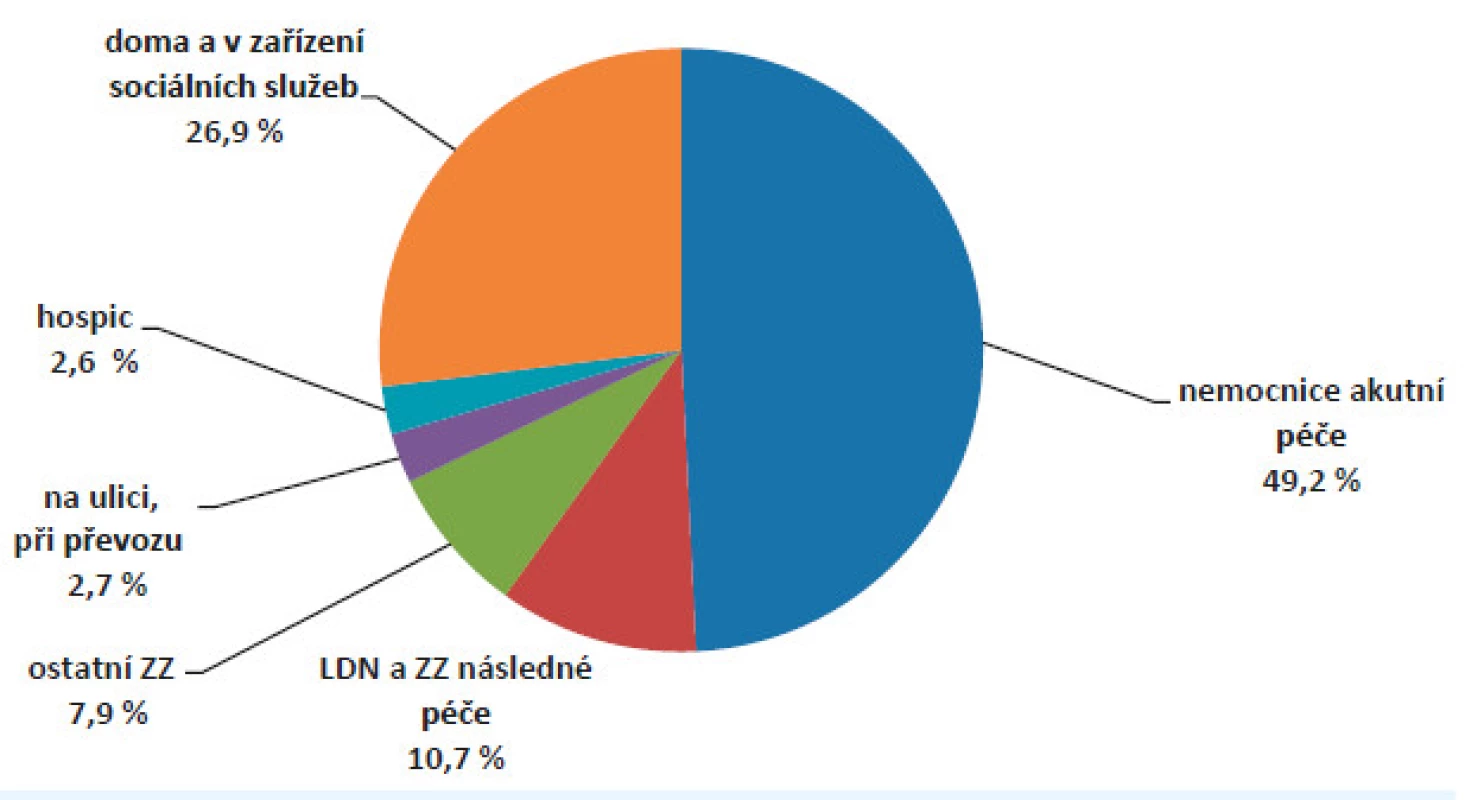
Obr. 6. Struktura průměrných denních nákladů na jednotlivé části zdravotní péče v posledních 90 dnech života (zdroje: ÚZIS a VZP 2016) 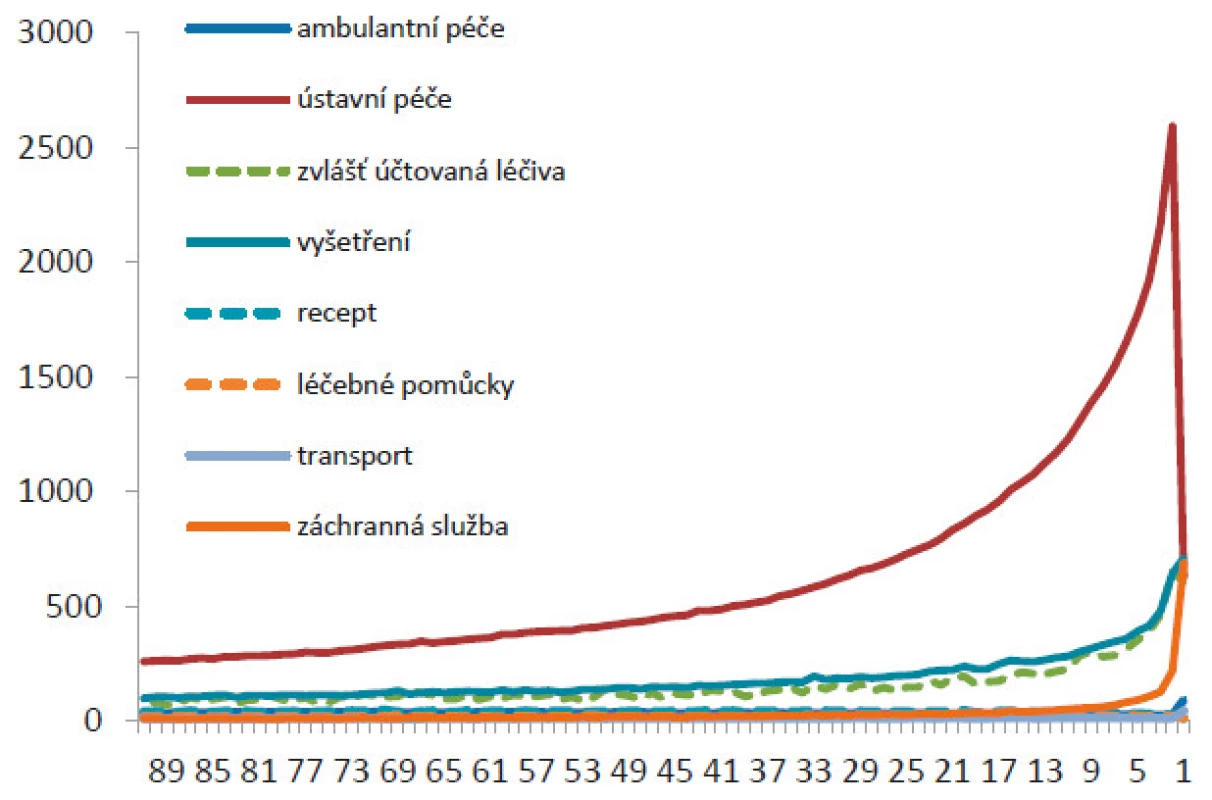
Paliativní péče v lůžkových zařízeních akutní a následné péče
Jak bylo ukázáno výše, lůžková zařízení akutní a následné péče jsou v ČR nejčastějším místem, kde chronicky nevyléčitelně nemocní pacienti umírají (obr. 6).
V lůžkových zdravotnických zařízeních v ČR v současné době neprobíhá systematický sběr dat o kvalitě paliativní péče. Četné kazuistiky naznačují, že existují velké rozdíly mezi jednotlivými zdravotnickými zařízeními a nejednou i mezi různými odděleními téhož zařízení. Svědectví pacientů a jejich rodin (pozůstalých) naznačují, že v roce 2016 není u významné části nemocných adekvátně mírněna bolest a další symptomy, chybí podpůrná komunikace o prognóze a plánu péče, psychologická a sociální a spirituální podpora pacientů i jejich rodin. V řadě zdravotnických zařízení jsou vážnou překážkou dobré paliativní péče nedostatečné vybavení pomůckami, absence soukromí na vícelůžkových pokojích a zázemí pro rodiny a pacientovy blízké.
Nemocnice akutní a následné péče nemají (až na ojedinělé výjimky) zpracované standardy paliativní péče ani řídicí dokumenty, které by upravovaly způsob rozhodování a klinického řešení na významných „křižovatkách“ v trajektorii chronických onemocněních. Pokud je tematika paliativní péče na úrovni lůžkového zdravotnického zařízení řešena standardem, týká se prakticky výhradně péče o bezprostředně umírajícího pacienta (poslední dny a hodiny života). Nepracuje se (až na ojedinělé výjimky) s individuálním plánem paliativní péče ani ostatními pomocnými nástroji (např. dříve vysloveným přáním). Kvalita paliativní péče o chronicky nevyléčitelně nemocného závisí na řadě náhodných proměnných (např. motivace a dovednosti ošetřujícího lékaře a sester na konkrétním oddělení).
Paliativní péče v rámci ambulantní a domácí péče
Pacienti s chronickými onemocněními prožijí v posledním roce života v průměru 30–65 dní v lůžkových zdravotnických zařízeních (obr. 4). Zbývající dobu jsou v domácím prostředí, tedy v péči praktického lékaře, ambulantních specialistů a v některých případech v péči domácí ošetřovatelské péče. Největší díl obecné paliativní péče je v našich podmínkách zajišťován všeobecnými praktickými lékaři a ambulantními specialisty.
V ČR neprobíhá systematický sběr dat o ambulantní a domácí paliativní péči. Z jednotlivých kazuistik, ale také z analýzy hospitalizací chronických pacientů v posledním roce života lze ovšem vyvodit následující závěry:
- Péče o chronické polymorbidní pacienty se vyznačuje fragmentací a nedostatečnou koordinací. Pacienti jsou často sledovaní ve více odborných ambulancích, které nedostatečně komunikují jak spolu navzájem, tak i s praktickými lékaři. V řadě případů není jasně stanoveno, kdo je pro pacienta ošetřujícím lékařem zodpovědným za tvorbu a realizaci léčebného plánu.
- Zcela ojediněle se pracuje s individuálním plánem paliativní péče.
- Praktičtí lékaři a ambulantní specialisti jsou obvykle dostupní pouze v pracovní době. Akutní krize a komplikace vzniklé v mimopracovní době jsou obvykle řešeny prostřednictvím zásahu rychlé lékařské pomoci, zdravotnických převozů a akutních hospitalizací.
- Domácí ošetřovatelská péče (home care) pracuje systémem plánovaných návštěv indikovaných ošetřujícím lékařem. U řady chronických nevyléčitelně nemocných pacientů tyto služby a kvalitní obecnou paliativní péči poskytují praktičtí lékaři. Podobně jako praktici však ani tyto služby nejsou trvale dostupné a jejich nedostupnost je častou příčinou akutních hospitalizací.
- V ČR v roce 2016 neexistují všeobecně přijaté standardy paliativní péče v domácím prostředí. Nejsou jasně definovány zodpovědnosti a postupy.
- Praktičtí lékaři ani ambulantní specialisté většinou nemají dostatečné vzdělání v paliativní péči ani náležitou erudici v řešení klinicky složitějších chronických pacientů v závěru života.
- Kvalita ambulantní paliativní péče poskytovaná všeobecnými praktickými lékaři a ambulantními specialisty nevyléčitelně nemocným pacientům je velmi variabilní a závisí na řadě náhodných proměnných (motivace a dovednosti ošetřujícího lékaře, ochota k návštěvní lékařské službě atd.).
Paliativní péče v domovech pro seniory
Domovy pro seniory jsou pobytovým sociálním zařízením, kde by měli pobývat klienti s potřebou náhradní sociální péče. V posledních 10 letech se významně změnila klientela těchto zařízení. V řadě tzv. domovů se zvláštním režimem je většina pacientů ve 3.–4. fázi syndromu demence, velmi často imobilních, s nutričními problémy a širokou paletou dalších chronických onemocnění.
Mnozí klienti přicházejí do těchto zařízení sociálních služeb na poslední měsíce svého života, a tudíž zákonitě vyžadují větší rozsah zdravotního dohledu a většinou i zdravotní péče. V zařízení sociálních služeb pobývají klienti s potřebou zdravotní péče obvyklou u pacientů v zařízeních následné a dlouhodobé péče. Vybavenost domovů pro seniory kvalitními a dostupnými zdravotními službami zdaleka není dostatečná. Řada klientů těchto zařízení bývá v posledních měsících a týdnech opakovaně hospitalizovaná. Pro tuto skupinu nemocných je přitom akutní hospitalizace často zcela nevhodným postupem, přesto se jí za stávajících podmínek nelze vyhnout.
Integrace paliativní péče do systému zdravotních a sociálních služeb je nezbytnou podmínkou ke skutečně efektivnímu nastavení péče o nevyléčitelně nemocné, a to jak z hlediska kvality života nemocných a jejich blízkých, či kvality péče, tak i z ekonomického pohledu.
Dostupnost specializované paliativní péče v ČR
V České republice jsou k 31. 12. 2016 dostupné následující organizační formy specializované paliativní péče:
- Ambulance paliativní medicíny: 5 ambulancí.
- Mobilní specializovaná paliativní péče (paliativní péče ve vlastním nebo náhradním sociálním prostředí pacienta): při absenci obecně akceptovaných standardů je obtížné stanovit přesný počet poskytovatelů. Na první fázi pilotního projektu MSPP (viz výše) se podílelo 8 organizací. V roce 2017 se předpokládá zapojení celkem 20 zařízení MSPP.
- Lůžkové zařízení hospicového typu: 17 lůžkových hospiců s kapacitou 475 lůžek je schopno zajistit paliativní péči o 3–4 % nevyléčitelně nemocných pacientů v závěru života.
- Oddělení paliativní péče v rámci jiných lůžkových zdravotnických zařízení: 2 s kapacitou 45 lůžek.
- Konziliární tým paliativní péče v rámci lůžkového zdravotnického zařízení: 3 paliativní týmy.
Ambulance paliativní medicíny
Ambulance paliativní medicíny je specializovaná ambulance vedená lékařem-specialistou v nástavbovém oboru Paliativní medicína, popř. Paliativní medicína a léčba bolesti. Zajišťuje ambulantní a konziliární péči o pacienty v pokročilých a konečných stadiích nevyléčitelných chorob. Důležitou rolí je koordinace zdravotní péče v závěru života.
V ČR v roce 2016 existují rámcové podmínky pro rozvoj této zdravotní služby: jsou definovány požadavky na personální a technické zabezpečení ambulance, v seznamu výkonů jsou definovány 3 výkony ambulantních vyšetření (komplexní, cílené, kontrolní) a 2 výkony pro vyšetření pacienta v terminálním stavu v domácím prostředí. Rozvoj této zdravotní služby však vázne na velmi nízké ochotě zdravotních pojišťoven nasmlouvat úhradu ze zdravotního pojištění. Jsme přesvědčení, že ambulance paliativní medicíny je klíčovým prvkem rozvoje paliativní péče v domácím i nemocničním prostředí.
Mobilní specializovaná paliativní péče (MSPP)
MSPP je komplexní formou poskytování ambulantní paliativní péče v domácím prostředí s nepřetržitou dostupností (24/7/365) lékařské a ošetřovatelské péče v režimu tzv. domácí hospitalizace. Mobilní multidisciplinární paliativní tým se věnuje zajištění zdravotní péče, ošetřovatelství, sociální a psychologické a spirituální podpoře. Tuto podporu tým poskytuje nejen nemocnému, ale také jeho blízkým.
Model MSPP byl v roce 2015–2016 ověřován v rámci pilotního projektu VZP. Pilotní projekt prokázal, že MSPP umožní dožít v domácím prostředí více než 90 % pacientů, kteří si to přejí a mají podporu své rodiny nebo blízkých. Prokázal dále, že dokáže efektivně zmírnit bolest a další symptomy závěru života a že celkové náklady na zdravotní péči v posledním měsíci života jsou nižší než u srovnatelné kontrolní skupiny (18). V roce 2017 bude pilotní projekt MSPP dále pokračovat a výhledem zařazení příslušných zdravotních výkonů do seznamu zdravotních výkonů od roku 2018.
MSPP je indikovaná u pacientů v pokročilých a konečných stadiích nevyléčitelných chorob, s velmi limitovanou prognózou délky života (týdny až několik měsíců). Péče o tyto nemocné má tato specifika:
- Zdravotní stav neumožňuje pravidelné kontroly u praktického lékaře nebo ambulantního specialisty (významně omezená mobilita a nízká celková funkční zdatnost).
- Přítomnost závažných symptomů a celková klinická nestabilita vyžadují časté intervence a pravidelné přehodnocování a úpravu plánu péče (časté krize a dekompenzace).
V rámci koncepčního rozvoje paliativní péče o pacienty v pokročilých a konečných stadiích nevyléčitelných chorob považujeme za logické a efektivní budování organizačně propojených zařízení charakteru ambulance paliativní medicíny a MSPP. Toto propojení umožní zajistit tolik potřebnou kontinuitu péče v posledních měsících, týdnech a dnech života.
Lůžková hospicová péče
Zvláštní zdravotnické zařízení hospicového typu (lůžkový hospic) je v současné době v ČR nejrozšířenější formou lůžkové specializované paliativní péče. Hospice poskytují komplexní zdravotní, sociální, psychologickou a spirituální péči. V roce 2016 bylo v ČR 18 zdravotnických zařízení s celkovou kapacitou 475 lůžek. Regionální distribuce hospiců je velmi nerovnoměrná (od žádného do 5 lůžek na 100 000 obyvatel v jednotlivých krajích). Lůžkové hospice v ČR pečují převážně o onkologické pacienty (tvoří 92 %).
Pacienti jsou do lůžkových hospiců přijímáni ve velmi pokročilých stadiích onemocnění. Většina pacientů přijatých do hospice zde umírá. Průměrná délka pobytu v hospici činí 23,4 dne, medián 9,2 dne (polovina pacientů zemře do 10 dnů od přijetí). V hospicích umírá ročně 2700 pacientů (2,6 % všech úmrtí). Z celkového počtu pacientů s chronickými onemocněními, kteří v závěru života potřebují paliativní péči, v hospici umírá pouze 3,8 % pacientů. Ze všech úmrtí na onkologické onemocnění v hospici umírá 9,2 % pacientů.
Konziliární tým paliativní péče v lůžkovém zařízení akutní nebo následné péče
Většina pacientů v ČR umírá v nemocnicích, často po opakovaných hospitalizacích v posledních měsících života. Velká část závažných klinicko-etických rozhodnutí o rozsahu diagnostické a léčebné péče (a její případné limitaci) u pacientů v závěru života probíhá v nemocnicích. Konziliární týmy paliativní péče jsou jednou z forem jak úroveň paliativní péče zlepšit. V zahraničí se jedná o nejrychleji se rozvíjející organizační formu specializované paliativní péče. Konziliární tým paliativní péče je obvykle tvořen lékařem specialistou-paliatrem, sestrou, sociálním pracovníkem a psychoterapeutem. Tým úzce spolupracuje s dalšími profesemi, např. duchovním, nutričním terapeutem nebo lékařským etikem. V roce 2016 je funkční tým paliativní péče dostupný v ČR pouze ve 3 nemocnicích. Ke změně by měl přispět projekt na podporu paliativní péče v nemocnicích financovaný Nadačním fondem AVAST. Cílem projektu je mimo jiné napomoci ustavení ambulantní a konziliární paliativní služby ve vybraných českých nemocnicích (19).
Vzdělávání v paliativní péči
Jednou ze základních podmínek pro zlepšení dostupnosti a kvality obecné i specializované paliativní péče v ČR je vzdělávání lékařů. Lékaři by proto měli být v rámci pre - i postgraduálního studia systematicky připravováni na to, aby byli schopni paliativní péči efektivně poskytovat. Tedy aby si osvojili potřebné znalosti, dovednosti a postoje. Toto doporučení zaznívá ze strany Světové zdravotnické asociace, Rady Evropy i Evropské asociace pro paliativní péči (20). V zemích, kde byla paliativní medicína (PM) do výuky zařazena, bývají tyto kurzy studenty samotnými obvykle hodnoceny jako velmi zajímavé a přínosné pro osobní i profesní růst (21).
Výuka paliativní medicíny na českých lékařských fakultách
Česká společnost paliativní medicíny (ČSPM) realizovala v roce 2014–2015 výzkumný projekt s cílem zhodnotit stav vzdělávání v paliativní péči na českých lékařských fakultách. Výsledky projektu naznačují, že otázkám paliativní péče je v rámci pregraduální přípravy věnována pouze velmi malá pozornost. Pouze na 3 lékařských fakultách je paliativní medicína vyučována jako samostatný předmět (2× jako povinně volitelný, 1× jako volitelný). Podrobné výsledky jsou prezentovány v závěrečné zprávě projektu (22).
Postgraduální vzdělávání lékařů v paliativní medicíně
Zastoupení témat paliativní péče v rámci specializační přípravy různých lékařských oborů se jeví jako nedostatečné. Pouze dva obory mají v rámci atestační přípravy věnován samostatný kurz nebo přednáškový blok paliativní péče (všeobecné praktické lékařství pro dospělé: 2 dny; klinická onkologie: 1 den). V rámci kontinuálního vzdělávání zdravotnických pracovníků probíhá řada místních konferencí a seminářů o různých aspektech paliativní péče. Jsou pořádány zdravotnickými zařízeními, hospici a také specializovanými vzdělávacími agenturami.
Specializační vzdělávání lékařů v oboru Paliativní medicína
Zákon č. 95/2004 Sb. zavedl v roce 2004 v ČR nový obor Paliativní medicína a léčba bolesti (PM-LB). Vyhláškou č. 185/2009 získala Paliativní medicína a léčba bolesti statut nástavbového oboru. Vzdělávací program pokrýval oblast algeziologie i paliativní medicíny. Většina zájemců se rekrutovala z prostředí anestezie a resuscitace. Zájemci o paliativní medicínu byli většinou lékaři se základním oborem vnitřní lékařství, onkologie, všeobecné praktické lékařství. Specializační příprava probíhala převážně na pracovištích léčby bolesti. Od ustavení vzdělávacího oboru získalo specializovanou způsobilost celkem 97 lékařů.
V průběhu let se ukázalo, že mezi algeziologií a paliativní medicínou jsou značné rozdíly ve stylu práce, ale především v cílové skupině pacientů a v roli příslušných specialistů ve zdravotnickém systému. Proto z iniciativy odborných společností došlo od 1. 1. 2011 k rozdělení PM-LB na dva samostatné nástavbové obory (certifikované kurzy): Algeziologie a Paliativní medicína. Domníváme se, že tento stav mnohem více odpovídá klinické realitě. V období od roku 2011 do listopadu 2016 získalo specializovanou způsobilost v oboru Paliativní medicína 49 lékařů. Dalších 29 lékařů je zařazeno do specializační přípravy. Každoročně v oboru paliativní medicína atestuje 10–15 lékařů. Specializační vzdělávání je organizováno subkatedrou paliativní medicíny na IPVZ Praha ve spolupráci s Českou společností paliativní medicíny ČLS JEP.
Závěry
- V ČR potřebuje každoročně paliativní péči více než 70 tisíc pacientů s chronickým nevyléčitelným onemocněním. U 50 tisíc pacientů lze tyto potřeby saturovat v rámci obecné paliativní péče. 20 tisíc pacientů by významně profitovalo z konziliární, ambulantní, lůžkové nebo mobilní specializované paliativní péče.
- Paliativní péče na náležité odborné úrovni (lege artis) není v ČR v roce 2016 obecně dostupnou a garantovanou zdravotní a sociální službou.
- Z výše uvedeného vyplývá naléhavá potřeba koncepčního rozvoje obecné a specializované paliativní péče, a to na úrovni vzdělávání, organizace zdravotní péče a rozvoje nových zdravotních a sociálních služeb.
- Hlavní kroky tohoto rozvoje jsou uvedeny v Národním programu paliativní péče formulovaném Českou společností paliativní medicíny ČLS JEP (23).
Podpořeno MZ ČR – RVO (MOÚ, 00209805).
Adresa pro korespondenci:
MUDr. Ondřej Sláma, Ph.D.
Masarykův onkologický ústav
Žlutý kopec 7
656 53 Brno
Tel.: 608 642 076
e-mail: oslama@mou.cz
Zdroje
1. Světová zdravotnická organizace (WHO). National Cancer Control Programmes. Policies and managerial guidelines (2. ed.). WHO, Ženeva, 2002
2. Higginson IJ. Health care needs assessment: palliative and terminal care. In: Stevens A, Raftery J (eds.). Health Care Needs Assessment. Radcliffe Medical Press, Oxford, 1997 : 1–28.
3. Murtagh J, Fliss EM, Bausewein C et al. How many people need palliative care? A study developing and comparing methods for population-based estimates. Palliat Med 2014; 28 : 49–58.
4. Scholten N et al. The size of the population potentially in need of palliative care in Germany – an estimation based on death registration data. BMC Palliat Care 2016; 15 : 29.
5. Radbruch L, Payne S et al.; Board of directors of the EAPC. White paper on standards and norms for hospice and palliative care in Europe. Eur J Palliat Care 2009; 16(6): 278−289. Český překlad EAPC: Standardy a normy hospicové a paliativní péče v Evropě. Doporučení Evropské asociace pro paliativní péče 2009. Cesta domů a Česká společnost paliativní medicíny, Praha, 2010. Dostupné na: www.paliativnimedicina.cz/paliativni-medicina/standardy-a-normy-hospicove-a-paliativni-pece-v-evrope
6. Doporučení Rec (2003)24 Výboru ministrů Rady Evropy členským státům o organizaci paliativní péče, schváleno Výborem ministrů dne 12. listopadu 2003 na 860. zasedání náměstků ministrů. Dostupné na: www.eapcnet.org/download/forReccCoun-Europe/ReccCE-Czech.pdf
7. Doporučení Světové zdravotnické asociace (WHO) 67.19. Strengthening of palliative care as a component of comprehensive care throughout the life course. Dostupné na: http://apps.who.int/medicinedocs/en/d/Js21454zh
8. Bakitas M, Doyle Lyons K, Hegel MT et al. Effects of a palliative care intervention on clinical outcomes in patients with advanced cancer. The project ENABLE II randomized controlled trial. JAMA 2009; 302(7): 741–749.
9. Zimmermann C, Swami N, Krzyzanowska M et al. Early palliative care for patients with advanced cancer: a cluster-randomised controlled trial. Lancet 2014; 383 : 1721–1730.
10. Sidebottom AC, Jorgesnon A, Richards H, et al. Inpatient palliative care for patients with acute heart failure: outcomes from a randomized trial. J Palliat Med 2015; 18(2): 134–142.
11. Temel JS, Greer JA, Muzikansky A et al. Early palliative care for patients with metastatic non-small-cell lung cancer. N Engl J Med 2010; 363, 733–742.
12. Higginson IJ, Bausewein C, Reilly C et al. An integrated palliative and respiratory care service for patients with advanced disease and refractory breathlessness: a randomised controlled trial. Lancet Respir Med 2014; 2(12), 979–987.
13. Smith S, Brick A, O’Hara S, Normand C. Evidence on the cost and cost-effectiveness of palliative care: a literature review. Palliat Med 2014; 28(2): 130–150.
14. May P, Normand Ch, Morrison RS. Economic impact of hospital inpatient palliative care consultation: review of current evidence and directions for future research. J Palliat Med 2014; 17(9): 1054−1063.
15. Údaje Kassenärztlichen Bundesvereinigungen (Spolkového svazu zdravotních pojišťoven). Dostupné na: www.kbv.de/html/10250.php
16. Německá společnost hospicové a paliativní péče. Dostupné na: www.dhpv.de/service_hintergruende.html
17. Connor SR, Bermedo MCS. Global Atlas of Palliative Care. Worldwide Palliative Care Alliance, World Health Organization, 2014. Dostupné na: http://thewhpca.org/resources/global-atlas-on-end-of-life-care
18. Podrobné výsledky pilotního projektu MSPP. Dostupné na: www.paliativnimedicina.cz/prezentace-ze-seminare-paliativni-pece-v-domacim-prostredi-vysledky-pilotniho-projektu
19. Podrobné informace o projektu Paliativní péče v nemocnicích. Dostupné na: http://nadacnifond.avast.cz/nemocnice
20. Doporučení Evropské asociace paliativní péče pro tvorbu pregraduálního vzdělávacího programu v paliativní medicíně na lékařských fakultách v Evropě. EAPC, 2013, ISBN: 978-88-902961-9-2. Původní dokument dostupný na: www.eapcnet.eu/Themes/Education/Medical/CurriculumUpdate.aspx Český překlad dostupný na: www.paliativnimedicina.cz/doporuceni-evropske-asociace-paliativni-pece-pro-tvorbu-pregradualniho-vzdelavaciho-programu-v-palia
21. Centeno C, Ballesteros M, Carrasco JM. Does palliative education matter to medical students. The experience of attending an undregraduate course in palliative care. BMJ Support Palliat Care 2016; 6(1): 128−134.
22. Implementace paliativní medicíny do pregraduální výuky oboru všeobecné lékařství na lékařských fakultách. Závěrečná zpráva projektu. ČSPM, 2014. Dostupné na: www.paliativnimedicina.cz/projekty/nf-avast
23. Národní program paliativní péče. Dostupný na: www.nppp.cz
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek JubilantiČlánek ÚvodemČlánek Arteficiální náhrady kostiČlánek Dekompresivní kraniektomieČlánek Torsten Nils Wiesel (1924–)
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Jubilanti
- Devadesátiny prof. MUDr. Vladislava Klenera, CSc.
- Úvodem
- Milníky rozvoje ortopedie a traumatologie
- Jak postupovat při léčení idiopatické skoliózy
- Primární maligní nádory kostí u dětí − možnosti záchovné chirurgie s využitím aloštěpů
- Dekompresivní kraniektomie
- Femoroacetabulární impingement a možnosti jeho řešení
- Zkrácení kosti jako operační řešení diference délek končetin
- Avaskulární nekróza hlavice femuru
- Rehabilitace po totální náhradě kyčelního a kolenního kloubu
- UHMWPE – polyethylen pro artikulační povrchy kloubních náhrad
- Arteficiální náhrady kosti
- První zkušenosti s podáním antidota dabigatran etexilátu ve FN Plzeň
- Paliativní péče v ČR v roce 2016
- Torsten Nils Wiesel (1924–)
- Tajemné busty z hloubi Lékařského domu
- Přednáškové večery Spolku českých lékařů v Praze (únor – březen 2017)
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Avaskulární nekróza hlavice femuru
- Femoroacetabulární impingement a možnosti jeho řešení
- Rehabilitace po totální náhradě kyčelního a kolenního kloubu
- Zkrácení kosti jako operační řešení diference délek končetin
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



