-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Relabujúca polychondritída
Relapsing polychondritis
Relapsing polychondritis (RP) is an unusually rare disease involving multiple organs. It has an episodic course, occasionally also progressing. Typically, inflammation of cartilagenous tissues and tissues rich in glycosaminoglycans is present. Clinical symptoms are concentrated in auricula, nose, larynx, upper respiratory tract, joints, heart, blood vessels, inner ear, cornea and sclera.
Manifestations include:
- Chondritis of auricular, nasal, laryngotracheal, costal and joint cartilages
- Inflammation of the eyes and inner ear
- Collapse of laryngotracheal structures and structures in the subglottic area resulting in increased susceptibility to upper respiratory tract infections
- Diversity of clinical manifestations, of the disease course and also of the treatment response
Concurrent systemic vasculitis or glomerulonephritis may contribute to higher morbidity and premature mortality.
In about 30 % of cases the RP is secondary, accompanied by other systemic connective tissue disorders as RA, SLE, Sjögren‘s syndrome, thyroiditis, ulcerative colitis, psoriasis and Behçet‘s syndrome.
Diagnosis is based on 1986 diagnostic criteria from Minnesota and RP has to be suspected when the inflammatory bouts involve at least two of the typical sites – auricular, nasal, laryngotracheal or one of the typical sites and two other – ocular, statoacoustic disturbances (hearing loss and/or vertigo) and arthritis.
In the treatment are apart from corticoids and nonsteroidal anti-inflammatory drugs also corticoids combined with immunosupressive therapy (cyclophosphamide, azathioprine, chlorambucil, cyclosporine) used. More recently, also biologic therapy is used in RP (infliximab, adalimumab, ethanercept, tocilizumab, rituximab). It is necessary to underscore that biologic therapy for RP is only a research modality used in very severe refractory forms of RP. Preliminary results suggest that biologic therapy will have its place in severe refractory relapsing forms of RP.Key words:
relapsing polychondritis, inflammatory damage of cartilage, primary and secondary form of RP, treatment of RP with classical immunosupressive corticoids, biologic therapy
Autoři: Jozef Rovenský 1; Marie Sedláčková 2
Působiště autorů: Národný ústav reumatických chorôb, Piešťany 1; Revmatologické a rehabilitační oddělení Fakultní Thomayerová nemocnice, Praha 2
Vyšlo v časopise: Čas. Lék. čes. 2012; 151: 64-68
Kategorie: Přehledový článek
Souhrn
Relabujúca polychondritída (RP) je nezvyčajne zriedkavá choroba, ktorá poškodzuje viaceré orgány. Jej priebeh je epizodický, zavše progredujúci. Pre chorobu je typické, že zápalový proces postihuje štruktúry chrupky a tkanivá, ktoré sú bohaté na obsah glykózaminoglykánov. Klinické príznaky sa sústreďujú na ušnice, nos, hrtan, horné dýchacie cesty, kĺby, srdce, krvné cievy, vnútorné ucho, rohovku a skléru. Býva prítomná: 1. chondritída ušných, nosových, laryngotracheálnych, rebrových a kĺbových chrupiek, 2. zápalové postihnutie oka a vnútorného ucha, 3. kolaps laryngotracheálnych štruktúr, štruktúra subglotickej oblasti, v dôsledku čoho sa zvyšuje vnímavosť na vznik infekcií horných dýchacích ciest, 4. rozmanitosť klinických prejavov, priebehu ochorenia i odpovede na liečbu. Na zvýšenej morbidite a predčasnej mortalite sa môže spolupodieľať súčasný výskyt systémovej vaskulitídy alebo glomerulonefritídy. Približne v 30 % prípadov môže ísť o sekundárnu RP, ktorá býva spojená s inými systémovými chorobami spojivového tkaniva, ako je RA, SLE, Sjögrenov syndróm, tyreoiditída, ulcerózna kolitída, psoriáza a Behćetov syndróm. Diagnóza choroby sa určí na základe diagnostických kritérií z roku 1986 z Minnesoty a na RP je potrebné myslieť, ak zápalové ataky postihnú najmenej dve z predilekčných oblastí – ušná, nosová, laryngotracheálna oblasť alebo jednu z nich a dve ďalšie – očná, statoakustické poruchy (strata sluchu, či vertigo) a artritída. V terapii sa okrem glukokortikoidov a nesteroidových antireumatík používajú glukokortikoidy kombinované s imunosupresívnou liečbou (cyklofosfamid, azatioprín, chlorambucil, cyklosporín). V poslednom čase sa začína používať pri RP aj biologická liečba (infliximab, adalimumab, etanercept, tocilizumab, rituximab). Je potrebné však upozorniť, že biologická terapia RP je zatiaľ v polohe bádateľskej sondy u veľmi ťažkých rezistentných foriem RP. Výsledky však naznačili, že biologická terapia bude mať miesto pri ťažkých rezistentných a relabujúcich formách RP.
Kľúčové slová:
relabujúca polychondritída, zápalové poškodenie chrupky, primárna a sekundárna forma RP, liečba RP klasickými imunosupresívami a glukokortikoidami, biologická liečba.HISTÓRIA
Chorobu prvý raz opísal Jaksch-Wartenhorst na pražskej Nemeckej lekárskej fakulte roku 1923 (1). Najvýstižnejší názov pre ňu zaviedol Pearson roku 1960, ktorý ju nazval relabujúca polychondritída. Jaksch-Wartenhorst totiž chorobu nazval polychondropatia, neskôr sa uvádzala pod názvami systémová chondromalácia, panchondritída, chronická atrofizujúca polychondritída a reumatická chondritída.
EPIDEMIOLÓGIA
Celkove sa vo svetovej literatúre opísalo viac ako 550 prípadov tejto zriedkavej choroby, ktorá sa vyskytuje najčastejšie medzi 40.–60. rokom, ale výnimočne i krátko po narodení, a až do pokročilého veku. Familiárna agregácia choroby nie je známa, nezistila sa ani súvislosť medzi zvýšeným výskytom RP a HLA-antigénmi I. triedy.
Ročná incidencia RP je 3,5 prípadu na 1 milión. Do 5 rokov prežíva 74 % pacientov, pričom v podskupine so systémovou vaskulitídou je prežitie podobné ako pri polyarteritíde (45 % pacientov asi do 5 rokov). Na redukcii prežívania má veľký podiel infekcia a postihnutie respiračného systému.
ETIOLÓGIA A PATOGENÉZA
Najvýraznejším prejavom RP je zápalové poškodenie chrupky. Zápal má za následok jej deštrukciu a fibrózu. Poškodenie sa prejavuje hutným zápalovým infiltrátom, ktorý sa skladá z neutrofilných leukocytov, lymfocytov, makrofágov a plazmatických buniek. Na začiatku ochorenia je postihnutá iba perichondrálna oblasť, postupne v priebehu zápalového procesu vzniká strata proteoglykanov, deštrukcia kolagénového matrixu a napokon odumretie chondrocytov. Deštruovanú chrupku nahradzuje granulované a fibrózne tkanivo.
Príčina choroby nie je známa, ale na základe podrobných štúdií sa ukázalo, že v patogenéze majú dôležitú úlohu imunologické procesy. Chrupka sa skladá z kolagénu, proteoglykanov a elastínu, ktoré majú veľa antigénových determinantov normálne sekvestrovaných bunkami imunitného systému. Narušenie integrity chrupkovej štruktúry by mohlo byť dôležitým stimulom imunologickej odpovede na tieto zložky, ktoré sa nachádzajú v chrupke respiračného systému, v štruktúrach oka, ako aj v kardiovaskulárnom systéme. Špecifické protilátky proti kolagénu typu II, predovšetkým IgG, sa zistili v sére u 50 % pacientov s RP. Ebringer et al. (2) zistili vysoké titre protilátok proti kolagénu typu II vo včasnej fáze choroby, ktoré by mohli súvisieť s aktivitou choroby. Treba však pripomenúť, že tieto protilátky nie sú pre RP špecifické a zistili sa i pri RA; sú namierené proti rôznym epitopom kolagénovej molekuly. Nevylučuje sa ani možnosť účasti humorálnej imunity na vývine RP. Svedčí o tom poznatok Arundella a Hasericka (3), ktorí opísali prípad vývinu RP u novorodenca matky chorej na RP. Dieťa sa neskôr vyliečilo. V chondrofibrálnom spojení postihnutých ušníc sa zistili depozity imunoglobulínov a komplementu, čo môže svedčiť o účasti imunokomplexov v patogenéze choroby. V tekutine získanej zo stredného ucha sa zistila znížená koncentrácia komplementu. Z týchto výsledkov vyplýva, že humorálna imunita sa môže zúčastniť na vývine RP. Nevylučuje sa však ani možnosť účasti imunity sprostredkovanej bunkami, pretože bunková imunita má podiel na imunitných reakciách s proteoglykanmi a kolagénom.
KLINICKÝ OBRAZ
K subjektívnym príznakom patrí bolesť a napätie v ušnici alebo na nose, prípadne bolesti očí a artralgie. Epizódy zápalového postihnutia chrupkovej časti jednej alebo obidvoch ušníc a nosa veľa ráz vznikajú náhle a trvajú niekoľko dní. Opakované protrahované zápaly postupne spôsobujú deštrukciu chrupky, pričom sa tvoria rozličné deformácie, napr. sedlovitý nos a výrazne zčerveňané a zhrubnuté ušnice bolestivé na tlak (obr. 1). Správu o priebehu RP u nás publikovali Tomík et al. roku 1977 (4).
Obr. 1. Výrazne sčervenené a zhrubnuté ušnice bolestivé na tlak pri relabujúcej polychondritíde 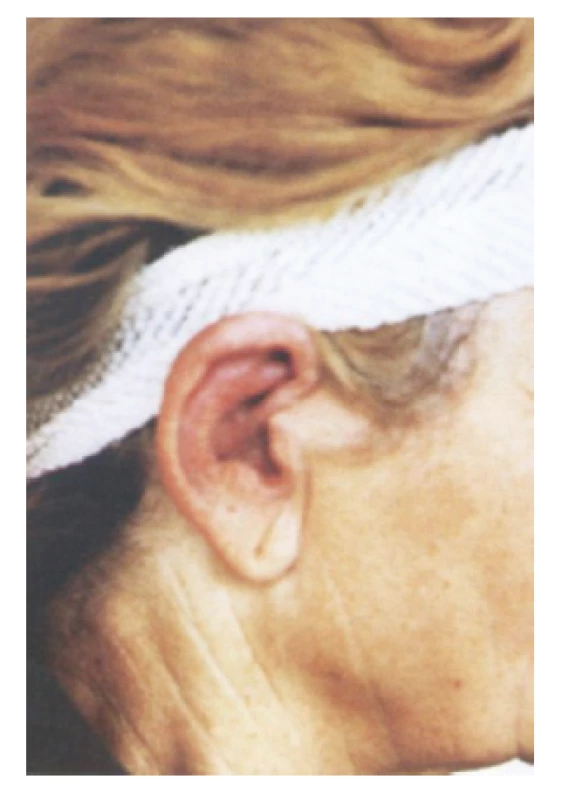
ARTROPATIA PRI RELABUJÚCEJ POLYCHODNRITÍDE
Pri RP bývajú veľmi často postihnuté kĺby, pričom postihnutie zvyčajne nezávisí od iných prejavov. V klinickom obraze sa zisťuje epizodické asymetrické poškodenie zápalového charakteru veľkých i malých kĺbov vrátane parasternálnych spojení a sakroiliakálnych kĺbov, ktoré trvá niekoľko dní až týždňov. Celkove ide o nedeformujúcu, neerozívnu a séronegatívnu (RF neg.) polyartritídu. Röntgenologické vyšetrenie kĺbov zvyčajne ukáže zúženie kĺbovej štrbiny bez erózií, čo vyplýva aj z toho, že patologický proces zapríčiňuje len stratu hyalínovej chrupky. Typickým histopatologickým nálezom sú jasné priestory s mnohojadrovými telieskami okolo chondrocytov a nešpecifickou proliferáciou výstelkových buniek v stredných a hlbokých vrstvách synoviálnej membrány. Na základe klinického priebehu, ako aj RTG a histopatologického nálezu možno odlíšiť čistú polyartritídu pri RP od polyartritídy reumatoidného typu.
ORGÁNOVÉ PREJAVY RELABUJÚCEJ POLYCHONDRITÍDY
U polovice pacientov s RP je postihnutý respiračný systém. V dôsledku toho sa môže zrútiť architektonika priedušnice a priedušiek a vzniknúť vzduchový kolaps počas respiračného cyklu. Ako prvé sú často postihnuté larynx a horná časť priedušnice spolu so subglotickou štrbinou. Proces sa môže šíriť aj na dolnú časť priedušnice a na hlavné bronchy. Klinickými príznakmi tohto postihnutia sú dysfónia, kašeľ, stridor a dyspnoe, ktoré dominujú v klinickom obraze. Počas aktívnej fázy choroby sa môže vyskytnúť zvýšená citlivosť tyreoidovej chrupky a trachey. Neilly et al. (5) zistili, že mladí pacienti, u ktorých vznikne poškodenie horných častí respiračného systému už na začiatku vývinu choroby, sú veľa ráz rezistentní na liečbu a mávajú zlú prognózu. Postihnutie respiračného systému môže byť jediným dominantným príznakom choroby a môže sa pokladať za banálnu chronickú bronchitídu. V takom prípade je diagnosticky cenné vyšetrenie krivky prietok-objem (flow-volume), ktorá ukáže akútnu, náhle nastupujúcu obštrukciu v proximálnej časti dýchacích ciest. Naopak, bronchitída ukazuje na krivke chronickú obštrukčnú poruchu s maximom v periférii (obr. 2).
Obr. 2. Krivka expiračného prietoku znázorňujúca vrcholové prietokové rýchlosti pri rôznych pľúcnych objemoch. Pri distálnej obštrukcii (astma, chronická bronchitída) je najviac ovplyvnený prietok pri nízkych objemoch, pri proximálnej obštrukcii (trachea) je ovplyvnený prietok pri vysokých objemoch 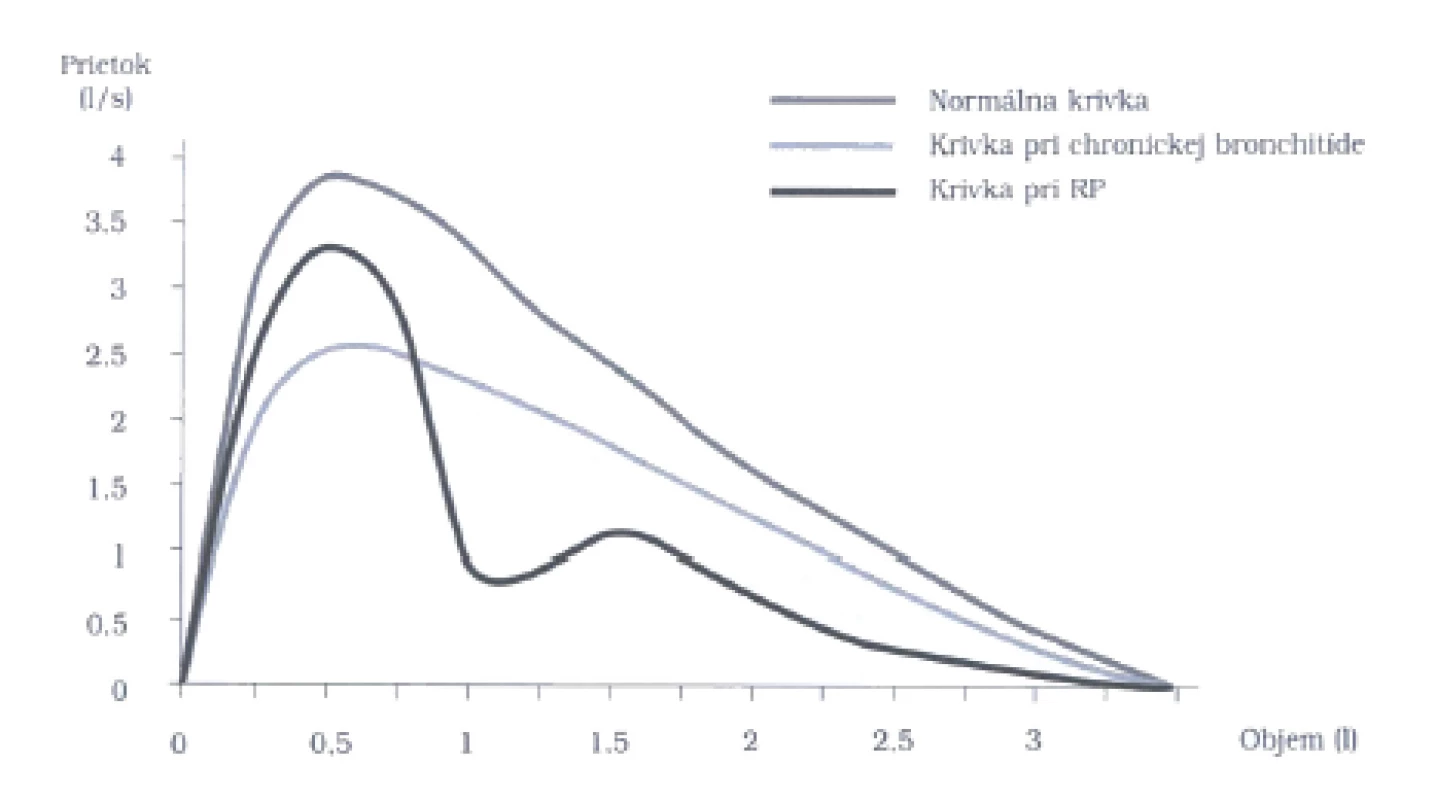
Postihnutie kardiovaskulárneho systému sa vyskytuje približne u 10 % pacientov, a to najmä vo forme aneuryziem torakálnej a abdominálnej časti aorty. Ďalej sa zisťuje aortitída, ktorá spôsobuje stenčenie médie a dilatáciu koreňa aorty s trhlinami aortálnej chlopne. Vývin systémovej polyarteritis nodosa sa zistil v 9 % prípadov. Spektrum poškodenia ciev zápalovým procesom je veľmi široké. Ak zápal postihuje malé cievy, prezentuje sa ako kožná leukocytoklastická vaskulitída, pri postihnutí veľkých ciev ako Takayasuova arteritída. Zápalovým procesom môžu byť poškodené i aortálna a mitrálna chlopňa, čo spôsobuje ich funkčnú insuficienciu, pretože vzniká rozšírenie koreňa aorty, valvulitída alebo papilárna muskulárna dysfunkcia. Okrem týchto príznakov a nálezov sa môže vyskytovať viacero abnormalít, ako je arytmia, srdcová blokáda a supraventrikulárna tachykardia, ktorú spôsobuje myokarditída prevodového systému.
Postihnutie obličiek sa zistilo u 20 % pacientov s RP. Prejavuje sa prevažne segmentálnou proliferatívnou glomerulonefritídou nekrotizujúceho typu. Imunofluorescenčné a elektrónovomikroskopické vyšetrenia ukázali malé množstvá depozitov imunoglobulínov IgG a IgM a C3-zložky komplementu zrnitého typu uložené subendoteliálne a v mezangiu. Choroba u pacientov s obličkovým postihnutím má zvyčajne závažný priebeh, býva spojená s prejavmi extrarenálnej vaskulitídy a má nepriaznivú prognózu.
Očné postihnutia. Závažným postihnutím pri RP je zápalový proces očného bulbu, najčastejšie episkleritída, skleritída, stenčenie rohovky. V obidvoch prípadoch sa môžu vyvinúť perforácie s ďalšími komplikáciami, ktoré v konečnom dôsledku majú za následok oslepnutie. Z očných príznakov sa okrem toho pri RP vyskytuje uveitída, retinálna vaskulitída, optická neuritída. Aj tieto poškodenia môžu napokon spôsobiť slepotu. Navyše sa pri tejto chorobe vyskytujú paralýzy očných svalov, zápal očnice a edém papily.
Z kožných príznakov sa pri RP zaznamenali purpura, urtikária a angioedém, zriedkavejšie livedo reticularis, migrujúca superficiálna tromboflebitída, erythema nodosum, erythema multiforme a panikulitída.
Pri RP sa môžu vyskytnúť aj neurologické komplikácie: kraniálna neuropatia, bolesti hlavy, encefalopatia, hemiplégia a ataxia. Nie je výnimočná ani transverzná myelitída, mononeuritis multiplex a temporálna nongranulomatózna vaskulitída.
K prejavom RP patrí aj teplota, a to až u 22 % pacientov, ktorá môže byť aj veľmi vysoká.
Bellamy a Dewar (6) opísali prípad tehotnosti u 25-ročnej ženy, u ktorej sa chondritída zjavila v 4. týždni tehotnosti. Pri liečbe vysokými dávkami glukokortikoidov tehotnosť a pôrod prebehli fyziologicky, dieťa sa po pôrode normálne vyvíjalo a choroba nereaktivovala ani v popôrodnom období. Pacientka neskôr porodila ďalšie zdravé dieťa bez problémov. Ani v tomto prípade reaktivácia choroby nenastala.
RELABUJÚCA POLYCHONDRITÍDA VO VYŠŠOM VEKU
Sallam et al. (7) popísali neobvyklý prípad manifestácie relabujúcej polychondritídy u 75-ročného muža, u ktorého sa vyskytlo v ľavom oku podráždenie a fotofóbia. Zo začiatku sa myslelo, že sa jedná o infekčnú keratitídu. Oftalmologickým vyšetrením sa zistila rohovková intrastromálna infiltrácia hypopyon. Intenzívna liečba antimikrobiálnymi kvapkami zlyhala. Neskoršie sa u pacienta vyvinula bilaterálna ušná chondritída, ktorá svedčila pre relabujúcu polychondritídu. Liečba lokálna a perorálna glukokortikoidmi podstatne zlepšila nález na rohovke a tiež ustúpil ušný zápal. Autori upozornili, že výskyt stromálnej keratitídy, ktorý je rezistentný na antimikrobiálnu liečbu môže svedčiť pre počínajúcu relabujúcu polychondritídu, alebo iné zápalové ochorenie spojivového tkaniva.
V roku 2010 Starr et al. (8) popísali prípad relabujúcej polychondritídy u 70-ročného dôchodcu, u ktorého sa vyskytla neobvyklá klinická manifestácia v podobe alopecia areata.
Erten-Lyons et al. (9) zistili u 50-ročného právnika s dg. Relabujúcej polychondritídy prítomnosť subakútnej demencie pri tomto ochorení. Ďalšieho pacienta 68-ročného, u ktorého sa vyskytli myalgie, bolesti hlavy, teploty a obojstranný opuch ušníc bola diagnostikovaná relabujúca polychondritída. V priebehu 8 mesiacov sa stav postupne zhoršoval, prejavoval sa chudnutím, postihnutím spojiviek a stratou kognitivných funkcií. Pacient nebol schopný vykonať denné aktivity bez pomoci, mal jazykové problémy v komunikácii, ktoré trvali niekoľko hodín. Psychologickým vyšetrením sa ukázalo poškodenie slovnej a vizuálnej pamäti, ktoré sa dajú zaradiť medzi počínajúcu demenciu.
VÝSKYT RELABUJÚCEJ POLYCHONDRITÍDY S INÝMI CHOROBAMI
Relabujúca polychondritída sa môže vyskytnúť spoločne s ulceróznou kolitídou, s Behćetovým syndrómom, Wegenerovou granulomatózou, Sweetovým syndrómom, systémovým lupus erythematosus a ďalšími zápalovými ochoreniami spojiva (reumatoidná artritída, Sjögrenov syndróm, systémová sklerodermia, psoriatická artritída, polyarteritis nodosa). Magic syndróm-ulcerá v ústach a v genitálnej oblasti so zápalom chrupiek – jedná sa o kombináciu Behćetovej choroby a relabujucej polychondritídy (10), ale tiež aj pri nádorových chorobách, ako je chronická lymfocytárna leukémia (11).
Duda a Botka (12) popísali vzácnu asociaciu u 64-ročnej pacientky RP so Sjögrenovým syndrómom, tubulointersticiálnej nefritídy, autoimunitnej thyreopátie. V priebehu roku dochádza k zhoršeniu tubulosticiálnej nefritídy v podobe renálneho zlýhania, s hypokaliemiou a hyperurikémiou. Neskoršie dochádza k vývoju mozgovej cievnej príhody, nastupuje pancypénia aj po vynechaní cyklofosfamidu z liečby. Po roku a 7 mesiacoch pacientka exituje na katetrálnu sepsu s bronchopneumóniou.
Uvedené súhrny kazuistických zdelení poukazujú na to, že RP sa môže vyskytnúť aj vo vyššom veku s ťažkým priebehom.
LABORATÓRNE VÝSLEDKY
Spoločnou črtou laboratórnych parametrov pri RP je zvýšenie reaktantov akútnej zápalovej fázy, výskyt anémie a trombocytózy. Zistila sa i mierna leukocytóza. Sérologické testy ukázali, že v sére chorých sa u 50 % pacientov nachádzajú protilátky proti kolagénu II. Vo väčšine prípadov sa zisťujú cirkulujúce imunokomplexy a protilátky proti intracelulárnym antigénom (približne v 20 % prípadov). Je známy dokonca aj nález cirkulujúcich antikoagulantov, čím sa zdôvodňuje klinický nález závažných trombóz.
DIAGNOSTIKA
Na RP treba myslieť vtedy, ak sa zistia tieto klinické kritériá, ktoré pomôžu správne určiť diagnózu:
- opakovaný výskyt chondritídy na obidvoch ušniciach,
- neerozívna polyartritída,
- chondritída nosovej chrupky,
- zápalové postihnutie očného bulbu (vrátane konjunktivitídy, keratitídy, skleritídy, episkleritídy a uveitídy),
- postihnutie laryngálnej alebo tracheálnej chrupky,
- kochleárne alebo vestibulárne postihnutie.
Spomenuté kritériá publikoval McAdam et al. (13), neskôr ich mierne modifikovali Damiani a Levine (14). Zahrňujú tri alebo viac z týchto kritérií, na diagnózu je však potrebné najmenej jedno klinické kritérium a histologický nález chondritídy na nezávisle lokalizovaných chrupkách s odpoveďou na liečbu. Rozborom 112 prípadov choroby boli v roku 1986 v Minnesote diagnostické kritériá modifikované takto:
- o RP ide, ak zápalové ataky postihujú najmenej dve z predilekčných oblastí – ušná, nosová, laryngotracheálna alebo
- jednu z nich a dve ďalšie – očná, statoakustické poruchy (strata sluchu či vertigo), artritída.
DIFERENCIÁLNA DIAGNOSTIKA
Hoci je klinický priebeh RP pomerne typický a charakteristický, určité okolnosti môžu spôsobiť problémy pri určovaní diagnózy. Treba vedieť, že ušnica je veľmi citlivá na traumu, chemické činitele, omrznutie. Podobne trachea je veľmi citlivá na protrahovanú endotracheálnu intubáciu. Ako perichondritída sa môže prejavovať akútna streptokoková infekcia, hubová infekcia, syfilis a lepra, čo môže zapríčiniť chybnú diagnózu RP. V úsilí dopátrať sa správnej diagnózy, je potrebné vykonať biopsiu. Nosovú chrupku môžu postihnúť aj granulomatózne procesy (Wegenerova granulomatóza, lymfomatózna granulomatóza, smrteľný midline granulóm). Postihnutie očí sa môže prejaviť ako nekrotizujúca skleritída alebo keratitída aj pri zápalových reumatických chorobách, ako je napríklad RA, Wegenerova granulomatóza, polyarteritis nodosa, Behćetova choroba alebo Coganov syndróm. Diferenciálnodiagnosticky je potrebné vylúčiť pľúcnu či obličkovú vaskulitídu postihujúcu CNS alebo iné orgány. Koreň aorty môže byť postihnutý pri Ehlersovom-Danlosovom syndróme, Marfanovom syndróme, idiopatickej mediálnej cystickej nekróze spojenej s ankylozujúcou spondylitídou.
TERAPIA A PROGNÓZA
Terapia RP závisí od foriem RP. Ak ide o ľahšie formy postihujúce ušnicu alebo artritídu, liečba spočíva v podávaní nesteroidových antiflogistík a nízkych dávok prednizónu. Pri závažných prejavoch choroby, ako je laryngotracheálne alebo očné postihnutie, prípadne ťažké poškodenie ušných a nosových chrupiek, systémová vaskulitída, aortitída alebo glomerulonefritída, je potrebné podať prednizón v dávke 1 mg/kg hmotnosti na deň. Niekedy možno úspešne znížiť dávku prednizónu a udržať spoľahlivú remisiu, vyskytujú sa však aj situácie, keď pri pokuse znížiť dávku glukokortikoidov nastane exacerbácia choroby (6). V takýchto prípadoch sa treba pokúsiť zaviesť kombinovanú imunosupresívnu liečbu (cyklofosfamid, azatioprín, chlorambucil, cyklosporín). Van der Lube et al. (15) použili v terapii monoklonovú protilátku anti-CD4. V ostatnom čase sa pri liečbe RP použila aj autológna transplantácia kmeňových buniek.
V rámci bazálnej liečby RP Handler (16) u 68-ročnej ženy s istou diagnózou RP (s postihnutím ušníc), bol použitý v terapii Leflunomide 100 mg denne počas 3 dní, pokračovalo sa 20 mg denne. V priebehu 2 týždňov zápal ušníc sa podarilo potlačiť, liečba spoľahlivo udržala remisiu počas 3 rokov (16, 17) u rezistentnej formy bol zápalový proces neovplyvniteľný na glukokortikoidy, metotrexát, azathioprín, antimalariká. Zápal ušných a nosných chrupiek sa podarilo ovplyvniť leflunomidom 20 mg a potom 30 mg denne, avšak sa vyskytla nežiadúca febrilná hematologická reakcia a liečba musela byť prerušená.
V poslednom období pri rezistentných formách RP sa začína používať v terapii RP biologická liečba TNF inhibítormi (infliximab, adalimumab, etanercept), inhibítorom anti-IL-6 receptoru – tocilizumabom, inhibítorom Il-1 receptoru – anakinra a napokon rituximabom (protilátka proti B lymfocytom).
Infliximab bol použitý v liečbe RP Ehresmannom v roku 2002 (18), jednalo sa u 35-ročného muža s 10 ročným trvaním RP. Pre rezistenciu vysokými dávkami glukokortikoidov v kombinácii MTX sa pacientovi v dávke 5 mg/kg podal infliximab. Infúzia infliximabom sa podala 0., 2., 6. týždeň a pokračovalo sa potom každých 8 týždňov. Počas liečby postupne sa vysadila bazálna liečba MTX a glukokortikoidmi. Liečba sa javila ako bezpečná a dobre tolerovateľná. De Barros et al. (19) popísali v roku 2010 prípad, u 42 ročnej ženy RP, u ktorej sa vyvinula rezistencia na liečbu glukokortikoidov v kombinácii s MTX a neskoršie v kombinácii s azathioprínom. Autori pridali do liečby infliximab v dávke 3 mg/kg (dávkovanie 0, 14, 42), zlepšenie nastalo už po druhej infúzii, po tretej ustúpila artritída a postupne sa mohla radikálne znížiť bazálna liečba na 10 mg prednizónu a 7,5 mg/týždeň MTX.
Carter (19) u 46 ročnej pacientky s rezistentnou formou RP podal etanercept, pacientke bol aplikovaný etanercept v dávke 2krát 25 mg týždenne spolu s glukokortikoidmi a MTX (20 mg/denne). Pri tejto terapii sa postupne mohol vysadiť z liečby prednizón (od dávky 30 mg denne) a MTX zostal na dávke 15 mg denne. Klinický obraz pri kombinácii MTX a etanercept zostal v remisii. Napokon Seymour et al. (21) úspešne aplikovali Adalimumab v dávke 40 mg každé 2 týždne po predchádzajúcej liečbe infliximabom 10 mesiacov, pretože sa vyvinul relaps choroby, z tohoto dôvodu bol do liečby zavedený adalimumab, remisia sa udržala 4 roky od zavedeného prechodu liečby z infliximabu na adalimumab. Kazuistika s RP, u ktorej bola aj aortitída, bola prvá, kde sa použil úspešne adalimumab.
Podobnou problematikou vyvinutej rezistencie na infliximab pri RP sa riešil podaním anakinry, ktorej efekt sa ukázal ako okamžitý. Ukázalo sa, že anakinra môže byť alternatívnym liekom u pacientov s rezistentnou formou RP, u ktorej k udržiavaniu potlačenia choroby sú potrebné vysoké dávky glukokortikoidov (22). Kawai et al. (23) poukázali aj na možnosť použitia tocilizumabu pri vývoji rezistentnej formy RP, alebo v prípade, kde exacerbácia vzniká pri pokuse o retrakciu dávky prednizónu.
V priebehu RP sa však vyskytnú aj akútne stavy, ako je akútna vzduchová obštrukcia. V týchto situáciách je potrebné použiť agresívnu liečbu pulznými dávkami (1 g metylprednizolónu) (24). Pacienta musí okrem reumatológa sledovať aj otolaryngológ (nepriama laryngoskopia, počítačová tomografia trachey, urgentná tracheotómia pri liečení symptomatickej subglotickej stenózy). Choroba môže mať fatálny priebeh pri vzduchovom kolapse bronchiálneho stromu. V terapii sa použili aj náhrady srdcových chlopní, ako i aortálne štepy.
Napriek spomenutým terapeutickým možnostiam prognóza RP zostáva naďalej veľmi závažná, a to najmä pri formách s poškodením chrupiek laryngu a orgánovými prejavmi (srdce, respiračný systém, oko). Preto reumatológ musí tejto zriedkavej chorobe venovať zvýšenú pozornosť.
Adresa pro korespondenci:
prof. MUDr. Jozef Rovenský, DrSc., FRCP
Národný ústav reumatických chorôb
Nábrežie I. Krasku 4, 921 01 Piešťany, Slovenská republika
fax: +421 337 721 192, e-mail: rovenský.jozef@nurch.sk
Zdroje
1. Jaksch-Wartenhorst R. Polychondropathia. Wiener Archiv für Inn Med 1923; 6 : 93–94.
2. Ebringer R, et al. Autoantibodies to cartilage and type II collagen in relapsing polychondritis and other rheumatic diseases. Ann Rheum Dis 1981; 40 : 473–479.
3. Arundell FW, Haserick JR. Familial chronic atrophic polychondritis. Arch Dermatol 1960; 82 : 353–365.
4. Tomík F, et al. Recidivujúca polychondritída. Čsl Patologie 1977; 13 : 91–94.
5. Neilly JB, et al. Progressive tracheobronchial polychondritis: need of early diagnosis. Thorax 1985; 40 : 78–79.
6. Bellamy N, Dewar CL. Relapsing polychondritis in pregnancy. J Rheumatol 1990; 17 : 1525–1526.
7. Sallam A, et al. Keratouveitis as a first presentation of relapsing polychondritis. Hindawi Publishing Corporations 2010. Case report In Medicine, Article ID 176514, 2 pages, doi: 10.1155/2010/176514
8. Starr JC, et al. Relapsing polychondritis following alopecia areata. Hindawi Publishing Corporations 2010. Case report In Medicine, Article ID 623158, 3 pages, doi: 10.1155/2010/623158
9. Erten-Lyons D, et al. Relapsing polychondritis: an uncommon cause of dementia. BMJ Publishing Group 2009. Case report bcr08.2008.0740, Published online doi: 10.1136/bcr.08. 2008.0740
10. Bochtler T, et al. Chronic lymphocytic leukaemia and concominant relapsing polychondritis: a report on one treatment for the combined manifestation of two diseases. Rheumatology 2005; 44 : 1199.
11. Kim MK, et al. A case of polychondritis in a patient with Behćetęs disease. Korean J Intern Med 2005; 20 : 339–342.
12. Duda J, Botka M. Neobvyklý prípad relabujúcej polychondritídy. Rheumatologia 2001; 15 : 136.
13. McAdam L, et al. Relapsing polychondritis: prospective study of 23 patients and a review of the literature. Medicine (Baltimore) 1976; 55 : 193–215.
14. Damiani JM, Levine HL. Relapsing polychondritis. Laryngoscope 1979; 89 : 929–946.
15. Van der Lubbe PA, et al. Anti-CD4 monoclonal antibody for relapsing polychondritis. Lancet 1991; 337 : 1349.
16. Handler RP. Leflunomide for relapsing polychondritis: successful longterm teatment. J Rheumatol 2006; 33 : 1916.
17. Koenig AS, Abruzzo JL. Leflunomide induced fevers, thrombocytosis, and leukocytosis in a patient with relapsing polychondritis. J Rheumatol 2002; 29 : 192–194.
18. Ehresmann GR. Infliximab in the treatment of polychondritis. ACR Poster Session A. Pathogenesis and treatment of rare rheumatic diseases II. 2002.
19. de Baros AP, et al. Infliximab in relapsing polychondritis. Rev Bras Reumatol 2010; 50 : 211–1216.
20. Carter JD. Treatment of relapsing polychondritis with a TNF antagonist, J Rheumatol 2005; 32 : 1413.
21. Seymour MW, et al. Prolonged response to anti-tumour necrosis factor treatment with adalimumab (Humira) in relapsing polychondritis complicated by aortitis. Rheumatology 2007; 46 : 1738–1739.
22. Vounotrypidis P, et al. Refractory relapsing polychondritis: rapid and sustained response in the treatment with an IL-L receptor antagonist (anakinra). Rheumatology 2006; 45 : 491–492.
23. Kawai M, et al. Sustained response to tocilizumab, anti-interleukine-6 receptor antibody, in two patients with refractory relapsing polychondritis. Rheumatology 2009; 48 : 318–319.
24. Lipnick RL, Fink ChW. Acute airway obstruction in relapsing polychondritis: Treatment with pulse methylprednisolone. J Rheumatol 1991; 18 : 98–99.
Štítky
Adiktologie Alergologie a imunologie Anesteziologie a resuscitace Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská dermatologie Dětská gastroenterologie Dětská gynekologie Dětská chirurgie Dětská kardiologie Dětská nefrologie Dětská neurologie Dětská onkologie Dětská otorinolaryngologie Dětská pneumologie Dětská psychiatrie Dětská radiologie Dětská revmatologie Dětská urologie Diabetologie Endokrinologie Farmacie Farmakologie Fyzioterapie Gastroenterologie a hepatologie Genetika Geriatrie a gerontologie Gynekologie a porodnictví Hematologie a transfuzní lékařství Hygiena a epidemiologie Hyperbarická medicína Chirurgie cévní Chirurgie hrudní Chirurgie plastická Chirurgie všeobecná Infekční lékařství Intenzivní medicína Kardiochirurgie Kardiologie Logopedie Mikrobiologie Nefrologie Neonatologie Neurochirurgie Neurologie Nukleární medicína Nutriční terapeut Obezitologie Oftalmologie Onkologie Ortodoncie Ortopedie Otorinolaryngologie Patologie Pediatrie Pneumologie a ftizeologie Popáleninová medicína Posudkové lékařství Praktické lékařství pro děti a dorost Protetika Psychologie Radiodiagnostika Radioterapie Rehabilitační a fyzikální medicína Reprodukční medicína Revmatologie Sestra Sexuologie Soudní lékařství Stomatologie Tělovýchovné lékařství Toxikologie Traumatologie Urgentní medicína Urologie Laboratoř Domácí péče Foniatrie Algeziologie Zdravotnictví Dentální hygienistka Student medicíny
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- 12. konference Tabák a zdraví v Lékařském domě
- Spolek českých lékařů v Praze
- Mezinárodní konference Analytical Cytometry VI
- XVIII. jihočeské onkologické dny
- XXIV. kurz endoskopické endonazální chirurgie
- Beskydské alergologické a imunologické dny 2011
- Moravský kazuistický seminář
- Otologický den k 85. narozeninám prof. MUDr. Lubomíra Faltýnka, DrSc.
- 11. setkání lékařů ČR a SR v Litomyšli
- Prof. Koďousek pětaosmdesátiletý
- Geny KRT1, KRT10
- Kniha
- Julius Axelrod
- Morfologie a etiopatogeneze aneuryzmatu břišní aorty
- Plánované akce odborných složek ČLS JEP
- Relabujúca polychondritída
- Plánované akce odborných složek ČLS JEP
- Mužský hypogonadismus a civilizační nemocnění*
- Jodový deficit – současný stav a problémy
- Současný výskyt diabetes mellitus typu 1 a autoimmunitní tyroiditidy – klinické aspekty
- Abdominální obezita a metabolický syndrom u dospívajících – výsledky studie COPAT(Childhood Obesity Prevalence and Treatment)
- Prevalence trombofilních mutací FV Leiden, protrombinu G20210A a PAI-1 4G/5G a jejich vzájemných kombinací v souboru 1450 zdravých osob středního věku v regionu Praha a střední Čechy (výsledky real-time PCR analýzy FRET)
- Problematika činnosti etických komisí v České republice*
-
Ostravský den preventivní pediatrie
16. března 2012, Ostrava – hotel Clarion Congress - Projekt spolupráce a kategorizace pracovišť pro léčbu závislosti na tabáku v Evropě
- XI. sjezd České společnosti chirurgie ruky ČLS JEP s mezinárodní účastí
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Prevalence trombofilních mutací FV Leiden, protrombinu G20210A a PAI-1 4G/5G a jejich vzájemných kombinací v souboru 1450 zdravých osob středního věku v regionu Praha a střední Čechy (výsledky real-time PCR analýzy FRET)
- Relabujúca polychondritída
- Mužský hypogonadismus a civilizační nemocnění*
- XI. sjezd České společnosti chirurgie ruky ČLS JEP s mezinárodní účastí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



