-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPoužití VV‑ECMO u dárce orgánů s prokázanou smrtí mozku – kazuistika a přehled problematiky
VV‑ECMO in organ donor after brain death – case report and review of the issue
The lack of suitable organs is a global problem for transplant medicine. Donors with brain death represent the most common group of organ donors in developed countries and the Czech Republic. After brain death, organ dysfunction often develops, which can lead to organ damage and affect its viability for successful transplantation. Extracorporeal membrane oxygenation is an effective option of circulatory and lung support in the event of failure of normal procedures. The case report describes the clinical course of a 36-year-old donor with proven brain death who was connected to venous ECMO to bridge severe hypoxemia as a bridging technique for organ donation. The article discusses professional, legal and ethical issues with the definition of possibilities and conditions under which this procedure can be used.
Keywords:
organ donation – ECMO – DBD
Autoři: B. Stadlerová 1,2*; R. Černá Pařízková 4*; J. Škola 1,2; R. Škulec 1,3,4; E. Pokorná 5; P. Šustek 6; L. Prudil 7; V. Černý 1,4,8,9,10,11
Působiště autorů: Autoři měli na přípravě článku stejný podíl a jsou označeni jako prvoautoři. *; Klinika anesteziologie, perioperační a intenzivní medicíny Fakulty zdravotnických studií Univerzity J. E. Purkyně v Ústí nad Labem a Krajské zdravotní, a. s. – Masarykovy nemocnice v Ústí nad Labem, o. z. 1; Univerzita Karlova, Lékařská fakulta v Hradci Králové 2; Zdravotnická záchranná služba Středočeského kraje, Kladno 3; Klinika anesteziologie, resuscitace a intenzivní medicíny, Univerzita Karlova, Lékařská fakulta v Hradci Králové, Fakultní nemocnice Hradec Králové 4; Odborné edukační pracoviště pro dárcovství orgánů, Institut klinické a experimentální medicíny, Praha 4 5; Centrum zdravotnického práva a Katedra občanského práva, Právnická fakulta Univerzity Karlovy, Praha 6; AK Prudil a spol., s. r. o., Brno 7; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové 8; Institut postgraduálního vzdělávání ve zdravotnictví v Praze 9; Department of Anesthesia, Pain Management and Perioperative Medicine, Dalhousie University, Halifax, Nova Scotia, Canada 10; Technická univerzita v Liberci 11
Vyšlo v časopise: Anest. intenziv. Med., 33, 2022, č. 3-4, s. 164-169
Kategorie: Kazuistiky
doi: https://doi.org/10.36290/aim.2022.026Souhrn
Nedostatek vhodných orgánů představuje celosvětový problém pro transplantační medicínu. Dárci s prokázanou smrtí mozku (donor after brain death) reprezentují ve vyspělých zemích i České republice nejčastější skupinu dárců orgánů. Po smrti mozku často dochází k rozvoji orgánové dysfunkce, která může vést k poškození orgánů a ovlivnit jejich viabilitu pro úspěšnou transplantaci. Extrakorporální membránová oxygenace představuje účinnou možnost zajištění orgánové perfuze okysličenou krví při selhání obvyklých postupů. Článek popisuje klinický průběh 36letého dárce s prokázanou smrtí mozku, který byl napojen na venovenózní ECMO s cílem překlenutí průvodní těžké hypoxemie jako přemosťující techniku k multiorgánovému odběru. V článku je diskutována odborná, právní a etická problematika s vymezením možností a podmínek, za kterých lze tento postup využít.
Klíčová slova:
ECMO – dárce orgánů – DBD
Článek je doprovázený editorialem na straně 132.
Úvod
Transplantace je v dnešní době považována za standardní metodu léčby konečných stadií orgánových selhání [1, 2]. Počet pacientů čekajících na transplantaci celosvětově stoupá, počet dostupných orgánů zůstává stacionární [3]. Současná strategie ke zvýšení počtu dostupných orgánů je především maximální optimalizace péče o možné dárce se smrtí mozku, kteří zůstávají hlavním zdrojem orgánů pro transplantace.
Prezentujeme případ, kde po průkazu smrti mozku došlo k rozvoji těžké poruchy oxygenační funkce plic a oběhové nestability a kde k zajištění orgánové perfuze u dárce byla využita metoda VV‑ECMO v režimu „bridge to donation“. V článku je diskutována především odborná a etická problematika s vymezením možností a podmínek, za kterých lze tento postup využít.
Popis případu
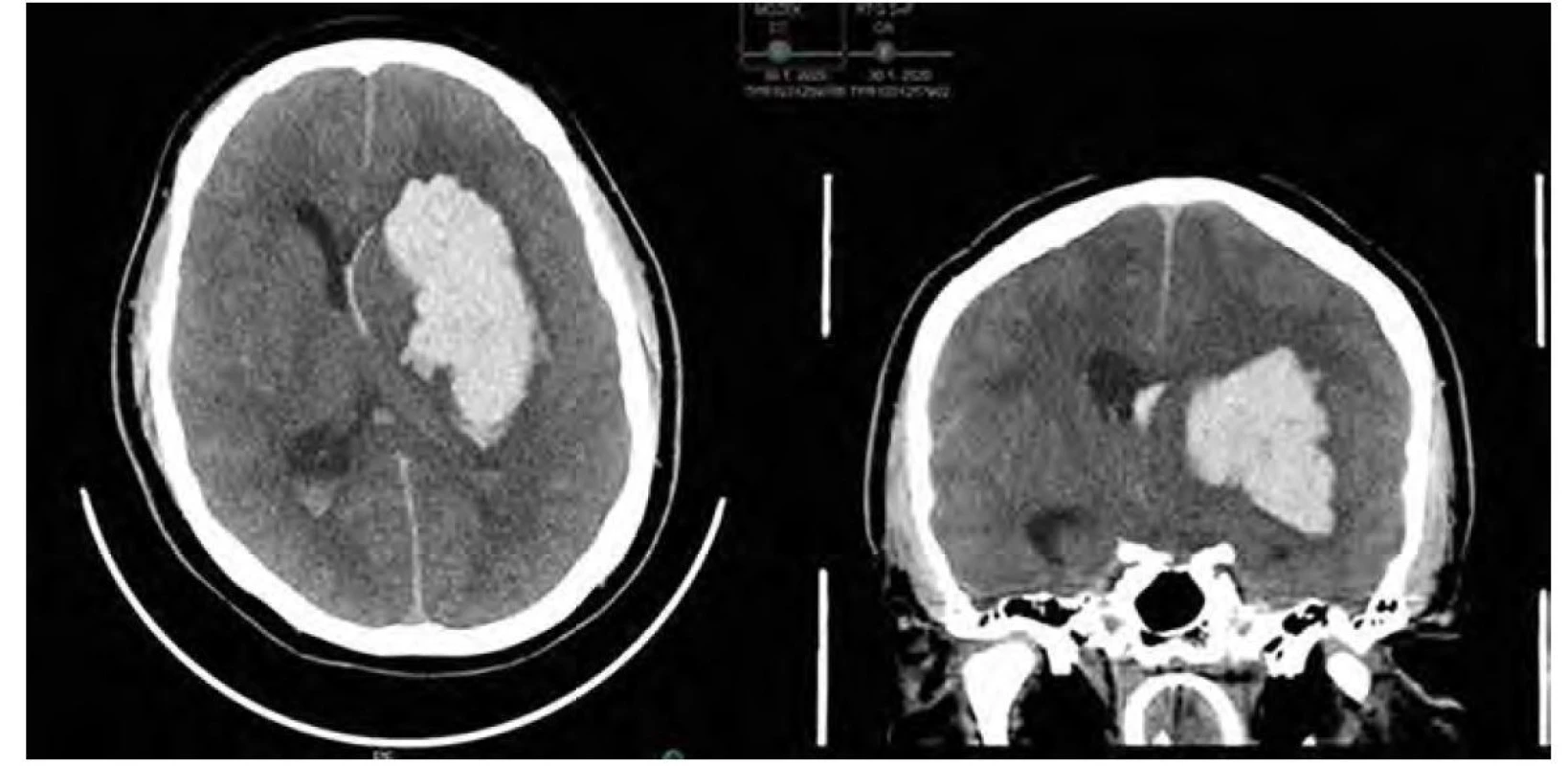
Třicetišestiletý pacient byl přijat na naše pracoviště po 30minutové kardiopulmonální resuscitaci pro mimonemocniční srdeční zástavu v hlubokém bezvědomí. Nativní a angiografické vyšetření mozku počítačovou tomografií (CT) prokázalo spontánní tříštivé intracerebrální krvácení do levé hemisféry s provalením do komor (obr. 1), difúzním edémem mozku a absenci intrakraniálního toku krve. Stav byl vyhodnocen jako léčebně neovlivnitelný, pacient byl označen za možného dárce orgánů a byl zahájen diagnostický proces k průkazu smrti mozku. Smrt mozku byla potvrzena tentýž den splněním klinických kritérií a mozkovou panangiografií. Dvě hodiny po diagnostice mozkové smrti došlo u dárce k rozvoji oběhového a respiračního selhání nereagujícího na standardní léčebné postupy, urgentní odběr orgánů nebylo možné provést pro nepřítomnost odběrového týmu. Pro progresi selhání oxygenační funkce plic a nemožnost udržení dostatečné tkáňové oxygenace bylo indikováno zavedení VV‑ECMO. V krátké době době po zahájení ECMO došlo k normalizaci oxygenace a následně ke stabilizaci oběhu s možností snižování dávky noradrenalinu. Transplantačním centrem byl odběr odložen na následující den a odběr orgánů proběhl po 17 hodinách podpory VV‑ECMO, kdy byl proveden odběr srdce a veny sapheny magny na tkáňové zpracování. Během odběru byla zjištěna střevní ischemie s peritonitidou a původně plánovaný odběr ledvin a jater nebyl uskutečněn.
Diskuze
Předkládaná kazuistika představuje první případ použití VV‑ECMO u dárce orgánů se smrtí mozku (DBD) v České republice, jako metodu překlenutí doby od průkazu smrti mozku do vlastního odběru při neřešitelném oxygenačním selhání plic, tzv. „bridge to donation“. V dostupné literatuře byla prezentována pouze ojedinělá kazuistika s využitím VV‑ECMO při izolovaném respiračním selhání, kdy došlo ke smrti mozku a následně byl proveden odběr a úspěšná transplantace srdce [5]. Využití VV‑ECMO v naší kazuistice je raritním případem v dostupné literatuře a v době velkého rozšíření VV‑ECMO, i díky pandemii covidu-19, může hrát významnější roli v dárcovském programu. Série kazuistik s využitím ECMO u dárců orgánů se týkají VA‑ECMO, kdy výsledky funkce orgánů v jednoročním sledování jsou srovnatelné s funkcemi transplantovaných orgánů od dárců bez podpory ECMO [6]. Prezentovaný postup může být dalším řešením pro zvýšení počtu viabilních orgánů od DBD [1, 2, 7] v případech, kdy nelze z logistických důvodů provést okamžitý odběr. Dle zahraničních literárních zdrojů může být ECMO u dárců orgánů využíváno v několika situacích, a to jak u dárců s nezvratnou zástavou oběhu (DCD), tak u dárců DBD, jak uvádí tabulka 1. [1, 2, 5, 8, 9, 20]. Využití ECMO nikoliv k záchraně života, ale k překlenutí období kardiálního a/nebo plicního selhání s cílem zachování orgánů pro jejich možné využití pro transplantaci je v literatuře nazýváno jako „organ‑preserving extracorporeal membrane oxygenation“ (OP‑ECMO) podobně jako provádění kardiopulmonální resucitace za stejným účelem, tzv. „organ‑preserving cardiopulmonary resuscitation“ (OP‑CPR) [10]. Při využití ECMO u dárců orgánů včetně programu DCD dárců je doporučeno vytvoření lokálního standardizovaného postupu, který by měl zahrnovat a definovat i preferované přístrojové a farmakologické postupy orgánové podpory reflektující možnosti a podmínky pracoviště [11]. V případě našeho dárce byl proveden průkaz smrti mozku a následně zavedeno VV‑ECMO, což odpovídá legislativě ČR, nicméně případ vedl autory k zamyšlení nad otázkami využití ECMO u dárců orgánů v právním a etickém prostředí v České republice.
Tab. 1. Přehled možného využití ECMO u dárců orgánů 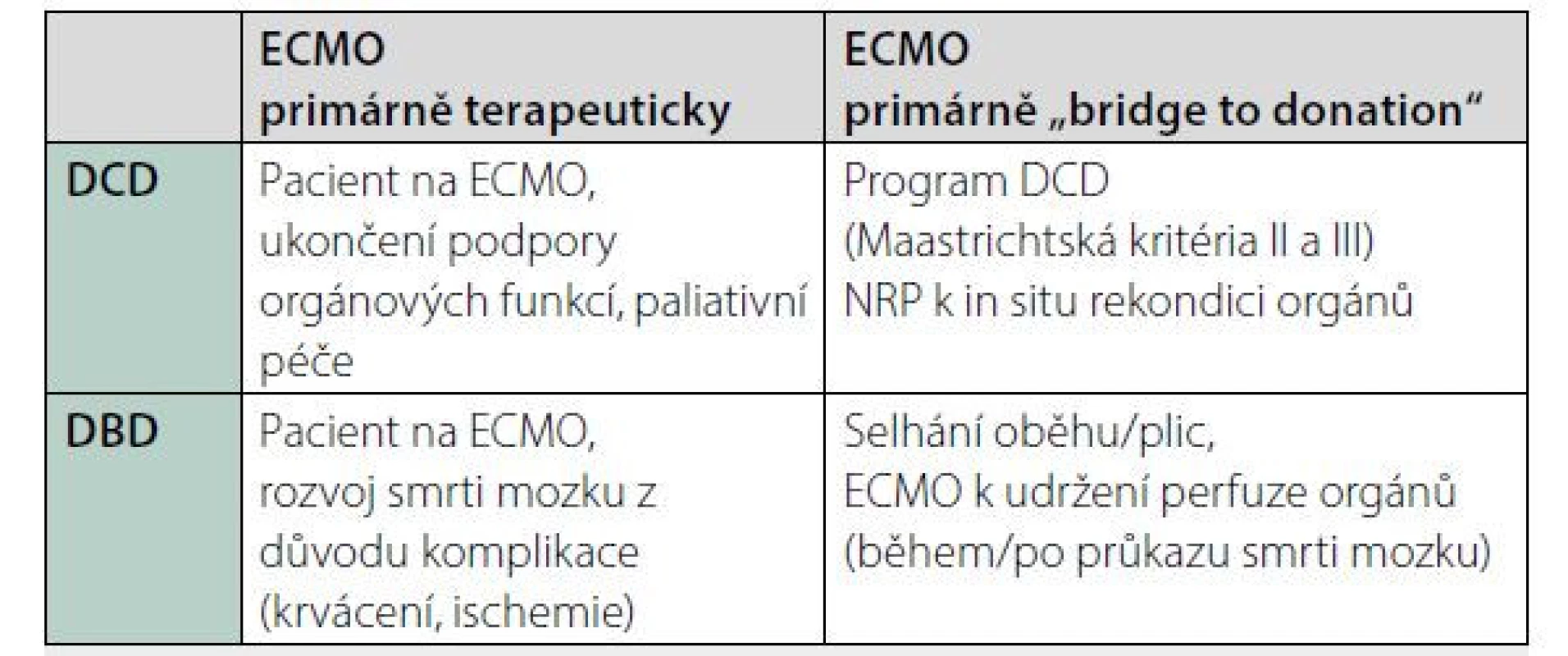
MO – extrakorporální membránová oxygenace
DCD – dárce s nezvratnou zástavou oběhu
DBD – dárce se smrtí mozkuPřehled terminologie
Mezinárodně doporučené sjednocené definice v souvislosti s dárci orgánů jsou používány pro klinickou praxi a statistické účely (terminologie v právním systému České republiky je ale odlišná, viz níže). Za možného či potencionálního dárce orgánů lze považovat pacienta, jehož klinický stav nasvědčuje splnění kritérií smrti mozku nebo nevratné zástavy oběhu [26]. Vhodný či způsobilý dárce orgánů je osoba u níž byla prokázána smrt splněním kritérií smrti mozku nebo nevratné zástavy oběhu. Vhodný dárce je současně odborně medicínsky způsobilý orgány darovat [26, 27]. Provedením operačního řezu, ať již s nebo bez uskutečněného odběru orgánu pro transplantaci, se z vhodného dárce stává dárce skutečný či aktuální. Využitým dárcem je osoba jejíž odebraný orgán byl transplantován do těla příjemce [26, 27].
Právní rámec pro využití ECMO u dárců orgánů v České republice
V kontextu využití ECMO u dárců orgánů je nutné respektovat platné právo s ustálenou terminologií. Provádění odběru orgánů za účelem transplantace je v České republice umožněno za podmínek vymezených v zákoně č. 285/2002 Sb., zákon o darování, odběrech a transplantacích tkání a orgánů a o změně některých zákonů, (dále jen „transplantační zákon“) a v některých podzákonných předpisech. Transplantační zákon vymezuje relevantní klíčové pojmy následovně:
Možným dárcem je „pacient, u něhož se s ohledem na jeho zdravotní stav předpokládá smrt a možnost odběru tkáně nebo orgánu, nebo tělo zemřelé osoby, u níž byla prokázána smrt a u níž se předpokládá možnost odběru tkáně nebo orgánu.“ Dle této definice lze tedy o pacientovi, u kterého ještě nebyla smrt stanoveným způsobem konstatována, ale smrt se medicínsky důvodně předpokládá, hovořit již jako o možném dárci.
Dárce je pak vymezen jako „osoba, která daruje orgán nebo tkáň, ať už k darování dojde během života této osoby nebo po její smrti. Dle § 10 odběr lze od zemřelého dárce provést, jen byla‑li zjištěna smrt, kterou se dle § 10 odst. 3 písm. a), b) rozumí nevratná ztráta funkce celého mozku, včetně mozkového kmene, nebo nevratná zástava krevního oběhu.“
Zcela zásadní je definice odběru, kterým se „rozumí všechny zákroky nutné pro získání tkání nebo orgánů určených pro transplantaci včetně vyšetření za účelem posouzení zdravotní způsobilosti dárce a jeho přípravy na odběr.“ Z hlediska legislativy lze tedy provést „odběr“ dle uvedené definice včetně veškerých vyšetření ohledně zjištění způsobilosti dárce až po zjištění smrti.
Vyhláška č. 114/2013 Sb., o stanovení bližších podmínek posuzování zdravotní způsobilosti a rozsahu vyšetření žijícího nebo zemřelého dárce tkání nebo orgánů pro účely transplantací (vyhláška o zdravotní způsobilosti dárce tkání a orgánů pro účely transplantací) stanovuje, že „posuzující lékař vychází při posuzování zdravotní způsobilosti zemřelého dárce tkání nebo orgánů ze zjištění o zdravotním stavu zemřelého v době jeho života a ze zjištění dalšího lékařského vyšetření provedeného po jeho smrti.“ V příloze č. 2 této vyhlášky (Charakterizace orgánu a dárce) je v části B uvedeno, že mezi doplňkové údaje, představující informace nezbytné pro charakterizaci dárce a orgánu, patří mimo jiné „vyšetření pomocí zobrazovacích metod nezbytných pro posouzení anatomického stavu orgánů k transplantaci“. Léčba je pro účely doplňkových údajů vymezena jako „léčba předepsaná dárci relevantní pro posouzení funkčního stavu orgánů a jejich vhodnosti k darování, zejména používání antibiotik, inotropní podpory nebo transfuzí.“
V kontextu této formulace by měla být i ostatní léčba či orgánová podpora (umělá plicní ventilace, ECMO či diskutabilní podání heparinu u DCD dárců ještě před zástavou oběhu a stanovením smrti apod.) akceptována a umožněna bez rizika protiprávního jednání, přestože z hlediska pacienta/ dárce je neúčelná. V klinické praxi je akceptováno provádění základních vyšetření před zjištěním smrti, např. vyšetření krevní skupiny, laboratorní vyšetření ke zjištění kvality orgánových funkcí nebo různorodá neinvazivní vyšetření jako ultrazvukové vyšetření, RTG plic apod. Tato vyšetření by díky svému účelu – získání tkání nebo orgánů určených pro transplantaci – splňovala zákonná kritéria „odběru“, nadto dle výše uvedené vyhlášky je lze považovat za „zjištění o zdravotním stavu zemřelého v době jeho života“.
Invazivní vyšetření (jako je např. koronarografie) za účelem zjištění stavu koronárních tepen dárce, bronchoskopie apod. jsou zpravidla prováděna až po stanovení smrti v souladu s výkladem vyhlášky jako „další lékařská vyšetření provedená po jeho smrti“. Po stanovení smrti lze provádět veškerá invazivní i neinvazivní vyšetření směřující k optimalizaci orgánových funkcí před vlastním odnětím orgánů z těla dárce, kdy zásadní je udržení adekvátní perfuze odebíraných orgánů s využitím jak farmakoterapie, tak i dalších orgánových podpor včetně VA‑ECMO či VV‑ECMO. Invazivní povaha vyšetření však sama o sobě nevylučuje jejich provedení ještě za života pacienta, jak je tomu např. u výše uvedeného vyšetření krevní skupiny či laboratorního vyšetření ke zjištění kvality orgánových funkcí.
Významným se tak z pohledu práva ČR jeví okamžik a účel zahájení ECMO podpory. Pokud se jedná o zavedení ECMO jako postupu po průkazu smrti mozku s cílem udržení perfuze či oxygenace, jako tomu bylo v prezentované kazuistice, jedná se o postup v souladu s právem.
Přípustnost použití ECMO podpory či KPR jako přemostění k dokončení diagnostického procesu smrti mozku u možného dárce může být složitější otázkou. Nicméně, pokud pacienta v souladu s medicínskou argumentací a legislativou považujeme za možného dárce, považujeme za medicínsky, eticky i legislativně odůvodnitelné pokračování orgánové podpory s cílem udržení perfuze orgánů do doby rozvoje smrti mozku či přehodnocení rozsahu poskytované péče a zahájení péče paliativní. V případě srdeční zástavy je akceptovatelné zahájení KPR, stejně tak jako zahájení ECMO s cílem obnovení oběhu, udržení perfuze orgánů a pokračování v péči o možného dárce do doby určení smrti mozku.
Doplnění právního výkladu:
1. V obecné rovině na základě platné právní úpravy a na ni navazujících odborných doporučení (zejména Doporučení představenstva ČLK č. 1/2010) nemá být indikována léčba, která se jeví pro konkrétního pacienta jako neúčelná vzhledem ke stanoveným terapeutickým cílům. V případě, kdy pacient není při vědomí a směřuje k rozvoji mozkové smrti, a současně je třeba zajistit odběr orgánů k transplantaci, je však důvodné uplatnit speciální pravidla postupu. Výše uvedené obecné pravidlo má totiž několik důvodů, které na tyto zvláštní případy nedopadají.
1. 1. Primárním účelem obecného doporučení neindikovat léčbu bez terapeutického prospěchu je, aby nedocházelo k nedůvodnému zatěžování pacienta a prodlužování jeho utrpení zjevně neúčelnou léčbou. Případné použití ECMO podpory či KPR v předmětné situaci však už není způsobilé pacienta jakkoli zatížit. U pacienta v hlubokém bezvědomí s nastupující smrtí mozku je bezpředmětné snažit se jej chránit před prodloužením utrpení, které již nemůže vnímat.
1. 2. Zadruhé, neindikování neprospěšné léčby chrání také důstojnost pacienta tak, aby nebyl po dlouhou dobu redukován na pouhé tělo biologicky přežívající např. na orgánové podpoře. Výkony, o které v tomto textu jde, však nevedou k dlouhodobému udržování pacienta při biologickém životě. Naproti tomu zpravidla mají za cíl velmi krátkodobé udržení životních funkcí, které je zcela nezbytné pro zajištění viabilních orgánů. Jejich provedení tedy pacientovu důstojnost ve výše naznačeném smyslu neohrožuje.
1. 3. Zatřetí, léčba nemající terapeutický prospěch nemá být indikována také proto, že zkrátka není rozumného medicínského, etického ani právního důvodu ji poskytovat. Výkony prováděné jako „bridge to donation“ naproti tomu důležitý medicínský účel mají, a to právě získání orgánů pro záchranu jiného pacienta či pacientů. Nic na tom nemění skutečnost, že tento účel překračuje rámec terapie pacienta, na němž jsou prováděny.
1. 4. S uvedeným souvisí také další důvody, které spočívají jednak ve skutečnosti, že většina lidí si nepřeje bez příznivé prognózy „přežívat na přístrojích“, jednak v problematickém vymezení právního důvodu neúčelné léčby. Za právní důvod provedení výkonů sloužících jako „bridge to donation“ ovšem lze považovat presumovaný (předpokládaný) souhlas každého člověka s posmrtným dárcovstvím orgánů (dle § 16 transplantačního zákona), na němž je založena platná právní úprava transplantací. Tímto způsobem má být s ohledem na veřejný zájem zajištěn co nejvyšší počet orgánů v transplantačním systému při uvážení jejich stálého nedostatku. Každý člověk se přitom může ve kterémkoli okamžiku života registrovat v Národním registru osob nesouhlasících s posmrtným odběrem orgánů tkání a orgánů. Aby presumovaný souhlas s odběrem byl způsobilý naplnit svůj účel, musí do něj být zahrnut také souhlas s veškerými výkony, které jsou nezbytné pro realizaci odběru. Právě z toho vychází výše představená právní úprava, která výslovně umožňuje provádění řady vyšetření, a to i invazivních, za života pacienta.
2. Lze tedy shrnout, že použití ECMO podpory či KPR nezbytné pro provedení úspěšného odběru orgánů nepředstavuje pro pacienta další zátěž a neohrožuje jeho důstojnost dlouhodobým upoutáním na přístrojovou podporu. Má přitom jednoznačné medicínské zdůvodnění. Smysl a účel právní úpravy odběru orgánů vyžaduje, aby do presumovaného souhlasu pacienta s posmrtným odběrem orgánů bylo zahrnuto také přivolení k uvedeným nezbytným výkonům. V opačném případě by došlo ke zmaření odběru orgánů či tkání a v důsledku tak i ke znemožnění naplnění účelu pacientova presumovaného souhlasu s tímto odběrem.
V případě možného dárce je vždy nutné ověřit, zda pacient není registrován v Národním registru osob nesouhlasících s posmrtným odběrem orgánů tkání a orgánů. Pokud je zde pacient registrován, nejsou výše uvedené postupy s daným cílem indikovány. Informování rodiny/osoby blízké o zvažovaných postupech včetně případného ECMO je diskutováno níže.
Přehled možností použití ECMO u dárců orgánů
1. ECMO u dárců se smrtí mozku (DBD dárci)
V odborné literatuře jsou popsány ojedinělé případy využití ECMO v souvislosti s DBD s časovou variabilitou jeho zavedení (před průkazem smrti mozku, v jeho průběhu nebo po průkazu smrti).
a) DBD dárci primárně napojení na ECMO z terapeutické indikace
První skupinu tvoří pacienti, kteří jsou primárně napojeni na ECMO z léčebných důvodů kardiálního nebo plicního selhání (VA‑ECMO, VV‑ECMO), u nichž dojde k rozvoji smrti mozku, nejčastěji z důvodu hemorhagické či ischemické cévní mozkové příhody. U těchto pacientů byla při pokračující podpoře ECMO stanovena smrt mozku a následně proveden odběr orgánů a úspěšná transplantace [12, 13, 14, 15].
Pro nezpochybnitelný průkaz smrti mozku pacienta na ECMO je nutné zohlednit určitá specifika:
• Apnoický test: při vyšetřování klinických známek smrti mozku je zásadní modifikace způsobu provedení apnoického testu [16, 28]. Je nutné změnit nastavení ECMO tak, aby byla zachována adekvátní oxygenace a současně došlo ke zvýšení paCO2 nad 60 mmHg a současně poklesu pH pod 7,3. Snížení eliminace CO2 je umožněno snížením průtoku plynů na ECMO na 1 až 0,5 l/min při zachování FiO2 1,0 na ECMO. Nemocný je odpojen od ventilátoru se standardní oxygenoterapií zavedeným katetrem přes tracheální rourku do průdušnice. V případě VA‑ECMO existuje riziko recirkulace a nedostatečného „promíchání krve“ vedoucí k variabilním výsledným hodnotám paCO2 v různých odběrových místech. Z toho důvodu je některými autory doporučeno odebírat sekvenčně vzorky krve opakovaně v několikaminutových intervalech z více odběrových míst včetně vzorku z ECMO a dosáhnout zvýšení paCO2 na požadované hodnoty ze všech vzorků. Postup provádění apnoického testu a specifika DBD a ECMO byly recentně publikovány kanadskými autory a skupinou expertů projektu The World Brain Death Project [16, 28].
• Zobrazovací metody - při průkazu smrti mozku zobrazovacími metodami, jejichž výsledek je závislý na čase, resp. srdečním výdeji (mozková angiografie), musí být tento fakt zohledněn v technickém provedení a hodnocení průtoku mozkem radiologem.
b) DBD dárci s indikací ECMO jako „bridge to donation“
V druhém případě se jedná o možné dárce orgánů, pacienty s těžce poškozeným mozkem a předpokladem rozvoje smrti mozku, u kterých dochází ke kardiálnímu či plicnímu selhání, kdy napojení na ECMO je jedinou možností, jak zajistit adekvátní orgánovou perfuzi. OP‑ECMO lze využít u DBD dárců v různých časových úsecích (před průkazem smrti mozku, v jeho průběhu nebo po průkazu smrti) [8, 9, 12, 17]. Urgentní zavedení ECMO až po stanovení smrti mozku s cílem zajištění adekvátní perfuze orgánů před odběrem je popisováno autory z Itálie a USA [1, 4, 12].
Využití VA‑ECMO před diagnostikou smrti mozku u DBD dárců je popsáno v práci autorů z Korey a Taiwanu jako tzv. rescue postup z důvodu optimalizace perfuze orgánů a zlepšení jejich funkce [8, 9]. Hsieh uvádí, že po neúspěšných odběrech orgánů s využitím ECMO až po průkazu smrti mozku, kdy pro dlouho trvající teplou ischémii a další komplikace docházelo k poškození orgánů v míře neumožňující jejich transplantaci, je nyní na pracovišti autorů ECMO zaváděno plánovaně ještě před průkazem smrti mozku. Podpora oběhu s využitím ECMO může zkrátit dobu orgánové hypoperfuze a řada autorů ji považuje v kontextu předmětné problematiky za plně akceptovatelnou [2, 8, 9, 17]. Existují ale i opačné názory, které zavedení ECMO před průkazem smrti mozku u DBD nedoporučují [6, 12].
Využití ECMO u DBD dárce v rámci diagnostiky smrti mozku (nejčastěji dochází k deterioraci stavu při provádění apnoického testu) popisuje Migliaccio, kdy při zhroucení oběhu během apnoického testu bylo indikováno urgentní napojení pacienta na VA‑ECMO s cílem dokončení již zahájené diagnostiky smrti mozku v kontextu předchozího přání pacienta i jeho rodiny darovat orgány [12]. Hyun Lee referuje úspěšný multiorgánový odběr po 14, 20 a 25 hodinách mimotělní podpory [8] u třech DBD dárců, u kterých došlo před provedením průkazu smrti mozku k destabilizaci oběhu, u dvou nemocných k srdeční zástavě a zahájení KPR. U všech pacientů bylo zavedeno VA‑ECMO a po stabilizaci oběhu byla stanovena smrt mozku a následně proveden odběr orgánů. Ve všech případech bylo zavedeno OP‑ECMO před stanovením smrti pacienta a byl získán souhlas rodiny s odběrem orgánů i se zavedením ECMO před průkazem smrti mozku. Samotní autoři deklarují možnost využití ECMO jako „rescue“ postup s cílem umožnění a dokončení průkazu smrti mozku předepsaným způsobem [8].
2. ECMO u dárců s nevratnou zástavou krevního oběhu (DCD dárci)
a) DCD dárci primárně napojení na ECMO z terapeutické indikace
Nejčastější skupinu tvoří pacienti, u kterých bylo ECMO (zpravidla VA‑ECMO) indikováno jako orgánová podpora při terapii srdečního selhání. Pokud je prognóza nemocného zhodnocena jako zcela nepříznivá a pokračování léčby včetně orgánové podpory je považováno za neúčelné a nepřiměřené, lze rozhodnout o zahájení paliativní péče a plánovaně ukončit orgánovou podporu včetně ECMO [23]. Pokud dojde k nevratné srdeční zástavě v určeném časovém intervalu, je konstatována smrt a při splnění legislativních kritérií lze pokračovat dle protokolu dárců DCD.
b) DCD dárci s indikací ECMO jako „bridge to donation“
Druhou skupinu tvoří pacienti, kteří nejsou primárně indikováni k orgánové podpoře ECMO z důvodu svého základního onemocnění a stávají se možnými dárci v centrech s možností využití programu DCD (zpravidla dle tzv. Maastrichtských kritérií II nebo III) [18].
Jedná se o situace, kdy je u pacientů rozhodnuto o ukončení postupů orgánové podpory a je zahájena paliativní péče (Maastrichtská kritéria III). Po konstatování smrti na základě nevratné srdeční zástavy a prohlášení zemřelého za DCD je zavedena tzv. NRP (normothermic regional perfusion). Přestože je použita technika ECMO, nejedná se o metodu systémové oxygenace (do aorty je zaveden okluzní balonek zabraňující reperfuzi myokardu a mozku a tím obnovení oběhu). Zavedená NRP tak snižuje ischemicko‑reperfuzní poškození orgánů a zvyšuje jejich využití u DCD dárců [25].
Neplánované využití ECMO dle Maastrichtských kritérií II představuje urgentní zahájení ECMO u pacientů po neúspěšné kardiopulmonální resuscitaci (KPR) [18, 21, 22].
ECMO a DBD z etického pohledu
Při využití ECMO v souvislosti s DBD je nutné respektovat nejenom odborná hlediska a právní normy, ale rovněž etické, sociální, náboženské a duchovní aspekty. Využití ECMO u DBD představuje metodu, která může být vnímána jako náročná stran logistiky, připravenosti, komunikace a společensko‑etického konsensu. Pro společnost a příjemce představuje ale odběr orgánů od zemřelých dárců a jejich následná transplantace prokazatelný přínos. Odběr orgánů od DBD, kteří byli napojeni na ECMO z primárně terapeutické indikace, je tak spíše „technickou“ otázkou ve smyslu nutných modifikací provedení apnoického testu, jak je uvedeno výše [8, 9, 14, 15, 16].
Použití OP‑ECMO u DBD až po diagnostice smrti mozku nese riziko negativního vnímání postupu ze strany rodiny, osob blízkých, případě u zdravotnického personálu. Vysoká invazivita metody ECMO může být vnímána jako bolestivý a invazivní postup, který vede k poškození integrity těla, není ku prospěchu zemřelého, hraničí s nedostatečnou úctou a představující nepatřičné nakládání s tělem zemřelého. Nicméně pokud je společensky a eticky přijatelné provádět odběr orgánů, který je vysoce invazivním operačním postupem následovaný zákonnou povinnou pitvou, tak zavedení kanyl ECMO se jeví ve srovnání s vlastním odběrem jako postup mnohem méně invazivní. Současně vnímání bolesti u člověka se smrtí mozku je vyloučeno a tento aspekt je nutno jednoznačně odmítnout. OP‑ECMO u DBD dárce může být rovněž vnímáno jako proces instrumentálně navozené smrti a při nedostatečném vysvětlení může vést ke zpochybnění diagnózy smrti mozku.
Využití OP‑ECMO před rozvojem klinických známek smrti mozku sebou nese riziko intrakraniálního krvácení a jeho nasazení u pacienta může při rozvoji krvácení „urychlit smrt“, u některých pacientů naopak k rozvoji známek smrti mozku dojít ani nemusí. Z těchto důvodu Dalle et al. nedoporučuje napojení možného DBD na ECMO před průkazem smrti mozku, nicméně připouští, že v případě deteriorace oběhu v průběhu již zahájeného procesu stanovení smrti (např. při provádění apnoického testu) je eticky obhajitelné urgentní napojení na ECMO.
Naopak je eticky obtížně obhajitelné neprovedení odběru orgánů v systému opt in (odběr orgánů pouze s prokázaným souhlasem pacienta) z důvodu oběhové nestability bez využití ECMO a tím nesplnění přání pacienta orgány darovat. Z pohledu „etiky příjemce“ může být vnímáno nevyužití odběru orgánů jako ztráta šance na záchranu života a/nebo zlepšení jeho kvality. Z etického hlediska může být ECMO podpora považována za neúčelnou a nepřiměřenou léčbu dárce, ale současně za účelnou s cílem udržení viability orgánů a snížení počtu „ztracených orgánů“ pro transplantaci z hlediska příjemce [17, 24].
V systémech, kde není vyžadován souhlas rodiny, což je situace v ČR, je doporučeno rodinu/osobu blízkou informovat o možnosti OP‑ECMO. Fakticky pravdivá a empaticky vedená komunikace snižuje riziko desinterpretace situace na straně těch, kteří jsou informováni a je nedílnou součástí péče o dárce orgánů.
Závěr
Prezentovaný klinický případ popisuje první použití metody VV‑ECMO u dárce orgánů se smrtí mozku v České republice. Orgánová podpora metodou ECMO představuje výjimečný postup, který umožní zajistit adekvátní orgánovou perfuzi u možných dárců a za určitých okolností je v souladu s etickými principy medicíny i existujícím právním rámcem ČR.
Zdroje
1. Isnardi D, Olivero F, Lerda R, et al. Extracorporeal Membrane Oxygenation as a Bridge to Organ Donation: A Case Report. Transplantation Proceedings. 2013;45 : 2619-20.
2. Yang H‑Y, Lin C‑Y, Tsai Y‑T, et al. Experience of heart transplantation from hemodynamically unstable brain‑dead donors with extracorporeal support. Clinical Transplantation. 2012;26 : 792-796.
3. Pokorná E. Novinky v transplantační medicíně. [Internt] Available from: https://www. csarim.cz/content/uploads/2018/11/novinky‑v - transplantacni‑a - darcovske‑medicine. pdf.
4. Englesbe M, Woodrum D, Debroy M, et al. Salvage of an Unstable Brain Dead Donor with Prompt Extracorporeal Support. Transplantation. 2004;79 : 378.
5. Singh G, Tsukashita M, Biscotti M, et al. Heart Procurement From A Donor On Veno‑Venous ECMO Support. American Society for Artificial Internal Organs Journal. 2016, 62(3): e24-e26.
6. Bronchard R, Durand L, Legeai C, et al. Brain‑Dead Donors on Extracorporeal Membrane Oxygenation. Crit Care Med. 2017 Oct;45(10):1734-1741. doi: 10.1097/ CCM.0000000000002564. PMID: 28640022.
7. Meyfroidt G, Gunst J, Martin‐Loeches I, et al. Management of the brain‑dead donor in the ICU: general and specific therapy to improve transplantable organ quality. Intensive Care Medicine. 2019;45 : 343-353.
8. Hyun L, Yang H, Kiick S, et al. Use of Extracorporeal Circulation in Suspected Brain Dead Organ Donors with Cardiopulmonary Collapse. Journal of Korean Medical Science. 2015;30 : 1911-1914.
9. Hsieh C, Lin H, Tsui Y, et al. Extracorporeal Membrane Oxygenation Support in Potential Organ Donors for Brain Death Determination. Transplantation Proceedings. 2011;43 : 2495-2498.
10. Haji J Y. Role of ECMO for Organ donation Journal of Anaesthesia and Critical Care Case Reports May‑Aug 2019;5(2):1-3.
11. Kieslichová E, Pokorná E, Černá Pařízková R, et al. Péče o zemřelého dárce orgánů s diagnozou smrti mozku. Anesteziologie a intenzivní medicína. 2018;29 : 235-241.
12. Migliaccio M, Zagli G, Cianchi G. Extracorporeal membrane oxygenation in brain‑death organ and tissues donors: a single ‑ centre experience. British Journal of Anaesthesia. 2013;111 : 673-80.
13. Carpenter S, Steidley E, Douglas D, et al. Successful abdominal organ donation after brain death in a patient with a biventricular assist device: extending extended criteria. Open J Organ Transpl Surg. 2013;3 : 32.
14. Smilevitch P, Lonjaret L, Fourcade O, et al. Apnea test for brain death determination in a patient on extracorporeal membrane oxygenation. Neeurocrit Care. 2013;19 : 215.
15. Gowsami S, Evans A, Das B, et al. Determination of brain death by apnea test adapted to extracorporeal cardiopulmonary resuscitation. J Cardiothorac Vasc Anesth. 2013;27 : 312.
16. Taran S, Steel A, Healey A, Fan E, Singh JM. Organ donation in patients on extracorporeal membrane oxygenation: considerations for determination of death and withdrawal of life support. Can J Anaesth. 2020 Aug;67(8):1035-1043. English. doi: 10.1007/ s12630-020-01714-4. Epub 2020 May 21. PMID: 32440908.
17. Sung Wook Chang, Sun Han, Jung Ho Ko, Jae‑Wook Ryu. Extracorporeal Membrane Oxygenation for the Support of a Potential Organ Donor with a Fatal Brain Injury before Brain Death Determination. Korean J Crit Care Med. 2016;31(2):169-172. Publication Date (Web): 2016 May 31 (Case Report) https://doi.org/10.4266/kjccm. 2016. 31. 2.169.
18. Thuong M, Ruiz A, Evrard P, et al. New classification of donation after circulatory death donors definitions and terminology. Transpl Int. 2016 Jul;29(7):749-59. doi: 10.1111/ tri.12776. Epub 2016 May 4. PMID: 26991858.
19. Dalle Ave A, Gardiner D, Shaw D. The ethics of extracorporeal membrane oxygenation in brain‑dead potential organ donors. Transplant International. 2016;29 : 612-618.
20. Ko R, Lee J, Kim S, et al. Extracorporeal membrane oxygenation as a bridge to lung transplantation: analysis of Korean organ transplantation registry (KOTRY) data. Respiratory Research. 2020;21 : 20.
21. Rodriguez A, Pascual J, Gallegos F. Lung transplant of extrahospitalary donor after cardiac death. American Journal of Emergency Medicine. 2013;31 : 710-711.
22. García‑Carreño J, Sousa‑Casasnovas I, Devesa‑Cordero C. Cardiopulmonary Resuscitation With Percutaneous ECMO in Refractory In‑hospital Cardiac Arrest: A Single‑center Experience. Revista Espanola de cardiología. 2019;72 : 880-882.
23. Dalle Ave A, Shaw D, Bernat J. Ethical Issues in the Use of Extracorporeal Membrane Oxygenation in Controlled Donation After Circulatory Determination of Death. American Journal of Transplantation. 2016;16 : 2293-2299.
24. Dalle Ave A, Gardiner D, Shaw D. The ethics of extracorporeal membrane oxygenation in brain‑dead potential organ donors. Transplant International. 2016;29 : 612-618.
25. Van de Leemkolk F,Schurink I, Dekkers O. Abdominal Normothermic Regional Perfusion in Donation After Circulatory Death: A Systematic Review and Critical Appraisal. Transplantation. 2020;104(9):1776-1791.
26. Dominguez‑Gil B, Delmonico F, Shaheen F. The critical pathway for deceased donation: reportable uniformity in the approach to deceased donation. Transplant International. 2011;24 : 373-378.
27. Stanovisko Koordinačního střediska transplantací: Definice dárců orgánů a transplantace. 13. 2. 2018. Available from: https://kst.cz/wp ‑ content/uploads/2019/10/Stanovisko‑definice‑darce - 21.pdf
28. Greer DM, Shemie SD, Lewis A, et al. Determination of Brain Death/Death by Neurologic Criteria: The World Brain Death Project. JAMA. 2020;324(11):1078-1097. doi:10.1001/jama.2020.11586.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2022 Číslo 3-4- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Sdělení redakční rady
- Covid (nejen) z pohledu intenzivní medicíny
- Je etické použití ECMO za účelem „udržení“ dárce orgánů?
- Vliv dvou odlišných anestetických režimů na hladiny annexinu V a časné pooperační komplikace po CABG
- Ověření užitečnosti podpůrného nástroje pro plánování budoucí péče u pacientů s pokročilým závažným onemocněním
- Infekční komplikace po etomidátu versus propofolu v souvislosti s indukcí do celkové anestezie v kardiochirurgii
- Aspirační pneumonie po cévní mozkové příhodě: srovnání pacientů s dysfagií a bez ní
- Monitorování počítačem zpracovaného EEG v anestezii II
- Specificity léčby bolesti u kriticky nemocných dospělých pacientů s BMI ≥ 40
- Rokuroniem indukovaný anafylaktický šok v těhotenství úspěšně léčený podáním sugammadexu
- Dlouhodobý covid-19 syndrom a perspektivy
- Septický šok a vitamin C?
- Použití VV‑ECMO u dárce orgánů s prokázanou smrtí mozku – kazuistika a přehled problematiky
- Osmdesát let od klinického použití d‑ tubokurarinu a 70 let od klinického použití sukcinylcholinu. Historie svalových relaxancií
- Barva moči z pohledu klinické fyziologie
- Zpráva z kongresu SSAIM
- Informace o vzniku výzkumné iniciativy pro paliativní medicínu a etiku v intenzivní péči : Research Initiative in Palliative Care and Ethics in the Intensive Care Unit (RIPE‑ ICU)
- Mechanická síla – jak vlastně souvisí s traumatizací plic při umělé ventilaci?
- Abstrakty z XXVIII. kongresu ČSARIM
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Barva moči z pohledu klinické fyziologie
- Monitorování počítačem zpracovaného EEG v anestezii II
- Rokuroniem indukovaný anafylaktický šok v těhotenství úspěšně léčený podáním sugammadexu
- Aspirační pneumonie po cévní mozkové příhodě: srovnání pacientů s dysfagií a bez ní
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání