-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPlicní edém z negativního tlaku
Negative pressure pulmonary edema
Negative pressure pulmonary edema (NPPE) is a rare anaesthetic complication, which is not yet mentioned in Czech literature. NPPE is a type of a non-cardiac pulmonary edema, caused by negative intrathoracic pressure following airway obstruction. Young healthy males, able to develop extreme inspiratory effort, are most prone to this complication. NPPE occurs in 0.1 % of all general anaesthetics but is very likely under-diagnosed. Although the treatment is relatively easy and the prognosis is great in most cases, any delay or misdiagnosis can lead to hypoxic damage or death. In this article we describe three cases of possible NPPE recently admitted to our ICU, and discuss the current knowledge of this phenomenon.
Keywords:
pulmonary edema – airway obstruction – complications of the anaesthesia
Autoři: J. Kletečka 1,2; K. Hadrabová 1,2; J.- Beneš 1 3
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, Lékařská fakulta v Plzni, Univerzita Karlova 1; Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Plzeň 2; Biomedicínské centrum, Lékařská fakulta v Plzni, Univerzita Karlova 3
Vyšlo v časopise: Anest. intenziv. Med., 30, 2019, č. 5, s. 235-240
Kategorie: Intenzivní medicína
Souhrn
Plicní edém z negativního tlaku (negative pressure pulmonary edema – NPPE) je poměrně vzácnou komplikací anesteziologické péče, která prakticky není v české literatuře zmíněna. Jde o typ nekardiálního plicního edému, jehož příčinou je změna tlakových poměrů v hrudníku při obstrukci dýchacích cest. Bývá popisován nejčastěji u zdravých mladých mužů schopných vyvinout extrémní dechové úsilí. Prevalence je v různých zdrojích uváděna okolo 0,1 % celkových anestezií, nediagnostikovaný výskyt bude pravděpodobně mnohem častější. Přestože jde o dobře popsanou nozologickou jednotku, která je při včasné agresivní intervenci léčitelná téměř bez následků, prodlení či chybná diagnóza mohou vést rychle k hypoxickému poškození či smrti. V článku přinášíme kazuistiky několika pacientů, kteří byli s NPPE jako pravděpodobnou příčinou dechového selhání hospitalizováni v poslední době na našem pracovišti.
Klíčová slova:
plicní edém – obstrukce dýchacích cest – komplikace anestezie
ÚVOD
Plicní edém z negativního tlaku (NPPE z anglického negative pressure pulmonary edema) je relativně málo známá nozologická jednotka patřící do skupiny akutních plicních otoků z nekardiální příčiny. Nejčastěji se objevuje jako komplikace anesteziologické péče. Její prevalence bývá udávána kolem 0,1 % celkových anestezií ve studovaných souborech [1], v klinické praxi je ale pravděpodobně mnoho případů nediagnostikováno. Objektivní data o výskytu NPPE v intenzivní péči a jeho vlivu na morbiditu a mortalitu nemocných nejsou známa. Hlavní příčinou NPPE je snaha o spontánní ventilaci proti významnému zúžení nebo pevné překážce obturující dýchací cesty. Vzhledem k patofyziologii stavu k ní dochází většinou v období kolem ukončení operačního zákroku nebo těsně po něm. Dominantním klinickým projevem je porucha oxygenace, v těžších případech se může objevit i produkce zpěněného sputa s různě velkou příměsí krve. Nejzávažnější případy si mohou vyžádat pokračování ventilační podpory a přijetí na jednotku intenzivní péče. Vzhledem k časové souvislosti s anestezií a operačním zákrokem mohou být některé případy NPPE zaměněny s aspirací žaludečního obsahu do plic, iatrogenním přetížením tekutinami nebo traumatem dýchacích cest. Podle našich zkušeností a údajů dostupných v literatuře dochází k rozvoji NPPE nejčastěji u mladých zdravých mužů s muskulaturní konstitucí a vysokou elasticitou hrudníku – tedy schopných vytvořit v případě spontánní ventilace proti zúžení/pevné překážce vysoké negativní nitrohrudní tlaky. Typickým kandidátem na rozvoj NPPE je tedy pacient podstupující drobné ambulantní operační zákroky (artroskopie, ORL operace) mimo „velká“ pracoviště, což může významně prodloužit diagnostiku stavu a oddálit správnou péči.
ETIOLOGIE
Rozvoj plicního edému na podkladě obstrukce dýchacích cest byl v literatuře seriózně popsán až v sedmdesátých letech 20. století [2–4]. Největší popsaný soubor pacientů [5] zahrnoval 146 nemocných, u většiny z nich byl triggerem NPPE perioperační laryngospasmus, přes 50 % případů nastalo po chirurgickém výkonu na horní části gastrointestinálního traktu. Další popisovanou příčinou může být skousnutí tracheální rourky nebo supraglotické pomůcky k zajištění dýchacích cest. V rámci raritních kazuistik bývají zmiňovány i případy spontánní obstrukce při syndromu spánkové apnoe nebo jednostranné postižení při obstrukci hlavního bronchu, dyssynchronie mezi pacientem a ventilátorem, útlak trachey strumou nebo obstrukce vdechnutým živočichem [6]. Vedle ventilace proti pevné překážce se jako možná etiologie ukazuje i významná stenóza způsobená zánětlivým onemocněním dýchacích cest – Galvis publikoval studii 167 dětí z prostředí intenzivní péče přijatých pro akutní epiglotitidu nebo subglotickou laryngitidu – z nich 12 (7 %) vykazovalo příznaky NPPE [7]. Některými autory je NPPE dále rozlišován na dva subtypy, kdy typ 1 vzniká přímou obstrukcí dýchacích cest a typ 2 uvolněním chronické obstrukce, například hypertrofických tonzil [8].
PATOFYZIOLOGIE
Hlavním popisovaným patofyziologickým mechanismem NPPE [9] je přesun tekutin do alveolů transudací přes alveolokapilární membránu náhlou změnou tlakových poměrů v hrudníku. V experimentu dosahovaly hodnoty tlaku v dýchacích cestách při extrémním usilovném nádechu proti pevné překážce hodnot až –140 cm H2O [10]. Patogeneze NPPE je komplexní a podílí se na ní následující mechanismy:
- Poklesem tlaku v intrapleurálních prostorech dochází k prudkému zvýšení žilního návratu, nárůstu tlaku v plicním řečišti a snížení tlaku v plicním intersticiu. Tento tlakový gradient vede k přesunu tekutiny do intersticia a alveolů.
- Mohutná aktivace sympatiku při obstrukci dýchacích cest dále přispívá ke zvýšení žilního návratu.
- Negativní nitrohrudní tlak způsobuje zvýšení objemu levé komory a díky zvýšenému transmurálnímu tlaku a afterloadu je snížena její ejekční frakce [11].
- Dalším faktorem přispívajícím ke vzniku edému je přímé poškození všech vrstev alveolokapilární membrány [12], díky kterému pravděpodobně dochází k přestupu tekutiny bohaté na proteiny. Pro toto svědčí porovnání obsahu bílkovin v tracheálního aspirátu a plazmy, prováděné v některých kazuistikách [13].
Je pravděpodobné, že v různých situacích jsou zmíněné patofyziologické mechanismy různě vyjádřeny. To vysvětluje situaci, že u některých pacientů je popisována alveolární tekutina charakteru transudátu a jiní autoři potvrzují vyšší koncentraci proteinů odpovídající exsudátu.
KLINICKÝ OBRAZ, DIAGNOSTIKA
V klinickém obraze dominuje akutní hypoxické nebo globální respirační selhání, v nejtěžších případech s příznaky rozvinutého plicního otoku (dušení, vykašlávání růžového zpěněného sputa). Důležitým faktorem je nedávná anamnéza spontánní ventilace proti suspektní nebo prokázané překážce (nebo stenóze) dýchacích cest. Při typickém postextubačním NPPE dochází k rozvoji příznaků buď záhy na operačním sále, nebo v menším časovém odstupu v průběhu prvního pooperačního dne. K diagnostice akutního respiračního selhání (tab. 1) patří rozbor krevních plynů a provedení zobrazovacího vyšetření, především rtg nebo lépe CT, kde jsou bilaterálně patrná nehomogenní zastření typická pro plicní edém, ruku v ruce s nutnými léčebnými zákroky (viz dále). S ohledem na časovou souvislost s anestezií a zajištěním dýchacích cest je třeba zvážit bronchoskopické vyšetření při podezření na aspiraci žaludečního obsahu do plic a samozřejmě vyloučit kardiogenní etiologii edému pomocí echokardiografického vyšetření. V případě stavů nenavazujících na anesteziologickou péči je nutno zvážit i ostatní možné příčiny (tab. 2).
Tab. 1. Diagnostika NPPE 
CT – počítačová tomografie, rtg – rentgen, UZ – ultrazvuk Tab. 2. Příčiny nekardiálního plicního edému mimo NPPE (volně podle [15]) ![Příčiny nekardiálního plicního edému mimo NPPE (volně
podle [15])](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/229bc2e075c78dacdd5440326f485b31.png)
LÉČBA
Většina NPPE spontánně resolvuje do 24–48 hodin v důsledku reabsropce alveolární tekutiny lymfatickými cestami. Zásadním léčebným opatřením je odstranění obstrukce dýchacích cest a případně řízené snížení respiračního úsilí (prohloubením sedace atd.). V návaznosti je samozřejmě nutné i zajištění dostatečné oxygenace, buď formou klasické nebo vysokoprůtokové kyslíkové léčby, eventuálně neinvazivní ventilace. V těžších případech je nutno zahájit farmakologickou sedaci, zajistit dýchací cesty a nemocného ventilovat pozitivním přetlakem, v některých případech může být s výhodou přechodná svalová relaxace. Při dalším zhoršování oxygenace je namístě použití ventilace v pronační poloze nebo mimotělní oxygenace, nicméně v žádné z námi nalezených kazuistik nebyly tyto postupy nutné.
Jakkoli je využití ostatních léčebných postupů používaných pro jiné příčiny plicního otoku sporné, v praxi jsou často používány. Diuretika mají základní místo v léčbě kardiogenního plicního otoku a v případě iatrogenního přetížení tekutinami. V případě NPPE mohou napomoci snížením žilního návratu a zrychlit tak zpětnou resorpci alveolární tekutiny. Inhalace betamimetik (hlavně krátkodobého salbutamolu) může podle některých autorů napomoci resorpci alveolární tekutiny facilitací přesunů na iontových kanálech pneumocytů. Bronchodilatační vliv je v případě NPPE pravděpodobně bezvýznamný. Souhrn terapeutických možností je uveden v tabulce 3.
Tab. 3. Možnosti léčby NPPE 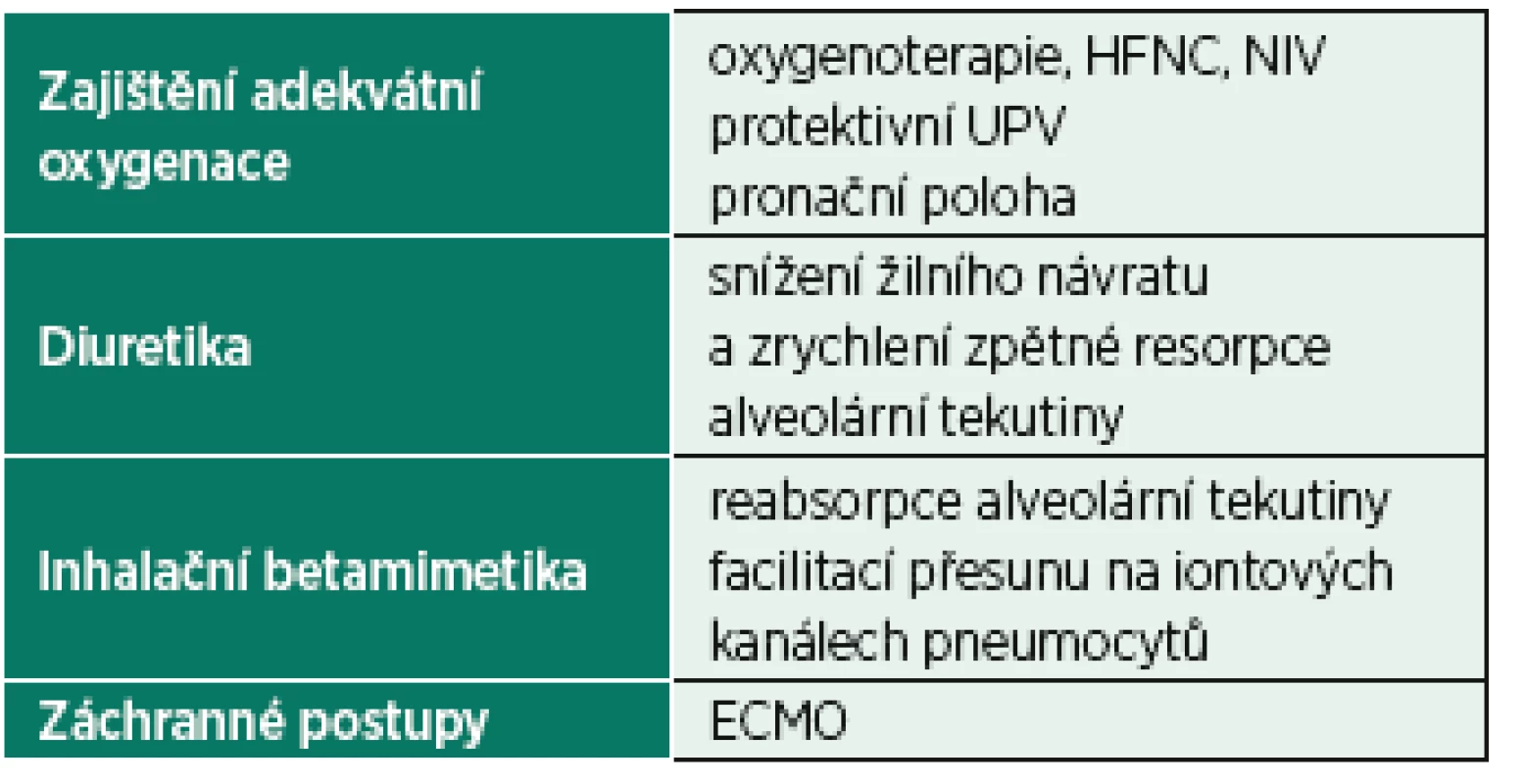
ECMO – extrakorporální membránová oxygenace, HFNC – high flow nasal cannula, NIV – neinvazivní ventilace, UPV – umělá plicní ventilace KAZUISTIKA 1
35letý muž, léčený hypertonik, byl přijat na Kliniku anesteziologie, resuscitace a intenzivní medicíny (KARIM) FN Plzeň z extramurálního pracoviště, kde podstoupil plastiku měkkého patra a kořene jazyka pro syndrom obstrukční spánkové apnoe. V minulosti již obdobný výkon jednou absolvoval. Podle dostupného anesteziologického záznamu došlo po ukončení operace, vyvedení z anestezie a extubaci k postupně zhoršujícímu se stridoru. Během několika minut stav progredoval do respirační insuficience s poruchou vědomí a nemocného bylo nutné opět videolaryngoskopicky intubovat a napojit na umělou plicní ventilaci. Následně byl převezen k další léčbě na urgentní příjem naší nemocnice. Při přijetí byl nemocný farmakologicky sedován, hemodynamicky nestabilní s nutností oběhové podpory noradrenalinem (0,4 ug/kg/min), k udržení oxygenace byl nutný vyšší endexspirační tlak (PEEP, 12 cm H2O) a inspirační frakce kyslíku (FiO2 1,0). Po zajištění pacienta bylo provedeno CT plic s nálezem rozsáhlého plicního edému a podezřením na aspiraci, byla vyloučena plicní embolizace. Bezprostředně provedená bronchoskopie však známky masivní plicní aspirace neprokázala (obr. 1). Po přijetí na lůžko KARIM trvala potřeba ventilace s vysokou hladinou PEEP a FiO2 (vstupní arteriální krevní plyny viz tab. 1). Orientační echokardiografické vyšetření prokázalo normální rozměry a funkci všech srdečních oddílů. Během několika hodin došlo ke stabilizaci krevního oběhu. V průběhu prvního dne se normalizovaly ventilační parametry a oxygenace. Po zastavení farmakologické sedace se postižený probudil do kvalitního vědomí. Plicní nález zcela regredoval během 72 hodin, nicméně pro přetrvávající otok v oblasti kořene jazyka bylo nadále nutné zajištění dýchacích cest. Nemocný byl extubován šestý den hospitalizace a následně přeložen na spádové ORL.
Obr. 1. CT plic pacienta z kazuistiky 1 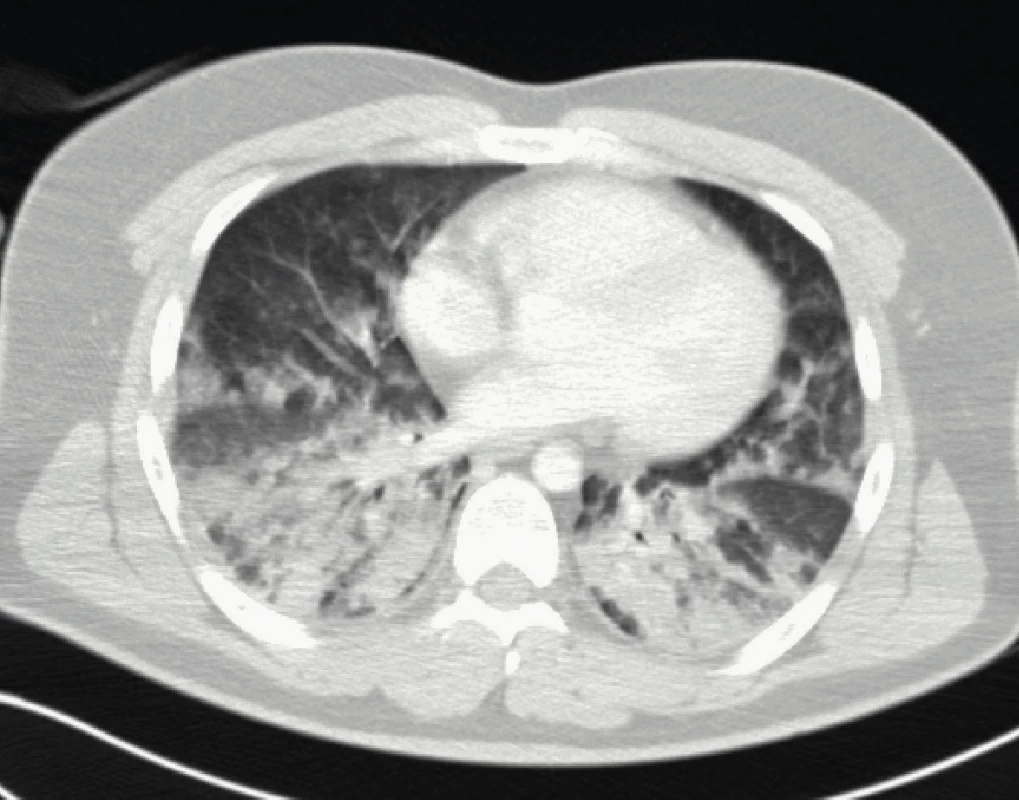
KAZUISTIKA 2
32letý muž, sledovaný pouze pro psoriázu, byl indikován k osteosyntéze dislokované zlomeniny pátého metatarsu. Předoperační vyšetření včetně rtg plic byla se zcela normálním nálezem. Následovala standardní předoperační příprava a úvod do celkové anestezie (propofol, sufentanil, suxamethonium, atracurium), intubace byla provedena tracheální rourkou č. 8. Samotná anestezie, vedená sevofluranem ve směsi kyslíku a oxidu dusného, proběhla bez komplikací. Během 60minutového výkonu pacient ventilován tlakově řízenou ventilací s nízkým inspiračním tlakem, perioperačně bylo podáno 500 ml krystaloidu. Po ukončení byl nemocný převeden na spontánní ventilaci a probuzen do plného vědomí. Bezprostředně před extubací došlo ke skousnutí intubační rourky a výraznému dechovému úsilí, během krátké chvíle se v tracheální kanyle objevilo větší množství zpěněného sputa s významnou příměsí krve. Nemocný byl znovu uveden do celkové anestezie, následovala bronchoskopie s nálezem krvavého zpěněného sputa, bez nálezu traumatu dýchacích cest. Provedená koagulační vyšetření byla v mezích normy. Vzhledem k pokračující sangvinolentní sekreci z dýchacích cest byl nemocný k další péči přeložen na lůžkové oddělení KARIM. Zde byla zpočátku nutná ventilace s vyšším endexspiračním tlakem (14 cm H2O) a frakcí kyslíku (0,8). Na vstupním rtg byla popsána rozsáhlá alveolární zastření postihující obě plicní křídla (obr. 2), následné CT popisovalo mimo výše uvedené i pneumomediastinum. Během následujících 24 hodin došlo k postupné stabilizaci stavu a normalizaci ventilačních parametrů. Nemocného bylo možné po 48 hodinách extubovat. Pro nejasnou etiologii alveolární hemoragie a suspektní cestovatelskou anamnézu nemocného byla provedena extenzivní mikrobiologická a virologická vyšetření – vše s negativním nálezem. Dále byl doplněn screening plicních autoimunit, taktéž bez pozitivních nálezů. Pacient byl po stabilizaci přeložen na plicní kliniku k další diagnostice, následujícího dne však podepsal negativní reverz a opustil nemocnici. Jeho další osud není znám.
Obr. 2. Rtg plic pacienta z kazuistiky 2 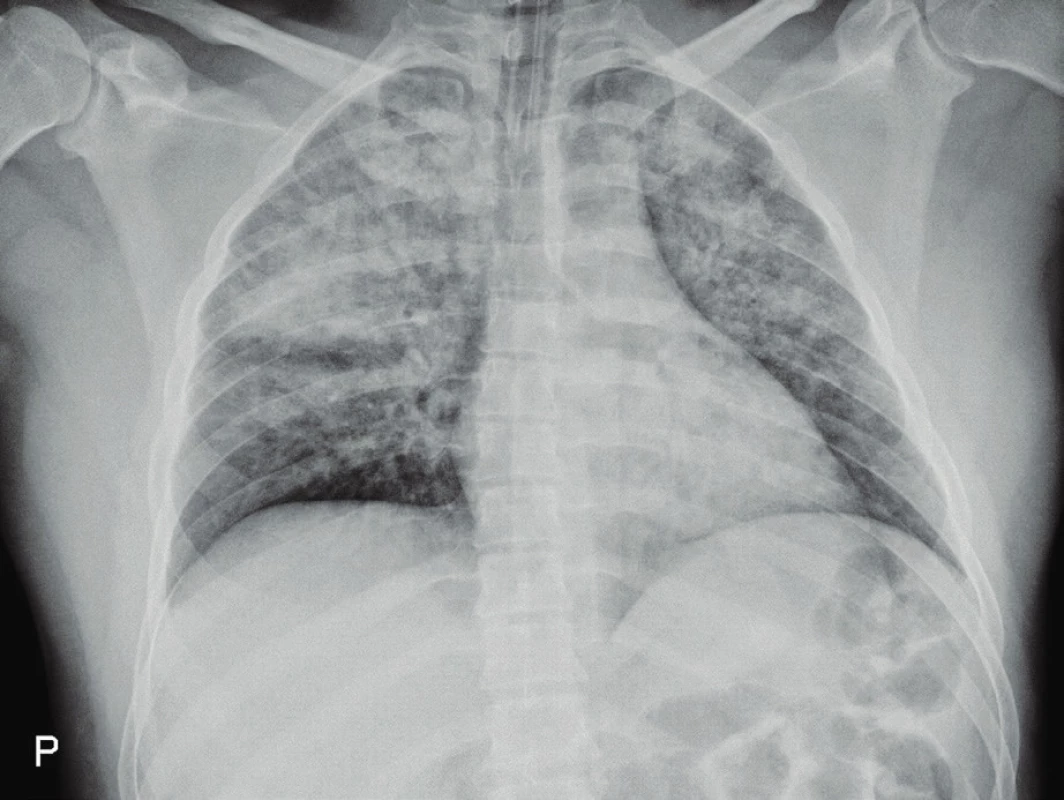
KAZUISTIKA 3
25letý interně nestonající muž byl indikován k provedení omentoplastiky pro perforaci gastrického vředu. Přibližně 70 minut trvající operační výkon proběhl bez komplikací. Následně byl nemocný vyveden z celkové anestezie a při dobrém vědomí a svalové síle extubován. Po 5 minutách došlo k rozvoji desaturace a poruchy vědomí. Pokus o prodechnutí obličejovou maskou nebyl úspěšný, pro podezření na laryngospasmus byl pacient znovu uveden do anestezie a reintubován. Po odeznění vlivu anestetik se pacient znovu probudil k dobrému vědomí, byl plně oslovitelný a s dobrou svalovou silou schopen spontánní ventilace přes tracheální kanylu. Následně došlo k expektoraci hojného množství zpěněného narůžovělého sputa (obr. 3), opětovné desaturaci a oběhové nestabilitě. Poslechově byly difuzně patrné vlhké chrůpky. K zajištění adekvátní oxygenace byla nutná vyšší hodnota PEEP (16 cm H2O) a zvýšená frakce kyslíku ve vdechované směsi (FiO2 0,6). Provedené bronchoskopické vyšetření vyloučilo aspiraci, bedside echokardiografie neprokázala patologii. Na rtg plic byl obraz difuzního plicního edému (obr. 4, panel A). V dalším průběhu došlo k pozvolné regresi plicního otoku (viz rtg obraz na panelech A–C, obr. 4 a tab. 5), postupně se snižovala potřeba distenze. Třetí den bylo možné nemocného extubovat a následující den byl přeložen na standardní oddělení chirurgické kliniky.
Tab. 4. Parametry ABR nemocného z první kazuistiky 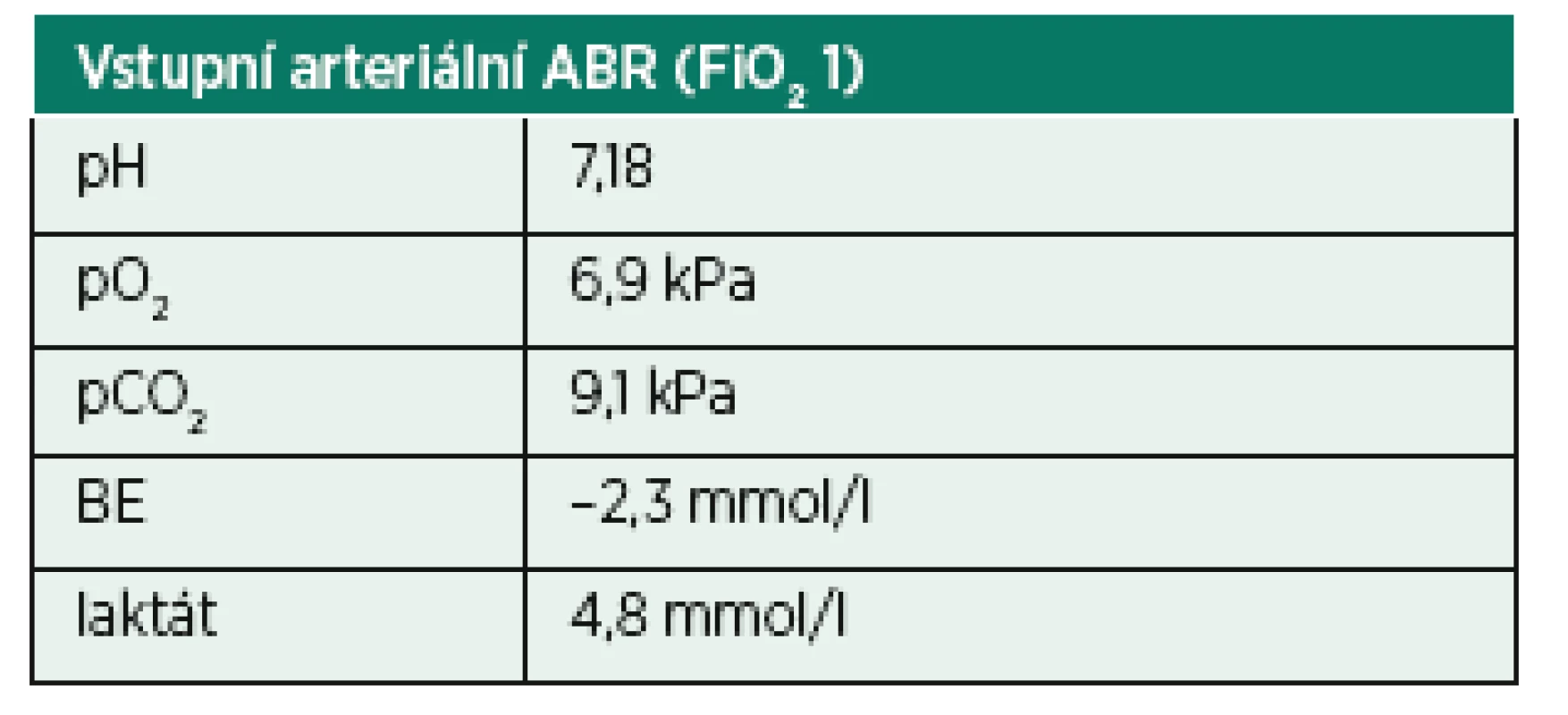
ABR – acidobazická rovnováha Tab. 5. Vývoj základních parametrů ventilace a arteriálních krevních plynů u pacienta kazuistiky 3 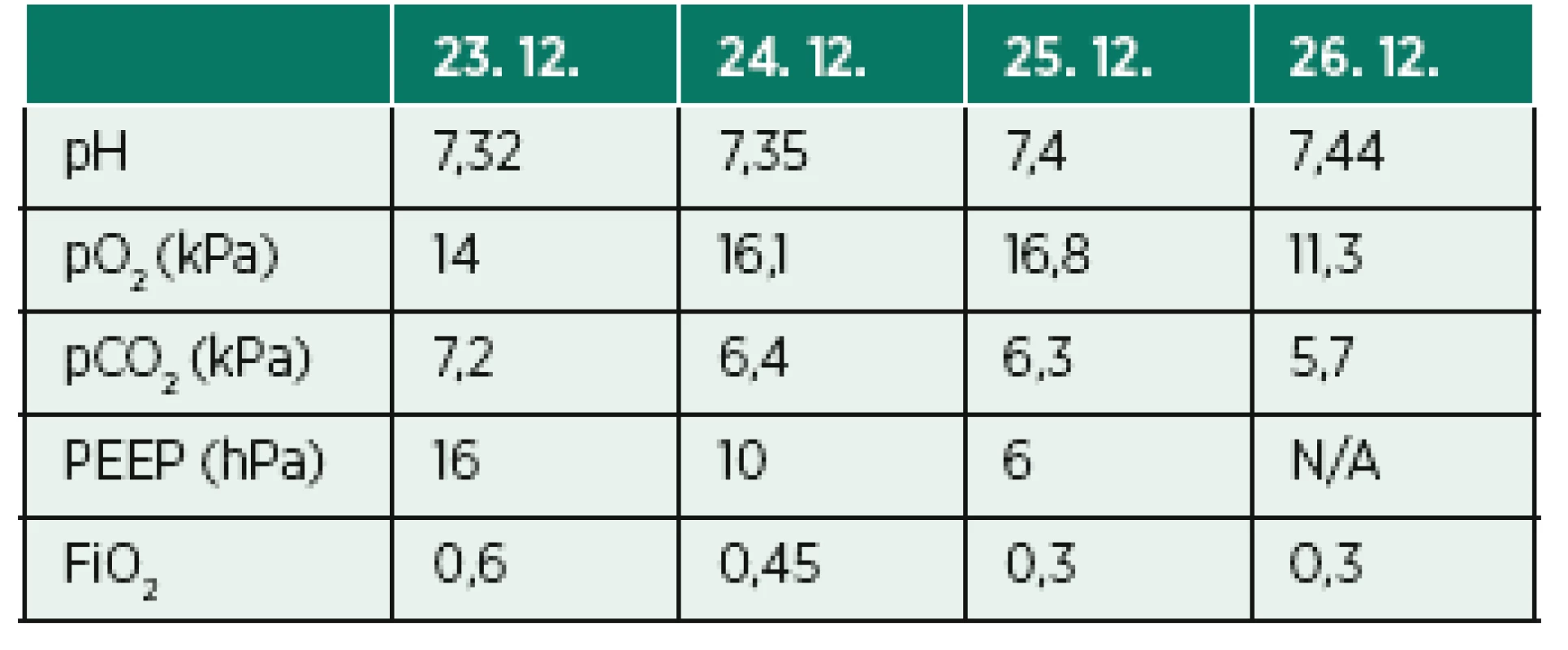
Obr. 3. Zpěněné sputum v endotracheální kanyle u pacienta z kazuistiky 3 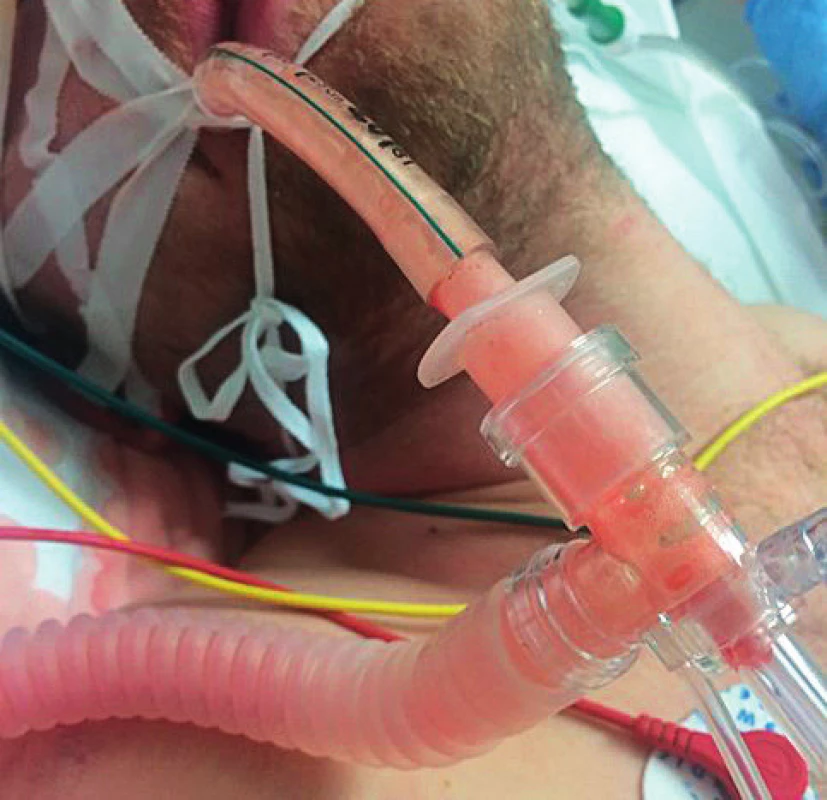
Obr. 4. Vývoj rtg nálezu u pacienta z kazuistiky 3 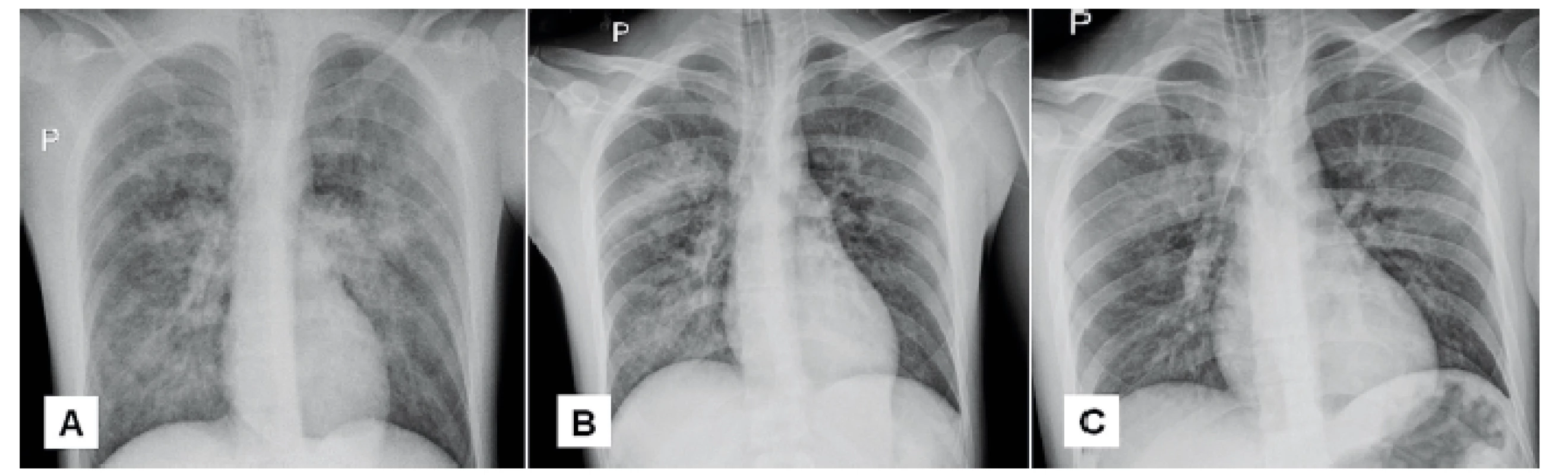
DISKUSE
Námi prezentované případy jsou vysvětlitelné plicním edémem z negativního tlaku. U prvního nemocného je patogeneze obstrukce dýchacích cest zcela jasná. Na počátku ošetření bylo v rámci diferenciální diagnostiky pomýšleno na masivní aspiraci (která byla popsána i jako vedlejší nález na provedeném CT), nicméně bronchoskopický a hlavně klinický nález na nemocném tomuto neodpovídal. Také další průběh, rychlost regrese edému a negativní echokardiografické vyšetření spíše vylučují ostatní příčiny plicního postižení. U druhého pacienta není trigger zcela zřejmý, velmi pravděpodobným je interference s umělou plicní ventilací na konci výkonu a parciální skousnutí tracheální rourky. Diferenciální diagnostika byla v tomto případě poměrně široká, alveolární hemoragie je vzácnou komplikací NPPE – dosud bylo v literatuře popsáno pouze šest jiných případů [13]. Za mechanismus vzniku je v tomto případě považováno střižné poranění plicních kapilár. Bylo nutné vyloučit infekční a autoimunitní příčinu difuzních alveolárních hemoragií. Diferenciálnědiagnosticky se také nabízí raritní sevofluranem indukovaná difuzní alveolární hemoragie [14]. Pneumomediastinum popsané na CT implikuje myšlenku traumatického postižení trachey během zajištění dýchacích cest, nicméně toto nebylo opakovanými endoskopickými kontrolami potvrzeno. Přestože u tohoto nemocného můžeme považovat NPPE za diagnózu per exclusionem, je nejpravděpodobnějším možným vysvětlením stavu. Třetí případ můžeme označit za „ukázkový“ NPPE včetně rychlé spontánní rezoluce.
Přestože je NPPE v literatuře zmiňován především jako anesteziologická komplikace, lze očekávat výskyt tohoto problému i v intenzivní péči. Zde může být zvýšené dechové úsilí při parciální obstrukci horních dýchacích cest příčinou selhání weaningu a extubace. Z našeho pohledu odvážnou teorií je pak podíl NPPE na zhoršování ARDS u protektivně ventilovaných pacientů se zachovanou spontánní dechovou aktivitou, potažmo u významné asynchronie mezi nemocným a ventilátorem [9]. Diferenciální diagnostika může být svízelná, nálezy na zobrazovacích vyšetřeních mohou imitovat aspiraci žaludečního obsahu, nicméně další klinický průběh a rychlá odpověď na léčbu nejsou pro masivní aspiraci charakteristické. Je samozřejmě nutné vyloučit ostatní příčiny plicního edému, což zejména u kardiálně kompromitovaných nemocných nemusí být jednoznačné.
ZÁVĚR
Plicní edém vzniklý z obstrukce dýchacích cest je velmi dobře léčitelnou komplikací, nicméně při chybné nebo opožděné diagnostice může pacienta těžce poškodit. Přestože jde o řídce se vyskytující syndrom, měli bychom jej mít na paměti při diferenciální diagnostice pooperační respirační nedostatečnosti. U pacientů s proběhlým laryngospasmem nebo přechodnou perioperační obstrukcí dýchacích cest je třeba pečlivě zvážit následnou monitoraci, neboť k rozvoji edému může teoreticky dojít i s odstupem několika hodin.
Pozn. autorů: Za účelem ucelenějšího obrazu byla provedena rešerše dostupné literatury v rozsahu relevantních citací databáze PubMed (hesla „negative pressure“ or „edema“ or „oedema“) a dohledáním odkazů ze sledované literatury. Vzhledem k typu článku nebyla prováděna systematická revize elektronických ani tištěných zdrojů.
Práce je původní a nebyla publikována ani není zaslána k recenznímu řízení do jiného média.
Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
Všichni autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína.
Příprava textu: JK, KH, JB.
Financování: Podpořeno z projektu Progres Q39.
Do redakce došlo dne 30. 7. 2019
Do tisku přijato dne 21. 11. 2019
Adresa pro korespondenci:
MUDr. Jakub Kletečka, Ph.D.
Zdroje
1. Tami TA, Chu F, Wildes TO, Kaplan M. Pulmonary edema and acute upper airway obstruction. Laryngoscope. 1986;96 : 506–509.
2. Oswalt CE, Gates GA, Holmstrom MG. Pulmonary edema as a complication of acute airway obstruction. JAMA. 1977;238 : 1833–1835.
3. Capitanio MA, Kirkpatrick JA. Obstructions of the upper airway in children as reflected on the chest radiograph. Radiology. 1973;107 : 159–161.
4. Jackson FN, Rowland V, Corssen G. Laryngospasm-induced pulmonary edema. Chest. 1980;78 : 819–821.
5. Westreich R, Sampson I, Shaari CM, Lawson W. Negative--pressure pulmonary edema after routine septorhinoplasty: discussion of pathophysiology, treatment, and prevention. Arch Facial Plast Surg. 2006;8 : 8–15.
6. Alonso JV, Tucker S, Lakshmanan G, Stokes A. Dover sole. Am J Emerg Med. 2018;36 : 1321.e5–1321.e6. Epub 2018 Mar 21.
7. Galvis AG. Pulmonary edema complicating relief of upper airway obstruction. Am J Emerg Med. 1987;5 : 294–297.
8. Bhaskar B, Fraser JF. Negative pressure pulmonary edema revisited: Patophysiology and review of management. Saudi J Anaesth. 2011;5 : 308–313.
9. Lemyze M, Mallat J. Understanding negative pressure pulmonary edema. Intensive Care Med. 2014;40 : 1140–1143.
10. Cook CD, Mead J. Maximum and minimum airway pressures at various lung volumes in normal children and adults. Fed Proc. 1960;19 : 377.
11. Buda AJ, Pinsky MR, Ingels NB Jr, et al. Effect of Intrathoracic Pressure on Left Ventricular Performance N Engl J Med. 1979;301 : 453–459.
12. West JB, Mathieu-Costello O. Stress failure of pulmonary capillaries: role in lung and heart disease. Lancet 340 : 762–767.
13. Papaioannou V, Terzi I, Dragoumanis C, Pneumatikos I. Negative-pressure acute tracheobronchial hemorrhage and pulmonary edema. J Anesth. 2009;23 : 417–420.
14. Austin A, Modi A, Judson MA, et al. Sevoflurane induced diffuse alveolar hemorrhage in a young patient. Respir Med Case Rep. 2017;20 : 14–15.
15. Givertz, MM. Noncardiogenic pulmonary edema. UpToDate [online] 2015 [cit. 26.11.2015]; dostupné z: https://www.uptodate.com/contents/noncardiogenic-pulmonary-edema
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Status epilepticus a smrtČlánek ZAJÍMAVOSTI, TIPY A TRIKYČlánek Zemřel prim. MUDr. Jiří Šedý
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2019 Číslo 5- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Metamizol a jeho pozice v léčbě bolesti
-
Všechny články tohoto čísla
- Abstrakty XXVI. kongresu ČSARIM Brno 2019
- Ako sme sa učili „ovládať“ srdce...
- Status epilepticus a smrt
- Fasciální prostory pro regionální anestezii horní končetiny
- Plicní edém z negativního tlaku
- Krevní tlak – fyzika a fyziologie
- Uzavřené soudní případy obtížné tracheální intubace
- Doporučení pro léčbu invazivní kandidové infekce u kriticky nemocných
- ZAJÍMAVOSTI, TIPY A TRIKY
- Zemřel prim. MUDr. Jiří Šedý
- Zemřel prof. MUDr. Miroslav Klain, Ph.D.
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Krevní tlak – fyzika a fyziologie
- Fasciální prostory pro regionální anestezii horní končetiny
- Plicní edém z negativního tlaku
- Abstrakty XXVI. kongresu ČSARIM Brno 2019
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



