-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Glykovaný hemoglobín ako marker zvýšenia LDL a TAG – kohortná štúdia
Glycated haemoglobin as a marker of elevated LDL and TAG: a cohort study
Patients with less severe glycated haemoglobin (HbA1c) targets may find it difficult to achieve the target values of lipid parameters treatment at high cardiovascular risk. We have been monitoring the correlation between levels of triglycerides (TG), high density lipoprotein (HDL) and low density lipoprotein (LDL) with glycosylated haemoglobin (HbA1c) by IFCC method (method of testing according to the International Federation of Clinical Chemistry and Laboratory Medicine) and by DCCT method (Diabetes Control and Complication Trial) as well as body mass index (BMI) at the time of diagnosis of the disease, that could help identify patients with an increased risk of cardiovascular disease. In the cohort study we were monitoring outpatients with newly diagnosed type 2 diabetes mellitus during a 5 year period. Patients (117 men, 83 women), aged from 30 to 92 years were conducted sampling blood glucose, HbA1c (IFCC/DCCT), HDL, LDL, TG. At baseline, the patients’ height, weight, waist circumference, calculated BMI and blood pressure were measured. Waist circumference was measured in the horizontal plane in the middle of the distance between the upper edge of the iliac crest and the lower edge of the last rib in the breath. Our study did not exclude patients taking statin or fibrate. The high HbA1c values increased the risk of elevating LDL-cholesterol levels and TAG levels in the whole group (p = 0.012) and (p = 0.017), and the high BMI values increased the risk of lowering HDL-cholesterol levels in the female population (p = 0.010). The results of our study stratify the increased risk of atherogenicity in these groups. HbA1c is a direct marker of elevated LDL and TAG, and indirect marker for coronary artery disease risk assessment.
Keywords:
body mass index – glycated haemoglobin – Lipoproteins – type 2 diabetes mellitus
Autoři: Linda Buková 1; Peter Galajda 2; Martin Javorský 3; Marián Mokáň 2
Působiště autorů: Diabetologická ambulancia Internej kliniky FNsP F. D. Roosevelta, Banská Bystrica, Slovenská republika 1; I. Interná klinika JLF UK a UN Martin, Slovenská republika 2; IV. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika 3
Vyšlo v časopise: Vnitř Lék 2020; 66(6): 28-34
Kategorie: Původní práce
Souhrn
U pacientov s menej prísnymi cieľmi glykovaného hemoglobínu (HbA1c) môže byť obtiažne dosiahnuť cieľové hodnoty liečby lipidových parametrov pri vysokom kardiovaskulárnom riziku. Sledovali sme koreláciu medzi hodnotami triacylglycerolov (TAG), lipoproteínu s vysokou hustotou (HDL) a lipoproteínu s nízkou hustotou (LDL) s hodnotami HbA1c, ako aj s body mass indexom (BMI) v čase diagnózy ochorenia, ktorá by mohla pomôcť identifikovať pacientov so zvýšeným rizikom kardiovaskulárnych chorôb. V kohortnej štúdii sme vyšetrovali ambulantných pacientov s novo diagnostikovaným a doteraz neliečeným diabetes mellitus 2. typu v priebehu 5 rokov. U pacientov (117 mužov a 83 žien, s vekom 30–92 rokov) odoslaných na diabetologickú ambulanciu sa realizovali odbery venóznej krvi nalačno na vyšetrenie HbA1c metódou podľa Medzinárodnej federácie klinickej chémie a laboratórnej medicíny (IFCC), resp. Diabetes Control and Complications Trial (DCCT), HDL, LDL, TAG. Realizovali sme aj antropometrické vyšetrenia, zahŕňajúce výšku, telesnú hmotnosť s výpočtom BMI, obvod pásu, zmeraný v horizontálnej rovine v prostriedku vzdialenosti medzi hornou hranou lopaty bedrovej kosti a spodnou hranou posledného rebra vo výdychu a krvný tlak. Z našej štúdie neboli vylúčení pacienti, ktorí užívali liečbu statínom alebo fibrátom. Podľa výsledkov našej štúdie vysoký HbA1c zvyšoval riziko zvýšenia LDL-cholesterolu a TAG v celom súbore pacientov (p = 0,012) a (p = 0,017) a vysoké BMI zvyšovalo riziko zníženia HDL-cholesterolu v súbore žien (p = 0,010), z čoho vyplýva zvýšené riziko aterogenecity. HbA1c možno hodnotiť ako priamy marker zvýšenia LDL a TAG a ako nepriamy marker hodnotenia rizika ochorenia koronárnych artérií.
Klíčová slova:
Body Mass Index – diabetes mellitus 2. typu – glykovaný hemoglobín – lipoproteíny
Úvod
Poruchy metabolizmu plazmatických lipidov a lipoproteínov sú jedným z najdôležitejších rizikových faktorov aterosklerózy. Pacienti s diabetes mellitus 2. typu (DM2T) majú zvýšenú prevalenciu dyslipidémie, čo prispieva k ich vysokému kardiovaskulárnemu (KV) riziku. Zvýšený HbA1c je nezávislý rizikový faktor pre KV choroby. Odhaduje sa, že existuje 18% zvýšenie rizika KV chorôb pre každý 1% nárast absolútnych hladín HbA1c u diabetickej populácie (1, 2). Úprava hladiny lipoproteínov znižuje riziko vzniku a progresie aterosklerózy, čo by mali vedieť aj naši pacienti (3). Pacienti s metabolickým syndrómom (MS) a DM2T patria do obrazu typ IV. dyslipidémie, pre ktorú je typická hypertriacylglycerolémia, nižšia hladina HDL-cholesterolu a malé denzné LDL častice (4, 5). Malé denzné LDL častice sú náchylnejšie k oxidácii a glykácii, ľahšie prenikajú do makrofágov v cievnej stene a podieľajú sa na výstavbe aterosklerotických plátov. Aj HDL-cholesterol je kvalitatívne zmenený (väčší podiel malých HDL častíc). Táto kombinácia je výrazne aterogénna, zvyšuje 2–4-násobne výskyt KV chorôb. Pri interpretácii aktuálneho lipidogramu vždy zohľadňujeme aj aktuálnu kompenzáciu DM. Prínos zo zníženia KV príhod môže byť podľa výsledkov niektorých štúdií (JUPITER, IMPROVE-IT, FOURIER) neutralizovaný skorším nástupom DM2T, preto je dôležitý pravidelný skríning diabetes mellitus u jedincov s prediabetickými dysglykémiami a je potrebná určitá opatrnosť pri aplikácii liečby znižujúcej LDL-cholesterol pod hranicu súčasných terapeutických odporúčaní, t. j. 1,8 mmol/l (6). Mendelovské randomizačné štúdie ukázali, že nositelia loss-of-function variant génu pre proprotein konvertázu subtilizin/kexín typ 9 (PCSK9) majú okrem nižších hladín LDL-cholesterolu aj zvýšené riziko rozvoja DM2T, avšak podľa doteraz realizovaných štúdií PCSK9 znižujúca liečba pomocou monoklonálnych protilátok pôsobí len na cirkulujúci proteín a môže mať len limitovaný efekt na expresiu LDL receptora v pankreatických bunkách (7). Cieľom našej práce bolo sledovanie korelácie medzi hodnotami TAG, HDLcholesterolu a LDL-cholesterolu s hodnotami HbA1c, ako aj s BMI v čase diagnózy ochorenia, ktorá by mohla pomôcť identifikovať pacientov so zvýšeným rizikom KV chorôb.
Súbor pacientov a metodika
V kohortnej štúdii sme sledovali 200 ambulantných pacientov s náhodne novodiagnostikovaným DM2T (117 mužov a 83 žien, s vekom 30–92 rokov) počas 5-ročného obdobia, ktorí boli odoslaní na diabetologickú ambulanciu praktickými lekármi alebo internistami. Diagnóza DM2T bola stanovená štandardne na základe glykémie nalačno (nad 7 mmol/l) a/alebo 2 hod glykémie počas orálno-glukózového testu (oGTT) (nad 11,1 mmol/l). Zo sledovania boli vyradení pacienti s už liečeným DM2T. Rizikoví pacienti (47 mužov, 33 žien) absolvovali oGTT (75 g glukózy), v ktorom bola rozhodujúcou diagnostickou hodnotou glukóza v 2. hodinovom teste. Hodnoty nad 11,1 mmol/l boli diagnostické pre DM, ako odporúča Svetová zdravotnícka organizácia (WHO). Na základe fotometrickej analýzy bola stanovená glykémia nalačno, celkový cholesterol, HDL-cholesterol, LDL-cholesterol, TAG, hepatálne enzýmy – alanítransamináza (ALT), gamaglutamyltransferáza (GMT) a chromatografickou analýzou HbA1c. U všetkých pacientov sa realizovali odbery venóznej krvi nalačno na vyšetrenie HbA1c IFCC/DCCT, celkového cholesterolu, TAG, LDL, HDL ako aj antropometrické vyšetrenia, zahŕňajúce výšku, telesnú hmotnosť s výpočtom BMI, obvod pásu, zmeraný v horizontálnej rovine v prostriedku vzdialenosti medzi hornou hranou lopaty bedrovej kosti a spodnou hranou posledného rebra vo výdychu a krvný tlak.
Štatistické metódy
Štatistické spracovanie sa vykonalo v databázovom programe EXCEL. Kvantitatívne parametre charakterizujúce jednotlivé súbory boli vyjadrené ako medián so zhodnotením interkvartilového rozptylu (RQ). Medián rozdeľuje súbor hodnôt na 2 rovnako veľké časti pričom platí, že najmenej 50 % hodnôt je nižších alebo sa rovná mediánu a najmenej 50 % hodnôt je vyšších alebo sa rovná mediánu. Interkvartilový rozptyl predstavuje rozdiel medzi tretím a prvým kvartilom (t. j. medzi 75 a 25 percentilom). Reprezentuje oblasť hodnôt, ktorá má 50 % stredných hodnôt premennej. Korelácia bola vypočítaná a vyjadrená pomocou neparametrického Spearmanovho korelačného koeficientu rho, pretože viaceré sledované parametre nemali normálne rozdelenie. Podobné výsledky boli získané pri použití parametrického Pearsonovho korelačného koeficientu po logaritmickej transformácii relevantných premenných (výsledky neuvedené). Korelačné koeficienty boli vypočítané pre celý súbor a podľa pohlavia. Negatívna hodnota Rho označuje inverznú t. j. negatívnu koreláciu. Z našej štúdie neboli vylúčení pacienti, ktorí užívali liečbu statínom alebo fibrátom.
Výsledky
Výsledky priemerných hodnôt LDL, HDL cholesterolu a TAG v závislosti od pohlavia a veku sú uvedené v tab. 1–3. Hodnotu LDL > 2,50 mmol/l sme zaznamenali u 75 mužov z celkového počtu 97, t. j. 77 % a u 51 žien z celkového počtu 69, čo je 74 %. U 20 mužov a 14 žien sme nemali vstupne vyšetrený LDL-cholesterol k dispozícii od praktického lekára ani iného špecialistu, hoci pacienti udávali, že ho mali v krátkej dobe pred návštevou na našej ambulancii vyšetrený, preto sme vyšetrenie neopakovali, ale dodatočne sme sa už nedostali k výsledkom (Tab. 1). Hodnotu HDL < 0,90 mmol/l sme zaznamenali u 26 mužov z celkového počtu 107, t. j. 24 % a u 7 žien z celkového počtu 76, t. j. 9 % (Tab. 2). Hodnotu TAG > 1,70 mmol/l sme zaznamenali u 63 mužov z celkového počtu 112, t. j. 56 % a u 41 žien z celkového počtu 79, t. j. 52 % (Tab. 3).
V súbore 200 novodiagnostikovaných diabetikov 2. typu sme analyzovali spektrum rizikových faktorov aterosklerózy. Hodnoty lipidemických parametrov boli: LDL u mužov 3,11 ± 1,29 mmol/l, u žien 3,22 ± 1,48 mmol/l, TAG u mužov 2,17 ± 2,06 mmol/l, u žien 2,01 ± 0,97 mmol/l, HDL u mužov 1,00 ± 0,28 mmol/l, u žien 1,20 ± 0,36 mmol/l (Tab. 1, 2 a 3). V čase diagnózy DM2T malo liečenú dyslipidémiu statínom alebo fibrátom 64 mužov z celkového počtu 117, t. j. 55 % a 42 žien z celkového počtu 83, t. j. 51% (Tab. 4).
Tab. 1. Priemerná hodnota LDL v čase diagnózy DM2T medzi mužmi a ženami vyjadrená mediánom a interkvartilovým rozptylom 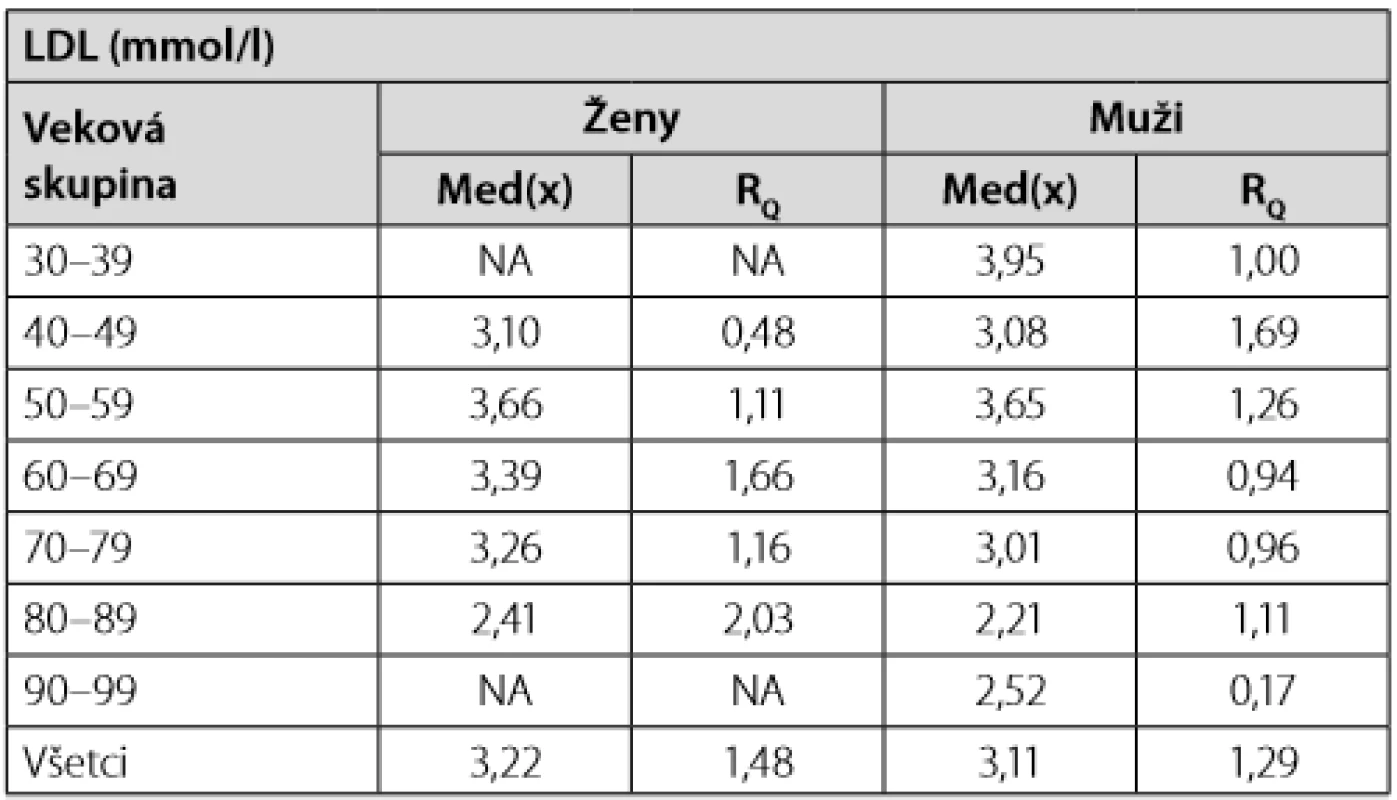
NA – neboli v súbore Tab. 2. Priemerná hodnota HDL v čase diagnózy DM2T medzi mužmi a ženami vyjadrená mediánom a interkvartilovým rozptylom 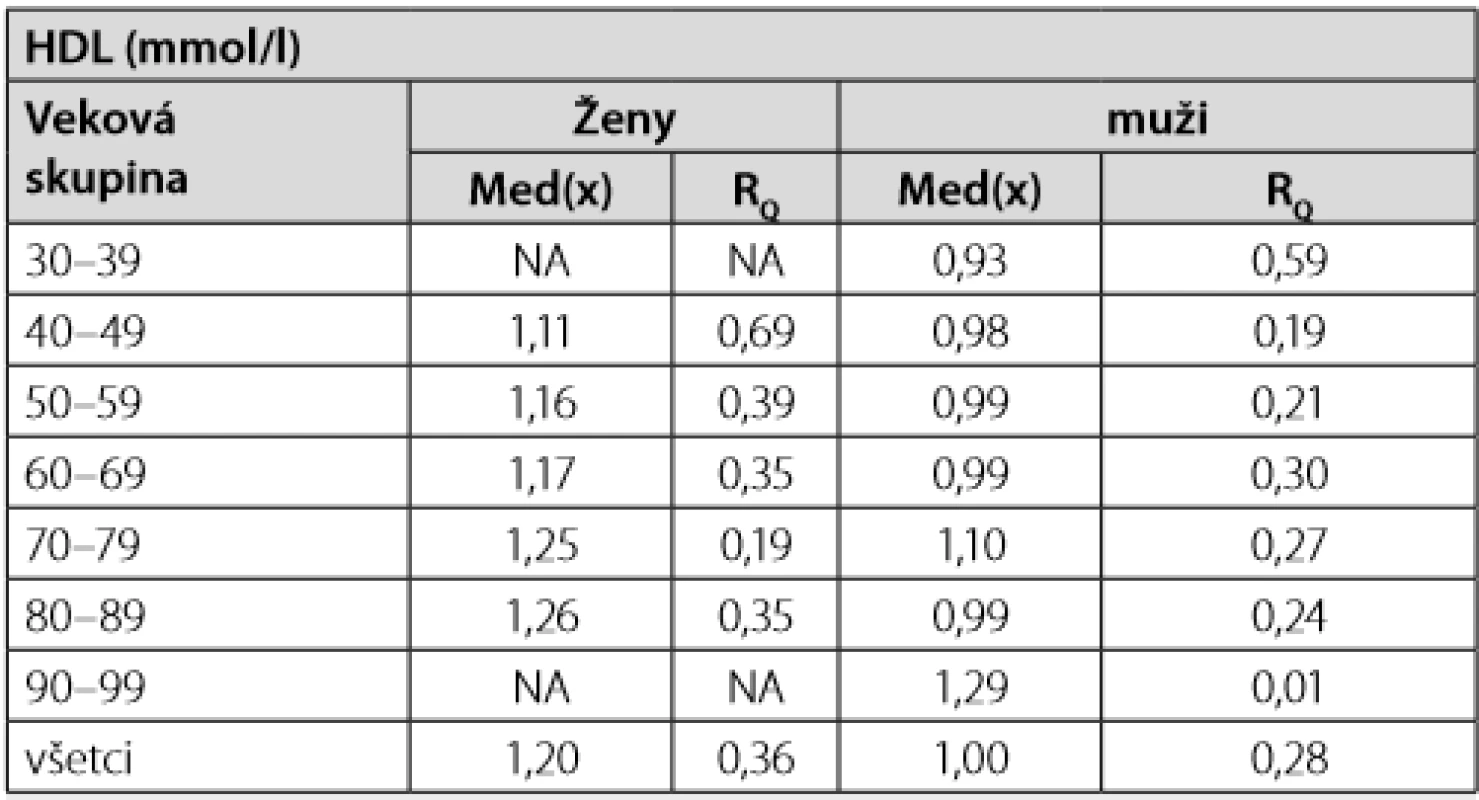
NA – neboli v súbore Tab. 3. Priemerná hodnota TAG v čase diagnózy DM2T medzi mužmi a ženami vyjadrená mediánom a interkvartilovým rozptylom 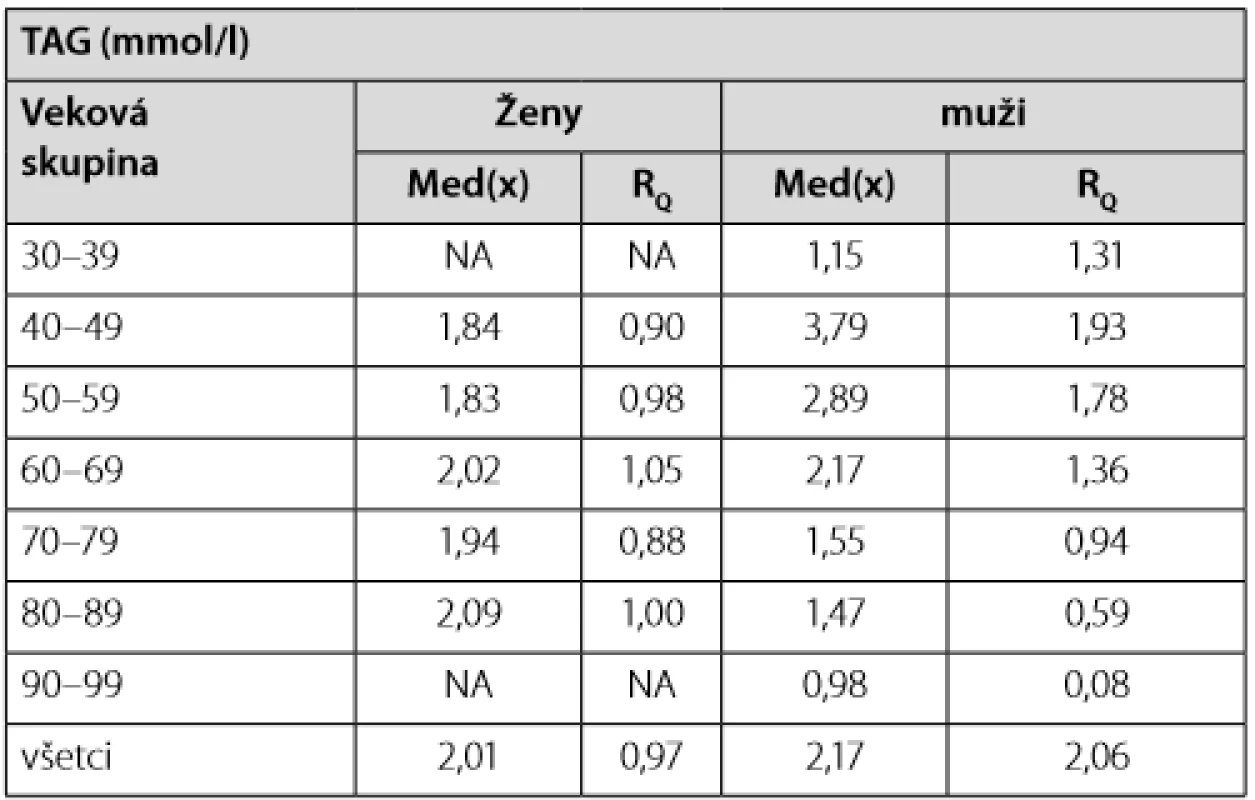
NA – neboli v súbore Tab. 4. Počet pacientov s liečenou DLP statínom alebo fibrátom 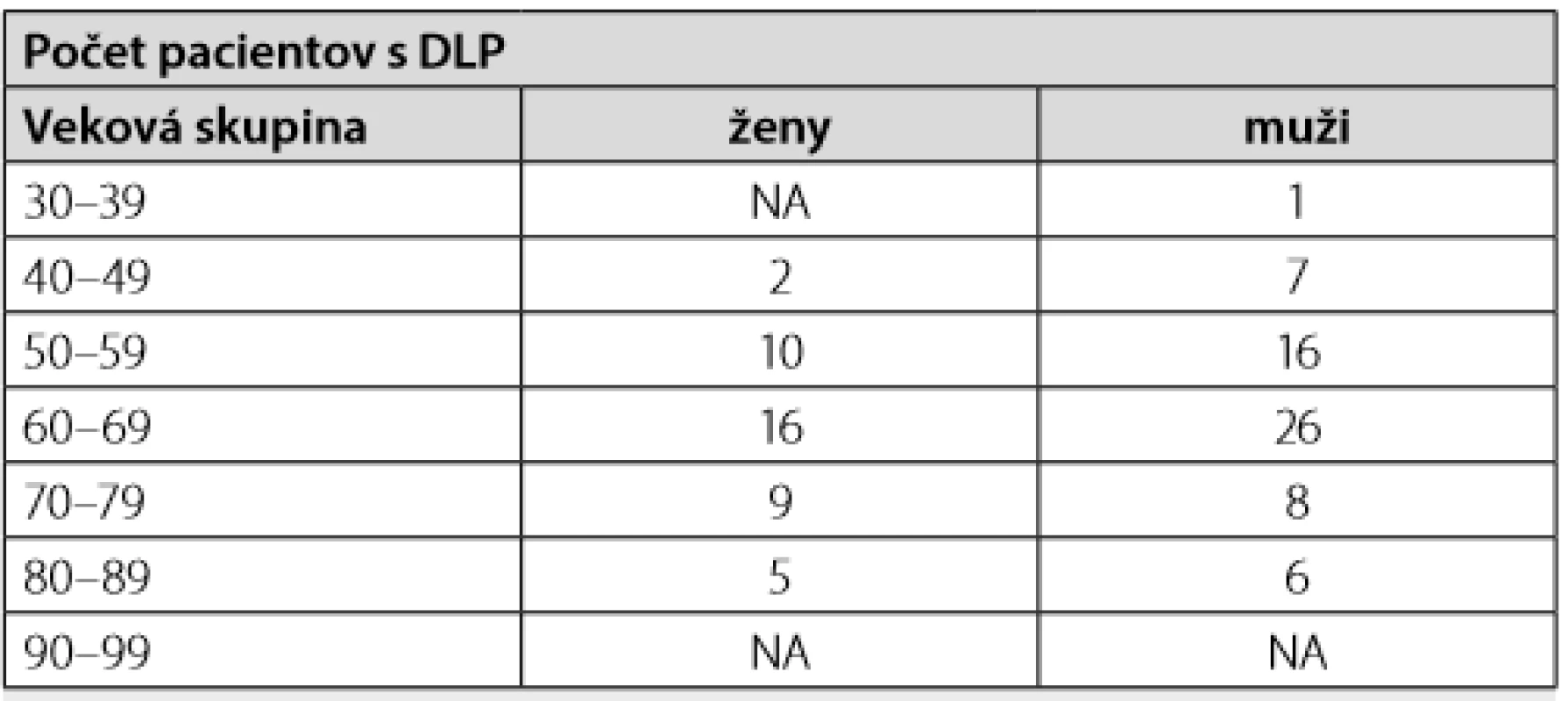
NA – neboli v súbore V sledovanom súbore 200 pacientov sme zaznamenali v mediáne 18 mesiacov po vstupnej edukácii pokles HbA1c IFCC/DCCT u mužov 20 %/15 % a u žien 16 %/15 % (Tab. 5). Pokles BMI kg/m2 bol 3 % u žien a 2 % u mužov (Tab. 6). Hodnota LDL-cholesterolu, TAG a HDL-cholesterolu v mediáne 18 mesiacov po vstupnej edukácii nebola cieľom sledovania. Korelácia, vyjadrená pomocou neparametrického Spearmanovho korelačného koeficientu rho, medzi hodnotami TAG, HDL a LDL-cholesterolu s hodnotami HbA1c, ako aj s BMI v čase diagnózy ochorenia je uvedená v tab. 7. Hodnota BMI inverzne korelovala s koncentráciou HDL-cholesterolu v podskupine žien (Tab. 7). Hodnota HbA1c signifikantne pozitívne korelovala s koncentráciou LDL-cholesterolu v celom súbore a v podskupine mužov, avšak nie v skupine žien (Tab. 8).
Tab. 5. Zmena HbA1c IFCC /DCCT v % po 18 mesiacoch medzi mužmi a ženami vyjadrená mediánom (Med) a interkvartilovým rozptylom (RQ) v pôvodnom súbore 200 pacientov 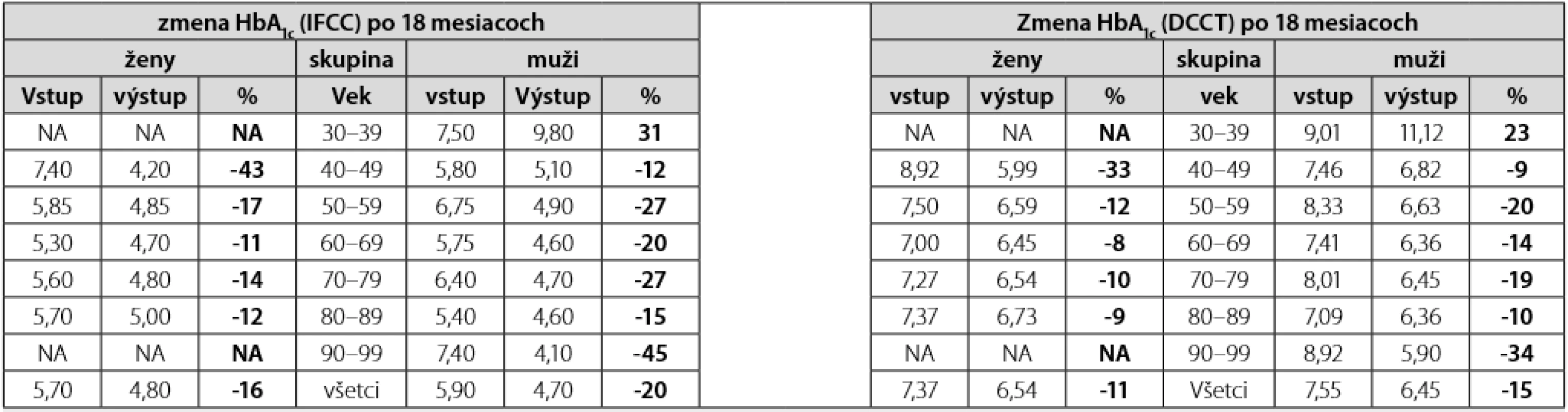
NA – neboli v súbore Tab. 6. Zmena BMI kg/m² po 18 mesiacoch medzi mužmi a ženami vyjadrená mediánom a interkvartilovým rozptylom v pôvodnom súbore 200 pacientov 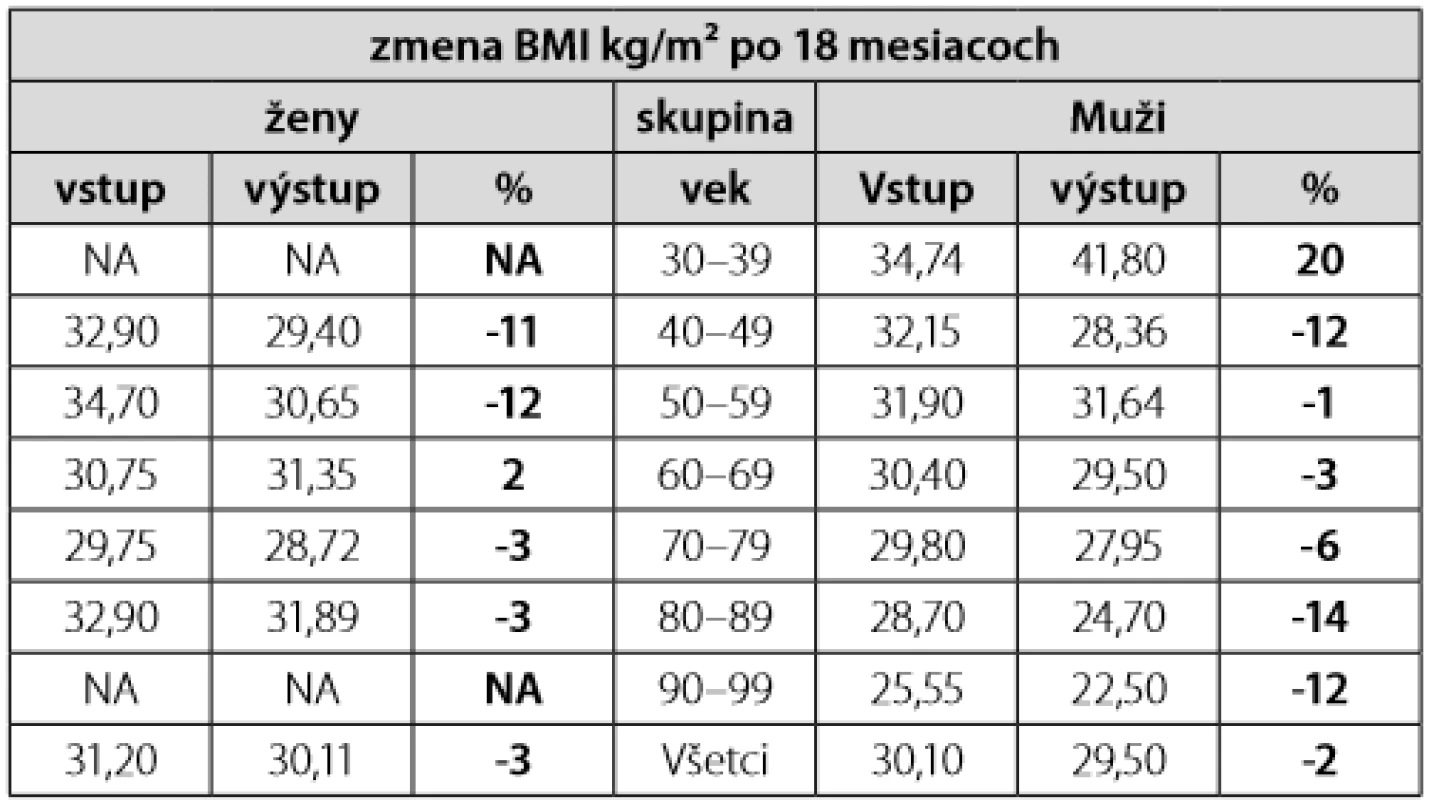
NA – neboli v súbore Tab. 7. Spearmanov korelačný koeficient rho medzi BMI (kg/m2) a sledovanými parametrami 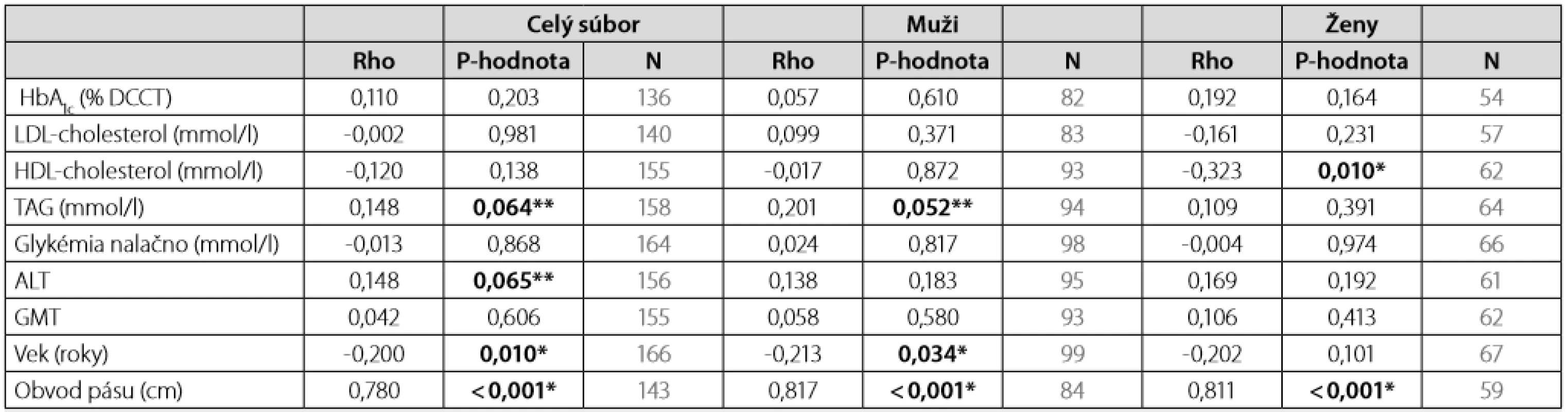
*štatistická významnosť p < 0,05
**hraničná štatistická významnosťTab. 8. Spearmanov korelačný koeficient rho medzi HbA1c (%) a sledovanými parametrami 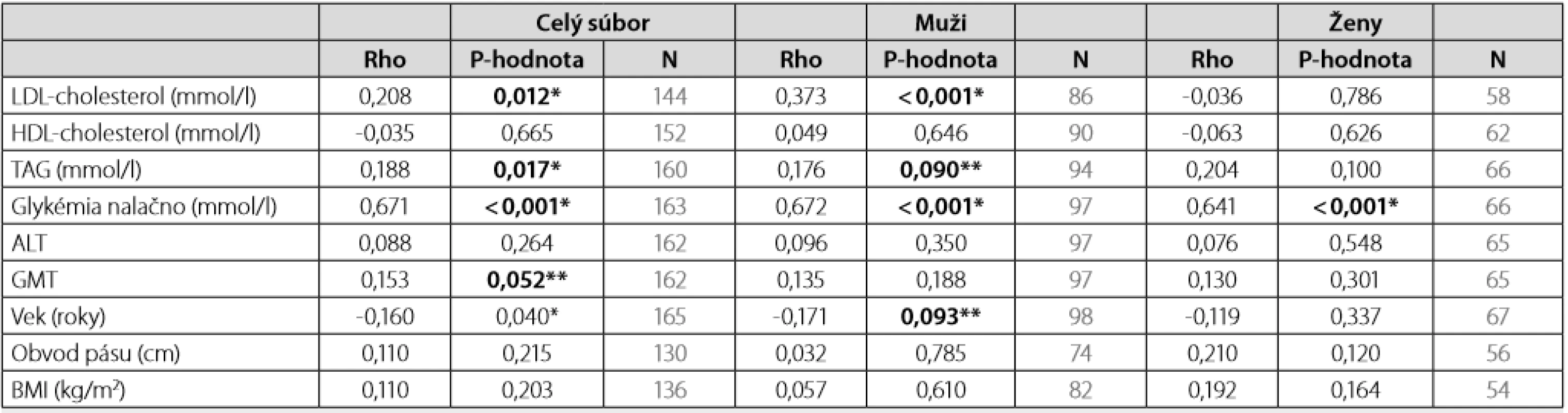
*štatistická významnosť p < 0,05
**hraničná štatistická významnosťV našej štúdii v súbore 200 pacientov priemerné hodnoty HbA1c pri stanovení diagnózy DM2T boli u mužov 7,55 ± 15 %, u žien 7,37 ± 11 % metódou DCCT. Priemerné hladiny LDL-cholesterolu boli u mužov 3,22 ± 1,48 mmol/l a u žien 3,11 ± 1,29 mmol/l a priemerné hodnoty krvného tlaku boli u mužov 120 ± 15/80 ± 1,25 a u žien 130 ± 20/80 ± 10 mm Hg. V čase stanovenia diagnózy DM2T malo 37,50 % diabetikov hladinu HbA1c (DCCT) > 7,5 %, 75 % diabetikov malo hladinu LDL-cholesterolu > 2,50 mmol/l a 32 % diabetikov malo hodnoty systolického tlaku krvi (STK) > 130 mm Hg. V našom súbore pacientov (Tab. 9) s novodiagnostikovaným DM2T sme zaznamenali vysokú prevalenciu artériovej hypertenzie (82 mužov z celkového počtu 117, t. j. prevalencia 72 %, 66 žien z celkového počtu 83, t. j. prevalencia 80 %), avšak prevažná väčšina pacientov bola adekvátne liečená praktickým lekárom alebo internistom s využitím inhibítoru enzýmu konvertujúceho angiotenzín (ACE) alebo sartanu ako lieku prvej voľby. ACE inhibítorom alebo sartánom bolo liečených 69 mužov z celkového počtu 82, t. j. 84 %, 43 žien z celkového počtu 66, t. j. 65 %.
Tab. 9. Hodnota krvného tlaku (TK) v mm Hg v čase diagnózy DM2T medzi mužmi a ženami vyjadrená mediánom (Med) a interkvartilovým rozptylom (RQ) 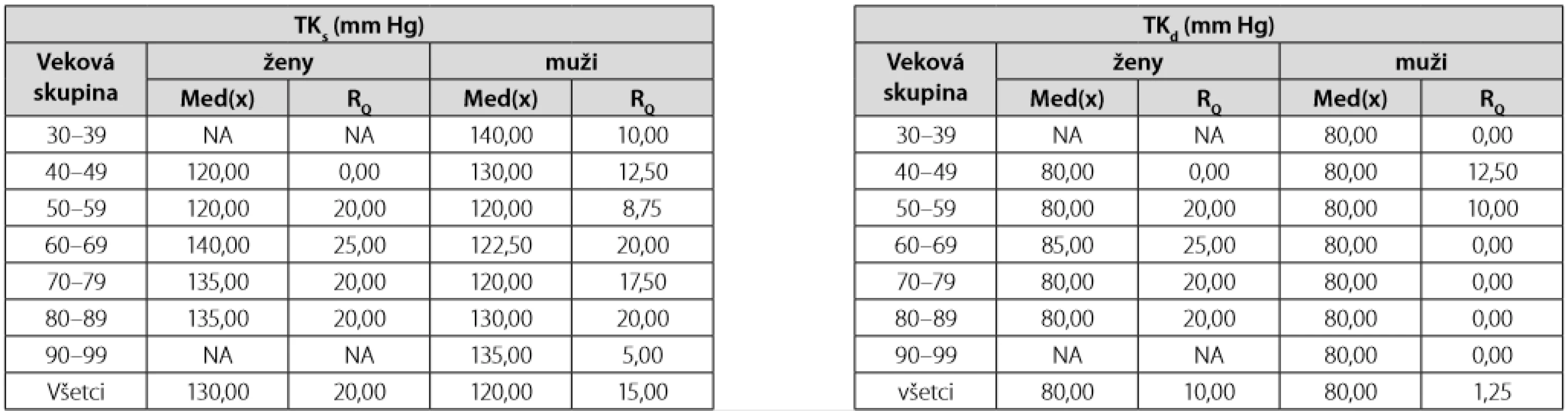
NA – neboli v súbore Diskusia
Pacienti s DM2T majú zvýšené riziko rozvoja KV chorôb už v čase stanovenia diagnózy ochorenia. V našej práci sme potvrdili, že HbA1c je parametrom nielen metabolickej kompenzácie diabetes mellitus, ale aj prediktorom aterogénnej dyslipidémie ako významného rizikového faktora KV chorôb. Pri interpretácii aktuálneho lipidogramu vždy zohľadňujeme aj aktuálnu kompenzáciu DM, ktorú vyhodnocujeme pomocou HbA1c, selfmonitoringu aj postprandiálnych glykémií a v indikovaných prípadoch za pomoci glukózového senzoru. HbA1c sleduje cestu neenzymatickej glykácie hemoglobínu v spojitosti s hladinou plazmatickej glukózy a slúži ako marker sledovania priemernej hladiny glukózy počas posledných 6–8 týždňov (8).
V publikovanej štúdii 509 pacientov (41,9 % mužov a 57,9 % žien) s DM2T pri hraničnej hodnote HbA1c 7 % metodikou DCCT malo 74 % pacientov vysoké TAG. Podľa výsledkov tejto štúdie zvýšil HbA1c riziko hypertriacylgycerolémie o 2,69 (OR = 1,71–4,23, p < 0,001). To naznačuje zvýšené riziko aterogénnosti v dôsledku dyslipidémie spojenej s neuspokojivou kompenzáciou DM2T. U 67,8 % jedincov bol HbA1c DCCT vyšší ako 7 %. Prevalencia vysokých TAG (> 3,885 mmol/l) bola 58,2 %. Vysoké hladiny LDL (> 2,59 mmol/l) boli zistené u 66 % pacientov. 81,7 % pacientov malo sedavý životný štýl. Podľa výsledkov tejto štúdie HbA1c môže byť indikátorom hladiny TAG a môže byť jedným z prediktorov KV rizikových faktorov pri DM2T (9). Hypertriacylglycerolémia bola tiež podľa iných prác spojená s vysokou hladinou glukózy a zvýšeným rizikom DM2T (10, 11). V našom súbore pacientov vysoký HbA1c zvyšoval riziko zvýšenia TAG v celom súbore pacientov s hraničnou významnosťou v podskupine mužov.
Hladina HbA1c nekorelovala s TAG v súbore žien, čo by bolo možné vysvetliť vplyvom pohlavných hormónov v závislosti od fertilného a nefertilného postmenopauzálneho veku, ktoré majú vplyv na distribúciu telesného tuku.
V inej štúdii bolo hodnotených 401 pacientov s DM2T (175 mužov, 226 žien, priemerný vek 51,3 rokov). Bola zistená pozitívna korelácia medzi HbA1c a TAG a LDL-cholesterolom, ako aj pomerom LDL/HDL. Korelácia medzi HbA1c a HDL-cholesterolom bola negatívna a bola štatisticky nevýznamná, rovnako ako v našej štúdii. Pacienti s hodnotou HbA1c IFCC/DCCT > 5,3/7,0 % mali významne vyššiu hodnotu celkového cholesterolu, LDL-cholesterolu, ako aj pomeru LDL/HDL v porovnaní s pacientmi s hodnotou HbA1c IFCC/DCCT pod 5,3/7,0 % (2). Ako referenčná hladina lipidov v sére bola uvedená smernica pre Národný cholesterolový program pre dospelých (NCEP ATP III). Podľa týchto usmernení za vysokú hladinu LDL-cholesterolu je považovaná hodnota > 100 mg/dl, t. j. > 2,59 mmol/l, za vysokú hladinu TAG považovaná hodnota > 150 mg/dl, t. j. > 3,89 mmol/l a za nízku hladinu HDL sa považuje hodnota < 40 mg/dl, t. j. < 1 mmol/l.
V súbore 1 471 novodiagnostikovaných diabetikov 2. typu v slovenskej štúdii analyzovali spektrum rizikových faktorov aterosklerózy. Priemerné hodnoty HbA1c pri stanovení diagnózy diabetu boli 8,4 % DCCT, priemerné hladiny LDL-cholesterolu boli 3,4 mmol/l a priemerné hodnoty krvného tlaku boli 140/84 mm Hg. V čase stanovenia diagnózy DM2T malo 74 % diabetikov hladinu HbA1c (DCCT) > 7,5 % (čo je o 36,5 % viac ako v našej štúdii), 87 % diabetikov malo hladinu LDL-cholesterolu > 2,5 mmol/l a 64 % diabetikov malo hodnoty systolického tlaku krvi (STK) > 130 mm Hg (čo je o 32 % viac ako v našom súbore). Uvedené rozdiely môžu súvisieť aj rozdielnou veľkosťou súboru pacientov.
Vplyv na hodnotu krvného tlaku na ambulancii má napr. aj syndróm bieleho plášťa, čo však nebolo predmetom sledovania v našej ani v porovnávacej štúdii. Za použitia kalkulátora rizika UKPDS Risk Engine bolo vypočítané v tejto štúdii absolútne 10-ročné riziko rozvoja ischemickej choroby srdca (ICHS) u mužov s novozisteným diabetom 23,1 %, zatiaľ čo u žien bolo toto riziko 14,4 %. Ak by boli u pacientov dosiahnuté cieľové hladiny HbA1c, LDL-cholesterolu a STK, potom by sa vypočítané riziko rozvoja ICHS u oboch pohlaví znížilo o vyše 40 % a riziko KV mortality by sa znížilo až na polovicu. Uvedené fakty svedčia a vysokej rizikovosti pacientov s novodiagnostikovaným DM2T a o vysokom preventívnom potenciáli intervencií zameraných na liečbu hyperglykémie, hypercholesterolémie a artériovej hypertenzie (12). V publikovanej štúdii 275 pacientov realizovanej v rokoch 2012–2013 celkový cholesterol, triacylglyceroly a LDL-cholesterol boli nezávislé prediktory vyššieho HbA1c a pri ich zvýšení o 1 mmol/l sa zvýšila pravdepodobnosť vyššieho HbA1c o 30 %, 34 % a 42 %. V tejto štúdii na rozdiel od našej aj nízka hladina HDL-cholesterolu bola nezávislý prediktor vyššieho HbA1c a zvýšenie HDL o 1 mmol/l znížila pravdepodobnosť vyššieho HbA1c o 56 % (13).
Pacienti s DM2T majú zvýšenú endogénnu syntézu cholesterolu a zníženú absorpciu rastlinných sterolov a k čiastočnej úprave dochádza až pri redukcii telesnej hmotnosti, ktorá znižuje endogénnu syntézu cholesterolu a zvyšuje absorpciu rastlinných sterolov (5). U pacientov s DM2T je dôležité farmakologické ovplyvnenie malých denzných LDL častíc s cieľom znížiť ich oxidáciu nakoľko diétne obmedzenia bývajú napriek snahe pacientov málo efektívne. V anamnéze vždy pátrame po konzume alkoholu ako aj iných sekundárnych príčinách hypertriacylglycerolémie, ako napr. hypotyreóza, Addisonova choroba, Cushingov syndróm, nefrotický syndróm alebo iné chronické obličkové ochorenie, sepsa, lieky, dysgamaglobulinénia. U pacientov s inzulínovou rezistenciou sa z primárnych dyslipidémií vyskytuje familiárna kombinovaná hyperlipidémia, familiárna hypertriacylglycerolémia a chylomikronémia. O familiárnej dyslipidémii orientačne uvažujeme pri LDL ≥ 6 mmol/l a celkovom cholesterole > 8 mmol/l (5). Pri návšteve u praktického lekára, internistu a diabetológa je dôležité, aby sa pacient aktívne zaujímal o svoje cieľové hodnoty liečby a naučil sa rozumieť svojim výsledkom z laboratória. Pacient by mal vedieť, že vždy sú tam uvedené aj fyziologické hodnoty, ktoré však nemusia byť vždy pre pacienta cieľové, ale ktoré by mal aktívne porovnávať so svojimi výsledkami, aby bol motivovaný zmeniť svoj životný štýl. Ideálna by bola pre každého pacienta kartička individuálnych cieľových hodnôt liečby, ktoré by mohol porovnávať so svojimi výsledkami z laboratória. Ciele liečby by mali byť podľa odporúčaní Európskej spoločnosti pre aterosklerózu z roku 2016 hladina triacylglycerolov (TAG) pod 1,7 mmol/l, HDL u mužov nad 1 mmol/l a u žien nad 1,2 mmol/l a LDL menej ako 2,6 mmol/l (alebo zníženie hodnoty aspoň o 50 % oproti východiskovej hodnote 2,6–5,2 mmol/l), resp. 1,8 mmol/l pri vysokom riziku KV chorôb (alebo aspoň zníženie hodnoty aspoň o 50 % oproti východiskovej hodnote 1,8–3,5 mmol/l) (14). Primárnym cieľom liečby je koncentrácia LDL-cholesterolu. Koncentráciu LDL-cholesterolu ako primárny cieľ liečby možno nahradiť koncentráciou apolipoproteínu B (apoB), ktorého cieľová hodnota pre osoby s vysokým KV rizikom je menej ako 1 g/l a pre osoby s veľmi vysokým rizikom je menej ako 0,8 g/l (15). Ciele liečby boli podľa odporúčaní Európskej spoločnosti pre aterosklerózu z roku 2019 na základe výsledkov štúdií IMPROVE-IT, FOURIER a ODYSSEY OUT-COMES pre pacientov s vysokým rizikom zmenené : LDL menej ako 1,8 mmol/l(alebo zníženie hodnoty aspoň o 50 % oproti východiskovej hodnote), resp. 1,4 mmol//l pri vysokom riziku KV chorôb (alebo aspoň zníženie hodnoty o 50 % oproti východiskovej hodnote). Novinkou v odporúčaniach je aj zavedenie kategórie super rizika. V prípade, že ak sa u pacienta po akútnom koronárnom syndróme vyskytne do 2 rokov druhá vaskulárna príhoda pri maximálne tolerovanej liečbe statínmi sa môže zvážiť cieľová hodnota LDL menej ako 1 mmol/l. Pri vyšetrení apoB pacient nemusí byť nalačno. Budúcnosť možno prinesie aj odlíšenie antiaterogénnych veľkých HDL 2b častíc od malých aterogénnych HDL 3b a 3c častíc v rámci štandardného vyšetrenia. Metabolizmus TAG v postprandiálnom stave je odlišný od stavu nalačno a podľa niektorých prác je lepší prognostický ukazovateľ ako hladina TAG nalačno. Budúcnosť preto možno prinesie aj vyšetrovanie lipidogramu po jedle.
Odber lipidogramu podľa aktuálnych štandardov by mal byť robený nalačno po 12 hod (najskôr 3 týždne po ľahkom ochorení a najskôr 3 mesiace po závažnom ochorení). Pacient by nemal 2–3 dni pred odberom konzumovať alkohol. V rámci rutinného sledovania pacienta realizujeme kontroly hladín lipidov a pečeňových testov 1-krát za 3–4 mesiace (5). Význam hypolipidemickej liečby v prevencii a liečbe KV chorôb preukázalo množstvo významných klinických štúdií. Hypolipidemická liečba tiež znižuje riziko vzniku pankreatitídy.
Podľa výsledkov viacerých štúdií HbA1c sa môže použiť ako potencionálny biomarker na predvídanie dyslipidémie u pacientov s DM2T okrem kontroly glykémie, pričom pri HbA1c IFCC/DCCT > 5/7 % sa zvyšuje jeho predikcia (1).
Pacient s DM2T by mal ovládať svoju cieľovú hodnotu HbA1c za použitia metódy podľa IFCC/resp. DCCT. Nakoľko stúpa prevalencia DM2T aj v mladšom veku u pacientov s relatívne krátkou anamnézou ochorenia, práve títo pacienti v produktívnom veku bez sprievodných KV komplikácií by mali byť cieľom intenzívnej edukácie a tiež liečby za účelom dosiahnutia cieľových hodnôt HbA1c DCCT 6–6,5 %, resp. HbA1c IFCC 4,7–5,3 %, ak sa tieto ciele dajú dosiahnuť bez signifikantnej hypoglykémie a iných nežiaducich účinkov liečby. Menej prísne ciele HbA1c IFCC/DCCT 5,8–6,4/7,5–8 % a dokonca o niečo vyššie sú vhodné u pacientov s anamnézou ťažkej hypoglykémie so zníženou očakávanou dĺžkou života, s pokročilými komplikáciami, so závažnými komorbiditami, u ktorých je ťažké dosiahnuť cieľové hodnoty napriek intenzívnej edukácii v rámci selfmanažmentu, opakovaným konzultáciám a účinným dávkam hypoglykemizujúcich liekov, vrátane inzulínu (16). Z výsledkov našej práce ako aj iných štúdií vyplýva, že u pacientov s menej prísnymi cieľmi HbA1c môže byť obtiažne dosiahnuť cieľové hodnoty liečby lipidových parametrov pri vysokom KV riziku.
Limitáciou našej štúdie je, že koreláciu HbA1c s LDL a TAG sme hodnotili v čase diagnózy DM2T, kedy len približne polovica mužov aj žien bola liečená statínom alebo fibrátom, výhodnejšie by bolo vyhodnotenie korelácie v mediáne napr. 18 mesiacov po vstupnej edukácie a zahájení komplexnej liečby metabolického syndrómu u všetkých pacientov s novodiagnostikovaným DM2T. V niektorých iných prácach zohľadňovali napr. aj vplyv fajčenia a aktívneho užívania alkoholu, abnormalít štítnej žľazy a prítomnosti familiárnej dyslipidémie na hodnoty dyslipidémie. V našej práci sme hodnotili koreláciu u všetkých pacientov – neboli vylúčení fajčiari, ani pacienti s frekventnejším konzumom alkoholu, tiež prípadný skríning ochorení štítnej žľazy sme nerealizovali. Nevyhodnocovali sme ani vek nástupu menopauzy. 78 žien v súbore z celkového počtu 83 malo však vek nad 50 rokov. Tiež sme nesledovali užívanie hormonálnej substitučnej liečby. Zaznamenali sme relatívne nízku prevalenciu známej ischemickej choroby srdca u mužov 34 % a u žien 19 %. Prevalencia prekonanej náhlej cievnej mozgovej príhody (NCPM) u mužov bola 12 % a u žien 7 %.
Na dosiahnutie individuálnych cieľových hodnôt liečby okrem plne vyťaženej komplexnej farmakologickej liečby metabolického syndrómu sa ako sľubná zdá aj nefarmakologická prechodná vegánska NFI (Natural Food Interaction ) diéta autorov Plevová, Hickman na princípoch vyváženej interakcie (poradie a kombinácie pre daný deň aj čas) medzi prírodnými druhmi potravín. Strava pozostáva prevažne zo strukovín, orechov, semien, ovocia, zeleniny a húb. NFI diéta je predmetom aktuálne prebiehajúcich štúdií v Slovenskej republike (Národný diabetologický a endokrinologický ústav Ľubochňa a Dr. Lejavová – Liptovský Mikuláš), tiež v Nemecku a Veľkej Británii (17).
Záver
Pri interpretácii aktuálneho lipidogramu vždy zohľadňujeme aj aktuálnu kompenzáciu DM2T. Podľa výsledkov našej štúdie vysoký HbA1c zvyšoval riziko zvýšenia LDL-cholesterolu a TAG v celom súbore pacientov (p = 0,012) a (p = 0,017) a vysoké BMI zvyšovalo riziko zníženia HDL-cholesterolu v súbore žien (p = 0,010), z čoho vyplýva zvýšené riziko aterogenecity, a preto sú dôležité frekventnejšie kontroly lipidogramu u neuspokojivo kompenzovaných pacientov s DM2T a vysokým BMI a dôsledná edukácia ohľadom komplexnej farmakologickej, ako aj nefarmakologickej liečby všetkých zložiek metabolického syndrómu s cieľom zníženia KV rizika. Podľa výsledkov našej štúdie HbA1c môže byť indikátorom hladiny LDL ako aj TAG a môže byť jedným z prediktorov KV rizikových faktorov pri DM2T. Podľa výsledkov našej štúdie BMI môže byť indikátorom hladiny HDL u žien a môže byť jedným z prediktorov KV rizikových faktorov pri DM2T. V našej štúdii korelácia HbA1c s LDL a TAG môže predstavovať HbA1c ako priamy marker zvýšenia LDL a TAG a nepriamy marker hodnotenia rizika ochorenia koronárnej artérie. Z výsledkov našej práce ako aj ostatných štúdií vyplýva, že u pacientov s menej prísnymi cieľmi HbA1c môže byť obtiažne dosiahnuť cieľové hodnoty liečby lipidových parametrov pri vysokom KV riziku. Nepriaznivý profil lipidov by mohol predpovedať hladinu HbA1c u pacientov s DM2T.
Projekt bol schválený regionálnou etickou komisiou FNsP F. D. Roosevelta Banská Bystrica.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Linda Buková, PhD.,
Interná klinika FNsP F. D. Roosevelta,
Nám. L. Svobodu 1,
974 00 Banská Bystrica,
Slovenská republika
Cit. zkr: Vnitř Lék 2020; 66(6): e28–e34 Článek přijat redakcí: 18. 6. 2019 Článek přijat po recenzích k publikaci: 7. 11. 2019
Zdroje
1. Vinod Mahato R, Gyawali P, Raut PP, et al. Association between glycaemic control and serum lipid profile in type 2 diabetic patients: glycated haemoglobin as a dual biomarker. Biomed Res 2011; 22 : 375–380.
2. Hussain A, Ali I, Ijaz M, et al. Correlation between hemoglobin A1c and serum lipid profile in Afghani patients with type 2 diabetes: hemoglobin A1c prognosticates dyslipidemia. Ther Adv Endocrinol Metab 2017; 8 : 51–57.
3. Buková L, Galajda P, Mokáň M. Ako dlhšie žiť a pomalšie starnúť. Martin: Vydavateľstvo Quick Print 2018, 150 s.
4. Svačina Š, Műllerová D, Bretšnajdrová A. Dietologie pro lékaře, farmaceuty, zdravotní sestry a nutričné terapeuty. Praha: Vydavateľstvo Triton 2013, 341 s.
5. Pelikánová T Dyslipidemie. In: Pelikánová T, Bartoš V. Praktická diabetologie. Praha: Maxdorf 2018, 310–329.
6. Tkáč I. Je diabetes 2. typu cenou za nízke hladiny LDL cholesterolu? Euni dia special.
7. Vohnout B, Lisičanová J, Havranová A. Inhibítory PCSK9 a diabetes mellitus. Vnitř Lék 2018; 64: 1186–1189.
8. Mokáň jr. M, Galajda P, Mokáň M. Význam glykovaného hemoglobínu ako diagnostického kritéria pri prediabetických stavoch. Diabetes a obezita 2012; 24: 63-68.
9. Naqvi S, Naveed S, Ali Z, et al. Correlation between Glycated Hemoglobin and Triglyceride Level in Type 2 Diabetes Mellitus. Cureus 2017; 9: e1347.
10. Quispe R, Martin SS, Jones SR. Triglycerides to high-density-lipoprotein-cholesterol ratio, glycemic control and cardiovascular risk in obese patients with type 2 diabetes. Curr Opin Endocrinol Diabetes Obes 2016; 23 : 150–156.
11. Ren Y, Luo X, Wang C, et al. Prevalence of hypertriglyceridemic waist and association with risk of type 2 diabetes mellitus: a meta-analysis. Diabetes Metab Res Rev 2016; 32 : 405–412.
12. Tkáč I, Baldaufová L. Rizikový profil a očakávaný prínos farmakologickej liečby u novodiagnostikovaných diabetikov 2. typu. Interná medicína 2005; 9 : 473–477.
13. Klisic A, Kavaric N, Jovanovic M, et al. Association between unfavorable lipid profil and glycemic control in patients with type 2 diabetes mellitus. J Res Med Sci 2017; 22 : 122.
14. ESC/EAS Guidelines for the Management of Dyslipideamias 2016. The Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS) Developed with the special contribution of the European Assocciation for Cardiovascular Prevention & Rehabilitation (EACPR). Authors/Task Force Members: Catapano AL, Graham I, De Backer G et al. Atherosclerosis 2016; 253 : 281–344.
15. Žďárská Janíčková D, Kvapil M. Diabetická dyslipidémie In: Moderní diabetologie. Teorie v kasuistikách léčby diabetes mellitus 2. typu. Praha: Current Media 2017, 97–105.
16. Martinka E, Uličiansky V, Mokáň M, et al. Konsenzuálny terapeutický algoritmus pre diabetes mellitus 2. typu (v súlade s SPC, aktuálnym znením indikačných obmedzení a odporúčaní ADA/EASD) Stav k 31. 8. 2016. Interná med 2016; 16 : 301–310.
17. https://www.plantbasednews.org/post/national-institute-plant-based-diet-treat-t2-diabetes
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2020 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Perkutánní okluze ouška levé síně
- Současné postavení dietních opatření u pacientů s pokročilým stupněm chronického onemocnění ledvin
- Dysfunkčný dialyzačný cievny prístup a jeho endovaskulárna liečba
- Histiocytózy a neoplazie odvozené od makrofágů a dendritických buněk. Srovnání WHO klasifikace z roku 2017 a klasifikace Histiocyte society z roku 2016
- Glykovaný hemoglobín ako marker zvýšenia LDL a TAG – kohortná štúdia
- Alergie a imunopatologie – hlavní téma
- Anafylaxe – akutní a dlouhodobý management
- Potravinová alergie a intolerance
- Poruchy v komplementovém systému
- Deriváty sulfonylurey a riziko hypoglykemie u diabetiků 2. typu
- Imunosenescence – západ slunce nad imunitním systémem
- Chřipka a její komplikace
- Familiární plicní fibróza – doporučení pro diagnostiku a léčbu
- Nové dělení krystalopatií z pohledu nefrologa
- Infarkt myokardu nebo syndrom zlomeného srdce?
- Dieulafoy lézia jejuna ako zdroj život ohrozujúceho krvácania
- Co nového internistům přinášejí doporučené postupy pro diagnostiku a léčbu plicní embolie z roku 2019?
- Endoskopická diagnostika a terapie pankreatobiliárních onemocnění u osob po resekci žaludku podle Billrotha I
- Nozokomiální methemoglobinemie
- Postihnutie tráviaceho traktu pri zmiešanej chorobe spojivového tkaniva (Sharpovom syndróme)
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Infarkt myokardu nebo syndrom zlomeného srdce?
- Postihnutie tráviaceho traktu pri zmiešanej chorobe spojivového tkaniva (Sharpovom syndróme)
- Potravinová alergie a intolerance
- Poruchy v komplementovém systému
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



