-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Možnosti prevencie aterosklerózy pri diabetes mellitus 2. typu
The possibilities of atherosclerosis prevention in type 2 diabetes mellitus
The prevention of atherosclerosis in type 2 diabetes should start a long time before the diagnosis of diabetes is done by early screening of the high risk individuals based on their family history or on the presence of obesity, hypertension, dyslipidemia, impaired fasting glucose or microalbuminuria. Early lifestyle and drug interventions in such subjects are able to delay both the development of diabetes and atherosclerosis. After making the diagnosis of diabetes, it is necessary to begin or to continue with multifactorial intervention (reviewed in the table), which will eventually lead to reduction of incidence of macrovascular diseases in diabetes at least by one half.
Key words:
type 2 diabetes mellitus – atherosclerosis – macrovascular complications – risk factors – insulin resistance
Autoři: I. Tkáč
Působiště autorů: IV. interná klinika Lekárskej fakulty UPJŠ a FN L. Pasteura, Košice, Slovenská republika, prednosta prof. MUDr. Ivan Tkáč, Ph. D.
Vyšlo v časopise: Vnitř Lék 2005; 51(6): 718-724
Kategorie: Přehledné referáty
Souhrn
Prevencia aterosklerózy pri diabete 2. typu by mala začať dlho pred stanovením diagnózy cukrovky skrínovaním rizikových jedincov na základe rodinnej anamnézy, ako aj na základe prítomnosti obezity, hypertenzie, dyslipidémie, hraničných hodnôt glykémie a mikroalbuminúrie. Včasné režimové amedikamentózne intervencie u takýchto jedincov dokážu oddialiť ako rozvoj diabetu, tak aj aterosklerózy. Po stanovení diagnózy diabetu je potrebné začať alebo pokračovať s multifaktoriálnymi intervenciami (zhrnutými v tabuľke), ktoré v konečnom dôsledku znížia výskyt makrovaskulárnych ochorení pri diabete aspoň na polovicu.
Kľúčové slová:
diabetes mellitus 2. typu – ateroskleróza – makrovaskulárne komplikácie – rizikové faktory – inzulínová rezistenciaPrednesené na vedeckej pracovnej schôdzi Spolku lekárov v Košiciach dňa 26. apríla 2004 na XI. memoriáli profesora F. Póra
Úvod
Ochorenia na podklade aterosklerózy, hlavne ischemická choroba srdca (ICHS) a cievne mozgové príhody predstavujú najčastejšiu príčinu morbidity a mortality u pacientov s diabetom 2. typu. Podľa výsledkov rozličných epidemiologických štúdií je kardiovaskulárna mortalita diabetikov približne dvakrát až štyrikrát vyššia v porovnaní s jedincami rovnakého veku, ktorí cukrovku nemajú. Vychádzajúc z týchto poznatkov, preventívne opatrenia zamerané na zabránenie rozvoja eventuálne spomalenie progresie aterosklerózy u diabetikov majú nielen extrémny význam pre jednotlivých pacientov, ale môžu viesť k významnému poklesu kardiovaskulárnej morbidity v populácii, a tým aj k šetreniu spoločenských zdrojov.
Prevencia rozvoja aterosklerózy by sa mala u každého diabetika začať pri stanovení diagnózy diabetu, ba dokonca môže v niektorých prípadoch diagnózu cukrovky aj predchádzať. Nedávno publikovaná analýza prospektívnej epidemiologickej štúdie Nurses Health Study ukázala, že ženy, u ktorých sa rozvinie diabetes, majú už pri stanovení diagnózy cukrovky skoro štvornásobne zvýšené riziko rozvoja kardiovaskulárnych ochorení. To súvisí pravdepodobne s tým, že diabetes aj ateroskleróza vyrastajú z rovnakého „podhubia“ metabolického syndrómu. Ovplyvnenie niektorých jeho prejavov, hlavne dyslipidémie a hypertenzie, ešte pred diagnostikovaním diabetu, môže mať veľký význam aj pre prevenciu diabetu samotného a rozvoj makrovaskulárnych ochorení po stanovení diagnózy cukrovky. Existujú viaceré epidemiologické dôkazy o tom, že diabetici bez klinických prejavov aterosklerózy majú rovnaké kardiovaskulárne riziko ako nediabetici s klinickými prejavmi aterosklerózy. Z toho dôvodu je diabetes v posledných odporúčaniach NCEP-ATP III označovaný ako ekvivalent aterosklerózy, a teda diabetici aj bez makrovaskulárnych ochorení sú považovaní za cieľovú skupinu sekundárnej prevencie.
V súčasnosti sa pri prevencii aterosklerózy u diabetikov využívajú viaceré preventívne stratégie. Najviac je zaužívané v populácii overené ovplyvňovanie rizikových faktorov, ktorého prínos je dokázaný aj v subpopulácii diabetikov. Ďalšie preventívne stratégie spočívajú v ovplyvňovaní patogenetických mechanizmov rozvoja aterosklerózy, v spomalení progresie diabetickej nefropatie a logicky aj v prevencii samotnej cukrovky.
Tab. 1. Preventívne intervencie u pacientov s diabetom 2. typu. 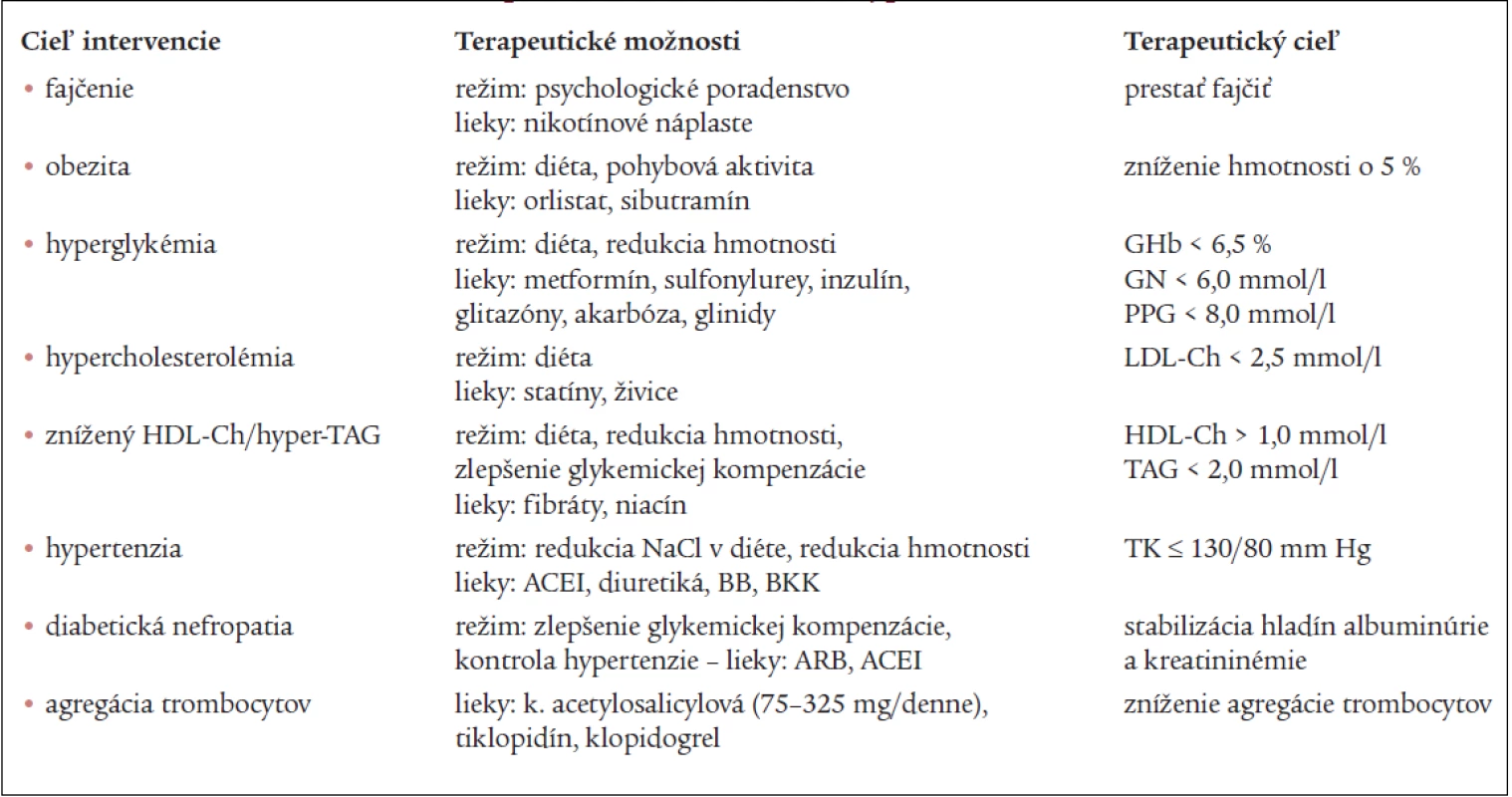
GHb – glykovaný hemoglobín, GN – glykémia nalačno, PPG – postprandiálna glykémia, LDL-Ch – LDL cholesterol, HDL-Ch – HDL cholesterol, TAG – triacylglyceroly, ACEI – inhibítory angiotenzín konvertujúceho enzýmu, BB – beta-blokátory, BKK – blokátory kalciových kanálov, ARB – blokátory receptorov angiotenzínu II, TK – tlak krvi Ovplyvňovanie rizikových faktorov
Prospektívne epidemiologické štúdie u diabetikov ukázali, že rizikové faktory rozvoja aterosklerózy u diabetikov sú hyperglykémia, dyslipidémia, hypertenzia, fajčenie, albuminúria a hyperfibrinogenémia [1].
Hyperglykémia
Hyperglykémia je najšpecifickejším rizikovým faktorom, keďže určitý stupeň hyperglykémie nalačno alebo postprandiálne má prakticky každý diabetik. Dlhodobá nedostatočná glykemická kompenzácia diabetu je silným rizikovým faktorom pre rozvoj mikroangiopatických komplikácií. Epidemiologická analýza štúdie United Kingdom Prospective Diabetes Study (UKPDS) ukázala, že zvýšenie hladiny glykovaného hemoglobínu (GHb) o 1 % vedie k zvýšeniu kardiovaskulárnej morbidity v priemere o 14 %. Samotné primárne výsledky UKPDS porovnávajúce efekt lepšej kompenzácie diabetu medzi intenzívne liečenou skupinou (GHb 7,0 %) a konvenčne liečenou skupinou diabetikov (GHb 7,9 %) však dokázali počas 10-ročného sledovania zníženie výskytu infarktu myokardu o 16 %, čo bolo na hladine štatistickej významnosti [2]. Tieto výsledky však neznamenajú, že lepšia kompenzácia diabetu nemá význam pre prevenciu aterosklerózy, ale skôr svedčia o tom, že rozdiely v kompenzácii diabetu dosiahnuté v tejto štúdii mali menší význam v prevencii aterosklerózy ako intervencie na ovplyvnenie iných rizikových faktorov.
V sekundárne preventívnej štúdii DIGAMI mali diabetici, ktorí dostávali počas infarktu myokardu infúzie s glukózou, inzulínom a káliom a po infarkte boli liečení intenzifikovaným inzulínovým režimom, významne zníženú mortalitu o 28 % počas troch rokov [3]. Efekt glykemickej kompenzácie sa teda zdá byť dôležitejší v sekundárnej prevencii po infarkte myokardu ako v primárnej prevencii u novozistených diabetikov.
Cieľom liečby diabetu z hľadiska prevencie komplikácií je dosiahnuť hladiny GHb < 6,5 %. Za týmto účelom je v medikamentóznej liečbe možné použiť metformín, deriváty sulfonylurey, glitazóny alebo inzulín, prípadne kombinácie týchto liekových skupín.
Dyslipidémia
Dyslipidémia pri inzulínovej rezistencii, ktorá je charakterizovaná zvýšením hladiny triacylglycerolov (TAG), malých denzných častíc LDL a apoB, ako aj znížením hladiny HDL-cholesterolu (HDL-Ch), predchádza často diagnózu diabetu aj o niekoľko rokov. Priemerné hladiny LDL-cholesterolu (LDL-Ch) nie sú u diabetikov vyššie ako v celej populácii, ale u diabetikov 2. typu je vysoký výskyt takých hladín lipidov, ktoré nie sú považované za optimálne podľa posledných konsenzov.
Prospektívne epidemiologické štúdie ukázali, že jednotlivé lipidy sú rizikovými faktormi aterosklerózy v populáciách diabetikov 2. typu. V multivariátnej analýze boli významnými lipidovými prediktormi pre rozvoj koronárnych príhod zvýšené hladiny LDL-Ch a non-HDL-cholesterolu, ktorý zahrňuje cholesterol v časticiach LDL, IDL aj VLDL, jako aj znížené hladiny HDL-Ch [1].
Zatiaľ nebola ukončená žiadna klinická randomizovaná morbiditnomortalitná štúdia liečby dyslipidémie v diabetickej populácii. Doteraz ukončené štúdie so statínmi a fibrátmi však zahrňovali menšie alebo väčšie podskupiny diabetikov.
V štúdii Scandinavian Simvastatin Survival Study (4S) bolo pozorované u diabetikov s ICHS a hypercholesterolémiou zníženie výskytu závažných koronárnych príhod o 42 % [4]. V dvoch sekundárne preventívnych štúdiách s pravastatínom (CARE a LIPID) boli zaradení pacienti, ktorí lepšie reprezentovali typickú populáciu chorých s ICHS a diabetom, keďže priemerné hodnoty LDL–Ch zodpovedali priemerným hodnotám v diabetickej populácii a hladiny triacylglycerolov boli vyššie ako v štúdii 4S. Efekt v podskupinách diabetikov v týchto štúdiách bol analyzovaný v rámci metaanalýzy nazvanej Prospective Pravastatin Pooling Project, ktorá zistila, že v skupine aktívne liečenej pravastatínom došlo k signifikantnému zníženiu počtu koronárnych príhod o 25 %. Analýza pacientov s nízkymi hladinami LDL-Ch < 3,2 mmol/l ukázala, že priaznivý efekt liečby pravastatínom bol len v podskupine diabetikov, u ktorých došlo k signifikantnému zníženiu závažných koronárnych príhod o 44 %, zatiaľ čo u jedincov bez diabetu nedošlo k významnému zníženiu výskytu koronárnych príhod [5]. Toto pozorovanie naznačuje, že diabetici by mohli mať prospech z nižších cieľových hladín LDL-Ch ako majú jedinci bez diabetu.
Uvedené štúdie zahrňovali len diabetikov s prejavmi aterosklerózy. Nedávno publikovaná štúdia Heart Protection Study (HPS), v ktorej bol podávaný simvastatín v dávke 40 mg a porovnávaný s placebom alebo bazálnou dávkou statínu, priniesla zásadné poznatky týkajúce sa diabetikov bez prejavov aterosklerózy. Závažné vaskulárne príhody (kardiovaskulárne úmrtie, nefatálny infarkt myokardu, cievna mozgová príhoda, revaskularizácia) boli v skupine liečenej simvastatínom znížené o 26 % [6].
Štúdia Veteran Affairs HDL–cholesterol Intervention Trial (VA–HIT) si dala za cieľ dosiahnuť zníženie vaskulárnej morbidity prostredníctvom zvýšenia hladiny HDL-Ch podávaním fibrátu u pacientov s existujúcou ICHS a nízkymi hladinami LDL-Ch. V podskupine diabetikov došlo k signifikantnému zníženiu počtu závažných koronárnych príhod o 28 %. Mortalita na ICHS v skupine liečenej gemfibrozilom bola znížená o 41 % [7].
Cieľom liečby dyslipidémie u diabetikov by mala byť normalizácia celého lipidového spektra, čiže dosiahnutie optimálnych hladín LDL-Ch < 2,5 mmol/l, HDL-Ch > 1,0 mmol/l, TAG < 2,0 mmol/l a non-HDL - cholesterolu < 3,5 mmol/l [8]. Na dôkazoch založené sú intervencie na dosiahnutie zníženia LDL-Ch a zvýšenia HDL-Ch, a nižšie uvedená terapeutická stratégia je orientovaná na dosiahnutie týchto cieľov.
U diabetikov bez prejavov aterosklerózy je možné sa pokúsiť zo strany lekára o zlepšenie kompenzácie diabetu a zo strany pacienta o sprísnenie diétneho režimu pred začatím hypolipidemickej liečby. U diabetikov s makrovaskulárnym postihnutím je vhodné s medikamentóznou liečbou začať okamžite. Pri liečbe je možné orientovať sa podľa nasledujúcej schémy:
Pri zvýšení LDL-Ch > 2,5 mmol/l je indikovaná liečba statínom. Ak sú a priori alebo po predchádzajúcej liečbe statínom zistené optimálne hladiny LDL-Ch a hladiny HDL-Ch sú znížené < 1,0 mmol/l, pričom sú súčasne zvýšené hladiny TG > 2,0 mmol/l, je indikovaná liečba fibrátom za účelom optimalizácie celého lipidového spektra.
Hypertenzia
Hypertenzia postihuje približne tri štvrtiny diabetikov 2. typu a predstavuje nielen významný rizikový faktor pre rozvoj diabetických komplikácií, ale aj pre kardiovaskulárnu a celkovú mortalitu. Podobne ako u jedincov bez diabetu je hypertenzia rizikovým faktorom pre rozvoj cievnych mozgových príhod, infarktu myokardu aj obliterujúcej aterosklerózy periférnych tepien. Okrem toho je hypertenzia aj rizikovým faktorom pre rozvoj a progresiu mikrovaskulárnych komplikácií – diabetickej nefropatie, retinopatie a polyneuropatie.
V patogenéze hypertenzie pri cukrovke sa uplatňujú dva významné mechanizmy – inzulínová rezistencia a diabetická nefropatia. Hypertenzia v rámci syndrómu inzulínovej rezistencie býva spojená s obezitou a zvýšenou aktivitou sympatiku a často predchádza diagnózu diabetu aj o niekoľko rokov. Inzulínová rezistencia bola zistená aj u neobéznych hypertonikov. Hypertenzia pri diabetickej nefropatii je nefrogénna hypertenzia, ktorá sa objavuje už v incipientnom štádiu diabetickej nefropatie, ktoré je charakterizované mikroalbuminúriou. Nedostatočne liečená hypertenzia urýchľuje progresiu diabetickej nefropatie, čo vedie k uzavretiu bludného kruhu.
V posledných rokoch však boli publikované výsledky viacerých významných intervenčných štúdií zameraných špecificky na liečbu hypertenzie u diabetikov. Z praktického hľadiska snáď najvýznamnejšou bola štúdia Hypertension in Diabetes Study, ktorá bola súčasťou štúdie UKPDS. Do štúdie boli zaradení diabetici s priemerným tlakom krvi 160/94 mm Hg na začiatku štúdie, ktorí boli určení do skupiny s menej prísnou a do skupiny s prísnejšiu kontrolu tlaku krvi, pričom medián sledovania bol 8,4 roku. V skupine s menej agresívnou liečbou boli dosiahnuté počas štúdie priemerné hodnoty krvného tlaku 154/87 mm Hg, zatiaľ čo v agresívnejšie liečenej skupine boli počas štúdie priemerné hodnoty krvného tlaku 144/82 mm Hg. V agresívnejšie liečenej skupine bol oproti kontrolnej skupine významný pokles všetkých diabetických komplikácií o 24 %, pokles úmrtí v súvislosti s cukrovkou o 32 % a pokles počtu cievnych mozgových príhod o 32 % [9].
V podskupinovej analýze súboru diabetikov zo štúdie HOT (Hypertension Optimal Treatment) sa zistilo, že dosiahnutie cieľových hodnôt diastolického tlaku pod 80 mm Hg znížilo na polovicu výskyt závažných kardiovaskulárnych komplikácií a na tretinu kardiovaskulárnu mortalitu v porovnaní s diabetikmi, u ktorých bol dosiahnutý cieľový tlak 90 mm Hg. Úroveň výskytu kardiovaskulárnych komplikácií pri hodnotách diastolického tlaku 90 mm Hg u nediabetikov, sa podarilo dosiahnuť u diabetikov až znížením na hodnoty diastolického tlaku 80 mm Hg [10]. Analýzy podskupín diabetikov zo štúdií Systolic Hypertension in the Elderly Program (SHEP) a Systolic Hypertension in Europe (Syst-Eur) ukázali aj prínos liečby izolovanej systolickej hypertenzie u pacientov s diabetom.
I keď v štúdii UKPDS nebol dokázaný rozdielny efekt v prevencii komplikácií, či už bola liečba na báze inhibítora ACE (ACEI) kaptoprilu alebo beta–blokátora atenololu, iné štúdie u diabetikov ukázali určité rozdiely medzi jednotlivými antihypertenzívami u diabetikov. V štúdii Captopril Prevention Project (CAPPP) bola v skupine diabetikov liečba ACEI signifikantne efektívnejšia v prevencii aterosklerotických komplikácií ako liečba diuretikami alebo beta-blokátormi (BB). V štúdii Losartan Intervention for Endpoint Reduction in Hypertension (LIFE) bola liečba blokátorom receptorov angiotenzínu II (ARB) efektívnejšia než liečba BB. V štúdiách Appropriate Blood Pressure Control in Diabetes (ABCD) a Fosinopril versus Amlodipine Cardiovascular Events Randomised Trial (FACET) bola liečba ACEI efektívnejšia než liečba blokátormi kalciových kanálov (BKK).
Z uvedených poznatkov vychádzanú liečebné stratégie u diabetikov. U diabetikov je potrebné dosiahnuť hodnoty TK ≤ 130/80mmHg. Vzhľadom na vyššie uvádzané prednosti ACEI mal by byť preparát z tejto skupiny súčasťou antihypertenzívnej liečby u každého pacienta s diabetom, pokiaľ u konkrétneho jedinca neexistujú kontraindikácie tejto liečby a je dobře tolerovaný. Ako alternatívna možnosť prichádza namiesto ACEI do úvahy ARB. Ak sa nepodarí po titrovaní do maximálnej povolenej alebo tolerovanej dávky dosiahnuť cieľové hladiny krvného tlaku, je potrebné voliť kombinácie antihypertenzív. V štúdii UKPDS potrebovalo až 60 % diabetikov aspoň dve antihypertenzíva a skoro 30 % diabetikov tri a viac liekov na dosiahnutie maximálneho liečebného efektu. Podobne aj v štúdii Syst-Eur potrebovalo až 43 % dvojkombináciu alebo trojkombináciu liekov na dosiahnutie efektu na izolovanú systolickú hypertenziu.
Do kombinácií by sa mali používať antihypertenzíva, ktorých efekt bol dokázaný v klinických randomizovaných štúdiách, a to nízkodávkované diuretiká, selektívne beta–blokátory a blokátory kalciových kanálov. Kombinácia ACEI s diuretikom je vhodná hlavne u starších pacientov, zatiaľ čo kombinácia s beta-blokátorom je výhodná u chorých po prekonanom infarkte myokardu alebo pri chronickom zlyhaní srdca. Vzhľadom na ich priaznivý efekt na inzulínovú senzitivitu je u diabetikov teoreticky dobre odôvodnené aj podávanie betablokátorov s alfa-blokujúcou aktivitou, alfa-blokátorov a agonistov imidazolínových receptorov.
Fajčenie
Abstinencia fajčenia u diabetikov viedla k zníženiu kardiovaskulárnej morbidity. Každý diabetik, ktorý fajčí, by mal byť poučený o kombinácií rizík fajčenia a diabetu vo vzťahu k rozvoju aterosklerózy. Na dosiahnutie abstinencie môže byť potrebná podpora psychológa eventuálne zaradenie do odvykacích programov.
Ovplyvnenie patogenetických mechanizmov
Výsledky klinických randomizovaných štúdií, ktoré dokázali priaznivý efekt terapeutických intervencií u diabetikov, je možné interpretovať prostredníctvom efektu jednotlivých liekov na inzulínovú rezistenciu, endotelovú dysfunkciu a na agregáciu trombocytov. Toto delenie je do určitej miery schematické, keďže jako endotelová dysfunkcia, tak aj poruchy agregácie trombocytov, hemokoagulácie a fibrinolýzy sú zrejme aspoň čiastočne prejavmi inzulínovej rezistencie.
Inzulínová rezistencia
V štúdii UKPDS bol podskupine obéznych diabetikov podávaný metformín ako liek voľby. V intenzívne liečenej skupine diabetikov bola dosiahnutá priemerná hodnota GHb 7,4 % a v skupine liečenej konvenčným režimom bol priemerný GHb 8,0 %. Napriek tomuto malému rozdielu bolo zaznamenané významné zníženie incidencie infarktu myokardu o 39 % [11]. Keďže v skupine primárne liečenej derivátmi sulfonylurey alebo inzulínom bol napriek väčšiemu rozdielu v hladine GHb menší efekt na kardiovaskulárnu morbiditu, ponúka sa vysvetlenie, že efekt metformínu bol sprostredkovaný popri efekte na hyperglykémiu aj ovplyvnením iných prejavov inzulínovej rezistencie, hlavne dyslipidémie a zvýšenej hladiny PAI-1.
Výsledky tejto štúdie viedli k odporúčaniu začínať liečbu aj mierne obéznych diabetikov 2. typu metformínom, keďže v počiatočných štádiách diabetu 2. typu u väčšiny chorých prevažuje defekt senzitivity voči inzulínu nad defektom inzulínovej sekrécie.
Endotelová dysfunkcia
Štúdia Heart Outcomes Prevention Evaluation (HOPE) zahrňovala početnú podskupinu diabetikov, ktorí mali okrem diabetu prítomný ešte jeden závažný rizikový faktor a výsledky analýzy tejto skupiny boli publikované ako štúdia MICRO-HOPE. Pacientom, ktorí mali bez antihypertenzívnej liečby alebo s liečbou cieľové hodnoty krvného tlaku, bol pridávaný ACEI ramipril alebo placebo. Napriek len malému ďalšiemu poklesu krvného tlaku po ramiprile o 2,4/1,0 mm Hg došlo v aktívne liečenej skupine k významnému zníženiu kombinovaného ukazovateľa (kardiovaskulárna mortalita, infarkt myokardu alebo cievna mozgová príhoda) o 25 % [12]. Keďže efekt bol väčší, než by sa dalo očakávať len od zníženia krvného tlaku, je možné predpokladať priaznivé ovplyvnenie endotelovej dysfunkcie ramiprilom. Je tiež známe, že inhibítory ACE zvyšujú inzulínovú senzitivitu, takže aj ovplyvnenie tohto mechanizmu by mohlo vysvetľovať priaznivý efekt ACEI v štúdii HOPE.
Na základe výsledkov štúdie MICRO-HOPE je možné odporúčať podávanie inhibítora ACE v prevencii aterosklerózy všetkým diabetikom s mikroalbuminúriou, ako aj diabetikom s hranične zvýšenými hodnotami krvného tlaku > 130/80 mm Hg.
Zvýšená agregabilita trombocytov
Metaanalýza sekundárne preventívnych štúdií s malými dávkami kyseliny acetylsalicylovej (75–325 mg/deň) v sekundárnej prevencii aterosklerózy vykonaná skupinou Antiplatelet Trialists Collaboration ukázala, že antiagregačná liečba je u diabetikov podobne prínosná ako u nediabetikov. V tejto metaanalýze bola znížená incidencia kardiovaskulárnych príhod u diabetikov o 17 % [13]. Zatiaľ však chýbajú presvedčivejšie údaje zo štúdií u diabetikov bez makrovaskulárneho postihnutia.
Antiagregačná liečba je indikovaná u všetkých diabetikov 2. typu s prítomnými prejavmi aterosklerózy.
Multifaktoriálne intervencie
Ako je zrejmé z vyššie uvedených údajov, efekt jednotlivých intervencií sa pohybuje najčastejšie v rozmedzí 20–30 % zníženia relatívneho rizika rozvoja makrovaskulárnych ochorení. Logicky je možné očakávať, že ak sa súčasne bude ovplyvňovať viac rizikových faktorov prípadne viac patogenetických mechanizmov, tento efekt bude vyšší. Zatiaľ bola ukončená jediná pilotná štúdia sledujúca efekt multifaktoriálnych intervencií, ktorá bola vykonaná na v známom dánskom diabetologickom centre Steno. V skupine diabetikov s intenzívnymi intervenciami sa zamerali na zmenu životného štýlu a farmakologické intervencie boli zamerané na hyperglykémiu, hypertenziu, dyslipidémiu a mikroalbuminúriu spolu s podávaním aspirínu. V takto liečenej skupine diabetikov bol dosiahnutý signifikantne väčší pokles GHb, cholesterolu, triacylglycerolov, systolického a diastolického tlaku krvi, ako aj albuminúrie, ako v konvenčne liečenej skupine diabetikov. Multifaktoriálne intervencie viedli k zníženiu incidencie kardiovaskulárnych príhod o 53 % [14].
Iné možnosti prevencie aterosklerózy pri diabete
Spomalenie progresie diabetickej nefropatie
Diabetická nefropatia je spojená s vyšším rizikom rozvoja aterosklerózy. Toto riziko rastie jednak v závislosti od veľkosti proteinúrie, a jednak v závislosti od poklesu glomerulárnej filtrácie, pričom vyšší výskyt kardiovaskulárnych ochorení bol zistený už u diabetikov s hladinami kreatinínu v hornej časti pásma normálnych hodnôt, prípadne mierne zvýšenými.
Viaceré štúdie s blokátormi receptorov angiotenzínu II a s inhibítormi ACE ukázali, že je možné dosiahnuť spomalenie progresie diabetickej nefropatie, či už sa táto progresia sleduje na základe zvyšovania sa hladín proteinúrie alebo sérového kreatinínu. Prehľad týchto štúdií bol nedávno publikovaný v Internej medicíne [15]. Ani jedna z nich však zatiaľ nedokázala aj súčasné predpokladané zníženie výskytu makrovaskulárnych ochorení, čo bolo pravdepodobne spôsobené ich nedostatočne dlhým trvaním.
Prevencia rozvoja diabetu 2. typu
V posledných rokoch boli vykonané viaceré cielené intervenčné štúdie, ktoré ukázali, že intervencie zamerané na zmenu životného štýlu a vedúce k redukcii telesnej hmotnosti dokázali znížiť incidenciu diabetu 2. typu. Popri zmenách životného štýlu boli v týchto štúdiách úspešne použité aj antidiabetiká (metformín a akarbóza) alebo preparát proti obezite (orlistat).
Post-hoc analýzy štúdií, ktoré boli vykonané s iným cieľom, ukázali, že efekt v prevencii diabetu 2. typu by mohli mať inhibítory ACE, ARB, statíny, ako aj hormonálna substitučná liečba u postmenopauzálnych žien. Tieto domnienky je potrebné overiť cielenými štúdiami, ale je zrejmé, že prevencia diabetu 2. typu bude viesť k prevencii aterosklerózy z dvoch hlavných dôvodov: prvým dôvodom je, že intervencie zamerané na prevenciu diabetu a prevenciu aterosklerózy sú často podobné. Druhým dôvodom je to, že oddialenie diabetu skracuje trvanie expozície samotnej hyperglykémii a ostatným rizikovým faktorom, ktorých hladiny sa v súvislosti s rozvojom diabetu zhoršujú.
Poznámka:
Otištěno s laskavým svolením šéfredaktorky vydavatelství SOLEN, s.r.o., Bratislava. Článek byl publikován v časopise Interná medicína 2003; 3 : 149–153.
prof. MUDr. Ivan Tkáč, PhD.
www.upjs.sk
e-mail: IvanTkac@medic.upjs.sk
Doručeno do redakce: 29. 12. 2004
Přijato k otištění: 29. 12. 2004
Zdroje
1. Howard BV, Robbins DC, Sievers ML et al. LDL cholesterol as a strong predictor of coronary heart disease in diabetic individuals with insulin resistance and low LDL. The Strong Heart Study. Arterioscler Thromb Vasc Biol 2000; 20 : 830–835.
2. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). UK Prospective Diabetes Study (UKPDS) Group. Lancet 1998; 352 : 837–853.
3. Malmberg K. Prospective randomised study of intensive insulin treatment on long term survival after acute myocardial infarction in patients with diabetes mellitus. DIGAMI (Diabetes Mellitus, Insulin Glucose Infusion in Acute Myocardial Infarction) Study Group. Br Med J 1997; 314 : 1512–1515.
4. Haffner SM, Alexander CM, Cook TJ et al. Reduced coronary events in simvastatin-treated patients with coronary heart disease and diabetes or impaired fasting glucose levels: subgroup analyses in the Scandinavian Simvastatin Survival Stduy. Arch Intern Med 1999; 159 : 2661–2667.
5. Sacks FM, Tonkin AM, Craven T et al. Coronary heart disease in patients with low LDL-cholesterol: benefit of pravastatin in diabetics and enhanced role for HDL-cholesterol and triglycerides as risk factors. Circulation 2002; 105 : 1424–1428.
6. MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20,536 high-risk individuals: a randomised placebo-controlled trial. Heart Protection Study Collaborative Group. Lancet 2002; 360 : 7–22.
7. Rubins HB, Robins SJ, Collins D et al. Diabetes, plasma insulin, and cardiovascular disease: subgroup analysis from the Department of Veterans Affairs highdensity lipoprotein intervention trial (VA–HIT). Arch Intern Med 2002; 162 : 2597–2604.
8. Rašlová K, Filipová S, Mikeš Z et al. Odporúčania pre optimálnu diagnostiku a liečbu dyslipoproteinémií u dospelých: „Lipidový konsenzus – 2“. Interná Med 2003; 3 : 10–18.
9. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. UK Prospective Diabetes Study Group. Br Med J 1998; 317 : 703–713.
10. Hansson L, Zanchetti A, Carruthers SG et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. HOT Study Group. Lancet 1998; 351 : 1755–1762.
11. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). UK Prospective Diabetes Study (UKPDS) Group. Lancet 1998; 352 : 854–865.
12. Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE study and MICRO-HOPE substudy. Heart Outcomes Prevention Evaluation Study Investigators. Lancet 2000; 355 : 253–259.
13. Collins R, Baigent C, Sandercock P et al. Antiplatelet therapy for thromboprophylaxis: the need for careful consideration of the evidence from randomised trials. Antiplatelet Trialists’ Collaboration. Br Med J 1994; 309 : 1215–1217.
14. Ponťuch P. Preventívne stratégie při diabetickej nefropatii. Interná Med 2002; 2 : 370–373.
15. Gaede P, Vedel P, Larsen N et al. Multifactorial intervention and cardiovascular disease in patients with type 2 diabetes. N Engl J Med 2003; 348 : 383–393.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2005 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- BNP – zdroj informací o funkci srdce a o kardiovaskulárním riziku nemocného
- Vliv předchozí dlouhodobé léčby aspirinem na klinický průběh akutního koronárního syndromu
- Hrozba světové pandemie obezity
- Je třeba pátrat po maskované hypertenzi a jak?
- Sérová koncentrace kreatininu a funkce ledvin
- Prediktivní faktory rozvoje známek tyreoidální orbitopatie u pacientů po léčbě radiojodem nebo totální tyreoidektomií
- Natriuretický peptid typu B (BNP) – použitelnost v diferenciální diagnostice dušnosti
- Vliv předchozí dlouhodobé léčby aspirinem na klinický průběh akutního koronárního syndromu
- Poškodenie pečene a obličiek po akútnych otravách
- Výsledky multicentrického sledování léčby sibutraminem u obézních diabetiků v České republice
- Poruchy metabolizmu železa I. Regulace homeostázy železa
- REAL/WHO klasifikace nádorů lymfatické tkáně: 10 let fungování společného jazyka z pohledu klinické praxe
- Maskovaná hypertenze
- Achalázia pažeráka
- Význam elektrokardiografie v diagnóze a manažmente akútneho koronárneho syndrómu
- Možnosti prevencie aterosklerózy pri diabetes mellitus 2. typu
- Sérová koncentrace kreatininu a funkce ledvin (nový vhled do staré problematiky)
- Léčba hypertenze při diabetu a diuretika
- Akutní masivní plicní embolie – indikace k tromboembolektomii
- Doporučený postup diagnostiky a terapie esenciální trombocytemie a trombocytemie provázející jiné myeloproliferativní choroby
- 105. výročie narodenia a XI. Memoriál profesora MUDr. Františka Póra
- XXIV. dny mladých internistů České republiky a Slovenska v Olomouci
- Prof. MUDr. Jaroslav Blahoš, DrSc. pětasedmdesátiletý
- Redakční pošta
- Aschermann M et al. Kardiologie
- Lukáš J et al. Tracheostomie v intenzivní péči
- Tate P. Příručka komunikace pro lékaře. Jak získat důvěru pacienta
- Josef Kořenek. Lékařská etika
- Block B. Průvodce sonografií – kapesní atlas
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Achalázia pažeráka
- Natriuretický peptid typu B (BNP) – použitelnost v diferenciální diagnostice dušnosti
- Doporučený postup diagnostiky a terapie esenciální trombocytemie a trombocytemie provázející jiné myeloproliferativní choroby
- Poruchy metabolizmu železa I. Regulace homeostázy železa
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



