-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Poranění m. pectoralis major
Pectoralis major ruptures
Injuries of pectoralis major (PM) muscle are among rare muscle injuries. Due to the lack of experience and knowledge in this field, they are often missed or improperly treated. Most often they are caused by an indirect mechanism, during strength sports, typically using the bench press. In clinical terms, they are typically characterized by specific disorder of the anterior axillary fold and a hematoma and, after subsidence of the swelling, disfiguration with medial retraction of the muscle belly. The most beneficial imaging method to examine these injuries is MRI with an emphasis on a properly set protocol. According to the Cordasco classification, they are categorized as PM distensions, isolated and complete ruptures. Ruptures involve most frequently the musculotendinous junction and tendon insertion. Operative treatment is indicated in isolated complete ruptures of one portion and complete ruptures of both portions of the pectoralis major tendon, predominantly in young active patients with high functional demands. Surgery should be preferably performed without delay, within no more than 6 weeks, in order to ensure the best results. The most common operative technique is reinsertion of the muscle by means of implants or direct suture. In chronic ruptures, it is often necessary to perform a reconstruction with a tendon graft. The results are good, although worse as compared to an early treatment.
Keywords:
tendon injuries – pectoralis major muscle – Cordasco classification – Bak criteria – cortical button
Autoři: J. Chomič; V. Vaněček; T. Strnad; M. Tuček
Působiště autorů: Klinika ortopedie 1. lékařská fakulta Univerzity Karlovy a Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha
Vyšlo v časopise: Rozhl. Chir., 2022, roč. 101, č. 5, s. 211-226.
Kategorie: Souhrnné sdělení
doi: https://doi.org/10.33699/PIS.2022.101.5.211–226Souhrn
Poranění m. pectoralis major (MPM) patří mezi vzácná svalová poranění. Malá zkušenost a neznalost problematiky tak vede často k přehlédnutí či chybně vedené léčbě. K poranění dochází nejčastěji nepřímým mechanismem při silových sportech, typicky při benchpressu. Z klinického vyšetření je typická porucha přední axilární řasy a přítomný hematom. Po odeznění otoku dále defigurace s medializací svalového bříška. Ze zobrazovacích metod je nejpřínosnější MR vyšetření s důrazem na správně zvolený protokol. Podle Cordascovy klasifikace rozlišujeme distenze, izolované a kompletní ruptury MPM. Nejčastější lokalizací ruptury je oblast muskulo-tendinozní junkce a inzerce. Operační léčba je indikována u izolované kompletní ruptury jedné porce a kompletní ruptury obou porcí m. pectoralis major, především u mladých aktivních pacientů s vysokými funkčními nároky. Operační výkon je vhodné provádět akutně, maximálně do 6 týdnů, kdy lze očekávat nejlepší výsledky. Nejčastější operační technikou je reinzerce svalu pomocí implantátů nebo přímá sutura. U chronických ruptur je pro retrakci svalu často nutné provést rekonstrukční výkon s použitím šlachového štěpu. Výsledky rekonstrukcí jsou dobré, avšak horší než u časného ošetření.
Klíčová slova:
šlachová poranění – m. pectoralis major – Cordascova klasifikace – Bakova kritéria – kortikální knoflík
ÚVOD
Poranění m. pectoralis major (MPM) je považováno za vzácné. Vzhledem k aktivnímu způsobu života, popularitě kontaktních a silových sportů však jeho incidence vzrůstá. Stejně tak i literární zájem. V českých učebnicích ortopedie a traumatologie se tomuto poranění pozornost nevěnuje. Ani velké zahraniční učebnice [1] neposkytují komplexní přehled o dané problematice.
Malá incidence, a tudíž i zkušenosti s tímto poraněním, spolu s omezenými znalostmi, pak často vedou k nepoznání, opožděné diagnostice nebo chybně vedené léčbě, zanechávající funkční a kosmetické následky. Postiženi bývají predilekčně mladí sportovně založení muži. Nároky na dobrý výsledek léčby, s přáním návratu k aktivitám na stejné úrovni jako před poraněním, jsou proto vysoké.
Cílem tohoto článku je poskytnout ucelenou představu o dané problematice, a zlepšit tak povědomí a péči o tyto pacienty.
Historie
Pařížský chirurg Patissier se r. 1822 [2] poprvé zmiňuje o ruptuře MPM u pomocníka řezníka v rámci nepřímého poranění při zvedání těžkého kusu hovězího masa. Zajímavostí je i osud poraněného, který údajně zemřel na sepsi z infikovaného poúrazového hematomu.
McKelvey r. 1928 [3] literárně jako první dokládá operační řešení traumatické ruptury MPM jako vzácnou kazuistiku nepřímého poranění 19letého boxera při soutěžním zápase. Peroperačně poranění popisuje jako parciální rupturu MPM s výborným pooperačním výsledkem bez svalového oslabení.
McEntire et al. r. 1972 [4] změnili do té doby konzervativní postoj k terapii, když publikovali vlastní soubor 11 pacientů s přehledem literatury o 56 případech, ve kterém se přikláněli k operačnímu řešení pro zaručení lepších výsledků terapie.
Tietjen r. 1980 [5] navrhl první klasifikaci poranění MPM, založenou na rozsahu a lokalizaci poranění s doporučením volby terapie pro jednotlivé léze.
Kurčík a Látal v r. 1983 [6] poprvé prezentovali kazuistiku o poranění MPM v česko-slovenské literatuře. V roce 1980 na klinice v Bratislavě úspěšně operovali přímou suturou silonovými stehy subtotální rupturu muskulo-tendinozního přechodu MPM u 30letého muže týden po poranění při benchpressu. Zaznamenali výborný funkční výsledek a doporučovali včasnou operační terapii u mladých aktivních sportovců pro kompletní funkční úpravu.
Zvijac et al. r. 2006 [7] ve svém souboru doložili první publikované poranění MPM u ženy. Do té doby se jednalo literárně exkluzivně o poranění mužů.
Anatomie a biomechanika
MPM je mohutný, povrchový sval plochého tvaru v oblasti ventrální části hrudníku s komplexní anatomií a především specifickou úponovou částí svalu. Sval se skládá ze dvou funkčních částí. Pars clavicularis s 20 % objemu a mohutnější distální pars sternocostalis zaujímající asi 80 % celkového objemu svalu (Obr. 1).
Obr. 1. Anatomie m. pectoralis major
Fig. 1: Anatomy of the pectoralis major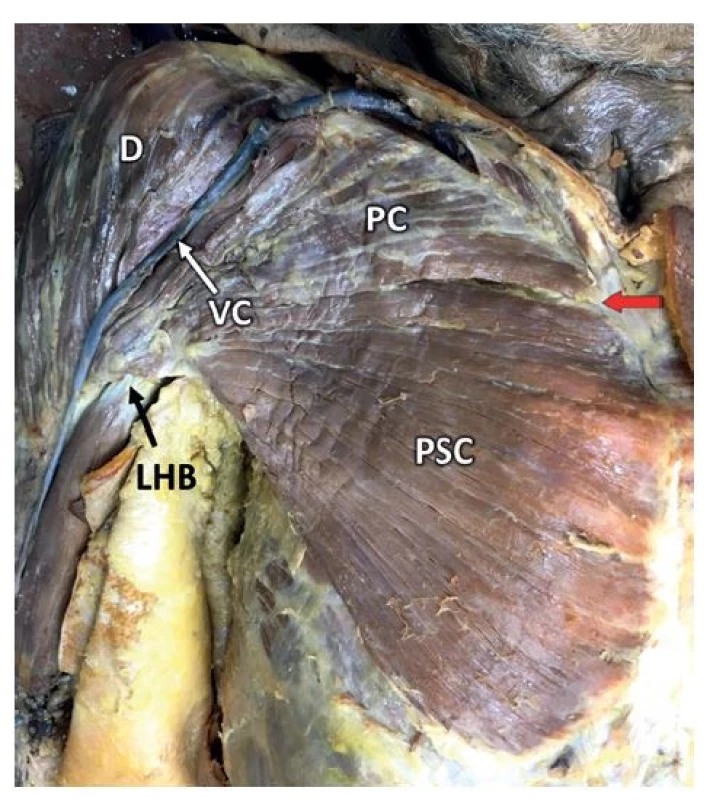
Vysvětlivky: D – m. deltoideus, LHB − šlacha dlouhé hlavy m. biceps brachii, PC – pars clavicularis, PSC – pars sternocostalis (klinická hranice obou části v oblasti 2. mezižebří - červená šipka), VC – v. cephalica.
Legend: D – the deltoid muscle; LHB – tendon of the long head of the biceps brachii; PC – clavicular part; PSC – sternocostal part (clinical interface of the two parts in the 2nd intercostal space – red arrow); VC – cephalic vein.Pars clavicularis má tvar trojúhelníku se širokým začátkem. Odstupuje od mediální poloviny až 2/3 klavikuly. Svalová vlákna směřují k úponu šikmo disto-laterálně s mírně konvergentním průběhem. Jedná se o samostatnou vývojovou část svalu.
Pars sternocostalis začíná od manubria a corpus sterni, přilehlých chondrálních částí 2. až 6. žebra a kraniální části pochvy m. rectus abdominis. Horní část si zachovává horizontální průběh svalových vláken, jeho dolní část má snopce kratší a směřující k úponu šikmo proximo-laterálně. Spodní okraj tvoří přední axilární řasu − plica axillaris anterior. Malá distální část odstupující od pochvy m. rectus abdominis a částečně povrchové aponeurózy m. obliquus externus abdominis je také někdy samostatně označována jako pars abdominalis. Funkčně však tyto části tvoří jeden celek [1,8,9–11].
Obě části laterálně splývají ve společnou šlachu s úponem na laterální okraj crista tuberculi majoris humeri. Sval kryje povrchově fascia pectoralis, dále pak navazující na fascii m. deltoideus a fascii paže. Dorsálně sval od okolí odděluje jako druhý fasciální list fascia clavipectoralis, do které jsou zavzaty m. pectoralis minor a m. subclavius.
Úponová část svalu je specifická a až v poslední době se dostálo jejímu detailnímu zkoumání. Její znalost je nutná k pochopení typů a rozsahu jednotlivých poranění a následně ke správnému terapeutickému postupu. Samotná šlachová část je relativně krátká, široká a plochá. Její struktura má bilaminární uspořádání a tvoří ji lamina anterior a lamina posterior. Průměrná šířka celé šlachy proximo-distálně v místě inzerce na crista tuberculi majoris činí 4–6 cm [12]. Průměrná medio-laterální délka šlachy je 5,4 cm. Celková předozadní tloušťka šlachy činí kolem 4 mm, z toho každá lamina po 2 mm. Těsně před inzercí obě laminy splývají a přes sulcus intertubercularis se již jako kompaktní šlacha upíná na crista tuberculi majoris. Na kadaverech se šlacha dá i v místě inzerce tupou preparací rozdělit na dvě původní laminy. Lamina anterior je tvořena pokračováním svalových vláken pars clavicularis a horních segmentů pars sternocostalis, které zaujímají její distální část. V místě úponu distálně plynule pokračuje dorsálně v lamina posterior, která je tvořena čistě zbývajícími dolními segmenty pars sternocostalis. Horní část lamina posterior sahá zhruba o 11 mm proximálněji oproti lamina anterior. Mediálně před samotným úponem jsou od sebe obě laminy odděleny tenkou vrstvou tukové a svalové tkáně v rozsahu cca 3 cm a na příčném průřezu má tedy šlacha tvar „U“ (Obr. 2).
Obr. 2. Detail úponu šlachy m. pectoralis major
Fig. 2: Detail of the insertion of pectoralis major tendon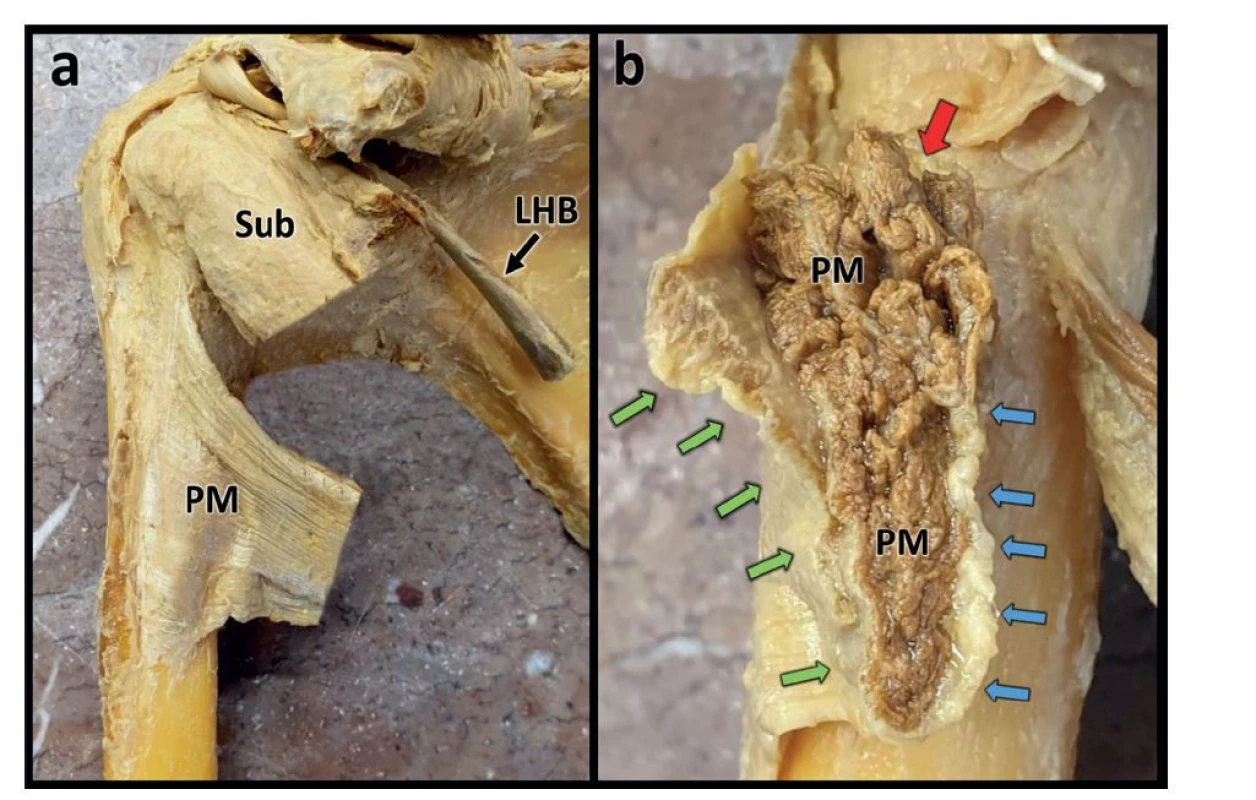
Vysvětlivky: a − přední pohled na široký úpon šlachy m. pectoralis major na crista tuberculi majoris humeri po odpreparování m. deltoideus, LHB − šlacha dlouhé hlavy m. biceps brachii, PM − úponová šlacha m. pectoralis major, Sub − šlacha m. subscapularis; b − příčný průřez bilaminárního uspořádání úponové šlachy (lamina anterior − zelené šipky, lamina posterior − modré šipky, svalová vlákna mezi oběma laminami − červená šipka).
Legend: a – anterior view of the broad insertion of the pectoralis major tendon on the crest of the greater tubercle of the humerus after dissection of the deltoid muscle; LHB − tendon of the long head of the biceps brachii; PM – insertion tendon of the pectoralis major; Sub – the subscapularis tendon; b – cross-section of the bilaminar structure of the insertion tendon (anterior lamina – green arrows, posterior lamina – blue arrows, muscle fibers between the two laminae – red arrow).Směrem k úponu lamina posterior navazuje na svalová vlákna pars sternocostalis a pokračuje šikmo proximo-laterálně. Ve svém průběhu kříží a podbíhá laminu anterior, která směřuje šikmo dolů disto-laterálně. Toto podbíhání obou šlachových částí, v minulosti udávané jako strukturální přetočení „twisting“ šlachových vláken, se dnes přirovnává spíše k vějíři, a budí tak pouze dojem přetočení šlachy o 180° [1,10,12].
MPM dostává 2 zdroje inervace z pars supraclavicularis plexus brachialis: n. pectoralis lateralis a n. pectoralis medialis. Hlavní cévní zásobení pochází ze dvou větví a. axillaris – a. thoracoacromialis a a. thoracica lateralis, ostatní zdroje jsou méně významné. Celkově je inervace i cévní zásobení vcelku konstantní a byly nalezeny jen malé odchylky [1,9]. Funkčně je MPM mohutný adduktor, vnitřní rotátor a podílí se na ventrální flexi paže. Z elevace paže se sval aktivuje až do dosažení neutrálního postavení. Při fixované paži se addukční činnost svalu projeví i opačně, kdy sval přitahuje hrudník (např. při šplhu), a je tedy i pomocným dýchacím svalem. MPM je také významným dynamickým stabilizátorem ramene [1,10,11].
Epidemiologie
V minulosti bylo poranění m. pectoralis major dokumentováno pouze v jednotlivých kazuistikách. Incidence však za poslední 3−4 desetiletí roste v souvislosti s aktivním způsobem života. Charakter poranění se měnil s časem. Původně se jednalo o poranění pracovní. První sportovní poranění MPM bylo publikováno v r. 1961 [13]. Od 70. let sportovní poranění začala jednoznačně převažovat, zejména při silových a kontaktních sportech [12,13]. Z recentní metaanalýzy zahrnující 664 případů došlo k poranění v 63,2 % při silovém tréninku, v 15,4 % při ostatních sportech a zbytek zahrnoval pády, pracovní úrazy a ostatní příčiny [14]. Nejčastější sportovní aktivitou, při které dochází k nepřímému poranění MPM, je benchpress. V různých sestavách tvoří 48−80 % celkových příčin [15–17].
Věková distribuce je široká a zahrnuje poranění při porodu až do pozdního stáří. Predilekčně však postihuje mladou aktivní populaci ve věku 20−40 let [8], v drtivé převaze mužského pohlaví. U žen se jedná o poranění velmi vzácné, dokumentované pouze v jednotlivých kazuistikách zejména z posledních let [7,8,18]. Mužská predilekce se předpokládá pro menší elasticitu pojivových tkání, které pak hůře absorbující dynamickou energii. Dále pro výraznější poměr mezi svalovou a šlachovou částí a pro schopnost provozovat pohybové aktivity při větší síle a dynamice. U starších osob predisponuje k rupturám atrofické ztuhlé svalstvo a degenerativní tendinóza.
Mechanismus poranění
K poranění může dojít přímým, nepřímým nebo vzácně kombinací obou mechanismů. Přímým mechanismem dochází častěji k poranění začátku svalu nebo průběhu svalového bříška. Daleko častěji, až v 83 % [17], dochází k poranění nepřímo při násilné excentrické kontrakci svalu. Nejrizikovější je pozice paže v abdukci a zevní rotaci, při které je šlacha v předpětí. Ruptury způsobené nepřímým mechanismem jsou lokalizované typicky v oblasti muskulo-tendinozního přechodu, šlachy a její inzerce. Jako u jiných svalových poranění, je i poranění MPM často spojováno s užíváním anabolických steroidů. Příčina jejich vlivu je patrně multifaktoriální [16,19,20].
Vzhledem k velmi častému nepřímému poranění MPM při benchpressu prezentovali Wolfe et al. [12] r. 1992 biomechanickou studii na kadaverech, při které ozřejmili patologický mechanismus přetížení při tomto cviku. K poranění dochází v poslední fázi excentrické kontrakce, tj. v abdukci a 30° dorsální flexi paže v kombinaci s mírnou zevní rotací. V této fázi cviku jsou dolní segmenty sternokostální porce v biomechanické nevýhodě a maximálním napětí. Ruptura má také typickou sekvenci poškozených částí úponové bilaminární šlachy a její rozsah závisí na celkové energii úrazu. Nejprve selhávají dolní segmenty pars sternocostalis (lamina posterior šlachy), následují horní segmenty pars sternocostalis (v distální části lamina anterior) a finálně selhává pars clavicularis (horní část lamina anterior). Ruptura tak opisuje postupně tvaru „U“ příčného průřezu šlachy, jak bylo popsáno v anatomické sekci (Obr. 2). To vysvětluje časté izolované odtržení pars sternocostalis (lamina posterior) se zachováním pars clavicularis (lamina anterior) [12,17,21,22].
Klinický obraz a vyšetření
Pro malou incidenci, musíme na poranění MPM cíleně pomýšlet a mít ho v diferenciálně diagnostické rozvaze poranění v oblasti ramene. Klinický obraz poranění může být různý podle mechanismu poranění, stáří, lokalizace, rozsahu léze a tělesné konstituce pacienta.
Z anamnézy zjišťujeme okolnosti úrazu, primárně s rozlišením přímého a nepřímého mechanismu poranění, dále se ptáme na postavení paže v době poranění. Nepřímé mechanismy zahrnují násilnou abdukci se zevní rotací nebo addukci s vnitřní rotací paže proti odporu. Zcela typicky na poranění myslíme, pokud k němu dojde při benchpressu. Anamnesticky se ptáme na užívání anabolických steroidů, zejména na aktivně probíhající.
Při poranění pacienti typicky pociťují ostrou bolest v průběhu MPM doprovázenou pocitem lupnutí, někdy i slyšitelným. Často udávají i pocit „trhání se svalu“, patrně častěji při lézi v oblasti muskulo-tendinozní junkce. Následně dochází ke ztrátě funkce s bolestivým oslabením paže. U chronických lézí si pacienti s většími fyzickými nároky stěžují na oslabení, křeče a únavu po zátěži z přetížení okolního svalstva. U kulturistů hraje významnou roli i kosmetické hledisko defigurace svalu, které je k vyšetření přivede.
Klinické vyšetření je klíčové pro stanovení správné diagnózy. Pacienta vyšetřujeme svlečeného do půli těla ke srovnání s nepostiženou stranou. Většinou pacient přichází s antalgickým držením paže v addukci a vnitřní rotaci. Vyšetřujeme celou oblast paže a ventrálního hrudníku. Při přímém poranění pečlivě vyšetříme ventrální a laterální část žeber, klíček, sternoklavikulární, akromioklavikulární a glenohumerální skloubení. Pohledem pozorujeme podle závažnosti otok a hematom paže, axily a hrudníku (Obr. 3). Hematom může být typicky přítomen pouze na paži a vést vyšetřujícího lékaře mylně k podezření na poranění v oblasti m. biceps brachii. Hematom může být i velmi rozsáhlý, na druhou stranu i u klinicky významných ruptur nemusí být přítomný vůbec. Dalším příznakem je asymetrie prsního svalstva při mediální retrakci svalového bříška a defektu v místě léze. Defekt svalu zpočátku pohledem nemusí být pro otok tolik nápadný a zvýrazňuje se až při jeho regresi. Mediální retrakci a defiguraci nejlépe zvýrazníme při symetrické izometrické kontrakci MPM, označované jako „příznak modlení“ – „prayer sign“ [23]. Pacienta vyzveme, aby před tělem sepnul ruce a kontrahoval oba prsní svaly souběžně, přičemž máme okamžité srovnání s nepostiženou stranou (Obr. 3, 7). Velmi důležitým a nejspecifičtějším příznakem je porucha kontury přední axilární řasy, za kterou je odpovědná zejména pars sternocostalis MPM (Obr. 3, 6). Tento příznak je nejlépe patrný při srovnání symetrické abdukce obou paží. Typické příznaky s plným vyjádřením jsou přítomny u ruptur vysokého stupně – kompletní izolované léze jedné či obou částí svalu.
Obr. 3. Klinické známky akutní kompletní ruptury obou porcí m. pectoralis major vpravo v místě inzerce 5 dní po úrazu
Fig. 3: Clinical signs of acute complete rupture of both pectoralis major portions on the right side at the insertion site 5 days after the injury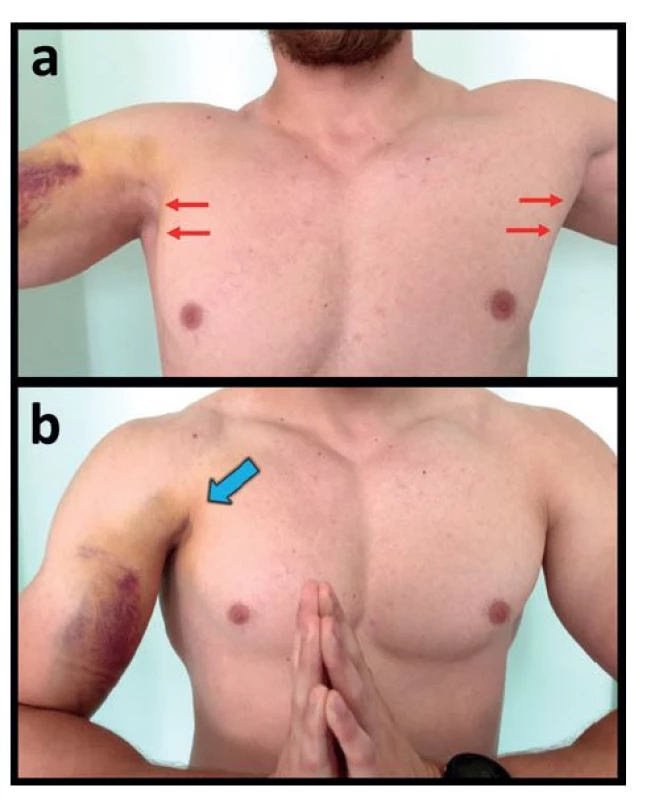
Vysvětlivky: a − porucha přední axilární řasy − červené šipky; b − „příznak modlení“ („prayer sign“) s akcentací mediální retrakce a defektu svalu − modrá šipka.
Legend: a – lesion of the anterior axillary fold – red arrows; b − “prayer sign“ with a marked disconfiguration and medial retraction of the muscle belly − blue arrow.Pohmatem lze identifikovat defekt v průběhu MPM a posoudit kontinuitu šlachy směrem k jejímu úponu. Pokud dojde k poranění šlachové části, lze cítit krepitace v místě retrahované a rozvlákněné šlachy mediálně v axile. Úskalí vedoucí k pochybení při diagnóze významné ruptury MPM spočívá v možnosti palpace zbytku šlachy klavikulární porce při izolované lézi porce sternokostální. Intaktní pars clavicularis také zabraňuje výraznější mediální retrakci. V těchto případech je nejdůležitější porucha kontury přední axilární řasy. Dále lze zachovalou šlachu MPM hmatat i u významných ruptur muskulo-tendinozní junkce. Chybný pocit zachování kontinuity šlachy může být také při neporaněné pektorální fascii.
Funkčně nalézáme aktivní i pasivní algické omezení hybnosti v glenohumerálním kloubu, hlavně do abdukce a zevní rotace. Zejména při poraněních nižšího stupně zkoušíme odporové testy na všechny složky svalu, tj. do addukce, vnitřní rotace a ventrální flexe. U chronických lézí objektivně vyšetřujeme svalové oslabení v porovnání se zdravou stranou. Oslabení zaznamenáváme ve všech třech hlavních pohybech a objektivně hodnotíme na stupnici 1−5 jako při neurologickém vyšetření.
Variabilita klinického obrazu při vyšetření závisí na odstupu od úrazu. Hematom regreduje ve 2−3 týdnech od úrazu, a pokud pacient přichází po tomto období, je pohledem i palpačně lépe patrný defekt a mediální retrakce svalu. U pokročilých chronických lézí lze pozorovat kromě zvýraznění defektu a fixace mediální retrakce také vtahování kožní řasy axily dané jizevnatými srůsty s podkožím po konzervativně zhojených rupturách. V místě původního průběhu šlachy může být přítomen výrazný vazivový pruh imitující původní šlachu [24] (Obr. 4).
Obr. 4. Ruptura šlachy m. pectoralis major na MR axiálních řezech
Fig. 4: MRI axial sections of the pectoralis major rupture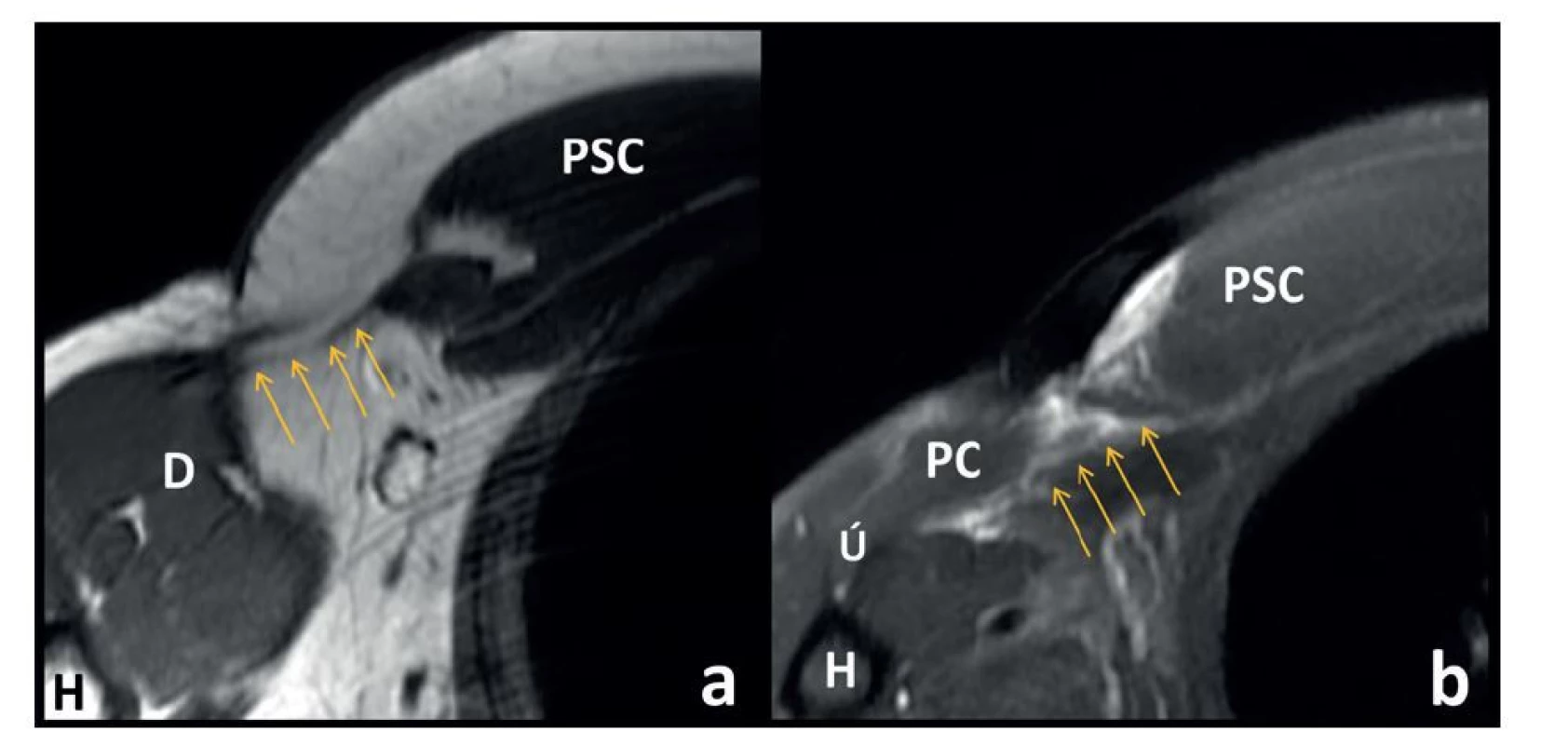
Vysvětlivky: a − T1 obraz chronické kompletní ruptury s mediální retrakcí svalu, prostor původního průběhu šlachy v oblasti axily vyplněný vazivovým pruhem (oranžové šipky); b - T2 obraz akutní kompletní ruptury pars sternocostalis (PSC) v oblasti muskulo- tendinozní junkce (oranžové šipky), PC − intaktní bříško pars clavicularis, H – humerus, Ú - zachovalá úponová šlacha MPM.
Legend: a − T1 image of a chronic complete rupture with medial retraction of the muscle, with the space of the original course of the tendon in the region of the axilla filled with a fibrous strip (orange arrows); b − T2 image of an acute complete rupture of the sternocostal part (PSC) in the region of the musculotendinous junction (orange arrows); PC − intact belly of the clavicular part; H – humerus; Ú – preserved PM insertion tendon.Zobrazovací metody
Přestože diagnózu poranění MPM musíme stanovit hlavně na základě anamnézy a kvalitního klinického vyšetření, patří zobrazovací vyšetření do komplexního vyšetřovacího procesu. Jsou zejména cenná ve sporných případech. Využíváme hlavně ultrazvuku a magnetické rezonance.
RTG snímek v předozadní a „Y“ projekci na rameno má ve stanovení diagnózy poranění MPM omezený přínos. RTG indikujeme vždy k vyloučení kostního poranění v oblasti ramene, zejména v případě přímých poranění nebo při nejasných okolnostech úrazu, kdy bychom mohli zvažovat sub/luxaci ramenního kloubu. RTG vyšetření má diagnostický přínos pouze při stanovení vzácného avulzního typu poranění s kostní abrupcí [8]. Ke stanovení přesné lokalizace abrupce by v takovém případě bylo nutné doplnit CT vyšetření.
Ultrazvukové vyšetření při poranění MPM jako první v literatuře doporučili Orava et al. r. 1984 [7]. Vyšetření je dobře dostupné, ekonomicky málo nákladné a při vyšetřovacím procesu má již větší přínos. Mělo by být tedy metodou první volby po klinickém vyšetření. Výpovědní hodnota je však výrazně ovlivněna anatomickými znalostmi a zkušenostmi vyšetřujícího radiologa. S výhodou by měl vyšetřující využívat porovnání s kontralaterální stranou. Dobře provedené vyšetření by mělo potvrdit naši pracovní diagnózu poranění MPM a orientačně posoudit jeho lokalizaci a rozsah. Nálezy při zobrazení poranění MPM zahrnují hematom, absenci či retrakci šlachy a defekt s poruchou architektoniky svalových a šlachových vláken. Tekutinová kolekce v oblasti sulcus deltoideopectoralis a ventrálně od m. coracobrachialis by měla vzbuzovat podezření na poranění MPM [25].
Magnetická rezonance je suverénně nejpřesnějším zobrazovacím vyšetřením v průkazu poranění MPM. Poprvé na prospěšnost časného vyšetření MR při potvrzení diagnózy a stanovení rozsahu poranění upozornili Miller et al. r. 1993 [26]. To však může být v našich podmínkách při akutních poraněních obtížněji dostupné. Ve srovnání s ultrazvukem je přesnější ve stanovení rozsahu a lokalizace poranění, s globálnějším posouzením celé oblasti. Není tak závislé na technice provedení samotného vyšetření, pokud se však zvolí správný protokol. Nutností je také radiolog zkušený v zobrazení pohybového aparátu.
Velmi důležité je správně specifikovat požadavek na MR vyšetření, a byl tak použit správný protokol vyšetření! Pro malou incidenci je vhodné se na vyšetření s radiology domluvit osobně. V případě požadavku vyloučení poranění v oblasti ramenního kloubu je totiž použit standardní ramenní protokol s ramenní cívkou. Šlacha MPM pak není vůbec zachycena, jelikož okno zobrazení ramenního protokolu končí při horním okraji úponu MPM a nezasahuje ani dostatečně mediálně.
Technicky je doporučováno provádět vyšetření v poloze na břiše k omezení dechových exkurzí, poloha na zádech však převažuje. Nutností je dále použití správné MR cívky – v literatuře se doporučuje srdeční cívka, případně hrudní cívka nebo cívka na dlouhé kosti pro zobrazení celého hemithoraxu včetně úponu MPM na humerus [25]. Rozsah vyšetřovacího okna by měl zahrnovat proximálně celý glenohumerální kloub k vyloučení skryté patologie a distálně k úponu m. deltoideus na humeru. Medio-laterálně pak od středu sterna až po laterální okraj paže. S výhodou by bylo i zobrazení kontralaterální nepostižené strany k porovnání a lepší interpretaci nálezu. Doporučované protokoly zobrazení se liší, měly by však zahrnovat alespoň obrazy v T1, T2 vážených a proton denzních sekvencích ve standardních rovinách – axiální, sagitální a koronární. V případě akutního poranění jsou nejpřínosnější T2 vážené sekvence v axiálních řezech pro dobré zobrazení tekutiny. Naopak při chronických lézích jsou nejpřínosnější obrazy T1, dobře zobrazující anatomické poměry a vazivo. Za normálních okolností má šlacha MPM v MR obraze nízký signál (Obr. 4). Nejobtížnější je interpretace izolované kompletní léze pouze pars sternocostalis. V tomto případě je důležitá korelace s klinickým nálezem. Suspekci by měl vzbuzovat i nález tekutinové kolekce v okolí šlachy dlouhé hlavy bicepsu až s její subluxací [8,24,25,27].
Zvijac et al. [7] ve svém souboru 27 pacientů posuzovali mimo jiné i korelaci mezi klinickým a MR nálezem stran lokalizace a rozsahu ruptury. Shoda panovala v 70,4 % případů.
Chang et al. [28] ve své retrospektivní studii zhodnotili na 36 případech korelaci mezi předoperačním popisem MR vyšetření a následným operačním nálezem (jako zlatým standardem určení typu a rozsahu léze). Největší korelaci zaznamenali v případě Grade III (kompletní ruptury) akutních lézí při inzerci, kdy senzitivita i specificita dosáhly hodnoty 1,00. U chronických ruptur senzitivita zůstala, ale specificita klesla na 0,67. U muskulo-tendinozních a Grade II (parciální ruptury) lézí došlo k poklesu senzitivity, ale se zachováním specificity. Obecně byly hodnocení a korelace méně přesné u chronických lézí všech lokalizací.
Klasifikace poranění
První klasifikace byla navržena v r. 1980, tj. až 100 let od popisu prvního případu [2,5]. Doposud byly navrženy celkem tři klasifikace poranění MPM, na žádné však nepanuje obecná shoda [23].
Tietjenova klasifikace: První klinickou klasifikaci navrhl Tietjen [5] v r. 1980, ta se soustředí na rozsah a anatomickou lokalizaci léze. Rozsah léze dělí do tří číselných podskupin I–III (kontuze nebo distenze, parciální léze a kompletní léze). Anatomickou lokalizaci originálně dále určuje pouze pro skupinu III − kompletních lézí písmenným označením A–D (A – origo, B − svalové bříško, C − muskulo-tendinozní junkce, D − úponová šlacha). V modifikaci ji patrně lze použít i u lézí parciálních. Bak et al. [13]. V r. 2000 ještě klasifikaci doplnili a původní šlachové léze dále rozdělili na 3 podtypy (III-D tendinozní avulze, III-E kostěná avulze a III-F intratendinozní ruptura). Z klinického hlediska však tyto podtypy nemají význam a jejich terapie zůstává shodná.
Kompletní léze považoval za vzácné a doporučoval je k operační terapii. Jednoznačně typ III-D u aktivních pacientů. K potenciální operační revizi, evakuaci hematomu a eventuálně pokusu o obnovu kontinuity tkáně indikoval kompletní léze typu III-B a III-C. Ostatní léze doporučoval ke konzervativní terapii.
Tato klasifikace nedefinuje závažnost ani lokalizaci parciálních lézí. Nerespektuje bilaminární uspořádání šlachy a nezohledňuje stáří ruptury.
ElMaraghyho a Devereauxova klasifikace: Komplexnější, moderní klasifikaci navrhli ElMaraghy a Devereaux [17] r. 2012, vycházející z nového bilaminárního pojetí anatomie úponové části a znalosti sekvence nepřímého poranění MPM [12,21]. V klasifikaci používají k morfologickému popisu 2 pojmy. Tloušťku (v předozadním rozměru) a šířku šlachy (v proximo-distálním směru). V obou rozměrech mohou být léze parciální. Dá se v ní tak zařadit např. kompletní léze pouze jedné porce MPM (laminy šlachy). Její klinická aplikovatelnost a praktičnost jsou však diskutabilní [8]. Ani z předoperačního MR vyšetření není možné jednotlivé typy lézí spolehlivě zařadit.
Cordascova klasifikace: Nedostatky obou klasifikací se snaží eliminovat nová Cordascova klasifikace [22] z r. 2019 primárně vycházející z Tietjenovy, avšak zohledňující recentní komplexní anatomii MPM (Tab. 1). Respektuje spektrum jednotlivých lézí s jejich klinickou relevancí a následným doporučením léčebného postupu. Má také za cíl zlepšit homogenitu a komunikaci v literatuře o poranění MPM. Nejpodstatnější je samostatné vyčlenění izolovaných ruptur jednotlivých porcí MPM − sternokostální či vzácnější klavikulární. Cordascova klasifikace také zachovává třístupňový charakter – stupeň I ponechává shodně jako kontuze nebo distenze, u stupně II však již vynechává pro již zmíněnou rozporuplnost pojem parciální a řadí sem nově izolované kompletní léze jednotlivých porcí MPM, zhruba odpovídajících lamině anterior a posterior šlachy. Stupeň III zahrnuje kompletní léze obou porcí MPM. U stupně II a III poranění zachovávají Tietjenovy podtypy A-D podle lokalizace. Byl ponechán podtyp E (kostěná avulze) z Bakovy modifikace jako specifický, byť raritní typ léze u kompletních ruptur obou porcí MPM.
Podle této klasifikace jsou k operační léčbě indikovány u aktivních mladých jedinců léze typu II-C, II-D a III-C, III-D, III-E. Zbylé typy tedy: I, II-A, II-B, III-A, III-B k léčbě konzervativní.
Nedostatečnost lze spatřit v zařazení parciální léze, pokud se nejedná o kompletní lézi jedné porce. Ty jsou však patrně vzácné. Lze konstatovat, že ze všech tří dosavadně navržených je Cordascova klasifikace nejlépe klinicky použitelná.
Léčba
Poranění MPM v závislosti na rozsahu, lokalizaci poranění a přání pacienta lze léčit jak konzervativně, tak operačně. Časná a správná diagnóza se stanovením rozsahu poranění je základním předpokladem dobrého výsledku léčby. Bodendorfer et al. [29] v recentní metaanalýze doložili, že akutní operace (do 6 týdnů) měly statisticky významně lepší výsledky než operace chronických lézí.
Při indikaci léčby postupujeme vždy individuálně se zohledněním faktorů poranění (stáří, lokalizace a rozsah léze) a faktorů pacienta (věk, funkční nároky, celkový stav). Z relativních faktorů je to kosmetické hledisko.
Ke konzervativní terapii jsou obecně indikováni starší jedinci, pacienti s nízkými silovými a funkčními nároky tolerující kosmetický defekt, a to i v mladším věku. Dále pacienti nepřející si operaci či ti, kteří jsou k operační léčbě kontraindikováni vzhledem k celkovému stavu, např. u polytraumatizovaných pacientů. Stran lokalizace a rozsahu poranění jsou podle Cordascovy klasifikace ke konzervativní léčbě indikovány i u aktivních mladých jedinců léze typu I, II-A, II-B, III - -A, III-B, tedy všechny distenze, kontuze, izolované léze jednotlivých porcí a kompletní léze obou porcí v oblasti origa a svalového bříška (Tab. 1).
Tab. 1. Cordascova klasifikace poranění m. pectoralis major, převzato z [22]
Tab. 1: Cordasco classification of pectoralis major injuries, reprinted from [22]![Cordascova klasifikace poranění m. pectoralis major,
převzato z [22]<br>
Tab. 1: Cordasco classification of pectoralis major injuries,
reprinted from [22]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/8f12aa4e14dc3793eeafc25376431fa5.jpg)
Vysvětlivky: * platí jen pro stupeň III
Legend: * applicable only to degree IIIPostiženou paži imobilizujeme na 2−3 týdny v závěsu nebo v ortéze Gilchristova typu. Pokud je to možné, časně odesíláme pacienta k rehabilitaci s využitím fyzikální terapie. Dále je vhodná aplikace kinesiotapingu. Po odeznění akutní bolestivosti a sejmutí ortézy zahajujeme rehabilitační protokol nejprve pasivní mobilizací s postizometrickou relaxací. Postupně obnovujeme pasivní i aktivní plnou hybnost ramenního kloubu a po 4−6 týdnech začínáme s lehkými odporovými cviky. Následuje progresivní posilovací fáze. Podle rozsahu poranění dovolujeme plnou zátěž s odstupem 2−3 měsíců [8,22,30].
K operační terapii jsou obecně indikováni mladí aktivní jedinci zhruba do 40 let s akutní či chronickou kompletní rupturou obou nebo jednotlivých porcí MPM netolerující silový a funkční deficit.
Podle Cordascovy klasifikace jsou k operační léčbě indikovány léze typu II-C, II-D (izolované kompletní ruptury jednotlivých porcí svalu v oblasti muskulo-tendinozní junkce a oblasti inzerce) a III-C, III-D, III-E (izolované kompletní ruptury obou porcí svalu v oblasti muskulo-tendinozní junkce a oblasti inzerce), bez rozdílu akutní či chronické ruptury (Tab. 1). Při jasném klinickém nálezu operujeme co nejdříve po stanovení správné diagnózy, např. po doplnění vyšetření MR. Ideálně operujeme do 3 týdnů, ne později než 6 týdnů od poranění. S rostoucím časem se zvyšuje riziko nutnosti rekonstrukce s použitím šlachového štěpu pro retrakci mediální stopky svalu.
Pacienti s chronickou rupturou jsou indikováni k operačnímu řešení ještě individuálněji, a to zejména na základě svalového oslabení a funkčního omezení při zátěži. Relativní indikací je kosmetické hledisko u profesionálních kulturistů a fitness závodníků [31].
Operujeme pod clonou antibiotik v celkové, kombinované nebo pouze regionální anestezii.
Operační poloha záleží na preferencích operatéra. Nejčastěji operujeme v beach chair poloze poskytující dobrý přehled a volnou manipulaci s paží. Možná je i poloha na zádech s mírnou elevací trupu.
Operační přístup ovlivňují lokalizace, rozsah a chronicita ruptury. Pokud operujeme „standardní“ rupturu v místě inzerce, volíme nejčastěji limitovaný delto-pektorální přístup v jeho distální části. Lze použít i přístup axilární, který má pro umístění jizvy lepší kosmetický efekt, nicméně neposkytuje tak dobrou přehlednost.
Po preparaci podkoží a protnutí pektorální fascie je revize ruptury v případě kompletní léze obou porcí svalu v místě inzerce ruptury relativně snadná. Utrženou část svalu nalézáme mediálně od incize. Pektorální fascie může být roztržena již samotným úrazem. Důkladnější orientaci vyžaduje situace, kdy je šlacha roztržena na původní laminu anterior a posterior. V tom případě se orientujeme podle pokračování svalových vláken mediálně. Šikmo proximálně pokračují vlákna pars clavicularis navazující na laminu anterior a šikmo distálně patří vlákna pars sternocostalis navazující na laminu posterior.
Pokud se jedná o izolovanou lézi sternokostální porce, zůstává delto-pektorální interval intaktní. Při revizi proto pokračujeme medio-distálně od klavikulární porce, kde teprve nacházíme retrahovanou sternokostální porci [22]. Po uvolnění a mobilizaci ji za respektování anatomie podvlékáme pod pars clavicularis po vytvoření okna delto-pektorálně. Dále je nutné myslet na to, že samotná šlachová část, zejména lamina posterior, přechází ze svalu na jeho dorsální straně. Ventrálně je z větší části kryta svalovými vlákny. To je důležité při zakládání kotvicích stehů do mediální stopky, dorsálně je tedy jejich držení nejpevnější [8,32]. Jako poslední revidujeme původní místo úponu šlachy MPM na crista tuberculi majoris. Orientačním bodem je sulcus bicipitalis s dlouhou šlachou bicepsu a distálně úpon m. deltoideus. Je potřeba mít na paměti, že místo původního úponu je široké v rozsahu přibližně 4−6 cm. V místě úponu můžeme nalézt zbytky původní šlachové tkáně (Obr. 5). Následně volíme některou techniku reinzerce nebo přímou suturu, případně jejich kombinaci.
Obr. 5. Peroperační nález akutní kompletní ruptury obou porcí šlachy m. pectoralis major
Fig. 5: Intraoperative finding of acute complete rupture of both portions of the pectoralis major rendon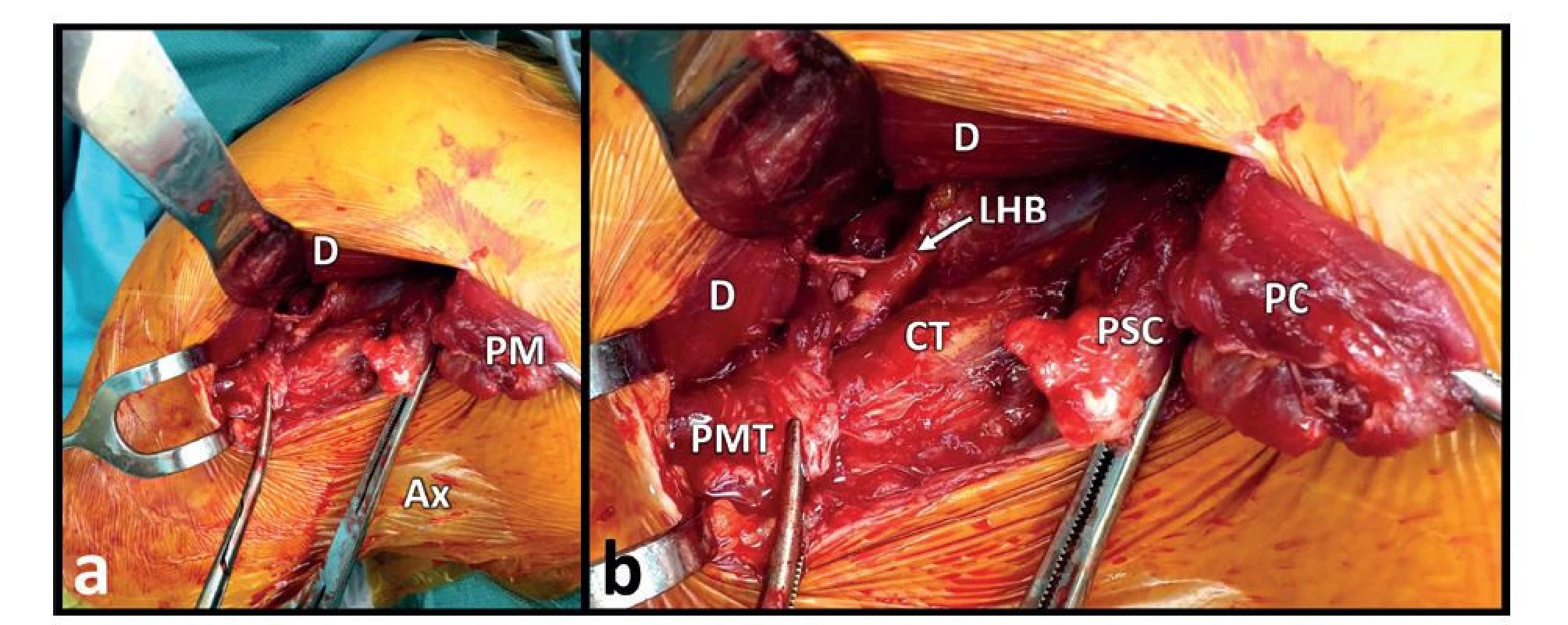
Vysvětlivky: a − přehledný pohled na limitovaný delto-pektorální přístup s paží v lehké abdukci. Ax – axilla, D – m. deltoideus, PM – m. pectoralis major; b − detailní pohled na oblast ruptury a inzerce. CT – conjoint tendon, D − odtažený m. deltoideus, LHB − šlacha dlouhé hlavy m. biceps brachii, PC − odtržená pars clavicularis v oblasti muskulo-tendinozní junkce, PSC - avulze lamina posterior šlachy MPM pars sternocostalis, PMT − zachovalý zbytek šlachy lamina anterior z pars clavicularis v místě inzerce.
Legend: a – a general view of the limited deltopectoral approach with the arm in slight abduction; Ax – axilla; D – the deltoid muscle; PM – the pectoralis major; b – a detailed view of the rupture and insertion sites; CT – conjoint tendon; D – retracted deltoid muscle; LHB – tendon of the long head of the biceps brachii; PC –ruptured clavicular part in the region of the musculotendinous junction; PSC – avulsed sternocostal part, including the tendon part of the posterior lamina; PMT – preserved part of the tendon of the anterior lamina of the clavicular part at the insertion site.Při ošetření akutních ruptur využíváme různých technik podle typu, rozsahu, lokalizace, stáří ruptury a preferencí operatéra. Na výběr máme od prosté sutury, transoseální sutury přes použití mnoha variant implantátů a různých druhů šicích materiálů.
Při ošetření lézí muskulo-tendinozního přechodu je metodou volby přímá sutura s našitím svalové stopky zpět na šlachu. U těchto ruptur je výhodné s ošetřením vyčkat 2−3 týdny od úrazu. V této době již dochází k ohraničení mediálního konce ruptury jizevnatou tkání, ve které pak lépe drží založené stehy. Stehy zakládáme ve více úrovních pro zvýšení pevnosti sutury. Ty hlavní kotvíme do dorsální části svalu, kde mají nejlepší držení, jak bylo popsáno výše. Ošetření ruptury muskulo - tendinozního přechodu vyžaduje precizní techniku sutury. Jelikož se jedná o ošetření čistě měkkotkáňové, je výsledek i hojení horší než u reinzerce šlachy.
U šlachových ruptur je metodou volby anatomická reinzerce prováděná buď transoseální suturou, nebo pomocí intraoseálně zavedených implantátů. Reinzerce pomocí implantátů je technicky relativně nenáročná a dnes nejčastější užívaná. V minulosti byla více používaná transoseální sutura. Alternativu představuje fixace pomocí šroubů s podložkami. Techniky reinzerce a různé typy použité sutury byly testovány v biomechanických studiích několika autory. Nejpevněji se jevila transoseální sutura a použití kortikálních knoflíků oproti uzlicím skobám. Ne však signifikantně. I nejpevnější konfigurace dosahovala zhruba 1/2 pevnosti oproti nativní neporušené šlaše na kadaverózních modelech [33,34].
V případě kompletní léze MPM se vzhledem k anatomické šířce původního úponu doporučuje použití 3 implantátů. Jejich rozmístění by mělo správně vypadat následovně: oba krajní by se měly zavést cca 5 mm od původního proximálního a distálního konce úponu, třetí pak mezi ně [34]. V případě izolované kompletní ruptury jedné porce svalu stačí 2 implantáty (Obr. 6). Místo vstupu volíme lehce za okrajem crista tuberculi majoris, abychom minimalizovali riziko iatrogenního poranění či následné iritace šlachy dlouhé hlavy bicepsu v sulku [15]. Před zavedením implantátů provádíme rašplí nebo lžičkou povrchovou dekortikaci původního footprintu pro lepší přihojení. Pokud lze, klademe u reinzerce důraz na obnovu anatomických poměrů. Kotvicí steh fixující laminu posterior šlachy sternokostální porce tedy uzlíme k nejproximálněji zavedenému implantátu nebo vstupu v případě transoseální techniky. Kotvicí steh pro laminu anterior šlachy klavikulární porce zase uzlíme k nejdistálnějšímu fixačnímu prvku. Střední fixační bod může sloužit pro obě části zároveň nebo pro sternokostální část, jelikož je mohutnější. Stehy dotahuje v addukci a vnitřní nebo neutrální rotaci paže [8,22]. Po výsledné rekonstrukci zkoušíme pohyb paže a do protokolu s výhodou zaznamenáváme tzv. „safe arc“ [35], tedy při jaké hodnotě abdukce, ventrální flexe a zevní rotace dochází k výraznějšímu napětí reinzerované šlachy. To slouží jako pomůcka k nastavení bezpečné a časné pasivní mobilizace v pooperačním období. Pokud se jedná o standardní akutní primární rekonstrukci, většinou se za bezpečný „safe arc“ považuje 60° abdukce a ventrální flexe, v neutrální rotaci paže [8]. Na závěr kontrolujeme potenciální impingement šlachy dlouhé hlavy bicepsu v sulcu.
Obr. 6. Pacient s akutní kompletní izolovanou rupturou pars sternocostalis m. pectoralis major vlevo
Fig. 6: Patient with acute complete isolated rupture of the sternocostal part of the pectoralis major on the left side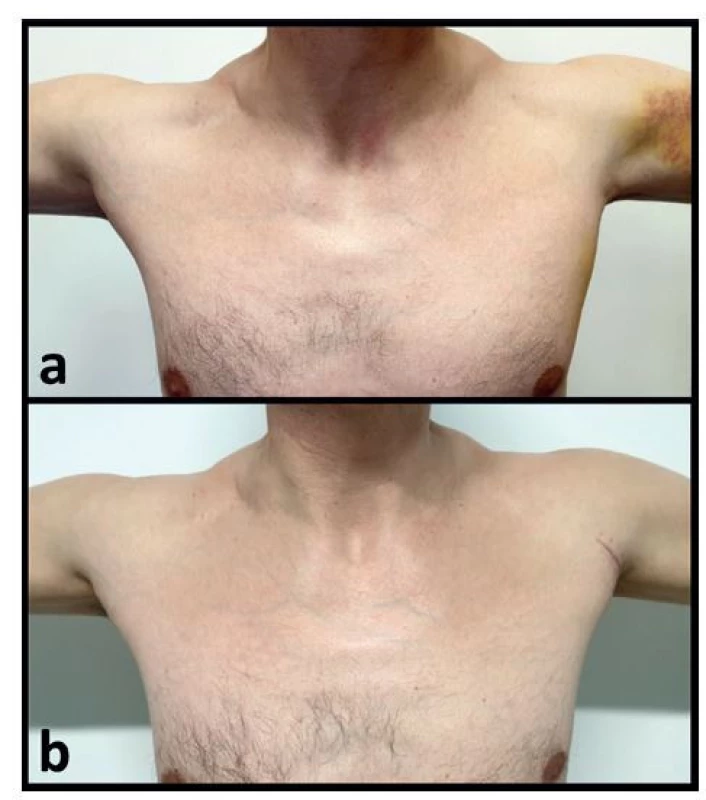
Vysvětlivky: a − stav několik dní po úrazu s hematomem paže a poruchou kontury přední axilární řasy; b − klinický výsledek s obnovou kontury přední axilární řasy 6 měsíců po reinzerci.
Legend: a – clinical finding several days after the injury, with a hematoma of the arm and impaired contour of the anterior axillary fold; b – clinical outcome with the restored contour of the anterior axillary fold 6 months after reinsertion.Transoseální sutura je nejstarší ze všech technik reinzerce, avšak i přesto poskytuje dobré výsledky. Existují dvě varianty provedení. Při první se vytvoří kostní frézou 4x1 cm velké kostní okno v místě původního úponu MPM pro vtažení šlachy. Následně 1 cm laterálně od tohoto tunelu vrtáme unikortikálně 3–4 kostní tunely průměru přibližně 2 mm pro provlečení a dotažení vláken [36]. Jednotlivá ramena vláken uzlíme mezi sebou do kříže ob otvor tak, aby jedním otvorem procházela vlákna dvou různých kotvicích stehů. Druhou alternativou je vytvoření 3–4 kostních tunelů ve 2 paralelních řadách s 1cm kostním můstkem mezi nimi. Důležité je při transoseální sutuře zanechat medio-laterálně i proximo - distálně alespoň 1cm kostní můstek mezi otvory jako prevenci přílišného oslabení metafýzy humeru [34].
Výhodou techniky je vysoká pevnost reinzerce. Navíc velmi dobře obnovuje rozsah kontaktní plochy původního footprintu pro přihojení šlacha-kost. Metoda dává dlouhodobě dobré výsledky a je ekonomicky nejméně nákladná. Nevýhodou je technická náročnost, delší operační čas a rozsáhlejší operační přístup s omezenou přehledností při vytváření druhé řady otvorů u svalnatějších jedinců s rizikem poranění okolních struktur. Nejobávanější, byť vzácnou komplikací je zlomenina proximálního humeru pro jeho oslabení kostními tunely. Tato komplikace je dokumentována jak na kadaverech, tak i v klinické praxi [34].
Skoby představují pohodlnou metodu reinzerce. V současné nabídce je velké množství variant těchto implantátů s různým typem zavedení, fixace a typem materiálů. Pro reinzerci MPM jsou většinou doporučovány šroubovací skobičky větších průměrů kolem 5 mm [34].
Kortikální knoflíky jsou mezi implantáty na trhu nejnovější a v současné době často užívané. V recentních studiích se objevují jako implantáty první volby [37,38]. Jsou vyrobeny z titanu a vlákna nebo pásky se do nich zavádějí až sekundárně, těsně před implantací po obšití utržené muskulo-tendinozní stopky. Původní jsou designované na tenodézu proximální šlachy dlouhé hlavy m. biceps brachii s rozměry 2,6x8,5 mm – proximal tenodesis buttons. V současné době jsou dostupné i speciální pektorální knoflíky, které mají o něco větší rozměry 2,6−3,2x10,9 mm – pec buttons. Tenodézovací knoflík lze zavádět jak unikortikálně, tak bikortikálně pro větší pevnost. Po navlečení vláken do knoflíku se zavádí častěji unikortikálně intramedulárně, následuje jeho uvolnění ze zavaděče a vzpříčení oproti kortikalis lehkým tahem za obě ramena vlákna. Následuje přitažení šlachy ke kosti skluzným mechanismem za střídavého tahu obou ramen s jejich finálním zauzlením.
Výhody a nevýhody jsou pro skoby i kortikální knoflíky de facto shodné. Výhodou je menší operační přístup a kratší operační čas. Oproti transoseální sutuře je metoda u svalnatějších jedinců technicky jednodušší a je dobře reprodukovatelná. Implantáty dále tolik neoslabují proximální humerus. Stran pevnosti ve většině studií prokázaly skoby nejmenší fixační pevnost, knoflíky srovnatelnou s transoseální suturou [34]. Skoby lze použít také jako „double row“ techniku zvyšující pevnost konstrukce. Nevýhodou při použití kovových implantátů mohou být artefakty při případném MR vyšetření. Biokompatibilní nebo biodegradabilní skoby tento problém eliminují, jejich pozici pak ale nemůžeme kontrolovat na RTG. V místě zavedení mohou být velké skoby příčinou bolesti. Specificky pro knoflíky je někdy problematické intramedulární vzpříčení nejproximálněji zavedeného implantátu vzhledem k charakteru metafyzární kostní tkáně. Při nutnosti použití více implantátů představuje jejich cena významnou položku nákladů na operaci.
Všem technikám reinzerce je společné kotvení mediální tendinozní nebo muskulo-tendinozní části svalu suturou. Mediální stopku obšíváme před nebo po zavedení implantátu podle typu zvoleného implantátu.
Technika mediální kotvicí sutury je důležitější než samotná volba techniky reinzerce. Představuje „locus minoris“ celé rekonstrukce, kde dochází k mechanickému selhávání nejčastěji [33]. K tomu může dojít buď přetržením samotného vlákna, nebo proříznutím sutury svalovou či šlachovou částí svalu. Prevencí prvého je volba síly a materiálu stehu. Prořezávání tkání výrazně ovlivňuje technika zvoleného stehu.
K ukotvení mediální stopky jsou doporučovány šlachové typy stehů pro paralelní uspořádání vláken šlachy a svalu. Používají se stehy podle Masona-Ellena, Bunella a patrně nejpevnější zamykaný steh podle Krackowa [33]. Steh vykazuje vysokou pevnost a odolnost proti prořezávání pojivovou tkání. Biomechanické srovnání různých typů stehů použitých při ruptuře MPM nejlépe vyznělo pro Krackowův steh s použitím pásky Fibertape vykazující nejvyšší pevnost [33,34].
Ošetřování chronických ruptur je technicky i časově náročnější. Zahrnuje techniky reinzerce a sutury, většinou s plastikou šlachové části za použití štěpu. Riziko nutnosti použití štěpu vzrůstá s odstupem od úrazu pro retrakci mediální části svalu. Někteří autoři uvádějí, že je potřeba s touto variantou počítat již 3 týdny od úrazu, a to zejména při rupturách v oblasti muskulo-tendinozního přechodu [31,39].
Definitivní rozhodnutí je však vždy stanoveno až peroperačně, po dostatečné mobilizaci mediálně retrahované porce svalu. Místo původní ruptury je vyplněno vazivem, které může adherovat ke stěně hrudníku a axily (Obr. 7). Pro ozřejmění původní šlachy, která může již zcela chybět, je nutné toto vazivo exscidovat. Původní bilaminární uspořádání již nemusí být zřejmé. Poté lze teprve zahájit rozsáhlou tupou cirkulární mobilizaci [8]. Při tom je nutné myslet na průběh nn. pectorales. Bezpečná je vertikální hranice procházející processus coracoideus a také ventrální plocha MPM. Nervy do svalu totiž vstupují dorsálně [9]. Pokud by po mobilizaci byla výsledná tenze na primární reinzerci v nulové abdukci a neutrální rotaci paže příliš vysoká, volíme raději plastiku šlachy pomocí štěpu pro vysoké riziko selhání rekonstrukce.
Obr. 7. Prayer sign před a po operaci u pacienta s chronickou kompletní rupturou šlachy m. pectoralis major vpravo
Fig. 7: Prayer sign before and after operation in a patient with a chronic complete rupture of the pectoralis major tendon on the right side Vysvětlivky: a – klinický obraz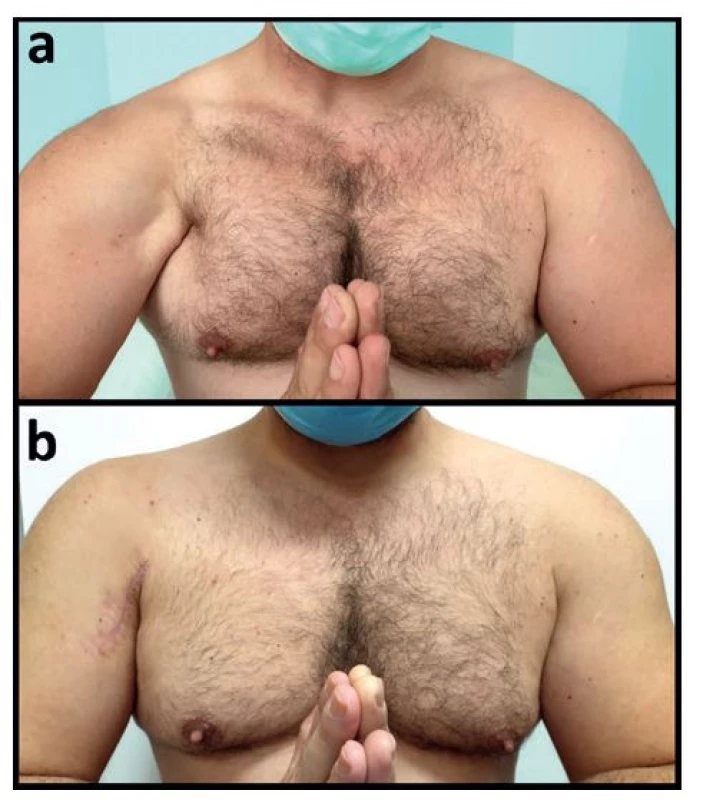
Vysvětlivky: a – klinický obraz 1 rok od poranění s nápadnou retrakcí kůže podmíněnou defektem šlachy m. pectoralis major; b – stav 6 týdnů po plastice šlachy m. pectoralis major autoštěpem z m. semitendinosus et m. gracilis a dobře patrným kosmetickým efektem operace.
Legend: a – clinical finding 1 year after the injury, with a marked retraction of the skin resulting from the defect of the pectoralis major tendon; b – the situation 6 weeks after the pectoralis major tendinoplasty using an autograft from the semitendinosus and gracilis muscles, with a clearly visible cosmetic effect of the operation.Štěpy volíme spíše podle zvyklostí pracoviště. Rekonstrukce lze provádět pomocí autoštěpů i aloštěpů. Jako aloštěpy se nejčastěji používají štěpy z Achillovy šlachy, případně z fascia lata, šlach hamstringů či dermálního štěpu [16,31]. Při použití autoštěpů se doporučuje použití šlachy m. semitendinosus, případně m. gracilis se standardním odběrem jako při plastice předního zkříženého vazu z ipsilaterálního kolene [16,31].
Technika sutury je u chronických ruptur složitější a vyžaduje o jeden krok navíc v podobě našití nebo ukotvení štěpu na mediální muskulo-tendinozní stopku. Tento spoj pak představuje nejslabší místo celé rekonstrukce a závisí na kvalitě a zachování šlachové části na mediální stopce. Buď štěp na mediální stopku našíváme přímou suturou, nebo štěp stopkou provlékáme jako tkaničky u bot s následným pojištěním suturou [31]. Štěp lze nejprve kotvit k humeru a poté ho našívat mediálně, případně obráceně. Výsledná šlacha by měla připomínat šlachu nativní, tedy plochou a širokou.
Metody reinzerce jsou shodné s ošetřením akutních ruptur.
Pooperační režim a rehabilitace
Pacienta kontrolujeme 10.−14. den po výkonu s odstraněním stehů a poté pacienta sledujeme v 6 týdnech, 3 měsících, 6 měsících a jednom roce od výkonu. Při použití implantátů provádíme po výkonu RTG ramenního kloubu. Výsledek terapie a svalové oslabení hodnotíme nejdříve 6 měsíců od operace, v závislosti na intenzitě rehabilitační fáze.
Pooperační protokol akutní ruptury: Paži po výkonu imobilizujeme v addukci a vnitřní rotaci v ortéze Gilchristova typu na 4−6 týdnů, delší dobu ponecháváme u ruptur muskulo-tendinozní junkce a při nutnosti výrazné mobilizace s vyšší tenzí rekonstrukce.
1.−4. týden – od prvního dne po operaci zahájení mobilizace lokte a zápěstí v neutrálním postavení paže nebo vnitřní rotaci, po odstranění stehů pasivní asistovaná mobilizace v ramenním kloubu s ventrální flexí do 60°, abdukcí do 60°, addukcí 0°, zevní rotací 0°, vnitřní rotací bez omezení (podle peroperačního „safe arc“).
5.–6. týden – aktivní řízená mobilizace: ventrální flexe a abdukcí do 60° (pasivně do 90°) a zevní rotací 0°, izometrická cvičení.
7.−12. týden – progresivní pasivní a aktivní řízená mobilizace do plného rozsahu, jako poslední obnova zevní rotace, lehké odporové cviky.
od 13. týdne – aktivní hybnost bez omezení, zahájení progresivního posilovacího cvičení.
5.−6. měsíc – dovolujeme plnou zátěž bez omezení i s kontaktními sporty.
Pooperační protokol chronické ruptury: Ortézu ponecháváme 6 týdnů, a pokud je napětí na rekonstrukci peroperačně výraznější i přes použití štěpu, je lepší ponechat po celou dobu tohoto období bez mobilizace v ramenním kloubu.
U pasivní mobilizace po sejmutí ortézy postupujeme pomaleji − ventrální flexe o 10° za týden, zevní rotace a abdukce o 5° za týden. Aktivní mobilizaci zahajujeme až po 8. týdnu od výkonu [8,16,23,30,31].
Výsledky léčby
V hodnocení terapie zohledňujeme subjektivní (bolest, kosmetický výsledek apod.) i objektivní parametry (rozsah hybnosti, svalová síla apod.) [12,16,22,36,40]. Komplexním ukazatelem je schopnost návratu k aktivitám nebo k práci jako před úrazem. Specificky pro poranění MPM jsou to dále váhy zvedané při benchpressu [22,39].
Specifická kritéria pro hodnocení terapie poranění MPM ve své metaanalýze stanovili Bak et al. [13], ta následně přejali i další autoři [14–16,19,32,35,39]. Hodnocení výsledků léčby řadí do 4 skupin:
– Výborný: pacient bez bolesti, s plnou hybností, bez stížnosti na kosmetické hledisko, klinicky symetrická síla v addukci nebo objektivní pokles svalové síly při izokinetickém testování o méně než 10 %, návrat k aktivitám jako před úrazem bez omezení.
– Dobrý: pacient s malým funkčním omezením a malým omezením hybnosti, bez stížnosti na kosmetické hledisko, klinicky symetrická síla v addukci nebo objektivní pokles svalové síly při izokinetickém testování do 20 %.
– Uspokojivý: pokud omezení pacientovi neumožňuje návrat k požadovaným aktivitám, většinou pro bolest nebo oslabení, případně pokud kosmetické hledisko hodnotí jako neuspokojivé.
– Neuspokojivý: pokud došlo k selhání terapie; u konzervativní terapie, pokud byla nutná operační intervence minimálně po 16 týdnech od úrazu pro nespokojenost s jejím výsledkem; u operační terapie, pokud neměla klinický efekt a pokud se objevila zásadnější pooperační komplikace; stran kosmetického hlediska, pokud je pacient pro jizvení výrazně nespokojený a dále pokud perzistuje výrazná bolest a omezení hybnosti.
Nevýhodou je příliš velká váha hodnocení kosmetické spokojenosti, která je do velké míry subjektivní. Toto hledisko tak může falešně zhoršovat celkový výsledek terapie [22].
Výsledky léčby nejlépe zhodnotily srovnávací studie konzervativní a operační léčby (Tab. 2), z nichž nejvýznamnější a s největším souborem pacientů prezentovali Äärimaa et al. a de Castro Pochini et al. [7,16,19,36,40].
Tab. 2. Studie srovnávající výsledky konzervativní a operační léčby
Tab. 2: Study comparing the results of non-operative and operative treatment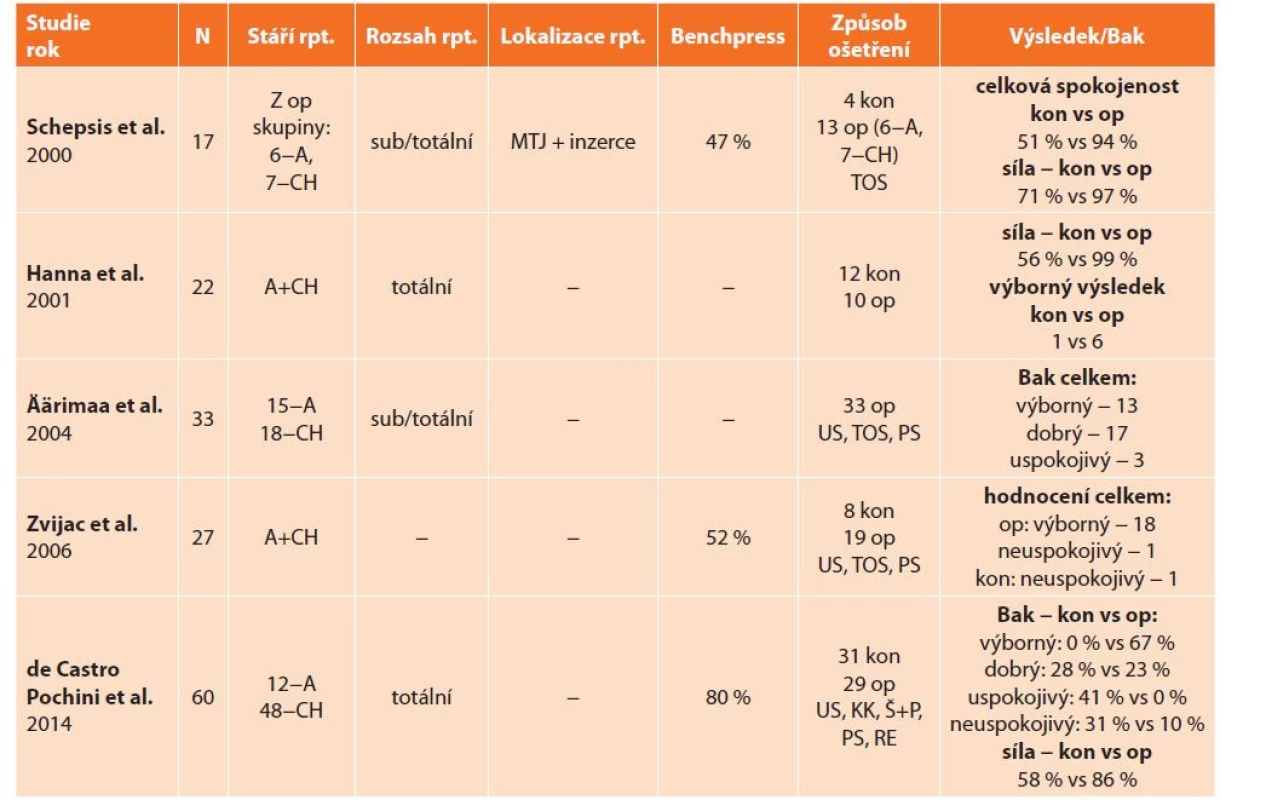
Vysvětlivky: A – akutní, CH – chronické, kon – konzervativní, KK – kortikální knoflíky, MTJ – muskulo-tendinozní junkce, op – operační, PS – přímá sutura, RE – rekonstrukce štěpem, Š+P – šrouby s podložkami, TOS – transoseální sutura, US – uzlící skoby.
Legend: A – acute; CH – chronic; kon – non-operative; KK – cortical buttons; MTJ – musculotendinous junction; op – operative; PS – direct suture; RE – reconstruction with a graft; Š+P – screws with washers; TOS – transosseous suture; US – suture anchors.Äärimaa et al. [19] r. 2004 srovnávali konzervativní a operační terapii u 31 mužů s 33 rupturami MPM. Z nich bylo 15 akutních a 18 chronických totálních nebo subtotálních ruptur. Jednalo se o homogenní skupinu jednoho pracoviště a většina 26/33 pacientů byla operována jedním operatérem. K souboru přidali také metaanalýzu 73 případů. Z hodnocení obou skupin pacientů došli k závěru, že nejlepší výsledky vykazovali v sestupném pořadí pacienti po časné rekonstrukci, dále pacienti s rekonstrukcí chronické ruptury a nejhorší výsledky byly u skupiny konzervativně léčených jedinců. Ve vlastním souboru průměrná doba od ruptury k operaci činila 11 týdnů. Volili různé operační techniky. Transoseální sutura byla použita ve 30 %, reinzerce pomocí GII Mitek skob ve 36 %, přímá sutura ve 33 %. Dovolovali relativně rychlý rehabilitační protokol s plnou zátěží 3 měsíce od operace.
Výsledky jsme hodnotili podle Baka: 13 pacientů dosáhlo výborného výsledku, 17 dobrého, 3 uspokojivého (dva z nich však pouze kvůli kosmetickému efektu, navíc se jednalo o chronické léze). Obecně horší výsledky vykázali pacienti s chronickými rupturami a rupturami v oblasti muskulo-tendinozní junkce.
Z metaanalýzy 73 případů, kam byli zařazeni pouze pacienti s kompletní či téměř kompletní rupturou a minimální dobou sledování 6 měsíců, vyplynuly podobné výsledky jako v souboru autorů. Nejlepší výsledky tak vykázali pacienti s akutními rupturami, z čehož vyplývá i doporučení k časnému operačnímu řešení.
de Castro Pochini et al. [16] v r. 2014 srovnávali konzervativní a operační terapii v prospektivní studii kompletních ruptur MPM na 60 případech, z nichž 29 bylo léčeno operačně a 31 konzervativně. Vyloučeni byli pacienti s parciálními rupturami, a to i s kompletní izolovanou rupturou pars sternocostalis. Šlo o skupinu pacientů s vysokým, 80% podílem chronických ruptur minimálně s 3měsíčním odstupem od úrazu. Všichni byli vyšetřeni MR nebo ultrazvukem. V 80 % došlo k poranění při benchpressu s vysokým podílem užívání anabolických steroidů v 87 % z celé skupiny. Operační léčba zahrnovala jak primární reinzerci pomocí skob, tak reinzerci s plastikou šlachy autoštěpem ze šlach m. semitendinosus a m. gracilis u chronických lézí pomocí šroubů s podložkami a kortikálních knoflíků. 2x použili přímou suturu end-to-end. K hodnocení použili kritéria podle Baka a izokinetické testování. V Bakově hodnocení zaznamenali v operované skupině 67 % výborný, 23 % dobrý, 0 % uspokojivý a 10 % neuspokojivý výsledek. V konzervativně léčené skupině nebyl žádný pacient hodnocen s výborným výsledkem, 28 % dosáhlo dobrého, 41 % uspokojivého a 31 % neuspokojivého výsledku. Při izokinetickém testování u konzervativně léčených došlo k poklesu síly v průměru o 42 % oproti 14 % u operačně léčených pacientů. Operační terapie u kompletních ruptur MPM tak poskytovala výrazně lepší výsledky oproti konzervativní terapii, a to i u lézí chronických.
Recentnější studie se zabývají jen operační léčbou (Tab. 3), nejhomogennější jsou studie Cordasca et al. a Marshe et al. [15,22,23,32,35,37,39,41].
Tab. 3. Studie hodnotící výsledky operační léčby
Tab. 3: Study evaluating the results of operative treatment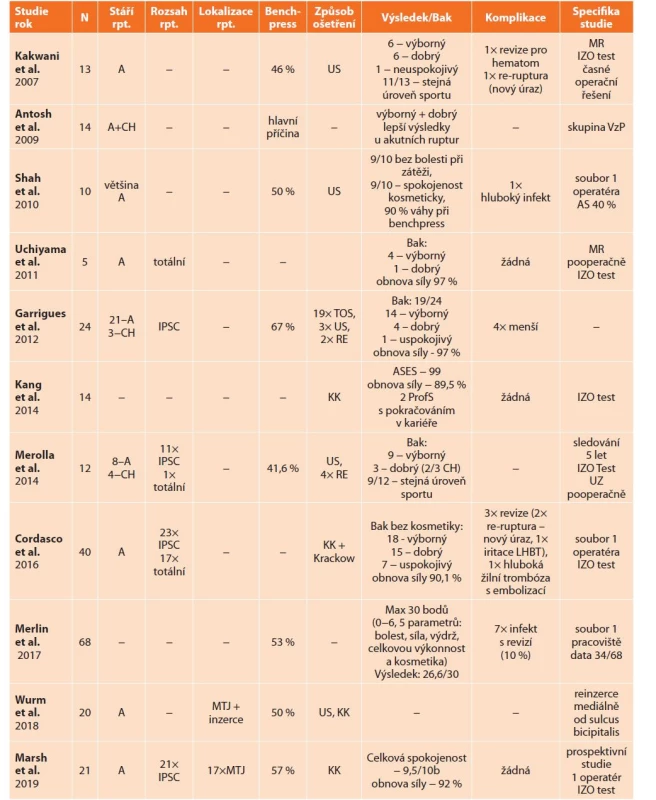
Vysvětlivky: A – akutní, AS – anabolické steroidy, CH – chronické, IPSC – izolovaná léze pars sternocostalis, IZO test – izokinetické testování, KK – kortikální knoflíky, LHBT − šlacha dlouhé hlavy m. biceps brachii, MR - magnetická rezonance, MTJ – muskulo-tendinozní junkce, ProfS - profesionální sportovec, PS – přímá sutura, RE – rekonstrukce štěpem, TOS – transoseální sutura, US – uzlící skoby, UZ – ultrazvuk, VzP – vojáci z povolání.
Legend: A – acute; AS – anabolic steroids; CH – chronic; IPSC – isolated lesion of the sternocostal part; IZO test – isokinetic testing; KK – cortical buttons; LHBT – tendon of the long head of the biceps brachii; MR – magnetic resonance imaging; MTJ – musculotendinous junction; ProfS – professional athlete; PS – direct suture; RE – reconstruction with a graft; TOS – transosseous suture; US – suture anchors; UZ – ultrasound; VzP – professional soldiers.Cordasco et al. [16] v r. 2016 představili dosud největší operační soubor 40 pacientů jednoho operatéra s akutní rupturou MPM. Minimální doba sledování činila 2 roky s retrospektivním hodnocením. V 58 % se jednalo o izolované léze par sternocostalis, u ostatních se jednalo o kompletní léze obou porcí svalu. K reinzerci používali 4 kortikální knoflíky v kombinaci s typem sutury podle Krackowa. K hodnocení použili jak hodnoticí kritéria podle Baka, tak izokinetické testování. Při hodnocení podle Baka, po odstranění kosmetického hlediska, které falešně významně zhoršovalo výsledky, dosáhlo 46 % pacientů výborného, 37 % dobrého a 17 % uspokojivého výsledku. Při izokinetickém testování svalové síly v horizontální addukci zjistili v průměru pokles o 10 % oproti zdravé straně. Všichni pacienti dosáhli po cca 5,5 měsíci funkce jako před úrazem, u 23 % s malým omezením při sportu. 3 pacienti si vyžádali operační revizi – 2x pro rerupturu, avšak pro nový úraz v průběhu rekonvalescence, 1x pro iritaci šlachy dlouhé hlavy bicepsu řešenou subpektorální tenodézou.
Marsh et al. [22] r. 2019 zhodnotili operační soubor 21 pacientů s izolovanou akutní rupturou pars sternocostalis MPM ošetřených jedním operatérem. Velkou výhodou je prospektivní sledování s minimální dobou sledování 2 roky. V 57 % došlo k poranění při benchpressu, 81 % lézí bylo v oblasti muskulo-tendinozní junkce. Při reinzerci byly použity tři kortikální knoflíky. V hodnocení využívali izokinetické testování s poklesem síly o 8 % oproti zdravé straně. Předoperační a pooperační výkony v benchpressu poklesly v průměru ze 134 kg na 117 kg. Celková spokojenost činila 9,5 bodu/10. Ke sportu se pacienti vrátili přibližně 5,5 měsíce po operaci. Nezaznamenali žádnou komplikaci. Důležitou součástí práce je navržená nová Cordascova klasifikace.
V recentní metaanalýze Bodendorfer et al. [14] r. 2020 srovnávali konzervativní a operační terapii. Zahrnuli do ní práce s minimální dobou sledování 6 měsíců a alespoň 5 případy ruptury MPM. Těmto kritériím vyhovovalo 23 článků s 664 případy ruptury MPM, z nichž 603 bylo operováno a 61 léčeno konzervativně. V 63 % k poranění došlo při silovém tréninku, specificky při benchpressu v 55 %. Průměrný věk pacientů činil 31,5 roku. Průměrné procento pacientů v obou skupinách, kteří byli schopni se vrátit k předúrazovým aktivitám, činilo 95 %. Výsledky operační terapie byly ve srovnání s konzervativní terapií významně lepší, s relativním průměrným zlepšením funkčního výsledku o 23 %. Průměrný deficit svalové síly po rekonstrukci chronických ruptur se štěpem činil 10 %. Celková spokojenost s kosmetickou stránkou po operační léčbě byla o 14 % vyšší (92 % oproti 78 %). Reziduální deformita byla zaznamenána u všech konzervativně léčených oproti 1 % v operované skupině pacientů. V obou skupinách dosáhli pacienti téměř vždy plného pohybu v ramenním kloubu. U operačně léčených pacientů byly tedy prokázány statisticky významně lepší výsledky ve všech sledovaných parametrech.
Komplikace
Komplikace konzervativní léčby zahrnují funkční a silový deficit, obojí v závislosti na rozsahu a lokalizaci poranění. Oslabení může být až o 40 %, oproti oslabení většinou o 10 % po operační léčbě [12,16,19]. Funkční obtíže se projevují omezenou výkonností a únavou postižené paže, někdy s bolestí a křečemi retrahovaného MPM. Dále je to defigurace svalu, výraznější u významných ruptur ve srovnání s operační léčbou [14] (Obr. 7). Byl zaznamenán také kompartment syndrom. Může dojít i ke vzniku myositis ossificans.
Časné komplikace operační léčby poranění MPM nejčastěji zahrnují povrchovou nebo hlubokou infekci v ráně, vzhledem k těsné souvislosti s oblastí axily a vysokou koncentrací kožní mikroflóry. V prevenci lze doporučit řádnou předoperační hygienu, oholení podpaždí, použití jodové incizní fólie, pečlivý uzávěr operační rány po vrstvách a profylaktické peripoperační podávání antibiotik. V metaanalýze Balazse, et al. [42] tvořily ranné infekce s 5,6 % téměř polovinu všech zaznamenaných komplikací. Mezi další časné komplikace patří poranění okolních struktur (nervy, cévy a šlachy v okolí úponu MPM) a rozsáhlý pooperační hematom. Byl zaznamenán i případ plicní embolie [15].
Jako specifická pozdní komplikace operační léčby byla popsána tendinitida šlachy dlouhé hlavy bicepsu. Ta může být kromě peroperačního poranění také chronicky iritována v místě reinzerce šlachy MPM buď příliš mediálním zavedením implantátů, nebo stehy obšité mediální stopky. Komplikaci lze řešit subpektorální tenodézou šlachy [15]. Někdy je v prevenci doporučována primární reinzerce MPM mediálně od bicipitálního sulku [23].
Selhání rekonstrukce s re-rupturou se nejčastěji vyskytuje ve spojitosti s novým poraněním ve fázi rekonvalescence, kdy ještě nedošlo k plnému biologickému zhojení. Nejrizikovější je období do 3 měsíců od operace. Vyskytuje se v rozsahu od 0–7,7 % [12,15,35]. K selhání může dojít častěji v oblasti sutury nebo v místě reinzerce, v dnešní době nejčastěji implantátu. Prevencí je řádná technika sutury, dostatečně pevné vlákno, správná volba a dostatečný počet implantátů.
Ne příliš častou, ale o to závažnější komplikací je zlomenina humeru v místě reinzerce. Nejrizikovější stran oslabení humeru je transoseální technika nebo bikortikální fixace při použití implantátů. Prevencí je správné rozložení vrtaných kanálů s ponecháním minimálně 1 cm kostního můstku [34].
ZÁVĚR
Poranění m. pectoralis major patří na úrazových ambulancích mezi poranění vzácná. Malá zkušenost a neznalost problematiky tak vedou často k přehlédnutí či chybně vedené léčbě. K poranění dochází nejčastěji nepřímým mechanismem při silových sportech, typicky při benchpressu. Ruptury jsou zejména lokalizovány v oblasti muskulo-tendinozní junkce a v oblasti inzerce. Ze zobrazovacích metod je nejpřínosnější MR vyšetření s důrazem na správně zvolený protokol. U nás obecně přijímaná konzervativní léčba těchto poranění není v souladu se světovou literaturou. Současným trendem, je operační léčba u indikovaných klinicky významných ruptur mladých aktivních pacientů s velkými funkčními nároky. Jedná se o izolované kompletní ruptury jedné porce a kompletní ruptury obou porcí m. pectoralis major. Operační výkon je vhodné provádět akutně, maximálně do 6 týdnů, kdy lze očekávat nejlepší výsledky. Pro malou incidenci a k dosažení nejlepších výsledků je vhodné tato poranění koncentrovat na pracoviště se zkušenostmi s jejich ošetřením.
Podpořeno IP DZRVO MO1012.
Poděkování: Autoři by rádi poděkovali paní PhDr. Ludmile Bébarové za odborné překlady.
Etické prohlášení: Článek a metody v něm, spolu s lidskými účastníky, byly vypracovány s etickými zásadami a standardy podle Helsinské deklarace z roku 1964.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
mjr. MUDr. Jaroslav Chomič
Klinika ortopedie 1. LF UK a ÚVN-VFN Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: jaroslav.chomic@uvn.cz
ORCID: 0000-0002-0329-8469
Zdroje
1. Rockwood CHA, Matsen FA, Wirth MA, et al. The shoulder. 5th ed. Philadelphia, Elsevier 2017 : 1198–1201.
2. Patissier P. Maladies des Bouchers: Traite des maladies des artisans. Paris, Chez J-B Baillere Libraire 1822;162–165. Cit. sec. 13.
3. McKelvey D. Subcutaneous rupture of the pectoralis major muscle. Br Med J 1928;2 : 611–614.
4. McEntire JE, Hess WE, Coleman SS. Rupture of the pectoralis major muscle: a report of eleven and review of fifty-six. J Bone Joint Surg Am. 1972;54(5):1040−1046.
5. Tietjen R. Closed injuries of the pectoralis major muscle. J Trauma 1980;20(3):262−264. doi:10.1097/00005373-198003000-00015.
6. Kurčík D, Látal J. Traumatická ruptura musculus pectoralis maior. Acta Chir Orthop Traumatol Cech. 1983;50(1):108−112.
7. Zvijac JE, Schurhoff MR, Hechtman KS, et al. Pectoralis major tears: correlation of magnetic resonance imaging and treatment strategies. Am J Sports Med 2006;34(2):289−294. doi:10.1177/0363546505279573.
8. Butt U, Mehta S, Funk L, et al. Pectoralis major ruptures: a review of current management. J Shoulder Elbow Surg. 2015;24(4):655−6562. doi:10.1016/j. jse.2014.10.024.
9. Chomiak J, Dungl P. Reconstruction of elbow flexion in arthrogryposis multiplex congenita type I. Part I: surgical anatomy and vascular and nerve supply of the pectoralis major muscle as a basis for muscle transfer. J Child Orthop. 2008;2(5):357−364. doi:10.1007/s11832 - 008-0130-0.
10. Čihák R, Grim M, Fejfar O, et al. Anatomie 1: Třetí, upravené a doplněné vydání. Praha, Grada Publishing 2011 : 378−380.
11. Larionov A, Yotovski P, Filgueira L. A detailed review on the clinical anatomy of the pectoralis major muscle. SM J Clin Anat. 2018;2(3):1015.
12. Wolfe SW, Wickiewicz TL, Cavanaugh JT. Ruptures of the pectoralis major muscle: an anatomic and clinical analysis. Am J Sports Med. 1992;20(5):587−593. doi:10.1177/036354659202000517.
13. Bak K, Cameron EA, Henderson IJ. Rupture of the pectoralis major: a meta-analysis of 112 cases. Knee Surg Sports Traumatol Arthrosc. 2000;8(2):113−119. doi:10.1007/ s001670050197.
14. Bodendorfer BM, McCormick BP, Wang DX, et al. Treatment of pectoralis major tendon tears: A systematic review and meta-analysis of operative and nonoperative treatment. Orthop J Sports Med. 2020;8(2):2325967119900813. doi:10.1177/2325967119900813.
15. Cordasco FA, Mahony GT, Tsouris N, et al. Pectoralis major tendon tears: functional outcomes and return to sport in a consecutive series of 40 athletes. J Shoulder Elbow Surg. 2017;26(3):458−463. doi:10.1016/j.jse.2016.07.018.
16. de Castro Pochini A, Andreoli CV, Belangero PS, et al. Clinical considerations for the surgical treatment of pectoralis major muscle ruptures based on 60 cases: a prospective study and literature review. Am J Sports Med. 2014;42(1):95−102. doi:10.1177/0363546513506556.
17. ElMaraghy AW, Devereaux MW. A systematic review and comprehensive classification of pectoralis major tears. J Shoulder Elbow Surg. 2012;21(3):412−422. doi:10.1016/j.jse.2011.04.035.
18. Sephien A, Orr J, Remaley DT. Pectoralis major tear in a 23-year-old woman while performing high-intensity interval training: a rare presentation. BMJ Case Rep. 2020;13(3):e232649. doi:10.1136/bcr - 2019-232649.
19. Äärimaa V, Rantanen J, Heikkilä J, et al. Rupture of the pectoralis major muscle. Am J Sports Med. 2004;32(5):1256−1262. doi:10.1177/0363546503261137.
20. März J, Novotný P. Ruptura šlachy m. pectoralis maior a anabolické steroidy v anamnéze – kazuistika. Rozhl Chir. 2008;87(7):380−383.
21. Fung L, Wong B, Ravichandiran K, et al. Three-dimensional study of pectoralis major muscle and tendon architecture. Clin Anat. 2009;22(4):500−508. doi:10.1002/ca.20784.
22. Marsh NA, Calcei JG, Antosh IJ, et al. Isolated tears of the sternocostal head of the pectoralis major muscle: surgical technique, clinical outcomes, and a modification of the Tietjen and Bak classification. J Shoulder Elbow Surg. 2020;29(7):1359−13-67. doi:10.1016/j. jse.2019.11.024.
23. Wurm M, Imhoff AB, Siebenlist S. Surgical repair of acute pectoralis major muscle ruptures. Oper Orthop Traumatol. 2018;30(6):390−397. doi:10.1007/ s00064-018-0557-5.
24. Magone K, Ben-Ari E, Gyftopoulos S et al. Pectoralis major tendon tear: A critical analysis review. JBJS Rev. 2021;9(8). doi:10.2106/JBJS.RVW.20.00224.
25. Chiavaras MM, Jacobson JA, Smith J, et al. Pectoralis major tears: anatomy, classification, and diagnosis with ultrasound and MR imaging. Skeletal Radiol. 2015;44(2):157−164. doi:10.1007/ s00256-014-1990-7.
26. Miller MD, Johnson DL, Fu FH, et al. Rupture of the pectoralis major muscle in a collegiate football player. Use of magnetic resonance imaging in early diagnosis. Am J Sports Med. 1993;21(3):475−477. doi:10.1177/036354659302100325.
27. Lee YK, Skalski MR, White EA, et al. US and MR imaging of pectoralis major injuries. Radiographics 2017;37(1):176−189. doi:10.1148/rg.2017160070.
28. Chang ES, Zou J, Costello JM, et al. Accuracy of magnetic resonance imaging in predicting the intraoperative tear characteristics of pectoralis major ruptures. J Shoulder Elbow Surg .2016;25(3):463−468. doi:10.1016/j. jse.2015.08.037.
29. Bodendorfer BM, Wang DX, McCormick BP, et al. Treatment of pectoralis major tendon tears: asystematic review and meta-analysis of repair timing and fixation methods. Am J Sports Med. 2020;48(13):3376−3385. doi:10.1177/0363546520904402.
30. Manske RC, Prohaska D. Pectoralis major tendon repair post surgical rehabilitation. N Am J Sports Phys Ther. 2007;2(1):22−33.
31. Long M, Enders T, Trasolini R, et al. Pectoralis major tendon reconstruction using semitendinosus allograft following rupture at the musculotendinous junction. JSES Open Access. 2019;3(4):328−332. doi:10.1016/j.jses.2019.08.007.
32. Merolla G, Paladini P, Artiaco S, et al. Surgical repair of acute and chronic pectoralis major tendon rupture: clinical and ultrasound outcomes at a mean follow-up of 5 years. Eur J Orthop Surg Traumatol. 2015;25(1):91−98. doi:10.1007/s00590 - 014-1451-y.
33. Gregory JM, Klosterman EL, Thomas JM, et al. Suture technique influences the biomechanical integrity of pectoralis major repairs. Orthopedics 2015;38(9):e746−752. doi:10.3928/01477447-20150902-50.
34. Rabuck SJ, Lynch JL, Guo X, et al. Biomechanical comparison of 3 methods to repair pectoralis major ruptures. Am J Sports Med. 2012;40(7):1635−1640. doi:10.1177/0363546512449291.
35. Kakwani RG, Matthews JJ, Kumar KM, et al. Rupture of the pectoralis major muscle: surgical treatment in athletes. Int Orthop. 2007;31(2):159−163. doi:10.1007/ s00264-006-0171-2.
36. Schepsis AA, Grafe MW, Jones HP, et al. Rupture of the pectoralis major muscle. Outcome after repair of acute and chronic injuries. Am J Sports Med. 2000;28(1):9−15. doi:10.1177/036354650 00280012701.
37. Kang RW, Mahony GT, Cordasco FA. Pectoralis major repair with cortical button technique. Arthrosc Tech. 2014;3(1):e73−77. doi:10.1016/j. eats.2013.08.014.
38. Uchiyama Y, Miyazaki S, Tamaki T, et al. Clinical results of a surgical technique using endobuttons for complete tendon five cases. Sports Med Arthrosc Rehabil Ther Technol. 2011;3 : 20. doi:10.1186/1758 - 2555-3-20.
39. Garrigues GE, Kraeutler MJ, Gillespie RJ, et al. Repair of pectoralis major ruptures: single-surgeon case series. Orthopedics 2012;35(8):e1184−1190. doi:10.3928/01477447-20120725-17.
40. Hanna CM, Glenny AB, Stanley SN, et al. Pectoralis major tears: comparison of surgical and conservative treatment. Br J Sports Med. 2001;35(3):202−206. doi:10.1136/bjsm.35.3.202.
41. Merlin G, Koenig S, Gross J, et al. Functional outcome after pectoralis muscle repair. Curr Orthop Pract. 2017;28(4):436−39. doi:10.1097/BCO.0000000000000516.
42. Balazs GC, Brelin AM, Donohue MA, et al. Incidence rate and results of the surgical treatment of pectoralis major tendon ruptures in active-duty military personnel. Am J Sports Med. 2016;44(7):1837−1843. doi:10.1177/0363546516637177.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2022 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Od diagnostiky a léčby ke zdraví, chirurg by neměl stát opodál
- Endovenózní ablace křečových žil – současný stav a přehled metod
- Poranění m. pectoralis major
- Redukce průtoku arteriovenózní fistule u pacientů po transplantaci ledviny
- Předoperační neselektivní podávání orálních nutričních doplňků pacientům podstupujícím elektivní kolorektální resekci – standard perioperační péče?
- První retransplantace plic s „ECMO bridge“ v České republice − kazuistika
- Transversus abdominis release v řešení rozsáhlého chronického defektu střední čáry stěny břišní
- Transversus abdominis release v řešení rozsáhlého chronického defektu střední čáry stěny břišní
- Apendikolit ako príčina neskorých komplikácií po apendektómii − kazuistika a prehľad literatúry
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Poranění m. pectoralis major
- Endovenózní ablace křečových žil – současný stav a přehled metod
- Transversus abdominis release v řešení rozsáhlého chronického defektu střední čáry stěny břišní
- Apendikolit ako príčina neskorých komplikácií po apendektómii − kazuistika a prehľad literatúry
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



