-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Léčba infekce v třísle po tepenné rekonstrukci pomocí podtlakové terapie
Management of groin wound infection after arterial surgery using negative-pressure wound therapy
Introduction:
Infection is a serious complication in vascular reconstructive surgery. When the entire graft is infected, its excision and subsequent replacement is the only option of treatment. In case of localised graft infection in the groin, the vascular reconstruction can be saved using negative-pressure wound therapy (NPWT).Methods:
Retrospective study design was used to evaluate the efficiency of NPWT in the treatment of infected inguinal wounds following arterial reconstructive surgery. The assessments included demographic patient characteristics, causative agents, type of reconstruction and NPWT outcome. Wound infection was graded based on the Szilagyi classification. Patients were followed-up for 12 months after the therapy. Complete wound healing, retained graft patency, and no clinical signs or laboratory evidence of infection were regarded as successful results of treatment.Results:
Between 2009 and 2012, 20 patients with deep groin infection (Szilagyi II and III) following arterial reconstructive surgery were treated by NPWT. The patient group included 12 men and 8 women; mean age was 68.1 years. Nine patients underwent aorto-femoral arterial reconstructions (with vascular prosthesis in 8 cases), and surgery below the inguinal ligament was done in 11 patients (with vascular prosthesis in 7 cases). Of the 20 patients, early infection within 30 days of surgery was recorded in 17 (85%) patients; Szilagyi grade III groin infection with exposed prosthetic graft was found in 5 (25 %) patients (infection: early, 4; late, 1). The causative agents isolated from the wound included Staphylococcus aureus (n=8), Pseudomonas aeruginosa (n=5) and Escherichia coli (n=5). Mean NPWT duration was 12.7 days. Wound healing was achieved in 17 patients (success rate, 85 %). Patients with early Szilagyi II infection showed the best outcomes (92.3%).Conclusion:
Localised wound infection in the groin after arterial surgery is a serious complication of arterial reconstruction procedures. In eligible patients, such an infection can be treated conservatively using NPWT. The method is most efficient in the management of early infections. Wounds infected with P. aeruginosa or those with suture line exposure require special treatment. Long-term follow-up is necessary due to the risk of recurrent infection.Key words:
negative − pressure wound therapy − vascular prosthesis − infection − groin
Autoři: M. Krejčí; R. Staffa; P. Gladiš
Působiště autorů: II. chirurgická klinika, LF MU a FN u sv. Anny v Brně přednosta: prof. MUDr. R. Staffa, Ph. D.
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 11, s. 454-458.
Kategorie: Původní práce
Souhrn
Úvod:
Infekce představuje závažnou komplikaci v cévní rekonstrukční chirurgii. Při postižení celé cévní rekonstrukce může být jediným řešením její explantace a náhrada. V případě lokalizované infekce v třísle je možná záchrana tepenné rekonstrukce s využitím podtlakové terapie (Negative-pressure wound therapy, NPWT).Metody:
Jde o retrospektivní studii hodnotící úspěšnost NPWT v léčbě infekce rány v třísle po tepenné rekonstrukční operaci. Hodnotili jsme demografické charakteristiky pacientů, původce infekce rány, typ rekonstrukce a výsledek NPWT. Hloubka rané infekce byla hodnocena dle Szilagyiho klasifikace. Sledování probíhalo 12 měsíců po ukončení podtlakové terapie. Jako úspěšný výsledek bylo hodnoceno zhojení rány se zachovalou průchodností tepenné rekonstrukce, bez klinických a laboratorních známek infekce.Výsledky:
V letech 2009 až 2012 bylo 20 pacientů s hlubokou infekcí v třísle po tepenné rekonstrukční operaci léčeno pomocí NPWT. Šlo o 12 mužů a 8 žen, průměrný věk pacientů byl 68,1 roku. Devět pacientů podstoupilo tepennou rekonstrukci v aorto-femorální oblasti (z toho v 8 případech pomocí cévní protézy) a 11 pacientů operaci pod tříselným vazem (z toho v 7 případech cévní protézou). V 17 případech z 20 (tj. 85 %) šlo o časnou infekci do 30 dnů od operace. V 5 případech byla řešena infekce Szilagyi III (tj. 25 %), 4x časná, 1x pozdní. Kultivačně byl v ráně nalezen nejčastěji Staphylococcus aureus (n=8), dále Pseudomonas aeruginosa (n=5) a Escherichia coli (n=5). Podtlaková terapie probíhala průměrně 12,7 dne. Zhojení bylo dosaženo u 17 pacientů (tj. celková úspěšnost 85 %). Nejlepší výsledky byly dosaženy v případě časné infekce Szilagyi II (92,3 %).Závěr:
Lokalizovaná infekce tepenné rekonstrukce v třísle je závažnou komplikací tepenných rekonstrukčních výkonů. U vybraných pacientů je možná úspěšná konzervativní léčba infekce pomocí podtlakové terapie. Metoda vykazuje nejlepší výsledky v případě časné infekce. Specifický přístup vyžaduje léčba v přítomnosti Pseudomonas aeruginosa a při expozici anastomózy rekonstrukce. Pacienty je nutno po zhojení dlouhodobě sledovat vzhledem k riziku rekurence infekce.Klíčová slova:
podtlaková terapie – cévní protéza – infekce – třísloÚVOD
Szilagyi a kolektiv rozdělili v roce 1972 infekce po tepenných rekonstrukcích cévní protézou na tři stupně. Stupeň 1 zahrnuje kůži nad rekonstrukcí, stupeň 2 podkoží a stupeň 3 představuje infekci s obnažením cévní rekonstrukce. Dodnes je klasifikace používána v případě infekčních komplikací u pacientů po tepenných rekonstrukcích [1].
Infekce postihuje 1 až 3 procenta pacientů s tepennou rekonstrukcí [2]. K projevům infekčních komplikací dochází v některých případech časně po cévní operaci, často v souvislosti s narušeným hojením operační rány. K manifestaci infekce ale může dojít i s odstupem několika měsíců či let po operaci. Zde se zvažuje vliv bakteriemie různého původu či přestup infekce na rekonstrukci z okolních struktur. Infekce může postihovat jen část tepenné náhrady, projevovat se lokálním zarudnutím, píštělí nebo septickým stavem, krvácením, méně často uzávěrem rekonstrukce [3].
V případě postižení celé tepenné rekonstrukce může být jediným řešením stavu explantace a náhrada štěpu, nejlépe autologním materiálem. Pokud jde ale o infekci omezenou na určitou lokalitu, je možné se pokusit o záchranu tepenné rekonstrukce. Předkládaný článek v této souvislosti hodnotí naše výsledky při použití podtlakové terapie v léčbě lokalizované infekce v třísle po tepenné rekonstrukci typu Szilagyi II a III.
METODY
Do retrospektivní studie bylo zařazeno 20 pacientů, kteří byli léčeni na našem pracovišti pro infekci v třísle po tepenné rekonstrukční operaci v letech 2009 až 2012. Hodnotili jsme věk pacientů v souboru, pohlaví, přidružená onemocnění, typ tepenné rekonstrukční operace a materiál použitý k rekonstrukci, anamnézu reoperací v dané lokalitě třísla a dále dobu od poslední tepenné rekonstrukce do projevů infekce. Tím jsme rozlišili infekci na časnou (do 30 dnů od poslední angiochirurgické intervence) a pozdní (od 30. dne po poslední tepenné rekonstrukční operaci).
Dále jsme hodnotili hloubku infekce dle Szilagyiho klasifikace a bakteriální osídlení rány. Pacienti podstoupili laboratorní vyšetření, ultrasonografii a CT angiografii k potvrzení lokalizované formy infekce. Ze studie byli vyřazeni pacienti v septickém stavu s krvácením a s obrazem infekce celé rekonstrukce.
Pacienti v našem souboru byli plně medikamentózně léčeni včetně antibiotik dle citlivosti. Po stabilizaci stavu a přípravě rány včetně debridement byla zahájena podtlaková terapie. Využili jsme dva systémy. Nejdříve jsme používali krytí V.A.C. firmy KCI, Ltd. a od poloviny roku 2011 systém Vivano firmy Hartmann. Pacienti byli předem seznámeni s metodou podtlakové terapie, postupem jednotlivých převazů a cílem, kterého by mělo být pomocí této metody dosaženo. Léčba probíhala s jejich souhlasem. Cílem podtlakové terapie bylo v případě hluboké infekce Szilagyi III překrytí tepenné rekonstrukce granulační tkání a v případě infekce Szilagyi II a III významné zmenšení rány. Součástí hodnocení byla i délka trvání podtlakové terapie. Dohojení probíhalo ve většině případů ambulantně ve spolupráci s pracovníky Home-care a s využitím preparátů vlhkého hojení ran.
Jako úspěšný výsledek bylo hodnoceno zhojení rány se zachovalou průchodností tepenné rekonstrukce, bez klinických a laboratorních známek infekce. Všichni pacienti v souboru byli sledováni po dobu 12 měsíců od ukončení podtlakové terapie.
VÝSLEDKY
V letech 2009 až 2012 bylo na našem pracovišti hospitalizováno 20 pacientů s diagnózou izolované infekce tepenné rekonstrukce v třísle, která byla léčena pomocí podtlakové terapie. Šlo o 12 mužů a 8 žen. Průměrný věk pacientů v souboru byl 68,1 roku (rozmezí 46−86 let).
Mezi komorbidity a důležitá anamnestická data patřily ischemická choroba srdeční (13 pacientů, 65 %), hypertenze (13 pacientů, 65 %), obezita (12 pacientů, 60 %), kouření (12 pacientů, 60 %), chronické plicní onemocnění (10 pacientů, 50 %), diabetes mellitus (9 pacientů, 45 %), hyperlipidemie (8 pacientů, 40 %), cévní onemocnění mozku (5 pacientů, 25 %), fibrilace síní (5 pacientů, 25 %) a chronická renální insuficience (4 pacienti, 20 %). V osmi případech (tj. 40 %) šlo již anamnesticky o reoperaci v dané lokalitě.
Z 20 pacientů v souboru podstoupilo devět (tj. 45 %) tepennou rekonstrukční operaci v aorto-femorální oblasti (z toho 8x cévní protéza – 7x pletená a 1x ePTFE protéza). Zbylých 11 pacientů (tj. 55 %) se podrobilo výkonu lokalizovanému pod tříselným vazem (z toho 7x cévní protéza). 17 pacientů z 20 (tj. 85 %) bylo léčeno pro časnou infekci tepenné rekonstrukce (do 30 dnů od cévní rekonstrukční operace).
V případě 5 pacientů z 20 (tj. 25 %) šlo o infekci Szilagyi III s obnažením tepenné rekonstrukce v třísle (1 žena a 4 muži, 2x aorto-femorální oblast). Z nich u čtyř (80 %) šlo o časnou infekci. Ve zbylých 15 případech (tj. 75 %) byla léčena infekce Szilagyi II. Z těchto 15 případů šlo u 13 pacientů (87 %) o léčbu časné infekce.
Kultivačně byl v ráně u pacientů v našem souboru nalezen nejčastěji Staphylococcus aureus (8x, z toho 1x MRSA), dále Pseudomonas aeruginosa (5x) a Escherichia coli (5x). V osmi případech byl nález polymikrobní. Ve dvou případech (tj. 10 %) byla kultivace z rány negativní. Šlo o jednoho pacienta s infekcí Szilagyi II a jednoho s infekcí Szilagyi III.
U všech pacientů byla podávána cíleně antibiotika. Lokální terapie rány zahrnovala aplikaci antiseptických roztoků a opakované nekrektomie, následované aplikací materiálů podtlakové terapie. Ve většině případů byla při první aplikaci využita krátkodobá anestezie na operačním sále k důkladné revizi rány a zhodnocení rozsahu infekce (Obr. 1). V případě exponované tepenné rekonstrukce byla aplikována bílá polyvinylalkoholová pěna na tepennou rekonstrukci, přes ni černá polyuretanová pěna a nasazen kontinuální podtlak 75 mmHg. V 13 případech (tj. 65 %) byl použit systém V.A.C. a ve zbylých 7 případech (35 %) systém Vivano.
Obr. 1. Pacientka, ročník 1949, BMI 25,7, po implantaci distálního femoro-popliteálního bypassu cévní protézou vpravo, časná infekce v třísle Szilagyi III, protéza na spodině rány, kultivačně Escherichia coli hemolytická. Situace v den zahájení podtlakové terapie. Fig. 1: Female patient (born, 1949; BMI, 25.7) after implantation of a distal femoro-popliteal prosthetic bypass on the right, early Szilagyi III infection in the groin; prosthesis exposed at the base of the wound; Escherichia coli isolated. The day of beginning the negative pressure wound therapy. 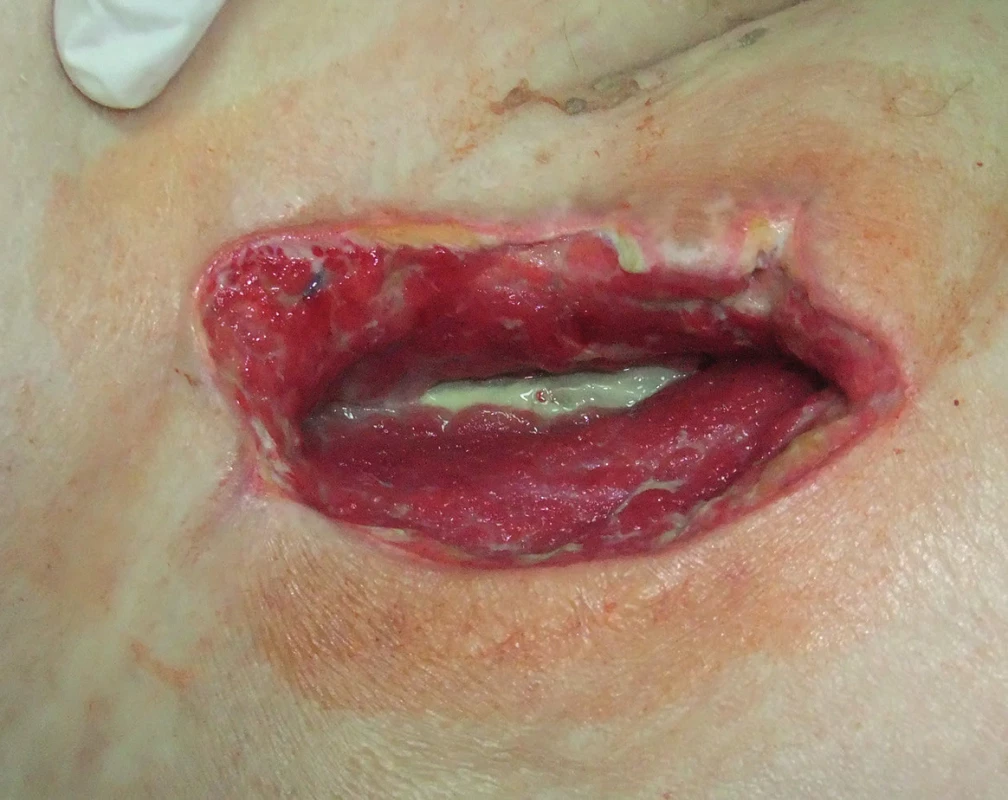
Další převazy byly prováděny každé 3–4 dny. Dle hloubky rány a tolerance pacienta byly výměny krytí prováděny na operačním sále nebo na lůžku. Po přegranulování tepenné rekonstrukce byl zvýšen podtlak v systému na 100 mmHg, eventuálně s přechodem na intermitentní režim. Podtlaková terapie rány trvala průměrně 12,7 dne (od 4 do 30 dnů). Dohojení probíhalo ambulantně s využitím preparátů vlhkého hojení ran (Obr. 2).
Obr. 2. Tatáž pacientka po 16 dnech podtlakové terapie a dohojení rány v pravém třísle preparáty vlhkého hojení, ambulantní kontrola Fig. 2: The same patient after 16 days of negative pressure wound therapy and moist wound healing; complete wound closure. Outpatient follow-up 
Zhojení rány se zachováním průchodnosti tepenné rekonstrukce bylo dosaženo u 17 pacientů, tedy v 85 % případů. Z toho 15x v případě časné infekce (tj. 88 %) a 2x v případě infekce pozdní (tj. 67%). Rána s infekcí Szilagyi II se zhojila v 13 z 15 případů (tj. 87 %), Szilagyi III ve čtyřech z pěti případů (tj. 80 %). Situaci rozebírá podrobně tabulka (Tab. 1). Léčba časné infekce byla úspěšná u šesti ze sedmi pacientů po aorto-femorální tepenné rekonstrukci (tj. 86 %) a u devíti z deseti pacientů po rekonstrukci subingvinální (tj. 90 %). V případě přítomnosti cévní protézy v ráně v třísle byla léčba úspěšná v 87 % případů (13 z 15 pacientů).
Tab. 1. Výsledky podtlakové terapie infekce v třísle v souvislosti s hloubkou infekce dle Szilagyiho klasifikace Tab. 1: Results of the negative pressure wound therapy administered based on Szilagyi classification 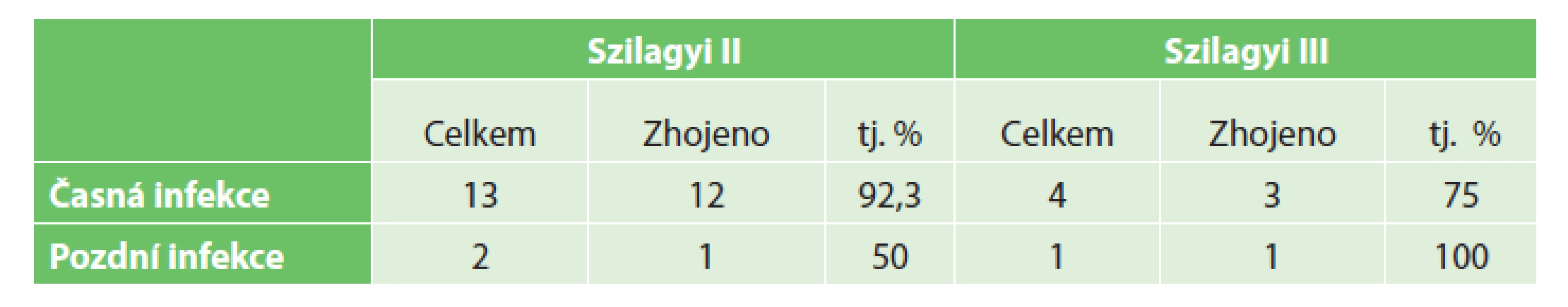
U dvou z pěti pacientů s infekcí Szilagyi III byla v ráně exponovaná přímo anastomóza rekonstrukce. Šlo o jednu časnou a jednu pozdní infekci rekonstrukce. V průběhu podtlakové terapie byla zaznamenána jedna komplikace ve smyslu krvácení (po ruptuře gracilního autologního žilního štěpu mimo oblast anastomózy), která si vyžádala operační revizi, podvaz štěpu a implantaci extraanatomické rekonstrukce.
Anamnestický údaj o jedné či více reoperacích byl přítomen u osmi pacientů, tj. ve 40 % (Szilagyi II 6x, Szilagyi III 2x). U pěti z nich (tj. v 63 %) šlo o časnou infekci. Z toho jedna byla klasifikována jako Szilagyi III s obnažením tepenné rekonstrukce v třísle a infekcí MRSA. U tohoto pacienta nebylo dosaženo zhojení. U zbylých sedmi pacientů (tj. v 87,5 %) byla léčba úspěšná.
Celkem u tří pacientů (15 %) nebylo dosaženo zhojení rány. Šlo o dvě časné infekce (z toho 1x infekce femoro-popliteální protézy Szilagyi II a 1x infekce ilicko-femorální venózní rekonstrukce Szilagyi III) a o jednu pozdní infekci aorto-femorální protézy Szilagyi II. Kultivačně šlo o infekci Pseudomonas aeruginosa (2x) a Staphylococcus aureus MRSA (1x).
V průběhu sledování došlo v jednom případě k trombóze femoro-popliteálního protetického bypassu v důsledku problematického výtokového traktu končetiny za 12 měsíců po zhojení časné infekce rány Szilagyi III v třísle (kultivačně Escherichia coli), bez známek infekce tepenné rekonstrukce. Časná průchodnost rekonstrukcí po ukončení podtlakové terapie dosahovala 100 % a po 12 měsících sledování 94,1 % (16 ze 17 zhojených pacientů).
Do 30 dnů od ukončení podtlakové terapie žilo 100 % pacientů z našeho souboru. V průběhu dalšího sledování došlo k úmrtí jednoho pacienta za 4 měsíce po zhojení časné infekce Szilagyi III na metabolický rozvrat (v ráně byla přítomna cévní protéza ePTFE v aorto-femorální pozici, kultivačně v defektu Escherichia coli a Klebsiella pneumoniae). Pozdní mortalita v průběhu sledování dosahovala tedy 5 %. V průběhu sledování nebyla nutná amputace končetiny u žádného pacienta.
DISKUZE
Operační výkon s incizí v oblasti třísla je zatížen vysokým rizikem rozvoje infekce v operační ráně (Surgical Site Infection, SSI). Literatura uvádí až 30% výskyt těchto infekčních komplikací. Výskyt SSI je dále spojen se statisticky významně vyšší morbiditou i mortalitou pacientů oproti skupině bez SSI [3,4]. Hluboké infekční komplikace v třísle se dotýkají dle literárních údajů 5 % pacientů po tepenné rekonstrukční operaci [5,6].
Obnažená cévní struktura byla dříve považována za absolutní kontraindikaci použití podtlakové terapie. Využití podtlaku k léčbě infekce tepenné rekonstrukce tuto kontraindikaci relativizovalo. Nyní je podtlaková terapie považována za primární přístup v případě zejména časné hluboké infekce v třísle s cílem zachování tepenné rekonstrukce. Výhodná je zejména u pacientů, kteří by nebyli z interního hlediska schopni podstoupit operační řešení infikované rekonstrukce [7,8,9]. Přesto jde o velmi složitou a rizikovou léčebnou modalitu, která je vhodná jen pro vybranou skupinu pacientů [10]. Navíc má být prováděna na pracovišti, které má k dispozici cévní chirurgy schopné zasáhnout v případě krvácivých komplikací [5,11,12,13]. V případě postižení celé cévní protézy, krvácení z oblasti cévní rekonstrukce, nestabilního pacienta či selhání podtlakové terapie je na místě zvážení operačního řešení, preferenčně s explantací infikované tepenné rekonstrukce a náhradou autologní [8,10].
Literatura hodnotící použití podtlakové terapie v případě infekce Szilagyi II a III v třísle je nadále sporá. Výběr pacientů, kteří podstoupí konzervativní léčbu infekce tepenné rekonstrukce s využitím podtlakové terapie, je významně ovlivňován subjektivním posouzením ošetřujícího chirurga a zkušenostmi pracoviště [14].
V našem případě bylo ošetřeno v průběhu 3,5 roku 20 pacientů s použitím podtlakové terapie. Kritériem pro zařazení pacienta do souboru byla přítomnost infekce tepenné rekonstrukce v třísle Szilagyi II nebo III. V 18 případech byla pozitivní kultivace z rány. Ve zbylých dvou případech byl přítomen klinicky absces v operační ráně. Exkluzivním kritériem pro využití podtlakové terapie byla přítomnost závažných systémových komplikací, nestabilní pacient, krvácení a dále postižení tepenné rekonstrukce extenzivního rozsahu. Zvláštní pozornost vyžaduje léčba v případě obnažení celé anastomózy v třísle vzhledem k riziku krvácivých komplikací a rozvoje pseudovýdutě [12].
Obecné charakteristiky souboru pacientů včetně komorbidit, doby od poslední rekonstrukce do projevů infekce, rozsahu cévní rekonstrukce a typu tepenné náhrady jsou srovnatelné s dostupnou literaturou [11]. Soubor zahrnuje 15 pacientů (tj. 75 %) s infekcí Szilagyi II a 5 pacientů (25 %) s infekcí Szilagyi III. Většina (85 % pacientů v souboru) byla léčena pro časnou infekci do 30 dnů od tepenné rekonstrukční operace. V souboru je významné zastoupení pacientů s rekonstrukcí v aorto-femorální oblasti (45 %) oproti hodnocení některých jiných autorů [5,13]. Většina aorto-femorálních i subingvinálních rekonstrukcí v našem souboru byla provedena pomocí cévní protézy (75 %).
Původcem infekce byl v našem souboru nejčastěji Staphylococcus aureus, následován Pseudomonas aeruginosa a Escherichia coli. Právě Pseudomonas aeruginosa je v literatuře uváděna jako častá příčina selhání podtlakové terapie [7,11]. V našem případě bylo dosaženo zhojení u 3 pacientů z 5 s pseudomonádovou infekcí (tj. v 60 %).
Léčba pacienta s infekcí tepenné rekonstrukce zahrnovala v našem souboru, stejně jako u jiných autorů, celkovou terapii a cílenou léčbu antibiotiky. Lokálně byla aplikována antiseptika, prováděny nekrektomie rány a následně aplikována podtlaková terapie [12]. Podtlaková terapie byla nejčastěji zahajována operační revizí s nekrektomií na operačním sále. V případě obnažené tepenné struktury jsme na tepnu aplikovali polyvinylalkoholovou bílou pěnu V.A.C. WhiteFoam (firma KCI, Ltd.) a nastavili kontinuální podtlak 75 mmHg. V současnosti využíváme spíše silikonové mřížky VivanoMed Silicone Layer (firma Hartmann) s polyuretanovou pěnou a obdobnou hodnotou podtlaku. Výsledky obou metodik jsou dle literatury srovnatelné [11,12].
Cílem podtlakové terapie bylo odstranění přebytečného exsudátu z rány, snížení bakteriální nálože a podpora granulace včetně přegranulování tepenných struktur v případě infekce Szilagyi III. Významně nižší byla také zátěž sester v rámci ošetřování pacientů s podtlakovou léčbou v porovnání s klasickými převazy [15].
Převazy rány byly prováděny dle charakteru rány a tolerance pacienta na lůžku běžného oddělení nebo na sále v celkové anestezii či analgosedaci. Podtlaková terapie probíhala průměrně 12,7 dne, s širokým rozpětím od 4 do 30 dnů a s delší dobou terapie v případě infekce Szilagyi III [13].
Pokud to rozsah rány umožňoval, provedli jsme následně před propuštěním pacienta alespoň částečnou resuturu rány. Doléčení probíhalo ambulantně s využitím preparátů vlhkého hojení ran. V literatuře je zmiňováno také pokračování podtlakové terapie ambulantně ve spolupráci se sestrami domácí péče, což není zatím v České republice dostupné [7,11,15].
V rámci hodnocení výsledků podtlakové terapie uvádějí Dosluoglu et al. u 38 pacientů celkovou úspěšnost léčby v 94,7 %, konkrétně v případě Szilagyi II 100 % a v případě Szilagyi III 83 % [7]. Berger et al. udávají 82% úspěšnost podtlakové terapie v případě infekce Szilagyi III, přičemž u sedmi z 15 pacientů v souboru byla přítomna rekonstrukce v aorto-femorální oblasti [11]. Také Verma et al. hodnotí úspěšnost v případě hluboké infekce Szilagyi III. Šlo o 29 časných a 43 pozdních infekcí. Léčba byla úspěšná v 84,7 % případů. Ve sledovaném souboru pacientů však bylo zastoupení rekonstrukcí aorto-femorálních jen 19,4 % [13].
V našem souboru 20 pacientů byla celková úspěšnost léčby, tedy zhojení rány v třísle se zachováním průchodnosti tepenné rekonstrukce a nepřítomnost známek infekce, 85 %. V případě časné infekce dosahovala úspěšnost 88,2 %, při léčbě pozdní infekce 66,7 %. Pomineme-li 100% úspěšnost léčby v případě jediného pacienta s pozdní infekcí Szilagyi III v našem souboru, byla podtlaková léčba nejúspěšnější v případě časné infekce Szilagyi II (92,3 %). Při časné infekci Szilagyi III byla úspěšnost 75 %. V případě pozdní infekce Szilagyi II dosáhla úspěšnost naopak pouhých 50 %.
V případě rekonstrukce v aorto-femorální oblasti bylo dosaženo zhojení v 78 %, u subingvinálních rekonstrukcí v 90 %. Podtlaková terapie byla úspěšná u 13 z 15 pacientů, u nichž byla v ráně v třísle přítomna cévní protéza (tj. 87 %).
Střednědobá mortalita v našem souboru pacientů s infekcí tepenné rekonstrukce lokalizovanou na oblast třísla (5 %) a riziko amputace (0 %) jsou srovnatelné s literárními údaji [7].
Dle literatury je nutné trvalé sledování pacientů vzhledem k možnosti pozdní recidivy infekce tepenné rekonstrukce [14]. Ke zvážení je dlouhodobá léčba antibiotiky, uváděná některými autory [11]. K přesnému zhodnocení rizika recidivy infekce bude nutné provedení dalších studií.
ZÁVĚR
Lokalizovaná infekce tepenné rekonstrukce v třísle je závažnou komplikací tepenných rekonstrukčních výkonů. U vybraných pacientů je možná úspěšná konzervativní léčba infekce pomocí podtlakové terapie. Postup vykazuje lepší výsledky v případě časné infekce. Specifický přístup vyžaduje léčba v přítomnosti Pseudomonas aeruginosa a při expozici anastomózy rekonstrukce v třísle. Pacienty je nutno po zhojení dlouhodobě sledovat vzhledem k riziku recidivy infekce.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Miroslav Krejčí, Ph.D.
II. chirurgická klinika, LF MU a FN u sv. Anny
Centrum cévních onemocnění
Pekařská 53
656 91 Brno
e-mail: miroslav.krejci@fnusa.cz
Zdroje
1. Szilagyi ED, Smith RF, Elliott JP, et al. infection in arterial reconstruction with synthetic grafts. Ann Surg 1972; 176 : 321−32.
2. Gastmeier P, Chaberny I, Hamann R, et al. Postoperative Wundinfektionen in der Gefässchirurgie. Surveillance als Basis für die Prävention. Gefässchirurgie 2003;8 : 85−91.
3. Diener H, Larena-Avellaneda A, Debus ES. Postoperative Komplikationen in der Gefässchirurgie. Chirurg 2009;80 : 814−26.
4. Kuy S, Dua A, Desai S, et al. Surgical site infections after lower extremity revascularization procedures involving groin incisions. Ann Vasc Surg 2014;28 : 53−8.
5. Exton RJ, Galland RB. Major groin complications following the use of synthetic grafts. Eur J Vasc Endovasc Surg 2007;34 : 188−90.
6. Suljagic V, Jevtic M, Djordjevic B, et al. Surgical site infections in a tertiary health care center: Prospective cohort study. Surg Today 2010;40 : 763−71.
7. Dosluoglu HH, Loghmanee C, Lall P, et al. Management of early (up to 30 day) vascular groin infections using vacuum-assisted closure alone without muscle flap coverage in a consecutive patient series. J Vasc Surg 2010;51 : 1160−6.
8. Staffa R, Kříž Z, Vlachovský R, et al. Autogenous superficial femoral vein for replacement of an infected aorto-ilio-femoral prosthetic graft. Rozhl Chir 2010;89 : 39–44.
9. Beno M, Martin J, Sager P. Vacuum assisted closure in vascular surgery. Bratisl Lek Listy 2011;112 : 249−52.
10. Saleem BR, Meerwaldt R, Tielliu IFJ, et al. Conservative treatment of vascular prosthetic graft infection is associated with high mortality. Am J Surg 2010;200 : 47–52.
11. Berger P, de Bie D, Moll FL, et al. Negative pressure wound therapy on exposed prosthetic vascular grafts in the groin. J Vasc Surg 2012;56 : 714−20.
12. Svensson S, Monsen C, Kölbel T, et al. Predictors for outcome after vacuum assisted closure therapy of peri-vascular surgical site infections in the groin. Eur J Vasc Endovasc Surg 2008;36 : 84−9.
13. Verma H, Ktenidis K, George RK, et al. Vacuum-assisted closure therapy for vascular graft infection (Szilagyi grade III) in the groin – a 10-year multi-center experience. Int Wound J 2013;12 : 317−21.
14. Pirkl M, Daněk T, Černý M, et al. Vakuová drenáž jako varianta terapie infektu cévní infraingvinální protetické rekonstrukce – zkušenosti z našeho pracoviště a shrnutí problematiky. Rozhl Chir 2013; 92 : 237−43.
15. Hiskett G. Clinical and economic consequences of discharge from hospital with on-going TNP therapy: a pilot study. J Tissue Viability 2010;19 : 16−21.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Data pro chirurgii
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Data pro chirurgii
- Hepatální pseudoléze v blízkosti falciformního ligamenta
- Léčba infekce v třísle po tepenné rekonstrukci pomocí podtlakové terapie
- Naše zkušenosti s měřením transkutánní tenze kyslíku pro hodnocení prokrvení periferie dolních končetin u pacientů s chronickou ischemickou chorobou dolních končetin
- K životnímu jubileu primáře Herberta Jaroška
- Stanovení exprese CEA, EGFR a hTERT v peritoneální laváži u pacientů s adenokarcinomem pankreatu metodou RT-PCR
- Resekabilní karcinom pankreatu − 5leté přežití
- Perigraft serom jako vzácná angiochirurgická komplikace
- Dialyzační cévní přístup transponovanou vena femoralis superficialis
- Software LISA – virtuální resekce jater pro urychlení a usnadnění předoperačního plánování
- 41. sjezd českých a slovenských chirurgů
- Gerontochirurgie a její problémy
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hepatální pseudoléze v blízkosti falciformního ligamenta
- Naše zkušenosti s měřením transkutánní tenze kyslíku pro hodnocení prokrvení periferie dolních končetin u pacientů s chronickou ischemickou chorobou dolních končetin
- Resekabilní karcinom pankreatu − 5leté přežití
- Léčba infekce v třísle po tepenné rekonstrukci pomocí podtlakové terapie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



