-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Hepatální pseudoléze v blízkosti falciformního ligamenta
Hepatic pseudolesions adjacent to the falciform ligament
Introduction:
Accurate detection of hepatic pseudolesions using multi-detector CT and MRI examinations is crucial for the differentiation of benign alterations from primary and secondary malignant lesions in hepatic parenchyma.Method:
The authors conducted a systematic literature review in PubMed. “Liver“ and “pseudolesion“ were used as keywords in English and Czech, and papers/articles published from 2000 to 2014 were retrieved.Results:
The authors presented a literature review. In addition, the authors performed a retrospective evaluation of a group of patients treated for liver disease at University Hospital Ostrava where this anomaly was encountered in 7 cases.
In 3 of the patients, diagnostic laparoscopy was done, with visual examination of the lesion accompanied by intraoperative ultrasound exam (IOUS) and partial excision, to establish the diagnosis. Subsequent histological assessment of the specimens confirmed the diagnosis of a steatotic lesion in each of these 3 patients. Additional 2 of the 7 patients underwent liver surgery for concurrent metastatic lesions of colorectal cancer and an open-access revision of the suspected lesions was performed. Visual inspection and intraoperative ultrasound (IOUS) was followed by excisional biopsy. The histology revealed macro - and micro-vesicular steatosis and excluded malignant changes. The last 2 patients still continue to be followed–up regularly on a 6-month routine check-up basis at our hepatology unit.Conclusion:
The authors presented their own experience gained through inter-disciplinary cooperation at Multidisciplinary conferences. A literature overview of this unusual subject is also included. Particularly in oncologic patients, correct interpretation of these pseudolesions may help to avoid unnecessary biopsies, further imaging examinations and diagnostic laparoscopies and/or explorative laparotomies.Key words:
pseudolesion − hepatic neoplasm − resection
Autoři: P. Vávra 1,2,6; M. Vávrová 3; P. Delongová 4; T. Jonszta 5; J. Dvořáčková 4; A. Pelikán 1,2; M. Penhaker 6; J. Nowaková 6; M. Peteja 1,2
; P. Zonča 1,2
Působiště autorů: Katedra chirurgických oborů, LF Ostravské univerzity vedoucí katedry: doc. MUDr. P. Vávra, Ph. D. 1; Chirurgická klinika, FN Ostrava přednosta: doc. MUDr. P. Zonča, Ph. D., FRCS 2; Oddělení radiologie a zobrazovacích metod, Nemocnice Nový Jíčín, a. s. primář: MUDr. M. Velkoborský 3; Ústav patologie, LF Ostravské univerzity a FN Ostrava přednosta: doc. MUDr. J. Dvořáčková, Ph. D. 4; Ústav zobrazovacích metod, LF Ostravské univerzity a FN Ostrava přednosta: doc. MUDr. P. Krupa, CSc. 5; Fakulta elektrotechniky a informatiky, VŠB – Technická univerzita Ostrava děkan: prof. RNDr. V. Snášel, CSc. 6
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 11, s. 449-453.
Kategorie: Souhrnné sdělení
Souhrn
Úvod:
Správné zhodnocení jaterních pseudolézí pomocí multidetektorového CT či MR je velmi důležité z důvodu odlišení těchto benigních změn od primárních či sekundárních malignit v jaterním parenchymu.Metoda:
Autoři provedli systémový přehled literatury v databázi PubMed s vyhledáváním slov játra, pseudoléze v angličtině a češtině od roku 2000 do roku 2014.Výsledky:
Autoři předkládají přehled literatury. Dále autoři retrospektivně zhodnotili soubor pacientů léčených pro jaterní onemocnění ve FN Ostrava, kdy se setkali s touto abnormalitou celkem v 7 případech. U 3 pacientů byla provedena diagnostická laparoskopie s vizuální kontrolou léze, s upřesněním diagnostiky pomocí peroperační ultrasonografie (IOUS) a s excizí části ložiska pro následné histologické vyšetření. Histologický nález u všech 3 pacientů odpovídal steatotickému postižení jater. Další 2 pacienti byli operováni pro jiná ložiska metastazujícího kolorektálního karcinomu a revize suspektní léze byla provedena během operačního výkonu otevřenou cestou. Kromě vizuální kontroly a peroperačního IOUS byla provedena excize k histologickému vyšetření, které prokázalo známky velkokapénkové i malokapénkové steatózy a nepřítomnost maligních změn. Poslední dva pacienti jsou dále sledováni v hepatologické poradně a jsou v rámci dispenzarizace kontrolováni v 6měsíčních intervalech.Závěr:
Autoři prezentují vlastní zkušenosti získané v rámci mezioborové spolupráce na multidisciplinárních konferencích a připojují literární údaje o této neobvyklé problematice. Správným vyhodnocením nálezů této variety zejména u onkologických pacientů je možno zabránit zbytečným biopsiím, duplicitním vyšetřením a diagnostickým laparoskopiím či explorativním laparotomiím.Klíčová slova:
pseudoléze − nádory jater − resekceÚvod
Pseudoléze je definována jako falešně pozitivní ložisko jater při vyšetřování pomocí CT či MR. Diagnostika a umění rozpoznat jaterní pseudolézi pomocí multidetektorového CT či MR je velmi důležitá z důvodu odlišení těchto benigních změn od primárních či sekundárních malignit v jaterním parenchymu.
Metoda
Autoři provedli systémový přehled literatury v databázi PubMed s vyhledáváním slov játra, pseudoléze v angličtině a češtině od roku 2000 a identifikovali celkem 44 článků. Na základě tohoto výběru provedli přehled literatury. K doplnění využili vlastní soubor pacientů s pseudolézemi jater.
Výsledky
Ze studia rentgenologické literatury vyplývá, že na vzniku pseudolézí v CT i MR obraze se mohou podílet tři příčiny. Především jsou to změny jaterního parenchymu způsobené intermitentní zevní kompresí. Druhou příčinou je přítomnost atypie v cévním zásobení jater v necirhotickém terénu, tzv. aberantní venózní drenáž při současné snížené portální perfuzi třetím zdrojem krve mimo typického portálního a hepatálního řečiště [1,2] a za třetí fokální steatóza v okolí falciformního ligamenta a mediální části levého laloku [3].
Pseudoléze způsobena kompresí jaterního parenchymu se objevuje při hlubokém inspiriu během CT vyšetření. Na jaterní parenchym tlačí okolní skelet hrudního koše a v místech komprimovaného parenchymu je v danou chvíli snížená perfuze zejména v portálním řečišti, méně v arteriálním. Tento stav je definován jako „játra v korzetu“. Tato pseudoléze je intermitentní a vyskytuje se zřídka. Pseudolézi způsobuje svým tlakem VII.–XI. žebro a postihuje segmenty 5 a 6. Četnost je udávána ve 14 % [1].
Kontrakce bránice může vyvolat obraz jaterní pseudoléze na konvexitě jaterního parenchymu v segmentech 7 a 8 [1].
V CT obraze během portální fáze se jaterní pseudoléze sytí méně nápadně od okolního parenchymu. V případě, že komunikace mezi parabiliárním systémem a vlastním systémovým a portálním řečištěm je malá či nulová, pak se jaterní léze zobrazuje jako poměrně dobře ohraničené hypodenzní ložisko v portální fázi v CT obraze.
Několik studií při vyšetření hepatální angiografií či CT arterioportografií prokázalo aberantní cévní zásobení a drenáž jaterního parenchymu v této lokalizaci. Pokud provedeme přímý nástřik tepny podílející se na zásobení této části jaterního parenchymu, pak dojde k výraznému nasycení této části jater. V praxi to znamená, že při intravenózní aplikaci kontrastní látky je sycení tohoto okrsku parenchymu závislé na anatomicky vytvořených kolaterálách a dále pak na funkčních parametrech jaterního parenchymu, přítomnosti zkratů při nádorových či zánětlivých, infiltrativních onemocněních.
Frekvence výskytu pseudolézí na kontrastních CT, MR vyšetřeních je udávána v rozmezí 1−14 %. Velikost léze ve studiích byla 5−15 mm s mediánem 9 mm [1,3,4].
Pokud je za příčinu pseudoléze považována fokální steatóza, tak na nekontrastních CT vyšetřeních je detekována v okolí falciformního ligamenta jako dobře ohraničená oblast nižší denzity parenchymu jater. V MR obraze je vhodné využití gradientních T1 sekvencí, které jsou tuto fokální steatózu v necirhotickém terénu jater schopny detekovat.
Stále však zůstává nejasné, proč je tato léze lokalizovaná na ventrálním okraji jater v okolí falciformního ligamenta. Předpokládá se, že příčinou je kombinace aberantního cévního zásobení, které má za následek změnu perfuze příslušné části jaterního parenchymu, a ty pak za následek lokální změnu metabolismu jater [1,2].
Senzitivitu a specificitu CT a MR vyšetření může zvýšit provádění kontrastního ultrasonografického vyšetření (CEUS). S tímto vyšetřením na našem pracovišti nemáme vlastní zkušenosti.
Pohled anatoma považuje za nejvýznamnější výskyt jaterní pseudoléze na základě anomálního cévního zásobení.
Jaterní parenchym jako jediný orgán v lidském těle má dvojí cévní systém, arteriální a venózní. Venózní systém se podílí až v 70−80 % na výživě jaterního parenchymu, arteriální (hepatální) pouze v 20−30 %. Oba tyto systémy mezi sebou za fyziologických okolností komunikují. Rovnováha v komunikaci těchto dvou systémů je závislá na stavu parenchymu. Kromě tohoto typického cévního zásobení se na výživě a drenáži určitých segmentů mohou podílet cévní struktury v oblasti lůžka žlučníku zásobující segmenty 4 a 5. Cévní struktury přes oblast Calotova trojúhelníku pak pronikají do parabiliárních vén a do porta hepatis. Podporují časnější drenáž této části parenchymu jater kolem těla a fundu žlučníku a snižují portální perfuzi v této oblasti.
Parabiliární venózní systém
Parabiliární venózní systém odvádí krev z hlavy pankreatu, distální části žaludku a žlučového stromu. Zpravidla se tento systém napojuje na venu portae. V některých případech však může samostatně vstupovat do jaterního parenchymu bez kontaktu s portálním systémem. Tato aberantní drenáž může způsobovat vznik pseudoléze v dorzální části 4. segmentu jater. Parabiliární venózní systém, segmet 1 a 4, se vyvíjí později kolem 32. a 34. dne gestace, zatímco portální systém a zbytek jaterního parenchymu již mezi 26. a 28. dnem gestace.
Epigastrický paraumbilikální venózní systém
Epigastrický paraumbilikální venózní systém je tvořen drobnými vénami, které jsou lokalizovány v okolí falciformního ligamenta a odvádějí žilní krev z ventrální části břišní stěny přímo do jater. Tato krev způsobuje rozšíření portálního systému a vznik pseudoléze. Systém žil je rozdělen do 3 skupin tvořených horní a dolní Sappeyovou žílou a žílou Burowovou. Horní Sappeyova žíla drénuje horní část falciformního ligamenta a mediální část bránice a vstupuje do periferních portálních větví levého jaterního laloku. Horní Sappeyova žíla komunikuje s horními epigastrickými a vnitřními torakálními vénami.
Dolní Sappeyova žíla drénuje dolní část falciformního ligamenta a vstupuje periferními portálními větvemi do levého hepatálního laloku. Komunikuje s dolními epigastrickými žílami. Burowova žíla komunikuje s dolními epigastrickými žílami v okolí pupku. Všechny tyto žíly končí ve střední části kolabovaných umbilikálních vén a umožňují tvorbu kolaterálních kanálů při obstrukci dolní duté žíly. Podílejí se na portosystémových zkratech zejména v situacích portální hypertenze u jaterní cirhózy.
Pohledem patologa steatóza jater odpovídá tukové infiltraci hepatocytů a její prevalence stoupá s věkem, nález steatózy v dětském věku je nezvyklý. Abnormální akumulace tuku vzniká nejčastěji v důsledku jejich vysoké nabídky v krvi a při relativní ischemii při sníženém průtoku krve v portální žíle, dále při inzulinové rezistenci. Peritoneální dialýza s intraperitoneálním podáním inzulinu mnohdy vede k nezvykle lokalizované subkapsulární steatóze [5]. Dle velikosti intracelulární tukové vakuoly dělíme steatózu na malokapénkovou a velkokapénkovou, mikroskopicky pak můžeme steatózu dělit i podle postižené zóny jaterního lalůčku, převážně se jedná o zónu centroacinózní. Dle rozsahu postižení jater můžeme steatózu jednoduše rozdělit na fokální a difuzní. Makroskopicky se fokální steatóza jeví jako dobře ohraničená, nažloutlá léze s geografickými okraji. Typická lokalizace pro fokální steatózu v jinak normálních játrech je subkapsulární, periligamentózní a periportální, v mediálním segmentu levého laloku jaterního označovaného 4b. Ten poměrně často souvisí s aberantní vaskularizací, ve většině případů představovanou pravou gastrickou žílou, která tuto oblast zvýšeně derivuje [5,6]. Další zvláštností v lokalitě segmentu 4b je výskyt tzv. „focal fatty sparing“, což je anglický název pro oblast v jinak difuzně ztukovatělých játrech, která není infiltrována tukem a histologicky odpovídá téměř normální jaterní tkáni. Podkladem je nejspíše alternativní zásobení krví z odlišné cévy než hepatické arterie či portální žíly, která obsahuje jiné množství živin, a to zejména tuků (cholesterolu a triglyceridů), popřípadě již zmíněná zvýšená derivace krve. V segmentu 4b bývá také zastižena fokální hyperplastická přestavba v jinak cirhoticky změněných játrech [7,8].
V diagnosticko-terapeutickém managementu je nutné oddiferencovat tuk obsahující benigní léze jako adenom, fokální nodulární hyperplazii, angiomyolipom, lipom, hydatidózní cystu, lipopeliózu, teratom, perikavální tuk, xantomatózní léze, extramedulární hematopoézu a zejména malignity jako metastázu, hepatocelulární karcinom a primární liposarkom [5,6,7]. Zobrazovací metody jsou nápomocny v mnoha případech, ale někdy je nutné pro definitivní diagnózu provést biopsii nebo znova provézt zobrazovací vyšetření s časovým odstupem. Při dostatečném množství vzorku jaterní tkáně lze mikroskopicky fokální steatózu poměrně snadno odlišit od ostatních lézí.
Fokální steatóza může připomínat i jaterní infarkt, ten bývá v subkapsulární lokalitě, a dále i jaterní absces, který však má charakteristický obraz s periferním lemem. Obě léze mívají specifický klinický průběh. Skutečnost, že některé léze mohou mimikovat jiné, je známá, a proto je korelace klinického obrazu s výsledky zobrazovacích vyšetření esenciální pro akurátní diagnózu [7]. Fokální steatóza je benigní incidentální léze, která nevyžaduje terapii [5]. Může být vedlejším nálezem zjištěným až při sekci.
Chirurg se s problematikou nejasných pseudolézí setkává povětšinou až jako druhý v pořadí, kdy je nejprve rentgenologem či multidisciplinárním týmem [9,10,11,12] stanovena diagnóza ložiskové léze jater indikovaná k operační revizi. Během diagnostické laparoskopie či explorativní laparotomie pak chirurg nachází barevně odlišitelný okrsek jaterního parenchymu, který však makroskopicky, palpačně ani v peroperačním sonografickém obraze (IOUS) nejeví známky patologické jaterní léze. IOUS má vysokou senzitivitu a specificitu vůči fokálním změnám jaterního parenchymu (96 %) ve srovnání se senzitivitou transabdominální sonografie (USG), jejíž specificita je pouze 84 %. Využitím dopplerovského modu pak je možné během peroperačního IOUS zjistit, které ze struktur patří pouze cévám nebo žlučových strukturám či zda nejsou anomálie v krevním toku v dané oblasti. Senzitivitu i specificitu vyšetření lze potencovat u dedikovaných USG přístrojů podáním kontrastních látek a tím zhodnotit lépe morfologii fokálních lézí jater. Největší diagnostické rozpaky z fokálních lézí působí zpravidla atypické hemangiomy, které mohou koexistovat s metastatickými změnami, a dále pak ne zcela typicky morfologicky vyhlížející FNH léze. Na základě korelace makroskopického nálezu a IOUS se tak chirurg rozhoduje k odběru jaterní biopsie k histologickému vyšetření „na zmrzlo“ či jen k definitivní biopsiiodečtené až pooperačně.
S nabytými zkušenostmi se již i zkušený chirurg zaobírá myšlenkou falešně pozitivních CT nálezů [12], zvláště vyskytují-li se, jako v našem případě, opakovaně v téže lokalizaci. V těchto případech může hrát roli k chybné indikaci k operaci i skutečnost, že v rámci multidisciplinární konference (MDT) rentgenolog porovnávající předchozí a aktuální CT nálezy u onkologického pacienta nejprve studuje CT scany staršího data v určité fázi vyšetření, kde nemusí být pseudoléze jaterní zachycena, a při studiu aktuálních snímků otevře fázi s jednoznačným ložiskem. V takovém případě při diagnostice „nové léze“ je již jen krůček k nesprávně stanovené indikaci operační revize. Z tohoto pohledu je jednoznačně správný požadavek rentgenologů mít dostatečný čas si s předstihem připravit pacienty k MDT konferenci a patřičně si prostudovat starší i aktuální CT vyšetření ve všech fázích.
Sestava pacientů
Autoři retrospektivně zhodnotili soubor pacientů léčených ve FN Ostrava. S uvedenou abnormalitou se setkali celkem v 7 případech. Ve Fakultní nemocnici Ostrava bylo diagnostikováno celkem 7 pacientů s nálezem pseudoléze v blízkosti falciformního ligamenta (Obr. 1, 2). U 3 pacientů byla provedena diagnostická laparoskopie (Obr. 3, 4) s vizuální kontrolou léze, s upřesněním diagnostiky pomocí peroperační ultrasonografie (IOUS) a s excizí části ložiska pro následné histologické vyšetření (Obr. 5). Histologický nález u všech 3 pacientů odpovídal steatotickému postižení jater. Další 2 pacienti byli operováni pro jiná ložiska metastazujícího kolorektálního karcinomu a revize suspektní léze byla provedena během operačního výkonu otevřenou cestou. Kromě vizuální kontroly a peroperačního IOUS byla provedena excize k histologickému vyšetření, které prokázalo známky velkokapénkové i malokapénkové steatózy a nepřítomnost maligních změn (Obr. 5). Poslední dva pacienti, již na základě nastudovaných znalostí a zkušeností, jsou dále sledováni v hepatologické poradně a jsou v rámci dispenzarizace kontrolováni v 6měsíčních intervalech pomocí USG vyšetření a odběru onkologických markerů.
Obr. 1. MR jater: Portální fáze s hepatospecifickou kontrastní látkou (Primovist, Bayer Schering, Germany) V segmentu S4 je patrné hyposignální klínovité ložisko patřící pseudolézi. Fig. 1: MRI of the liver: Portal-phase examination performed with hepatospecific contrast agent (Primovist, Bayer Schering, Germany). A hypo-signal wedge-shaped lesion representing the pseudolesion is visible in segment 4. 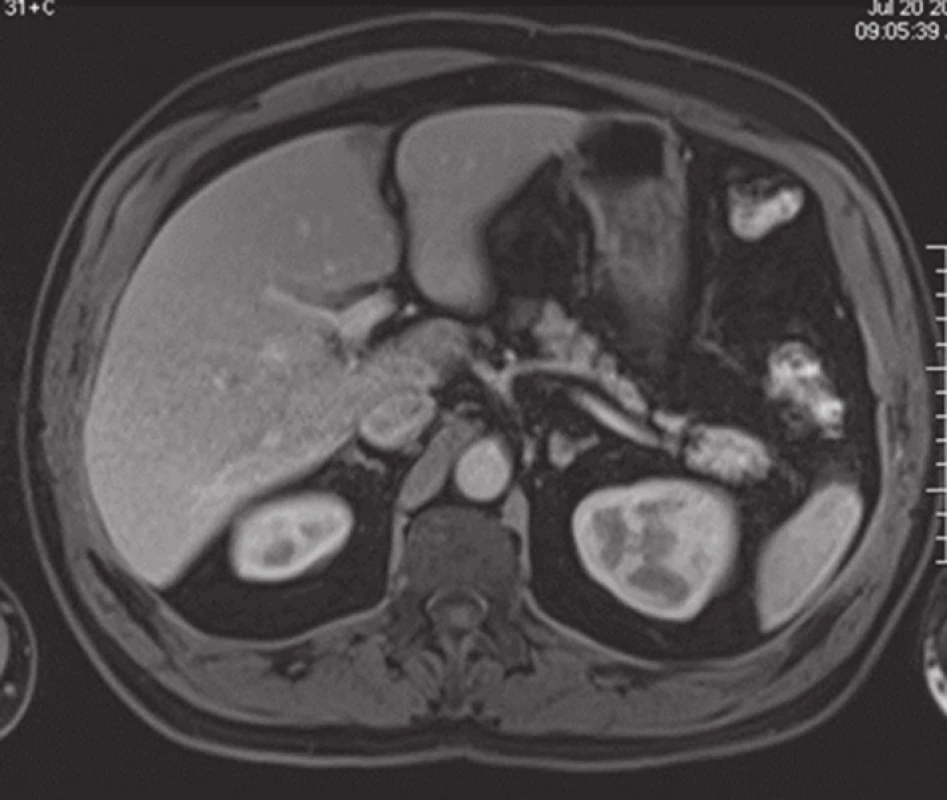
Obr. 2. CT jater nativní − stejný pacient hypodensní okrsek v S4 patřící pseudolézi. Fig. 2: Non-contrast CT scan of the liver – the same patient, hypo-dense area in segment S4 representing the pseudolesion. 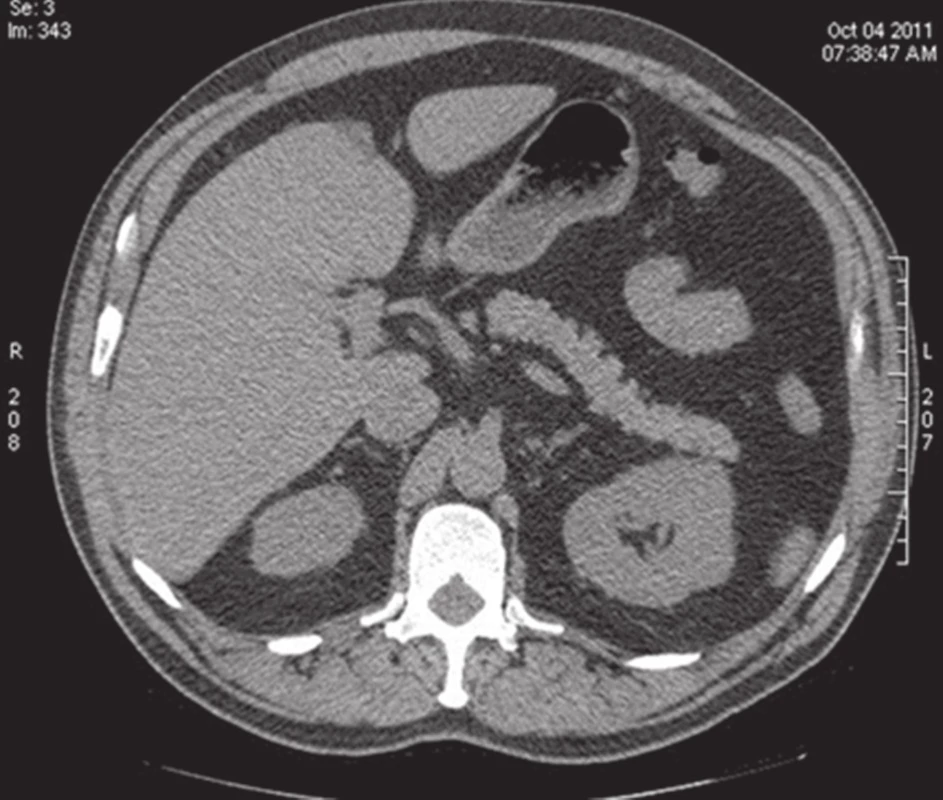
Obr. 3. Laparoskopický pohled na barevně odlišnou pseudolézi v segmentu S4b Figure 3: Laparoscopic view of the different-coloured pseudolesion in segment S4b 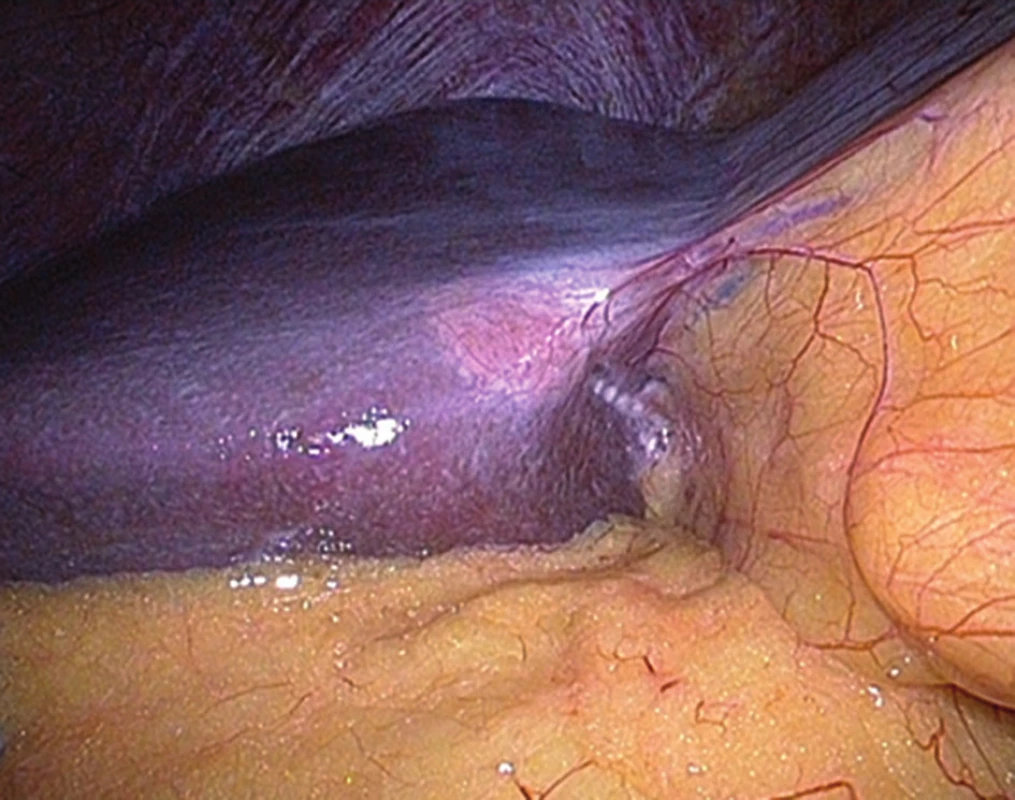
Obr. 4. Jiný pacient s přestavbovou lézí paraligamentózně vpravo Fig. 4: Architectural distortion to the right side of the falciform ligament in another patient 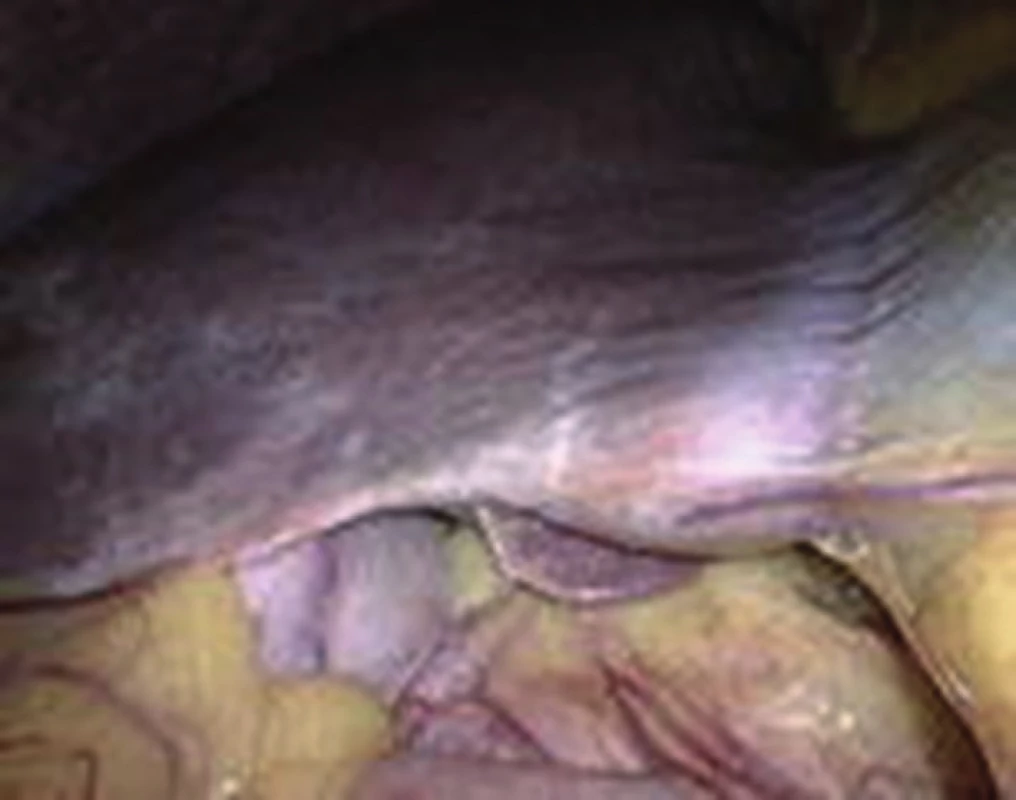
Obr. 5. Jaterní tkáň ze segmentu 4b s centrální vénou a v okolí hepatocyty s velkokapénkovou i malokapénkovou steatózou, HEM, 20x, Olympus AH3-RFCA Fig. 5: Histological specimen. Liver tissue from segment S4b; central vein and macro- and micro-vesicular steatosis of the surrounding hepatocytes, HEM, 20x, Olympus AH3-RFCA 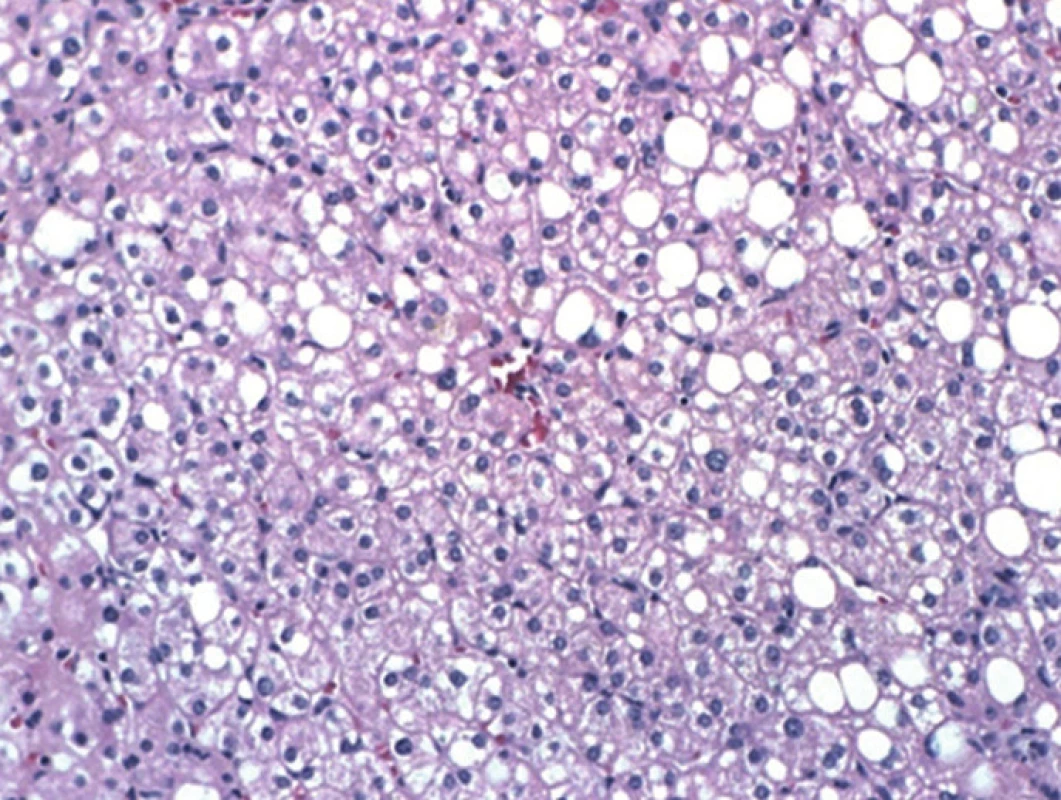
DISKUZE
Prezentované výsledky plně odpovídají údajům uváděným v literatuře [1−8,12,13−15]. Lékaři účastnící se MDT konferencí by měli být seznámeni s možnostmi existence těchto pseudolézí publikovaných ve světové literatuře a tyto znalosti by měli uplatnit v indikační rozvaze u každého jednotlivého pacienta.
Závěr
Závěrem je nutno podotknout, že každý radiolog by si měl být vědom této variety a správnou interpretací nálezů zejména u onkologických pacientů by měl zabránit zbytečným biopsiím, duplicitním vyšetřením a diagnostickým laparoskopiím či dokonce explorativním laparotomiím. Rovněž tak chirurg či patolog, který se účastní předoperační rozvahy v rámci MDT konference, může při znalosti této variety dopomoci ke stanovení správného terapeutického postupu. U pacientů vyšetřovaných či sledovaných pro fokální jaterní léze považujeme za nejvhodnější algoritmus v rámci dispenzarizace využití ultrasonografie, nejlépe s použitím kontrastní látky nebo MR. Počítačová tomografie nadměrně zatěžuje pacienty ionizujícím zářením.
Práce byla vytvořena s přispěním Institucionální podpory Ministerstva zdravotnictví ČR CZ-DRO-FNOs/2015. Tato studie je rovněž podporována dlouhodobým plánem rozvoje LF OU.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Petr Vávra, Ph.D.
Katedra chirurgických oborů,
LF Ostravská univerzita
Syllabova 19
703 00 Ostrava
e-mail: petr.vavra@osu.cz
Zdroje
1. Yoshimitsu K, Honda H, Kuroiwa T, et al. Unusual hemodynamics and pseudolesions of the noncirrhotic liver at CT. Radiographics 2001;21:S81−S96.
2. Spelle L, Soyer P, Rondeau Y, et al. Nontumorous hepatic pseudolesion around the falciform ligament: prevalence on gadolinium chelate-enhanced MR examination. AJR Am J Roentgenol 1997;169 : 795−9.
3. Macari M, Yeretsian R, Babb J. Assessment of low signal adjacent to the falciform ligament on contrast-enhanced MRI. AJR Am J Roentgenol 2007;189 : 1443−8.
4. Ucar A, Sahin D, Bulakci M, et al. Prevalence of hepatic pseudolesions around the falciform ligament in a paediatric population. J Int Med Res 2011;39 : 1490−6.
5. Miscellaneous tumors and tumor-like lesions. In: Saxena R. Practical hepatic pathology: a diagnostic approach. Philadelphia, Saunders 2011 : 547−63.
6. Prasad SR, Wang H, Rosas H, et al. Fat-containing lesions of the liver: radiologic-pathologic correlation. Radiographics 2005;25 : 321−31.
7. Torabi M, Hosseinzadeh K, Federle MP. CT of nonneoplastic hepatic vascular and perfusion disorders. Radiographics 2008;28 : 1967−82.
8. Weerakkody Y, Gaillard F, et al. Focal hepatic steatosis. In: Radiopaedia.org [online]. [cit. 2013-25-04]. Dostupné na: http://radiopaedia.org/articles/focal_fat_infiltration
9. Ihnat P, Vavra P, Rudinska L, et al. Radiofrequency-assisted liver resection: short-term results in a single institution, Bratislavske lekarske listy 2013;114 : 19−22.
10. Vavra P, Dostalik J, Zacharoulis D, et al. Initial clinical results of a new bipolar radiofrequency ablation device. Conference: International Surgical Congress of the Association-of-Surgeons-in Great-Britain-and-IrelandLocation: Bournemouth, England 2008;52 : 355−8.
11. Zacharoulis D, Khorsandi SE, Vavra P, et al. Pilot study for a new bipolar radiofrequency ablation/aspirator device in the management of primary and secondary liver cancers. Liver int 2009;29 : 824−30.
12. Vávra P, Ihnát P, Vávrová M, et al. Hand-assisted laparoscopic liver resection using Habib´s technique: early experience. Wideochir Inne Tech Malo Inwazyjne 2012;7 : 8−12.
13. El Gendi A, Vávra P, Elkayal E, et al. Radiofrequency assisted hepatic resection: a new technique using a bipolar device. J Hepatol 2010;52:S189.
14. Válek V, Kala Z, Kiss I. Maligní ložiskové procesy jater: diagnostika a léčba včetně minimálně invazivních metod. Praha, Grada 2006.
15. Vávra P. Laparoskopické radiofrekvenčně asistované resekce jater. Banská Bystrica, Marko BB 2013.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Data pro chirurgii
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Data pro chirurgii
- Hepatální pseudoléze v blízkosti falciformního ligamenta
- Léčba infekce v třísle po tepenné rekonstrukci pomocí podtlakové terapie
- Naše zkušenosti s měřením transkutánní tenze kyslíku pro hodnocení prokrvení periferie dolních končetin u pacientů s chronickou ischemickou chorobou dolních končetin
- K životnímu jubileu primáře Herberta Jaroška
- Stanovení exprese CEA, EGFR a hTERT v peritoneální laváži u pacientů s adenokarcinomem pankreatu metodou RT-PCR
- Resekabilní karcinom pankreatu − 5leté přežití
- Perigraft serom jako vzácná angiochirurgická komplikace
- Dialyzační cévní přístup transponovanou vena femoralis superficialis
- Software LISA – virtuální resekce jater pro urychlení a usnadnění předoperačního plánování
- 41. sjezd českých a slovenských chirurgů
- Gerontochirurgie a její problémy
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hepatální pseudoléze v blízkosti falciformního ligamenta
- Naše zkušenosti s měřením transkutánní tenze kyslíku pro hodnocení prokrvení periferie dolních končetin u pacientů s chronickou ischemickou chorobou dolních končetin
- Resekabilní karcinom pankreatu − 5leté přežití
- Léčba infekce v třísle po tepenné rekonstrukci pomocí podtlakové terapie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



