-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Infekce chirurgického místa
Autoři: F. Vyhnánek
Působiště autorů: Chirurgická klinika 3. LF UK a FNKV, Praha
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 4, s. 216-220.
Kategorie: Postgraduální vzdělávání
Infekce chirurgického místa (SSI – surgical site infections) je v současné době nejčastější nozokomiální infekce u chirurgického nemocného. Ještě významnější je, že infekce chirurgického místa vede k význačné pooperační morbiditě a letalitě. Pooperační morbidita má za následek i značné prodloužení doby hospitalizace včetně pobytu na jednotce intenzivní péče a i opakované hospitalizace [1,2,3,4]. Mimoto je infekce příčinou zvýšení nákladů na léčení (další operace, podání antimikrobních léků) a zvýšení počtu ambulantních kontrol (až 4násobně vyšší počet návštěv u nemocných s infekcí). Velké studie prokázaly incidenci infekce chirurgického místa v rozmezí od 10 do 15 %. Nemocniční letalita u skupiny nemocných s infekcí byla až 14,5 % oproti nemocným bez infekce, kde byla letalita jen 1,8 %. Prevence infekce je proto jedním z hlavních záměrů léčebných programů řady chirurgických oborů. Incidence infekce chirurgického místa představuje velmi důležitý indikátor kvality a bezpečnosti péče o nemocné [1,2].
Definice infekce chirurgického místa, klasifikace chirurgické rány
Termín infekce chirurgického místa (SSI) široce nahradila termín „ ranná infekce“, a to proto, že poskytuje jednotnější definici ranných příhod pro klinické i výzkumné účely [1,3,4]. Incidence nozokomiální infekce, rizikové faktory vzniku a role surveillance jsou sledovány a vyhodnoceny v rámci národních nozokomiálních surveillance programů. Infekce chirurgického místa se řadí mezi 3. nejčastější nozokomiální infekce s incidencí až 33 % močových infekcí, 16 % pneumonií a až 15 % infekcí chirurgického místa. Klasifikací je infekce chirurgického místa rozdělena na tři: a) povrchní v místě incize, b) hluboká v místě incize, c) orgánová/prostorová infekce. Přibližně u 2/3 postihuje infekce místo incize. Povrchní infekce postihuje kůži a podkoží (Tab. 1), kdežto hluboká infekce v místě incize postihuje svalovou vrstvu včetně fascie (Tab. 2). Anatomické struktury postižené infekcí mimo incizi nebo orgány, na kterých je operováno, jsou klasifikovány jako orgánová/prostorová infekce (Tab. 3). Dodatečná kritéria, pokud jde o čas vzniku infekce, známky a symptomy infekce a izolace mikroorganismů, jsou vyžadovaná ke stanovení infekce. K vyhodnocení rizikových faktorů vzniku infekce chirurgického místa včetně etiologického agens infekce je nezbytné zahrnout i klasifikaci chirurgických ran (Tab. 4).
Tab. 1. Povrchní infekce v místě incize 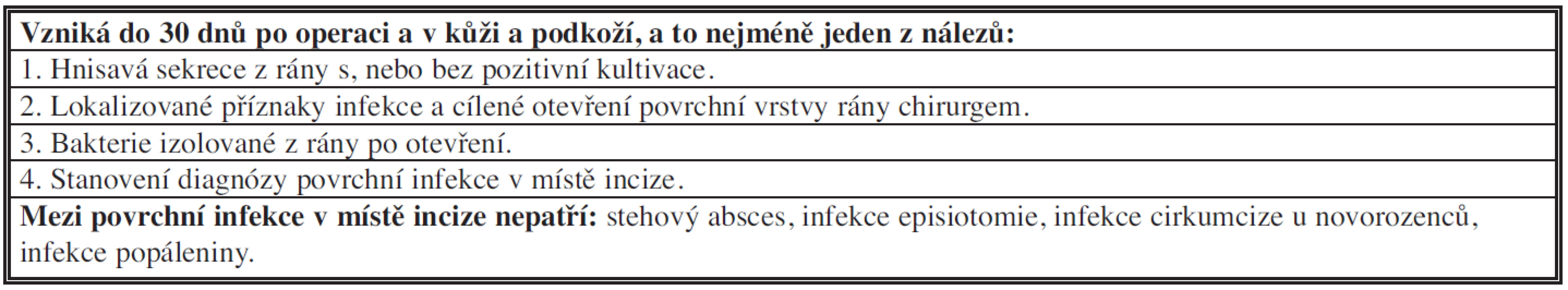
Tab. 2. Hluboká infekce v místě incize 
Tab. 3. Orgánová/ prostorová infekce 
Tab. 4. Klasifikace chirurgických ran 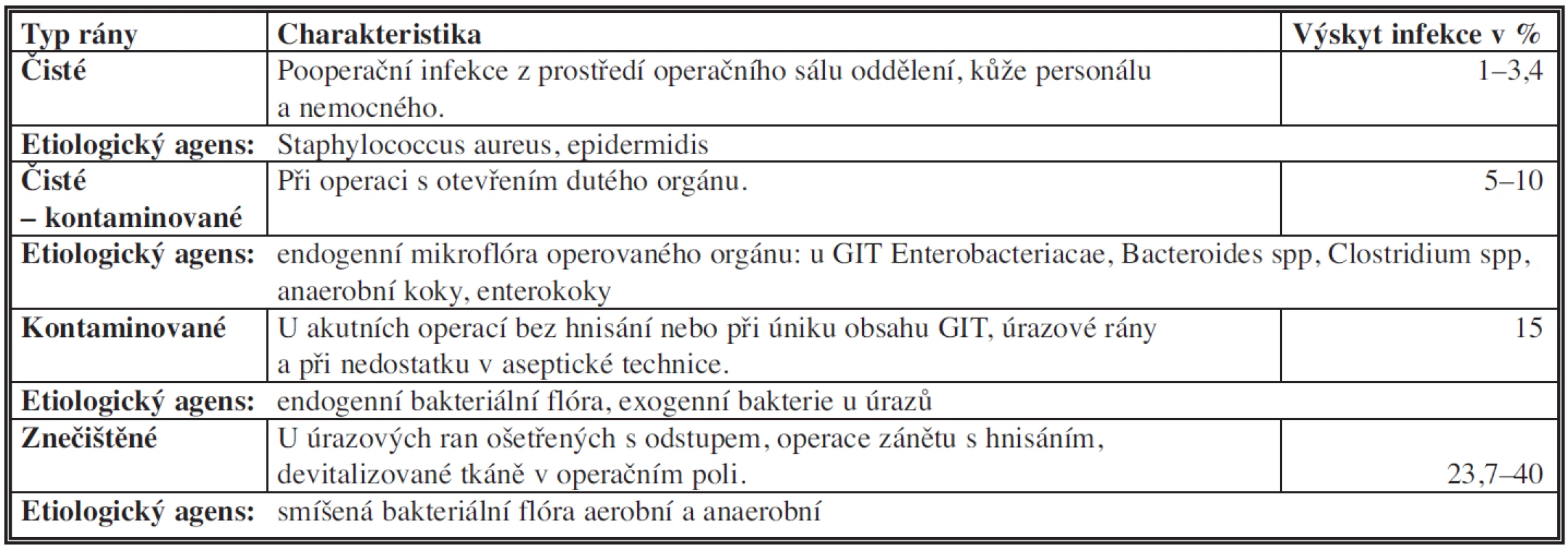
Chirurgické rány jsou klasifikovány jako čisté, čisté-kontaminované, kontaminované a znečištěné [1]. Tuto klasifikaci lze použít k různým účelům včetně stanovení rizika vzniku infekce, identifikace patogenu, určení potřeby profylaxe antibiotikem a výběru postupu v péči o ránu. Čisté rány jsou bez infekce nebo zánětu, u kterých při operaci není otevřen GIT, respirační nebo močový trakt. Obvyklý patogen u postoperační infekce se generuje z operačního prostředí nebo kůže pacienta. Nejčastější z bakterií jsou Staphylococcus aureus nebo epidermidis. Výskyt infekce chirurgického místa je u této skupiny operovaných nemocných v rozmezí 1–3 %, ale může být vyšší, až 15 %, u operovaných s rizikovými faktory. Čistá – kontaminovaná rána zahrnuje elektivní operace, kde vstupujeme do operovaného systému (GIT, uropoetický nebo respirační trakt). Mezi patogeny infekce jsou bakterie z endogenní mikroflóry operovaného orgánu. Výskyt je v rozmezí 5–10 %. Kontaminovaná rána zahrnuje operace na GIT s projevy zánětu nebo při kontaminaci dutiny břišní střevním obsahem. Dále se řadí mezi kontaminované rány akutní operace u úrazů nebo tam, kde došlo k poruše aseptické techniky při výkonu. Primárním etiologickým agens jsou endogenní bakterie s výskytem infekce až 15 %. Znečištěná rána vedle odložených výkonů u úrazu se týká operací s rozvinutým hnisavým zánětem nebo výkonem na devitalizované tkáni. Patogeny jsou jak endogenní, tak i exogenní bakterie, většinou smíšené, tj. aerobní a anaerobní [1,3] (Tab. 5).
Tab. 5. Infekce chirurgického místa: nejčastější patogeny 
Rizikové faktory vzniku infekce chirurgického místa
Pro všechny tři typy infekce chirurgického místa byly analyzovány potenciální rizikové faktory a identifikovány z analýzy epidemiologických studií. Některé rizikové faktory nezávisle zvyšují riziko vzniku infekce [1,2,5,6]. Variabilní faktory spojené s nemocným, operací, perioperačním prostředím a patogeny mají vliv na výskyt infekce chirurgického místa. Nezávislé proměnné faktory přispívající ke vzniku infekce typicky zahrnují obě operační a nemocného charakteristiky, jako je chybění antimikrobní profylaxe, délka operace, typ operační rány, pokročilý věk, ASA (American Society of Anesthesiology) skóre, podvýživa, přidružené choroby (diabetes mellitus, obezita, imunosuprese nebo chemoterapie pro maligní onemocnění), podání steroidů [1,2,3,7,8] (Tab. 6). Zvláště obezita byla prokázána jako rizikový faktor po operacích na tlustém střevě a konečníku. Rizikový index vzniku infekce pak narůstá podle klasifikace jednotlivých faktorů (např. ASA, typ operační rány, délka operace). Bližší charakteristika operace a perioperačního období pak uvádí jednotlivé rizikové faktory, které se mohou uplatnit na zvýšeném výskytu infekcí (Tab. 7, 8).
Tab. 6. Rizikové faktory infekce chirurgického místa: nemocný 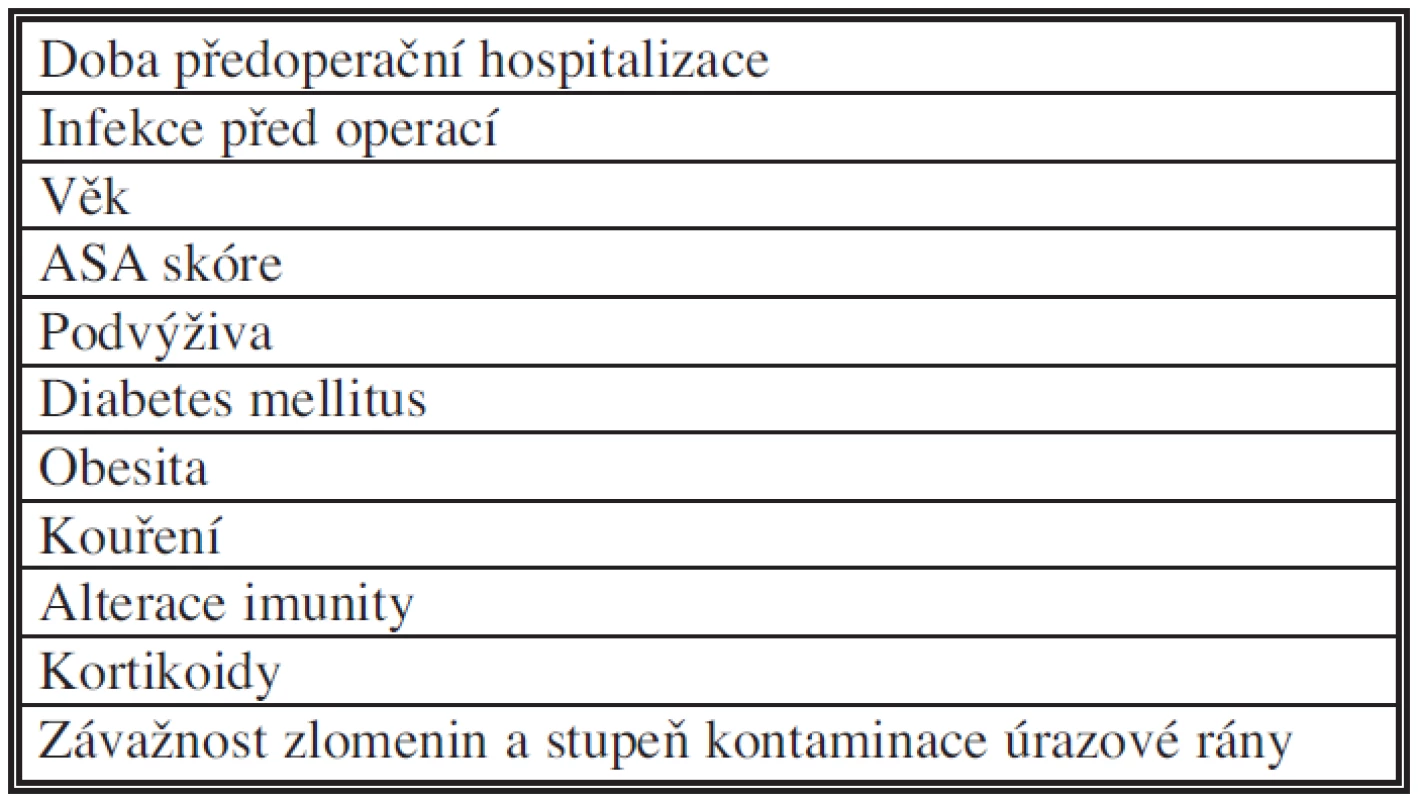
Tab. 7. Rizikové faktory infekce chirurgického místa: operace a operační sál 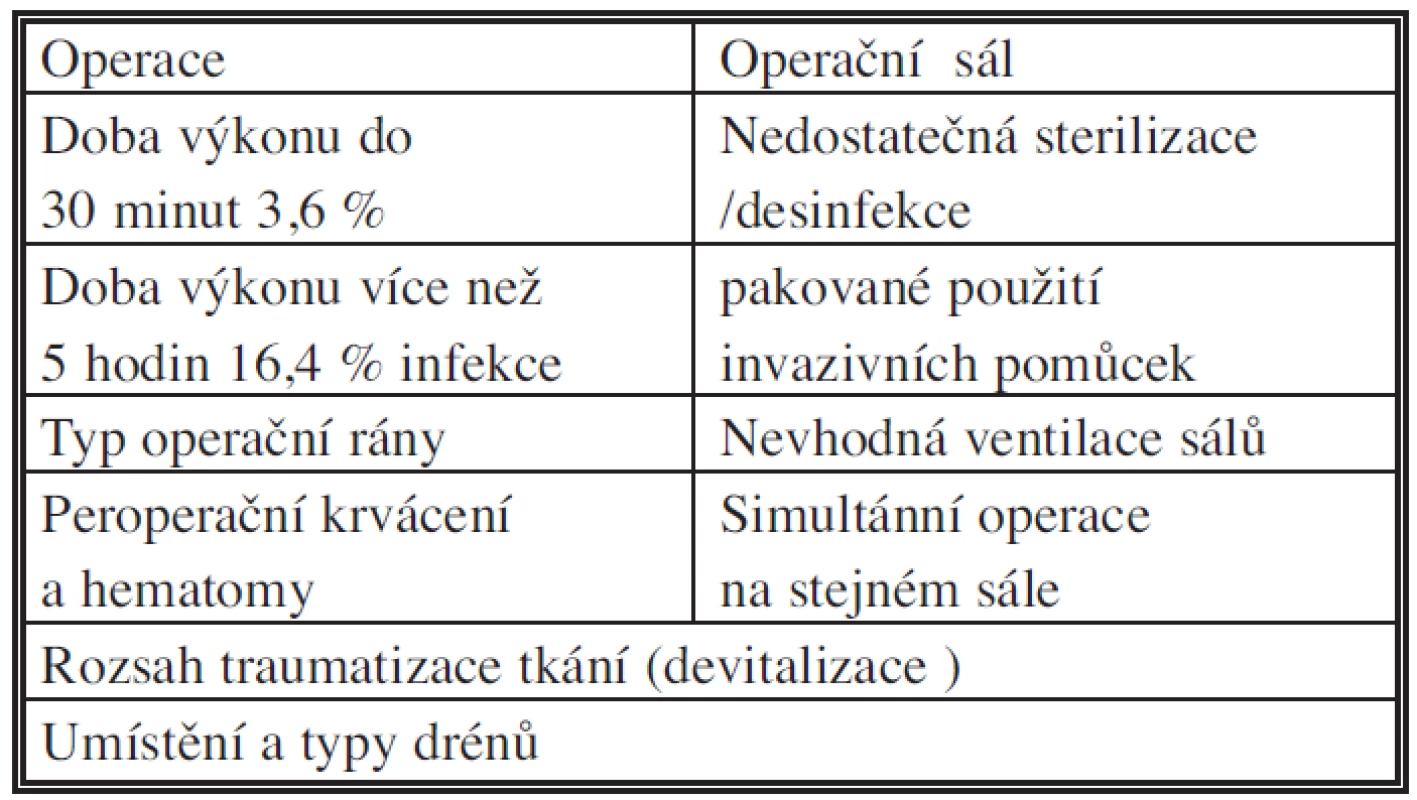
Tab. 8. Rizikové faktory infekce chirurgického místa: perioperační péče o nemocného 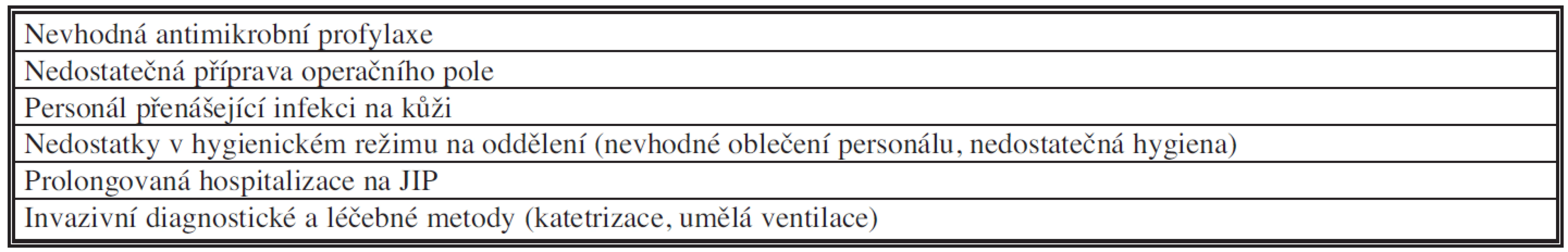
Mezi rizikové faktory operační patří i volba operační techniky. Příkladem je nespecifický střevní zánět, kde se chirurgický výkon řadí mezi čisté – kontaminované operace. Bylo prokázáno, že nespecifický střevní zánět je hodnocen jako nezávislý rizikový faktor. S použitím přiměřené operační techniky je výskyt infekce včetně infekce orgánové/prostorové nižší u nemocných u nekomplikovaného chirurgického výkonu. Rozhodujícími faktory pro vznik infekce jsou však: 1) rozsah bakteriální kontaminace, 2) virulence bakterií, 3) stav „mikroprostředí v ráně“, 4) integrita obranyschopnosti. Riziko infekce je dáno především poměrem rozsahu kontaminace virulentními bakteriemi a stavu obranyschopnosti nemocného. Obranyschopnost nemocného je určena řadou proměnných faktorů, což se projeví i tím, že kožní incize se může zhojit bez infekce i u velmi kontaminované rány a naopak [1].
Výskyt infekce chirurgického místa
Uváděná incidence infekce chirurgického místa je vysoce variabilní, protože jsou rozdíly v definici infekce a dále i detekci. Proto větší variabilita (3–45 %) infekce chirurgického místa uváděná u operací abdominálních a vaskulární chirurgie závisí na metodě surveillance a použitých kritériích [1,2,4]. Zkušenost pracoviště u daných operací, jako je např. kolorektální chirurgie, má též významný vliv na incidenci infekce (typicky v rozsahu 15–45 %). Rozdíl ve výskytu infekce mezi operací na kolon a rektu je uváděn jako následek dalších rizikových faktorů (např. uzávěr stomie, chybění antimikrobní profylaxe, podávání steroidů v předoperačním období, předoperační radiace) [4,7,8]. Infekce chirurgického místa je nejčastější nozokomiální infekcí u operovaných náhlých příhod břišních, kdy u zánětlivých náhlých příhod je udávána incidence až 30 %. Stejně tak i zde převažuje povrchní infekce.
Prevence vzniku infekce chirurgického místa
Preventivní opatření vzniku infekce chirurgického místa se týkají operovaného nemocného, vlastní operace a perioperační péče. Pokud jde o operované nemocné patří mezi preventivní postupy: a) adekvátní příprava nemocného k operaci (plánovaná operace až po kompenzaci přidružených onemocnění, zlepšení stavu výživy, s časovým odstupem po terapii infekce , po podání chemoterapie), b) volba antimikrobní profylaxe. Antimikrobní profylaxe je indikována u kontaminovaných a znečištěných ran, dále u čistých ran s použitím implantátů, u transplantací a u operovaných s poruchou imunity [1,2]. Různé specifické volby antimikrobní profylaxe jsou nezávisle spojeny s nižším výskytem infekce (v kolorektální chirurgii aminopeniciliny s inhibitorem betalaktamáz, ertapenem, kombinace ciprofloxacinu s metronidazolem nebo cefalosporinů II. a III. generace s metronidazolem), c) zajištění perioperační péče (dodržení peroperační normotermie – > 36°C – u nemocného může mít limitující význam v prevenci infekce) [1,2,9,10,11,12]. V poslední době sledovaný význam předoperační a pooperační hodnoty glykemie u nemocných ve vztahu k incidenci infekce chirurgického místa prokázal, že peroperační hyperglykemie není rizikovým faktorem vzniku infekce. Při operaci patří mezi preventivní opatření vzniku infekce: a) dodržení režimu na operačním sále, b) adekvátní znalost a zkušenost operační techniky a taktiky, c) zásady fyziologického operovaní, d) zabránění vzniku pooperačních příhod (kontaminace operačního pole střevním obsahem). Základní opatření zajištění režimu na operačním sále obsahují „bariérové postupy“ – roušky, pláště z materiálů nepropustných pro bakterie, omezení pohybu na operačním sále, standardní využití filtrů, dodržení požadovaného postupu v jednotlivých místnostech operačního sálu. K režimu na operačním sále patří i správná volba dezinfekce operačního pole. Mezi minimální požadavky pro prevenci vzniku infekce chirurgického místa v režimu operačního sálu patří: a) sterilizace nebo účinná dezinfekce nástrojů (vždy dodržet i doporučení nástroje k jednorázovému použití), b) dezinfekce rukou operačního týmu a kůže operovaného, c) sterilní operační rukavice s dostatečnou bariérou proti průniku infekce, d) čisté prostředí a adekvátní ventilace na operačním sále [1].
Diagnóza a léčba
Diagnóza infekce chirurgického místa je stanovena obvykle mezi 4. a 8. dnem po operaci, ale může se projevit i v dalším období do 30 dnů. Příznaky zahrnují vedle celkových známek SIRS (teplota, orgánové projevy zánětlivé reakce, pozitivní zánětlivé markery) i lokální změny, jako jsou bolesti a napětí v ráně, zarudnutí a otok v okolí rány nebo již spontánně vytékající zkalená sekrece z rány nebo z drénu [1,4]. Projevy nitrodutinové infekce závisejí na rozsahu zánětu (příznaky ohraničené nebo difuzní peritonitidy). Pokud jde o teplotu, může být i iniciálním příznakem především nekrotizující infekce (fascitida), a to již během 48 hodin. Patogeny této infekce jsou nejčastěji beta-hemolytické streptokoky nebo i anaerobní bakterie (Clostridium spp.). Nekrotizující infekce v ráně má rychlý vývoj v klinickém obraze, tj. celkové toxické příznaky a rychlé šíření infekce v měkkých tkáních (podkoží, fascie a svalová vrstva). Časná diagnóza včetně izolovaného patogenu je důležitá pro okamžité zahájení léčby (parenterální podání antibiotika – typicky vysoké dávky penicilinu G) a agresivní okamžitá chirurgická revize s excizí infikované tkáně s následnou drenáží (Obr. 1,2).
Obr. 1. Pooperační nekrotizující infekce chirurgického místa 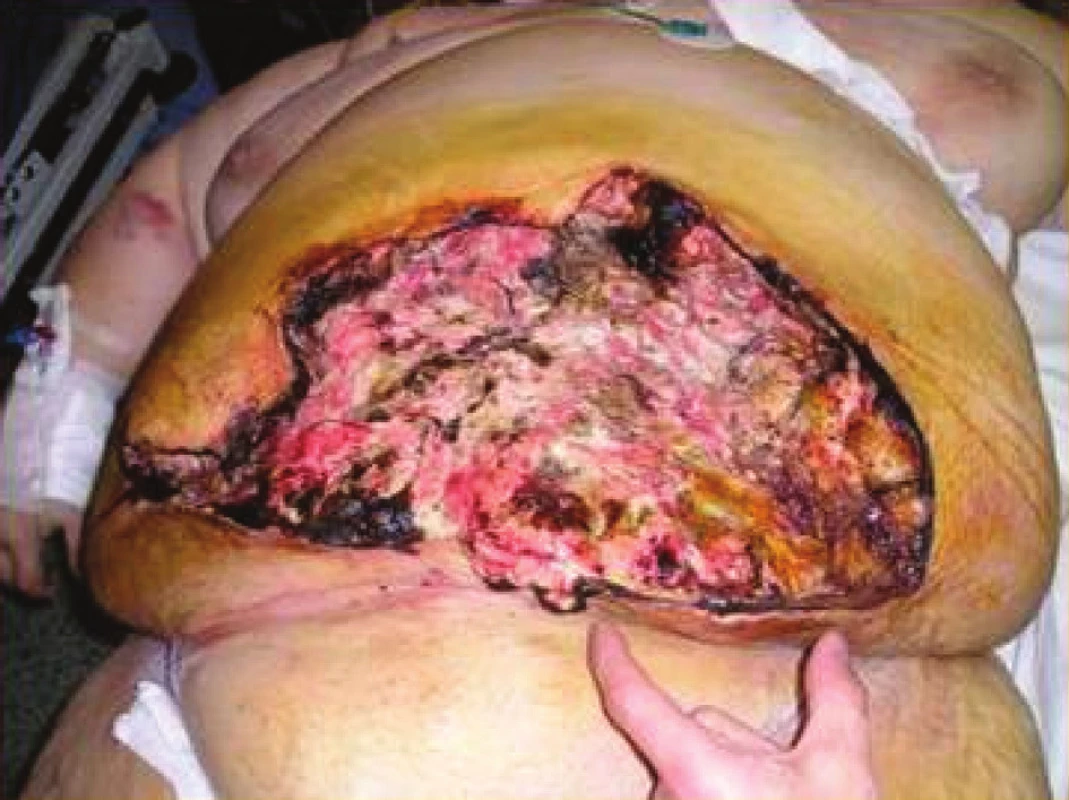
Obr. 2. Nekrotizující infekce ve stadiu hojení po opakované chirurgické revizi 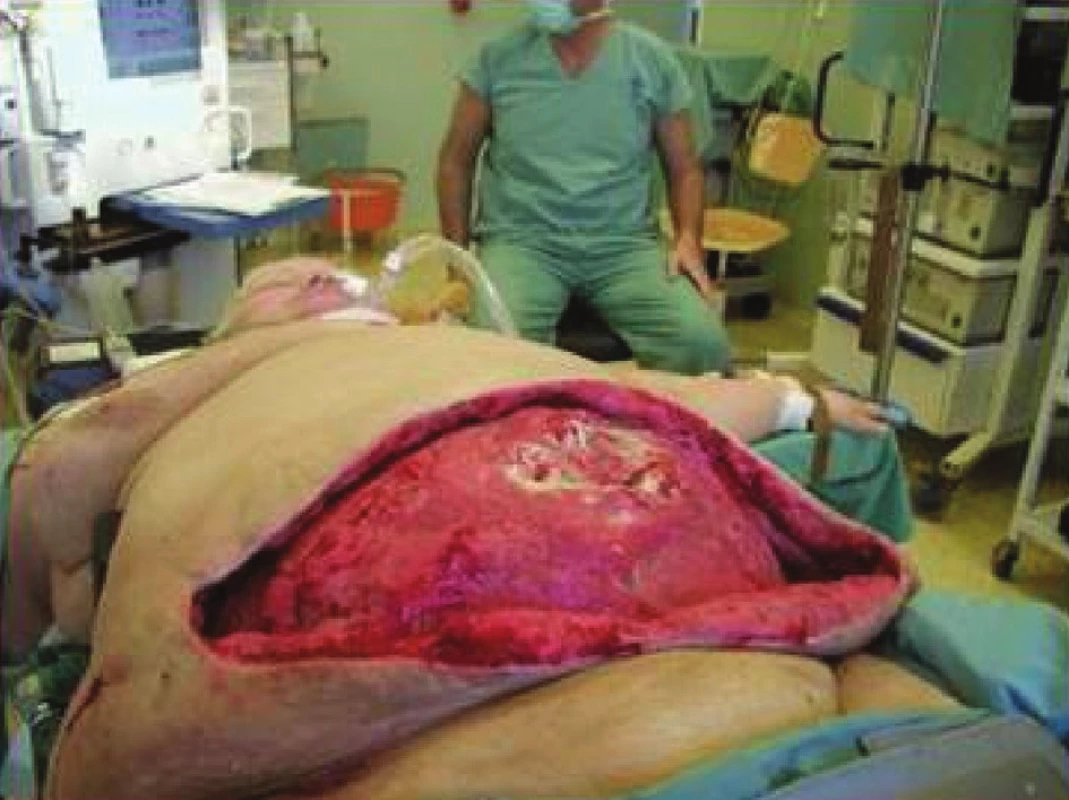
Většina pooperačních infekcí chirurgického místa je povrchních, s nekomplikovaným průběhem, postihující kůži a podkoží. Otevření rány až po fascii je základním postupem. Revize rány musí být v dostatečném rozsahu i z hlediska zjištění současné hluboké infekce. K lokálnímu ošetření patří vedle dostatečného debridement i lokální laváž antiseptickým roztokem a cílená drenáž. Podání antibiotika je indikováno při známkách šíření zánětu do okolí a dále při známkách SIRS. U infekce orgánové/prostorové je v diagnostice vedle klinického nálezu (hnisavá sekrece z drénu, únik střevního obsahu z drénu) indikováno časné provedení zobrazovacího vyšetření nejlépe MDCT. Pozdní diagnóza orgánové/prostorové infekce je nejčastěji způsobena opožděným rozvojem příznaků nitrodutinového zánětu, nejčastěji mezi 5. a 7. pooperačním dnem. V léčbě je cílem sanace septického ložiska s cílenou antimikrobní léčbou a terapií SIRS. Antimikrobní léčba je širokospektrá, a to většinou cílená na základě výsledku mikrobiologického vyšetření odebraného materiálu a dále i výsledku lokálního antibiotikogramu [1,3,9,10]. U závažného průběhu při vysokém riziku rezistentních nozokomiálních bakterií lze jako iniciální monoterapii podat piperacilin/tazobactam, karbapenemy (imipenem, meropenem, ertapenem) a dále podle citlivosti cíleně (glycylcyklin, teicoplanin).
Doc. MUDr. František Vyhnánek, CSc.
Chirurgická klinika 3. LF UK
Šrobárova 50
100 34 Praha 10
e-mail: vyhnanek@fnkv.cz
Zdroje
1. Muscarella P, Steinberg SM. Postoperative wound infection. V Cameron JL. Current surgical therapy. St. Louis, Mosby 2001 : 1277–82.
2. Haridas M, Malangoni MA. Predictive factors for surgical site infection in general surgery. Surgery 2008;144,4 : 496–501.
3. Tekesue Y, Watanabe A, Hanaki H, et al. Nationwide surveillance of antimicrobial susceptibility patterns of pathogens isolated from surgical site infections (SSI) in Japan. J Infect Chemother 2012;18,6 : 816–26.
4. Pendlimari R, Cima RR, Wolff BG, et al. Diagnoses influence surgical site infections (SSI) in colorectal surgery: a must consideration for SSI reporting programs? J Am Coll Surg 2012;214, 4 : 574–80.
5. Hourigan JS. Impact of obesity on surgical site infection in colon and rectal surgery. Clin Colon Rectal Surg 2011;24,4 : 283–90.
6. Carvajal R, Londoňo A. Risk factors related to surgical site infection in orthopedic prosthesis surgery. 2012;29,4 : 395–400.
7. Cannon JA, Altom LK, Deierhoi RJ, et al. Preoperative oral antibiotics reduce surgical site infection following elective coloretal resections. Dis Colon Rectum 2012;55,11 : 1160-6.
8. Uchino M, Ikeuchi H, Tsuchida T, et al. Surgical site infection following surgery for inflammatory bowel disease in patients with clean-contaminated wounds. World J Surg 2009;33,5 : 1042–8.
9. Erdem F, Tuncer Ertem G, Oral B, et al. Epidemiological and microbiological evaluation of nosocomial infections caused by Candida species. Mikrobiyol Bul 2012;46,4 : 637–48.
10. Huttner B, Robicsek AA, Gervaz P, et al. Epidemiology of methicillin-resistant Staphylococccus aureus carriage and MRSA surgical site infections in patients undergoing colorectal surgery: a kohort study in two centers. Surg Infect (Larchmt) 2012;13,6 : 401–5.
11. Jeon CY, Furuya EY, Berman ME, et al. The role of pre-operative and post-operative glucose control in surgical - site infections and mortality. PLoS ONE 2012;7,9:e45616.
12. Lehtinen SJ, Onicescu G, Kuhn KM, et al. Normothermia to prevent surgical site infections after gastrointestinal surgery: holy grail or false idol? Ann Surg 2010;252,4 : 696–704.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Lerichův syndrom
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Profesor René Adam a PragueONCO 2013
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 10 let (2002–2011)
- Lerichův syndrom
- Mediastinitida po perforaci jícnu
- Transplantace ledvin od dárců zemřelých na intoxikaci metanolem
- Kombinovaný výkon plicní resekce a radiofrekvenční ablace nádorů plic – kazuistiky
- K nedožitému 80. jubileu profesora Jaroslava Michka
- Duplikatura žlučníku – vzácný nález
- Životní jubileum profesora Jiřího Valenty
- Zpráva z jednání redakční rady Rozhledů v chirurgii dne 6. 3. 2013
- Infekce chirurgického místa
- Nozokomiální infekce – infekce spojené s poskytovanou zdravotní péčí
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lerichův syndrom
- Nozokomiální infekce – infekce spojené s poskytovanou zdravotní péčí
- Infekce chirurgického místa
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



