-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Transplantace jater u pacientů s trombózou portální žíly
Liver Transplantation in Patients with Portal Vein Thrombosis
Aim:
The aim of the study was to perform a retrospective assessment in a group of patients with portal vein thromboses who underwent consecutive liver transplantation.Material and Methods:
PVT was preoperatively diagnosed with ultrasound and CT portography. The follow up period was 1 to 6 years. Postoperative immunosuppressive medication was administered in combination with cyclosporin A, prednison and imuran upon initiation of the transplantation programme (8 patients). During the follow up period, the treatment protocol was replaced with FK 506, Cell Cept and prednisone. Liver biopsy was indicated when rejection was suspected.Results:
During 1996–2009, the team of authors performed a total of 740 liver transplantations in 303 female and 437 male subjects. The procedures included 703 primary procedures, 33 retransplantations and four second retransplantations. Out of the total, 57 recipients (7.7 %) had portal vein obliteration. These subjects included 42 male and 15 females, their mean age was 52 (9–67) years. 62 liver transplantations were performed in these 57 patients. The following complications were recorded in the patient group: graft dysfunction in 10.5%, revisions for bleeding in 28%, hepatic artery thrombosis in 10.5%, portal vein rethrombosis in 1.8%, biliary complications in 17.5%, acute rejections in 19.3 %. Perioperative mortality rate was 15.8%. The mean blood derivates requirement was 17.1 (0–425) erythrocyte transfusion units, 27.1 (0–132) frozen plasma transfusion units and 2.6 (0–20) thrombocyte transfusion units.Conclusion:
The results of out retrospective study indicate that portal thrombosis is not a contraindication for liver transplantation. Current surgical techniques make liver transplantations in patients with complete splanchnic venous thrombosis possible.Key words:
v. portae – thrombosis – liver transplantation
Autoři: L. Janoušek; M. Adamec; M. Oliverius; P. Trunečka *; M. Kučera
Působiště autorů: Klinika transplantační chirurgie, IKEM, přednosta prof. MUDr. Miloš Adamec, CSc. ; Transplantcentrum IKEM, přednosta: prof. MUDr. Pavel Trunečka, CSc. *
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 2, s. 114-116.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Cílem studie bylo retrospektivní hodnocení souboru pacientů s trombózou v. portae a následnou transplantací jater.Materiál a metodika:
Diagnostika PVT byla předoperačně provedena sonograficky a CT portografií. Doba sledování byla 1 den až 6 let. Pooperační imunosupresi jsme podávali v kombinaci cyklosporin A, prednison a imuran v počátcích transplantačního programu (8 pacientů). Tento protokol jsme v průběhu let nahradili FK 506, cell cept a prednisonem. Při podezření na rejekci jsme provedli jaterní biopsii.Výsledky:
V období 1996–2009 jsme na našem pracovišti provedli 740 transplantací jater u 303 žen a 437 mužů. 703 bylo prvních transplantací, 33 retransplantací a čtyři druhé retransplantace. Z tohoto souboru mělo 57 (7,7 %) příjemců obliterovanou v. portae. Bylo to 42 mužů a 15 žen průměrného věku 52 (9–67) let. U těchto 57 pacientů jsme provedli 62 transplantací jater. V souboru se vyskytly tyto komplikace: dysfunkce štěpu v 10,5 %, revize pro krvácení v 28 %, trombóza a. hepatica v 10,5 %, retrombóza v. portae v 1,8 %, biliární komplikace v 17,5 %, akutní rejekce v 19,3 %. Perioperační mortalita byla 15,8 %. Průměrná spotřeba krevních derivátů byla 17,1 (0–425) transfuzních jednotek erytrocytů, 27,1 (0–132) transfuzních jednotek mražené plazmy a 2,6 (0–20) transfuzních jednotek trombocytů.Závěr:
Výsledky naší retrospektivní studie ukazují, že trombóza portálního řečiště není kontraindikací k transplantaci jater. Současné chirurgické techniky umožňují úspěšně transplantovat pacienty i s kompletní trombózou splanchnického žilního řečiště.Klíčová slova:
v. portae – trombóza – transplantace jaterÚVOD
Trombóza v. portae ( PVT ) a splanchnického řečiště patřila dlouho mezi absolutní kontraindikace transplantace jater [1, 2]. Vývoj chirurgických technik však postupně umožnil transplantovat játra i pacientům s kompletní trombózou splanchnického řečiště [3–5]. Klinický obraz PVT se pohybuje v širokém spektru příznaků od asymptomatického pacienta k obrazu náhlé příhody břišní s hepatorenálním selháním. Mezi hlavní příčiny vyvolávající trombózu v. portae patří vrozené a získané trombofilní stavy [6, 7], traumata, infekce a malignity – nejčastěji hepatocelulární karcinom (zde je PVT spojena s velmi špatnou prognózou) [8]. Výsledek transplantace závisí na stupni postižení portálního řečiště. Rozlišujeme stupeň 1 (obturace méně než 50 % v. portae), stupeň 2 (obturace nad 50 % v. portae), stupeň 3 (trombóza v. portae a proximální části v. mesenterica superior) a stupeň 4 (kompletní trombóza splanchnického řečiště) [9]. Trombotický uzávěr v. portae se vyskytuje u pacientů připravovaných k transplantaci ve 4–15 %. Uzávěr v. portae není prediktorem mortality na čekací listině, je ale významným rizikovým faktorem zvyšujícím mortalitu po transplantaci [10]. Z vyšetřovacích metod nám nejlépe potvrdí podezření Doppler sono a CT nebo MR portografie. Všechna vyšetření jsou podle literárních údajů uváděna s různou senzitivitou pro záchyt trombotického uzávěru vena portae [9, 11]. Transplantace jater u pacienta s trombózou splanchnického řečiště velmi často vyžaduje použití alternativních metod pro zajištění průtoku ve v. portae. Patří k nim trombektomie, trombendvenektomie, venózní bypass na v. mesenterica superior, inferior nebo na co největší portální kolaterálu, a jako poslední možnost použití kavální hemitranspozice pro zajištění přítoku do portálního řečiště [4, 5, 12].
MATERIÁL A METODA
Retrospektivně hodnotíme výsledky transplantací u příjemců jater s trombózou v. portae. Operace byly provedeny v letech 1996–2009. Diagnostika PVT byla předoperačně provedena sonograficky a CT portografií. U pacientů s fulminantním selháním jater jsme použili albuminovou adsorbční hemodialýzu před transplantací. Doba sledování byla 1 den až 6 let. Pooperační imunosupresi jsme podávali v kombinaci cyklosporin A, prednison a imuran v počátcích transplantačního programu (8 pacientů). Tento protokol jsme v průběhu let nahradili FK 506, cell cept a prednisonem. Při podezření na rejekci jsme provedli jaterní biopsii. Funkce štěpu a jeho prokrvení byly kontrolovány laboratorními odběry a pravidelnými sonografickými kontrolami.
VÝSLEDKY
V období 1996–2009 jsme na našem pracovišti provedli 740 transplantací jater u 303 žen a 437 mužů. 703 bylo prvních transplantací, 33 retransplantací a čtyři druhé retransplantace. Z tohoto souboru mělo 57 (7,7 % ) příjemců obliterovanou v. portae. Bylo to 42 mužů a 15 žen průměrného věku 52 (9–67) let. Indikace k transplantaci jater u těchto příjemců ukazuje tabulka 1. 57 příjemcům s PVT jsme transplantovali 62 štěpů jater. Průměrný věk dárců jater byl 38 (11–66) let. Studená ischemie štěpu jater trvala v průměru 9,3 (4,5–14,2) hodin.
Tab. 1. Indikace k transplantaci jater Tab. 1. Indications for liver transplantation 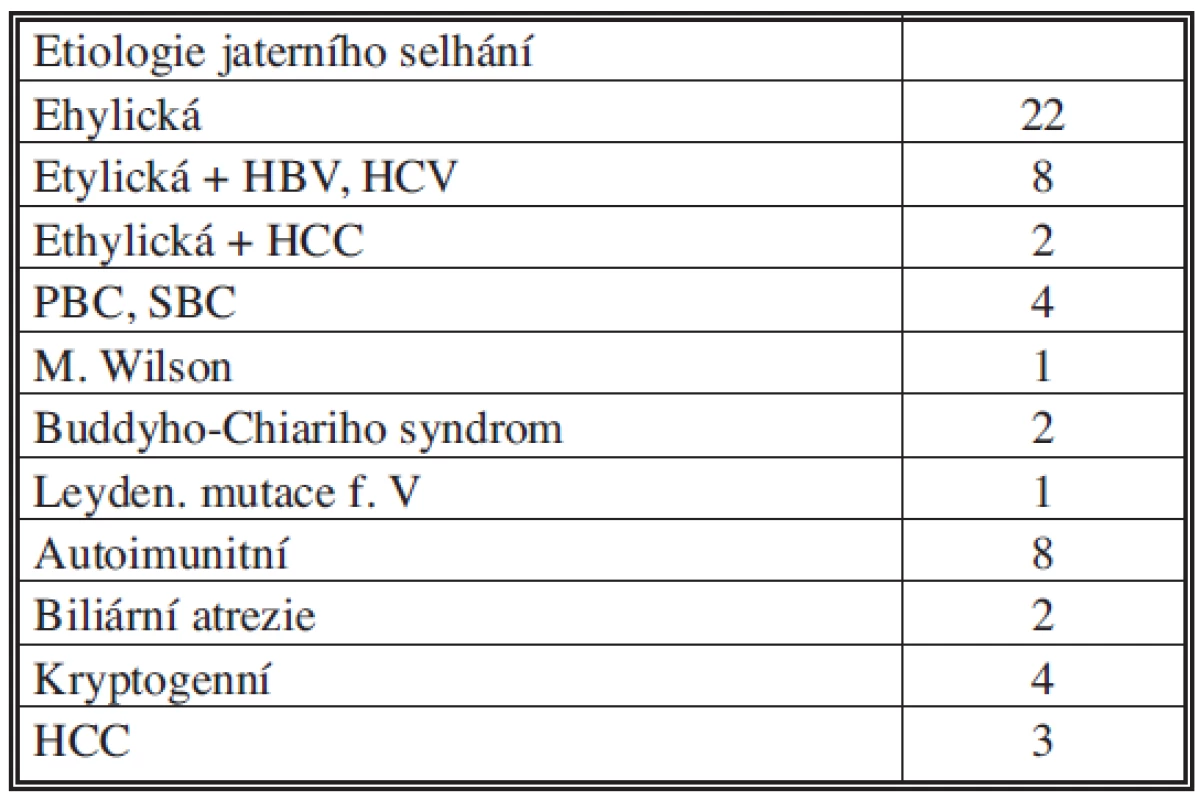
(HBV: hepatitida B, HCV: hepatitida C, HCC: hepatocelulární karcinom, PBC: primární biliární cirhóza, PSC: primární sklerotizující cholangoitis, SBC: sekundární biliární cirhóza) Pět pacientů bylo předoperačně pokročilostí jaterního onemocnění klasifikováno Child Pugh A, 14 Child Pugh B a 38 pacientů splňovalo kritéria Child Pugh C. 21 pacientů mělo trombózu v. portae 1. stupně, 26 pacientů trombózu v. portae 2–3 stupně a 10 pacientů trombózu porty 4. stupně. Z těchto deseti pacientů s trombózou IV. stupně se u dvou pacientů s hepatocelulární karcinomem vyskytla maligní trombóza v. portae. Během transplantace se kromě tří pacientů podařilo obnovit průtok portálním řečištěm u všech nemocných pomocí trombektomie a trombendvenektomie nebo přemostěním na velkou kolaterálu či předchozí portosystémový zkrat. U jednoho pacienta jsme na podporu průtoku krve v portálním řečišti našili arterioportální fistuli. Jednomu pacientovi jsme provedli portokavální hemitranspozici. U jednoho pacienta jsme resekovali pravý jaterní lalok pro nekrózu vzniklou retrombózou pravé větve v. portae. U šesti (10,5 %) pacientů se vyskytla dysfunkce štěpu, z těchto pacientů byli tři retransplantováni. Ve zbývajících třech případech došlo k rozvoji funkce štěpu po deseti dnech. U 16 (28 %) pacientů bylo provedeno celkem 29 relaparotomií pro krvácení. Jednoho pacienta jsme revidovali pro nitrobřišní absces. U šesti (10,5 % ) pacientů se vyskytla stenóza nebo trombóza a. hepatica. Jeden pacient s trombózou hepatické arterie byl retransplantován, zbývající byli vyřešeni pomocí trombektomie nebo perkutánní transluminální angioplastiky. Retrombóza v. portae se vyskytla u jednoho pacienta a byla řešena trombektomií. Deset (17,5 %) pacientů mělo biliární komplikaci. V pěti případech jsme museli provést relaparotomii a komplikaci ošetřit hepatikojejunoanastomózou. Pět pacientů prodělalo ERCP a stentování žlučovodu. Akutní rejekce se vyskytla u 11 (19,3 %) pacientů. Ve všech případech byla kortikosenzitivní. V době sledování zemřelo 18 (31,6 %) pacientů. Na operačním sále nebo v době peritransplantační hospitalizace zemřelo 9 (15,8 %) pacientů. Příčinou smrti byl u šesti pacientů hemoragický šok, u dvou pacientů nerekonstruovatelný nález maligního trombu a u jednoho pacienta selhání štěpu jater. Zbývající pacienti zemřeli na plicní embolii v jednom případě, na diseminaci hepatocelulárního karcinomu ve čtyřech případech, na septický stav a multiorgánové selhání v jednom případě, jeden pacient zemřel na krvácení z jícnových varixů. Příčiny dvou úmrtí zůstaly neznámé, nemocní zemřeli náhle doma. Průměrná spotřeba krevních derivátů byla 17,1 (0–425) transfuzních jednotek erytrocytů, 27,1 (0–132) transfuzních jednotek mražené plazmy a 2,6 (0–20) transfuzních jednotek trombocytů.
DISKUSE
Trombóza portálního řečiště u nemocných před transplantací jater byla dlouho považována za kontraindikaci operačního výkonu. Protože se vyskytuje asi u 5–20 % chirurgicky řešených cirhóz jater, byly vyvinuty v průběhu let techniky umožňující obnovení průtoku portálním řečištěm štěpu. Morbidita a mortalita těchto pacientů zůstává stále vyšší (9–42 %) [2, 13]. Pro rozvážení chirurgického výkonu a naplánování typu revaskularizace portálního řečiště je důležité co nejpřesnější zobrazení anatomie splanchnického řečiště. Metodou volby zůstává dopplerovská sonografie, toto vyšetření je vhodné doplnit MR nebo CT portografií. Vyšší morbidita a mortalita vyplývají z náročnosti a komplexnosti transplantačního výkonu u těchto pacientů. Revize pro krvácení jsou daní za mnohočetné portální kolaterály a koagulační poruchu u těchto pacientů v terminálním stadiu jaterního selhání. Příčiny biliárních komplikací vidíme v obtížné preparaci a rekonstrukci extrahepatálních žlučových cest. Dalším důvodem může být porucha prokrvení při trvající oběhové nestabilitě a nedostatečném prokrvení v důsledku krevních ztrát. Vyjma tří jsme u všech pacientů zprůchodnili portální řečiště trombendvenektomií a trombektomií nebo žilním portálním bypassem na velkou kolaterálu či předchozí portosystémový zkrat. Dva pacienti měli histologicky verifikovaný maligní trombus v. portae. U jednoho pacienta jsme na podporu průtoku v. portae našili arterioportální zkrat mezi a. hepatika a v. portae. Tento pacient měl akutní kompletní trombózu splanchnického řečiště s edémem střevních kliček. Příčinou byla otrava houbami. Po trombektomii jsme nezískali dobrý přítok. Neměli jsme k dispozici vhodnou varikózně změněnou kolaterálu a portokavální hemitranspozice by jeho stav neřešila, nýbrž naopak zhoršila prohloubením oběhové nestability. Arterializace portálního řečiště pomohla udržet průtok a částečným zpětným tokem došlo při antikoagulační terapii k rozpuštění reziduálních trombů ve v. lienalis a v. mesenterika superior. Nicméně nestačila zajistit dostatečnou portální perfuzi jater. Tento náš předpoklad nám potvrdila kontrolní CT portografie po jeho retransplantaci. Portokavální hemitranspozici jsme použili u jednoho pacienta. Tento pacient zemřel na operačním sále. Důvodem byla exsanguinace, kdy tento typ rekonstrukce sice zajistil dobrou portální perfuzi jaterního štěpu, ale nezmenšil portální přetlak v okolním kolaterálním oběhu. Výsledkem bylo protrahované a profuzní krvácení. Optimální léčba pro pacienty s PVT není jasná. S rozvojem endoskopických metod není nutné tyto pacienty zařadit ihned k transplantaci. Naopak poslední studie hodnotící výsledek a benefit transplantace jater pro tyto pacienty ukazuje vyšší mortalitu příjemců s nízkým MELD skóre [10]. Pro úspěšný výsledek je nutné pečlivé předoperační vyšetření splanchnického řečiště a použití alternativních metod revaskularizace v. portae během transplantace [7].
ZÁVĚR
Výsledky naší retrospektivní studie ukazují, že trombóza portálního řečiště není kontraindikací k transplantaci jater. Současné chirurgické techniky umožňují úspěšně transplantovat pacienty i s kompletní trombózou splanchnického žilního řečiště.
MUDr. Libor Janoušek
IKEM
Vídeňská 1958/9
140 21 Praha 4
e-mail: lija@ikem.cz
Zdroje
1. van Thiel, D. H. S. R., Starzl, T. E. Liver transplantation in patients with portal vein thrombosis. Hepatology, 1982 : 637.
2. Stieber, A. C., Zetti, G., Todo, S., et al. The spectrum of portal vein thrombosis in liver transplantation. Ann. Surg., 1991; 213 : 199–206.
3. Seu, P., Shackleton, C. R., Shaked, A., et al. Improved results of liver transplantation in patients with portal vein thrombosis. Arch. Surg., 1996; 131 : 840–844; discussion 844–845.
4. Molmenti, E. P., Roodhouse, T. W., Molmenti, H., et al. Thrombendvenectomy for organized portal vein thrombosis at the time of liver transplantation. Ann. Surg., 2002; 235 : 292–296.
5. Dumortier, J., Czyglik, O., Poncet, G., et al. Eversion thrombectomy for portal vein thrombosis during liver transplantation. Am. J. Transplant., 2002; 2 : 934–938.
6. Janssen, H. L. M. J., Vleggaar, F. P. Factor V Leiden mutation, prothrombin gene mutation and definciensis in coagulation inhibitors associated with Budd-Chiari syndrome and portal vein thrombosis: Results of a case-control study. Blood Coagul. Fibrinolysis, 2000 : 2364–2368.
7. Francoz, C., Belghiti, J., Vilgrain, V., et al. Splanchnic vein thrombosis in candidates for liver transplantation: usefulness of screening and anticoagulation. Gut, 2005; 54 : 691–697.
8. Carr, B. I. B. S., Kondragunta, V., Pancoska, P., Branch, R. A. Tumor and liver determinants of prognosis in unresectable hepatocellular carcinoma: a case cohort study. J. Gastroenterol. Hepatol., 2008; 23 : 1259–1266.
9. Yerdel, M. A., Gunson, B., Mirza, D., et al. Portal vein thrombosis in adults undergoing liver transplantation: risk factors, screening, management, and outcome. Transplantation, 2000; 69 : 1873–1881.
10. Englesbe, M. J., Schaubel, D. E., Cai, S., Guidinger, M. K., Merion, R. M. Portal vein thrombosis and liver transplant survival benefit. Liver Transpl., 16 : 999–1005.
11. Manzanet, G., Sanjuan, F., Orbis, P., et al. Liver transplantation in patients with portal vein thrombosis. Liver Transpl., 2001; 7 : 125–131.
12. Shaw, B. W. I. S., Bron, K., Starzl, T. E. Portal vein grafts in hepatic transplantation. Surg. Gynecol. Obstet, 1985 : 66–68.
13. Langnas, A. N., Marujo, W. C., Stratta, R. J., et al. A selective approach to preexisting portal vein thrombosis in patients undergoing liver transplantation. Am. J. Surg., 1992; 163 : 132–136.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Cévní komplikace při transkatetrové implantaci aortální chlopně v IKEM
- Simultánní transplantace ledviny a Langerhansových ostrůvků
- Transplantace jater u pacientů s trombózou portální žíly
- Časné biliární komplikace po transplantaci jater
- První Česko-Slovenská domino transplantace jater
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
- Imunosuprese po transplantaci žilních allograftů – naše zkušenosti
- Vliv biologických lepidel na cévní stěnu v modelu disekce aorty v experimentu
- IKEM – Institut klinické a experimentální medicíny – na prahu páté dekády úspěšné existence
- IKEM – odborné, politické a další souvislosti vzniku a dosavadního vývoje
- Technika implantace a zkušenosti s dočasnou mechanickou srdeční podporou při selhání pravé komory
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Časné biliární komplikace po transplantaci jater
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



