-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Spontánní biliokutánní píštěl při cholecystolitiáze
Spontaneous Bilio-Cutaneous Fistula in Cholecystolithiasis
Spontaneous cholecystocutanea fistula is very rare disorder. The occurrence is very frequent in women above 60years old. The symptoms of this disorder are nonspecific. The diagnosis is not made when the symptoms are not search actively. The first type of examination is fistulography. Laparotomic scheduled chelocystectomy is preferred in therapy. Conservative approach is suitable therapy only for polymorbid patients.
Key words:
cholecystolithiasis – biliocutaneous fistula - ERCP
Autoři: J. Mergancová; P. Vyhnálek; L. Ulvrová; J. Studnička
Působiště autorů: PKN, patologicko-anatomické oddělení, MUDr. Pavel Rothröckel ; PKN, interní klinika, doc. MUDr. Holm, CSc. ; PKN, radiodiagnostické oddělení, MUDr. Leoš Ungermann, Ph. D. ; PKN, chirurgická klinika, doc. MUDr. Šiller, Ph. D.
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 10, s. 625-627.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Spontánní biliokutánní píštěl je raritní onemocnění. Nejčastěji je pozorováno u žen ve věku nad 60 let. Příznaky onemocnění jsou ve většině případů nespecifické a pokud na něj není pomýšleno, mohou vést k oddálení stanovení správné diagnózy. Metodou volby v diagnostickém postupu je fistulografie. V léčbě je dávána přednost elektivní cholecystektomii z laparotomie. Konzervativní léčba je vyhrazena pro polymorbidní pacienty.
Klíčová slova:
cholecystolitiáza – biliokutánní píštěl – ERCPÚVOD
Spontánní biliokutánní píštěl (BKP) je raritní onemocnění. Poprvé se o něm v roce 1670 zmínil Thilesus [1]. Do dnešního dne je v literatuře popsáno zhruba 230 případů. Maximum výskytu biliokutánní píštěle je pozorováno u žen nad 60 let věku, ale byly publikovány i případy u žen mladších 25 let [2]. Nejčastěji zmiňovaný rizikový faktor vzniku píštěle je cholecystolitiáza, cholecystitida a obstrukce žlučových cest. V roce 1991 byl v literatuře popsán první případ bez litiázy [3].
Pokud je na onemocnění pomýšleno, jeho diagnostika není obtížná. BKP bývá často provázena velmi nespecifickými příznaky, kterými jsou flegmona kůže a podkoží v dané lokalitě, bolest, neustávající sekrece z rány. Základními vyšetřovacími metodami je ultrazvuk a CT, metodou volby k průkazu píštěle je fistulografie.
V terapii je dnes jednoznačně upřednostňována cholecystektomie. V minulosti bylo při léčbě BKP postupováno konzervativně s podáváním širokospektrých antibiotik [2]. Dnes je tento postup vyhrazen pro septické pacienty s vysokým perioperačním rizikem.
KAZUISTIKA
Jednalo se o polymorbidní, 91letou pacientku, diabetičku a kardiačku s AV blokem I. stupně a blokem pravého Tawarova raménka. Od roku 2001 byla pacientka zařazena v dialyzačním programu pro chronickou renální insuficienci při pyelonefritidě. Dále byla pacientka sledována pro gastropatii, měla prokázanou asymptomatickou cholecystolitiázu. Prodělala tři operace (hysterektomii, apendektomii před 30 lety, náhradu levé kyčle totální endoprotézou). V oblasti jizvy po apendektomii z pravého pararektálního řezu měla pacientka objemnou kýlu v jizvě s brankou velikosti cca 30 x 15 cm, volně reponibilní, bez anamnézy uskřinutí. Od roku 2000 byla pouze 4x hospitalizovaná. Dvakrát na chirurgii (v roce 2001 a 2007) pro bolesti břicha v oblasti kýly po apendektomii. Obtíže vždy zcela ustoupily při konzervativní terapii. V roce 2005 byla hospitalizovaná na interní klinice pro anémii. Na provedeném CT břicha a malé pánve nebyla popsána žádná pozoruhodnost v oblasti žlučníku, kromě již zmiňované cholecystolitiázy. Stav byl uzavřen jako anemie při chronické renální insuficienci. V roce 2006 prodělala totální náhradu kyčelního kloubu pro pertrochanterickou frakturu vlevo.
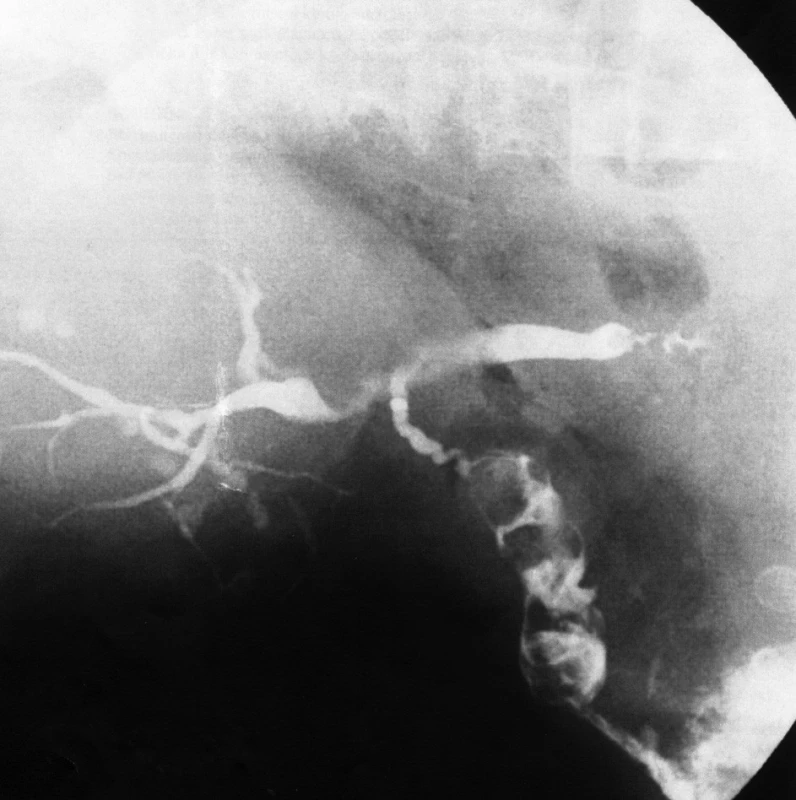
Dne 3. 1. 2009 se pacientka dostavila na chirurgickou ambulanci pro defekt kůže v pravém hypogastriu, který pozorovala několik dní. Sloužící lékař popsal objemnou volnou ventrální kýlu v jizvě po apendektomii a v její kraniální části perforovaný vřed kůže s minimálním lemem zarudnutí. Subkutánně pod afekcí byla popsána dutina velikosti 3 x 3 cm, bez retence hnisu. V kompletní laboratoři odebrané před dialýzou byly v normě zánětlivé markery (leukocyty 4,2 x 109/l, CRP 4,8 mg/l) i jaterní soubor. Zvýšené sérové koncentrace dusíkatých metabolitů se po dialýze vrátily k normě. Za zmínku stojí mírně snížená hladina sérové koncentrace albuminu (27 g/l). Stav byl uzavřen jako spontánně perforované abscesové ložisko s doporučením kontroly za 3 dny. Následně pacientka docházela 3x týdně do chirurgické ambulance k lokálním převazům pro minimální, ale neustávající a nezapáchající sekreci z defektu v kůži, který byl pouze několik mm široký. Po celou dobu sledování byla pacientka afebrilní. 39. den jsme provedli stěr z defektu, kde byla kultivačně ojediněle prokázána E. coli. 51. den byla provedena fistulografie. Kontrastní látka (KL) vyplnila nepravidelnou podlouhlou dutinu v úrovni horní části lopaty kyčelní vpravo. Nad lopatou kyčelní KL pronikla do deformovaného žlučníku s konkrementy. Dále se naplnil ductus cysticus, choledochus i intrahepatické žlučovody. V choledochu byly patrné dva konkrementy, jeden z nich těsně nad papilou. Minimální množství KL proniklo do duodena. Žlučové cesty nebyly výrazněji dilatovány (Obr. 1.)
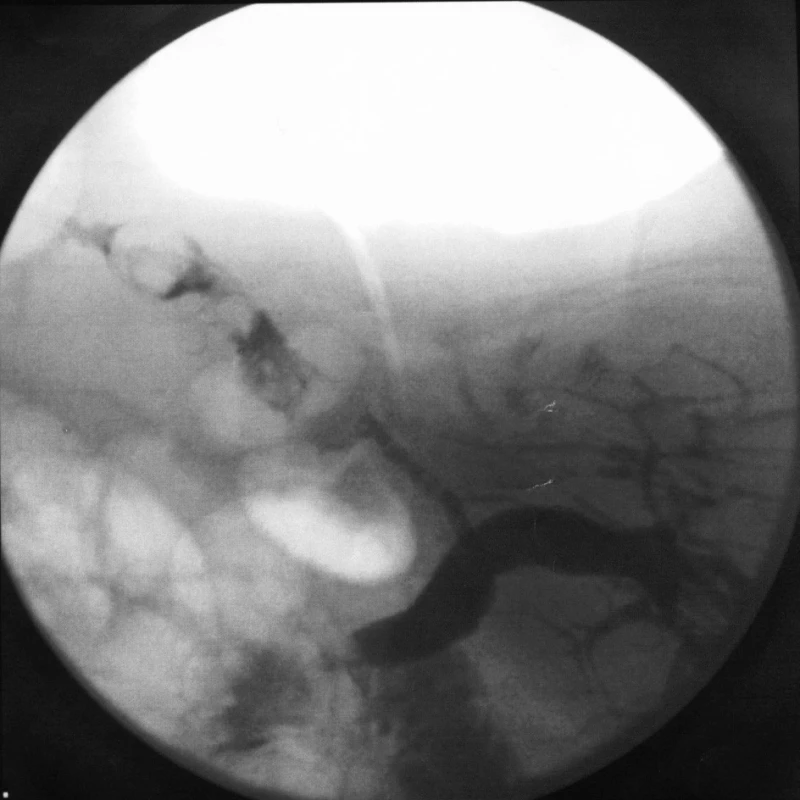
Vzhledem k věku a polymorbiditě pacientky s neúměrným rizikem operačního řešení byl zvolen konzervativní postup léčby. 59. den bylo provedeno ERCP (Obr. 2) s papilotomií a extrakcí obou konkrementů z ductus choledochus. Od úmyslu zavedení biliárního stentu jsme po dohodě s endoskopisty ustoupili. Po výkonu byla nasazena širokospektrá antibiotika. Pacientka byla v péči interní kliniky v klinicky uspokojivém stavu. Při kontrolním laboratorním vyšetření byl zachycen nárůst zánětlivých markerů (leukocyty 16,0 x 109, CRP 98,2 mg/l), sérová i močová amyláza nevybočovaly z normy. Pro vzestup zánětlivých markerů byl druhý den po ERCP proveden kontrolní ultrazvuk břicha, kde rentgenolog popsal prosáknutí pericholecysticky s obrazem akutní cholecystitidy, bez dilatace žlučových cest v hilu ani intrahepaticky. Pacientka prodělala dialýzu podle plánu. 62. den (3. den po ERCP), krátce po dialýze, došlo náhle k rozvoji bradyarytmie se širokým QRS komplexem na EKG a následnou asystolií. Vzhledem k věku a komorbiditám nebyla resuscitována.
V pitevním nálezu patolog popsal povšechnou aterosklerózu, včetně mozkových a koronárních tepen, kde stenóza zužovala lumen z více než 90 %. Dále byl zachycen výrazný otok a překrvení plicní tkáně oboustranně, edém mozku. Zánětlivě změněný žlučník s mnoha konkrementy byl vtažený do mohutné kýly v jizvě po apendektomii. Perforace, abscesová kolekce či komunikace žlučníku s kožním povrchem nebyla patologem prokázána. Byla popsána lehce prokrvácená stěna duodena bez známek perforace, bez nálezu krve v gastrointestinálním traktu. Bezprostřední příčinou smrti bylo srdeční selhání.
DISKUSE
Od roku 1670, kdy je v literatuře BKP popsána poprvé, nebylo publikováno mnoho dalších případů. V roce 1890 publikoval Courvoisier soubor 169 pacientů. Do roku 1949 je zmiňován výskyt BKP u pouhých 205 pacientů [4]. Během posledních 60 let přibylo v literatuře zhruba 30 nových kazuistik.
Za rizikové faktory vzniku BKP píštěle je považována cholecystolitiáza, cholecystitida a obstrukce žlučových cest [5]. Je popsána i souvislost s cholangiokarcinomem [6, 7] či traumatem žlučových cest, nejčastěji peroperačním.
Patofyziologie BKP je spojována se zvýšením tlaku ve žlučových cestách či žlučníku, který vede ke snížení průtoku krve a lymfy jeho stěnou. Tím dochází k nekróze a perforaci stěny [2]. Niemeier klasifikoval perforaci stěny žlučníku na akutní, subakutní a chronickou [3]. Akutní perforace žlučníku vede k akutní peritonitidě, subakutní perforace ke vzniku abscesového ložiska. Při chronické perforaci vzniká píštěl, která je nejčastěji lokalizována do oblasti relativně avaskulárního fundu žlučníku [2]. Častěji je popisována vnitřní biliární píštěl, někdy spojována s Mirizziho syndromem [8]. V 77 % byla diagnostikována v oblasti duodena, v 15 % v oblasti tlustého střeva. Vzácněji se vnitřní biliární píštěl vyskytuje v oblasti žaludku, bronchiálního stromu či močového traktu [4]. Je známa i píštěl vícenásobná, nejčastěji cholecystoduodenokolická [9]. Zevní biliární píštěl je ve většině případů lokalizovaná do pravého hypochondria, méně často do hypochondria levého nebo oblasti pupku. Zevní ústí biliární píštěle bylo popsáno také v oblasti pravé fossa iliaca nebo v gluteální krajině [5]. Třikrát je v literatuře zmiňován výskyt kombinace vnitřní a zevní píštěle, pokaždé byla prokázána komunikace s duodenem [10, 11, 12].
K rychlému rozpoznání BKP je nutno na toto onemocnění pomýšlet. Pokud jsou příznaky specifické (biliární sekrece z píštěle, odchod žlučových kamenů píštělí), není diagnostika obtížná. Nespecifické příznaky u naší pacientky vedly k tomu, že onemocnění bylo diagnostikováno až po 7 týdnech. Obdobné oddálení stanovení správné diagnózy při nespecifických projevech bylo v literatuře popsáno opakovaně [4, 13, 14].
V dnešní době je v léčbě jednoznačně upřednostňována elektivní cholecystektomie. Laparoskopické odstranění žlučníku je v tomto případě zatíženo vysokým procentem konverze [15], proto je dávána přednost otevřené cholecystektomii s excizí píštěle, která je doporučována pro snížení rizika vzniku karcinomu [16].
Henry a Orr publikovali soubor 36 pacientů s BKP. Spontánní zhojení píštěle při konzervativní terapii s odstraněním vyvolávající příčiny bylo pozorováno u 8 pacientů, což je 22% [16]. I tento fakt, společně s pokročilým věkem a komorbiditou pacientky, vedl k tomu, že jsme volili konzervativní postup.
ZÁVĚR
Spontánní BKF je raritní onemocnění. Při nespecifických symptomech je diagnostika obtížná a pokud není na onemocnění pomýšleno, může být odhaleno až s odstupem několika týdnů. Lze doplnit provedení fistulografie při každém nálezu suspektního ústí píštěle v kožním krytu. Metodou volby v léčbě je otevřená cholecystektomie s excizí píštěle. Konzervativní postup zůstává vyhrazen pro rizikové pacienty. Vždy je nutno odstranit vyvolávající příčinu – stenózu žlučových cest (litiázu, infekci, tumor).
MUDr. Jana Mergancová
K Hvězdárně 1471/35
500 08 Hradec Králové 8
e-mail: jana.mergancova@centrum.cz
Zdroje
1. Flora, H. S., Bhattacharya, S. Spontaneous cholecystocutaneous fistula. HPB (Oxford), 2001; 3(4): 279–280.
2. Cruz, R. J. Jr, Nahas, J., de Figueiredo, L. F. Spontaneous cholecystocutaneous fistula: a rare complication of gallbladder disease. Sao Paolo Med. J. 2006 Jul, 6; 124(4): 234–236.
3. Birch, B. R., Cox, S. J. Spontaneous external biliary fistula uncomplicated by gallstones. Postgrad. Med. J., 1991 Apr; 67(786): 391–392.
4. Yüceyar, S., Ertürk, S., Karabicak, I., et al. Spontaneous cholecystocutaneous fistula presenting with an abscess containing multiple gallstones: a case report. Mt. Sinai J. Med., 2005 Nov; 72(6): 402–404.
5. Nicholson, T., Born, M. W., Garber, E. Spontaneous cholecystocutaneous fistula presenting in the gluteal region. J. Clin. Gastroenterol., 1999 Apr; 28(3): 276–277.
6. Gifford, J., Saltzstein, S. L. Adenocarcinoma occurring in association with a chronic sinus tract and biliary fistula. Cancer, 1981; 47 : 2093–2097.
7. Kuo, Y. C. Spontaneous cutaneous biliary fistula: a rare complication of cholangiocarcinoma. J. Clin. Gastroenterol., 1990; 12 : 451–453.
8. Paseka, T., Veverková, L. et al. Mirizziho syndrom s cholecystoduodenální píštělí – vzácná komplikace cholecystolitiázy. Čas. lék. čes., Praha 2009; vol. 2009, no. 4, s. 164–167.
9. Morissey, K. P., McSherry, C. K. Internal biliary fistula and gallstone ileus. In: Czerniak, A., Blumgart, L. H., et al. Surgery of the Liver and Biliary Tract, vol 1. Edinburgh: Churchill Livingstone, 1994.
10. Reed, M. W. R., Tweede, J. H. Spontaneous simultaneous internal and external biliary fistulae. Br. J. Surg., 1985; 72 : 538.
11. Davies, M. G., Tadros, E., Gaine, S., et al. Combined internal and external biliary fistulae treated by percutaneous cholecystolithotomy. Br. J. Surg., 1989; 76 : 1258.
12. Urban, C. A., Lima, R. S. Spontaneous combined internal and external biliary fistulae in association with gallstones and gliomatosis of the gallbladder. Revista Brasileira de Cancerologia, 2000; 47 : 273–276.
13. Dutriaux, C., Maillard, H., Prophette, B., et al. Spontaneous cholecystocutaneous fistula. Ann. Dermatos. Venereol., 2005 May; 132(5): 467–469.
14. Chang, S. S., Lu, C. L., Pan, C. C., et al. Spontaneous cholecystocutaneous fistula presenting with a cellulitis and portal vein thrombosis. J. Clin. Gastroenterol., 2002 Jan; 34(1): 99–100.
15. Mathonnet, M., Maisonnette, F., Gainant, A., et al. Spontaneous cholecystocutaneous fistula: natural history of biliary cholecystitis. Ann. Chir., 2002 May; 127(5): 378–380.
16. Vasanth, A., Siddiqui, A., O’Donnell, K. Spontaneous cholecystocutaneous fistula. South Med. J., 2004 Feb; 97(2): 183–185.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- NoT ReStInG SurGEONs aneb stručný parametrický standard pro onkochirurgii
- Chirurgická léčba solidních nádorů v České republice
- Gastrointestinální metastázy maligního melanomu
- Přesnost předoperačního stanovení velikosti invazivního mamárního karcinomu ultrasonografií a mamografií
- Lokoregionální recidivy po konzervativních výkonech u časného karcinomu prsu
- Karcinom prsu u mužů – naše zkušenosti
- Specializace v chirurgické onkologii v České republice
- Spontánní biliokutánní píštěl při cholecystolitiáze
- Pokročilý věk – indikace nebo kontraindikace laparoskopické kolorektální chirurgie?
- Chirurgické řešení aneuryzmatu abdominální aorty u pacientky s levostrannou dolní dutou žilou a funkčně solitární levou ledvinou
- Pravostranné úrazové ruptury bránice
- Nitrolební hypertenze u akutního jaterního selhání a možnosti mikrodialýzy
- Zmeny membránových enzýmov pri teplej ischémii pečene
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Gastrointestinální metastázy maligního melanomu
- Lokoregionální recidivy po konzervativních výkonech u časného karcinomu prsu
- Chirurgická léčba solidních nádorů v České republice
- Karcinom prsu u mužů – naše zkušenosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání