-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaHypertenze v těhotenství
Hypertension in pregnancy
Hypertension complicates 5–10% of pregnancies and is responsible for substantial maternal/foetal and neonatal morbidity and mortality. Although not uniform, the preferred definition is based on absolute blood pressure (BP) values (systolic BP ≥ 140 or diastolic BP ≥ 90 mmHg). Hypertension in pregnancy is divided into 4 categories: pre-existing hypertension, gestational hypertension, pre-existing hypertension with superimposed gestational hypertension with proteinuria and unclassifiable hypertension. Non-pharmacological treatment of hypertension should be considered in women with BP of 140–150/90–99 mmHg. Salt restriction or weight reduction is not recommended. Pharmacological treatment is recommended in all pregnant women with BP ≥ 150/95. Antihypertensive treatment should be considered at values ≥ 140/90 mmHg in women with gestational hypertension, pre-existing hypertension with superimposed gestational hypertension or hypertension with target organ damage. Methyldopa, calcium-channel blockers and beta-blockers are drugs of choice. ACE inhibitors and AT1 blockers, spironolactone and atenolol are contraindicated in pregnancy. Intravenous labetalol can be given for severe and complicated hypertension. Drugs of second choice in hypertensive emergencies are nitroprusside IV, or IV urapidil. All antihypertensive drugs taken by nursing mothers are excreted into breast milk, but most of them are present at very low concentrations. Hypertension in pregnancy is a marker for future cardiovascular and metabolic diseases.
Key words:
hypertension – pregnancy – gestational hypertension – pre-eclampsia
Autoři: Vysočanová M.; Floriánová A.; Špinar J.
Působiště autorů: Interní kardiologická klinika LF MU a FN Brno
Vyšlo v časopise: Kardiol Rev Int Med 2018, 20(4): 251-255
Souhrn
Hypertenze komplikuje 5– 10 % těhotenství a je vedoucí příčinou mateřské, fetální i novorozenecké morbidity a mortality. Definice hypertenze není jednotná, nyní je preferovaná definice postavená na absolutních hodnotách krevního tlaku (TK) (systolický TK ≥ 140 nebo diastolický TK ≥ 90 mm Hg). Hypertenze v těhotenství se dělí na čtyři skupiny: preexistující hypertenze, gestační hypertenze, preexistující hypertenze s naroubovanou gestační hypertenzí s proteinurií a neklasifikovatelná hypertenze. Nefarmakolgická léčba hypertenze je doporučena pro ženy s TK 140– 150/90– 99 mm Hg. Omezení soli či redukce hmotnosti není vhodná. Farmakologická léčba je doporučena pro všechny ženy s TK ≥ 150/ 95 mm Hg. V případě gestační hypertenze, preexistující hypertenze s naroubovanou gestační hypertenzí nebo hypertenze s orgánovým poškozením zvažujeme léčbu již při TK ≥ 140/ 90 mm Hg. Lékem volby je methyldopa, blokátory kalciového kanálu nebo betablokátory. Inhibitory angiotenzin konvertujícího enzymu a AT1 blokátory jsou kontraindikovány. V případě závažné hypertenze s komplikacemi můžeme použít i.v. labetalol. Léky druhé volby jsou nitroprusid i.v. nebo urapidil. Všechna antihypertenziva užívaná kojící matkou přechází do mateřského mléka, ale většina z nich se vyskytuje v nízkých koncentracích. Hypertenze v těhotenství je rizikový faktor pro vznik budoucích kardiovaskulárních onemocnění ženy.
Klíčová slova:
hypertenze – těhotenství – gestační hypertenze – preeklampsie
Vysoký krevní tlak (TK) komplikuje přibližně 5– 10 % těhotenství a zůstává nadále celosvětově jednou z vedoucích příčin morbidity a mortality matky, plodu i novorozence. Odhaduje se, že až 1/ 3 vážných zdravotních komplikací gravidity a téměř 1/ 4 hospitalizací těhotných žen je spojena s vysokým TK a vysoký TK může být příčinou cca 10 % předčasných porodů. U matek s hypertenzí je zvýšené riziko vzniku abrupce placenty, mozkové příhody, multiorgánového selhání a diseminované intravaskulární koagulace. Plod může být ohrožen růstovou retardací (až u 25 % případů preeklampsie (PE)), rizikem předčasného porodu (ve 27 % PE) nebo intrauterinním úmrtím (ve 4 % PE). Navíc matky se zvýšeným TK v období těhotenství mají i po porodu zvýšené kardiovaskulární (KV) riziko a výskyt KV komplikací [1,2].
Výskyt hypertenze v těhotenství, a to chronické i vzniklé v graviditě, v posledních letech stoupá ve všech rozvinutých zemích. A to zejména kvůli zvyšujícímu se věku rodiček, narůstajícímu výskytu obezity a přidružených onemocnění (jako jsou diabetes, renální či endokrinologická onemocnění). Průměrný věk rodiček v ČR v roce 2017 byl 30,2 let (v Jihomoravském kraji a v Praze dokonce 31,1 let) a za posledních 25 let se prodloužil o 6 let. Výrazně narůstá i počet porodů u žen starších 35 let. V roce 2017 byla každá pátá těhotná starší 35 let. Přitom ve věku nad 35 let se vyskytuje arteriální hypertenze 3× častěji než u 20letých. Rovněž díky moderní medicíně mohou otěhotnět i ženy, u kterých dříve gravidita nebyla možná kvůli tíži základního onemocnění nebo infertilitě. V posledních letech se udává, že se cca 5 % dětí v ČR narodí díky metodám asistované reprodukce [3,4].
Je pravdou, že kvůli absenci dat z velkých klinických studií stále panuje řada nejasností v mnoha aspektech klasifikace a léčby zvýšeného TK v průběhu těhotenství. Kvůli nedostatku objektivních údajů vznikají v jednotlivých státech vlastní doporučení, která vychází nejen z dat klinických studií, ale často i ze zvyklostí a zkušeností s léčbou v konkrétní oblasti. Bohužel často nedochází k souladu ani mezi jednotlivými odbornými společnostmi a lékaři se mohou setkat s různými doporučeními i v jednom státě.
Fyziologické změny krevního tlaku v těhotenství
Fyziologicky probíhající těhotenství je provázeno poklesem periferní cévní rezistence, zvýšeným srdečním výdejem a změnami TK. V průběhu 1. trimestru TK klesá, nejnižší je mezi 20 a 24. týdnem (pokles o 5– 15 mm Hg), v dalších týdnech postupně stoupá a v době porodu dosahuje hodnot jako před početím. Bezprostředně po porodu TK přechodně klesne, ale následujících 5 dní výrazně stoupá (a to i u normotenzních žen) a různým tempem se normalizuje v průběhu šestinedělí. Je třeba mít na paměti, že kvůli fyziologickému poklesu TK v první polovině gravidity může být do té doby nediagnostikovaná chronická hypertenze maskována, a tak zaměněna za hypertenzi těhotenskou [5].
Měření krevního tlaku
Technice měření TK těhotných je nutné věnovat velkou pozornost. Měření v ordinaci se provádí vždy u sedící pacientky po 5– 10 min zklidnění (u těhotných lépe 15 min), na paži s volně položeným předloktím ve výši srdce. Zlatým standardem pro měření TK v těhotenství je stále měření auskultační metodou s přiměřeně širokou a dlouhou manžetou (při obvodu paže do 33 cm obvyklá manžeta, u paže s obvodem 33– 41 cm manžeta šíře 15 cm a u paže nad 41 cm manžeta šíře 18 cm a délky vaku cca 60 cm). S potřebou větší manžety je nutné počítat přibližně u každé páté těhotné a při použití menší manžety lze předpokládat nadhodnocení TK cca o 10 mm Hg (pak je udáván asi o 7– 10 % vyšší výskyt hypertenze). Diastolický TK odečítáme i u těhotných a při úplném vymizení ozev (tzn. V. fáze Korotkovových fenoménů). Hodnoty TK musí být potvrzeny při dvou různých měřeních, nejlépe pak minimálně se 4hod odstupem. Jen u těžké hypertenze s velmi vysokým diastolickým TK a nepříznivými klinickými známkami je vhodné zahájit léčbu dříve.
Pokud je to možné, doporučujeme u těhotných ověření zvýšeného TK i pomocí 24hod monitorování (ambulantní měření TK – AMTK), které nám pomůže vyloučit poměrně časté případy syndromu bílého pláště.
V těhotenství bývá vhodné i domácí měření TK. Jednak zlepšuje adherenci nemocných k léčbě, jednak jeho pomocí získáme podrobnější informace o hodnotách TK mimo ordinaci lékaře. Umožní nám snížit frekvenci návštěv u lékaře za zachované bezpečnosti pro pacientku, může dříve upozornit na zhoršení kontroly TK, protože zvláště v graviditě je dynamika onemocnění poměrně rychlá. Nezbytností je důsledné poučení pacientky o správném měření TK v domácím prostředí, správném vedení záznamu a použití kvalitního tonometru.
U digitálních přístrojů i u přístrojů k AMTK je nutné používat pouze validizované přístroje pro použití v graviditě (www.dableducational.org). Automatické digitální přístroje měřící na oscilometrickém principu mají tendenci podhodnocovat skutečné hodnoty TK, a to hlavně u žen s PE (až o 15 %), kvůli hemodynamickým a cévním změnám v graviditě akcentovaným zvláště PE [6– 8].
Definice hypertenze v těhotenství
Hypertenzi v těhotenství definujeme pomocí absolutních hodnot TK (systolický TK ≥ 140 nebo diastolický TK ≥ 90 mm Hg). Dále se dělí na mírnou (140– 159/90– 109 mm Hg) a těžkou hypertenzi (TK ≥ 160/ 110 mm Hg). Vhodné je doplnění AMTK a ověření hodnot TK vzhledem k vysokému výskytu syndromu bílého pláště v graviditě (až u 31 % těhotných s vyšším TK) [1,9].
Klasifikace hypertenze v těhotenství
Klasifikace hypertenze v těhotenství rozlišuje, zda se jedná o hypertenzi, která těhotenství předcházela, nebo je to stav specifický pro těhotenství („gestační hypertenze“). Preexistující hypertenze se vyskytuje se stoupající prevalencí podle věku těhotných (1– 5 %). S gestační hypertenzí se setkáváme u 6– 7 % těhotenství, většinou až v 3. trimestru, a po porodu v průběhu šestinedělí mizí. PE je jedna z forem gestační hypertenze, pro kterou je charakteristická výrazná proteinurie a multiorgánové postižení (tab. 1) [10].
Tab. 1. Klasifikace hypertenze v těhotenství. 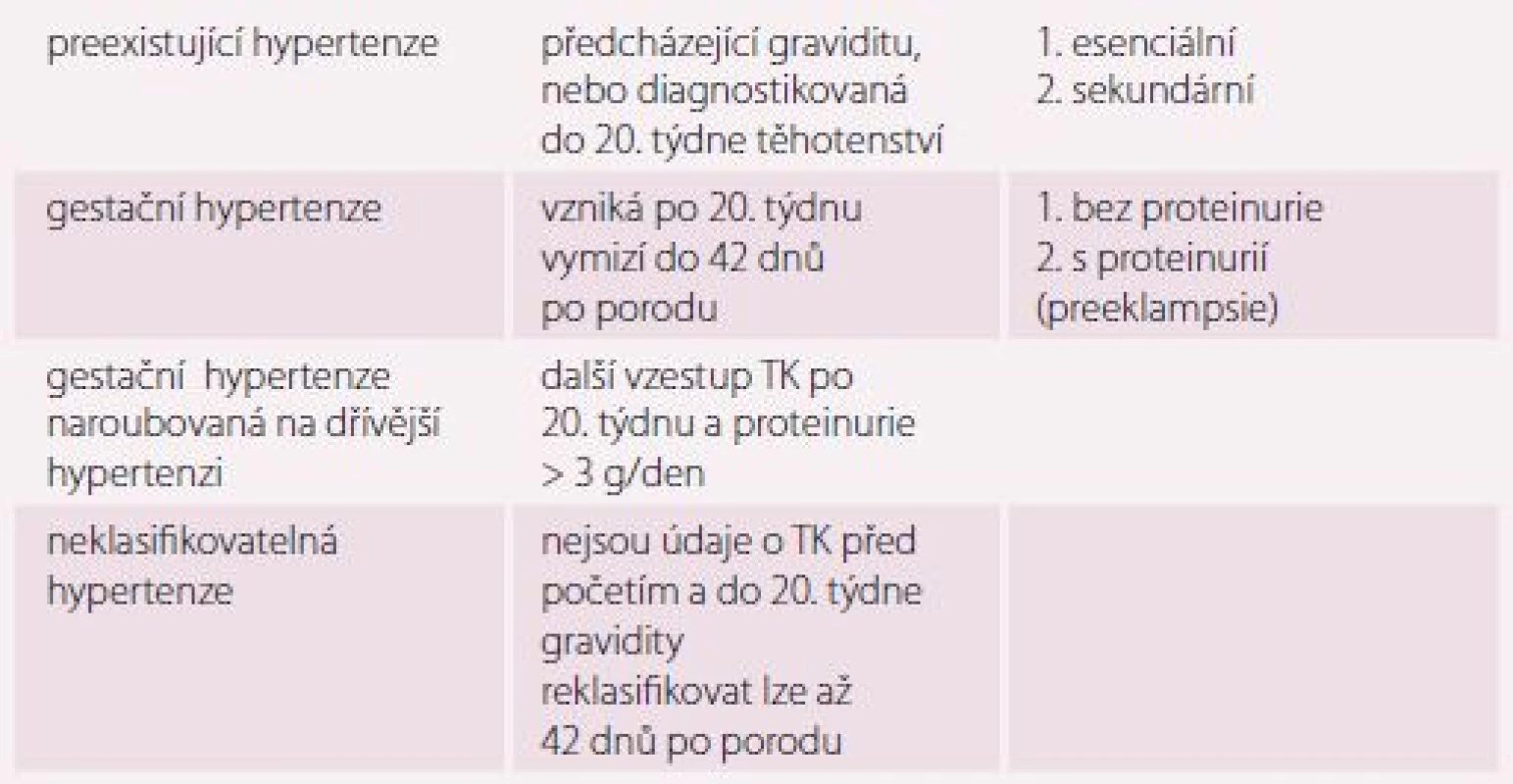
TK – krevní tlak Léčba hypertenze v těhotenství
Léčba hypertenze v těhotenství záleží na aktuální hodnotě TK, gestačním stáří a výskytu rizikových faktorů pro matku i plod. Zatímco panuje shoda, že okamžitá léčba těžké hypertenze je nutná a prospěšná, situace u žen s mírnou hypertenzí jednoznačná není. Na jedné straně panují obavy z nežádoucích účinků léků na plod a ze změn uteroplacentární cirkulace, na druhé straně je prokázáno, že preexistující hypertenze představuje zvýšené riziko komplikací pro matku a plod a také její léčba může zabránit dalšímu zvyšování TK, a tím progresi do závažné hypertenze. Prahové hodnoty TK a rychlost zahájení medikamentózní léčby se liší podle typu hypertenze a také podle výše TK (tab. 2) [11,12].
Tab. 2. Zahájení medikamentózní léčby hypertenze. 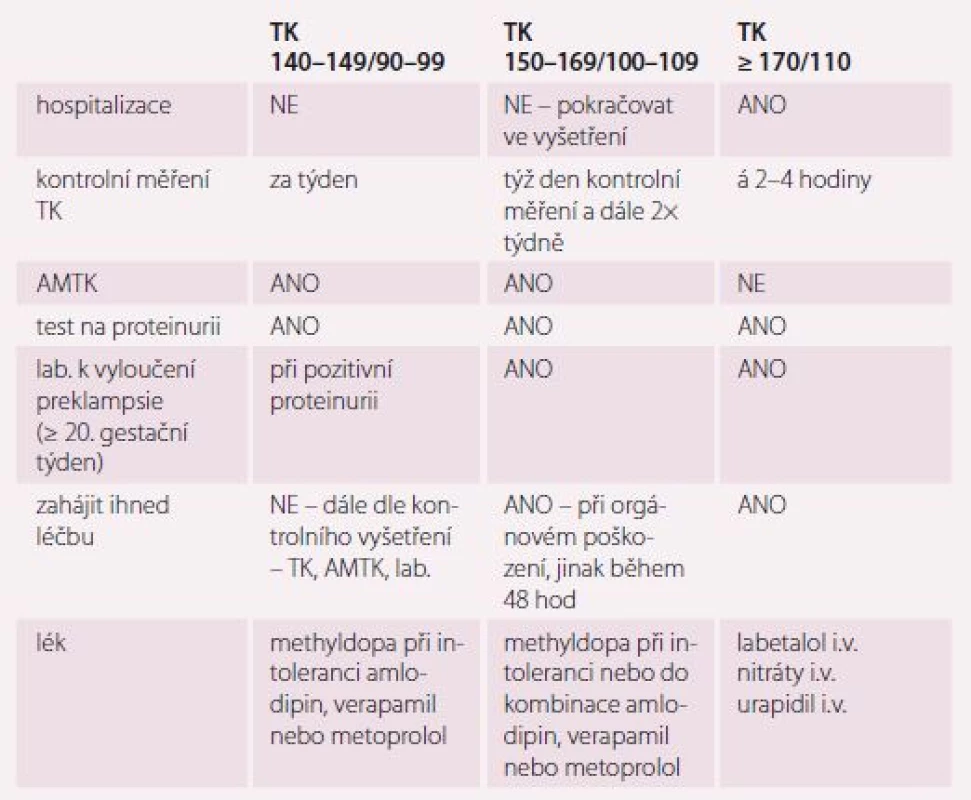
TK – krevní tlak; AMTK – ambulantní měření krevního tlaku Nefarmakologická léčba hypertenze v těhotenství má jen omezený význam. U těžké hypertenze či počínající PE lze doporučit klidový režim s omezením fyzické i psychické zátěže těhotné a těsná monitorace TK. Žádná jiná omezení, jako je restrikce soli, dietní intervence nebo restrikce energetického příjmu, nejsou vhodná. Redukční dieta a redukce hmotnosti nejsou doporučeny ani u obézních žen, protože mohou být spojeny s retardací růstu plodu, což je zvláště u hypertoniček nežádoucí. Na druhou stranu je u obézních žen vhodné racionální stravování s udržením přiměřeného váhového vzestupu – ne více než 6,8 kg během těhotenství.
Farmakologická léčba hypertenze v těhotenství je velmi složitá problematika provázená řadou nejistot. Vzhledem k tomu, že těhotné ženy jsou vyloučeny téměř ze všech klinických studií s antihypertenzivy, nemáme dostatek klinických dat, které se týkají této problematiky. Rozhodování a výběr přípravků nám komplikují i SPC (souhrn údajů o přípravku). U většiny antihypertenziv je jejich použití v těhotenství kontraindikováno, případně je uvedena možnost užití pouze za situace, kdy přínos léčby převáží riziko z podání daného léku pro plod. Konkrétní informace se navíc často liší podle výrobce léku, nikoli podle účinné látky.
Pro zjednodušení ne vždy přehledné situace autoři dále rozdělí způsoby léčby na několik typických situací. V doporučené léčbě dále budeme uvádět preparáty podle aktuální dostupnosti v ČR.
Preexistující hypertenze (esenciální i sekundární)
U žen s preexistující hypertenzí se doporučuje pokračovat v jejich chronické medikaci s výjimkou podávání inhibitorů angiotenzin konvertujícího enzymu (ACEI), blokátorů AT1 receptoru, blokátorů reninu, spironolaktonu a atenololu. U těchto léků byla popsána fetotoxicita nebo nežádoucí vliv na vývoj plodu, a jejich použití v graviditě je proto absolutně kontraindikováno. Toto je faktor, na který lékaři musí myslet již při sestavování vhodné antihypertenzní léčby mladých žen ve fertilním věku, a výše uvedené léky tak používat jen v nezbytném případě, po opakovaném a důsledném poučení pacientky o postupu při neplánovaném otěhotnění. Pokud je nezbytné ponechat v antihypertenzní léčbě diuretikum nebo lze jeho potřebu odhadnout vzhledem k tíži hypertenze a přidruženým onemocněním, pak je potřeba léčbu zahájit ještě před otěhotněním. Používat pouze hydrochlorothiazid, a to v co nejnižší dávce. Jeho přidání v průběhu gravidity již vhodné není.
Podle některých názorů a odborných doporučení je možné, díky fyziologickému poklesu TK v graviditě, chronickou léčbu mírné hypertenze u jinak nekomplikovaných žen v průběhu 1. trimestru snížit nebo zcela vysadit. Je nezbytné TK nadále pravidelně monitorovat a medikaci znovu zahájit při opětovném vzestupu TK [13– 18].
Hypertenze zachycená před 20. týdnem těhotenství
Ve většině případů se jedná o esenciální hypertenzi, která dosud nebyla diagnostikována kvůli absenci měření TK před otěhotněním. Je potřeba myslet i na možnost sekundární hypertenze. Pokud nejsou přítomny klinické známky jiného onemocnění, není žádné další vyšetřování v období těhotenství vhodné. Případné došetření sekundární hypertenze je vhodné doplnit až po porodu a ukončení laktace. Při záchytu vyšších hodnot TK v tomto období je vždy třeba doplnit AMTK vzhledem k tomu, že u každé 3.– 4. pacientky je tento vzestup způsoben syndromem bílého pláště. Také se často setkáváme s „pseudo“ hypertenzí, která vzniká nedodržením podmínek pro standartní měření TK hlavně v gynekologických ambulancích (nedostatečný trénink personálu, nevhodné přístroje, špatná velikost manžety, měření TK ihned po příchodu, v nevhodné poloze, přes oblečení). Podle zkušenosti autorů a některých spíše kazuistických literárních údajů existuje malá skupina žen, u nichž se před 20. týdnem gravidity objeví náhle těžká hypertenze nebo se výrazně zhorší do té doby stabilní chronická hypertenze. Ve většině případů se potvrdí tzv. atypická PE, s velmi závažným a většinou nepříznivým průběhem končícím předčasným porodem těžce nezralého novorozence nebo ztrátou plodu. Často bývá přítomno komplikující onemocnění matky – autoimunitní, renální nebo hematologické, nejsou vzácné patologické nálezy v oblasti placentární cirkulace. Těmto ženám je potřeba věnovat dostatečnou pozornost, po ukončení gravidity je nutné došetření a stabilizace základního onemocnění, zvláště tehdy, pokud nemocná plánuje brzy další otěhotnění.
Gestační hypertenze
Gestační hypertenze vzniká většinou po 20. týdnu gravidity a v průběhu šestinedělí vymizí. Lékem první volby je zde stále methyldopa (maximálně 8 tbl. denně – optimálně ve 2– 4 dávkách). Jiná antihypertenziva podáváme zejména u pacientek, kdy použití methyldopy znemožňují nežádoucí účinky nebo nemá dostatečný efekt.
Za bezpečné jsou považovány blokátory kalciových kanálů (pouze s rizikem synergizmu a poklesu TK při současném podání magnesium sulfátu i.v.) a některé betablokátory (nejčastěji doporučovaný labetolol není u nás k dispozici). Obě lékové skupiny jsou v léčbě hypertenze účinnější než poměrně slabá methyldopa a také lépe tolerované.
Z kalciových blokátorů je u nás používán pouze amlodipin (max. dávka 2 × 5 mg) a verapamil (2 × 120 mg), z dalších isradipin (není aktuálně v ČR k dispozici) a nifedipin s prodlouženým uvolňováním (v ČR pouze Cordipin XL) má v SPC uvedenu kontraindikaci k použití v těhotenství. Ze skupiny betablokátorů v současnosti používáme prakticky pouze metoprolol (běžná dávka 2 × 50 mg, max. 2 × 100 mg), nová data o bezpečnosti máme i pro bisoprolol (max. dávka 10 mg).
Tab. 3. Antihypertenziva (perorální) v ČR a jejich možnosti použití v těhotenství. 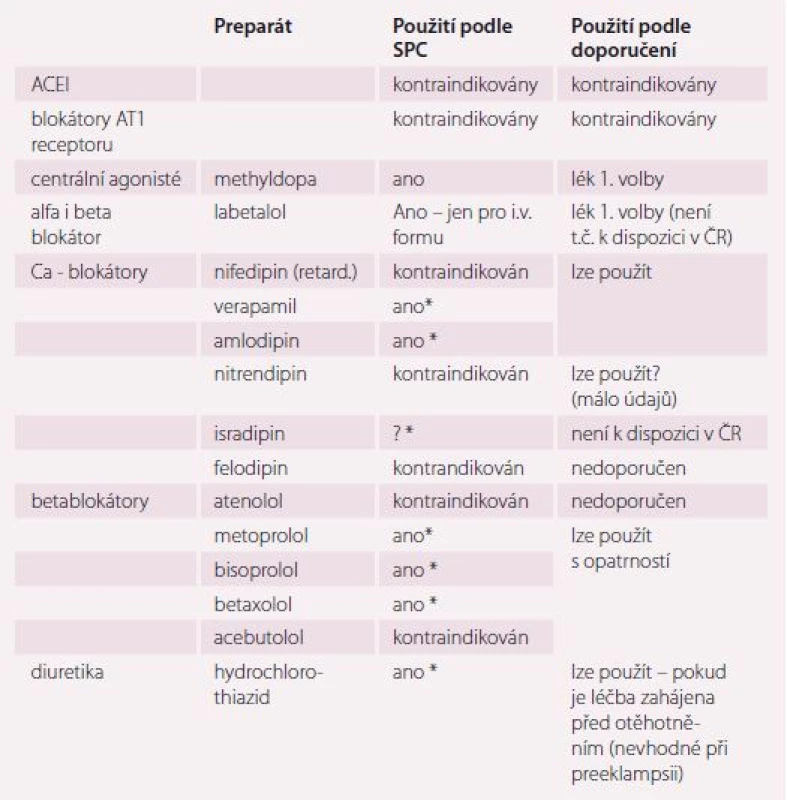
* lze použít jen je-li nezbytné přínos převáží rizika Preeklampsie
Obávanou komplikací gestační i chronické hypertenze je progrese do PE. Etiologie tohoto vážného onemocnění s multiorgánovým postižením není dosud zcela objasněna. Pro PE je charakteristická výrazná proteinurie a multiorgánové postižení. Otoky nelze použít jako diagnostické kritérium, protože se vyskytují i u velké části normálních těhotenství. Mezi rizikové faktory PE patří její výskyt v předchozím těhotenství, primigravidita, vícečetné těhotenství, preexistující hypertenze, diabetes mellitus, ledvinné onemocnění, systémové onemocnění a pozitivní rodinná anamnéza PE. Mezi příznaky závažné PE patří systolický TK > 160 mm Hg, diastolický TK > 110 mm Hg, proteinurie > 3,5 g/ 24 hod, snížení renálních funkcí, trombocytopenie, hepatální léze, neurologické potíže nebo průkaz hemolytické anémie. U žen s vysokým rizikem PE či s více než jedním faktorem středního rizika je doporučeno podávání nízké dávky kyseliny acetylsalicylové (100 mg denně) od 12. týdne těhotenství až do porodu [19].
Prevence preeklampsie a biomarkery
Etiopatogeneze PE je multifaktoriální a není dosud kompletně objasněna. Vzhledem k současným vědeckým poznatkům se jako nejpravděpodobnější jeví teorie rovnováhy angiogenních faktorů. PE vzniká již na úrovni placentární mikrocirkulace. Na jedné straně jsou faktory podporující angiogenezi jako placentární růstový faktor (PIGF) a vaskulární endotelový růstový faktor (VEGF), na druhé straně jsou faktory antiangiogenní, jako je solubilní FMS-like tyrozinkináza (sFlt-1) a solubilní endotelin (sEng). Poznání úlohy angiogenních faktorů jako mediátoru PE vedlo ke snaze o jejich využití v roli časných prediktorů rozvoje této patologie těhotenství. Zvýšená hladina sFlt-1, snížená hladina PIGF, a tím pádem i zvýšený poměr sFlt-1/ PIGF jsou detekovatelné v sérech těhotných nejen s PE, ale i růstovou retardací plodu nebo intrauterinním úmrtím plodu, přičemž tyto změny korelují s vážností klinického projevu. Čím časnější je patologie gravidity, tím výraznější je dysbalance angiogenních faktorů. Dále je důležitým zjištěním, že dysbalance těchto faktorů je detekovatelná v sérech těhotných ještě před začátkem manifestace klinických příznaků onemocnění. Samotná měření TK spolu s hodnotami proteinurie mají velmi nízkou pozitivní prediktivní hodnotu, pouze kolem 20 %.
Proto dochází v současnosti ke změnám současného screeningu PE. Stanovení sFlt-1 nebo sFlt-1/ PIGF probíhá jednak v 1. trimestru (aktuálně mezi 11. a 14. gestačním týdnem) a slouží k identifikaci žen se zvýšeným rizikem PE. Dále v 2. polovině těhotenství, kdy se provádí jednak u žen s pozitivním záchytem v 1. trimestru a u vysoce rizikových nemocných s již přítomnými známkami upozorňujícími na možný rozvoj PE [20].
Léčba hypertenze v těhotenství v emergentních situacích
V případě těžké hypertenze (systolický TK ≥ 170 a diastolický TK ≥ 110 mm Hg) nebo hypertenze s vážnými komplikacemi (PE, HELLP syndrom, mozkové postižení, srdeční selhání) je ve většině případů nezbytná hospitalizace s monitorací TK a s jeho řízeným poklesem. Z farmakologické léčby by měl být optimálně podáván labetalol i.v. (dovážený ve zvláštním režimu pouze pro ženy s PE či eklampsií), s opatrností nitroprusid i.v. (riziko otravy kyanidem u fétu u prolongované infuze). Lékem volby při PE spojené s plicním edémem je nitroglycerin (event. izosorbid-dinitrát) i.v. Intravenózní dihydralazin již není považován za vhodný lék první volby, protože jeho podávání je spojeno s větším výskytem nežádoucích účinků. Jako jeho náhrada může být použit urapidil i.v. Intravenózní urapidil je stejně účinný při snižování TK u pacientek s PE, jako byl dihydralazin, jeho podání nebylo spojeno s vážnými nežádoucími vedlejšími účinky, ale zkušenosti s jeho použitím v graviditě jsou stále omezené [11,12,21,22].
Hypertenze a laktace
Porodem je okamžitě vyřešeno riziko ohrožení plodu, ale riziko komplikací pro matku zůstává. PE v mnoha případech doznívá v průběhu týdnů během šestinedělí, někdy může dokonce vzniknout až po porodu. Ani gestační hypertenze nemizí okamžikem porodu. S vysokým TK a jeho léčbou tedy musíme počítat i po skončení těhotenství. Většina žen dosahuje nejvyšších hodnot TK mezi 2. a 7. dnem po porodu, a proto léčbu po porodu nejen nevysazujeme, naopak často je potřeba v prvních dnech i léky navýšit. Pokud matka nekojí, vybíráme vhodnou antihypertenzní medikaci podle celkového rizika a přidružených faktorů. Podstatně složitější situace nastává, pokud si matka přeje kojit. Kojení sice nezvyšuje TK matky, ale výrazně omezuje naši možnou volbu antihypertenziva. Všechna antihypertenziva užitá matkou se vylučují do mateřského mléka, ale většina z nich se vyskytuje v nízkých koncentracích. Podle SPC není většina antihypertenziv (vč. methyldopy) v období laktace doporučená. Výrobci připouští použití v případě, že benefit pro matku převáží riziko pro dítě pouze u metoprololu, amlodipinu a verapamilu. Diuretika vhodná nejsou, protože vedou ke snížení produkce mléka. Vždy, pokud musíme podávat v průběhu kojení antihypertenzní medikaci, doporučujeme zvážit konzultaci s pediatrem a terapii případně upravit podle zdravotního stavu novorozence. Zvláštní opatrnost je potřeba, pokud se jedná o dítě nedonošené nebo s nízkou porodní váhou, kdy mohou být i malé hemodynamické změny vzniklé při užití antihypertenziv pro dítě nebezpečné (např. pokles tepové frekvence při užití betablokátorů). Na rozhodnutí o tom, zda kojení bude přerušeno nebo ne, by se měli vždy podílet kromě ošetřujícího lékaře i neonatolog a matka dítěte, která by měla být seznámena se všemi možnými riziky.
Podrobnější informace o možnosti použití léků v průběhu laktace můžeme čerpat z materiálů The American Academy of Pediatrics a z databáze LactMed.
Závěr
Hypertenze v průběhu těhotenství zůstává závažným rizikem pro ženu i plod. Stále panuje řada nejistot jak v prahových nebo cílových hodnotách TK, tak v konkrétních preparátech, které jsou v těhotenství dostatečně účinné a přitom bezpečné pro matku i dítě. Zlatým standardem zůstává methyldopa a jako alternativa mohou být použity betablokátory a blokátory kalciového kanálu. Tyto léky můžeme s opatrností a s přihlédnutím ke zdravotnímu stavu dítěte podávat i při kojení. Ženy, které měly hypertenzi v prvním těhotenství, mají vyšší riziko hypertenze v následujícím těhotenství. Riziko je tím vyšší, čím dříve se hypertenze objevila. Ženy s gestační hypertenzí by měly být zvýšeně sledovány nejen během další gravidity, ale i v budoucnosti, protože mají jak zvýšené riziko vzniku hypertenze, tak dalších KV onemocnění.
Doručeno do redakce: 30. 10. 2018
Přijato po recenzi: 9. 11. 2018
MUDr. Petra Vysočanová
Zdroje
1. Widimský J, Filipovský J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČSH 2017. Hypertenze a kardiovaskulní prevence 2018; (suppl): 1– 19.
2. Black MH, Zhou H, Sacks DA et al. Hypertensive disorders first identified in pregnancy increase risk for incident prehypertension and hypertension in the year after delivery. J Hypertens 2016; 34(4): 728– 735. doi: 10.1097/ HJH.0000000000000855.
3. Český statistický úřad. Vývoj českého obyvatelstva v r. 2017. Porodnost a plodnost: 18– 24. Dostupné na: https:/ / www.czso.cz/ csu/ czso/ vyvoj-obyvatelstva-ceske-republiky-2017.
4. Wang YA, Chughtai AA, Farquhar CM et al. Increased incidence of gestational hypertension and preeclampsia after assisted reproductive technology treatment. Fertil Steril 2016; 105(4): 920– 926. doi: 10.1016/ j.fertnstert.2015.12.024.
5. Brown MA, Magee LA, Kenny LC et al. Hypertensive disorders of pregnancy: ISSHP classification, diagnosis, and management recommendations for international practice. Hypertension 2018; 72(1): 24– 43. doi: 10.1161/ HYPERTENSIONAHA.117.10803.
6. Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs J et al. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J 2018; 39(34) 3165– 3241. doi: 10.1093/ eurheartj/ ehy340.
7. Vlk R, Procházka M. Hypertenzní onemocnění v těhotenství. Doporučený postup České gynekologické a porodnické společnosti. Čes Gynek 2018; 83(2): 145– 154.
8. Tucker KL, Taylor KS, Crawford C et al. Blood pressure self-monitoring in pregnancy: examining feasibility in a prospective cohort study. BMC Pregnancy Childbirth 2017; 17(1): 442. doi: 10.1186/ s12884-017-1605-0.
9. Linhart A, Ceral J, Filipovský J. Praktický postup České společnosti pro hypertenzi. Měření krevního tlaku. Hypertenze a kardiovaskulární prevence 2016; 5 : 24– 33.
10. Bello NA, Woolley JJ, Cleary KL et al. Accuracy of blood pressure measurement devices in pregnancy: a systematic review of validation studies. Hypertension 2018; 71(2): 326– 335. doi: 10.1161/ HYPERTENSIONAHA.117.10295.
11. Shabazian N, Shabazian H, Mohammadjafari R et al. Ambulatory monitoring of blood pressure and pregnancy outcome in pregnant women with white coat hypertension in the third trimester of pregnancy. J Nephropharmacol 2013; 2(1): 5– 9.
12. Cífková R. Hypertenze v těhotenství. Čas Lék čes 2009; 148 : 65– 71.
13. Bramham K, Parnell B, Nelson-Piercy C et al. Chronic hypertension and pregnancy outcomes: systematic review and meta-analysis. BMJ 2014; 348: g2301. doi: 10.1136/ bmj.g2301.
14. Magee LA, von Dadelszen P, Singer J et al. The CHIPS randomized controlled trial (Control of Hypertension in Pregnancy Study): Is severe hypertension just an elevated blood pressure? Hypertension 2016; 68(5): 1153– 1159. doi: 10.1161/ HYPERTENSIONAHA.116.07862.
15. Nakhai-Pour HR, Rey E, Berard A. Discontinuation of antihypertensive drug use during the first trimester of pregnancy and the risk of preeclampsia and eclampsia among women with chronic hypertension. Am J Obstet Gynecol 2009; 201(2): 180.e1–e8. doi: 10.1016/ j.ajog.2009.05.019.
16. Cooper WO, Hemandez-Diaz S, Arbogast PG et al. Major congenital anomalies after first – trimester exposure to ACE inhibitors. N Engl J Med 2006; 354(23): 2443– 2451. doi: 10.1056/ NEJMoa055202.
17. Alwan S, Polifka JE, Friedman JM. Angiotensin II receptor antagonist during pregnancy. Birth Defects Res a Clin Mol Teratol 2005; 73(2): 369– 377. doi: 10.1002/ bdra.20102.
18. Briggs GG, Freeman RK, Yaffe SJ. Atenolol. Drugs in pregnancy and lactation (9th ed.) Philadelphia: Lippincott Williams and Wilkins Publishers 2011 : 108–110.
19. Meidahl Petersen K, Jimenez-Solem E, Andersen JT et al. β-blocker treatment during pregnancy and adverse pregnancy outcomes: a nationwide population-based cohort study. BMJ Open 2012; 2(4): e001185. doi: 10.1136/ bmjopen-2012-001185.
20. Hoeltzenbein M, Fietz AK, Kayser A et al. Pregnancy outcome after first trimester exposure to bisoprolol: an observational cohort study. J Hypertens 2018; 36(10): 2109– 2117. doi: 10.1097/ HJH.0000000000001818.
21. Rolnik DL, Wright D, Poon LC et al. Aspirin versus placebo in pregnancies at high-risk for preterm preeclampsia. N Engl J Med 2017; 377(7): 613– 622. doi: 10.1056/ NEJMoa1704559.
22. Leahomschi S, Calda P. Klinické využití nových biomarkerů preeklampsie. Actual Gyn 2016; 8 : 29– 33.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek Těhotenství a chlopenní vady
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2018 Číslo 4- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
-
Všechny články tohoto čísla
- Editorial Proč bychom měli věnovat pozornost problematice kardiovaskulárních onemocnění v těhotenství?
- Hypertenze v těhotenství
- Srdeční selhání, kardiomyopatie a gravidita
-
Peripartální kardiomyopatie –
diagnostika a léčba - Těhotenství po transplantaci srdce
- Těhotenství a chlopenní vady
- Problematika těhotenství u žen s vrozenou srdeční vadou
- Poruchy srdečního rytmu v graviditě
- Plicní arteriální hypertenze a těhotenství
- Diagnóza a manažment angioedému
- Hypertenze není jen nemoc s nutností léků
- Index kotník-paže u diabetiků – jaká je nejvhodnější metoda měření?
- Arteriální hypertenze a syndrom spánkové apnoe
- Deprese u seniorů s chronickým selháním srdce
- Vliv terapie perindoprilem na kardiovaskulární přínosy v České republice
- VI. setkání pacientů po transplantaci srdce
- Zemřel MU Dr. Pavel Jerie – vzácný člověk, skvělý lékař a kardiolog
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hypertenze v těhotenství
- Poruchy srdečního rytmu v graviditě
- Diagnóza a manažment angioedému
-
Peripartální kardiomyopatie –
diagnostika a léčba
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



