-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Urogenitální tuberkulóza
Genitourinary tuberculosis
Genitourinary TB is defined as an infectious inflammatory disease of the genitourinary tract (kidneys, ureters, bladder or male and female genital organs), either isolated or combined with other locations, caused by Mycobacterium tuberculosis or Mycobacterium bovis. Genitourinary TB is nowadays the second most common form of TB in countries with serious epidemiological situation and third most common in countries with less serious epidemiological situation.
There are different forms of genitourinary TB, each of which presents with specific features and requires a specific form of therapy. Correct classification of every case is therefore necessary. Genitourinary TB is classified by the affected organ. Renal and bladder TB exist in four different stages of organ involvement. BCG - induced genitourinary TB is a specific form of bladder TB.
Symptoms of genitourinary TB are non-specific. A battery of investigations ought to be performed when genitourinary TB is suspected: physical examination, laboratory tests including urine testing, skin test, imaging and endoscopic investigation with biopsy. In many cases, the diagnosis is not established on the basis of direct evidence of M. tuberculosis in urine, but rather from a mosaic of various investigations results in a multidisciplinary team.
The cornerstones of successful treatment include treatment continuity, patient compliance and adherence to a proper sequence of specific treatment cycles. The patient should undergo treatment with four different anti - TB drugs in the initial phase with maintenance treatment depending on the extent of organ involvement by the disease. Treatment lasts for a minimum of 6 months. BCG - induced TB of the urinary bladder should be treated with 2–3 anti - tuberculotics for 2–4 months provided bladder capacity is preserved. If the bladder becomes shrunken, it will require cystectomy as well as administration of anti - tuberculous treatment.
Surgical treatment is reserved for advanced stages of the disease and in case of complications.
Patients who have been treated for genitourinary TB should be followed up every 6 months for 1–3 years, depending on severity of their disease.
Keywords:
tuberculosis – prostate – urogenital – Mycobacterium tuberculosis – kidney – urinary bladder – epididymis
Autoři: Roman Zachoval
Působiště autorů: Urologická klinika 3. LF UK a Thomayerovy nemocnice
Vyšlo v časopise: Ces Urol 2019; 23(4): 295-308
Kategorie: Přehledový článek
Souhrn
Urogenitální tuberkulóza (TB) je definována jako infekční zánětlivé onemocnění urogenitálního systému (ledvin, močových cest nebo mužských či ženských pohlavních orgánů), izolovaného nebo kombinovaného, způsobeného Mycobacteriem tuberculosis nebo Mycobacteriem bovis. V současné době je urogenitální TB druhou nejčastější formou TB v zemích se závažnou epidemiologickou situací a třetí nejčastější formou TB v zemích s méně závažnou epidemiologickou situací.
Urogenitální TB zahrnuje řadu různých forem se svými vlastními specifickými klinickými rysy a každá tato forma vyžaduje specifický terapeutický režim. Proto je zcela zásadní provést správnou klinickou klasifikaci onemocnění. Formy urogenitální TB se klasifikují podle postiženého orgánu a TB ledvin a močového měchýře se dělí do čtyř stadií podle rozsahu postižení orgánu. BCG indukovaná urogenitální TB je považována za speciální formu TB močového měchýře.
Symptomatologie urogenitální TB je nespecifická. Při podezření na urogenitální TB by mělo být provedeno fyzikální vyšetření, laboratorní vyšetření, vyšetření moči standardními i moderními metodami, kožní test, zobrazovací vyšetření a eventuálně i endoskopické nebo histologické vyšetření. V řadě případů není diagnóza urogenitální TB stanovena přímým průkazem Mycobacteria tuberculosis v moči, ale sestavením mozaiky nálezů všech vyšetření v multidisciplinárním týmu.
Základem správně provedené terapie je naprostá kontinuita léčby, dobrá compliance léčby ze strany pacienta a dodržování návaznosti jednotlivých cyklů léčby. Pacient s urogenitální TB by měl absolvovat léčbu pomocí čtyřkombinace antituberkulotik v iniciační fázi léčby s dalším pokračováním podle typu a stupně postižení urogenitálních orgánů v minimálním celkovém rozsahu šesti měsíců. BCG indukovaná TB močového měchýře by měla být léčena po konzultaci v multidisciplinárním týmu 2–3 antituberkulotiky denně po dobu 2–4 měsíců, pokud je zachovaná přiměřená kapacita močového měchýře. Pokud dojde ke vzniku močového měchýře s minimální kapacitou, je nutné provést cystektomii, ale současně je nutné podávat i antituberkulotickou terapii.
Chirurgická léčba urogenitální TB je indikována u pokročilých stadií a v případě výskytu komplikací. Pacienti po prodělané urogenitální TB by měli být dále sledování, v závislosti na formě a stupni postižení je doporučováno sledování po šesti měsících po dobu 1–3 let.
Klíčová slova:
tuberkulóza – urogenitální – Mycobakterium tuberculosis – ledvina – močový měchýř – nadvarle – prostata
Hlavní stanovisko práce: Urogenitální tuberkulóza (TB) je v současné době v České republice relativně vzácnou formou tuberkulózy, s přibývající migrací obyvatelstva však získává stále více na důležitosti. Podezření na probíhající urogenitální TB by měly vždy vzbudit přítomné rizikové faktory a symptomy a nálezy, které se často u urogenitální TB vyskytují. Diagnostika urogenitální tuberkulózy je obtížná, v řadě případů není diagnóza urogenitální TB stanovena přímým průkazem Mycobacteria tuberculosis v moči, ale sestavením mozaiky nálezů všech vyšetření v multidisciplinárním týmu. Základem správně provedené terapie je naprostá kontinuita léčby, dobrá compliance léčby ze strany pacienta a dodržování návaznosti jednotlivých cyklů léčby. Chirurgická léčba urogenitální TB je indikována u pokročilých stadií a v případě výskytu komplikací.
ÚVOD
Urogenitální TB je v současné době v našich zemích relativně vzácnou formou TB, ale její subklinické formy jsou pravděpodobně častější, skryté v rámci TB plic (1). Vyšší výskyt je zaznamenáván pouze v oblastech s vysokou incidencí TB, zvláště je-li pozdě nasazená nebo nedostatečně kontrolovaná antituberkulotická léčba. Může postihovat ledviny, močové cesty, močový měchýř a mužský i ženský genitál.
TERMINOLOGIE A DEFINICE UROGENITÁLNÍ TUBERKULÓZY
Termín urogenitální TB byl poprvé použit Porterem v roce 1894 (2), poté v roce 1937 navrhl Wild bolz termín genitourinární TB (3). Správný termín je urogenitální TB, protože TB ledvin se vyskytuje mnohem častěji než TB pohlavního systému.
Urogenitální TB je definována jako infekční zánětlivé onemocnění urogenitálního systému (ledvin, močových cest nebo mužských či ženských pohlavních orgánů), izolovaného nebo kombinovaného, způsobeného M. tuberculosis (Mtb) nebo Mycobacteriem bovis.
TB ledviny je infekční zánětlivé onemocnění ledvinného parenchymu způsobeného Mtb nebo Mycobacteriem bovis.
TB močových cest je infekční zánětlivé onemocnění horních nebo dolních močových cest způsobeného Mtb nebo Mycobacteriem bovis. Jedná se vždy o sekundární postižení při TB ledviny a je tedy považováno za komplikaci TB ledviny.
Genitální TB je infekční zánětlivé onemocnění mužských nebo ženských pohlavních orgánů způsobeného Mtb nebo Mycobacteriem bovis. Tento článek nepojednává o problematice TB ženských pohlavních orgánů.
ETIOLOGIE UROGENITÁLNÍ TUBERKULÓZY
Urogenitální TB je v 80–95 % způsobena Mtb, ve zbývajících případech Mycobacteriem bovis (4, 5, 6).
Bacillus Calmette-Guérin (BCG) je živé ale oslabené Mycobacterium bovis, které je ve formě vakcíny používáno k léčbě svalovinu neinvadujících uroteliálních karcinomů močového měchýře. V některých případech se může průběh této dlouhotrvající léčby zkomplikovat BCG indukovanou urogenitální TB, zejména TB močového měchýře nebo prostaty, ale byly zaznamenány i případy BCG sepse (7, 8, 9, 10).
EPIDEMIOLOGIE UROGENITÁLNÍ TUBERKULÓZY
Před érou antituberkulotik byla urogenitální TB velice častým onemocněním. Každý pátý pacient hospitalizovaný na urologických pracovištích ve Francii trpěl TB ledviny a jednu třetinu případů pyonefróz tvořila TB etiologie (11). V současné době je urogenitální TB druhou nejčastější formou TB v zemích se závažnou epidemiologickou situací a třetí nejčastější formou TB v zemích s méně závažnou epidemiologickou situací. V rámci extrapulmonárního výskytu TB se počet případů urogenitální TB pohybuje mezi 33–45 %. Více než polovina mužů s genitální TB rovněž trpí TB plic či TB ledviny, ale je možný i izolovaný výskyt. Často jsou postiženy současně nadvarle i prostata. V ekonomicky vyspělých zemích se urogenitální TB vyskytuje u 2–10 % pacientů s TB plic (13, 14). U 20 % pacientů s TB plic se urogenitální TB rozvine později, až po ukončení léčby TB plic (15). Značná část pacientů s urogenitální TB není pravděpodobně nikdy diagnostikována.
Rizikové faktory, typické symptomy a patologické nálezy při urogenitální tuberkulóze
Hlavním způsobem šíření infekce je hematogenní a lymfatickou cestou, je však možný i přímý přenos infikovanou močí či ejakulátem. Urogenitální TB má několik rizikových faktorů, typických klinických symptomů a nálezů při vyšetření pacienta:
- kontakt s TB infekcí (osoby, zvířata, materiál na operačním sále, v laboratoři apod.)
- TB v jiné lokalizaci, aktivní nebo vyléčená, obzvláště v případě diseminovaných forem
- příznaky recidivujících infekcí močových cest (UTI) rezistentních na obvyklou terapii
- UTI s perzistující dysurií a poklesem kapacity močového měchýře
- sterilní pyurie
- leukocyturie přítomná ve všech porcích moči při testu tří sklenic u pacientů s epididymitidou nebo orchiepididymitidou
- pyospermie a/nebo hematospermie
- fistuly v oblasti skróta, perinea nebo bederní krajiny
Všichni pacienti s těmito rizikovými faktory, symptomy nebo nálezy by měli být pečlivě vyšetřeni pro podezření na urogenitální TB.KLASIFIKACE UROGENITÁLNÍ TUBERKULÓZY
Urogenitální TB zahrnuje řadu různých forem se specifickými klinickými rysy a každá tato forma vyžaduje specifický terapeutický režim. Proto je zcela zásadní provést správnou klinickou klasifikaci onemocnění (16). Formy urogenitální TB se klasifikují podle postiženého orgánu a TB ledvin a močového měchýře se dělí do čtyř stadií podle rozsahu postižení orgánu (Tab. 1).
Tab. 1. Klasifikace urogenitální tuberkulózy
Tab. 1. Classification of genitourinary tuberculosis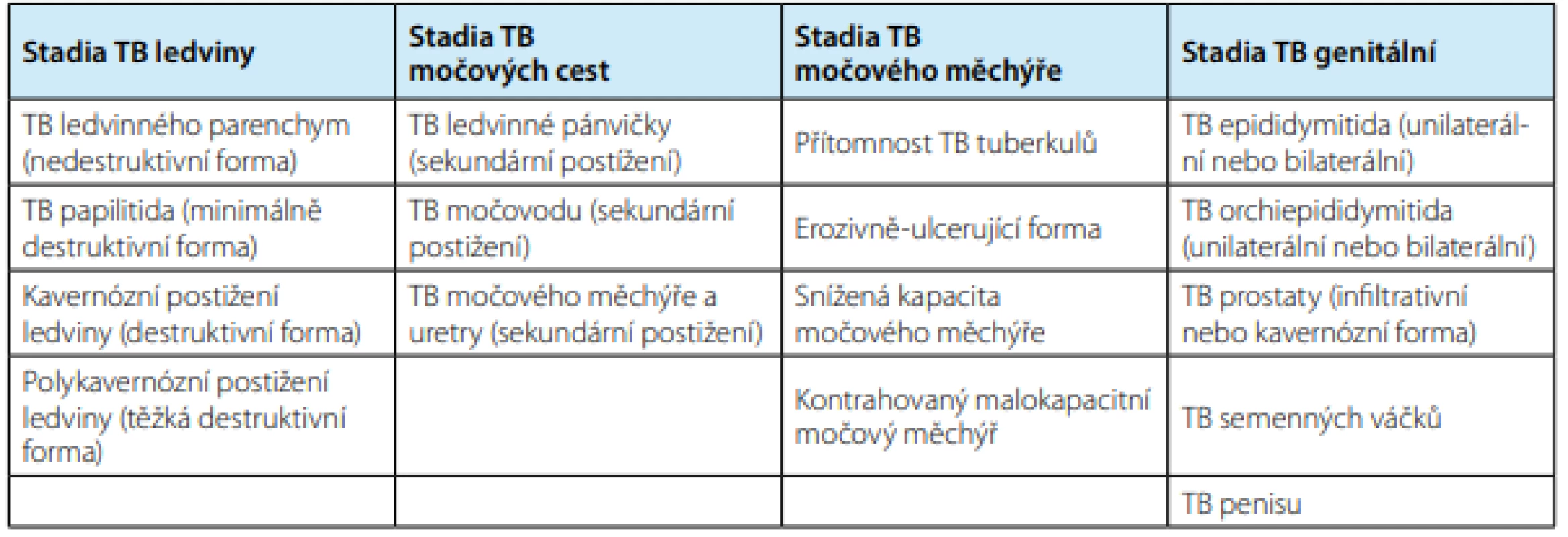
BCG indukovaná urogenitální TB je považována za speciální formu TB močového měchýře. Instilace BCG vakcíny vede ke vzniku specifické zánětlivé reakce ve sliznici močového měchýře, která je schopna vést k zániku nádorových buněk. V některých případech však může dojít ke ztrátě lokální nebo systémové kontroly nad specifickou reakcí a rozšíření TB infekce do celého organizmu včetně mozkových blan.
Nejčastější urogenitální komplikací léčby BCG vakcínou je TB močového měchýře, TB orchiepididymitida a TB penisu se vyskytují vzácně. Výskyt granulomatózní BCG indukované prostatitidy byl zaznamenán až u 41 % pacientů, kteří podstoupili léčbu BCG vakcínou (18). Ve většině případů je průběh onemocnění asymptomatický, pouze u 1 % pacientů se vyskytují klinické symptomy, patologický palpační nález na prostatě nebo zvýšená hladina PSA (19). Asymptomatická BCG indukovaná prostatitida nevyžaduje léčbu (20).
KOMPLIKACE UROGENITÁLNÍ TUBERKULÓZY
Komplikace TB ledviny jsou chronické selhání ledvin, tvorba fistuly a hypertenze. Komplikacemi genitální TB mužských pohlavních orgánů jsou striktury, fistuly, infertilita a sexuální dysfunkce.
KLINICKÁ PREZENTACE A PRŮBĚH UROGENITÁLNÍ TUBERKULÓZY
Tuberkulóza ledviny
Ve stadiu 1 je obvykle normální nález na zobrazovacích metodách, v moči může být přítomna mírná leukocyturie. Pro diagnózu je vždy nutný průkaz Mtb v moči. Pacienti jsou obvykle asymptomatičtí a jedná se o náhodné zjištění. Prognóza je dobrá, většinou dojde ke kompletnímu vyléčení a výskyt komplikací je vzácný (2). Většina pacientů v tomto stadiu je senzitivní ke standardní antituberkulotické terapii. Nebezpečí tohoto stadia tkví v neadekvátní terapii, která může vést k progresi onemocnění do dalších stadií.
Pacienti ve stadiu 2 mohou být rovněž zcela vyléčeni standardní antituberkulotickou terapií, ale v některých případech se můžeme setkat s rezistencí. Prognóza je dobrá, ale vyléčení mohou mít v důsledku proběhlé choroby trvalé změny: fibrózní deformace močových cest a post - TB pyelonefritidu. Pokud je však toto stadium komplikováno TB močových cest, může být nutné provést rekonstrukční výkon na močových cestách (21, 22).
Obr. 1. Vylučovací urografie: kontrastní látkou se plnící TB kaverna levé ledviny komunikující s dutým systémem
Fig. 1. Excretory urogram: contrast agent is filling TB cavern that communicates with the collecting system of the left kidney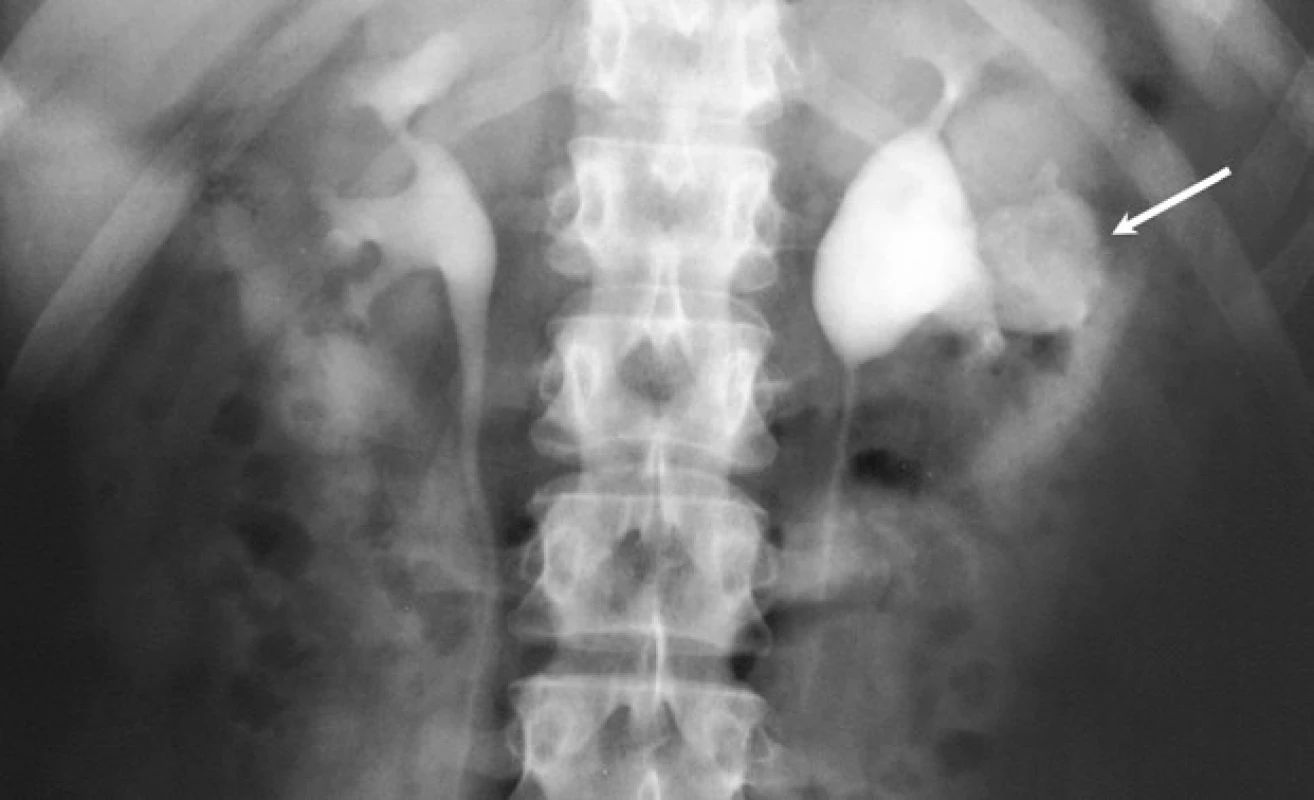
Obr. 2. CT vyšetření: na transverzálním řezu jsou patrné mnohočetné kaverny levé ledviny
Fig. 2. CT scan: transverse section with multiple caverns in the left kidney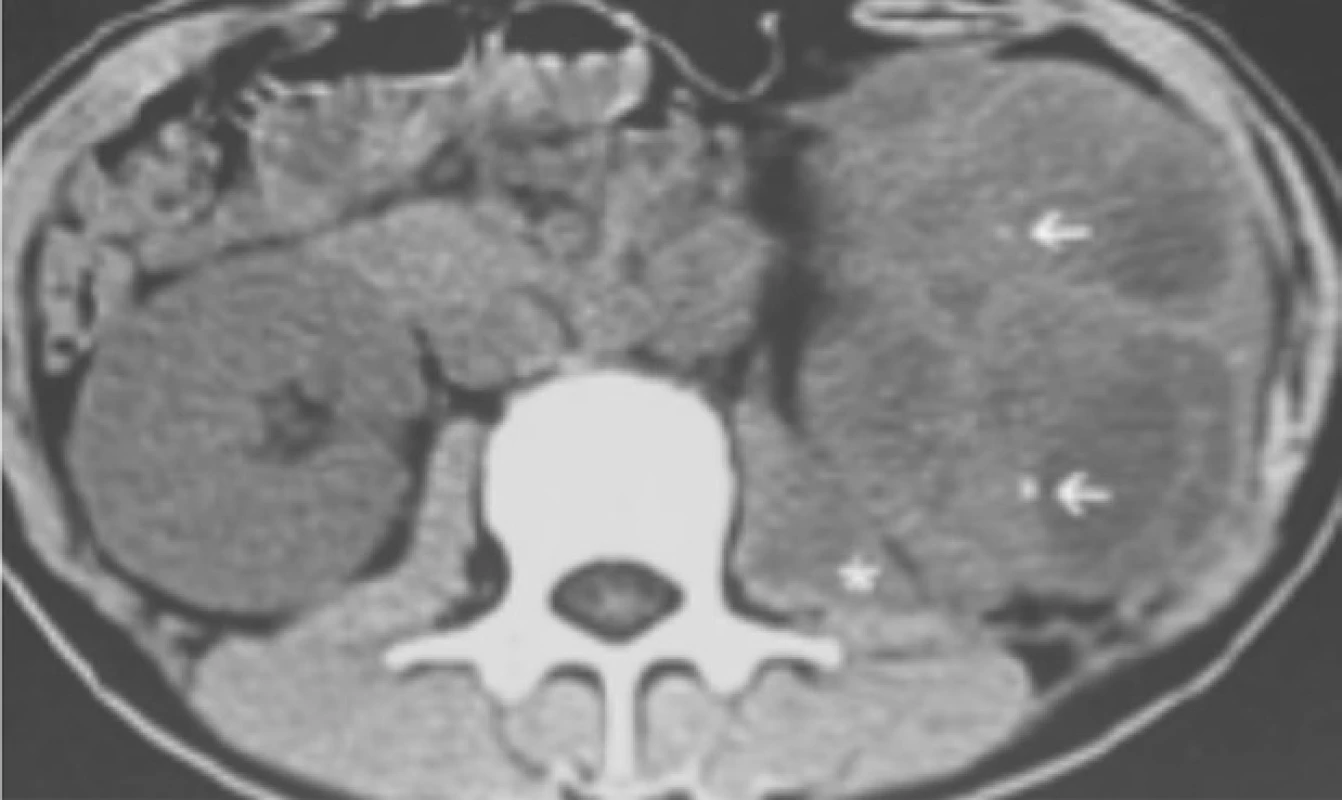
Stadium 3 se může vyvinout dvěma způsoby:
- ze stadia 1: v tomto případě se vytvoří subkortikální kaverna bez komunikace s dutým systémem ledviny; klinická manifestace bývá obdobná jako u renálního abscesu; přesná diagnóza bývá často provedena po prodělané operaci či drenáži abscesu
- ze stadia 2: v tomto případě progreduje papilitida do tvorby kaverny; komplikace této formy se vyskytují u více než poloviny pacientů
Kompletní vyléčení pouze pomocí antituberkulotické léčby je většinou nemožné, ve většině případů je nutné provést vhodný operační výkon podle nálezu na zobrazovacích metodách a stavu pacienta. Nejlepším terapeutickým výsledkem je vytvoření sterilní pseudocysty, v nepříznivém případě onemocnění progreduje do polykavernózní formy.
Obr. 3. Vylučovací urografie: TB striktura pravého distálního močovodu a TB močového měchýře vysokého stadia s těžkou malformací tvaru a redukcí jeho kapacity
Fig. 3. Excretory urogram: TB stricture of the right distal ureter and bladder in advanced stage with reduced bladder capacity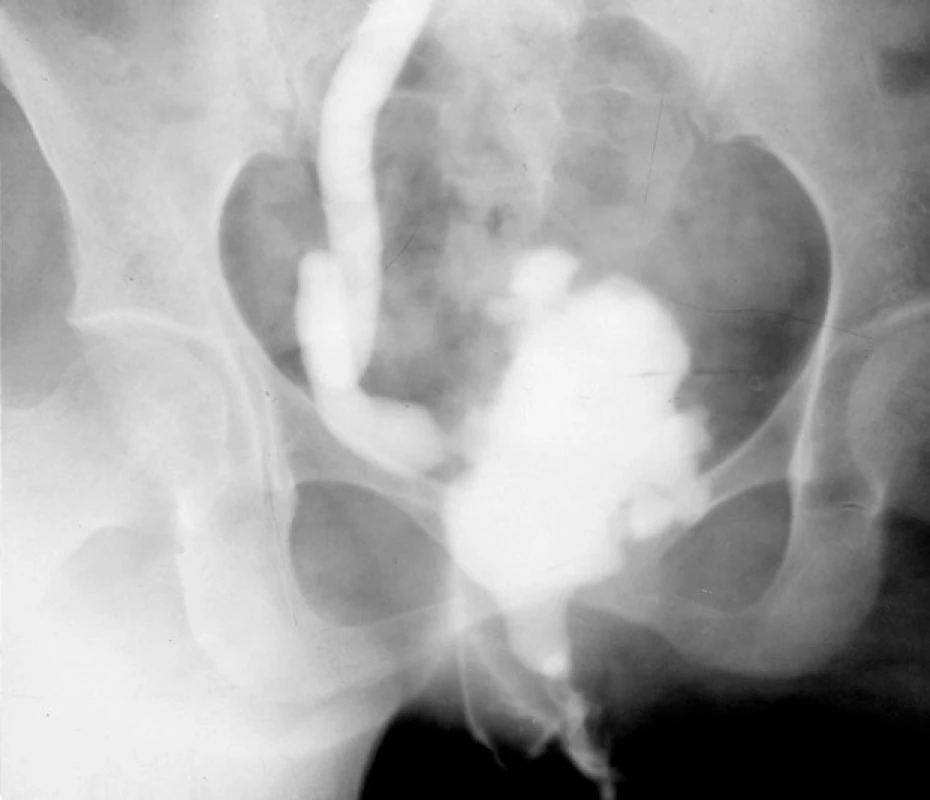
Ve stadiu 4 jsou přítomny vícečetné kaverny, ačkoli funkce ledviny může být ještě dostatečně zachovaná. V tomto stadiu se mohou vyskytovat fistuly, většinou sekundární při TB pyonefróze. Je ovšem také výjimečně možné spontánní vyléčení kompletní kalcifikací ledviny. K tomu může dojít, pokud se vytvoří kompletní obstrukce močovodu postižené ledviny a je zcela obliterována drenáž. V tom případě může dojít ke kompletní kalcifikaci kaseózních hmot a tzv. autoamputaci ledviny (obrázek 4). Toto stadium prakticky vždy provázejí komplikace a vyléčení pomocí antituberkulotické terapie je nemožné. Je nutné provést chirurgickou intervenci, ve většině případů nefrektomii.
Obr. 4. Vylučovací urografie: autoamputace ledviny – těžce malformovaný dutý systém a parenchym levé afunkční ledviny, vyplněny kalcifikovanými kaseózními hmotami
Fig. 4. Excretory urogram: autoamputation of the kidney – extensively distorted collecting system and parenchyma of non-functioning left kidney, filled with calcifications and caseous substance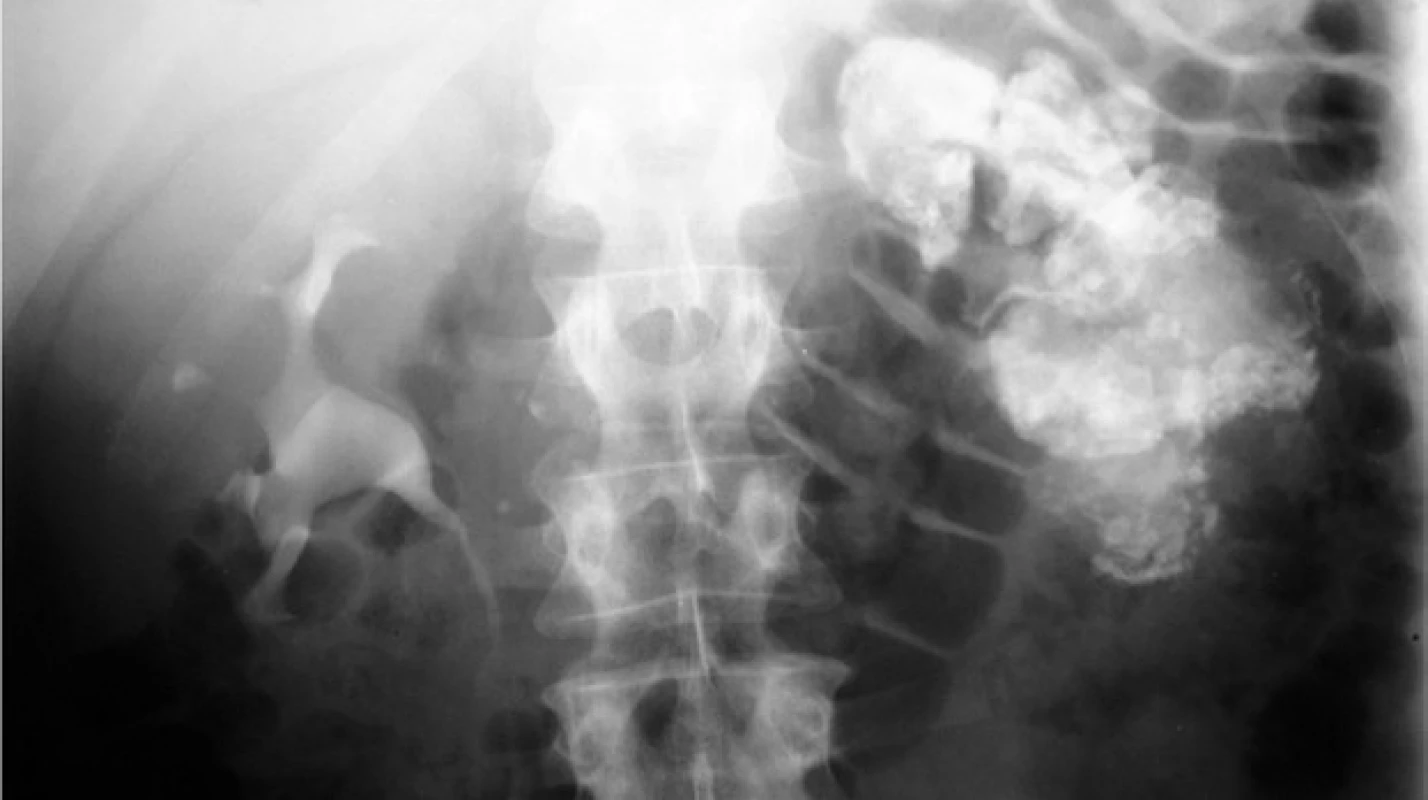
TB močových cest je vždy komplikací TB ledviny. Patofyziologicky probíhá ve fázích edému, infiltrace, ulcerace a fibrózy postižené tkáně. Močovod bývá obvykle postižen ve své distální třetině, ale je možný výskyt vícečetných lézí. Neadekvátní terapie může vést ke tvorbě striktur močovodu a ztrátě funkce ledviny, přestože primární TB ledviny byla kompletně vyléčena.
Tuberkulóza močového měchýře
Hlavními příznaky TB močového měchýře jsou frekvence, urgence a hematurie. První dvě stadia mohou být vyléčena pouze standardní antituberkulotickou terapií, ve třetím stadiu je současně prováděna symptomatická anticholinergická terapie symptomů hyperaktivního močového měchýře a ve čtvrtém stadiu je indikováno provedení cystektomie. TB močové trubice je vzácnou komplikací a ve většině případů je diagnostikována při vytvoření striktury uretry. V tom případě je indikováno rekonstrukční řešení.
BCG indukovaná TB močového měchýře se projevuje klinickými symptomy a nálezy, jako jsou dysurie, pyurie a snížená kapacita močového měchýře, vznikající obvykle tři týdny po poslední aplikaci BCG vakcíny. Diagnóza je založena na histologickém vyšetření vzorku z močového měchýře, výsledek mikrobiologického vyšetření není v tomto případě směrodatný. V nálezu histologického vyšetření však v 50 % případů lze nalézt pouze nespecifické zánětlivé změny a fibrózu.
Tuberkulóza mužského pohlavního systému
TB epididymitida může být unilaterální nebo bilaterální. Oboustranná epididymitida je vždy komplikací TB prostaty. TB varlete je vždy sekundární při probíha jící epididymitidě v důsledku hojného a společného cévního zásobení obou orgánů. V 62 % případů TB orchiepididymitidy je přítomna TB ledviny. Bilaterální postižení je přítomno přibližně u třetiny nemocných. Fistulace se vyskytuje až u 12 % případů (16, 23, 24).
TB prostaty je velice často poddiagnostikovaným onemocněním. U tří čtvrtin mužů zemřelých na TB je TB prostaty přítomna jako pitevní nález a ve většině případů nebyla prokázána in vivo (25). TB prostaty má svůj zásadní význam z několika důvodů:
- jedná se o pohlavně přenosnou chorobu a 50 % pacientů s TB plic, hepatitidou a syfilis mají přítomny Mtb v ejakulátu (26, 27)
- může vést k infertilitě
- může vést ke vzniku syndromu pánevní bolesti a významně snižovat kvalitu života pacientů (28)
- zhoršuje sexuální funkce a snižuje proto kvalitu života pacientů (29, 30).
TB prostaty je v 79 % případů doprovázena TB ledviny a ve 31 % případů TB orchiepididymitidou (31, 32, 33, 34, 35).
FYZIKÁLNÍ VYŠETŘENÍ U UROGENITÁLNÍ TUBERKULÓZY
Speciální pozornost by měla být věnována přítomnosti píštělí. Skrotální a perineální fistuly jsou vysoce suspektní z přítomnosti TB infekce (36). V případě akutní TB epididymitidy bývá přítomno zvětšené a bolestivé nadvarle těsně lnoucí k varleti. U chronické TB epididymitidy bývá nadvarle zvětšené, tuhé a nebolestivé a vůči varleti více ohraničené. Ve 35–40 % případů se TB epididymitida vyskytuje oboustranně. U pacienta s TB prostaty může být při palpačním vyšetření přítomen nález zvětšené, nerovné a mírně bolestivé prostaty (37, 38).
LABORATORNÍ VYŠETŘENÍ UROGENITÁLNÍ TUBERKULÓZY
U všech pacientů s genitální TB by měla být vyloučena plicní TB, TB ledvin a horních cest močových a HIV infekce.
Vyšetření krve
IGRA (Interferon γ Release Assays) testy: jsou laboratorní testy využívané především k diagnostice infekčních onemocnění. Jsou založeny na schopnosti lymfocytů stimulovaných specifickými antigeny produkovat interferon gama, jehož hladina je stanovena imunochemicky. V rutinní praxi se využívají především pro diagnostiku tuberkulózy, jedná se o testy QuantiFERON-TB Gold a T-SPOT TB. V České republice je rozšířen zejména QuantiFERON–TB Gold test, který je založen na průkazu proteinů specifických pro patogenní druhy komplexu Mycobacterium tuberculosis nevyskytujících se ve vakcinačních kmenech BCG ani v netuberkulózních mykobakteriích (12).
Vyšetření moči
Leukocyturie se nachází u 90–100 % a erytrocyturie u 50–60 % pacientů s TB ledvin (16). Před érou antibiotik byla specifickým znakem TB ledviny sterilní pyurie, ale v současné době má 75 % pacientů přítomnou konkomitantní nespecifickou močovou infekci a v moči těchto pacientů nacházíme běžné patogeny močových infekcí společně s Mtb (37, 38, 39). Diagnóza nespecifické UTI je definována jako přítomnost patogenu v množství 103–105 podle typu odběru moči a pohlaví. Pro diagnózu urogenitální TB však stačí přítomnost jednoho jediného Mtb (16). Odhalením přítomnosti Mtb je tedy diagnóza urogenitální TB stanovena, problémem však je, že v poslední době bývá MTb zachyceno pouze u poloviny pacientů s urogenitální TB. Proto je u těchto případů nutné diagnózu stanovit na základě jiných vyšetření: kožních testů, histologického vyšetření, pomocí zobrazovacích metod atd. (16).
K vyšetření urogenitální TB je nutný odběr tří, ale lépe pěti, v krátkých intervalech po sobě jdoucích vzorků moči, menstruační krve u žen a ejakulátu a prostatického sekretu u mužů. Vzorky jsou vyšetřovány klasicky mikroskopicky a kultivačně. Nutné je zmínit pečlivou očistu zevního genitálu před odběrem moči, vzhledem k možné kontaminaci vzorku M. smegmatis, které by mohlo způsobit falešně pozitivní výsledek mikroskopického vyšetření. Nejlepším vzorkem pro detekci mykobakterií v moči je první proud moči na rozdíl od vzorků na nespecifickou bakteriální floru. V diagnostice TB urogenitálního traktu se uplatňují i metody rychlé diagnostiky s průkazem sekvencí mykobakteriální DNA a metody rychlé kultivace systémem Bactec.
Kožní test
Kožní tuberkulinový test Mantoux II je pozitivní u 90 % pacientů s urogenitální TB, nemá však velký diagnostický přínos v zemích či oblastech se špat nou epidemiologickou situací (Čína, Rusko, Indie, Pakistán…), kde jsou téměř všichni dospělí jedinci TB infikováni a mají test pozitivní (30).
Vyšetření bioptického vzorku
Histologické vyšetření může odhalit přítomnost granulómů nebo kaseózní nekrózy, které však bývají časně nahrazeny fibrózní tkání při léčbě antituberkulotiky. Rovněž v situaci, kdy byl pacient s urogenitální TB delší dobu léčen fluorochinolony nebo amikacinem pro běžnou UTI, dochází k rychlé transformaci specifických tuberkulózních změn na fibrózu a stanovení diagnózy urogenitální TB na základě histologického vyšetření bývá zhoršeno nebo znemožněno.
Diagnózu izolované genitální TB bez postižení ledvin a prostaty bývá často možné provést jen na základě histologického vyšetření.
Biopsii prostaty při podezření na TB je nutné provést vždy až po vyloučení přítomnosti kavernózní formy pomocí zobrazovacích metod (ultrazvukové vyšetření, uretrocystografie, CT vyšetření apod.), neboť by hrozil vznik píštěle a diseminace onemocnění.
Chirurgicky nebo biopticky odebrané vzorky je vždy nutné vyšetřit jak histologicky, tak mikrobiologicky (29, 30, 40).
ZOBRAZOVACÍ VYŠETŘENÍ UROGENITÁLNÍ TUBERKULÓZY
Ultrazvukové vyšetření
Ultrazvukové vyšetření ledvin může často poskytnout nepřímý průkaz TB ledvin, proto je nutné ho u všech pacientů s podezřením na urogenitální TB provést.
TB prostaty je v 79 % doprovázena TB ledvin (15, 16). Symptomy chronické prostatitidy a patologický nález při ultrazvukovém vyšetření ledvin musí vždy vzbudit podezření na přítomnost urogenitální TB.
TB epididymitida nebo orchiepididymitida bývá při ultrazvukovém vyšetření zobrazena jako přítomnost heterogenních nodulárních hypoechogenních lézí (41).
Transrektální ultrazvukové vyšetření prostaty může odhalit hypo - nebo hyperechogenní léze, zejména v periferních zónách prostaty. Často je rovněž přítomna prostatolitiáza v důsledku kalcifikací TB ložisek (27, 41).
Radiologická vyšetření
Radiologická vyšetření většinou neposkytují přínos u časných stadií urogenitální TB, ale v případě pokročilých stadií jsou na nich často zaznamenány suspektní nebo typické změny.
Na nativním nefrogramu mohou být patrné kalcifikace v oblasti ledviny, dolních močových cest nebo v oblasti pohlavních orgánů (obrázek 5).
Obr. 5. Nativní nefrogram: TB kalcifikace obou ledvin
Fig. 5. Plain x-ray KUB: TB calcifications in both kidneys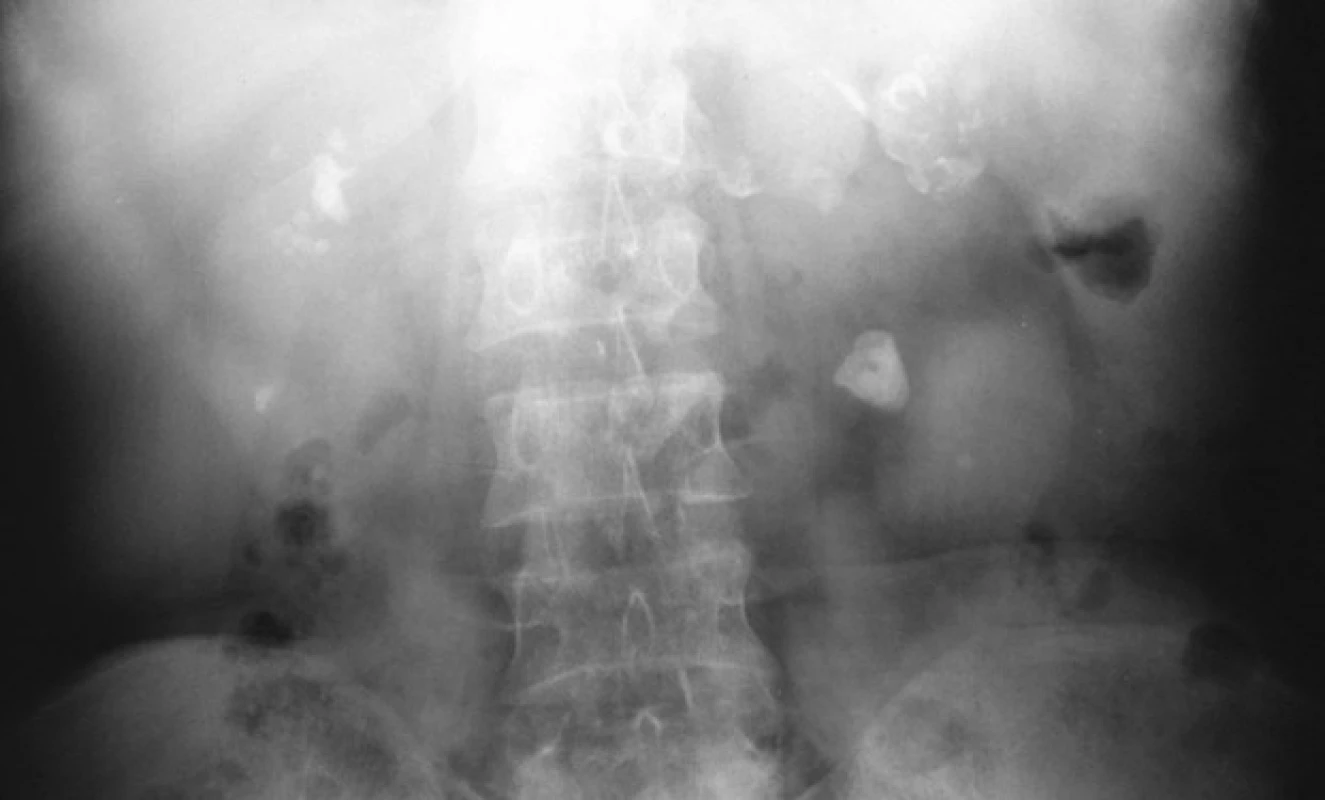
Kontrastní CT vyšetření břicha a pánve nebo vylučovací urografie bývají indikovány u pacientů s patologickým nálezem na ultrazvukovém vyšetření urogenitálního traktu nebo s patologickým nálezem při vyšetření moči.
Při podezření na kavernózní formu TB prostaty by měla být vždy provedena retrográdní uretrocystografie (42, 43).
ENDOSKOPICKÉ VYŠETŘENÍ U UROGENITÁLNÍ TUBERKULÓZY
Instrumentální vyšetření mají při diagnostice urogenitální TB jen limitovanou roli, provádí se však k vyloučení jiného závažného onemocnění urogenitálního traktu. Týká se to především provedení uretrocystoskopie u pacientů s chronickými a na běžnou léčbu refrakterními mikčními symptomy.
V případě patologického nálezu je vždy nutný odběr cíleného bioptického vzorku na histologické a mikrobiologické vyšetření. Potvrzení TB cystitidy je však v těchto případech vzhledem k obtížnosti validního odběru a rychlé přeměně specifických histologických nálezů na fibrózu možné pouze u 12 % pacientů (16, 44).
Provedení ascendentní ureteropyelografie nebo ureteroskopie se provádí u pacientů s nejasným nálezem na zobrazovacích metodách nebo symptomatologií v oblasti močovodů, především v jejich distální části.
LÉČBA UROGENITÁLNÍ TUBERKULÓZY EX JUVANTIBUS
Jestliže přetrvává závažné podezření na přítomnost urogenitální TB a výsledky mikrobiologických, histologických a kožních testů a vyšetření zobrazovacími metodami nejsou pozitivní či přesvědčivá, může být nutné stanovit diagnózu urogenitální TB ex juvantibus (stanovení diagnózy podle výsledků léčby). Podle stupně podezření dělíme tuto léčbu na dva typy.
U pacientů s nižším stupněm podezření je indikována léčba urologických obtíží antibiotiky neinhibujícími Mtb (např. fosfomycin, cefalosporiny, nitrofurantoin). Ustoupení obtíží svědčí spíše pro vyloučení urogenitální TB.
U pacientů s vyšším stupněm podezření je po dohodě multidisciplinárního týmu indikována léčba dvou až čtyřkombinací antituberkulotik, která inhibují Mtb, ale nepůsobí na běžné patogeny (isoniazid, kyselina paraaminosalicylová (PAS), protionamid, ethionamid, ethambutol, pyrazinamid). Pozitivní klinická odpověď během dvou měsíců léčby svědčí pro diagnózu urogenitální TB (30).
LÉČBA UROGENITÁLNÍ TUBERKULÓZY
Antituberkulotická terapie
Základem správně provedené terapie je naprostá kontinuita léčby, dobrá compliance léčby ze strany pacienta a dodržování návaznosti jednotlivých cyklů léčby. Pacient s urogenitální TB by měl absolvovat léčbu pomocí čtyřkombinace antituberkulotik v iniciační fázi léčby s dalším pokračováním podle typu a stupně postižení urogenitálních orgánů v minimálním celkovém rozsahu šesti měsíců.
Pokud se jedná o primoléčbu TB způsobené senzitivní Mtb, měla by být provedena léčba 1. linií antituberkulotik. Pokus se jedná o rezistentní Mtb nebo je přítomna nedostatečná tolerance na léčbu antituberkulotiky 1. linie nebo se jedná o recidivu onemocnění, je indikována léčba 2. nebo 3. linie.
Léčba izolované urogenitální TB se jinak zčásti liší od léčby plicní TB, a zejména v případě recidivujícího nebo rezistentního onemocnění. Z fluorochinolonů se doporučuje léčba pouze ofloxacinem a levofloxacinem. Moxifloxacin a sparfloxacin jsou vhodné pouze pro léčbu plicní TB. Pro léčbu pacientů s postižením pánevních orgánů je doporučeno užití PAS, při kterém byly zaznamenány vyšší hladiny prostaglandinů se svým protizánětlivým účinkem na postižené tkáně (16). V případě terapie amoxicilinem/kyselinou klavulanovou je vhodná kombinace s meropenemem nebo imipenemem, protože se při ní potencuje antituberkulózní efekt. Cy closerin je doporučován u pacientů s významnými komorbiditami a u těch, kteří trpí současně nespecifickými IMC (16). Pacienti se současnou HIV infekcí by měli být léčeni rifabutinem a nikoli rifampicinem.
Léčba amikacinem, streptomycinem a kanamycinem je u pacientů s urogenitální TB kontraindikována pro významnou podporu transformace tkáně s tuberkulózním zánětem do těžké fibrózy (16).
Na základě typu a rozsahu postižení urogenitálních orgánů existuje pět terapeutických režimů (Tab. 2):
Tab. 2. Antituberkulotická terapie
Tab. 2. Treatment with antituberculotics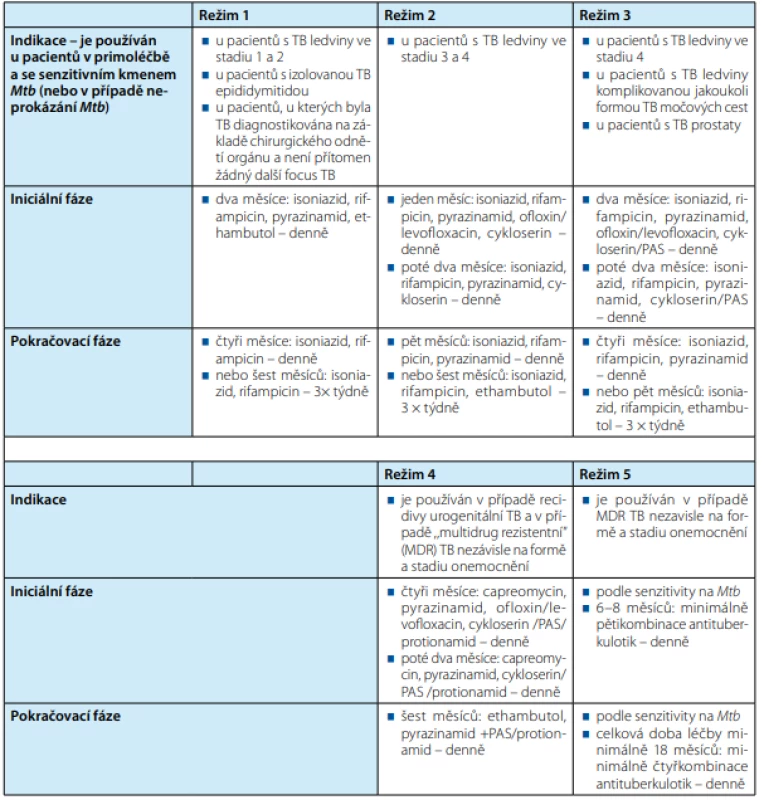
Každý režim se skládá z iniciální fáze trvající 2–4 měsíce a pokračovací fáze. Dávky antituberkulotik jsou závislé na hmotnosti pacienta. Léčba se užívá každý den, u některých režimů pokračovací léčby se užívá 3× týdně. Léčbu antituberkulotiky lze aplikovat perorálně, ale většinou je hlavně v iniciální fázi preferována léčba parenterální pro svoji lepší compliance a nižší výskyt nežádoucích účinků.
Krátkodobé režimy (6–9 měsíců) lze použít u pacientů s urogenitální TB bez komplikací v oblastech, kde je příznivá epidemiologická situace. V případě komplikované urogenitální TB a v oblastech s nepříznivou epidemiologickou situací se doporučuje podávání léčby po dobu 9–14 měsíců čtyř - až pětikombinací antituberkulotik. MDR TB by měla být léčena nejméně 18 měsíců pětikombinací antituberkulotik.
Podpůrná terapie
Je užívána k minimalizaci nežádoucích účinků antituberkulotické terapie, ke snížení rozsahu fibrotických reparačních procesů a ochraně funkce postižených orgánů. Používají se různé preparáty, např. tokoferol, rostlinné extrakty, homeopatická terapie (16, 17, 27).
Léčba BCG indukované urogenitální tuberkulózy
BCG indukovaná TB močového měchýře by měla být léčena po konzultaci v multidisciplinárním týmu (pneumolog, urolog, mikrobiolog, radiolog atd.) 2–3 antituberkulotiky denně po dobu 2–4 měsíců, pokud je zachovaná přiměře ná kapacita močového měchýře. Pokud dojde ke vzniku močového měchýře s minimální kapacitou, je nutné provést cystektomii, ale současně je nutné podávat i antituberkulotickou terapii. Léčba BCG indukované TB močového měchýře by měla být zahájena kombinací isoniazidu a rifampicinu po dobu dvou měsíců. Pokud je přítomna konkomitentní nespecifická UTI, je vhodná současná léčba levofloxacinem. Pokud po dvou měsících léčby dojde k vymizení symptomů a normalizuje se močový nález, je možné terapii ukončit. Pokud symptomy a močový nález přetrvávají, měla by léčba pokračovat ještě minimálně dva měsíce. Pokud po léčbě nedojde k ústupu symptomů a kapacita močového měchýře je malá (většinou méně než 100 ml), může být indikováno provedení cystektomie, ale léčba isoniazidem a rifampicinem by měla pokračovat ještě dva měsíce po provedení výkonu.
Podání BCG vakcíny je kontraindikováno u pacientů, u kterých jsou přítomny dysurie a leukocyturie. V případě výskytu těchto symptomů nebo nálezů v průběhu léčby je nutné provést jejich léčbu, např. podat nesteroidní antiflogistika a nitrofurantoin nebo fosfomycin po dobu 3–5 dnů. Léčba BCG vakcínou může pokračovat až po ustoupení dysurií. Po zaléčení BCG indukované TB močového měchýře by se léčba BCG vakcínou již neměla opakovat.
Pacienti s BCG indukovanou epididymitidou/orchiepididymitidou by měli být léčeni trojkombinací isoniazid, rifampicin a levofloxacin denně po dobu dvou měsíců. Provedení orchiektomie je indikováno v případě vytvoření abscesu nadvarlete či varlete nebo při přetrvávajícím nálezu při terapii trvající dva měsíce. Pacienti po prodělané TB epididymitidě nebo orchiepididymitidě by měli být sledováni každých šest měsíců po dobu dvou let.
Klinicky asymptomatická TB prostatitida většinou antituberkulotickou léčbu nevyžaduje, ale je nutná monitorace pacienta a poučení o možném pohlavním přenosu choroby (18–20).
Chirurgická léčba
Chirurgická léčba urogenitální TB je indikována u pokročilých stadií a v případě výskytu komplikací.
V případě TB ledviny je chirurgický výkon indikován u 3. stadia v případě rezistence na standardní terapii po dobu čtyř měsíců (obrázek 6) a u 4. stadia (obrázek 7). Ve většině případů je indikovaná nefrektomie nebo parciální resekce ledviny, výkon je vhodné provést laparoskopicky.
Obr. 6. Preparát levé ledviny: TB ledviny – kaverna vyplněna kaseózními hmotami
Fig. 6. Left kidney TB: a cavern is filled with caseous substance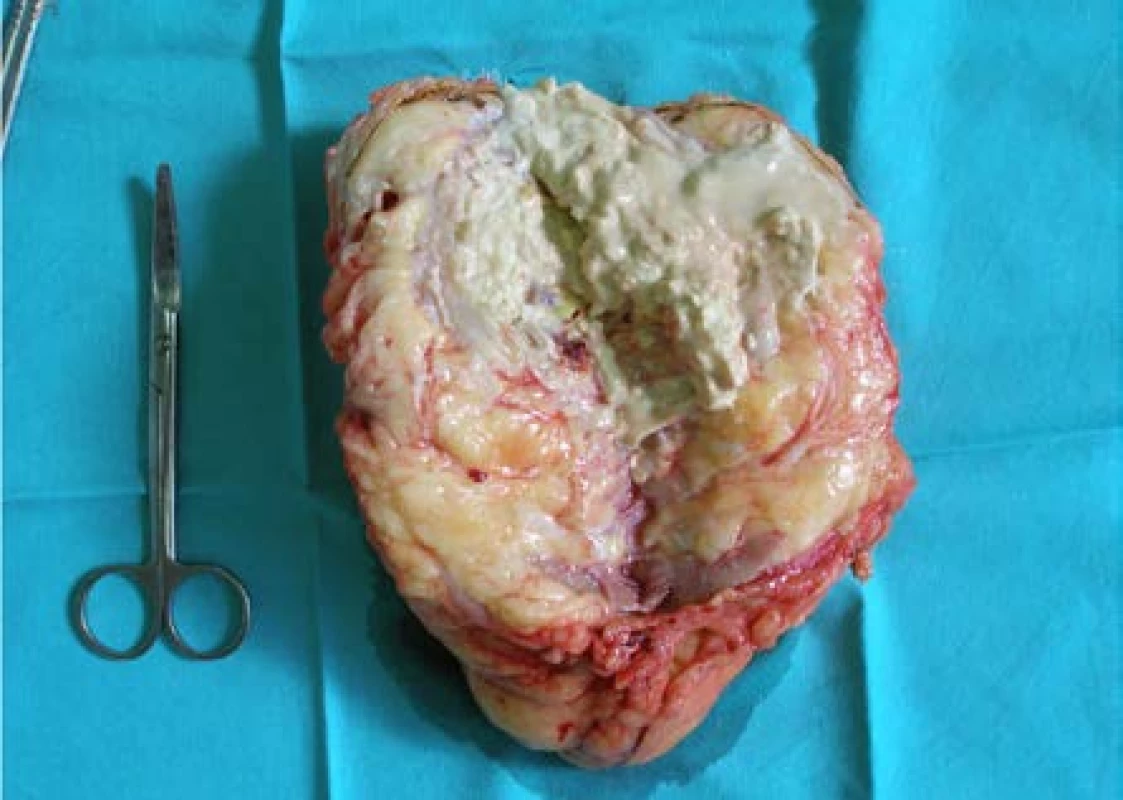
Obr. 7. Preparát levé ledviny: TB ledviny – ložiska kaseózních hmot a fibrózy v centrální oblasti a pseudocysty vzniklé v periferní oblasti ledviny (Omlouváme se za zhoršenou kvalitu fotografie.)
Fig. 7. Left kidney TB: caseous substance and fibrosis located centrally and pseudocysts on the periphery of the kidney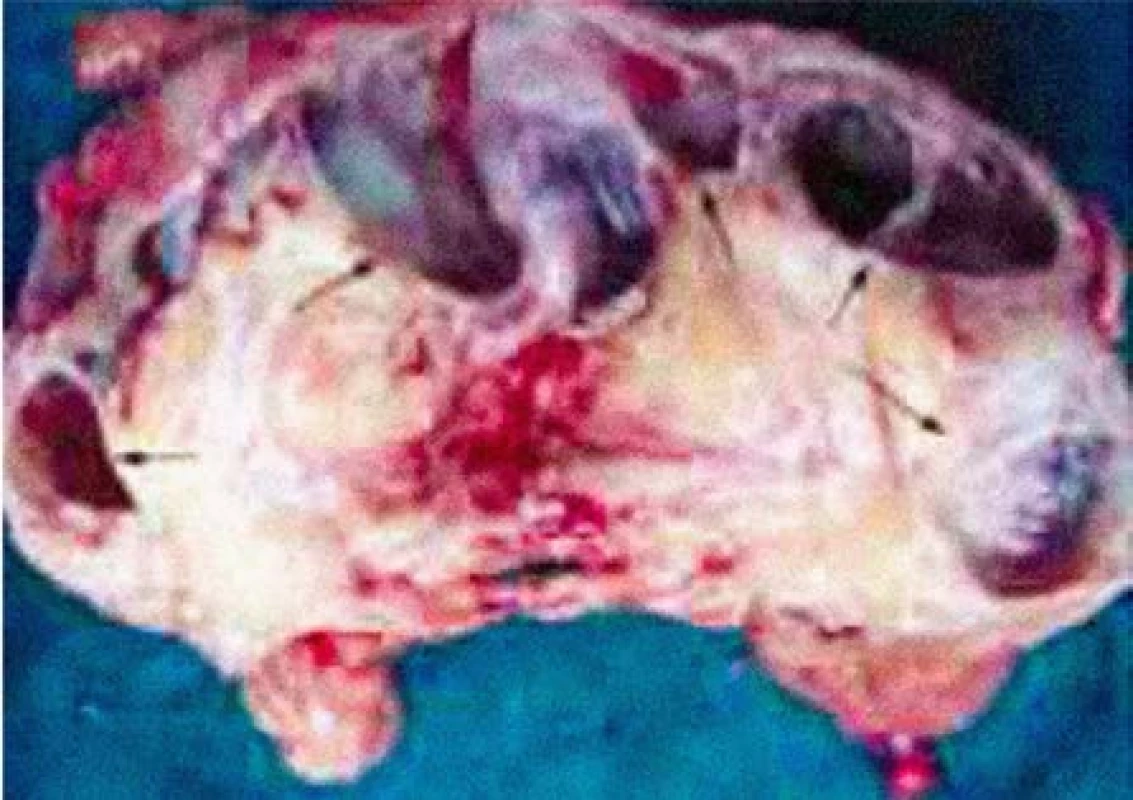
V případě striktur močovodu nebo močové trubice jsou prováděny standardní derivační (v průběhu léčby) a rekonstrukční (po úspěšném dokončení léčby) výkony.
U 4. stadia TB močového měchýře je indikováno provedení cystektomie včetně odstranění prostaty u mužů.
V případě TB epididymitidy/orchiepididymitidy je při rozvoji abscesu indikována jeho drenáž a při onemocnění refrakterním na standardní léčbu po dobu dvou měsíců by mělo být zváženo provedení orchiektomie.
Při rozvoji abscesu v průběhu onemocnění TB prostaty je indikována jeho drenáž.
Všechny chirurgické intervence by měly být provedeny pod krytím antituberkulotik.
SLEDOVÁNÍ A PREVENCE RECIDIVY UROGENITÁLNÍ TUBERKULÓZY
Pacienti po prodělané urogenitální TB by měli být dále sledování, v závislosti na formě a stupni postižení je doporučováno sledování po šesti měsících po dobu 1–3 let.
Specifická profylaxe urogenitální TB neexistuje.
Střet zájmů: Žádný.
Došlo: 4. 3. 2019
Přijato: 8. 5. 2019
Kontaktní adresa
doc. MUDr. Roman Zachoval, Ph.D.
Urologická klinika 3. LF UK a Thomayerovy nemocnice
Vídeňská 800,
140 59 Praha 4
e-mail: roman.zachoval@ftn.cz
Prohlášení o podpoře: Autor prohlašuje, že zpracování článku nebylo podpořeno farmaceutickou firmou.
Zdroje
1. Zachoval R, Nencka P, Vasakova M, et al. The incidence of subclinical forms of urogenital tuberculosis in patients with pulmonary tuberculosis. J Infect Public Health, doi: 10.1016/j.jiph.2017. 07. 005.
2. Porter MF. Uro -genital tuberculosis in the male. Ann Surg 1894; 20 : 396–405.
3. Wildbolz H. Ueber urogenical tuberkulose. Schweiz Med Wochenschr 1937; 67 : 1125.
4. Lewis KE, Lucas MG, Smith R, Harrison NK. Urogenital infection by Mycobacterium bovis relapsing after 50 years. J Infect 2003; 46 : 246–248.
5. de la Rua ‑Domenech R. Human Mycobacterium bovis infection in the United Kingdom: incidence, risks, control measures and review of the zoonotic aspects of bovine tuberculosis. Tuberculosis (Edinb) 2006; 86 : 77–109.
6. de Kantor IN, LoBue PA Thoen CO. Human tuberculosis caused by Mycobacterium bovis in the United States, Latin America and the Caribbean. INT J Tuberc Lung Dis 2010; 14 : 1369–1373.
7. Bhat S, Srinivasa Y, Paul F. Asymptomatic renal BCG granulomatosis: an unusual complication of intravesical BCG therapy for carcinoma urinary bladder. Indian J Urol 2015; 31 : 259–261.
8. Ai ‑Qaoud T, Brimo F, Aprikian AG, Andonian S. BCG - related renal granulomas managed conservatively; a case series. Can Urol Assoc J 2015; 9; E200–203.
9. Pommier JD, Ben Lasfar N, Van Grunderbeeck N, et al. Complications following intravesical bacillus Calmette - Guerin treatment for bladder cancer: a case series of 22 patients. Infect Dis (Lond) 2015; 47 : 729–735.
10. Pérez ‑Jacoiste Asín MA, Fernández ‑Ruiz M, López ‑Medrano F, et al. Bacillus Calmette -Guérin (BCG) infection following intravesical BCG administration as adjunctive therapy for bladder cancer: incidence, risk factors, and outcome in a single - institution series and review of the literature. Medicine (Baltimore) 2014; 93 : 236–254.
11. Marion G. Traité d’urologie. Paris, France: Masson: 1940.
12. Harries AD, Dye C. Tuberculosis. Ann Trop Med Parasitol 2006 : 100 : 415–431.
13. Figueiredo AA, Lucon AM. Urogenital tuberculosis: update and review of 8961 cases from the world literature. Rev Urol 2008; 10 : 207–217.
14. Lenk S, Schroeder J. Genitourinary tuberculosis. Curr Opin Urol 2001; 11 : 93–98.
15. Kulchavenya EV, Krasnov VA, Scomyakov SN, et al. Current tendencies of epidemic situation on extrathoracic tuberculosis. Tuberc I boiezn legk 2013; 12 : 34–38.
16. Kulchavenya E. Urogenital tuberculosis: epidemiology, diagnosis, therapy. Heidelberg, Germany: Springer; 2014.
17. Kulchavenya E. Some aspects of urogenital tuberculosis. Int J Nephrol Urol 2010; 2 : 351–360.
18. Kawada H, Kanematsu M, Goshima S, et al. Multiphase contrast-enhanced magnetic resonance imaging features of Bacillus Calmette -GuÉrin -induced granulomatous prostatitis in five patients. Korean Radiol 2015; 16 : 342–348.
19. Suditu N, Negru D, Bacillus CG. Therapy - associated granulomatous prostatitis mimicking prostate cancer on MR: a case report and literature review. Mol Clin Oncol 2015; 3 : 249–251.
20. Balasar M, Dogan M, Kandemir A, et al. Investigation of granulomatous prostatitis incidence following intravesical BCG therapy. Int J Clin Exp Med 2014; 7 : 1554–1557.
21. Miyake IT, Fujisawa M. Tuberculosis in urogenital organs. Nihon Rinsho 2011; 69 : 1417–1421.
22. Carrillo ‑Esper R, Moreno ‑Castañeda L, Hernández ‑Cruz AE, Aguilar‑Zapata D. A renal tuberculosis. Cir Cir 2010; 78 : 442–447.
23. Kulchavenya E, Kim CS, Bulanova O, Zhukova I. Male genital tuberculosis: epidemiology and diagnostic. World J Urol 2012; 30 : 15–21.
24. Dell Atti L. Unusual isolated tuberculosis epididymitis. Case report. G Chir 2014; 35 : 134–136.
25. Kamyshan IS. Guideline on urogenital tuberculosis. Kuev 2003; 363–424.
26. Aphonin AB, Perezmanas EO, Toporkova EE, Khodakovsky EP. Tuberculous infection as sexually transmitted infection. Vestnik poslediplomnogo obrazovaniya 2006; 3–4 : 69–71.
27. Scherban M, Kulchavenya E. Prostate tuberculosis -new sexually transmitted disease. Eur J Sexology Sexual Health 2008; 17(5uppl 1): SI 63.
28. Kumar S, Kashyapi BD, Bapat SS. A rare presentation of tuberculous prostatic abscess in young patient. Int J Surg Case Rep 2015; 10 : 80–82.
29. Kulchavenya EV, Brizhatyuk EV, Baranchukova AA, Cherednichenko AG, Klimova IP. Diagnostic algorithm for prostate tuberculosis. Tuberk I bolezn legk 2014; 5 : 10–15.
30. Kulchavenya E, Chui ‑Sung. Male genital tuberculosis. In: Naber KG. Schaeffer AJ, Heyns CF, Matsumoto T, Shoskes DA, Bjerklund Johanses TE, editors. International Consultation on Urogenital Infections. Arnhem, The Netherlands: International Consultation on Urological Diseases and European Association of Urology, 2010;. 892–903.
31. Stasinou T, Rourdoumis A, Owegie P, et al. Calcification of the vas deferens and seminal vesicles; a review. Can J Urol 2015; 22 : 7594–7598.
32. Narayana AS, Kelly DG, Duff FA. Tuberculosis of the penis. Br J Urol 1976; 48 : 274.
33. Sinha RK, Mukherjee S, Kamal MR, Karmakar D. Tuberculosis of the glans penis healing with meatal stenosis. BMJ Case Rep. In press. http://dx.doi.org/10.1 136/bcr-2013-202155.
34. Linden ‑Castro E, Pelayo ‑Nieto M, Alias ‑Melgar A. Penile tuberculosis after intravesical bacille Calmette-Guérin immunotherapy. Urology 2014; 84: e3.
35. Sbarma VK, Sethy PK, Dogra PN, et al. Primary tuberculosis of glans penis after intravesical Bacillus Calmette Guerin. Indian J Dermatol Venereol Leprol 2011; 77 : 47–50.
36. Bennani S, Hafiani M, DebbaghA,el Mrini M, Benjelloun S. Urogenital tuberculosis. Diagnostic aspects. Urol 1995 : 101 : 187–190.
37. Chiang IW, Jacobsen AS, Ong CL, Huang WS. Persistent sterile pyuria in children? Don’t forget tuberculosis! Singapore Med J 2010; 51 : 48–50.
38. Nguyen PCH, Le VHN, Vu LCH. Genitourinary tuberculosis: diagnosis and treatment. Urology 2009; 74(Suppl 4 A): S241.
39. Lenk S. Genitourinary tuberculosis in Germany: diagnosis and treatment. Urologe 2011; 50 : 1619–1627.
40. Hemal AK, Gupta NP, Rajeev TP, et al. Polymerase chain reaction in clinically suspected genitourinary tuberculosis: comparison with intravenous urography, bladder biopsy, and urine acid fast bacilli culture. Urology 2000; 56 : 570–574.
41. Turkvatan A, Kelahmet E, Yazgan C, Olcer T. Sonographic findings in tuberculous epididymo - orchitis. J Clin Ultrasound 2004; 32 : 302–305.
42. Wang Lj, Wong YC, Chen CJ, Lim KE. CT features of genitourinary tuberculosis. J Compur Assist Tomogr 1997; 21 : 254–258.
43. Wang JH, Sheu MH, Lee RC. Tuberculosis of the prostate: MR appearance. J Comput Assist: Tornog 1997; 21 : 639–640.
Štítky
Dětská urologie Nefrologie Urologie
Článek vyšel v časopiseČeská urologie
Nejčtenější tento týden
2019 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Kterým pacientům se SLE nasadit biologickou léčbu?
- Jak souvisí časné zahájení biologické léčby SLE/LN s prevencí nevratného poškození?
- Prevence opakovaných infekcí močových cest s využitím přípravku Uro-Vaxom
-
Všechny články tohoto čísla
- Editorial
- Laparoskopická transperitoneální rekonstrukce symptomatického retrokaválního močovodu - kazuistika
- Urogenitální tuberkulóza
- Hormonálně senzitivní karcinom prostaty
- Prevalence uropatogenů v moči a spektrum jejich rezistence – analýza dat z jednoho pracoviště
- Porovnání měření velikosti prostaty pomocí transrektálního ultrazvuku a magnetické rezonance a jejich vlivu na PSA denzitu
- Plastika tříselné kýly a laparoskopická radikální extraperitoneální prostatektomie
- Radiologická regrese metastatického renálního karcinomu po biologické léčbě sunitinibem – kazuistika a přehled literatury
- Emfyzematózní cystitida u 78leté ženy
- Možnost roboticky asistované augmentace močového měchýře typu „Patch“ pomocí daVinci XI®
- Zpráva z konání 17th European Urology Residents Education Programme (EUREP)
- V Praze je blaze aneb ohlédnutí za 65. ročníkem výroční konference ČUS
- Výsledky soutěže ČUS o nejlepší vědeckou publikaci za rok 2018
- Česká urologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Porovnání měření velikosti prostaty pomocí transrektálního ultrazvuku a magnetické rezonance a jejich vlivu na PSA denzitu
- Plastika tříselné kýly a laparoskopická radikální extraperitoneální prostatektomie
- Emfyzematózní cystitida u 78leté ženy
- Hormonálně senzitivní karcinom prostaty
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



